-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Akutní nekrotizující pankreatitida: klasické laparotomie vs. miniinvazivní postupy
Acute necrotizing pancreatitis: traditional laparotomy vs. minimally invasive procedures
Introduction:
Treatment of necrotizing pancreatitis continues to evolve. The standard therapeutic method for infected pancreatic necrosis and its subsequent septic complications is open surgical drainage. The advances in radiological imaging and interventional radiology have enabled the development of minimally invasive procedures, i.e. percutaneous drainage (PCD) under CT/USG control, endoscopic transgastric necrosectomy (ENE), laparoscopic transperitoneal necrosectomy (LNE) and retroperitoneal access to pancreatic necrosis (RENE).Methods:
Patients with acute pancreatitis treated from 2002 to 2013 (n=932) were included in the study. In patients with a severe form of the disease, results obtained in two groups of patients were compared: the first group was treated by classic laparotomy (group A), the second one was treated by means of minimally invasive procedures (group B). Statistical analysis employed the chi-square test.Results:
During the mentioned period, 677 (72.6%) patients with a mild form and 255 (27.4%) with a severe form of the disease were treated. The male/female ratio was 1.4 : 1. In the group of patients suffering from a severe form of acute pancreatitis, 171 patients were treated conservatively, mortality rate being at 16.4% (28/171). Surgery was indicated in a total of 84 patients, mortality rate reaching 26.2% (22/84). Fifty-two of the patients underwent laparotomy (group A), minimally invasive procedures were used in a total of 32 patients (group B). Overall mortality in group A was 30.8% (16/52) vs. 18.8% (6/32) in group B, p = 0.224. The average length of hospitalization was longer in group A (65.4 days; median 52.4 vs. 49 days; median 36.5 in group B). PCD was the most frequent procedure performed in 19 patients; 5 of them died due to ongoing sepsis and multiorgan failure and 2 of them underwent revisional laparotomy. RENE was performed in 8 patients; lumbotomy was used in 5 of them. ENE was performed on 2 patients, 1 of them died, and LNE was used once. A less invasive procedure, the linea alba fasciotomy, was performed in 2 patients with intra-abdominal hypertension.Conclusion:
Open surgical drainage represents the standard treatment for infected pancreatic necrosis. Minimally invasive procedures are suitable alternatives especially in critically ill patients providing lower morbidity and mortality rates.Key words:
necrotizing pancreatitis – necrosectomy – percutaneous drainage – endoscopy − laparoscopy
Autoři: R. Kostka; J. Havlůj
Působiště autorů: Chirurgická klinika 3. LF UK v Praze, přednosta: prof. MUDr. R. Gürlich, CSc.
Vyšlo v časopise: Rozhl. Chir., 2015, roč. 94, č. 4, s. 160-165.
Kategorie: Původní práce
Souhrn
Úvod:
Léčba nekrotizující pankreatitidy se stále vyvíjí. Standardní léčebnou metodou infikované pankreatické nekrózy a následných septických komplikací je otevřená chirurgická drenáž. Rozvoj radiologických zobrazovacích metod a intervenční radiologie umožnily rozvoj miniinvazivních postupů, mezi něž patří cílené transkutánní punkce a drenáž pod CT/USG kontrolou (PCD), endoskopická transgastrická nekrektomie (ENE), laparoskopická transperitoneální nekrektomie (LNE) a retroperitoneální přístupy k pankreatické nekróze (RENE).Metody:
Do studie byli zahrnuti nemocní léčení s akutní pankreatitidou (AP) v letech 2002–2013 (n=932). Ve skupině s nekrotizující formou AP byly porovnány výsledky chirurgické léčby nemocných, léčených klasickou laparotomickou cestou (skupina A) s výsledky nemocných léčených miniinvazivními metodami (skupina B). Statisticky byly výsledky hodnoceny chi-kvadrát testem.Výsledky:
V uvedeném období bylo léčeno s lehkou formou AP 677 (72,6 %), s těžkou formou 255 (27,4 %) nemocných. Poměr mužů a žen byl 1,4 : 1. Ve skupině s těžkou formou nemoci bylo 171 léčeno konzervativně, letalita 16,4 % (28/171). Chirurgická léčba byla indikována u 84 nemocných, letalita 26,2 % (22/84). Laparotomickou cestou bylo operováno 52 nemocných (skupina A), mimiinvazivní výkony byly užity celkem u 32 nemocných (skupina B), u kterých bylo provedeno 37 výkonů. Úhrnná letalita ve skupině A byla 30,8 % (16/52) vs. 18,8 % (6/32) ve skupině B, p = 0,224. Průměrná doba hospitalizace byla delší u skupiny A (65,4 dne, median 52,4) oproti skupině B (49 dnů, median 36,5). Nejčastějším miniinvazivním výkonem byla PCD u 19 nemocných, 5 z nich zemřelo na pokračující sepsi a multiorgánové selhání a 2 museli být znovu operováni laparotomickou cestou. RENE byla provedena u 8 nemocných, z toho 5x z lumbotomie, ENE u 2 nemocných, 1 zemřel, a LNE byla provedena u jednoho nemocného. Fasciotomie v linea alba byla užita u 2 nemocných při intraabdominální hypertenzi.Závěr:
Standardní léčebnou metodou infikované pankreatické nekrózy je otevřená chirurgická drenáž. Miniinvazivní metody jsou vhodnou alternativou léčby zvláště u kriticky nemocných, s nižší mortalitou a morbiditou. Tyto metody musí respektovat zejména lokalizaci léze a individuální stav pacienta.Klíčová slova:
nekrotizující pankreatitida – nekrektomie – perkutánní drenáž – endoskopie − laparoskopieÚVOD
Léčba nekrotizující akutní pankreatitidy (AP) se stále vyvíjí. Intenzivní konzervativní léčba, s cílem prevence rozvoje orgánového selhávání, je metodou první volby u sterilní pankreatické nekrózy a je úspěšná u většiny nemocných. Infekce pankreatické nekrózy a septické komplikace, spojené s následným orgánovým selháváním, si v pozdější fázi onemocnění obvykle vyžádají chirurgickou intervenci. Tento koncept je všeobecně přijímán a infekce pankreatické nekrózy je absolutní indikací k chirurgické intervenci, bez níž se letalita nekrotizující AP pohybuje od 80–100 %. Kromě toho volná nebo již se ohraničující akutní peripankreatická kolekce, doprovázející často těžké formy AP, vede k neúměrnému zvyšování nitrobřišního tlaku s možným rozvojem abdominálního kompartment syndromu (AKS) se všemi negativními dopady na orgánovou perfuzi. Proto i AKS musí být zahrnut do konceptu léčby. Přesto otázka vhodné chirurgické techniky zůstávala po dlouhá desetiletí stále nejasná. Klasický laparotomický přístup představuje pro nemocného s infikovanou pankreatickou nekrózou ve fázi počínající nebo již rozvíjejí se sepse značnou zátěž, dvojnásobně až trojnásobně zvyšující letalitu. Prudký rozvoj zobrazovacích metod a intervenční radiologie užitím miniinvazivních metod revolučním způsobem ovlivnily léčbu nekrotizující pankreatitidy. Mezi tyto metody patří cílené transkutánní punkce pod CT/USG kontrolou, endoskopická transgastrická nekrektomie, laparoskopická transperitoneální nekrektomie a retroperitoneální přístupy k pankreatické nekróze.
METODY
Údaje byly získány prospektivním sledováním vybraných parametrů u nemocných s akutní pankreatitidou léčených v letech 2002–2013. Ve skupině nemocných s nekrotizující formou AP byly porovnány výsledky chirurgické léčby nemocných léčených klasickou laparotomickou cestou (skupina A) s výsledky nemocných léčených miniinvazivními metodami (skupina B). Statisticky byly výsledky hodnoceny chi-kvadrát testem.
VÝSLEDKY
V uvedeném období bylo léčeno 932 nemocných s akutní pankreatitidou, z toho s lehkou formou 677 (72,6 %), s těžkou formou 255 (27,4 %). Poměr mužů a žen byl 1,4 : 1. Ve skupině nemocných s těžkou formou AP bylo 171 nemocných léčeno konzervativně, 28 z nich zemřelo, letalita 16,4 % (28/171). Chirurgická léčba byla indikována u 84 nemocných, 22 z nich zemřelo, úhrnná letalita 26,2 % (22/84). Z 84 chirurgicky léčených nemocných bylo laparotomickou cestou (konvenční zavřená drenáž, otevřená drenáž s laparostomií, lavážní techniky) operováno 52 nemocných (skupina A), miniinvazivní postupy byly užity u 32 nemocných (skupina B), u kterých bylo provedeno celkem 37 výkonů (Tab. 1). Letalita ve skupině A byla 30,8 % (16/52) vs. 18,8 % (6/32) ve skupině B, p=0,224. Průměrná doba hospitalizace byla delší u skupiny A (65,4 dne, medián 52,4) oproti skupině B (49 dnů, medián 36,5). Nejčastějším miniinvazivním výkonem byla navigovaná perkutánní punkce a drenáž (PCD) ohraničené kolekce tekutiny, abscesu nebo infikované pseudocysty pod CT/USG (Obr. 1), provedená u 19 nemocných, 5 z nich zemřelo na pokračující septické komplikace a multiorgánové selhání a 2 museli být znovu operováni laparotomickou cestou. Retroperitoneální nekrektomie a drenáž byla provedena u 8 nemocných (Obr. 2a, 2b, 3a, 3b), z toho u 5 laterálním řezem z lumbotomie (Obr. 4), u 3 z nich bilaterálně, v této podskupině nikdo nezemřel. Transgastrický endoskopický přístup byl užit u 2 nemocných, z toho 1x neúspěšně s letálním koncem na sepsi a 1x byla drenáž kolekce volné tekutiny v peritoneu provedena laparoskopicky. K méně invazivním postupům patří i fasciotomie v linea alba (Obr. 5), užitá u 2 nemocných při intraabdominální hypertenzi.
Tab. 1. Miniinvazivní postupy u těžké akutní pankreatitidy (2002–2013) Tab. 1: Miniinvasive procedures in severe acute pancreatitis (2002−2013) 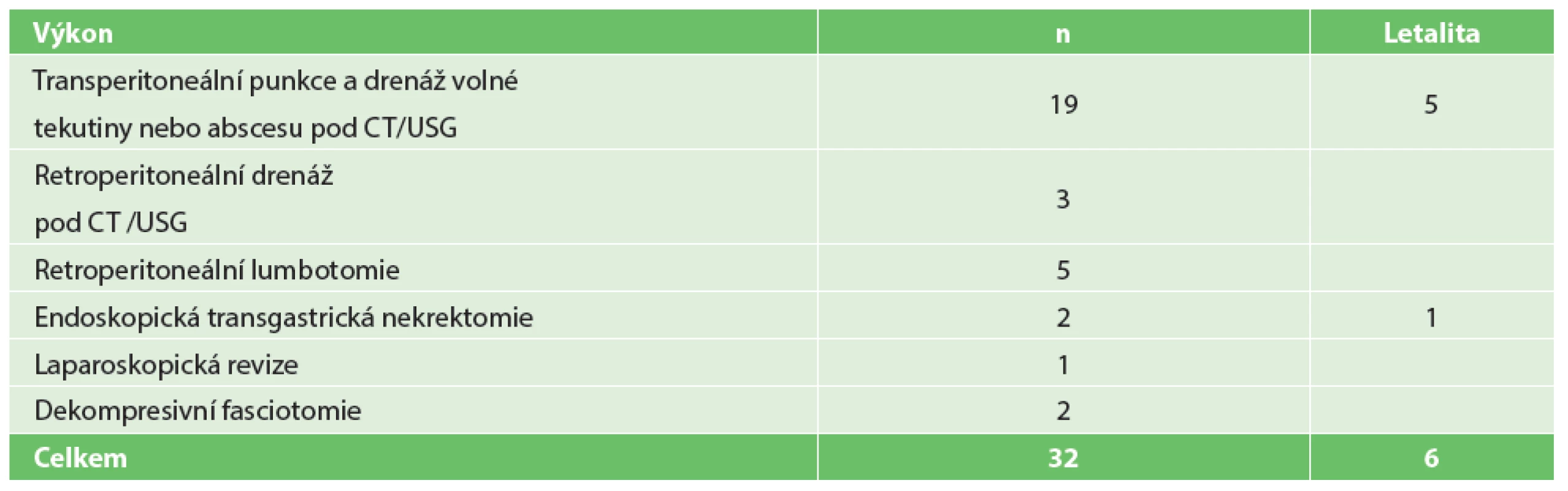
Obr. 1. Drén zavedený do kolekce infikované tekutiny vlevo od žaludku Fig. 1: Drain inserted into the fluid collection left-sided of the stomach 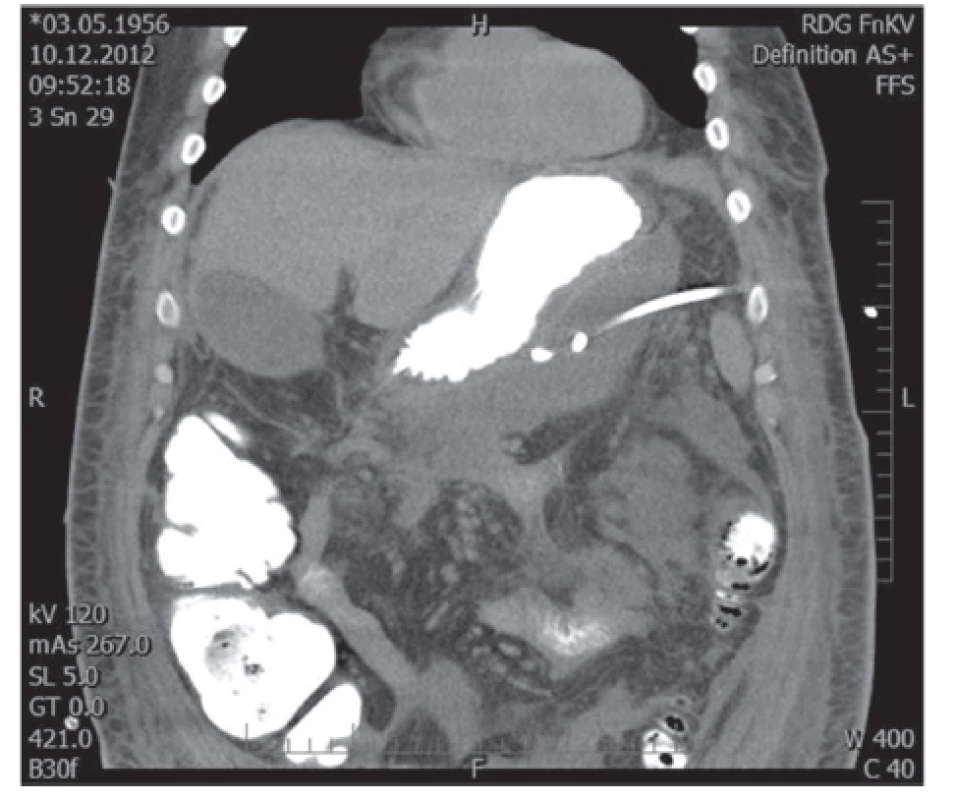
Obr. 2. a, 2b: Masivní kolekce tekutiny a nekrotické tkáně s bublinkami plynu v retroperitoneu Fig. 2a, 2b: Massive fluid collection and necrotic tissue with gas bubbles in retroperitoneum 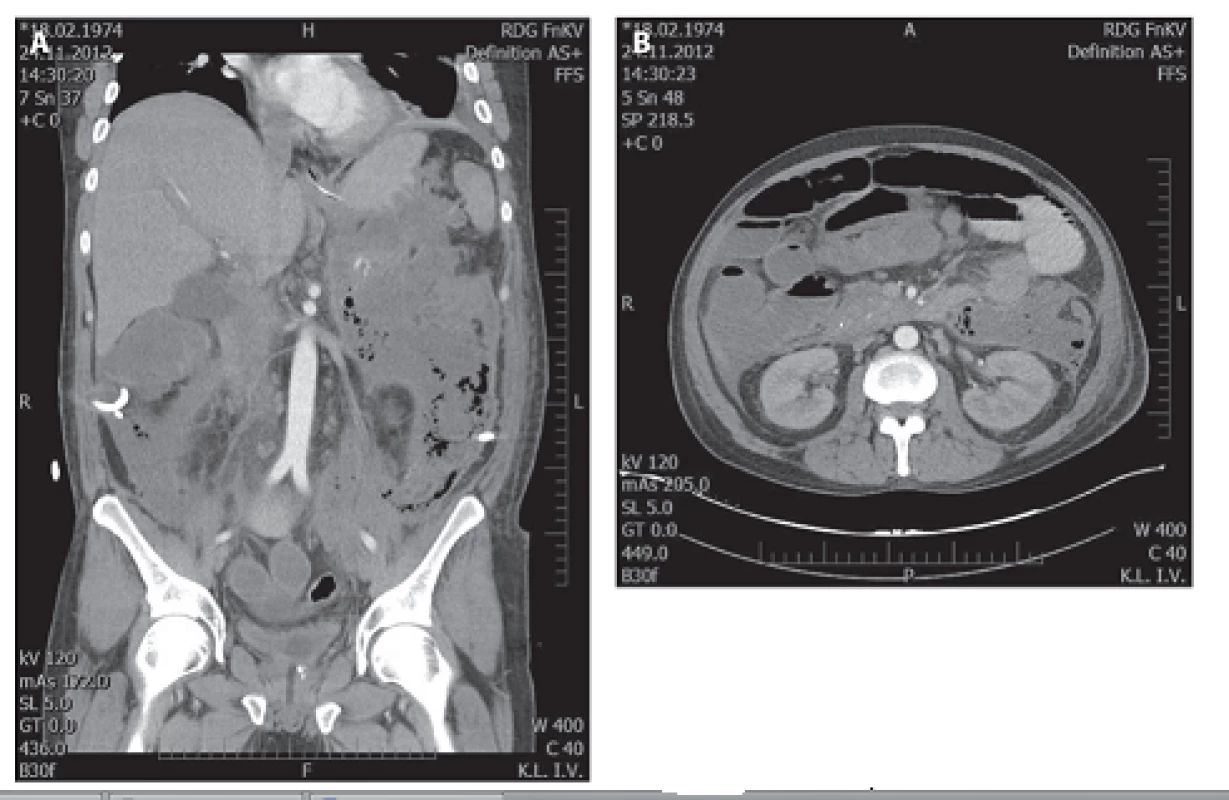
Obr. 3. Téměř úplná regrese nálezu v retroperitoneu 116. den po drenáži Fig. 3a, 3b: Fast complete regression of finding in retroperitoneum, day 116 after drainage 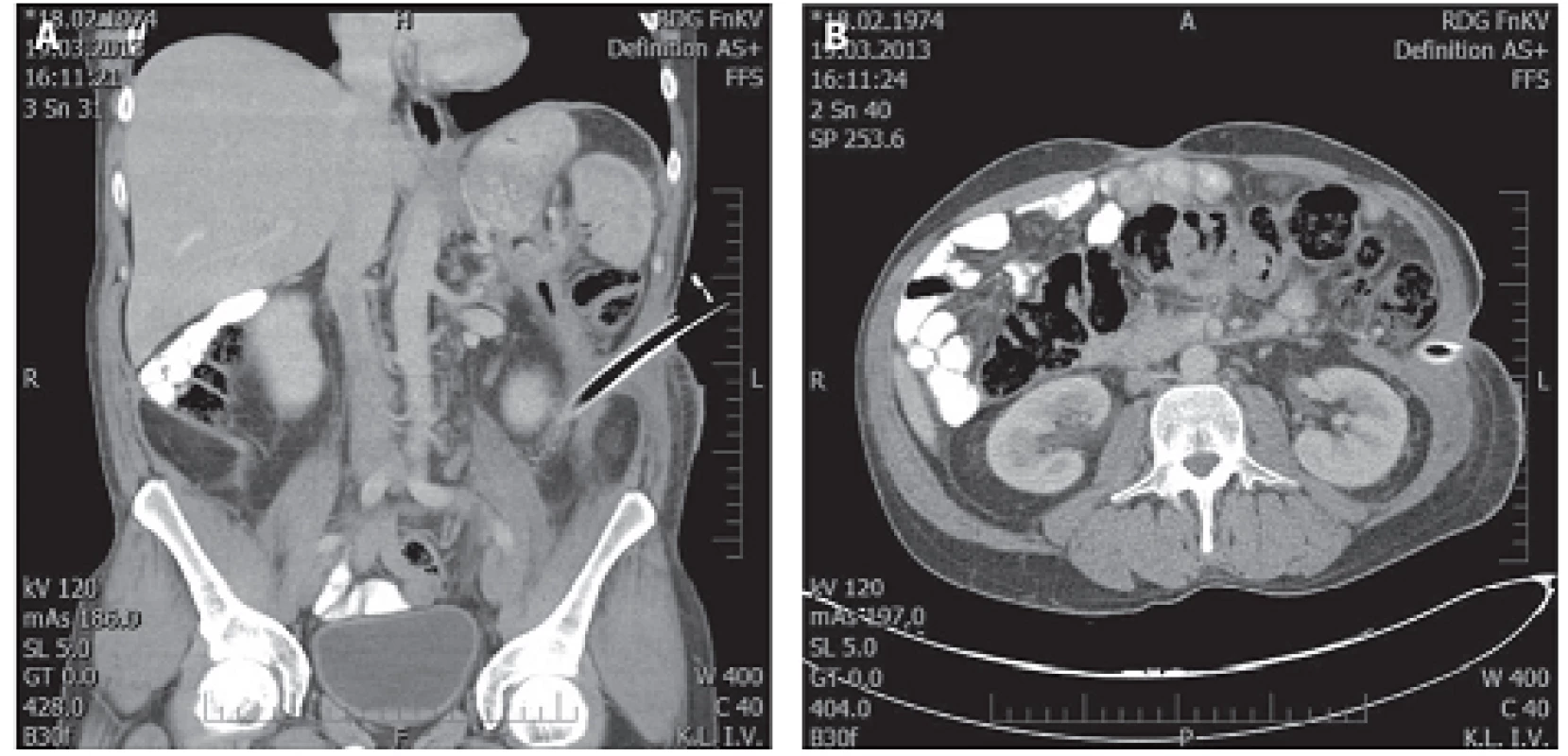
Obr. 4. Přístup do retroperitonea z lumbotomie Fig. 4: Access to the retroperitoneum via lumbotomy 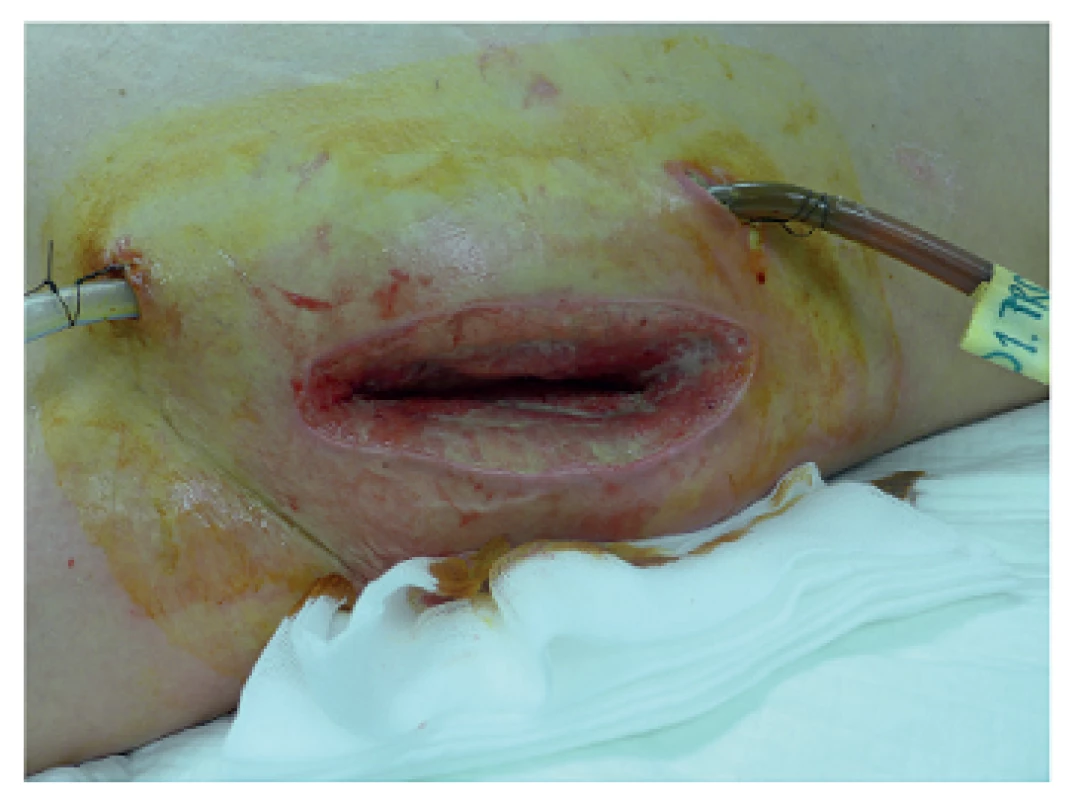
Obr. 5. Fasciotomie v linea alba při intraabdominální hypertenzi Fig. 5: Linea alba fasciotomy for abdominal compartment syndrome 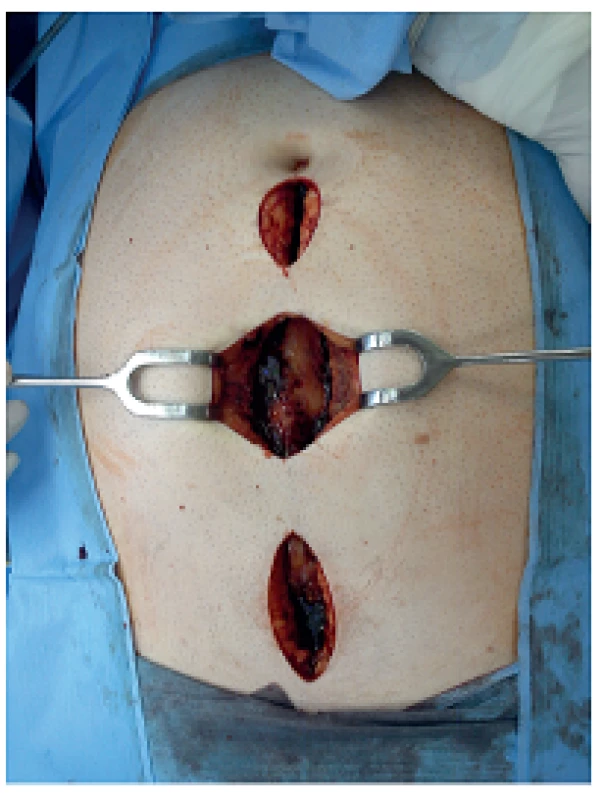
DISKUZE
Akutní pankreatitida je jedním z nejčastějších gastrointestinálních onemocnění, která vyžadují akutní hospitalizaci, s roční incidencí 13–45/100 000 obyvatel [1]. Zatímco lehká AP proběhne obvykle bez komplikací s letalitou pod 1 %, těžká AP je spojena s vysokou morbiditou a letalitou kolísající od 15–30 % [2]. V našem souboru dosáhla úhrnná letalita těžké AP 19,0 %. Nejvážnější komplikací těžké AP je infekce pankreatické nekrózy, ke které dochází v 30–70 % a klinicky se manifestuje obvykle ve 3.–4. týdnu trvání onemocnění. Riziko pankreatické infekce stoupá s rozsahem pankreatické nekrózy, takže u nekróz přesahujících 50 % plochy pankreatu se jich infikuje více než polovina [3,4]. Pokud není tato infekce léčena chirurgicky, letalita dosahuje až 100 % [5]. Klasické laparotomické přístupy představují pro pacienta s těžkou nekrotizující pankreatitidou značnou zátěž. Zhoršují již stávající střevní parézu, u zavřených postupů zvětšují intraabdominální tlak a jsou spojeny se značnou morbiditou a letalitou. Nemocní jsou často operováni již ve stadiu počínající nebo rozvíjejí se sepse a počínajícího orgánového selhávání, které zvyšují letalitu 2–3x [6]. Pooperační letalita v našem souboru A (operovaní laparotomickou cestou) 30,8 % odpovídá velkým souborům, kde se pohybuje od 11–39 % [7,8]. Výhodou klasické laparotomie je dokonalejší debridement ložiska a menší nároky na technické vybavení pracoviště. Výkon by měl být odložen pokud možno do 3.–4. týdne od začátku onemocnění, kdy dochází již k ohraničení nekróz [9], i když je již dostatečně známo, že odložení výkonu vede k prolongaci aplikace antibiotik s rizikem rozvoje kandidových infekcí [10]. Besseling a spol. (2007) doporučují chirurgický výkon až od 30. dne od začátku onemocnění [11], rovněž výsledky holandské studie z r. 2011 [12] potvrzují klesající letalitu u odložených výkonů (0.–14. den 56 %; 14.–29. den 26 %; >29. den 15 %). Recentní práce Kršky a spol. shrnující výsledky ve třech různých obdobích (1954–1999; 2002–2006; 2007–2011) potvrzuje trendy v chirurgické léčbě nekrotizující pankreatitidy laparotomickou technikou: klesající indikace k chirurgické léčbě (38 % vs. 16 %), odložení intervence do pozdější doby (z 8,9 dne do 22,5 dne) a pokles pooperační letality na 24 %, resp. 7,9 % ve třetím období [13].
Miniinvazivní výkony představují pro pacienta menší zátěž s malým vlivem na střevní peristaltiku a obvykle vedou i ke snížení intraabdominálního tlaku. Jejich nevýhodou je méně dokonalá jednorázová drenáž ložiska, nutnost opakovaných intervencí, větší procento komplikací (krvácení, perforace traktu) a větší nároky na technické vybavení pracoviště i zručnost intervenčního radiologa, ev. chirurga.
Minimálně invazivní techniky v léčbě AP se začaly rozvíjet od 80. let minulého století s rozvojem radiodiagnostiky a intervenční radiologie. Již v r. 1981 referovali Gerzof a spol. úspěšné užití techniky perkutánní drenáže v léčbě nitrobřišních abscesů [14]. Gagner v r. 1996 poprvé popsal 3 nové minimálně invazivní chirurgické techniky v léčbě nekrotizující AP: laparoskopickou retrokolickou nekrosektomii, retroperitoneoskopii a transgastrickou drenáž [15]. V následujících letech byly publikovány stovky studií, jejichž význam kriticky zhodnotili Bello a Matthews v r. 2012: po vyřazení studií s méně než 10 pacienty zařadili do své metaanalýzy 27 studií s 947 pacienty, popisující 4 základní miniinvazivní techniky: perkutánní drenáž (341 studií), endoskopickou nekrektomii (574 studií), laparoskopickou transperitoneální nekrektomii (148 studií) a retroperitoneální nekrektomii (194 studií). V závěru autoři zdůrazňují význam multidisplinárního přístupu radiologů, gastroenterologů, intenzivistů a chirurgů. Miniinvazivní přístup musí respektovat zejména lokalizaci léze a individuální stav pacienta [16].
Perkutánní drenáž (PCD) je nejčastější intervenční miniinvazivní technika, kterou umožnila především stále se zvyšující dostupnost CT a USG a technická dovednost radiologů, gastroenterologů a ev. i chirurgů. V r. 1998 Freeny a spol. referovali poprvé o sérii 34 nemocných s infikovanou pankreatickou nekrózou, která byla drénována CT navigovanými perkutánními katétry [17]. Nešlo pouze o pasivní drenáž, ale i o aktivní irigaci nekrotického materiálu zavedenými drény o průměru 28F. U 8 nemocných (24 %) v této sérii byl nutný chirurgický výkon ve smyslu „open surgery“ pro pokračující sepsi nebo krvácení. Letalita v tomto souboru byla 12 %. Technika PCD se dále rozvíjela užitím kontinuální laváže fyziologickým roztokem a manuální aspirací nekrotického materiálu [18] nebo užitím opakovaných laváží s odstraňováním nekróz zavedeným pevným košíkem [19]. Významným zjištěním bylo, že není nutné odstraňovat všechnu nekrotickou tkáň, se kterou si poradí imunní systém pacienta, ale kombinací drenáže, irigace a odsáváním odstranit infikovanou tekutinu [20]. Metaanalytická studie Baala a spol. zahrnula 384 pacientů v 11 studiích, v 56 % byla PCD dostačující pro vyléčení, úhrnná letalita 17 % [21]. Drenáž byla úspěšná v 75 % a jen 25 % nemocných si vyžádalo otevřenou intervenci. Holandská studie PANTER srovnává otevřenou nekrektomii (ONE) a tzv. „step-up“ přístup (perkutánní nebo endoskopická nekrektomie (ENE), následovaná minimálně invazivní retroperitoneální nekrektomií (RENE) u těch nemocných, u kterých nedošlo ke klinickému zlepšení). Letalita po ONE byla významně vyšší (69 %) oproti PCD a ENE (40 %) [22].
Endoskopická nekrektomie (ENE) je v recentní literatuře hojně popisovaná, ale jen 10 studií do roku 2012 splňuje kritéria Bello a Matthewse (více než 10 nemocných ve studii). U 274 nemocných z 352 (27 %) byla úspěšně provedena ENE, úhrnná letalita 5,6 %. Po lokalizaci ložiska via endoskopická USG následovala transmurální drenáž nejčastěji přes žaludek, následovaná dilatací a irigací nekrotického detritu, k odstranění nekróz byly užity bioptické kleště a košíčky. Průměrně byly nutné 3,2 procedury k dosažení rezoluce nekróz. Limitací všech endoskopických technik jsou časté komplikace, z nichž nejčastější jsou endoskopicky nekontrolovatelné krvácení, vzduchová embolie a nedostatečná drenáž zaváděnými stenty. Z dalších komplikací jsou uváděny horečka, punkce žlučníku, hypotenze, plicní embolie, hluboká žilní trombóza, peritonitida, Clostridium difficile kolitida, pneumoperitoneum, migrace stentu a střevní píštěl [16]. Úhrnná frekvence komplikací ve studii Bello a spol. dosáhla 28 %. Bausch a spol. [23] uvádějí recentně významně nižší počet sepsí po ENE (11 %) oproti ONE (73 %) a PCD (29 %) a významně nižší letalitu (6 % po ENE vs. 63 % po ONE a 21 % po PCD), ale vyšší počet specifických komplikací vyžadujících otevřený přístup (28 % po ENE vs. 21 % po PCD). Přímou endoskopickou nekrosektomii, popsanou Seewaldem v r. 2005 [24], při které se zavádí endoskop vytvořenou komunikací žaludkem přímo do ložiska, je možné užít úspěšně k drenáži dobře ohraničených ložisek pankreatické nekrózy nebo infikovaných pseudocyst. Ang a spol. takto uspěli u 7/8 pacientů [25].
Laparoskopická (transperitoneální)nekrektomie (LNE)
Dvě retrospektivní reprezentativní studie splňující kritéria dle Bello a spol. shrnují výsledky u 29 nemocných [26,27]. LNE byla úspěšná u 23 nemocných (79 %), u žádného si nevyžádala otevřenou nekrosektomii. Úhrnná letalita v obou studiích byla 10,3 % (3/29). Množství komplikací v Parekhově studii [26] bylo značné (58 %), mezi nejvážnější patřily infekce Clostridium difficile, pneudomonádová pneumonie a pankreatická píštěl. K drenáži retroperitonea byly užity 3 nebo 4 porty, přístup do retroperitonea buď inframesokolicky, nebo přes lig. gastrocolicum.
Retroperitoneální endoskopická nekrektomie (RENE)
Tři retrospektivní studie [28,29,30] a 2 prospektivní [31,32] sumarizují výsledky u 197 nemocných. RENE byla úspěšná v 88 % (173/197), letalita 17 % (33/197). Komplikace se vyskytly v 46 % (90/197), mezi nejvážnější patřily perforace žaludku a duodena, střevní a pankreatické píštěle, trombózy portální, slezinné a horní mezenterické žíly a reziduální abscesy. Přístup do retroperitonea je zajištěn obvykle krátkou lumbotomií (6 cm) pod 12. žebrem [28,30,31] s následnou tupou disekcí pro zavedení endoskopu a drenáže ložiska nebo CT navigovaným zavedením pigtailu 12F s následnou dilatací kanálu do 30F pro nefroskop a drenáž s irigací [29,32]. Zhao a spol. referuje o úspěšném užití techniky retroperitoneoskopie ze zadního translumbálního přístupu u 17 nemocných, pouze 1 z nich zemřel [33]. Recentně referují čínští autoři v r. 2013 v rozsáhlém souboru 412 pacientů statisticky významně nižší morbiditu i letalitu nemocných operovaných technikou RENE (108 nemocných, letalita 8,3 %) vs. ONE z laparotomie (304 nemocných, letalita 20,4 %, p=0,004) [34]. Úspěšné řešení infikované nekrózy, pseudocysty a abscesu v průběhu nekrotizující pankreatitidy kombinací miniinvazivních metod (perkutánní retroperitoneální drenáž, videoasistovaná endoskopická nekrektomie, USG navigovaná pseudocystogastrostomie a nasoabscesová drenáž via ERCP) publikovali recentně Doležalová a spol. [35].
Retroperitoneální lumbotomická nekrektomie (RLNE) bez užití endoskopu je sice pro nemocného více zatěžující než PCD nebo RENE, ale umožňuje jednorázový přístup k ložisku, důkladnou evakuaci septického ložiska s možností opakovaných laváží zavedenými drény. Do retroperitonea pronikáme laterálním řezem v prostoru mezi ledvinou a peritoneem, podle lokalizace ložiska zleva nebo zprava nebo oboustranně. Poté tupou disekcí pronikáme k ložisku s následnou evakuací hnisu, drenáží a laváží. Tento postup jsme zvolili u 5 nemocných v našem souboru, u všech ve stadiu pokročilé sepse, nikdo z nich nezemřel. Po odstranění drénů a sanaci ložiska v retroperitoneu dochází během několika týdnů ke spontánnímu uzávěru laterálních řezů.
Fasciotomie v linea alba je technicky jednoduchá a pacienta nezatěžující metoda u nemocných s intraabdominální hypertenzí (IAH) a hrozícím abdominálním kompartment syndromem (AKS). Na něm se podílí více složek: viscerální edém při masivní tekutinové resuscitaci, paralytický ileus a pankreatický ascites. Výsledkem je multiorgánové selhání, zejména kardiovaskulární, respirační a renální, projevující se především v časných stadiích nemoci. De Waelle a spol. udávají incidenci IAH u těžké AP 60–80 % a incidenci její klinické manifestace, tj. AKS kolem 27 % [36]. Pokud nejsou úspěšné konzervativní postupy (nazogastrická dekomprese, neuromuskulární blokátory, omezený přísun tekutin) a ani event. PCD ascitu, je indikována fasciotomie v linea alba jako metoda první volby. Leppäniemi a spol. takto uspěli u 6 z 10 nemocných, medián poklesu intraabdominálního tlaku byl 11 mmHg. U zbylých 4 nemocných byla nutná laparostomie v průběhu dalších 24 hodin [37].
ZÁVĚR
Standardní léčebnou metodou infikované pankreatické nekrózy je otevřená chirurgická drenáž. Miniinvazivní metody, které lze navzájem kombinovat, jsou vhodnou alternativou léčby zvláště u kriticky nemocných, s nižší letalitou a morbiditou. Aplikaci těchto metod umožnila přesná lokalizace léze pomocí CT. Volba nejvhodnější metody je vždy individuální a vyžaduje multidisciplinární přístup odborníků všech oborů, které se účastní léčby akutní nekrotizující pankreatitidy.
Seznam zkratek:
AKS – abdominal kompartment syndrom
PCD – perkutánní drenáž
MOS – multiorgánové selhání
ONE – otevřená nekrektomie
ENE – endoskopická nekrektomie
RENE – retroperitoneální endoskopická nekrektomie
LNE – laparoskopická nekrektomie
RLNE – retroperitoneální lumbotomická nekrektomie
IAH – intraabdominální hypertenze
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
Doc. MUDr. Rodomil Kostka, CSc.
Chirurgická klinika 3. LF UK a FNKV
Šrobárova 50
100 34 Praha 10
e-mail: rodomilkostka@gmail.com
Zdroje
1. Yadav D, Lowenfels AB. The epidemiology of pancreatitis and pancreatic cancer. Gastroenterology 2013;144 : 1252−61.
2. Karakayali FY. Surgical and interventional management of complications caused by acute pancreatitis. World J Gastroenterol 2014; 20 : 13412−23.
3. Rau B, Uhl W, Büchler MV, et al. Surgical treatment of infected necrosis. World J Surg 1997;21 : 155−61.
4. Isenmann R, Rau B, Beger HG. Bacterial infection and extent of necrosis are determinants of organ failure in patients with acute necrotizing pancreatitis. Br J Surg 1999;86 : 1020−4.
5. Gooszen HG, Besselink MG, van Santvoort HC, et al. Surgical treatment of acute pancreatitis. Langenbecks Arch Surg 2013;398 : 799−806.
6. Amano H, Takada T, Isaji S, et al. Therapeutic intervention and surgery of acute pancreatitis. J Hepatobiliary Pancreat Sci 2010;17 : 53−9.
7. Nieuwenhuijs VB, Besselink MG, van Minnen LP, et al. Surgical management of acute necrotizing pancreatitis: a 13-year experience and a systematic review. Scand J Gastroenterol Suppl 2003;239 : 111−6.
8. Rau B, Bothe A, Beger HG. Surgical treatment of necrotizing pancreatitis by necrosectomy and closed lavage: changing patient characteristics and outcome in a 19-year, single-center series. Surgery 2005;138 : 28−39.
9. Uhl W, Warshaw A, Imrie C, et al. IAP guidelines for the surgical management of acute pancreatitis. Pancreatology 2002; 2 : 565−73.
10. de Waele JJ, Vogelaers D, Blot S, et al. Fungal infections in patients with severe acute pancreatitis and the use of prophylactic therapy. Clinical Infectious Diseases 2003;37 : 208−13.
11. Besselink MGH, Verwer TJ, Schoenmaeckers EJP, et al. Timing of surgical intervention in necrotizing pancreatitis. Archives of Surgery 2007;142 : 1194−1201.
12. van Santvoort HC, Bakker OJ, Bollen TL, et al. A conservative and minimally invasive approach to necrotizing pancreatitis improves outcome. Gastroenterology 2011;141 : 1254−63.
13. Krška Z, Šváb J. Posuny v chirurgii pankreatu na 1. chirurgické klinice 1. LF UK a VFN. Rozhl Chir 2012;91 : 262−6.
14. Gerzof S, Robbins A, Johnson W, et al. Percutaneous catheter drainage of abdominal abscesses. N Engl J Med 1981;305 : 653−7.
15. Gagner M. Laparoscopic treatment of acute necrotizing pancreatitis. Semin Laparosc Surg 1996;3 : 21−28.
16. Bello B, Matthews JB. Minimally invasive treatment of pancreatic necrosis. World J Gastroenterol 2012;18 : 6829−35.
17. Freeny P, Hauptmann E, Althaus S, et al. Percutaneous CT-guided catheter drainage of infected acute necrotizing pancreatitis: techniques and results. Am J Roentgenol 1998;170 : 969−75.
18. Gmeinwieser J, Feuerbach S, Zirngibl H, et al. Percutaneous treatment of infected necrotizing pancreatitis. Eur IHPBA 1997;23 : 575−8.
19. Echenique A, Sleeman D, Yrizarry J, et al. Percutaneous catheter-directed debridement of infected pancreatic necrosis: results in 20 patients. J Vasc Intervent Radiol 1998;9 : 565−71.
20. Besselink MG, van Santvoort HC, Nieuwenhuijs VB. Minimally invasive ‚step-up approach‘ versus maximal necrosectomy in patients with acute necrotising pancreatitis (PANTER trial): design and rationale of a randomised controlled multicenter trial. BMC Surg 2006;11 : 6.
21. van Baal MC, van Santvoort HC, Bollen TL, et al. Systematic review of percutaneous catheter drainage as primary treatment for necrotizing pancreatitis. Br J Surg 2011;98 : 18−27.
22. van Santvoort HC, Besselink MG, Bakker OJ, et al. A step-up approach or open necrosectomy for necrotizing pancreatitis. N Engl J Med 2010;362 : 1491−1502.
23. Bausch D, Wellner U, Kahl S, et al. Minimally invasive operations for acute necrotizing pancreatitis comparison of minimally invasive retroperitoneal necrosectomy with endoscopic transgastric necrosectomy. Surgery 2012;152 Suppl. 1 : 128−34.
24. Seewald S, Groth S, Omar S, et al. Aggressive endoscopic therapy for pancreatic necrosis and pancreatic abscess: a new safe and effective treatment algorithm (videos). Gastrointest Endosc 2005; 62 : 92−100.
25. Ang TL, Kwek AB, Tan SS, et al. Direct endoscopic necrosectomy: a minimally invasive endoscopic technique for the treatment of infected walled-off pancreatic necrosis and infected pseudocysts with solid debris. Singapore Med J 2013;54 : 206−11.
26. Parekh D. Laparoscopic-assisted pancreatic necrosectomy: A new surgical option for treatment of severe necrotizing pancreatitis. Arch Surg 2006;141 : 895−902; discussion 902−3.
27. Zhu JF, Fan XH, Zhang XH. Laparoscopic treatment of severe acute pancreatitis. Surg Endosc 2001;15 : 146−8.
28. Gambiez LP, Denimal FA, Porte HL, et al. Retroperitoneal approach and endoscopic management of peripancreatic necrosis collections. Arch Surg 1998;133 : 66−72.
29. Raraty MG, Halloran CM, Dodd S, et al. Minimal access retroperitoneal pancreatic necrosectomy: improvement in morbidity and mortality with a less invasive approach. Ann Surg 2010;251 : 787−93.
30. Chang YC, Tsai HM, Lin XZ, et al. No debridement is necessary for symptomatic or infected acute necrotizing pancreatitis: delayed, mini-retroperitoneal drainage for acute necrotizing pancreatitis without debridement and irrigation. Dig Dis Sci 2006;51 : 1388−95.
31. Castellanos G, Piñero A, Serrano A, et al. Translumbar retroperitoneal endoscopy: an alternative in the follow-up and management of drained infected pancreatic necrosis. Arch Surg 2005;140 : 952−5.
32. Carter CR, McKay CJ, Imrie CW. Percutaneous necrosectomy and sinus tract endoscopy in the management of infected pancreatic necrosis: an initial experience. Ann Surg 2000;232 : 175−80.
33. Zhao G, Hu M, Liu R, et al. Retroperitoneoscopic anatomical necrosectomy: A modified single-stage video-assisted retroperitoneal approach for treatment of infected necrotizing pancreatitis. Surg Innov 2014; 14. pii: 1553350614552732. [Epub ahead of print]
34. Guo Q, Lu H, Hu W, Zhang Z. A retroperitoneal approach for infected pancreatic necrosis. Scand J Gastroenterol 2013;48 : 225−30.
35. Doležalová L, Volšanský P, Neumann F, et al. Těžká akutní pankreatitida – řešení komplikací kombinací miniinvazivních přístupů. Rozhl Chir 2014;93 : 216−9.
36. De Waele JJ, Leppäniemi AK. Intra-abdominal hypertension in acute pancreatitis. World J Surg 2009;33 : 1128−33.
37. Leppäniemi A, Hienonen P, Mentula P, et al. Subcutaneous linea alba fasciotomy, does it really work? Am Surg 2011;77 : 99−102.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2015 Číslo 4- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- Jak dál v zajištění péče o závažná poranění?
- Historie a současnost rekonstrukce palce ruky
- Zemřel prof. MUDr. Josef Novák
- Operace tříselné kýly technikou ONSTEP
- Peroperační detekce sentinelové uzliny při resekci pro karcinom kolon – předběžné výsledky
- Akutní nekrotizující pankreatitida: klasické laparotomie vs. miniinvazivní postupy
- Maligní mezoteliom v peritoneální dutině – kazuistika
- Karcinom sigmoidea v těhotenství – kazuistika
- Masivní krvácení do tenkého střeva: CT-angiografie a chirurgické řešení – kazuistika
- 17th Colours of Sepsis, Ostrava
- Koncepce Sekce endoskopické a miniinvazivní chirurgie 2015–2018
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Operace tříselné kýly technikou ONSTEP
- Masivní krvácení do tenkého střeva: CT-angiografie a chirurgické řešení – kazuistika
- Historie a současnost rekonstrukce palce ruky
- Akutní nekrotizující pankreatitida: klasické laparotomie vs. miniinvazivní postupy
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



