-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaSexuální dysfunkce u systémové sklerodermie
Sexual dysfunction in systemic sclerosis
Systemic sclerosis (SSc) is a chronic autoimmune disease that may affect all aspects of life including sexual function. Unfortunately, sexual dysfunction is a greatly neglected area of the quality of life of rheumatic patients and still taboo among both patients and health professionals. However, new scientific evidence suggests that sexual function disorders in SSc are characterized by high prevalence and are an important issue for both men and women. The etiology of sexual dysfunction in SSc is multifactorial and includes factors associated with both physical and psychological status. The most common manifestations in women with SSc are vaginal dryness, dyspareunia and vaginal tightness. Erectile dysfunction is a frequent but also often underestimated symptom in men with SSc. The prevalence of erectile dysfunction in patients with SSc ranged from 12% to 81% in different studies. The main psychological factors, that may affect sexuality, are fear, depression, and changes in the appearance of the face and body that usually leads to impaired self-esteem. This review provides a summary about the impact of systemic sclerosis on sexual functioning, diagnostic approaches and treatment options for sexual dysfunctions in men and women with this disease.
Keywords:
systemic sclerosis – sexual functioning – female sexual dysfunction – Erectile dysfunction
Autoři: B. Heřmánková 1; M. Špiritović 1; M. Tomčík 2
Působiště autorů: Katedra fyzioterapie, Fakulta tělesné výchovy a sportu UK, Praha 1; Revmatologický ústav a Revmatologická klinika 1. LF UK, Praha 2
Vyšlo v časopise: Čes. Revmatol., 27, 2019, No. 2, p. 65-77.
Kategorie: Přehledový článek
Souhrn
Systémová sklerodermie (SSc) je chronické autoimunitní onemocnění, které může ovlivnit všechny aspekty života včetně sexuálních funkcí. Sexuální dysfunkce jsou bohužel velmi opomíjenou oblastí kvality života revmatických pacientů a stále ještě tabu jak mezi pacienty, tak i zdravotníky. Nové vědecké poznatky však ukazují, že poruchy sexuálních funkcí u SSc jsou charakterizované vysokou prevalencí a představují závažný problém pro muže i ženy. Příčina sexuálních dysfunkcí je multifaktoriální a je spojena jak s fyzickým, tak psychickým postižením. U žen se SSc se nejčastěji setkáváme s obtížemi, jako jsou vaginální suchost, dyspareunie a vaginální těsnost. Erektilní dysfunkce je častý, ale také často podceňovaný klinický příznak u mužů se SSc. Prevalence erektilní dysfunkce u pacientů se SSc se v různých studiích pohybovala od 12 % do 81 %. Hlavními psychologickými faktory, které mohou ovlivnit sexualitu, jsou strach, deprese a změny ve vzhledu obličeje i těla, které obvykle vedou ke ztrátě sebevědomí. Tento přehledový článek přináší souhrn poznatků o vlivu systémové sklerodermie na sexuální funkce, diagnostických postupech a možnostech terapie sexuálních dysfunkcí u mužů a žen s touto nemocí.
Klíčová slova:
systémová sklerodermie – sexuální funkce – sexuální dysfunkce žen – erektilní dysfunkce
ÚVOD
Systémová sklerodermie (SSc) je chronické revmatické autoimunitní onemocnění charakterizované mikrovaskulárním poškozením, dysregulací imunitního systému a nadměrným ukládáním kolagenu do pojivových tkání. Aktivace imunitního systému a cévní změny vedou k progresivní fibróze mnoha orgánových systémů včetně kůže, gastrointestinálního traktu, ledvin a plic. Tyto změny spojené s onemocněním mohou mít negativní dopad na sexuální funkce (1, 2). Do nedávna se otázce sexuálních funkcí u SSc nevěnovala žádná pozornost. Jako první si zájem lékařů v otázkách sexuality vysloužili muži, u kterých byla etiopatogeneze erektilní dysfunkce zřejmější. U žen, přesto, že jsou onemocněním postiženy častěji, byl problém méně studován pravděpodobně kvůli složitosti ženské sexuální odezvy (3–5). Etiologie sexuálních dysfunkcí u SSc není dostatečně objasněna; příčiny jsou multifaktoriální a souvisejí jak s příznaky onemocnění, tak s terapií. Mezi nejčastější manifestace spojené s ženskou sexuální dysfunkcí patří vaginální suchost, dyspareunie, vaginální těsnost, Raynaudův fenomén, únava, generalizovaná bolest, svalová slabost, kloubní kontraktury, pálení žáhy a dušnost. Přítomnost deprese, strach, změny ve vzhledu obličeje a těla či nedostatek sebevědomí jsou psychologické aspekty, které mohou hrát klíčovou roli v patogenezi sexuální dysfunkce u pacientů se SSc (6). Etiologie erektilní dysfunkce je trochu lépe prozkoumaná a předpokládá se, že je důsledkem mikroangiopatických změn, fibrózy kavernózních těles, myointimální proliferace a snížení průtoku krve v penilních tepnách.
Několik studií demonstrovalo, že sexuální dysfunkce je rozšířeným problémem jak u mužů, tak u žen se SSc. Ukázalo se, že její prevalence je vyšší než u běžné populace a jiných chronických onemocnění (7). Nejběžnějšími příznaky sexuální dysfunkce žen se SSc jsou vaginální těsnost, suchost a dyspareunie (7, 8). Závažnější sexuální dysfunkce je obvykle doprovázena depresí, vyšším věkem a funkčními poruchami (1, 9, 10). Prevalence erektilní dysfunkce se u mužů se SSc pohybuje až kolem 80 % (11–13) a u žen si více než polovina pacientek stěžuje na sexuální obtíže (7, 8). Možnosti léčby erektilní dysfunkce byly mnohem více zkoumány než léčba sexuálních obtíží u žen, avšak počet publikací týkajících se účinnosti léčby erektilní dysfunkce u pacientů se SSc je stále velmi omezen a je třeba dalšího výzkumu. Léčbě ženské sexuální dysfunkce u SSc pacientek nebyla doposud věnována velká pozornost, k dispozici jsou pouze obecná doporučení.
DEFINICE A KLASIFIKACE SEXUÁLNÍ DYSFUNKCE
Abychom lépe porozuměli, proč a jak může SSc ovlivnit sexuální funkce, věnujeme odstavec tohoto přehledu poznatkům o fyziologické sexuální odpovědi, jež byla během posledních několika let intenzivně diskutována a vedla k současným diagnostickým a klasifikačním kritériím pro sexuální dysfunkci. První model ženské sexuální odpovědi popsali Masters a Johnsonová v roce 1966. Uveřejnili, že normální ženská sexuální reakce se skládá ze čtyř po sobě jdoucích fází: touhy, fáze plató, orgasmu a uvolnění (obr. 1). Předpokládalo se, že u žen i u mužů je sexuální reakce zahájena touhou, která je ovlivněna aktivitou dvou mozkových center – dopaminového excitačního centra a serotoninového inhibičního centra. Odtud se nervové signály šíří sestupným nervovým systémem do míchy, z níž se spouští genitální sexuální reakce. Fáze vzrušení je zprostředkována parasympatickým nervovým systémem, což vede ke změnám v cévách a genitálu, jako je zvětšení klitorisu, dilatace perivaginálních arteriol, lubrikace a expanze vnitřních dvou třetin pochvy. Následující fáze vzrušení se vztahuje k fázi plató, která trvá až do orgasmu. Fáze orgasmu je doprovázena kontrakcí svalů pánevního dna, zvýšenou srdeční a dechovou frekvencí a zvýšeným krevním tlakem. Po dosažení orgasmu se tělo obvykle uklidní a tato fáze se nazývá refrakterní nebo fáze uvolnění (14).
Obr. 1. Čtyřfázový lineární model ženské sexuální odezvy (upraveno podle (14)) 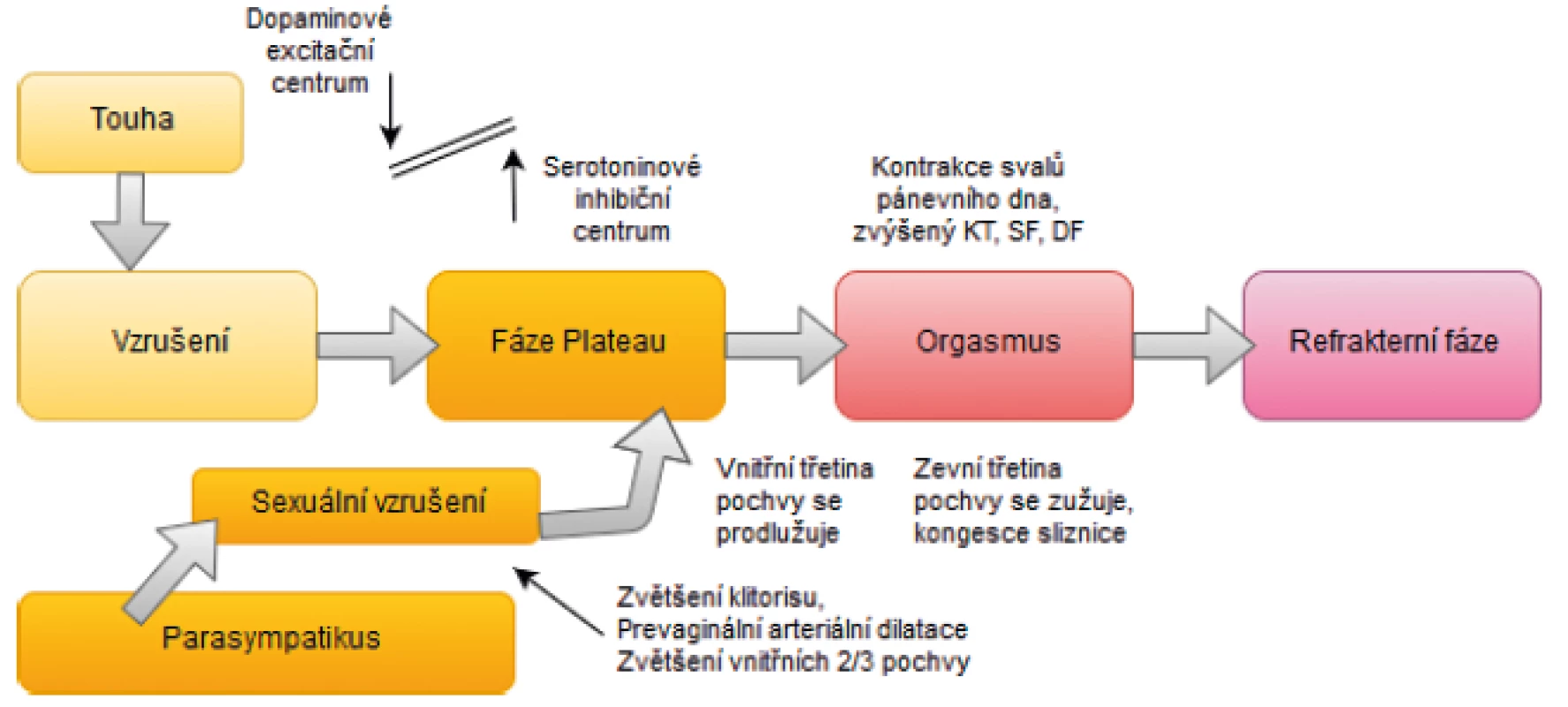
KT – krevní tlak, SF – srdeční frekvence, DF – dechová frekvence V roce 1979 byl tento model modifikován Kaplanovou do třífázového modelu, který se skládá z touhy, vzrušení a orgasmu (15). Na základě tohoto lineárního modelu byly vyvinuty dva diagnostické a klasifikační systémy: World Health Organization International Classifications of Diseases-10 (ICD-10) a Diagnostic and Statistical Manual of Mental Disorders (DSM-IV). Zatímco se ICD-10 zaměřil na fyzické faktory ovlivňující sexuální odezvu, zdůrazňovala klasifikace DSM-IV více emocionální a psychologické aspekty sexuální dysfunkce. Avšak vzhledem k tomu, že oba přístupy vycházely z lineárního modelu sexuální odpovědi, který byl později kritizován za to, že nezohlednil komplexnost sexuální odezvy u žen, byla později vyvinuta nová klasifikace (16).
V roce 1998 svolala organizace Sexual Function Health Council of the American Foundation for Urologic Disease (AFUD) interdisciplinární kongres, kterého se zúčastnilo 19 odborníků v oblasti ženské sexuální dysfunkce, jež byli vybráni z pěti zemí. Cílem bylo vytvořit konsenzuální definici a klasifikaci založenou na stávajícím rámci Mezinárodní klasifikace nemocí-10 dle WHO a DSM-IV. Klasifikace byly rozšířeny o psychogenní a organické příčiny touhy, vzrušení, orgasmu a sexuální bolesti. Podstatným prvkem tohoto nového diagnostického systému je kritérium osobní tísně či úzkosti, což znamená, že je stav považován za poruchu pouze tehdy, když vyvolává subjektivní pocit tísně nebo úzkosti (17).
Další výzkum ukázal, že model sexuální odezvy žen je stále neúplný a že mnohé aspekty ovlivňující sexuální funkce žen byly vynechány. Studie uvádějí, že ženy často popisují překrývající se fáze sexuální odezvy v proměnných sekvencích. Například neopodstatněná představa, že touha vždy předchází vzrušení, byla mylná a na základě údajů z dotazníkových šetření a výzkumu bylo prokázáno, že vzrušení a touha se společně vyskytují a posilují navzájem. Bylo také zjištěno, že motivace k sexuální aktivitě je mnohem složitější než pouhá přítomnost sexuální touhy definované jako myšlení nebo fantazírování o sexu. Ženy v různých průzkumech uvádějí, že touha po sexuální aktivitě může být způsobena emocionální blízkostí partnera nebo intimitou, která zvyšuje pohodlí a sebevědomí ženy. Navíc spontánní touha může být ovlivněna menstruačním cyklem, obvykle s věkem klesá a roste s novým vztahem. Tyto nové poznatky překonaly původní hypotézu, že sexuální reakce žen musí vždy začínat sexuální touhou (myšlenky a fantazie) a její absence je výsledkem poruchy. Kromě toho bylo potvrzeno, že na rozdíl od mužů neexistuje korelace mezi ženským subjektivním vzrušením a kongescí pohlavních orgánů. Subjektivní vzrušení může být ovlivněno mezilidskými vztahy, kontextuálními faktory, soukromím, vhodností sexuální stimulace, obecným emočním stavem, biologickými faktory, přítomností deprese, vlivem hormonů (dopaminem, testosteronem) a dalšími. Proto byla v roce 2003 provedena revize stávající definice. Byl svolán výbor International Definitions Committee složený z 13 odborníků ze sedmi zemí, jenž navrhl novou definici, která bere v úvahu nové poznatky v oblasti sexuální odezvy žen (18–20). Další revize byly provedeny v letech 2010, 2013 a 2015, jež se stále více odkláněly od nepřekrývajícího se lineárního modelu ženské sexuální odezvy k cyklickému modelu (obr. 2.) akceptujícího variabilitu spouštěčů ženské sexuální touhy (15, 21, 22).
Obr. 2. Cyklický model ženské sexuální odezvy: Ženská sexuální odezva je zahájena sexuální neutralitou, ale s pozitivní motivací k sexu (vlevo). Mezi podněty k zahájení sexuální aktivity u žen patří touha vyjadřovat lásku, přijímat a sdílet tělesné potěšení, cítit emocionální blízkost, potěšit partnera či zvýšit vlastní spokojenost. To vede k ochotě reagovat a soustředit se na sexuální podněty. Tyto podněty jsou během jejich zpracovávání v mysli ženy ovlivněny biologickými a psychologickými faktory. Výsledkem procesů je subjektivní sexuální vzrušení. Pokračuje-li stimulace i nadále, dochází k intenzivnějšímu sexuálnímu vzrušení a sexuální touze, která v počáteční fázi zcela chyběla, avšak nyní se spouští. Pokud stimulace pokračuje dostatečně dlouho a do cyklu se nepromítají žádné negativní vstupy, vede proces k sexuálnímu uspokojení (s orgasmem nebo bez něj) (upraveno podle (23)). 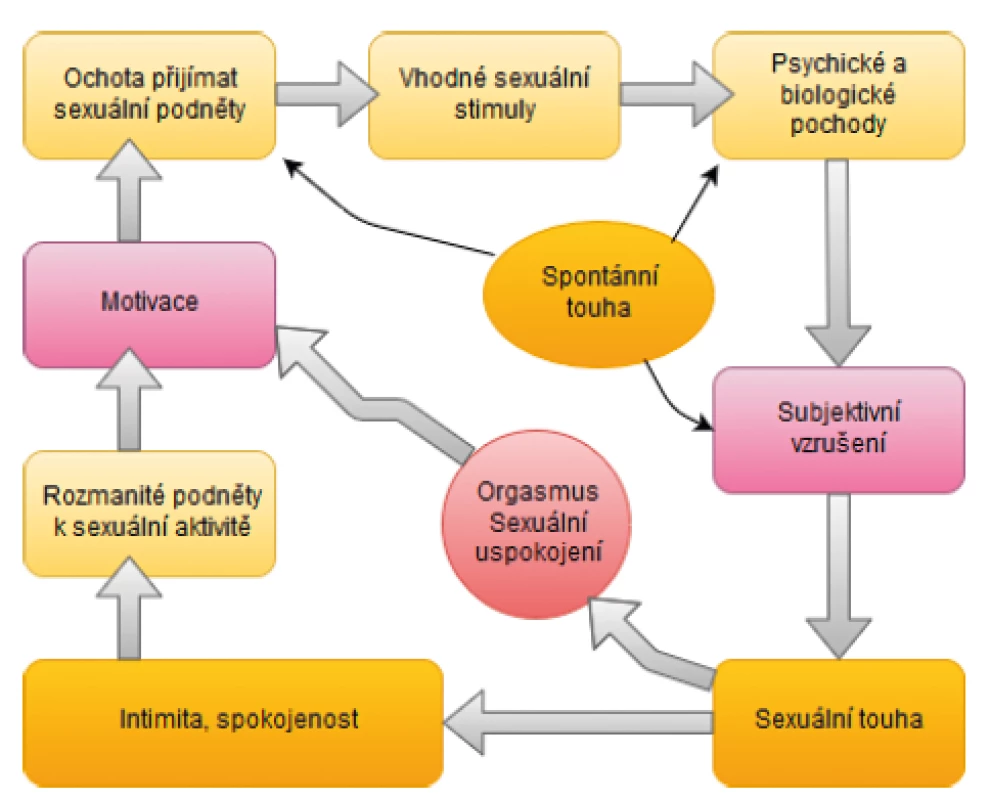
Nejnovější změny v názvosloví ženské sexuální dysfunkce přišly v květnu 2018, kdy Světová zdravotnická organizace vyvinula jedenáctou revizi mezinárodní klasifikace nemocí (MKN-11). Diagnostické doporučené postupy MNK-11 dělí sexuální dysfunkce do čtyř hlavních skupin (tab. 1). Kromě těchto čtyř hlavních skupin byla stanovena samostatná skupina poruch spojených se sexuální bolestí. Tam, kde to bylo možné, byly kategorie této nové klasifikace sexuálních dysfunkcí vztaženy na muže i ženy a tam, kde se klinické projevy liší, jsou uvedeny samostatné kategorie (24).
Tab. 1. Srovnání klasifikací sexuálních poruch: Mezinárodní klasifikace nemocí, 11. revize (MKN-11) (60) a Diagnostický a statistický manuál duševních poruch (DSM-5) (61) 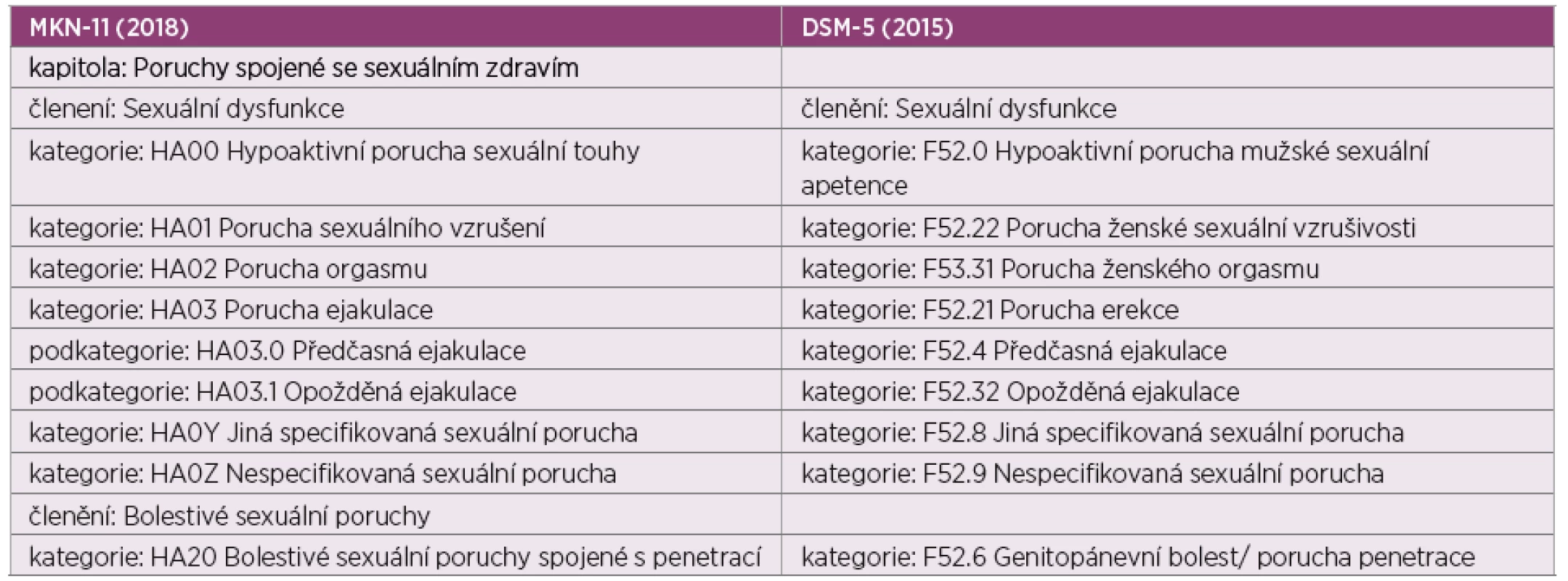
Pozn: Anglická verze MKN-11 byla vydána Světovou zdravotnickou organizací 18. června 2018, na implementaci se členské státy zatím připravují. MKN-11 bude předložena na 72. světovém zdravotnickém shromáždění v květnu 2019 a v případě schválení vejde v platnost až od ledna 2022. České názvy diagnostického systému MNK-11 byly odvozeny od anglických názvů dostupných na webových stránkách WHO s použitím zavedené české terminologie. Přehled současného diagnostického členění sexuálních dysfunkcí je uveden v tabulce 1. Nynější definice sexuální dysfunkce podle WHO MNK-11 zní: „Sexuální dysfunkce jsou syndromy, které zahrnují různé způsoby, jakými dospělí lidé mohou mít potíže s osobním uspokojením a nevynucenou sexuální aktivitou. Sexuální odezva je komplexní interakce psychologických, interpersonálních, sociálních, kulturních a fyziologických procesů a jeden nebo více z těchto faktorů může ovlivnit jakoukoli fázi sexuální odpovědi. Aby byla sexuální porucha považována za dysfunkci, musí: 1) se vyskytovat často, i když v některých případech může chybět, 2) být přítomna nejméně několik měsíců a 3) být spojena s klinicky významnou tísní.“ (60)
SEXUÁLNÍ DYSFUNKCE U ŽEN SE SYSTÉMOVOU SKLERODERMIÍ
Ženy se SSc mohou trpět širokým spektrem příznaků, které mohou ovlivnit všechny aspekty jejich života, včetně sexuálních funkcí. Přesná etiopatogeneze sexuálních dysfunkcí u SSc není dobře známá, příčiny jsou multifaktoriální a souvisejí jak se symptomy onemocnění, tak s léčbou. Fyzické i psychické problémy spojené s chorobným stavem mohou mít příčinnou souvislost s partnerskými problémy, méně aktivním a méně příjemným sexuálním životem (3, 25, 26).
Nejcharakterističtějším symptomem je tuhost kůže. V důsledku tuhé kůže dochází k flekčnímu postavení prstů, jež může mít negativní dopad na dotek, předehru a masturbaci. Tuhá kůže v obličeji vede často k mikrostomii, která kromě problematické hygieny a péče o dutinu ústní znepříjemňuje i líbání a orální sex. Někdy se kůže stahuje i v oblasti poševního introitu, což vede k bolestivému pohlavnímu styku a změnám na vaginální sliznici, jež mohou být příčinou poruch lubrikace a přispívají tak k bolestivému prožitku (25, 27, 28). Konkrétně, 56 % pacientek se SSc uvedlo, že zažívají bolestivý pohlavní styk (29). Sexuální potíže, jako je vaginální těsnost, suchost a dyspareunie, byly zaznamenány u více než poloviny žen se SSc (7, 8). Studie, které se zúčastnilo 60 pacientek se SSc, uvádí, že nejčastějšími problémy způsobující sexuální diskomfort jsou vaginální těsnost (71 %), dyspareunie (56 %) a ulcerace (23 %) (29). Tyto změny mohou být také spojeny se snížením četnosti a intenzity orgasmu, jež je také často pozorován u žen se SSc (30).
Dalším typickým symptomem je Raynaudův fenomén, který může postihovat nejenom prsty rukou a nohou, bradu, nos, kolena, ale také jazyk a bradavky. To je další důvod, proč se mazlení, předehra a masturbace mohou stát nepříjemné (25). Navíc mnoho pacientek trpí sekundárním Sjögrenovým syndromem, charakteristickým autoimunitním postižením exokrinních žláz, jako jsou slinné a slzné žlázy. Kromě sliznic dutiny ústní, nosní a očí dochází k vysychání také vaginální sliznice a kůže. Prevalence Sjögrenova syndromu u SSc se v různých studiích pohybovala od 20 % do 69 %. U pacientek se SSc, které měly navíc i sekundární Sjögrenův syndrom, si 56 % z nich stěžovalo na poruchy sexuální funkce a nejčastějším problémem byla vaginální suchost (27).
Dalším problémem, který souvisí s onemocněním a znesnadňuje sexuální aktivitu, je postižení pohybového aparátu. Přítomnost kloubních kontraktur, ztuhlost nebo bolest, otoky kloubů a digitální ulcerace či podkožní kalcifikace často vedou k omezenému rozsahu pohybu a mohou tak značně narušit schopnost se do sexuálních aktivit zapojovat. Jinými aspekty snížené pohybové schopnosti jsou svalová slabost a únava. Je snadné si představit, že unavení lidé mohou hůře dosahovat sexuálního vzrušení. V důsledku tuhé kůže, změn v obličeji a na těle a dalších fyzických změn jsou u pacientek se SSc pozorovány i psychické projevy jako například snížené sebevědomí, pocit méněcennosti a neatraktivity či porucha vnímání vlastního těla. Bylo však zjištěno, že vnímání těla nekoreluje se sníženou sexuální funkcí (28). Pokud jde o psychologické faktory, deprese je dalším symptomem, který byl významně asociován se sexuálními dysfunkcemi (8).
DIAGNOSTICKÉ PŘÍSTUPY U ŽENSKÉ SEXUÁLNÍ DYSFUNKCE
Prvním krokem v diagnostice ženské sexuální dysfunkce je podrobná osobní, sexuální, farmakologická a psychosociální anamnéza. Tam, kde je to nutné, je indikováno další vyšetření psychologem, psychiatrem, gynekologem, urologem, sexuologem nebo nebo fyzioterapeutem. Existuje několik objektivních metod, které hodnotí ženské sexuální funkce, jako jsou laboratorní testy včetně hormonálního profilu nebo dopplerovská ultrasonografie. Laboratorní testy se však v klinické praxi používají pouze jako pomocné diagnostické metody. S duplexní dopplerovskou ultrasonografií je možné zobrazit průtok krve v cévách kavernózních tkání, které se provádí buď za bazálních podmínek, nebo během sexuální stimulace (vibrační či audiovi-zuální) a objektivizují reakce sexuálního vzrušení. Nejčastěji používanou fyziologickou metodou pro hodnocení sexuální odpovědi je vaginální fotopletysmografie, která zkoumá vaskulární reaktivitu během sexuálního vzrušení. Je založena na hodnocení míry kongesce vaginální sliznice. Další metody zahrnují elektromyografii, měření změn vaginálního tlaku a měření pH (20, 31).
Jinou velmi rozšířenou screeningovou metodou jsou dotazníková šetření. Samosprávné dotazníky mají dlouhou historii použití v psychologických a sociologických studiích sexuálního chování. Například Derogatis Sexual Function Inventory je rozsáhlý dotazník o 245 otázkách, který hodnotí širokou škálu sexuálního chování v 10 samostatných doménách. I přes velmi silné psychometrické vlastnosti, není tento nástroj velmi používaný v klinických testech kvůli jeho nadměrné délce a složitosti. Místo toho bylo vyvinuto několik krátkých dotazníků (32, 33). V současné době je nejvíce používaným dotazníkem Female Sexual Function Index (FSFI), který je také označován jako „zlatý standard“ v hodnocení sexuálních funkcí žen (34). FSFI je široce používaný, jednoduchý dotazník, který byl validován pro mnoho populací včetně žen různých věkových kategorií, s různými zdravotními problémy a celou škálou sexuálních dysfunkcí. Zahrnuje 19 otázek, jež hodnotí sexuální funkci za poslední 4 týdny v šesti oblastech: sexuální touha, sexuální vzrušení, lubrikace, orgasmus, uspokojení a bolest. Od první validační studie byl přeložen do více než 20 jazyků a validován ve více než 30 zemích (35).
Je třeba mít na paměti, že jak objektivní metody, tak dotazníková šetření mají svá omezení. Hlavní nevýhodou objektivních metod je absence intimních podmínek, které mohou hrát klíčovou roli v ženském subjektivním vzrušení. Basson et al. tvrdí, že intimita a touha jsou nezbytné pro sexuální aktivitu žen. Raina et al. uvádějí, že intimita vede k emocionálnímu vzrušení ženy, následně se dostavuje sexuální touha a fyzické vzrušení, které vyústí v sexuální uspokojení. Z toho vyplývá, že přítomnost intimity může být při vyšetření sexuálního vzrušení klíčová a její absence tak může vést k nedostatečnému emočnímu vzrušení a následkem toho k neúplné sexuální odpovědi (20, 36, 37). Dotazníky naopak pacientky vyplňují v soukromí a hodnotí své reálné sexuální zážitky. Navíc je tato metoda časově a finančně nenáročná. Avšak stejně jako u každé stručné hodnotící škály komplexního psychofyziologického charakteru má dotazníkové šetření značná praktická a teoretická omezení. Tento typ screeningu neposkytuje objektivní informace, ale pouze nás informuje o subjektivním vnímání pacienta.
LÉČBA ŽENSKÉ SEXUÁLNÍ DYSFUNKCE
V současné době existuje několik strategií léčby sexuálních dysfunkcí u žen v běžné populaci, které by měly odpovídat nejnovějším poznatkům o fyziologii ženské sexuální odpovědi. Přístupy lze obecně rozdělit na nefarmakologické a farmakologické. Je známo, že vedlejším účinkem některých antidepresiv, jako jsou například selektivní inhibitory zpětného vychytávání serotoninu (SSRI), může být právě sexuální dysfunkce. V těchto případech je indikováno snížení dávek či úplná eliminace těchto antidepresiv. U žen, které trpí klinicky významnými afektivními poruchami, vyžaduje úprava dávkování antidepresiv nepřetržitou spolupráci s předepisujícím psychiatrem, protože je nezbytné, aby úpravy dávkování léčiv byly prováděny postupně (38). Vhodnou alternativou zmíněných antidepresiv mohou být například bupropion, buspiron, mirtazapin, vortioxetin a vilazodon, u kterých bylo prokázáno nižší riziko rozvoje sexuální dysfunkce (39–41).
Další možností primárně používanou u žen v menopauze je hormonální substituční léčba. Terapie estrogenem může být použita ke zvýšení citlivosti klitorisu, libida a snížení bolesti během pohlavního styku a po něm. U žen s postmenopauzální sexuální dysfunkcí, které jsou léčeny estrogenem, dochází ke zlepšení sexuální touhy, vaginální atrofie a vaginální suchosti (40). Bylo prokázáno, že transdermální estradiol je vhodnou terapií při depleci estrogenů. Je považován za nejúčinnější léčbu při snížení vazomotorických symptomů a symptomů souvisejících s menopauzou s minimálními vedlejšími účinky. Intravaginální estrogeny kombinované s mechanickými dilatacemi jsou rovněž vysoce účinné při léčbě vaginální atrofie. Pro zvýšení sexuálního libida a touhy může být také zvažována testosteronová substituční léčba. K dispozici je několik kvalitních zdrojů, které dokládají, že transdermální testosteron je účinný při obnově sexuální touhy (38). Intramuskulární testosteron v kombinaci s estradiolem u postmenopauzálních žen měl pozitivní vliv na sexuální touhu, vzrušení a četnost sexuálních myšlenek ve srovnání s ženami bez testosteronové léčby (42).
První nehormonální farmakologickou léčbou ženské sexuální dysfunkce, která byla schválena organizací Food and Drug Administration (FDA), je flibanserin. Schválení této látky proběhlo v srpnu 2015, a to až 18 let po schválení sildenafilu, první léčby erektilní dysfunkce. Flibanserin je agonista serotoninového receptoru 5-HT1A a antagonista receptoru 5-HT2A a je indikován při léčbě získané poruchy sexuální touhy u premenopauzálních žen. Během léčby flibanserinem se důrazně doporučuje vyhnout se konzumaci alkoholu, protože bylo zjištěno několik závažných nežádoucích účinků: závratě, ztráta vědomí, hypotenze a cirkulační kolaps (40). Dalším lékem schváleným FDA je ospemifen, který je indikován při léčbě dyspareunie u postmenopauzálních žen. Jedná se o selektivní modulátor estrogenového receptoru a je zpravidla předepisován, když selhává hormonální substituční terapie. Studie uvádějí, že denní dávka 60 mg ospemifenu je účinná a tolerovatelná u postmenopauzálních žen s poševní suchostí a atrofií (43, 44). Pro zlepšení sexuálních funkcí v oblasti vzrušení, orgasmu a uspokojení může být použit bupropion, jehož účinek je založen na vlivu zpětného vychytávání dopaminu a noradrenalinu (45). Další možností terapie jsou inhibitory fosfodiesterázy typu 5, které jsou většinou používány při léčbě erektilní dysfunkce, ale mohou být použity také u žen. Bylo zjištěno, že sildenafil významně zlepšuje vzrušení, orgasmus a sexuální prožitek u žen bez sexuální dysfunkce. Rovněž se ukázalo, že sildenafil (v dávkování 50–100 mg) může mít dobrý efekt i v léčbě ženské sexuální dysfunkce indukované antidepresivy (40).
Své místo v terapii sexuálních dysfunkcí zaujímá i nefarmakologická léčba. Například rehabilitační léčba může být velmi užitečná u pacientek trpící vaginismem, dyspareunií a anorgasmií, jejíž příčinou mohou být spazmy svalů pánevního dna. Adekvátní cvičení může vést k normalizaci svalového napětí a relaxaci svalů pánve (46). Tam, kde má patogeneze sexuální dysfunkce psychologický charakter, je doporučena psychoterapie. Protože současné vědecké poznatky ukázaly, že závažnější sexuální dysfunkce u pacientů se SSc jsou významně asociovány s přítomností deprese (1, 9, 10), měla by být psychoterapie nedílnou součástí léčby těchto poruch u pacientů se SSc. Pokud jde o sexuální poruchu spojenou s bolestí, zdá se, že psychoterapie přináší okamžitou pomoc, ačkoliv objektivní výzkum dlouhodobého efektu psychoterapie v léčbě bolestivých stavů je omezený a obtížně hodnotitelný (38).
Pro ženy se SSc existují některá obecná doporučení, která mohou pomoci pokračovat v aktivním, uspokojujícím sexuálním životě. Pokud je sexuální aktivita snížena v důsledku bolesti, může být zmírněna použitím analgetik. Dále je vhodné, aby byla sexuální aktivita plánovaná na dobu, kdy je bolest minimální. Ztuhlost kůže a kloubů může zmírnit teplá koupel nebo sprcha před sexuální aktivitou. Je-li rozsah pohybu omezen natolik, že neumožňuje zaujmout pohodlnou sexuální pozici, je doporučeno se sexuálními polohami experimentovat a pokusit se najít ty, které jsou nejvhodnější (3, 47). U pacientek, které mají omezený pohyb temporomandibulárního kloubu a mikrostomii, je nezbytná edukace fyzioterapeutem či ergoterapeutem o strečinku a uvolňování v orofaciální oblasti. Pravidelné protahování může zlepšit rozsah pohybu úst a zpříjemnit tak líbání a orální sex. Strečinková cvičení jsou indikována také v případě flekčního držení prstů nebo je možné využít jiné části ruky (zápěstí, hřbet ruky) pro dotýkání se sebe i partnera. Pro usnadnění sexuální aktivity se doporučuje použití některých pomůcek, jako jsou vibrátory, krémy a lubrikační gely, jež mohou prožitek zpříjemnit. Aby se pacienti vyhnuli únavě, měli by si sexuální aktivitu plánovat na tu část dne, kdy mají stále dostatek energie. Aby se předcházelo atakám Raynaudova fenoménu, je nutné udržet tělo po celou dobu v teple. Je možné nastavit termostat, nechat si nějaké oblečení nebo použít vícero přikrývek. V případě vaginální suchosti a dyspareunie je doporučeno používání vaginálních zvlhčovačů spolu s lubrikanty. Ženy si mohou vybrat z řady komerčně dostupných lubrikačních gelů, buď na bázi vody, minerálních nebo rostlinných olejů nebo na bázi silikonu (38, 46). Další možností je dilatační léčba, která může být užitečná při léčbě vaginální těsnosti. Tato metoda nabízí nechirurgický přístup k obnovení poševní kapacity a pružnosti a zmírnění sexuálního nepohodlí. Je-li pohlavní styk stále bolestivý, existují alternativní sexuální aktivity, jako je například klitoriální stimulace, která může být někdy příjemnější než samotný pohlavní styk (3, 47).
Z výše uvedeného lze usuzovat, že je dostupných několik možností terapie sexuálních dysfunkcí u běžné populace, avšak léčbě sexuálního diskomfortu u žen se SSc nebylo doposud věnováno příliš pozornosti a další výzkum je více než potřebný. Co je nezbytné a pro pacienty důležité, je péče založená na týmovém modelu, jež zahrnuje lékaře – revmatologa, sexuologa či gynekologa, fyzioterapeuta, ergoterapeuta a v neposlední řadě psychoterapeuta (48). I přes dostupné poznatky o vlivu revmatických chorob na sexuální funkce, je diagnostika a léčba sexuálních dysfunkcí u těchto pacientů stále nedostatečná, a to ze dvou důvodů: Pacienti cítí stud a zřídkakdy jsou ochotní se s problémy svěřit revmatologovi a ti naopak tyto stížnosti často zpochybňují. Panush et al. nabídl revmatologům doporučení, jakým způsobem ošetřit problematiku sexuálních dysfunkcí u revmatických pacientů. Prvním krokem k úspěšné diagnostice je ochota lékaře otevřít diskuzi s pacientem na toto téma. Za další je nutné poskytnout pacientovi základní informace o možném vlivu onemocnění na sexuální funkce a snažit se stanovit příčinu jeho problémů. Třetí fáze obnáší vypracování specifických terapeutických strategií pro konkrétní dysfunkci. Ve druhém a třetím kroku je žádoucí úzká spolupráce s erudovaným specialistou – nejčastěji sexuologem, případně psychologem (63).
SEXUÁLNÍ DYSFUNKCE U MUŽŮ SE SYSTÉMOVOU SKLERODERMIÍ
Systémová sklerodermie je autoimunitní onemocnění pojivové tkáně charakterizované změnami endotelu, mikroangiopatickým poškozením a progresivní fibrózou. Tyto patologické procesy mohou ovlivnit různé orgány včetně tepen penisu, což vede k erektilní dysfunkci (ED). Mužská ED je definována jako přetrvávající neschopnost dosáhnout a udržet erekci dostatečnou pro uspokojivý sexuální výkon a je rozšířeným problémem u mužů se SSc. Mužské sexuální dysfunkci bylo oproti sexuálnímu diskomfortu žen věnováno více pozornosti, a to pravděpodobně kvůli tomu, že etiologie těchto poruch je u mužů lépe objasněna. Erektilní dysfunkce u SSc vzniká v důsledku mikroangiopatických změn, kdy dochází ke snížení krevního průtoku v malých tepnách penisu následkem fibrózy kavernózních těles a myointimální proliferace (5). Bylo prokázáno, že k poškození kavernózních arterií dochází téměř u všech pacientů se SSc bez ohledu na klinické projevy. Arteriální poškození je při ultrazvukovém vyšetření charakterizováno přítomností hyperechoických skvrn, které představují fibrotické změny a nízké vrcholové systolické rychlosti, což je známkou cévních změn (49).
Prevalence ED se u pacientů se SSc v různých studiích pohybovala od 12 % do 81 % (2). Většina studií se však ztotožňuje s tvrzením, že postiženo je přibližně 80 % mužů se SSc (11–13). Kromě toho bylo zjištěno, že ED je častější u SSc než u jiných zánětlivých revmatických onemocnění. U většiny pacientů se potíže s erekcí začaly objevovat až po nástupu onemocnění, přičemž průměrná doba trvání od objevení se prvního specifického symptomu SSc (jiného než Raynaudův fenomén) k rozvoji ED byla přibližně 3 roky (12). Rizikovými faktory jsou kouření, hypertenze, diabetes mellitus a užívání glukokortikoidů. Pokud je v anamnéze pacientů se SSc přítomné poškození nervů či diabetes mellitus, existuje větší pravděpodobnost vzniku ED. Byla také potvrzena asociace ED se závažnějším postižením kůže, zvýšením tlaku v plicnici, přítomností restriktivního plicního onemocnění, svalovým a renálním postižením (5, 12, 13, 50).
Nejpravděpodobnější hypotézou vzniku ED u pacientů se SSc je kombinace vaskulárních a fibrotických změn. Tomu odpovídá nález, který byl u mužů se SSc trpící sexuální dysfunkcí pozorován: snížený krevní tlak měřený na penisu, snížený maximální systolický a diastolický průtok krve v tepnách penisu a přítomnost venookluzivní dysfunkce. Také byla zaznamenána snížená teplota penisu a pomalé zotavení po expozici chladem. Byla provedena duplexní sonografie, která odhalila ztluštění tunika albuginea a difuzní hyperechogenní skvrny v kavernózních tělesech. Všechny tyto nálezy poukazují na mikroangiopatickou příčinu ED u pacientů se SSc a toto tvrzení dále podporuje skutečnost, že u pacientů se SSc s ED nebylo nalezeno ztluštění intimy a medie karotid, což by nasvědčovalo aterosklerotické makroangiopatii. Z histologického hlediska je příčinou ED u mužů se SSc přítomnost těžké fibrózy kavernózních těles, zvýšená produkce kolagenu buňkami hladkého svalstva penisu a zvýšená akumulace extracelulární matrix. Vzhledem k těmto změnám dochází k hypoxii penisu, která může vést k nadměrné expresi růstového faktoru odvozeného z krevních destiček (PDGF), transformujícího růstového faktoru (TGF-β1) a receptorů TGF-β1 v kavernózních tělesech penisu, které jsou důležitými profibrotickými regulátory syntézy kolagenu a produkce extracelulární matrix. Kromě toho je buňkami hladkého svalstva penisu také uvolňován endotelin-1 (ET-1). Penilní hypoxie tedy stimuluje rozvoj fibrózy penisu. Lze proto předpokládat, že jakmile se u pacientů se SSc projeví ED (v důsledku onemocnění), jsou její další mechanismy podobné mechanismům v běžné populaci. Jiné příčiny jako například hormonální abnormality nebo neurologické příčiny nebyly zatím u SSc prokázány. Doposud nebyly u pacientů se SSc a ED zjištěny žádné abnormality v hladinách folikuly stimulujícího hormonu, luteinizačního hormonu, sérového testosteronu, prolaktinu, estradiolu a hormonů štítné žlázy (5, 11, 50, 51).
DIAGNOSTICKÉ PŘÍSTUPY U EREKTILNÍ DYSFUNKCE
Diagnostika ED u pacientů se SSc není vždy snadná, a protože se jedná o multifaktoriální poruchu, vyžaduje její diagnostika komplexní přístup. Postupujeme stejně jako při běžném vyšetření a začínáme podrobnou anamnézou zvláště zaměřenou na výskyt rizikových faktorů, jako jsou hypertenze, kouření, kardiovaskulární onemocnění, věk, vyšší index tělesné hmotnosti a další. Zvláště významné je zhodnocení farmakologické anamnézy (65). Dále je vhodné provést vyšetření dynamickým duplexním ultrazvukem a adekvátními dotazníky. Nejednoznačnost spočívá ve skutečnosti, že poškození penilních cév se vyskytuje téměř u všech pacientů se SSc bez ohledu na klinické příznaky a výsledky dotazníků, které často neodpovídají vaskulárním nálezům. Proto je vždy lepší provádět obě vyšetření: duplexní ultrazvuk pro dokumentaci stupně vaskulárního postižení a dotazník, prostřednictvím kterého získáváme subjektivní informace od pacienta (52). Nejrozšířenějším standardizovaným dotazníkem hodnotící erektilní dysfunkci je International Index of Erectile Function (53). Potenciálním vodítkem pro diagnostiku ED u pacientů se SSc by mohlo být posouzení tepelných změn a tepelných regulačních mechanismů penisu. Tento princip vychází z poznatku, že teplota penisu u pacientů se SSc je nižší než u zdravých jedinců, a lze tedy předpokládat, že pokud je teplota penisu nízká, je současně omezen i průtok krve kůží a snižuje se i výměna tepla s hlubšími tkáněmi. Je třeba mít na paměti, že s progresí mikro - a makrovaskulárního poškození v kontextu přirozeného průběhu onemocnění dochází k průvodní fibróze penilních tkání a venookluzivní dysfunkci, jež obvykle vede k obtížně léčitelné ED. Zvýšenou pozornost bychom měli věnovat tam, kde je snížený průtok krve pozorován například na rukou (Raynaudův fenomén), protože pravděpodobnost, že budou poškozeny i tepny penisu, se zvyšuje. Raynaudův fenomén může být prvním varovným signálem počáteční fáze ED v pacientů se SSc (54).
LÉČBA EREKTILNÍ DYSFUNKCE
Není chybou zahájit léčbu ED eliminací obecných kardiovaskulárních rizikových faktorů včetně modifikace životního stylu, psychologických faktorů nebo faktorů souvisejících s farmakoterapií. Avšak tato opatření bývají často nedostatečná na rozdíl od běžné populace, kde mívají tyto postupy obvykle příznivý vliv na erektilní funkce (55). Při farmakologické léčbě jsou metodou volby inhibitory fosfodiesterázy-5 (PDE-5). U mužů, jež nemají SSc, působí tato skupina léků relaxaci buněk hladkého svalstva a dočasně zvyšuje průtok arteriální krve penisem. Pro dosažení erekce je však nutná sexuální stimulace, protože tato třída léků neúčinkuje jako iniciátory erekce. V současné době je k dispozici několik typů inhibitorů PDE-5. Nejčastěji se používají sildenafil, tadalafil a vardenafil. Kromě těchto přípravků mohou být použity novější molekuly inhibitorů PDE-5, například mirodenafil, udenafil a avanafil. Všechny typy inhibitorů PDE-5 jsou účinné a relativně bezpečné, pokud jde o léčbu ED u běžné populace (kontraindikace podání PDE-5 inhibitorů při těžké hypotenzi, současném používání nitrátů, riociguatu, závažném postižení srdce, jater nebo ledvin anebo po recentním infarktu myokardu či cévní mozkové příhodě). Rozdíly jsou pouze v poločasech, kdy například tadalafil je účinný po dobu až 36 hodin, zatímco účinnost sildenafilu je pouze 12 hodin. Volba PDE-5 závisí na četnosti pohlavního styku a osobní zkušenosti pacienta (56, 57). U pacientů se SSc je evidence účinnosti inhibitorů PDE-5 velmi omezená (5). Proietti et al. uvádí, že tadalafil podávaný jednou denně zlepšil erektilní funkci i průtok krve penilními arteriemi u mužů s ED indukovanou SSc. Také byla zjištěna zvýšená četnost ranních erekcí a snížení hladin endotelinu 1 v plazmě. Tato studie uvádí, že denní dávka tadalafilu by mohla hrát potenciální úlohu v prevenci progrese fibrózy penisu a ED u mužů se SSc (49).
Pacientům, kteří nereagují na inhibitory PDE-5, může být nabídnuta léčba terapeutickým vakuo-vým systémem (tzv. vakuové pumpy). Bylo pub-likováno, že mužům, kteří po dobu 1 měsíce používali terapeutický vakuový systém, aby zvyšovali okysličování krve v kavernózních tělesech a následně pak využili vakuové konstrikční zařízení k udržení erekce při pohlavním styku, se významně zlepšila erektilní funkce a sexuální uspokojení (58). Avšak u pacientů se SSc nejsou dostupné žádné studie týkající se použití tohoto systému.
Další možnost v léčbě ED představují analoga prostaglandinů, která mohou být podávána intrakavernózně či intrauretrálně. Alprostadil je stabilní forma prostaglandinu E1, která zvyšuje koncentraci cyklického adenosinmonofosfátu a snižuje intracelulární koncentraci vápníku, což vede k relaxaci buněk hladkého svalstva. Několik studií potvrdilo pozitivní efekt alprostadilu u běžné populace. U mužů se SSc však bylo zjištěno, že podstatné procento pacientů adekvátně nereaguje na intrakavernózní injekce prostaglandinu E1 (59).
Pokud farmakoterapie selže a pacient žádá trvalé řešení, může přicházet v úvahu chirurgická implantace penilní endoprotézy. Jedná se o silikonové výplně, které jsou implantovány do kavernózních těles penisu. Dostupné jsou jednoduché semirigidní systémy či inflantabilní protézy vybavené sofistikovanými hydraulickými systémy, jež umožňují manuálně regulovat rigiditu penisu (64). Ukázalo se, že penilní endoprotéza zlepšila ED u více než 70 % mužů v běžné populaci. Je však třeba mít na paměti, že chirurgické řešení v podobě implantace penilní endoprotézy provází dvě hlavní komplikace: mechanické selhání a infekce (5, 56, 57). Další nefarmakologickou léčbou je aplikace rázové vlny, jež se poslední dobou setkává s úspěchem v léčbě ED u mužů v běžné populaci. Rázové vlny o nízké energii se aplikují přímo na penis, zlepšují funkci topořivých těles a mají příznivé účinky na endotel a buňky hladkého svalstva penisu (64).
Většina výše uvedených léčebných postupů nebyla u pacientů se SSc řádně zkoumána. Stále je dostupné jen malé množství informací o rizikových faktorech a možnostech léčby ED u SSc, a to i přesto, že výskyt ED u mužů se SSc je běžný. Byla popsána případová studie, jež přinesla nepříliš uspokojivé výsledky se sildenafilem v dávkování 25–50 mg dle potřeby. Účinky vyšších dávek sildenafilu ovšem zkoumány nebyly. Léčebnému použití tadalafilu bylo v terapii ED u pacientů se SSc věnováno o něco více pozornosti. Srovnávala se účinnost 20 mg tadalafilu dle potřeby a 20 mg tadalafilu ve fixním režimu každý druhý den a ukázalo se, že průtoková dilatace a hodnoty maximální systolické rychlosti kavernózních arterií se při duplexním ultrazvukovém vyšetření penisu významně zlepšily při fixním podání každý druhý den. Kromě toho se snížily plazmatické hladiny ET-1 a adhezivních molekul jako markery endotelové funkce. Při podání tadalafilu dle potřeby nebyly pozorovány žádné významné změny (59). Zdá se tedy, že dlouhodobé podávání tadalafilu a jeho konstantní plazmatické hladiny mají pozitivní vliv na léčbu ED u pacientů se SSc.
ZÁVĚR
Sexuální dysfunkce jsou běžným problémem u mužů i žen se systémovou sklerodermií. Muži mají obtíže dosáhnout uspokojivé erekce, což je pravděpodobně zapříčiněno vaskulárním poškozením. Sexuální dysfunkce u žen je stejně častá, jen je podstatně složitější, a to může být příčinou toho, proč je jí obecně věnováno méně pozornosti. V klinickém obraze ženských sexuálních dysfunkcí u pacientek se SSc nejčastěji dominuje porucha sexuálního vzrušení, zejména lubrikace a bolestivé poruchy spojené s penetrací. Existují diagnostické postupy pro posouzení sexuální dysfunkce a také některé možnosti léčby, avšak většina z nich nebyla u těchto pacientů dostatečně ověřena. Z těchto důvodů je další výzkum nezbytný a žádoucí.
Práce vznikla za podpory grantu AZV NV18-01-00161A, 16-33542A, 16-33574A, institucionální podpory MZ ČR pro Revmatologický ústav č. 023728 a GA UK 1578119.
Konflikt zájmů: žádný.
doc. MUDr. Michal Tomčík, Ph.D.
Revmatologický ústav
Na Slupi 4, 128 50 Praha 2
e-mail: tomcik@revma.cz
Zdroje
1. Frikha F, Masmoudi J, Saidi N, Bahloul Z. Sexual dysfunction in married women with systemic sclerosis. Pan Afr Med J 2014; 17 : 82.
2. Impens AJ, Seibold JR. Vascular alterations and sexual function in systemic sclerosis. Int J Rheumatol 2010; 139020.
3. Saad SC, Behrendt AE. Scleroderma and sexuality. Journal of Sex Research 1996; 33(3): 215–220.
4. Knafo R, Thombs BD, Jewett L, Hudson M, Wigley F, Haythornthwaite JA. (Not) talking about sex: a systematic comparison of sexual impairment in women with systemic sclerosis and other chronic disease samples. Rheumatology 2009; 48(10): 1300–1303.
5. Jaeger VK, Walker UA. Erectile Dysfunction in Systemic Sclerosis. Current Rheumatology Reports 2016; 18(8): 49.
6. Carreira PE. A female scleroderma patient with sexual dysfunction. Case studies in systemic sclerosis. Springer 2011; 221–228.
7. Knafo R, Haythornthwaite JA, Heinberg L, Wigley FM, Thombs BD. The association of body image dissatisfaction and pain with reduced sexual function in women with systemic sclerosis. Rheumatology 2011; 50(6): 1125–1130.
8. Sanchez K, Denys P, Giuliano F, Palazzo C, Bérezné A, Abid H, et al. Systemic sclerosis: sexual dysfunction and lower urinary tract symptoms in 73 patients. Presse Med 2016; 45(4): e79–e89.
9. Schouffoer AA, van der Marel J, Ter Kuile MM, Weijenborg PT, Voskuyl A, Vliet Vlieland CW, et al. Impaired sexual function in women with systemic sclerosis: a cross-sectional study. Arthritis and Rheumatism 2009; 61(11): 1601–1608.
10. Maddali Bongi S, Del Rosso A, Mikhaylova S, Baccini M, Matucci Cerinic M. Sexual function in Italian women with systemic sclerosis is affected by disease-related and psychological concerns. J Rheumatol 2013; 40(10): 1697–1705.
11. Rosato E, Barbano B, Gigante A, Aversa A, Cianci R, Molinaro I, et al. Erectile dysfunction, endothelium dysfunction, and microvascular damage in patients with systemic sclerosis. J Sex Med 2013; 10(5): 1380–1388.
12. Hong P, Pope JE, Ouimet JM, Rullan E, Seibold JR. Erectile dysfunction associated with scleroderma: a case-control study of men with scleroderma and rheumatoid arthritis. J Rheumatol 2004; 31(3): 508–513.
13. Foocharoen C, Tyndall A, Hachulla E, Rosato E, Allanore Y, Farge-Bancel D, et al. Erectile dysfunction is frequent in systemic sclerosis and associated with severe disease: a study of the EULAR Scleroderma Trial and Research group. Arthritis Res Ther 2012; 14(1): R37.
14. Chen CH, Lin YC, Chiu LH, Chu YH, Ruan FF, Liu WM, et al. Female sexual dysfunction: definition, classification, and debates. Taiwan J Obstet Gynecol 2013; 52(1): 3–7.
15. Latif EZ, Diamond MP. Arriving at the diagnosis of female sexual dysfunction. Fertil Steril 2013; 100(4): 898–904.
16. Mimoun S, Wylie K. Female sexual dysfunctions: definitions and classification. Maturitas 2009; 63(2): 116–118.
17. Basson R, Berman J, Burnett A, Derogatis L, Ferguson D, Fourcroy J, et al. Report of the international consensus development conference on female sexual dysfunction: definitions and classifications. J Urol 2000;163(3): 888–893.
18. Basson R, Leiblum S, Brotto L, Derogatis L, Fourcroy J, Fugl-Meyer K, et al. Revised definitions of women’s sexual dysfunction. J Sex Med 2004; 1(1): 40–48.
19. Basson R, Leiblum S, Brotto L, Derogatis L, Fourcroy J, Fugl-Meyer K, et al. Definitions of women’s sexual dysfunction reconsidered: advocating expansion and revision. J Psychosom Obstet Gynaecol 2003; 24(4): 221–229.
20. Basson R. Women’s sexual function and dysfunction: current uncertainties, future directions. International Journal of Impotence Research 2008; 20(5): 466–478.
21. McCabe MP, Sharlip ID, Atalla E, Balon R, Fisher AD, Laumann E, et al. Definitions of sexual dysfunctions in women and men: a consensus statement from the fourth international consultation on Sex Med 2015. J Sex Med 2016; 13(2): 135–143.
22. Basson R, Wierman ME, van Lankveld J, Brotto L. Summary of the recommendations on sexual dysfunctions in women. J Sex Med 2010; 7(1 Pt 2): 314–326.
23. Basson R. Women’s sexual dysfunction: revised and expanded definitions. CMAJ 2005; 172(10): 1327–1333.
24. Reed GM, Drescher J, Krueger RB, Atalla E, Cochran SD, First MB, et al. Disorders related to sexuality and gender identity in the ICD-11: revising the ICD-10 classification based on current scientific evidence, best clinical practices, and human rights considerations. World Psychiatry 2016; 15(3): 205–221.
25. Tristano AG. The impact of rheumatic diseases on sexual function. Rheumatology Int 2009; 29(8): 853–860.
26. Impens A, Rothman J, Schiopu E, Cole J, Dang J, Gendrano N, et al. Sexual activity and functioning in female scleroderma patients. Clin Exp Rheumatol 2009; 27(3): S38.
27. Saad SC, Pietrzykowski J, Lewis SS, Stepien AM, Latham VA, Messick S, et al. Vaginal lubrication in women with scleroderma and Sjogren’s syndrome. Sexuality and Disability 1999; 17(2): 103–113.
28. Bruni C, Raja J, Denton CP, Matucci-Cerinic M. The clinical relevance of sexual dysfunction in systemic sclerosis. Autoimmunity Reviews 2015; 14(12): 1111–1115.
29. Bhadauria S, Moser DK, Clements PJ, Singh RR, Lachenbruch PA, Pitkin RM, et al. Genital tract abnormalities and female sexual function impairment in systemic sclerosis. Am J Obstet Gynecol 1995; 172(2 Pt 1): 580–5807.
30. Sampaio-Barros PD, Samara AM, Marques Neto JF. Gynaecologic history in systemic sclerosis. Clin Rheumatol 2000; 19(3): 184–187.
31. Wylie K, Daines B, Jannini EA, Hallam–Jones R, Boul L, Wilson L, et al. Loss of sexual desire in the postmenopausal woman. J Sex Med 2007; 4(2): 395–405.
32. Rosen RC. Assessment of female sexual dysfunction: review of validated methods. Fertil Steril 2002; 77(Suppl 4): S89–93.
33. Brotto L, Atallah S, Johnson-Agbakwu C, Rosenbaum T, Abdo C, Byers ES, et al. Psychological and interpersonal dimensions of sexual function and dysfunction. J Sex Med 2016; 13(4): 538–571.
34. Stephenson KR, Toorabally N, Lyons L, C MM. Further validation of the female sexual function index: specificity and associations with clinical interview data. J Sex Marital Ther 2016; 42(5): 448–461.
35. Wiegel M, Meston C, Rosen R. The female sexual function index (FSFI): cross-validation and development of clinical cutoff scores. J Sex Marital Ther 2005; 31(1): 1–20.
36. Raina R, Pahlajani G, Khan S, Gupta S, Agarwal A, Zippe CD. Female sexual dysfunction: classification, pathophysiology, and management. Fertil Steril 2007; 88(5): 1273–1284.
37. Basson R. Rethinking low sexual desire in women. BJOG 2002; 109(4): 357–363.
38. Buster JE. Managing female sexual dysfunction. Fertil Steril 2013; 100(4): 905–915.
39. Jacobsen PL, Mahableshwarkar AR, Palo WA, Chen Y, Dragheim M, Clayton AH. Treatment-emergent sexual dysfunction in randomized trials of vortioxetine for major depressive disorder or generalized anxiety disorder: a pooled analysis. CNS Spectr 2016; 21(5): 367–378.
40. Harsh V, Clayton AH. Sex differences in the treatment of sexual dysfunction. Curr Psychiatry Rep 2018; 20(3): 18.
41. Clayton AH, Pradko JF, Croft HA, Montano CB, Leadbetter RA, Bolden-Watson C, et al. Prevalence of sexual dysfunction among newer antidepressants. J Clin Psychiatry 2002; 63(4): 357–366.
42. Sherwin BB, Gelfand MM, Brender W. Androgen enhances sexual motivation in females: a prospective, crossover study of sex steroid administration in the surgical menopause. Psychosomatic Medicine 1985; 47(4): 339–351.
43. Portman DJ, Bachmann GA, Simon JA, Ospemifene Study GROUP. Ospemifene, a novel selective estrogen receptor modulator for treating dyspareunia associated with postmenopausal vulvar and vaginal atrophy. Menopause 2013; 20(6): 623–630.
44. Portman D, Palacios S, Nappi RE, Mueck AO. Ospemifene, a non-oestrogen selective oestrogen receptor modulator for the treatment of vaginal dryness associated with postmenopausal vulvar and vaginal atrophy: a randomised, placebo-controlled, phase III trial. Maturitas 2014; 78(2): 91–98.
45. Segraves RT, Clayton A, Croft H, Wolf A, Warnock J. Bupropion sustained release for the treatment of hypoactive sexual desire disorder in premenopausal women. J Clin Psychopharma 2004; 24(3): 339–342.
46. Vegunta S, Kling JM, Faubion SS. Sexual health matters: management of female sexual dysfunction. J Women Health 2016; 25(9): 952–954.
47. Kocher A, Adler S, Spichiger E. Skin and mucosa care in systemic sclerosis-patients’ and family caregivers’ experiences and expectations of a specific education programme: A qualitative study. Musculoskeletal Care 2013; 11(3): 168–178.
48. Rullo J, Faubion SS, Hartzell R, Goldstein S, Cohen D, Frohmader K, et al. Biopsychosocial management of female sexual dysfunction: a pilot study of patient perceptions from 2 multi-disciplinary clinics. Sex Med 2018; 6(3): 217–223.
49. Proietti M, Aversa A, Letizia C, Rossi C, Menghi G, Bruzziches R, et al. Erectile dysfunction in systemic sclerosis: effects of longterm inhibition of phosphodiesterase type-5 on erectile function and plasma endothelin-1 levels. J Rheumatol 2007; 34(8): 1712–1717.
50. Aversa A, Proietti M, Bruzziches R, Salsano F, Spera G. The penile vasculature in systemic sclerosis: A duplex ultrasound study. Sex Med 2006; 3(3): 554–558.
51. Lally EV, Jimenez SA. Erectile failure in systemic sclerosis. NEJM 1990; 322(19): 1398–1399.
52. Aversa A, Bruzziches R, Francomano D, Rosato E, Salsano F, Spera G. Penile involvement in systemic sclerosis: new diagnostic and therapeutic aspects. Int J Rheumatol 2010; 2010 : 708067.
53. Rosen RC, Cappelleri JC, Gendrano N, 3rd. The International Index of Erectile Function (IIEF): a state-of-the-science review. Int J Impot Res 2002; 14(4): 226–244.
54. Merla A, Romani G, Tangherlini A, Di Romualdo S, Proiettii M, Rosato E, et al. Penile cutaneous temperature in systemic sclerosis: a thermal imaging study. Int J Immunopathol Pharmacol 2007; 20(1): 139–144.
55. Gupta BP, Murad MH, Clifton MM, Prokop L, Nehra A, Kopecky SL. The effect of lifestyle modification and cardiovascular risk factor reduction on erectile dysfunction: a systematic review and meta-analysis. Arch Inter Med 2011; 171(20): 1797–1803.
56. Wespes E, Eardley I, Giuliano F, Hatzichristou D, Hatzimouraditis K. Guidelines on Male Sexual Dysfunction: Erectile dysfunction and premature ejaculation. Eur Urol 2013. 2013.
57. Hatzimouratidis K, Amar E, Eardley I, Giuliano F, Hatzichristou D, Montorsi F, et al. Guidelines on male sexual dysfunction: erectile dysfunction and premature ejaculation. Eur Urol 2010; 57(5): 804–814.
58. Li P, Shen YJ, Liu TQ, Ma M, Zhang SJ, Wang YX, et al. Vacuum therapy for erectile dysfunction that fails to respond to PDE-5i: report of 70 cases. Zhonghua nan ke xue – National journal of andrology. 2013; 19(3): 236–240.
59. Walker UA, Tyndall A, Ruszat R. Erectile dysfunction in systemic sclerosis. Ann Rheum Dis 2009; 68(7): 1083–1085.
60. World Health Organization [online]. WHO: ©2018 [cit. 31. 03. 2019]. Dostupné z: https://icd.who.int/browse11/l-m/en#/http: //id.who.int/icd/entity/160690465
61. American Psychiatric Association. Diagnostický a statistický manuál duševních poruch. Editoři české verze: Raboch J, Hrdlička M, Mohr P, Pavlovská P, Ptáček R. Praha: Hogrefe-Testcentrum 2015. První české vydání ISBN 978-80-86471-52-5
62. Almeida PH, Castro Ferreira CD, Kurizky PS, Muniz LF, Mota LM. How the rheumatologist can guide the patient with rheumatoid arthritis on sexual function. Rev Bras Reumatol 2015; 55(5): 458–463.
63. Panush RS, Mihailescu GD, Gornisiewicz MT, Sutaria SH, Wallace DJ. Sex and arthritis. Bull Rheum Dis 2000; 49(7): 1.
64. Zvěřina J. Erektilní dysfunkce a mezioborový pohled na jejich léčbu. Prakt. Lékáren. 2013; 9(4–5): 161–164.
65. Turčan MP. Aktuální pohled na léčbu erektilní dysfunkce v ordinaci praktického lékaře. Med. Praxi 2015; 12(2): 83–88.
Štítky
Dermatologie Dětská revmatologie Revmatologie
Článek vyšel v časopiseČeská revmatologie
Nejčtenější tento týden
2019 Číslo 2- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Léčba chronické blefaritidy vyžaduje dlouhodobou péči
- Stillova choroba: vzácné a závažné systémové onemocnění
-
Všechny články tohoto čísla
- Lze ovlivnit strukturální progresi u pacientů s axiální spondyloartritidou?
- Sarkoidóza muskuloskeletálního systému
- Sexuální dysfunkce u systémové sklerodermie
- Nový cíl v léčbě psoriatické artritidy: Proč interleukin 17?
- Abstrakta XVI. semináře mladých revmatologů 16.–18. května 2019, XVI. seminář mladých revmatologů
- „In viridi“ aneb Ve šlépějích Karla
- Česká revmatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Sarkoidóza muskuloskeletálního systému
- Sexuální dysfunkce u systémové sklerodermie
- Nový cíl v léčbě psoriatické artritidy: Proč interleukin 17?
- Lze ovlivnit strukturální progresi u pacientů s axiální spondyloartritidou?
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



