-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
LIPIcontrol 2 aneb co se změnilo po 3 letech
LIPIcontrol 2 what has changed after 3 years
Atherosclerotic cardiovascular disease (ASCVD) is the most common cause of morbidity and mortality, not only in developed countries. Cardiovascular (CV) risk is a continuum of action of partial risk factors, especially arterial hypertension, dyslipidemia, smoking or diabetes. With the deepening knowledge of ASCVD, the recommended procedures for CV risk management are constantly updated; especially in the field of dyslipidemia treatment – increasingly ambitious target values are required. However, the reality of clinical practice is often not ideal and a large proportion of the most risk patients do not have risk factors under control. The LIPIcontrol 2 project followed a similar project carried out in 2016 and again aimed to map epidemiological data on the incidence, treatment and control of AH/DLP in the Czech Republic. LIPIcontrol 2 therefore addresses not only the question of how the epidemiology of these two major risk factors has changed, but also the current clinical practice within 3 years after the publication of the results of the original project.
Keywords:
arterial hypertension – dyslipidemia – atherosclerotic cardiovascular disease (ASCVD) – LIPIcontrol 2
Autoři: Martin Šatný; Michal Vrablík
Působiště autorů: Centrum preventivní kardiologie, III. interní klinika – klinika endokrinologie a metabolismu 1. LF UK a VFN v Praze
Vyšlo v časopise: AtheroRev 2020; 5(3): 185-190
Kategorie: Klinická studie
Souhrn
Aterosklerotická kardiovaskulární onemocnění (ASKVO) představují nejčastější příčinu morbidity a mortality, a to nejen ve vyspělých zemích. Kardiovaskulární (KV) riziko je kontinuem působení dílčích rizikových faktorů, kterými jsou především arteriální hypertenze (AH), dyslipidemie (DLP), kouření nebo diabetes. S prohlubujícími se znalostmi o ASKVO se neustále aktualizují doporučené postupy pro management KV-rizika; zejména v oblasti léčby DLP jsou požadovány stále ambicióznější cílové hodnoty. Realita klinické praxe však často není ideální a velká část nejrizikovějších pacientů nemá rizikové faktory ASKVO pod kontrolou. Projekt LIPIcontrol 2 navázal na obdobný projekt uskutečněný v roce 2016 a opět si kladl za cíl zmapovat epidemiologické údaje o výskytu, léčbě a kontrole AH/DLP v České republice. LIPIcontrol 2 se tedy zabývá nejen otázkou, jak se změnila epidemiologie těchto dvou zásadních rizikových faktorů, ale také běžná klinická praxe během 3 let od uveřejnění výsledků původního projektu.
Klíčová slova:
arteriální hypertenze – aterosklerotická kardiovaskulární onemocnění (ASKVO) – dyslipidemie – LIPIcontrol 2
Úvod
V České republice (ČR) činí roční úmrtnost na aterosklerotická kardiovaskulární onemocnění (ASKVO) z celkové mortality u mužů 44 % a u žen 47,5 %, čímž se ASKVO řadí na první místo mezi příčinami mortality v ČR [1]. ASKVO jsou determinována řadou rizikových faktorů (RF), jež můžeme jednoduše rozdělit na ovlivnitelné, což jsou arteriální hypertenze (AH), dyslipidemie (DLP), kouření nebo diabetes mellitus 2. typu (DM2T), obezita a kouření, a neovlivnitelné, což jsou věk, pohlaví, pozitivní rodinná anamnéza a genetické pozadí.
Aktivní pátrání po ovlivnitelných RF spolu s jejich adekvátní intervencí má zcela zásadní preventivní dopad. V současnosti domácí i zahraniční odborné společnosti vydávají pravidelně aktualizace doporučených postupů jak tyto RF účinně kontrolovat, resp. jakých cílových hodnot dílčích parametrů dosahovat, abychom přinesli pacientům co největší benefit [2,3]. I přes rozšiřující se znalosti i léčebné možnosti se často nedaří dosahovat ambiciózních cílových hodnot, tak jak vyplynulo například i z výsledků předchozího sledování LIPIcontrol [4].
Od května do června 2019 se uskutečnilo sledování LIPIcontrol 2, jež analyzovalo výskyt, management a kontrolu AH/DLP ve velkém vzorku pacientů sledovaných v ordinacích praktických lékařů v celé ČR. Jedním z cílů práce bylo také zhodnocení změn v běžné klinické praxi od uveřejnění výsledků původního projektu LIPIcontrol na jaře 2018 [4].
Metodika projektu
Metodika projektu LIPIcontrol se v průběhu let nezměnila, tj. stále vychází z doporučených postupů pro management léčby AH z roku 2017 a DLP z roku 2016. V jednotlivých centrech bylo vždy vyšetřeno 10 po sobě jdoucích pacientů (starších 18 let) se stanovenou diagnózou AH a DLP, a to v průběhu maximálně 6 týdnů. Vstupně byly analyzovány epidemiologické a demografické údaje, RF ASKVO, komorbidity a evaluována medikace probandů. V rámci prvotního vyšetření byly dále zaznamenány základní antropometrické parametry a změřen krevní tlak (vsedě po 5 minutách klidu). V tabulce (tab. 1) jsou pro přehlednost shrnuty definice jednotlivých sledovaných RF v rámci projektu LIPIcontrol 2.
Tab. 1. Definice sledovaných RF ASKVO 
HDL-C – HDL-cholesterol KVO – kardiovaskulární onemocnění LDL-C – LDL-cholesterol TG – triglyceridy Základní charakteristika populace projektu LIPIcontrol 2
Celkem bylo do projektu zařazeno 3 475 dospělých pacientů, z nichž bylo 56 % mužů a 44 % žen průměrného věku 65 let (maximum 103 let, minimum 20 let). Více než 60 % pacientů navštívilo lékaře při pravidelné kontrole, 30 % kvůli preskripci medikace a 4 % pacientů kvůli provedení předoperačního vyšetření.
Tab. 2 přehledně shrnující prevalenci RF ve sledované populaci LIPIcontrol 2 dokumentuje, že téměř třetina sledované populace měla velmi vysoké KV-riziko, a to z důvodu manifestní aterotrombotické příhody nebo přítomnosti diabetu (většinou DM2T); KV-riziko bylo dále modifikováno současným nikotinizmem (kuřáctvím), exnikotinizmem (exkuřáctvím), přítomností renálního postižení nebo pozitivní rodinnou anamnézou předčasné manifestace ASKVO.
Tab. 2. Charakteristika RF sledovaného souboru 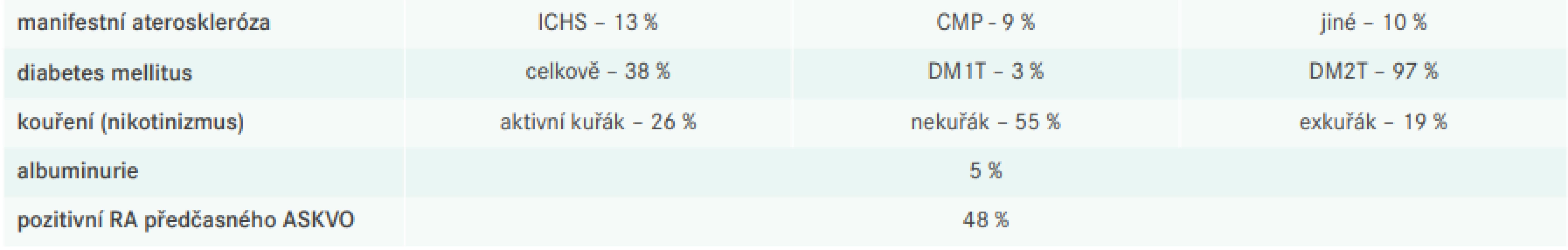
RA – rodinná anamnéza Tab. 3 ukazuje antropometrické a laboratorní parametry; průměrná hodnota krevního tlaku byla 138/82 mm Hg, průměr celkového cholesterolu pak činil 5,08 mmol/l, LDL-C 2,99 mmol/l, HDL-C 1,37 mmol/l a TG 1,88 mmol/l.
Tab. 3. Antropometrická a laboratorní charakteristika souboru 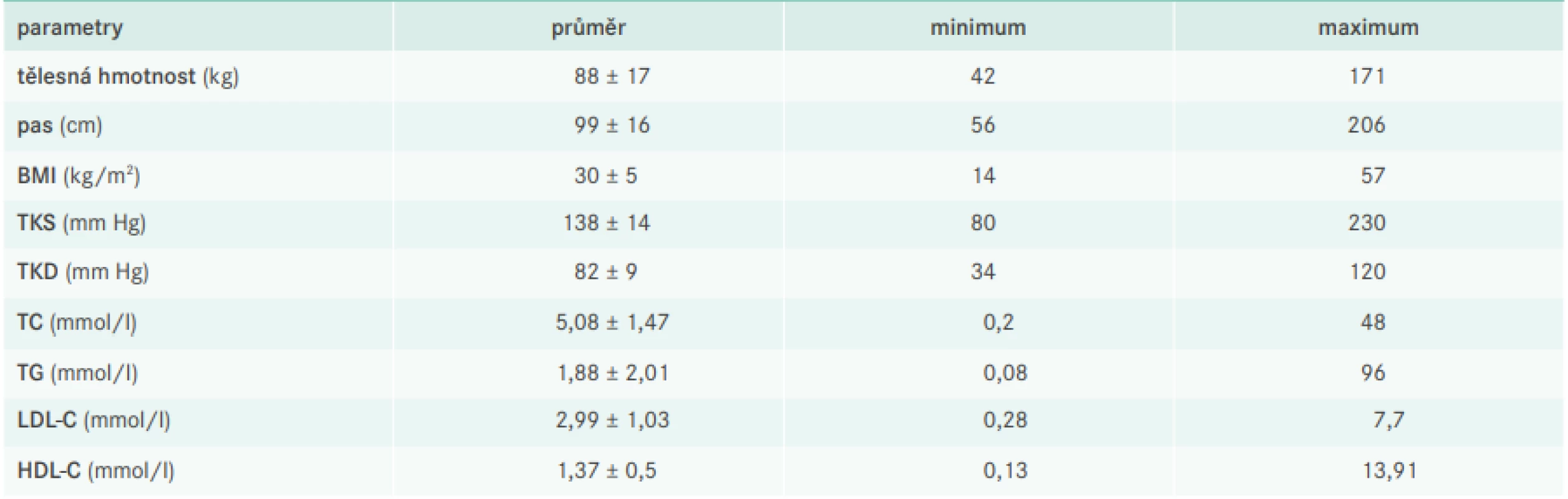
HDL-C – HDL-cholesterol KVO – kardiovaskulární onemocnění LDL-C – LDL-cholesterol TC – total cholesterol/celkový cholesterol TG – triglyceridy TKD – tlak krve diastolický TKS – tlak krve systolický Hodnotíme-li dobu trvání AH, resp. DLP je zřejmé, že AH byla diagnostikována přibližně o 5-10 let dříve než DLP, přičemž průměrná doba léčby AH činila 12 let, zatímco DLP 9 let (graf 1, graf 2). Doba trvání AH/DLP však byla velmi rozlišná, neboť mezi maximem a minimem byl rozdíl i několika desetiletí.
Graf 1. Předpokládané trvání dyslipidemie a věk jejího diagnostikování (počet probandů v procentech) 
Graf 2. Předpokládané trvání arteriální hypertenze a věk jejího diagnostikování (počet probandů v procentech) 
Z grafů věkové distribuce doby diagnózy AH/DLP vyplývá, že u většiny pacientů byly tyto RF zjištěny mezi 50. a 60. rokem věku, nepatrně později byla pak stanovována diagnóza DLP. Ve více než polovině případů byla dříve odhalena AH, 30 % populace pak mělo současně zjištěn jak vyšší krevní tlak, tak DLP, pouze u 15,7 % byla dříve diagnostikována DLP (graf 3).
Graf 3. Pořadí stanovení diagnózy arteriální hypertenze a dyslipidemie (počet probandů v procentech) 
Ze základních antropometrických parametrů vyplývá, že sledovaná populace má vyšší tělesnou hmotnost a s tím spojený vyšší výskyt abdominální adipozity. Průměrná hodnota TK 138/82 mm Hg je sice akceptovatelná, avšak u osob ve vyšších kategoriích KV-rizika, u nichž je kladen nejvyšší důraz na kontrolu tohoto RF, bylo dosahování cílových hodnot nedostatečné. Průměrná hodnota LDL-C 2,99 mmol/l by spíše odrážela hraniční kompenzaci obecné (neléčené) populace; v kontextu již vstupně známé DLP a u osob s vysokým nebo velmi vysokým KV-rizikem je jistě vysoká.
Opakovaně doložený fakt, že AH je diagnostikována o řadu let dříve než DLP neoddiskutovatelně poukazuje na nutnost aktivně pátrat po všech RF ASKVO. Proto by měl mít každý pacient s nově zjištěnou AH vyšetřeny také parametry lipidového spektra, což je ostatně zcela v souladu s aktuálními doporučenými postupy pro léčbu AH z roku 2017 [3].
Jak byla populace LIPIcontrol 2 léčena?
Při léčbě AH a DLP užívali sledovaní pacienti průměrně 4 tablety denně, respektive takřka polovina populace 3-5 tablet, a v necelých 20 % případů dokonce 7 a více tablet pouze ke kontrole těchto dvou RF (graf 4).
Graf 4. Počet tablet užívaných k léčbě AH/DLP (počet probandů v procentech) 
Analýza farmakoterapie AH ukázala, že 74 % pacientů mělo v chronické medikaci inhibitory angiotenzin konvertujícího enzymu (ACEi), přičemž nejčastěji preskribovaným zástupce byl perindopril (73,6 %), následovaný ramiprilem (19,8 %), trandolaprilem (2,2 %) a lisinoprilem (2 %). Pouze 19 % pacientů užívalo sartany – zejména telmisartan (54 %), dále losartan (24,6 %), kardesartan (9,7 %), valsartan (8,7 %) a irbesartan (2,8 %). Nově se na druhé místo nejužívanějších antihypertenziv dostaly betablokátory (69 %) zastoupené převážně metoprololem (82,1 %) a bisoprololem (9,9 %), okrajově pak také betaxololem (3,3 %) či nebivololem (3,1 %). Třetí nejpředepisovanější skupinu antihypertenziv zaujímaly blokátory kalciových kanálů (BKK), reprezentované povětšinou amlodipinem (86,6 %), méně pak nitrendipinem (4,4 %), lerkanidipinem (4,3 %) nebo felodipinem (2,2 %). Čtvrtým nejčastěji užívaným antihypertenzivem se stala diuretika (41 %). V této skupině antihypertenziv byl preferenčně podáván indapamid (55,2 %), následovaný hydrochlorotiazidem (23,2 %) a furosemidem (15,4 %). Necelá desetina sledovaných pak měla v medikaci centrálně působící antihypertenziva, v rámci kterých nacházel uplatnění především rilmenidin (55,7 %), moxonidin (28,8 %) nebo urapidil (11 %).
Jedním z cílů projektu byla také evaluace využití fixních kombinací v běžné klinické praxi, což přehledně shrnuje tabulka (tab. 4).
Tab. 4. Využití jednotlivých antihypertenziv v monoterapii, respektive fixní kombinaci 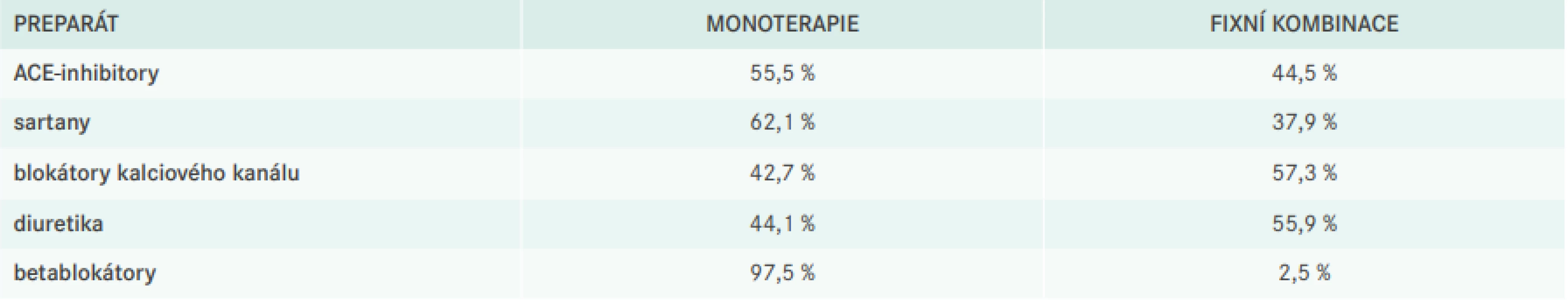
Jaké je tedy resumé z výše prezentovaných dat?
Nadále dokumentujeme uspokojivý trend dobré penetrace doporučených postupů do klinické praxe. Většina pacientů byla léčena kombinací ACE-inhibitory (ACEi) + blokátory kalciového kanálu (BKK) + diuretikum/betablokátory (BB), což je zcela v souladu s medicínou založenou na důkazech (EBM).
Nejoblíbenější molekulu ze skupiny ACEi představuje nadále perindopril s robustními daty jak z primární, tak sekundární prevence ASKVO a řadou klinických benefitů vyplývajících z blokády systému renin-angiotenzin-aldosteron (RAAS) – podpořeno například i výsledky studií ASCOT nebo ACCOMMPLISH [5,6].
Za BKK pak drží prvenství amlodipin s obdobnými vaskuloprotektivními účinky jako inhibitory RAAS (např. doloženo výsledky studiíi ACCOMMPLISH nebo EUROPA CBB) [6,7].
Dominantní postavení mezi diuretiky zaujímá konstantně indapamid – diuretikum s dostatečnou evidencí, dobrým efekt na pokles krevního tlaku, metabolickou neutralitou, dlouhým biologickým poločasem a v neposlední řadě také s využitelností v rámci fixních kombinací [8].
Ve skupině betablokátorů jsou tradičně využívány převážně 2 nejmodernější preparáty, a to bisoprolol a metoprolol, které užívalo necelých 70 % jedinců ze sledované populace. Ačkoliv se BB v průběhu let přesunuly z vedoucí pozice léčby AH i nadále mají své opodstatnění u hypertoniků s ischemickou chorobou srdeční a/nebo srdečním selháním, jakkoliv byl starším BB (zejména atenololu) vytýkán negativní vliv na metabolizmus glukózy a lipidů, což pramenilo z jejich nevýhodných farmakologických vlastností (nízká kardioselektivita a krátký poločas) [9].
I v dalším sledování LIPIcontrol 2 vidíme pozitivní trend využití fixních kombinací v léčbě AH, v nichž jsou přednostně podávány jak BKK, tak diuretika. Fixní kombinace s dalšími molekulami, kupříkladu BB, nejsou tak frekventní, což může být dáno do jisté omezenými portfoliem preparátů obsahujících v kombinaci právě BB [3].
Z dat o léčbě DLP ze sledování LIPIcontrol 2 vyplynulo, že 83 % pacientů užívá statin, 70 % z nich pak ve večerní dávce a 7 % ve fixní kombinaci (2 % s ezetimibem, 5 % s jiným hypolipidemikem). Podle očekávání volili lékaři nejčastěji moderní potentní statiny – atorvastatin (68 %) a rosuvastatin (29 %), bohužel stále zůstává nejoblíbenější 10mg dávka, respektive 20mg nezávisle na účinné molekule, což je v kontextu průměrné hladiny LDL-C (2,99 mmol/l) souboru LIPIcontrol 2 dávka nedostatečná. Vysvětlení může být celá řada – nedostatečná penetrace doporučených postupů do klinické praxe, obava z titrace statinu do maximálních dávek, nedůvěra klinických lékařů k ambiciózním léčebným cílům nebo odpor pacientů k navýšení dávek statinů. Svou roli v nedostatečné kontrole DLP může sehrávat také nedostatečné využití hypolipidemické kombinační léčby (zejména s ezetimibem).
Rutinní využití fixní kombinací je založeno na datech získaných z velkých metaanalýz deklarujících, že podávání léčiv ve fixních kombinacích je až 1,5krát účinnější než v separovaných tabletách, což může být vysvětleno vyšší adherencí a perzistencí pacientů k léčbě. Tato je pak jak klinicky, tak i ekonomicky výhodnější [10]. Aktuální doporučení pro léčbu AH, DLP i DM vyzývají právě pro výše uvedené důvody k preferenčnímu využití fixních kombinací v léčbě RF ASKVO [2,3]. V současnosti máme na trhu nejen celou platformu fixních kombinací pro léčbu AH, ale také konkomitantní DLP, tj. fixní kombinace antihypertenziva s hypolipidemikem.
Jaká byla kontrola AH/DLP ve sledované populaci?
Pouze necelá polovina pacientů s AH dosahovala dobré kontroly krevního tlaku (TK), tj. pod základní mez < 140/90 mm Hg; u 52,4 % probandů byl kontrolován alespoň systolický TK (graf 5) a u 75 % pak TK diastolický (graf 6).
Graf 5. Kontrola systolického krevního tlaku Graf 6 | Kontrola diastolického krevního tlaku STK (mm Hg) < 139 > 180 52,0 % 140–159 160–179 39,0 % 7,9 % 1,1 % DTK (mm Hg) < 89 > 110 7 
Graf 6. Kontrola diastolického krevního tlaku 
Ve shodě s předchozím sledováním 28 % hypertoniků s DLP nedosahovalo cílových hodnot ani jednoho z RF, přičemž nejvíce alarmující je pak situace u nejrizikovějších nemocných, tj. diabetiků nebo jedinců s manifestní KV-komplikací, pro které platí nejpřísnější hodnoty cílových ukazatelů [4]. Pouze 35 % diabetiků s AH mělo tento RF kompenzován k cílovým hodnotám < 130/80 mm Hg; v případě probandů s DLP byl cílový LDL < 2,5 (resp. 1,8) mmol/l dokumentován u 47 % z nich. V populaci diabetiků ve velmi vysokém KV-riziku byla pak současná kontrola obou RF, tj. AH a DLP, docílena pouze v 3 % případů.
Takřka třetina sledovaných měla již v anamnéze manifestní KV-příhodu, tj. jednalo o nejrizikovější nemocné, u kterých je nutná komplexní a intenzívní kardioprotektivní léčba. Kontroly rizika, tj. LDL-C < 1,8 mmol/l a TK < 140/90 mm Hg, bylo dosaženo pouze u 16 %, resp. 52 % vyšetřených. Opět vidíme lepší kontrolu AH ve srovnání s DLP.
Co se tedy změnilo od uveřejnění první verze LIPIcontrol?
Na tomto místě je třeba podotknout, že projekt LIPIcontrol 2 vycházel z obdobně velkého vzorku populace, jež se svým složením a distribucí KV-rizika výrazně nelišila (jednotky procent) od původně sledované populace.
Z hlediska hodnocení farmakoterapie AH a DLP jsou dokumentovány obdobné trendy jako v roce 2016, tj. je evidentní dobrá penetrace doporučených postupů do běžné klinické praxe. V léčbě AH je správně volena kombinační (často fixní) terapie založená převážně na ACEi, BKK, BB nebo diureticích. V léčbě DLP jsou preskribovány moderní potentní statiny – atorvastatin a rosuvastatin, avšak pouze v nízkých dávkách (10-20 mg); tradičně bylo také zaznamenáno velmi malé využití dalších hypolipidemik – zejména ezetimibu.
Zhodnotíme-li změnu kontroly AH/DLP v průběhu let, musíme konstatovat, že situace se v zásadě nemění, jakkoli numericky nepatrný pozitivní trend zlepšující se kontroly RF zaznamenán byl. Avšak kontrola nemocných v nejvyšších kategoriích KV-rizika je stále nedostatečná.
Navzdory mírnému poklesu průměrné hladiny LDL-C, není stále kompenzace DLP uspokojivá. Pouze necelá pětina nejrizikovějších nemocných dosahuje cílové hodnoty LDL-C, a to ještě navíc v kontextu starších doporučení, tj. lze očekávat, že procento kompenzovaných bude dle aktuálních guidelines daleko nižší.
Obdobně je tomu také v případě AH, jakkoli procento pacientů s dobrou kontrolou TK je více než 2násobné ve srovnání se situací u pacientů s DLP [4].
Několik slov závěrem
Projekt LIPIcontrol 2 opět upozornil na trvající skutečnost nedostatečné kontroly zásadních RF ASKVO, tj. AH a DLP, a to zejména u pacientů ve vysokém nebo velmi vysokém KV-riziku, u nichž lze očekávat právě největší profit z intenzívní komplexní léčby.
Po RF ASKVO je třeba aktivně pátrat a tyto následně adekvátně intervenovat. V souladu s doporučenými postupy pak volit vhodnou kardioprotektivní medikaci, a to v dostatečné dávce umožňující dosažení cílových ukazatelů.
Děkujeme všem kolegům, kteří se podíleli na sběru dat v průzkumu LIPIcontrol.
Organizace sběru dat byla podpořena společností Servier s.r.o.
MUDr. Martin Šatný | martin.satny@vfn.cz | www.vfn.cz
Doručeno do redakce | Doručené do redakcie | Received 12. 8. 2020
Přijato po recenzi | Prijaté po recenzii | Accepted 5. 9. 2020
Zdroje
- Rozvoj technologické platformy NZIS. Zdravotnická ročenka České republiky 2018. ÚZIS. Dostupné z WWW: <https://www.uzis.cz/res/f/008280/zdrroccz-2018.pdf>.
- Vrablík M, Piťha J, Bláha V et al. Stanovisko výboru České společnosti pro aterosklerózu k doporučením ESC/EAS pro diagnostiku a léčbu dyslipidemií z roku 2019. AtheroRev 2019; 4(3): 126-137.
- Widimský J Jr, Filipovský J, Ceral J et al. Diagnostické a léčebné postupy u arteriální hypertenze – verze 2017. Doporučení České společnosti pro hypertenzi. Hypertenze KV Prevence 2018; 7(Suppl): 2–22.
- Šatný M, Tůmová E, Vrablík M. LIPIcontrol: daří se zlepšovat úroveň kontroly hlavních rizikových faktorů kardiovaskulárních onemocnění v každodenní praxi?. Hypertenze KV Prevence 2018; 7(1): 15–21.
- Dahlöf B, Sever PS, Poulter NR, et al. [ASCOT investigators]. Prevention of cardiovascular events with an antihypertensive regimen of amlodipine adding perindopril as required versus atenolol adding bendroflumethiazide as required, in the AngloScandinavian Cardiac Outcomes TrialBlood Pressure Lowering Arm (ASCOTBPLA): a multicentre randomised controlled trial. Lancet 2005; 366(9489): 895-906. Dostupné z doi: <http://dx.doi.org/10.1016/S0140-6736(05)67185-1>.
- Jamerson K., Weber MA, Bakris GL et al. Benazepril plus Amlodipine or Hydrochlorothiazide for Hypertension in High-Risk Patients. N Engl J Med 2008; 359(23): 2417-2428. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0806182>.
- Bertrand ME, Ferrari R, Remme W.J et al. Clinical synergy of perindopril and calcium-channel blocker in the prevention of cardiac events and mortality in patients with coronary artery disease. Post hoc analysis of the EUROPA study. Am Heart J 2010; 159(5): 795-802. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ahj.2009.12.042>.
- Kang S, Wu YF, An N et al. A systematic review and meta-analysis of the efficacy and safety of a fixed, low-dose perindopril-indapamide combination as first-line treatment of hypertension. Clinical Therapeutics [online]. 2004; 26(2): 257-270. Dostupné z DOI: <http://dx.doi.org/10.1016/S0149-2918(04)90024-0.
- Wiysonge CS, Bradley HA, Volmink J et al. Beta-blockers for hypertension. Cochrane Database Syst Rev 2017; (1): CD002003. Dostupné z DOI: <http://dx.doi.org/10.1002/14651858.CD002003>.
- Bangalore S, Kamalakkannan G, Parkar S et al. Fixed-dose combinations improve medication compliance: a meta-analysis. Am J Med 2007; 120(8): 713–719. Dostupné z DOI: <http://dx.doi.org/10.1016/j.amjmed.2006.08.033>.
Štítky
Angiologie Diabetologie Interní lékařství Kardiologie Praktické lékařství pro dospělé
Článek vyšel v časopiseAthero Review
Nejčtenější tento týden
2020 Číslo 3- Alergie na antibiotika u žen s infekcemi močových cest − poznatky z průřezové studie z USA
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Editorial
- Genetické testování familiární hypercholesterolemie v klinické praxi: stanovisko výboru České společnosti pro aterosklerózu
- Vplyv inhibítorov SGLT2 na aterosklerózu a reálna prax
- Hypertriglyceridemie – současnost a budoucnost
- Vybrané biomarkery asociované s aterosklerózou aj metabolizmom kostí
- Variabilita pacientů v nutričních kazuistikách
- Mendelovské randomizační studie: princip a příklady využití v oblasti kardiovaskulární medicíny
- Agonisty GLP1-receptorov: antidiabetiká s antiaterogénnym účinkom
- LIPIcontrol 2 aneb co se změnilo po 3 letech
- Novinky v liečbe evolokumabom: komentár k štúdiam VESALIUS-CV a FOURIER
- Novinky v liečbe alirokumabom prezentované na kongrese European Society of Cardiology 2020: komentár k post-hoc analýze štúdie ODYSSEY OUTCOMES
- Malá změna úhrad znamená velkou šanci pro mnoho nemocných
- Rešerše zajímavých článků ze zahraniční literatury
- Profesor Rudolf Poledne osmdesátiletý
- Šobrův den 2020: XXXIV. konference o hyperlipoproteinemiích tentokrát virtuálně
- Athero Review
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Hypertriglyceridemie – současnost a budoucnost
- Genetické testování familiární hypercholesterolemie v klinické praxi: stanovisko výboru České společnosti pro aterosklerózu
- Agonisty GLP1-receptorov: antidiabetiká s antiaterogénnym účinkom
- Mendelovské randomizační studie: princip a příklady využití v oblasti kardiovaskulární medicíny
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



