-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaDiabetes mellitus a kardiovaskulární riziko, možnosti jeho ovlivnění
Datum publikace: 2. 9. 2019
Úvod
Diabetes mellitus je hlavním rizikovým faktorem kardiovaskulárních (KV) onemocnění, kam kromě jeho makrovaskulárních komplikací, jejichž podkladem je ateroskleróza, řadíme i mikrovaskulární komplikace a postižení srdce v rámci diabetu, které se většinou klinicky manifestuje jako srdeční selhání (1). KV onemocnění jsou nejčastější příčinou úmrtí diabetiků – viz obrázek č. 1 (2). I v současné době jsou KV onemocnění odpovědná za 50 % všech úmrtí nemocných s diabetem 2. typu (3).
Obr. 1. Očekávané přežití diabetiků a nediabetiků v roce 2011 a podíl jednotlivých příčin úmrtí na celkové mortalitě, upraveno podle zdroje: Rao Kondapally Seshasai S., et al.; Emerging Risk Factors Collaboration. Engl J Med 2011 (2) 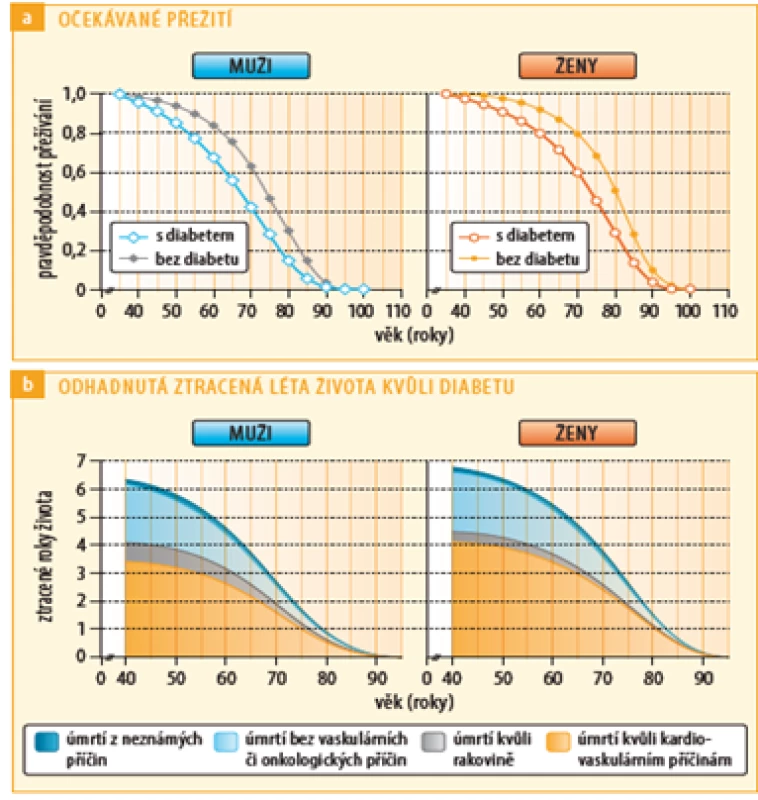
Přesto zejména v posledních letech dochází k poklesu KV mortality diabetiků. Např. v ČR se během let 2003–2013 mortalita nemocných léčených pouze perorálními antidiabetiky dokonce přiblížila populačnímu průměru (4). Tento příznivý posun je dáván do souvislosti s používáním nových moderních léků s nízkým rizikem hypoglykemie, z nichž některé mají i prokazatelně pozitivní vliv na redukci KV rizika, a zcela zásadní vliv má intenzivnější léčba diabetické dyslipidemie i adekvátní terapie hypertenze (1). Nepochybně hraje roli také vysoká úroveň péče poskytované nemocným s akutními KV příhodami. Nicméně pokles mortality diabetiků a jejich narůstající věk vedou ke zvyšujícímu se počtu chronických forem KV onemocnění, zejména srdečního selhání, které se nyní dostává do popředí KV komplikací diabetu a jehož prevalence neustále narůstá (5).
Diabetes a ateroskleróza
Diabetes je nezávislým rizikovým faktorem aterosklerózy, která se může manifestovat ischemickou chorobou srdeční (ICHS), cévní mozkovou příhodou (CMP), ischemickou chorobou dolních končetin (ICHDK) a/nebo dalšími symptomy, na nichž se ateroskleróza taktéž spolupodílí (např. erektilní dysfunkce či renovaskulární hypertenze). Ateroskleróza je tedy podkladem makrovaskulárních komplikací, které nejsou na rozdíl od mikrovaskulárních pro diabetes specifické. Přesto jeví aterosklerotické postižení cévního řečiště u diabetiků určité charakteristické rysy (6). Cévní léze jsou rozsáhlejší a difuznější. Kromě vícečetných změn se častěji setkáváme i s nálezy na menších, periferních cévách a na kolaterálách (7, 8). Např. u nemocných s ICHS jsou časté stenózy všech tří koronárních tepen a pro ICHDK je typické víceetážové postižení včetně bércového řečiště. Po revaskularizačních procedurách mají nemocní více komplikací a je nutné je častěji opakovat. Stenty a aortokoronární by-passy se diabetikům uzavírají dříve. Rozsáhlejší postižení tepen dolních končetin je spojeno s nutností opakovaných intervencí včetně zásahů na bércovém řečišti, s menší úspěšností hojení diabetických ulcerací a větším rizikem netraumatických amputací. Endarterektomie pro závažný karotický plát podstupují diabetici častěji a v mladším věku než jedinci bez diabetu (6, 8, 9).
Kromě zmíněných kvantitativních změn se setkáváme i s určitým kvalitativně odlišným morfologickým postižením, které je pro diabetes poměrně typické – viz obrázek č. 2 (10). Aterosklerotické pláty diabetiků mají mnohem výraznější zánětlivý infiltrát (s větším podílem T lymfocytů a makrofágů transformujících se na pěnové buňky) i větší nekrotické jádro. Pokročilé léze obsahují více kalcifikací, hemoragií do plátu a sekundárních trombotických změn. Častěji jsou patrné i reparační změny, např. zhojené jizvy po rupturách plátů a remodelace cévní stěny (9, 10).
Akcelerace aterosklerotického procesu vyplývá nejen z kumulace rizikových faktorů, ale zejména z podílu patofyziologických mechanismů, které jsou pro diabetes charakteristické. Inzulínovou rezistenci provází chronická hyperglykemie, zvýšená hladina volných mastných kyselin a zvýšené hladiny některých adipokinů a cytokinů, které indukují oxidativní stres a několika způsoby zvyšují tvorbu reaktivních forem kyslíku (7, 11). Mimo to se uplatňují i další specifické patogenetické cesty vaskulárního poškození, jako např. aktivace proteinkinázy C a nukleárního faktoru kappa-B, hexozaminová signalizační cesta, glykooxidace, lipoperoxidace a další (7). Oxidační stres potencuje endotelovou dysfunkci vyjádřenou tendencí k vazospazmům a zvýšenou adhezí zánětlivých buněk a aktivovaných krevních destiček, které spolu s hyperkoagulačním stavem a chronickým zánětem přispívají k cévnímu postižení diabetiků (11). Tyto patofyziologické mechanismy nepostihují pouze intimu, ale promítají se také do funkčních a morfologických změn dalších arteriálních vrstev vedoucích k jejich zvýšené rigiditě (6, 12). Zvýšená tuhost cévní stěny je faktorem, který potencuje aterosklerotický proces a podílí se také na patogenezi dalších kardiovaskulárních onemocnění, jako jsou arteriální hypertenze, srdeční selhání či postižení ledvin, a tak se celý bludný kruh patogeneze KV postižení diabetiků uzavírá.
Obr. 2. Srovnání časných a pozdních aterosklerotických lézí u nediabetiků a diabetiků. Modifikováno podle zdroje: Kanter J. E., et al. Circ Res 2007 (10) 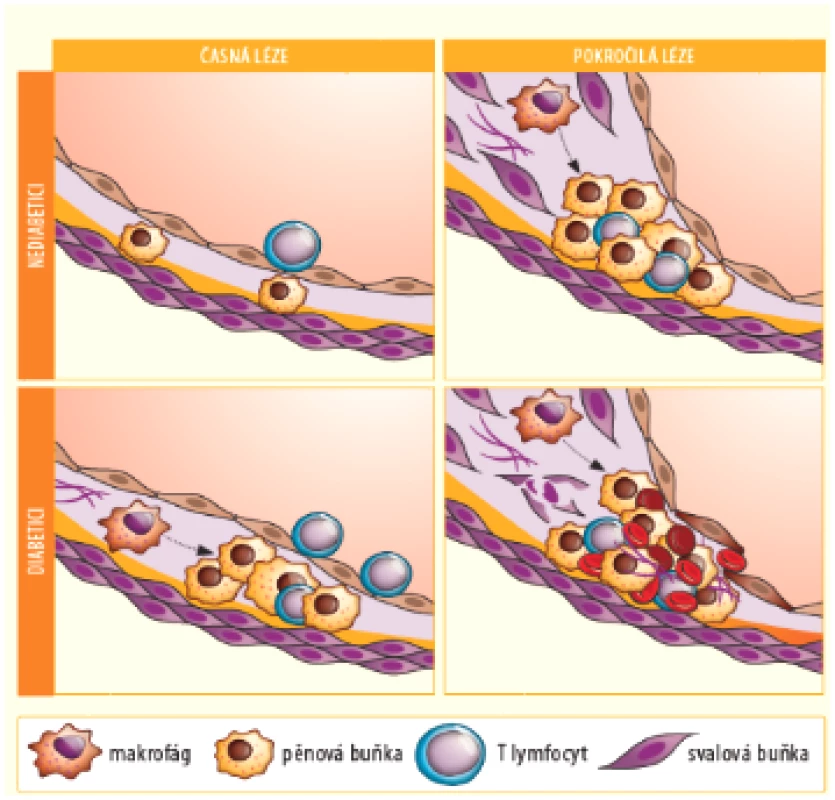
Zejména u diabetiků 2. typu se na patogenezi aterosklerotického postižení kromě diabetu účastní také další rizikové faktory, které se často kumulují pod obrazem metabolického syndromu. Jejich společným podkladem je inzulínová rezistence související s viscerální obezitou, jež kromě poruchy glukózové tolerance hraje hlavní roli také v rozvoji diabetické dyslipidemie i arteriální hypertenze – viz tabulka č. 1 (6, 13).
Tabulka č. 1 – Diagnostická kritéria metabolického syndromu podle harmonizované definice IDF/IAS/NHLBI/AHA/WHF z roku 2009 (11), pro diagnózu je nutná přítomnost 3 z 5 rizikových faktorů
Abdominální obezita (dle místa a dané populace)
Obvod pasu (Evropa, kavkazská populace): muži > 94 cm, ženy > 80 cm (zvýšené riziko komplikací), muži > 102 cm, ženy > 88 cm (vysoké riziko komplikací)
Triglyceridy ≥ 1,7 mmol/l nebo specifická léčba dyslipidemie
HDL-C: muži < 1,0 mmol/l, ženy < 1,3 mmol/l nebo specifická léčba dyslipidemie
Krevní tlak ≥ 130/85 mmHg nebo specifická léčba hypertenze
Glykemie na lačno ≥ 5,6 mmol/l nebo diabetes mellitus 2. typu
HDL-C = HDL cholesterol
Velmi důležitým a častým KV rizikovým faktorem diabetiků je chronické onemocnění ledvin (CKD), které reprezentuje mikrovaskulární cévní postižení. Nejenže akceleruje aterosklerózu, ale spolu s viscerální neuropatií, ICHS, hypertenzí a specifickým postižením myokardu participuje na komplexní patogenezi srdečního selhání diabetiků – viz obrázek č. 3.
Obr. 3. Patogeneze srdečního selhání u diabetu, upraveno podle zdroje: Low Wang C. C., et al. Circulation 2016 (5) 
Diabetes a srdeční selhání
Diabetici trpí selháním srdce asi čtyřikrát častěji než nediabetická populace: diabetes zvyšuje riziko jeho vzniku u žen asi 4–5krát a u mužů asi 2–3krát (14). Společný výskyt DM a srdečního selhání je v běžné populaci rozvinutých zemí udáván asi 0,5 % u mužů a 0,4 % u žen s nárůstem na 1,5–2 % u osob starších 65 let. Srdeční selhání je častou příčinou hospitalizace diabetiků. V současné době má diabetes až 40 % hospitalizovaných pro srdeční selhání, tito nemocní jsou déle hospitalizovaní a mají horší prognózu (15, 16). Přítomnost diabetu zvyšuje i riziko úmrtí nemocných se srdečním selháním, zejména u žen (17). Chronické srdeční selhání často zhoršuje chronické onemocnění ledvin (kardiorenální syndrom) a naopak, jak již bylo zmíněno, CKD je jednou z příčin srdečního selhání – nefrokardiálního syndromu (18). Není divu, že nemocní s diabetem a CKD umírají 6krát častěji na KV onemocnění než na progresi chronické renální insuficience (19).
Kardiovaskulární riziko diabetiků
Kardiovaskulární riziko je většinou definované jako relativní zvýšení výskytu hlavních KV příhod, které reprezentují hlavně úmrtí z KV příčin, nefatální infarkt myokardu, nefatální ischemická CMP, nestabilní angina pectoris a koronární, popř. jakákoli revaskularizace. Některé studie zahrnují také hospitalizace pro srdeční selhání, popř. sledují různé kombinované KV endpointy (např. počet KV úmrtí a hospitalizací pro srdeční selhání atd.). Obecně platí, že nemocní s diabetem mají ve srovnání se zdravou populací několikanásobně vyšší KV riziko. Dokonce i prediabetes je významně spojen s častějším výskytem KV chorob, zvlášť pokud je součástí metabolického syndromu (20). Již Framinghamská studie z konce 70. let minulého století zjistila, že incidence KV onemocnění je u mužů diabetiků asi 2krát, a u žen diabetiček dokonce 3krát vyšší než ve zdravé populaci (21). Diabetici mají asi 2–4krát vyšší riziko ICHS, 2–3krát vyšší výskyt ischemické CMP, až 5krát vyšší prevalenci kalcifikovaných plátů karotid a 2–4krát vyšší výskyt ICHDK (22). Recentní metaanalýza, která zahrnula více než 4,5 miliónu diabetiků 2. typu s průměrnou dobou trvání diabetu kolem 10 let, určila, že asi třetina z nich má nějaké KV onemocnění – 21,2 % mělo ICHS, 14,6 % anginu pectoris, 10,0 % infarkt myokardu, 7,6 % ischemickou CMP a 14,9 % srdeční selhání (3).
Známá práce Haffnera et al. z konce 90. let minulého století zjistila, že riziko infarktu myokardu u nemocného s diabetem je stejné jako riziko recidivy infarktu u nemocného bez diabetu, který již v minulosti infarkt prodělal (23). Tyto výsledky vedly k tomu, že se diabetes začal označovat jako ekvivalent rizika ICHS a na diabetiky se automaticky pohlíželo jako na pacienty v sekundární prevenci (20). Avšak v posledních letech byly publikovány výsledky, které ukazují, že situace je složitější. Metaanalýza 13 epidemiologických studií zahrnující více než 45 000 pacientů zjistila, že nemocní s diabetem 2. typu bez předchozího infarktu myokardu měli o 43 % nižší riziko vývoje koronárních příhod než pacienti po infarktu bez diabetu (24). A v nedávno publikované velké prospektivní studii, která sledovala po dobu 10 let více než milión a půl dospělých ve věku 30–90 let, bylo riziko nových případů ICHS u nemocných s již přítomnou ICHS také vyšší než u diabetiků bez anamnézy ICHS (25). Nejvyšší KV riziko měli nemocní s ICHS, kteří měli zároveň diabetes. Zjistilo se také, že KV riziko u nemocných s diabetem souvisí s délkou jeho trvání. U diabetiků se na podobnou úroveň jako u nemocných s anamnézou ICHS dostalo až po deseti letech od stanovení diagnózy diabetu, přičemž u jedinců mladších 40 let byl výskyt ICHS velmi vzácný. V současnosti tedy nelze na nemocné s diabetem automaticky pohlížet jako na nemocné v sekundární prevenci, jejich KV riziko je heterogenní a je potřeba jej blíže stratifikovat (20).
Současná evropská doporučení – viz tabulka č. 2 – rozlišují několik rizikových kategorií nemocných s diabetem a např. z pohledu léčby dyslipidemie udávají (podle této stratifikace) různé cílové hodnoty krevních lipidů. Doporučení také připouštějí, že mladší jednici mohou mít KV riziko střední, či dokonce nízké (26). Naopak Americká asociace klinických endokrinologů (AACE) definovala v roce 2017 další kategorii tzv. extrémního rizika, kam zařadila i jedince s diabetem a již verifikovaným KV onemocněním (27).
Tabulka č. 2 – Rizikové kategorie diabetiků s cílovými hodnotami krevních lipidů podle ESC/EAS doporučení pro léčbu dyslipidemií 2016 a podle Americké asociace klinických endokrinologů (AACE) z 2017 ⃰
Kategorie rizika
LDL-C
non-HDL-C
apoB
nízké
SCORE < 1 %
< 3,0 mmol/l
-
-
střední
SCORE ≥ 1 % a < 5 %
< 3,0 mmol/l
< 3,8 mmol/l
-
vysoké
většina nemocných s DM bez dalších RF a orgánových komplikací
(někteří mladí jedinci s DM 1. typu mají riziko střední či nízké, viz výše)< 2,6 mmol/l a zároveň nejméně
50% redukce, pokud jsou hodnoty 2,6 až 5,2 mmol/l
< 3,4 mmol/l
< 1,0 g/l
(< 0,9 g/l) ⃰
velmi vysoké
jedinci s DM spolu s orgánovou komplikací (jako je proteinurie) nebo dalším hlavním RF
(jako je kouření, hypercholesterolemie a hypertenze)< 1,8 mmol/l a zároveň nejméně
50% redukce, pokud jsou hodnoty 1,8 až 3,5 mmol/1
< 2,6 mmol/l
< 0,8 g/l
extrémní ⃰
jedinci s DM s klinicky potvrzeným KV onemocněním ⃰
< 1,4 mmol/l ⃰
< 2,1 mmol/l ⃰
< 0,7 g/l ⃰
DM = diabetes mellitus, RF = rizikový faktor, KV = kardiovaskulární onemocnění, LDL-C = LDL cholesterol, non-HDL-C = non-HDL cholesterol, apoB = apolipoprotein B
⃰ Podle AACE 2017.
Existují tedy určité skutečnosti, které můžeme zjistit z anamnézy nemocného a jednoduchého klinického či laboratorního vyšetření, jež nám umožní KV riziko pacienta s diabetem lépe posoudit. Rizikovější pacienti pak budou vyžadovat intenzivnější léčbu rizikových faktorů. Přítomnost KV onemocnění, srdečního selhání či CKD ovlivní i výběr adekvátní antidiabetické terapie.
Stratifikace KV rizika diabetiků
Existuje celá řada stratifikačních systémů a různých kalkulátorů KV rizika. Většina z nich vychází z klasických rizikových faktorů KV onemocnění, a navíc zohledňuje faktory související s diabetem – viz tabulka č. 3 (1). Byly navrženy i některé rizikové biomarkery a ukazatele subklinické aterosklerózy, které mohou zjištěné KV riziko modifikovat. Zdá se, že užitečné může být stanovení vysoce senzitivního C reaktivního proteinu (hs-CRP), kalciového skóre koronárních tepen a kotníkobrachiálního tlakového indexu (20). V rámci ultrazvukového vyšetření karotid je dnes za faktor modifikující KV riziko považován jen nález aterosklerotického plátu, a ne pouhé zesílení tloušťky intimy medie společné karotidy (26). Většina stratifikačních systémů však tyto ukazatele běžně nevyužívá a např. ani Evropská guidelines pro prevenci kardiovaskulárních chorob z roku 2016 v klinické praxi žádné biomarkery či zobrazovací metody k detekci časné aterosklerózy plošně používat nedoporučují (28).
Tabulka č. 3 – Faktory zvyšující KV riziko diabetiků (1)
- přítomné aterosklerotické kardiovaskulární onemocnění
- další hlavní rizikové faktory aterosklerózy – dyslipidemie, hypertenze, kouření
- mikrovaskulární komplikace diabetu, zejména diabetické onemocnění ledvin
- věk nad 40 let, pozitivní rodinná anamnéza předčasné ICHS
- vznik diabetu v mladším věku, delší trvání diabetu, špatná glykemická kontrola a zejména častý výskyt hypoglykemií
- další komorbidity diabetu, jako jsou metabolický syndrom a obezita, jaterní steatóza, syndrom obstrukční spánkové apnoe, erektilní dysfunkce, syndrom diabetické nohy
- nízký socioekonomický status, nízká fyzická aktivita a další
Možnosti ovlivnění KV rizika diabetiků
Některé faktory KV rizika lze příznivě ovlivnit a lze tak změnit osud nemocných s diabetem. Poklesu KV morbidity i mortality diabetiků můžeme dosáhnout zejména léčbou dyslipidemie, hypertenze i obezity a vlastní terapií diabetu. Kromě farmakoterapie se uplatňují i nefarmakologické prostředky, kam řadíme nejen režimová opatření (včetně zanechání kouření), ale též metody metabolické chirurgie. Přístup k nemocnému s diabetem musí být komplexní, a pokud chceme dosáhnout maximální redukce KV rizika, měli bychom využít všechny dostupné terapeutické možnosti – viz tabulka č. 4, samozřejmě s respektováním individuálních potřeb a odlišností nemocných.
Tabulka č. 4 – Hlavní zásady pro léčbu diabetu podle Evropských doporučení pro prevenci kardiovaskulárních chorob v klinické praxi z roku 2016 (28)
Je vhodná změna životního stylu včetně odvykání kouření, konzumace diety s nízkým obsahem tuků a vysokým obsahem vlákniny, aerobní fyzická aktivita a silový trénink.
Snížení příjmu energie se doporučuje jako prostředek k léčbě obezity a prevence přibírání hmotnosti.
Pro snížení rizika kardiovaskulárních onemocnění (KVO) a mikrovaskulárních komplikací by u většiny dospělých s DM 1. nebo 2. typu měla být považována za cílovou hodnota HbA1c < 53 mmol/mol.
U pacientů s dlouhodobým trváním diabetu, křehkých seniorů a zejména u těch, kteří již mají přítomné KVO, je třeba zvolit méně přísnou cílovou hodnotu HbA1c.
U pacientů s DM 2. typu, kteří nejsou fragilní a nemají přítomné KVO, by na začátku onemocnění a v jeho v časném průběhu měla být považována za cílovou hodnota HbA1c ≤ 48 mmol/mol.
Pro screening DM (u jedinců s KVO nebo bez nich) je možné využít stanovení lačné glykemie nebo HbA1c, které může být provedeno bez hladovění. V případě pochybností je možné využít orální glukózový toleranční test.
Metformin se doporučuje jako léčba první volby (pokud je jeho podávání tolerováno a není kontraindikováno). Během léčby je nutné sledovat funkci ledvin.
U pacientů s pokročilým onemocněním je potřeba zvážit individuální přístup (při volbě léků a s ohledem na stanovené cíle léčby), aby nedocházelo k hypoglykemiím a nadměrnému vzestupu tělesné hmotnosti.
U nemocných s DM 2. typu a KVO by mělo být zváženo použití gliflozinů v časném průběhu nemoci, aby došlo k redukci KV a celkové úmrtnosti.
Hypolipidemická léčba (hlavně statiny) je kvůli redukci KV rizika doporučena všem pacientům s DM 1. i 2. typu, kteří jsou starší 40 let.
Hypolipidemická léčba (hlavně statiny) má být zvážena i u diabetiků mladších 40 let, pokud mají zvýšené KV riziko (dané přítomností mikrovaskulárních komplikací nebo kumulací několika dalších rizikových faktorů).
U diabetiků ve velmi vysokém riziku je cílová hodnota LDL-C < 1,8 mmol/l a zároveň má být dosaženo nejméně 50% redukce, pokud jsou hodnoty LDL-C mezi 1,8 a 3,5 mmol/1.
U diabetiků ve vysokém riziku je cílová hodnota LDL-C < 2,6 mmol/l a zároveň má být dosaženo nejméně 50% redukce, pokud jsou hodnoty LDL-C mezi 2,6 a 5,1 mmol/1.
U nemocných s DM 2. typu se obecně doporučuje, aby cílový krevní tlak byl < 140/85 mmHg. Nižší cílová hodnota, < 130/80 mmHg, je doporučena jen u vybraných pacientů (např. u mladších pacientů se zvýšeným rizikem komplikací)
pro snížení rizika mrtvice, retinopatie a albuminurie. V léčbě hypertenze se doporučují léky blokující systém renin–angiotensin–aldosteron, zejména v přítomnosti proteinurie nebo mikroalbuminurie. U pacientů s DM 1. typu je
doporučená cílová hodnota krevního tlaku < 130/80 mmHg.Pro prevenci KVO u nemocných s DM 2. typu se nedoporučuje užívání léků, které primárně zvyšují HDL-C.
Pokud nemocní s diabetem nemají žádné KVO, antiagregační terapie pro ně není vhodná.
KVO = kardiovaskulární onemocnění, DM = diabetes mellitus, HbA1c = glykovaný hemoglobin A1c, LDL-C = LDL cholesterol, HDL-C = HDL cholesterol
Zásady uvedené v tabulce č. 4 platí i v dnešní době. Nicméně v posledních letech byly publikovány výsledky několika prospektivních KV studií, které rozšířily spektrum možností, jak ovlivnit KV riziko diabetiků. Máme k dispozici nové informace týkající se intenzifikace terapie diabetické dyslipidemie a změnil se také přístup k výběru vlastní antidiabetické léčby.
Současné možnosti farmakoterapie diabetické dyslipidemie
Nadále platí, že z hlediska redukce KV rizika je důležité, aby nemocný s diabetem byl léčen co nejvyšší tolerovanou dávkou statinu. Hypolipidemickou terapii však nelze zredukovat jen na léčbu statiny, protože i přes podání maximálních dávek nejsme vždy schopni dosáhnout uvedených cílových hodnot, a to nejen pro LDL cholesterol (LDL-C), ale i pro další cílové parametry (non-HDL cholesterol a/nebo apolipoprotein B) – viz tabulka č. 2. Velká část nemocných navíc statiny nebo jejich vyšší dávky netoleruje, popřípadě je odmítá. V těchto případech můžeme využít i ostatní hypolipidemika, jejichž podávání vede k poklesu KV rizika. Pokud není dosaženo cílových hodnot pro LDL-C, měl by být v druhém kroku přidán ezetimib. Důkazy o jeho významu na redukci KV příhod přinesla zejména studie IMPROVE‑IT. V ní vedla kombinace ezetimib + simvastatin u diabetiků v sekundární prevenci ve srovnání se samotným simvastatinem k další redukci hlavních KV příhod o 15 %, což bylo dáno především významným poklesem nefatálních infarktů myokardu a ischemických CMP (29). Trvá-li elevace triglyceridů (TG) a nízký HDL cholesterol (HDL-C), měli bychom zvážit léčbu fibrátem, neboť subanalýza studie ACCORD hodnotící přidání fenofibrátu k simvastatinu zjistila u diabetiků s aterogenní dyslipidemií (TG > 2,3 mmol/l a HDL-C < 0,9 mmol/l), že na rozdíl od ostatní diabetické populace došlo u těchto jedinců k významné redukci KV příhod ( − 31 %; 30). U vysoce rizikových nemocných v sekundární prevenci je pak nutné zvážit také léčbu inhibitory proprotein konvertázy subtilisin/kexin typu 9 (PCSK9) – viz obrázek č. 4.
Obr. 4. Algoritmus kombinované hypolipidemické léčby u nemocných s diabetem 2. typu (6) 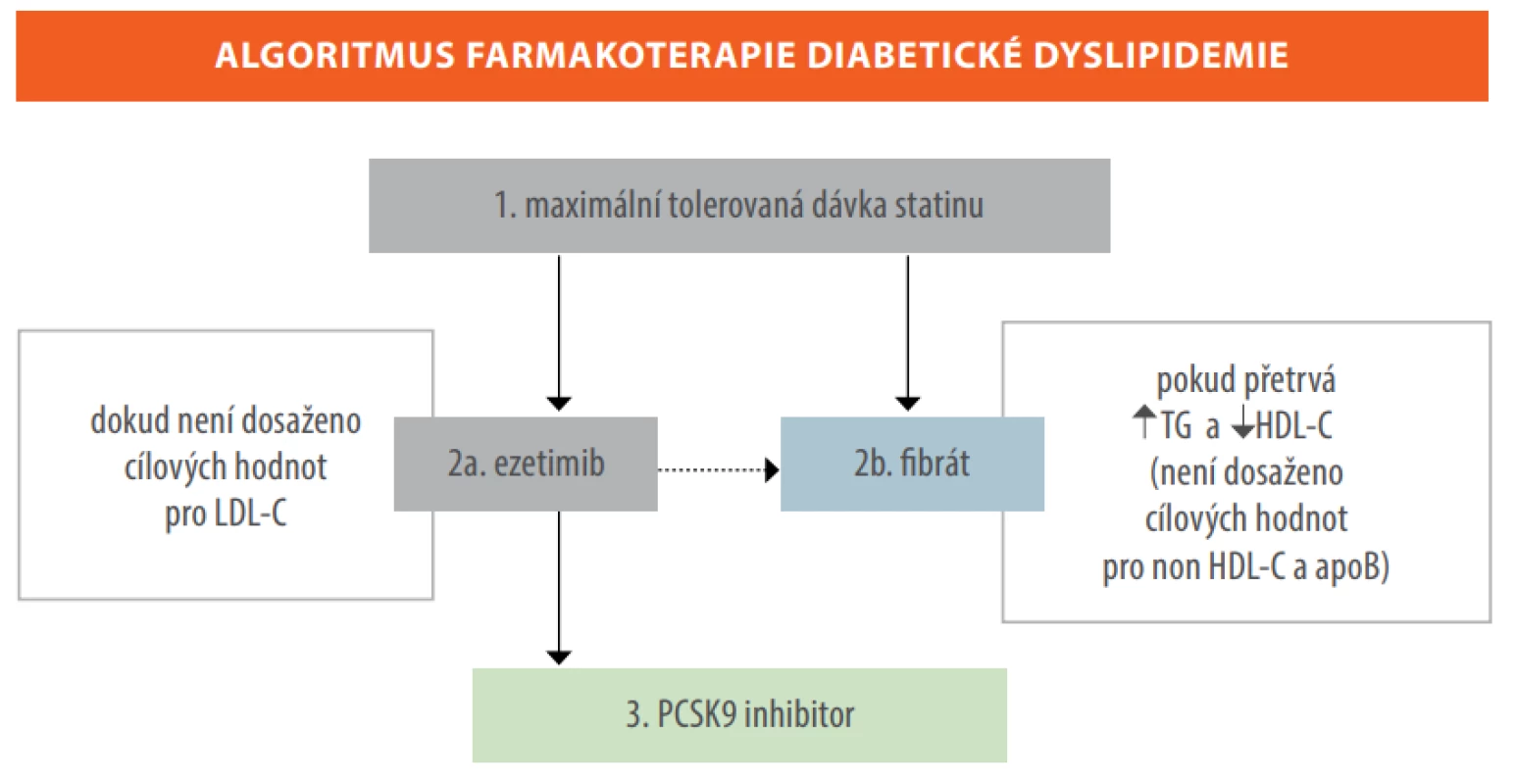
LDL-C = LDL cholesterol, TG = triglyceridy, HDL-C = HDL cholesterol, non-HDL-C = non-HDL cholesterol, apoB = apolipoprotein B, PCSK9 = proprotein konvertázy subtilisin/kexin typu 9. Zdroj: Karásek D. Diabetická dyslipidemie, Maxdorf, 2018 (7) Nyní máme k dispozici informace z velkých prospektivních studií, které sledovaly ovlivnění výskytu KV příhod pomocí PCSK9 inhibitorů také u diabetické populace. Ve studii FOURIER s evolocumabem došlo u diabetiků k 17% redukci primárního (KV úmrtí, infarktů myokardu, nestabilní anginy pectoris, CMP a koronárních revaskularizací) a k 18% redukci sekundárního (KV úmrtí, infarktů myokardu a CMP) kompozitního cíle (31). V ODYSSEY OUTCOMES vedla léčba alirocumabem u nemocných s diabetem k 16% redukci primárního cíle (úmrtí pro ICHS, nefatálního infarktu myokardu, hospitalizací pro nestabilní anginu pectoris a ischemických CMP; 32). Výsledky byly srovnatelné s populací nediabetiků, nicméně kvůli většímu výskytu KV příhod u diabetiků došlo k významně větší redukci absolutního počtu těchto příhod. Vzhledem k současným úhradovým omezením lze u pacientů s diabetem zvážit terapii PCSK9 inhibitory, pokud mají aterosklerotické KV onemocnění, jsou na maximální tolerované dávce statinů v kombinaci s ezetimibem a jejich hladina LDL-C zůstává > 3,0 mmol/l (33).
Nová doporučení EASD/ADA pro léčbu diabetu 2. typu
V roce 2018 byla publikována nová doporučení pro léčbu diabetu 2. typu, která odrážejí výsledky recentních KV studií s moderními antidiabetiky (34). Při rozhodování o volbě preparátu, který následuje po metforminu, je prvořadný důraz kladen na přítomnost aterosklerotického KV onemocnění a CKD – viz obrázek č. 5.
Obr. 5. Algoritmus léčby diabetu 2. typu podle doporučení EASD/ADA z roku 2018 (34) 
Tabulka č. 5 – Kardiovaskulární studie s glifloziny (35, 36, 37)
EMPA-REG OUTCOME
CANVAS PROGRAM
DECLARE-TIMI 58
Testovaný lék
empagliflozin
kanagliflozin
dapagliflozin
Počet účastníků
7 020
10 142
17 160
AS KVO
100 %
65,6 %
40,6 %
MACE – 3 endpoint
10,5 % vs. 12,1 %
HR 0,86
26,9 vs. 31,5*
HR 0,86
8,8 % vs. 9,4 %
HR 0,93
Nefatální IM
4,5 % vs. 5,2 %
9,7 vs. 11,6*
4,6 % vs. 5,1 %
Nefatální CMP
3,2 % vs. 2,6 %
7,1 vs. 8,4*
2,7 % vs. 2,7 %
Úmrtí z KV příčin
3,7 % vs. 5,9 %
HR 0,62
11,6 vs. 12,8*
HR 0,87
2,9 % vs. 2,9 %
HR 0,98
Hospitalizace
pro srdeční selhání
2,7 % vs. 4,1 %
HR 0,65
5,5 vs. 8,7*
HR 0,67
2,5 % vs. 3,3 %
HR 0,73
Celková mortalita
5,7 % vs. 8,3 %
HR 0,68
17,3 vs. 19,5*
HR 0,87
6,2 % vs. 6,6 %
HR 0,93
AS KVO = podíl nemocných s aterosklerotickým kardiovaskulárním (KV) onemocněním, MACE – 3 endpoint = výskyt KV úmrtí, nefatálních IM a nefatálních CMP dohromady, IM = infarkt myokardu, CMP = cévní mozková příhoda, * četnost je vyjádřena v počtu příhod na 1 000 pacientoroků; tučně jsou (spolu s HR = hazard ratio) zvýrazněny výsledky, kdy byly rozdíly v četnosti příhod mezi skupinou s testovaným lékem a placebem statisticky významné
Tabulka č. 6 – Kardiovaskulární studie s agonisty GLP-1 receptorů (38, 39, 40, 41, 42)
ELIXA
LEADER
SUSTAIN-6
EXSCEL
REWIND
Testovaný lék
lixisenatid
liraglutid
semaglutid
exenatid
dulaglutid
Počet účastníků
6 068
9 340
3 297
14 752
9 901
AS KVO
100 %
72,4 %
72,2 %
73,1 %
31,5 %
MACE – 3 endpoint
13,4 % vs. 13,2 %
13,0 % vs. 14,9 %
HR 0,87
6,6 % vs. 8,9 %
HR 0,74
11,4 % vs. 12,2 %,
12,0 % vs. 13,4 %
HR 0,88
Nefatální IM
8,9 % vs. 8,6 %
6,0 % vs. 6,8 %
2,9 % vs. 3,9 %
6,2 % vs. 6,4 %
4,1 % vs. 4,3 %
Nefatální CMP
2,2 % vs. 2,0 %
3,4 % vs. 3,8 %
1,6 % vs. 2,7 %
HR 0,61
2,1 % vs. 2,4 %
2,7 % vs. 3,5 %
HR 0,76
Úmrtí z KV příčin
5,1 % vs. 5,2 %
4,7 % vs. 6,0 %
HR 0,78
2,7 % vs. 2,8 %
4,6 % vs. 5,2 %
6,4 % vs. 7,0 %
Hospitalizace
pro srdeční selhání
4,0 % vs. 4,2 %
4,7 % vs. 5,3 %
3,6 % vs. 3,3 %
3,0 % vs. 3,1 %
4,3 % vs. 4,6 %
Celková mortalita
7,0 % vs. 7,4 %
8,2 % vs. 9,6 %
HR 0,85
3,8 % vs. 3,6 %
6,9 % vs. 7,9 %
HR 0,86
10,8 % vs. 12,0 %
AS KVO = podíl nemocných s aterosklerotickým kardiovaskulárním (KV) onemocněním, MACE – 3 endpoint = výskyt KV úmrtí, nefatálních IM a nefatálních CMP dohromady, IM = infarkt myokardu, CMP = cévní mozková příhoda; tučně jsou (spolu s HR = hazard ratio) zvýrazněny výsledky, kdy byly rozdíly v četnosti příhod mezi skupinou s testovaným lékem a placebem statisticky významné
Nedávno byla publikována metaanalýza, která zahrnula přes 77 000 diabetiků a jež zjistila, že redukce hlavních KV příhod pomocí gliflozinů ( − 11 %) i antagonistů GLP-1 receptorů ( − 12 %) je srovnatelná (43). Glifloziny však byly účinnější v prevenci hospitalizací pro srdeční selhání i v zabránění progresi CKD. To je souladu se zmíněnými doporučeními, která u diabetiků se srdečním selháním či CKD preferují podání gliflozinů před GLP-1 agonisty (35). Příznivý účinek gliflozinů na srdeční selhání i na CKD je zřejmě „class efektem“ všech doposud testovaných zástupců této skupiny. Glifloziny i agonisty GLP-1 receptorů lze také využít u nemocných, kde preferujeme váhový úbytek, ale podobně jako gliptiny či glitazony jsou vhodné u pacientů, kde se obáváme rizika hypoglykemií (35). Je samozřejmé, že léčbu je třeba individualizovat s respektováním eventuálních kontraindikací, obav z možných nežádoucích účinků nebo dle osobních přání pacienta.
Závěr
Diabetes mellitus je hlavním rizikovým faktorem KV onemocnění, která nadále zůstávají nejčastější příčinou mortality diabetiků, i když ta díky novým terapeutickým možnostem postupně klesá. KV riziko diabetiků je heterogenní. U většiny z nich bude vysoké, velmi vysoké, či dokonce extrémní. U části může (alespoň po určité časové období) odpovídat i běžné populaci. Jde zejména o nemocné mladší (< 40 let) s trváním diabetu kratším než deset let, bez mikrovaskulárních komplikací či bez dalších rizikových faktorů aterosklerózy a samozřejmě bez přítomného KV onemocnění. U těchto jedinců bude základní prevencí KV morbidity i mortality intenzivní glykemická kontrola provázená snahou vyhnout se jejím nežádoucím účinkům – zejména hypoglykemiím a váhovému přírůstku. Samozřejmostí je motivace ke zdravému životnímu stylu včetně zanechání kouření. Kromě glykemické kontroly je u téměř všech diabetiků nutné využít dalších dostupných prostředků redukujících KV riziko. Jde zejména o adekvátní léčbu dyslipidemie a hypertenze. Nejintenzivnější terapii rizikových faktorů včetně využití antidiabetik, která prokazatelně snižují výskyt KV příhod, je třeba poskytnout diabetikům s již přítomným KV onemocněním, neboť tito pacienti představují nejrizikovější skupinu nemocných.
Podpořeno MZ ČR – RVO (FNOL, 00098892).
- Karásek D. Diabetes a kardiovaskulární riziko. Interní med. 2018; 20 : 58–61.
- Rao Kondapally Seshasai S., Kaptoge S., Thompson A., et al. Emerging Risk Factors Collaboration. Diabetes mellitus, fasting glucose, and risk of cause-specific death. N Engl J Med 2011; 364 : 829–841.
- Einarson T. R., Acs A., Ludwig C., Panton U. H. Prevalence of cardiovascular disease in type 2 diabetes: a systematic literature review of scientific evidence from across the world in 2007–2017. Cardiovasc Diabetol 2018; 17 : 83.
- Brož J., Honěk P., Dušek L., et al. Mortalita pacientů s diabetes mellitus léčených perorálními antidiabetiky v České republice poklesla během let 2003–2013 a přiblížila se populačnímu průměru. Vnitř. lék. 2015; 61 (Suppl 3): 3S14–3S20.
- Low Wang C. C., Hess C. N., Hiatt W. R., Goldfine A. B. Clinical Update: Cardiovascular Disease in Diabetes Mellitus: Atherosclerotic Cardiovascular Disease and Heart Failure in Type 2 Diabetes Mellitus – Mechanisms, Management, and Clinical Considerations. Circulation 2016; 133 : 2459–2502.
- Karásek D. Diabetická dyslipidemie. Maxdorf 2018; 1. vydání, 179 stran.
- Škrha J., et al. Diabeteologie. Galén 2009; 1. vydání, 417 stran.
- Beckman J. A., Creager M. A., Libby P. Diabetes and atherosclerosis: epidemiology, pathophysiology, and management. JAMA 2002; 287 : 2570–2581.
- Virmani R., Burke A. P., Kolodgie F. Morphological characteristics of coronary atherosclerosis in diabetes mellitus. Can J Cardiol 2006; 22 Suppl B: 81B–84B.
- Kanter J. E., Johansson F., LeBoeuf R. C., Bornfeldt K. E. Do glucose and lipids exert independent effects on atherosclerotic lesion initiation or progression to advanced plaques? Circ Res 2007; 100 : 769–781.
- Bo Hyun Kim B. H., Son S. M. Mechanism of Developing Diabetic Vascular Complication by Oxidative Stress. J Korean Endocr Soc 2006; 21 : 448–459.
- Palombo C., Kozakova M. Arterial stiffness, atherosclerosis and cardiovascular risk: Pathophysiologic mechanisms and emerging clinical indications. Vascul Pharmacol 2016; 77 : 1–7.
- Alberti K. G., Eckel R. H., Grundy S. M., et al. International Diabetes Federation Task Force on Epidemiology and Prevention; Hational Heart, Lung, and Blood Institute; American Heart Association; World Heart Federation; International Atherosclerosis Society; International Association for the Study of Obesity. Harmonizing the metabolic syndrome: a joint interim statement of the International Diabetes Federation Task Force on Epidemiology and Prevention; National Heart, Lung, and Blood Institute; American Heart Association; World Heart Federation; International Atherosclerosis Society; and International Association for the Study of Obesity. Circulation 2009; 120 : 1640–1645.
- Thrainsdottir I. S., Aspelund T., Thorgeirsson G., et al. The association between glucose abnormalities and heart failure in the population-based Reykjavik study. Diabetes Care 2005; 28 : 612–616.
- Greenberg B. H., Abraham W. T., Albert N. M., et al. Influence of diabetes on characteristics and outcomes in patients hospitalized with heart failure: a report from the Organized Program to Initiate Lifesaving Treatment in Hospitalized Patients with Heart Failure (OPTIMIZE-HF). Am Heart J 2007; 154 : 277.e1–8.
- Sarma S., Mentz R. J., Kwasny M. J., et al. EVEREST investigators. Association between diabetes mellitus and post-discharge outcomes in patients hospitalized with heart failure: findings from the EVEREST trial. Eur J Heart Fail 2013; 15 : 194–202.
- Johansson I., Dahlström U., Edner M., et al. Risk factors, treatment and prognosis in men and women with heart failure with and without diabetes. Heart 2015; 101 : 1139–1148.
- Ronco C., Haapio M., House A. A., et al. Cardiorenal syndrome. J Am Coll Cardiol 2008; 52 : 1527–1539.
- Dalrymple L. S., Katz R., Kestenbaum B., et al. Chronic kidney disease and the risk of end-stage renal disease versus death. J Gen Intern Med 2011; 26 : 379–385.
- Bertoluci M. C., Rocha V. Z. Cardiovascular risk assessment in patients with diabetes. Diabetol Metab Syndr 2017; 9 : 25.
- Kannel W. B., McGee D. L. Diabetes and cardiovascular risk factors: the Framingham study. Circulation 1979; 59 : 8–13.
- Beckman J. A., Creager M. A., Libby P. Diabetes and atherosclerosis: epidemiology, pathophysiology, and management. JAMA 2002; 287 : 2570–2581.
- Haffner S. M., Lehto S., Rönnemaa T., et al. Mortality from coronary heart disease in subjects with type 2 diabetes and in nondiabetic subjects with and without prior myocardial infarction. N Engl J Med 1998; 339 : 229–234.
- Bulugahapitiya U., Siyambalapitiya S., Sithole J., Idris I. Is diabetes a coronary risk equivalent? Systematic review and meta-analysis. Diabet Med 2009; 26 : 142–148.
- Rana J. S., Liu J. Y., Moffet H. H., et al. Diabetes and Prior Coronary Heart Disease are Not Necessarily Risk Equivalent for Future Coronary Heart Disease Events. J Gen Intern Med 2016; 31 : 387–393.
- Catapano A. L., Graham I., De Backer G., et al. Authors/Task Force Members; Additional Contributor. 2016 ESC/EAS Guidelines for the Management of Dyslipidaemias. Eur Heart J 2016; 37 : 2999–3058.
- Jellinger P. S., Handelsman Y., Rosenblit P. D., et al. American association of clinical endocrinologists and american college of endocrinology guidelines for management of dyslipidemia and prevention of cardiovascular disease. Endocr Pract 2017; 23 (Suppl 2): 1–87.
- Piepoli M. F., Hoes A. W., Agewall S., et al. Authors/Task Force Members. 2016 European Guidelines on cardiovascular disease prevention in clinical practice: The Sixth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of 10 societies and by invited experts) Developed with the special contribution of the European Association for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J 2016; 37 : 2315–2381.
- Giugliano R. P., Cannon C. P., Blazing M. A., et al. IMPROVE-IT (Improved Reduction of Outcomes: Vytorin Efficacy International Trial) Investigators. Benefit of Adding Ezetimibe to Statin Therapy on Cardiovascular Outcomes and Safety in Patients With Versus Without Diabetes Mellitus: Results From IMPROVE-IT (Improved Reduction of Outcomes: Vytorin Efficacy International Trial). Circulation 2018; 137 : 1571–1582.
- Elam M., Lovato L., Ginsberg H. The ACCORD-Lipid study: implications for treatment of dyslipidemia in Type 2 diabetes mellitus. Clin Lipidol 2011; 6 : 9–20.
- Sabatine M. S., Leiter L. A., Wiviott S. D., et al. Cardiovascular safety and efficacy of the PCSK9 inhibitor evolocumab in patients with and without diabetes and the effect of evolocumab on glycaemia and risk of new-onset diabetes: a prespecified analysis of the FOURIER randomised controlled trial. Lancet Diabetes Endocrinol 2017; 5 : 941–950.
- Ray K. K., Colhoun H., Szarek M., et al. ODYSSEY OUTCOMES Investigators. Alirocumab and Cardiovascular Outcomes in Patients with Acute Coronary Syndrome (ACS) and Diabetes–Prespecified Analyses of ODYSSEY OUTCOMES. Diabetes 2018; 67 (Supplement 1) 6-LB; DOI: 10.2337/db18-6-LB.
- Češka R., Táborský M., Vrablík M. Společné stanovisko odborných společností k předepisování PCSK9-inhibitorů. Athero Rev. 2018; 3 : 161–168.
- Davies M. J., D’Alessio D. A., Fradkin J., et al. Management of Hyperglycemia in Type 2 Diabetes, 2018. A Consensus Report by the American Diabetes Association (ADA) and the European Association for the Study of Diabetes (EASD). Diabetes Care 2018; 41 : 2669–2701.
- Zinman B., Wanner C., Lachin J. M., et al. EMPA-REG OUTCOME Investigators. Empagliflozin, Cardiovascular Outcomes, and Mortality in Type 2 Diabetes. N Engl J Med 2015; 373 : 2117–2128.
- Neal B., Perkovic V., Mahaffey K. W., et al. CANVAS Program Collaborative Group. Canagliflozin and Cardiovascular and Renal Events in Type 2 Diabetes. N Engl J Med 2017; 377 : 644–657.
- Wiviott S. D., Raz I., Bonaca M. P., et al. DECLARE–TIMI 58 Investigators. Dapagliflozin and Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med 2019; 380 : 347–357.
- Pfeffer M. A., Claggett B., Diaz R., et al. ELIXA Investigators. Lixisenatide in Patients with Type 2 Diabetes and Acute Coronary Syndrome. N Engl J Med 2015; 373 : 2247–2257.
- Marso S. P., Daniels G. H., Brown-Frandsen K., et al. LEADER Steering Committee; LEADER Trial Investigators. Liraglutide and Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med 2016; 375 : 311–322.
- Marso S. P., Bain S. C., Consoli A., et al. SUSTAIN-6 Investigators. Semaglutide and Cardiovascular Outcomes in Patients with Type 2 Diabetes. N Engl J Med 2016; 375 : 1834–1844.
- Holman R. R., Bethel M. A., Mentz R. J., et al. EXSCEL Study Group. Effects of Once-Weekly Exenatide on Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med 2017; 377 : 1228–1239.
- Gerstein H. C., Colhoun H. M., Dagenais G. R., et al. REWIND Investigators. Dulaglutide and cardiovascular outcomes in type 2 diabetes (REWIND): a double-blind, randomised placebo-controlled trial. Lancet 2019; pii: S0140-6736(19)31149-3.
- Zelniker T. A., Wiviott S. D., Raz I., et al. Comparison of the Effects of Glucagon-Like Peptide Receptor Agonists and Sodium-Glucose Cotransporter 2 Inhibitors for Prevention of Major Adverse Cardiovascular and Renal Outcomes in Type 2 Diabetes Mellitus. Circulation 2019; 139 : 2022–2031.
Kurz je již bez kreditace, vhodný k edukaci
Byl pro Vás kurz přínosný? Rádi byste se k němu vyjádřili? Napište nám − Vaše názory a postřehy nás zajímají. Zveřejňovat je nebudeme, ale rádi Vám na ně odpovíme.
Přihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



