-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Pilonidálny sinus – klasická plastika podľa Limberga alebo modifikovaná verzia?
Pilonidal Sinus – A Classical Plastic Procedure according to Limberg (Limberg Flap Procedure) or Its Modified Version?
Pilonidal sinus disease (PSD) is defined as a cyst of sacrococcygeal hair follicle. Complete excision of lesion and skin reconstruction is still the only definitive treatment. Opinions on form and size of excision and type of skin reconstruction and flap are ambiguous.
Retrospective analysis of 83 patients underwent surgery in I. Department of Surgery in Kosice because of chronic PSD was performed. 67 patients underwent excision with Limberg flap (LF). 16 patients underwent excision with modified Limberg flap (mLF). 19 and 3 patients were excluded because of absence of control evaluation. The control evaluations of 48 and 13 patients were performed 12 days and 12 mounts after surgery.
No differences between groups in age of patients and men to women rate were recorded. We have recorded shorter hospital time (LF: 4 days; mLF: 3 days) and lower incidence of disease recurrence in one year (LF: 6.25%; mLF: 0%) in modified Limberg flap group.
Using of flaps in PSD treatment decrease suture tension and minimize risk of suture dehiscence, postoperative tenderness and risk of other complications. Using of flaps in treatment of this disease reduce intergluteal groove and minimize risk of disease recurrence. Using of primary closure without flap carries just little benefit in shorter surgery time. Suture outside of midline minimize risk of early postsurgical complication and decrease risk of disease recurrence.
Published literature in correlation with our results show that modified Limberg flap may be useful standard in PSD treatment.Key words:
pilonidal sinus – Limberg flap – modified Limbergt flap
Autoři: M. Kička; T. Toporcer; J. Radoňak
Působiště autorů: I. chirurgická klinika UNLP, Košice, Slovenská republika, prednosta: prof. MUDr. Jozef Radoňak, CSc.
Vyšlo v časopise: Rozhl. Chir., 2011, roč. 90, č. 8, s. 482-487.
Kategorie: Monotematický speciál - Původní práce
Souhrn
Pilonidálny sinus (Sinus pilonidalis) je ochorenie definované ako cysta vlasového lôžka kože v oblasti kostrče. Jedinou definitívnou liečebnou metódou chronického pilonidálneho sinusu je kompletná excízia s následnou rekonštrukciou. Názory na doporučovaný postup tvaru excízie a plastiky sa však v literatúre výrazne líšia.
Vykonaná bola retrospektívna analýza 83 pacientov operovaných na I. chirurgickej klinike od januára 2004 do mája 2010 pre diagnózu chronický pilonidálny sinus. 67 pacientov podstúpilo excíziu pilonidálneho sinusu s následnou Limbergovou plastikou (LF). U 16 pacientov bol použitý modifikovaný Limbergov lalok (mLF). Na kontrolné vyšetrenie sa dostavilo a do súboru bolo zaradených 48 (LF) a 13 (mLF) pacientov. Pacienti boli kontrolovaný 12 dní a 12 mesiacov po operácii.
Nebol zaznamenaný rozdiel vo veku a pohlaví medzi jednotlivými skupinami. Pri použití modifikovaného Limbergovho laloka bolo zaznamenané skrátenie času hospitalizácie (LF: 4 dni; mLF: 3 dni), no najmä zníženie recidív ochorenia (LF: 6,25 %; mLF: 0 %).
Použitie posuvných lalokov a zníženie napätia sutúry minimalizuje riziko dehiscencie ale aj iných komplikácii. Dochádza tiež k vyrovnaniu intergluteálnej ryhy, čím sa znižuje preddispozícia k recidíve ochorenia. Pri použití jednoduchej sutúry nachádzame len minimálne výhody v skrátení operačného času. Porovnanie sutúry v mediálnej rovine a excentricky uloženej sutúry opäť poukazuje na výhody sutúry mimo mediálnej roviny v nižšej incidencii včasných pooperačných komplikácii, ale najmä recidívy ochorenia.
Z publikovanej literatúry v korelácii s našimi výsledkami teda vyplýva, že modifikovaná Limbergova plastika by mohla byť vďačným štandardom terapie pilonidálneho sinusu aj v našich podmienkach.Kľúčové slová:
sinus – Limbergova plastika – modifikovaná Limbergova plastikaÚVOD
Pilonidálny sinus je ochorenie definované ako cysta vlasového lôžka kože v oblasti kostrče [1]. Po prvýkrát opísal ochorenie Herbert Mayo v roku 1833 ako ochorenie zapríčinené cystou vlasového folikulu v oblasti bázy kostrče. Termín „pilonidálny“ vznikol odvodením z latinských slov pilus, čo znamená vlas a nidus – hniezdo a ako prvý ho použil Hodge v roku 1880. Počas Druhej svetovej vojny v dôsledku vysokého výskytu u vodičov jeep-ov dostalo toto ochorenie tiež názov choroba vodičov jeep-ov (Jeep riders’ disease) [2].
Pilonidálny sinus postihuje jedincov po celom svete. V Spojených štátoch je diagnostikovaných približne 70 000 prípadov ročne [2]. Incidencia uvádzaná v literatúre varíruje od 26 až po 700 prípadov na 100 000 obyvateľov [3, 4]. Najrizikovejšou skupinou pre nástup ochorenia sú mladí muži s typickými predilekčnými skupinami. U mladých vojakov je incidencia popísaná až do 8,8 % [5]. Pomer pacientov k pacientkam varíruje podľa literatúry od 2 do 4 : 1 [6].
Napriek tomu, že jednoznačná etiológia doposiaľ nie je vysvetlená, od pôvodného názoru, že sa jedná o ochorenie výhradne vrodené sa dnes upúšťa [2]. „Kongenitálna“ teória bola popísaná v roku 1974 a bola založená na prítomnosti postkokcygeálnych epidermálnych bunkových zvyškov u detí s familiárnym výskytom. Vzhľadom na komunikáciu týchto štruktúr so spinálnym kanálom ich infikovanie a zápal vedie skôr k vývoju závažnejšej meningitídy ako pilonidálneho sinusu [7].
Tiež lokalizácia týchto bunkových reziduií je kaudálnejšie ako typická lokalizácia pilonidálneho sinusu, čo popiera túto teóriu. V súčasnosti je ako vrodený predisponujúci faktor uznávaná prítomnosť ochlpenia v oblasti kokcygeálnej ryhy. Ako ďalšie rizikové faktory sa v literatúre uvádza pozitívna rodinná anamnéza, lokálna trauma, nadváha, obezita, hirzutizmus a endokrinné zmeny [7, 8]. Spôsob života a pracovná anamnéza sedavého zamestnania značne zvyšuje riziko nástupu ochorenia (Obr. 1).
Obr. 1. Názorný nákres rizikových faktorov vzniku pilonidálneho sinusu – voľne podľa [2, 7]. Obr. 1. Scheme of pilonidal sinus disease risk factors – according [2, 7]. ![Názorný nákres rizikových faktorov vzniku pilonidálneho sinusu – voľne podľa [2, 7].
Obr. 1. Scheme of pilonidal sinus disease risk factors – according [2, 7].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/387e07d8aa7e4b5d8735366508290ec0.jpeg)
Pilonidálne ochorenie sa môže prezentovať ako jednoduchá cysta, akútny absces s celulitídou alebo bez celulitídy, alebo chronický drénujúci sa sinus. Typický lokálny nález zahŕňa fluktuáciu v sakrokokcygeálnej oblasti a lokálne prejavy zápalu ako v akútnom abscese a drénujúcu sa fistulu s kontinuálnou alebo intermitentnou sekréciou pri chronickej forme. Pri diferenciálnej diagnostike je nutné vylúčiť perianálny absces, hidradenitis, kožný furunkul, Crohnovu chorobu, syfilitickú, tuberkulóznu a aktinomykotickú infekciu [2, 9].
Liečba akútnej abscedujúcej formy pilonidálnej choroby spočíva v evakuácii hnisu, drenáži a antibiotickej terapii, najčastejšie erytromycínom a metronidazolom [7]. Názory na terapiu chronickej formy sa v literatúre líšia. Uvádzajú sa minimálne invazívne postupy, ako aplikácia fenolu a sinotómia, ktoré však vzhľadom na výsledky nenahrádzajú radikálne excízie [7, 10, 11] (Tab. 1).
Tab. 1. Základné rozdelenie terapeutických možností pilonidálnej choroby – voľne podľa [4] Tab. 1. Basic division of pilonidal sinus disease therapeutic possibilities – according to [4] ![Základné rozdelenie terapeutických možností pilonidálnej choroby – voľne podľa [4]
Tab. 1. Basic division of pilonidal sinus disease therapeutic possibilities – according to [4]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/ccd11a2af8f63ec942ec5dbe7d98eb5e.png)
Jedinou definitívnou liečebnou metódou chronického pilonidálneho sinusu je tak kompletná excízia s následnou rekonštrukciou. Názory na doporučovaný postup tvaru excízie a plastiky sa však v literatúre výrazne líšia.
Cieľom práce je prezentovať a porovnať dve možnosti definitívneho riešenia chronického pilonidálneho sinusu a to Limbergovej plastiky a modifikovanej Limbergovej plastiky z pohľadu akútnych komplikácii a recidívy ochorenia.
MATERIÁL A METODA
Vykonaná bola retrospektívna analýza 83 pacientov operovaných na I. chirurgickej klinike od januára 2004 do mája 2010 pre diagnózu pilonidálny sinus. Do súboru boli zaradení iba pacienti s diagnózou primárneho chronického pilonidálneho sinusu, vylúčení boli pacienti s akútnou formou ochorenia (abscesom) a taktiež pacienti s recidívou ochorenia.
Pacienti (67) hospitalizovaní od januára 2004 do mája 2009 podstúpili excíziu pilonidálneho sinusu s následnou Limbergovou plastikou. Operácia bola vykonaná v celkovej alebo spinálnej anestéze. Pri polohe pacienta na bruchu po príprave operačného poľa bola aplikáciou metylénovej modrej do ústí sinusu zvýraznená celá jeho štruktúra. Po romboidnej excízii postihnutého tkaniva vcelku až na presakrálnu fasciu bol na pokrytie defektu použitý Limbergov lalok s jeho transpozíciou z gluteálnej oblasti. Štandardnou súčasťou operácie bolo použitie Redonovho sacieho drénu [12].
Pacienti (16) hospitalizovaní od mája 2009 do mája 2010 podstúpili excíziu pilonidálneho sinusu s následnou modifikovanou Limbergovou plastikou. Operačný postup bol totožný s postupom pri plastike podľa Limberga, kaudálny pól romboidnej excízie bol však umiestnený 1,5 až 2cm laterálne od mediálnej roviny. V totožnej vzdialenosti bol teda aj kaudálny pól konečnej sutúry (Obr. 2).
Obr. 2. Fotografia nákresu vedenia rezu pred operáciou – modifikovaný Limbergov lalok (šípka naznačuje vzdialenosť spodného pólu plastiky od mediálnej roviny). Obr. 2. Photograph of pilonidal sinus disease with line of incision – modified Limberg flap (arrow shows distance of down corner of flap and medial line). 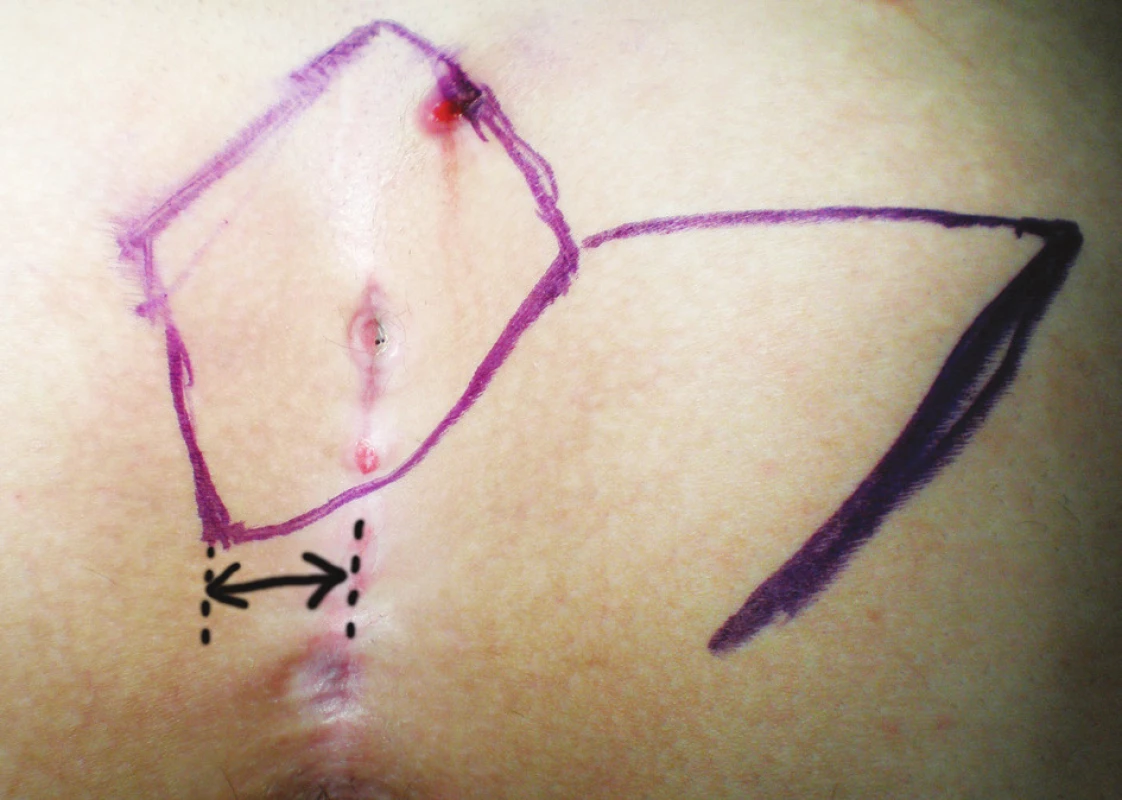
Ako 48-hodinová KPPA bol u všetkých pacientov aplikovaný Gentamicin. Redonov dren bol štandardne ponechaný 48 hodín po operačnom výkone. Stehy boli odstránené 12. pooperačný deň.
Pacienti boli kontrolovaní 12 dní po operácii za účelom zhodnotenia akútnych pooperačných komplikácii (Obr. 3). Dvanásť mesiacov po operácii bol každý pacient predvolaný za účelom zhodnotenia stavu a prípadnej recidívy ochorenia (Obr. 4). Zo súboru pacientov ktorí podstúpili Limbergovu plastiku sa na kontrolné vyšetrenie dostavilo 48 pacientov (71,6 %), zo súboru pacientov ktorí podstúpili modifikovanú Limbergovu plastiku 13 pacientov (81,4%).
Obr. 3. Fotografia rany 12 dní po operácii – modifikovaný Limbergov lalok (šípka naznačuje vzdialenosť spodného pólu plastiky od mediálnej roviny). Obr. 3. Photograph of wound 12 days after surgery – modified Limberg flap (arrow shows distance of down corner of flap and medial line). 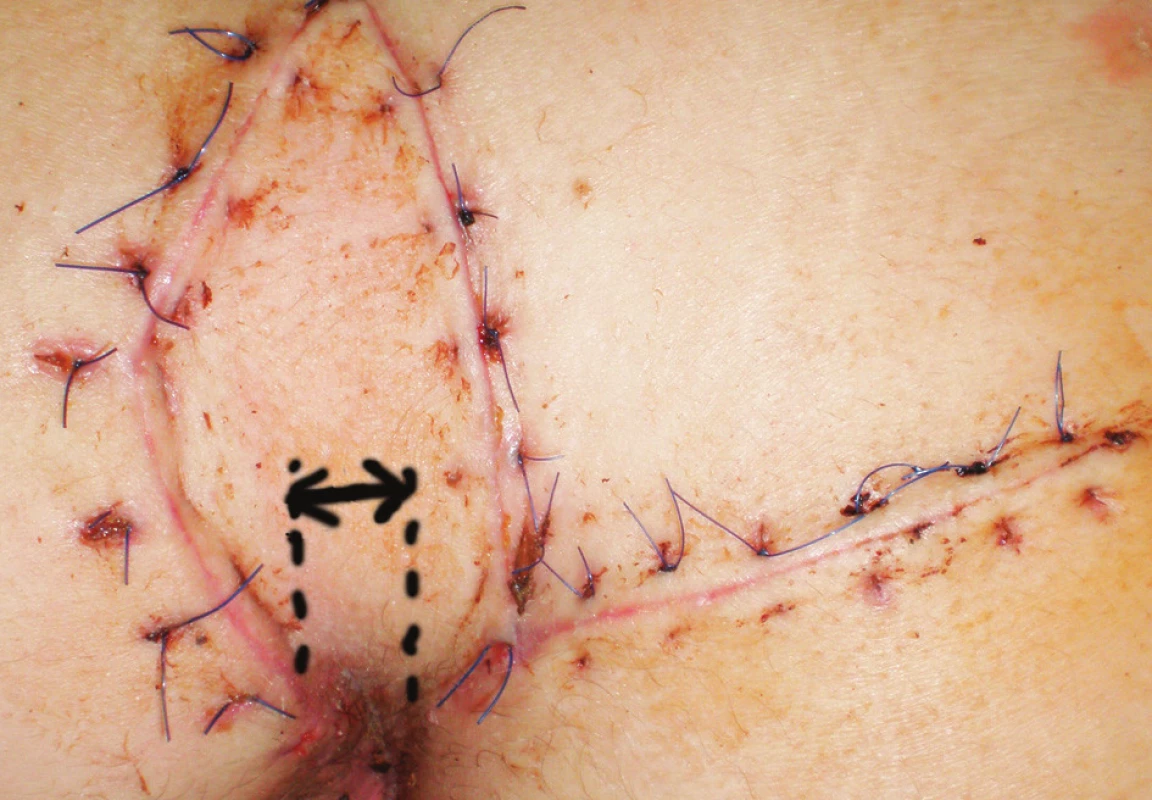
Obr. 4. Fotografia rany 12 mesiacov po operácii – modifikovaný Limbergov lalok (šípka naznačuje vzdialenosť spodného pólu plastiky od mediálnej roviny). Obr. 4. Photograph of wound 12 months after surgery – modified Limberg flap (arrow shows distance of down corner of flap and medial line). 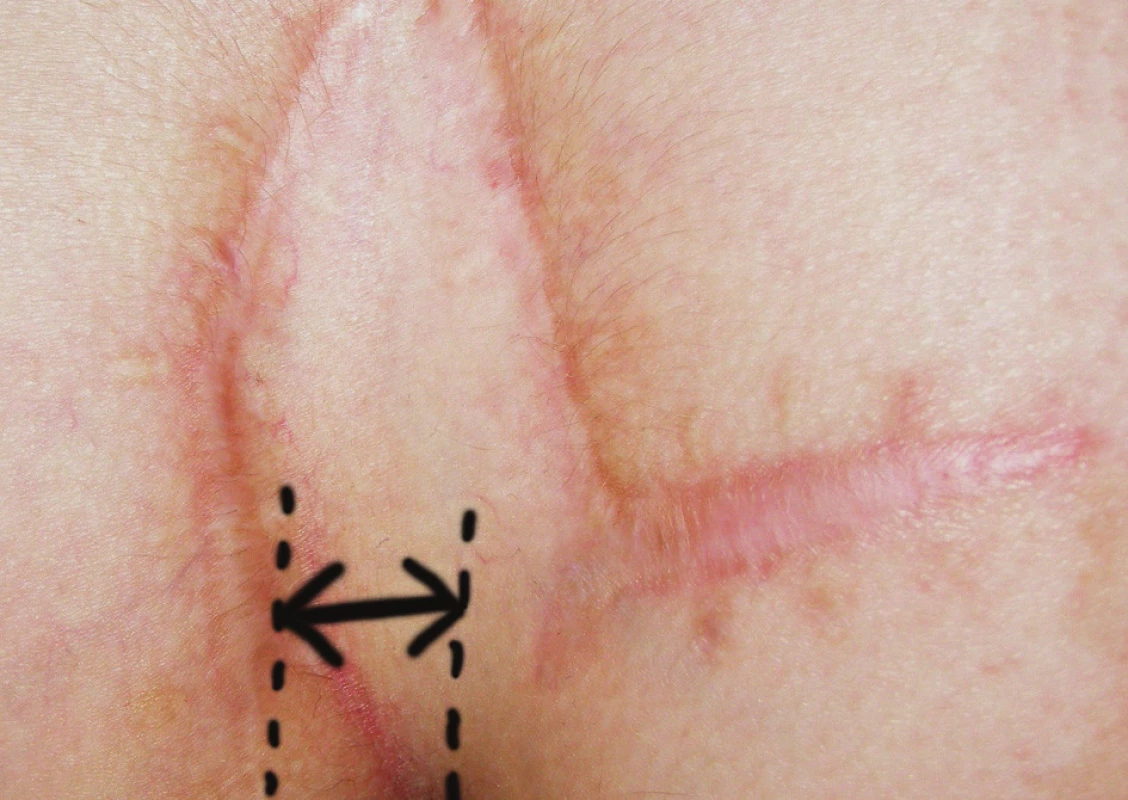
VÝSLEDKY
Pomer mužov a žien a vekové zloženie pacientov v oboch skupinách boli podobné. Všetky výsledky zaznamenané u pacientov 12 dní po operácii ako aj 12mesicov po operácii sú zhrnuté v tabuľke 2.
Tab. 2. Výsledky hodnotenia jednotlivých súborov Tab. 2. Results of groups evaluation 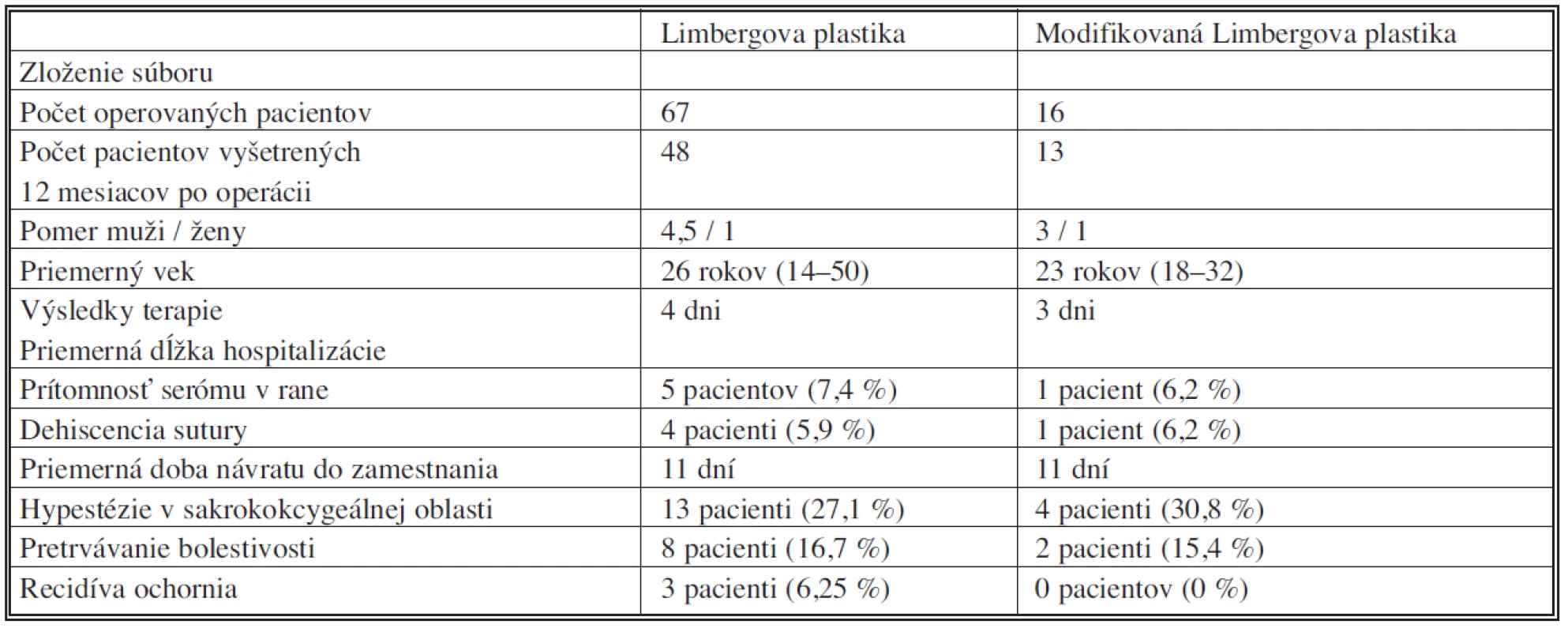
DISKUSIA
Aj napriek uplynutiu takmer dvoch storočí od prvej zmienky o pilonidálnom sinuse ani dnes nie je jeho liečba štandardizovaná. V literatúre je popísaných viacero spôsobov liečby, zlatý štandard však nie je definovaný (Obr. 5) [13]. Prísne konzervatívne prístupy v zmysle zvýšenej hygieny môžu zastaviť progresiu ochorenia, nie sú však metódou voľby v jeho terapii [14]. Marsupializácia ako minimálna dostatočná chirurgická intervencia dosahuje akceptovateľné výsledky. Ochorenie však predilekčne postihuje mladých, ekonomicky aktívnych ľudí a nutný čas terapie 4 až 5 týždňov pri marsupializácii je dnes už neakceptovateľný [15, 16]. Vzhľadom na tieto fakty sa terapia tohto ochorenia uberá smerom excizie s primárnou suturou, ktorú preferujú všetky dnes publikované práce.
Obr. 5. Názorný nákres jednotlivých chirurgických postupov pri liečbe sinus pilonidalis Obr. 5. Scheme of surgical process of pilonidal sinus disease treatment 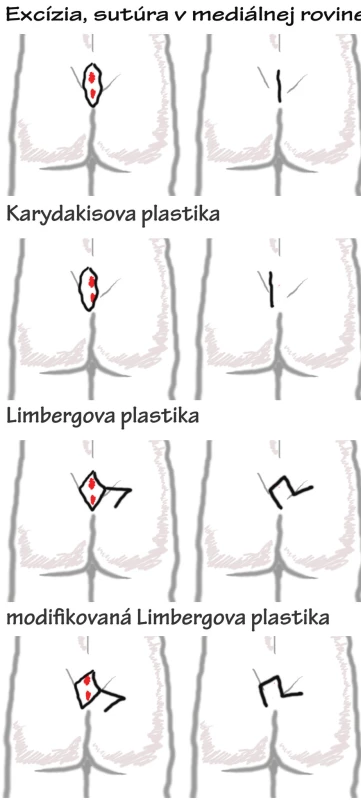
Úplná excízia s primárnou sutúrou v mediálnej rovine je najjednoduchším postupom, ktorý má svoje výhody, no najmä nevýhody. Chirurgická intervencia je pri tejto metóde síce krátka a jednoduchá, ale zákrok je spojený s vyššou pooperačnou bolestivosťou a riziko dehiscencie je v porovnaní s inými metódami značne vyššie [17]. Pri použití primárnej sutúry v strednej línii je v literutúre popísané riziko rekurencie ochorenia 15 až 25 % [17]. Niektoré práce uvádzajú riziko opätovného vývoja choroby pri tomto postupe až u 41 % pacientov [10, 18]. Preto počas posledných dvoch desaťročí chirurgovia modifikovali prístup uberaním sa smerom plastických operácií. Už koncom minulého storočia začal prevládať názor, že hlavným dôvodom rekurencie ochorenia je ponechanie intergluteálnej ryhy, miesta s najvyšším potenciálom k vzniku a samozrejme aj obnoveniu sa ochorenia. Plastické operácie boli modifikované tak, aby intergluteálna ryha po operácii bola minimalizovaná.
Akin a kol. definujú ideálny operačný postup ako postup minimálne finančne náročný, nevyžadujúci dlhú hospitalizáciu, zabezpečujúci nízke riziko obnovenia ochorenia, spôsobujúci minimálnu pooperačnú bolestivosť a riziko komplikácii a ako postup jednoduchý [19]. Použitie posuvných lalokov v dôsledku zníženia napätia sutúry minimalizuje riziko dehiscencie, iných komplikácii i pooperačnú bolestivosť. Navyše použitie posuvných lalokov zmenšuje pooperačnú intergluteálnu ryhu a tým preddispozíciu k recidíve choroby. Smerovaním k týmto požiadavkám je v literatúre popísaných množstvo variácii plastík po excízii pilonidálneho sinusu. Medzi inými Limbergova plastika, Z-plastika, W-plastika, V-Y plastika, rotačný lalok, modifikovaná Limbergova plastika a ďalšie, pričom popisované riziko rekurencie ochorenia sa uvádza medzi 1 a 7 % [20, 21].
Použitie Limbergovej plastiky pri liečbe pilonidálneho sinusu zahŕňa všetky výhody beznapäťových plastík. Jednou z mála nevýhod je lokalizácia kaudálneho cípu sutúry v mediálnej rovine. Interglutálna ryha v mediálnej rovine je charakterizovaná vlhkejším prostredím a prítomnosťou anaeróbnej flóry, čo spolu s prítomnosťou jazvy vytvára ideálne prostredie pre opätovný vznik vrastania folikulov s následnou infekciou [20]. Preto za účelom zníženia rizika rekurencie ochorenia bola Limbergova plastika Cihanom a kol. v roku 2004 modifikovaná [22]. Romboidná excízia je pri modifikovaní rotovaná, čím sa kaudálny cíp dolného pólu i definitívnej primárnej sutúry dostáva minimálne 1,5 cm od mediálnej roviny. Lokalita s najväčším rizikom vzniku rekurencie je tak bez jazvy, čím sa znižuje preddispozícia pre znovuvrastenie vlasových folikulov. Ďalšou metódou posúvajúcou sutúru mimo medialnej roviny je Karydakisova plastika. Tá je však zaťažená vyššou tenziou sutúry čo sa spája s vyšším rizikom včasných pooperačných komplikácii, ktorá je v literatúre uvádzaná až do 10,7 % [23, 24]. Can a kol. vo svojej práci porovnávajú použitie Karydakisovej a modifikovanej Limbergovej plastiky, teda dvoch postupov zabezpečujúcich suturu mimo mediálnej roviny. Autori prezentujú dlhší čas nástupu do práce pri použití Karydakisovej plastiky, čo možno vysvetliť nižšou bolestivosťou pri použití beznapäťových postupov. Uvádzajú aj kontraindikáciu požitia Karydakisovej plastiky pri pilonidálnych sinusoch zasahujúcich širšie od mediálnej roviny, pričom modifikovaná Limbergova plastika je u týchto pacientov podľa autorov vhodnejšia [4]. Skrátenie operačného času pri použití Karydakisovej plastiky predstavuje minimálny prínos pre pacienta [4]. Akin a kol. vo svojej štúdii porovnávajú Limbergovu a modifikovanú Limbergovu plastiku. Popisujú nižšiu rekurenciu ochorenia (0,97 %), pokles incidencie macerácie na 1,95 % a infekcie rany na 1,46 % pri použití modifikovanej metódy [19]. V našom súbore bol zaznamenaný pokles recidívy ochorenia z 4,4% pri použití Limbergovej plastiky na 0% pri použití modifikácie. Pacienti boli však sledovaní len 12 mesiacov po operácii, pričom v literatúre sa uvádza ako minimálna doba sledovania 16 mesiacov [4]. Na druhej strane väčšina autorov volí telefonickú kontrolu pacientov, čo nezaručuje dostatočnú výpovednú hodnotu, ako uvádzajú aj samotní autori [4]. Tento nedostatok bol v našej štúdii vylúčený priamym vyšetrením pacientov po uplynutí jedného roka od operácie [4, 21, 25].
ZÁVER
Podľa preštudovanej literatúry treba podotknúť, že štandard liečby pilonidálneho sinusu neexistuje a zvolená terapia varíruje podľa zvyklostí pracoviska. Pri porovnaní jednoduchej excízie so sutúrou a excízie s použitím posuvných lalokov nachádzame len minimálne výhody excízie v skrátení operačného času, zatiaľ čo posuvné laloky prinášajú výhody menšej pooperačnej bolestivosti i skoršieho návratu do aktívneho života. Porovnanie sutúry v mediálnej rovine a excentricky uloženej sutúry opäť poukazuje na výhody sutúry mimo mediálnej roviny v nižšej incidencii včasných pooperačných komplikácii, ale najmä recidívy ochorenia. Z publikovanej literatúry v korelácii s našimi výsledkami teda vyplýva, že modifikovaná Limbergova plastika by mohla byť vďačným štandardom terapie pilonidálneho sinusu aj v našich podmienkach.
MUDr. Tomáš Toporcer, PhD.
Narcisova 9/B
040 01 Košice
Slovenská republika
e-mail: topyto@gmail.com
Zdroje
1. Lorant, T., Ribbe, I., Mahteme, H., et al. Sinus excision and primary closure versus laying open in pilonidal disease: a prospective randomized trial. Diseases of the colon and rectum, 2011, roč. 54, s. 300–305.
2. Humphries, A. E., Duncan, J. E. Evaluation and management of pilonidal disease. The Surgical Clinics of North America, 2010, roč. 90, s. 113–124.
3. McGuinness, J. G., Winter, D. C., O‘Rnnell, P. R. Vacuum-assisted closure of a complex pilonidal sinus. Diseases of the colon and rectum, 2003, roč. 46, s. 274–276.
4. Can, M. F., Sevinc, M. M., Hancerliogullari, O., et al. Multicenter prospective randomized trial comparing modified Limberg flap transposition and Karydakis flap reconstruction in patients with sacrococcygeal pilonidal disease. American journal of surgery, 2010, roč. 200, s. 318–327.
5. Akinci, O. F., Bozer, M., Uzunkoy, A., et al. Incidence and aetiological factors in pilonidal sinus among Turkish soldiers. The European journal of surgery = Acta chirurgica, 1999, roč. 165, s. 339–342.
6. Topgul, K., Ozdemir, E., Kilic, K., et al. Long-term results of limberg flap procedure for treatment of pilonidal sinus: a report of 200 cases. Diseases of the colon and rectum, 2003, roč. 46, s. 1545–1548.
7. Bradley, L. Pilonidal sinus disease: a review. Part one. Journal of wound care, 2010, roč. 19, s. 504–508.
8. Bannerjee, D. Pilonidal sinus wounds: the clinical approach. J. Community Nurs., 1999, roč. 13, s. 22–26.
9. Nelson, J., Billingham, R. Pilonidal disease and hidradenitis suppurativa. In: Wolff, B. G., Fleshman, J. W., Beck, D. E., et al., eds. The ASCRS textbook of colon and rectal surgery. New York: Springer; 2007 : 228–235.
10. Rabie, M. E., Al Refeidi, A. A., Al Haizaee, A., et al. Sacrococcygeal pilonidal disease: sinotomy versus excisional surgery, a retrospective study. ANZ journal of surgery, 2007, roč. 77, s. 177–180.
11. Nordon, I. M., Senapati, A., Cripps, N. P. A prospective randomized controlled trial of simple Bascom_technique versus Bascom_cleft closure for the treatment of chronic pilonidal disease. American journal of surgery, 2009, roč. 197, s. 189–192.
12. Kička, M., Lukáčová, Z., Vrzgula, A., et al. Riešenie pilonidálneho sínusu operáciou podľa Limberga. Slovenská chirurgia, 2006, roč. 3, s. 8–11.
13. Mentes, O., Bagci, M., Bilgin, T., et al. Limberg flap procedure for pilonidal sinus disease: results of 353 patients. Langenbeck_archives of surgery / Deutsche Gesellschaft fur Chirurgie, 2008, roč. 393, s. 185–189.
14. Tezel, E. A new classification according to navicular area concept for sacrococcygeal pilonidal disease. Colorectal Dis., 2007, roč. 9, s. 575–576.
15. Mentes, O., Bagci, M., Bilgin, T., et al. Management of pilonidal sinus disease with oblique excision and primary closure: results of 493 patients. Diseases of the colon and rectum, 2006, roč. 49, s. 104–108.
16. da Silva, J. H. Pilonidal cyst: cause and treatment. Diseases of the colon and rectum, 2000, roč. 43, s. 1146–1156.
17. Eryilmaz, R., Sahin, M., Alimoglu, O., et al. Surgical treatment of sacrococcygeal pilonidal sinus with the Limberg transposition flap. Surgery, 2003, roč. 134, s. 745–749.
18. Doll, D., Krueger, C.M., Schrank, S., et al. Timeline of recurrence after primary and secondary pilonidal sinus surgery. Diseases of the colon and rectum, 2007, roč. 50, s. 1928–1934.
19. Akin, M., Leventoglu, S., Mentes, B. B., et al. Comparison of the classic Limberg flap and modified Limberg flap in the treatment of pilonidal sinus disease: a retrospective analysis of 416 patients. Surgery today, 2010, roč. 40, s. 757–762.
20. Cihan, A., Ucan, B. H., Comert, M., et al. Superiority of asymmetric modified Limberg flap for surgical treatment of pilonidal disease. Diseases of the colon and rectum, 2006, roč. 49, s. 244–249.
21. Ertan, T., Koc, M., Gocmen, E., et al. Does technique alter quality of life after pilonidal sinus surgery? American journal of surgery, 2005, roč. 190, s. 388–392.
22. Cihan, A., Mentes, B. B., Tatlicioglu, E., et al. Modified Limberg flap reconstruction compares favourably with primary repair for pilonidal sinus surgery. ANZ journal of surgery, 2004, roč. 74, s. 238–242.
23. Sakr, M., El-Hammadi, H., Moussa, M., et al. The effect of obesity on the results of Karydakis technique for the management of chronic pilonidal sinus. International journal of colorectal disease, 2003, roč. 18, s. 36–39.
24. Petersen, S., Koch, R., Stelzner, S., et al. Primary closure techniques in chronic pilonidal sinus: a survey of the results of different surgical approaches. Diseases of the colon and rectum, 2002, roč. 45, s. 1458–1467.
25. Cubukcu, A., Gonullu, N. N., Paksoy, M., et al. The role of obesity on the recurrence of pilonidal sinus disease in patients, who were treated by excision and Limberg flap transposition. International journal of colorectal disease, 2000, roč. 15, s. 173–175.
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2011 Číslo 8- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Stillova choroba: vzácné a závažné systémové onemocnění
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- 15. výročí ustanovení Traumatologického centra ve Fakultní nemocnici Královské Vinohrady
- Neoadjuvantní chemoterapie a chirurgická léčba u pokročilých stadií nemalobuněčného karcinomu plic
- SILS cholecystektómia – analýza súboru prvých 100 pacientov
- Nenádorové stenózy žlučových cest
- Transanální endoskopická mikrochirurgie a její postavení v chirurgii rekta – review
- 1000 laparoskopických operací na kolorektu
- Divertikulární nemoc tračníku
- Biochemický průkaz přítomnosti moči v drénu po chirurgickém výkonu
- Pilonidálny sinus – klasická plastika podľa Limberga alebo modifikovaná verzia?
- Význam a nadčasovosť osobnosti Prof. MUDr. Pavla ŠTEINERA, DrSc. (*28. 3. 1908 +4. 6. 1969)
- Diskusní příspěvek
- Zápis z jednání schůze výboru ČCHS dne 7. 6. 2011
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Pilonidálny sinus – klasická plastika podľa Limberga alebo modifikovaná verzia?
- Divertikulární nemoc tračníku
- Nenádorové stenózy žlučových cest
- Biochemický průkaz přítomnosti moči v drénu po chirurgickém výkonu
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



