-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Orální zdraví seniorů
Oral health in seniors
Healthy oral cavity is an integral part of overall health and influences significantly quality of life of older people. Despite common health probems in oral cavity many seniors report poor oral care. Higher prevalence of dental carries, periodontal problems and loss of teeth contribute to chewing difficulties, nutritional problems, worsening of chronic morbidity and negativěly influence quality of life and wellbeing. The priority in gerontostomatologic care is to preserve patient´s own teeth and ensure sufficient functionality of oral cavity, particularly during eating (chewing and swallowing). In hospital and residential care improvement and monitoring of oral health is one of the key goals of the multidisciplinary team responsible for patient/resident care.
Keywords:
Oral health – oral hygiente – age – related changes in oral cavity – xerostomy – salivation
Autoři: Mgr. Helena Michálková 1,2; Mgr. Ing. Tereza Vágnerová 1,3; prof. MUDr. Evatopinková, CSc. 1
Působiště autorů: Geriatrická klinika, 1. LF UK a VFN, Praha 1; Ústav ošetřovatelství, porodní asistence a neodkladné péče, Jihočeská univerzita, Zdravotně sociální fakulta, České Budějovice 2; Oddělení nutričních terapeutů VFN, Praha 3
Vyšlo v časopise: Geriatrie a Gerontologie 2020, 9, č. 1: 28-33
Kategorie: Přehledové články
Souhrn
Zdravá ústní dutina je nedílnou součástí celkového zdraví a je významným faktorem při ovlivňování kvality života seniorů. Přestože je orální zdraví v geriatrické populaci neuspokojivé, nevěnuje se zdravotnímu stavu dutiny ústní u seniorů dostatečná pozornost. Zvýšená prevalence zubních kazů, periodontálního onemocnění a ztráta chrupu vede k problémům se žvýkáním, destabilizaci chronických onemocnění a má přímé účinky na celkovou kvalitu života a pohodu jednotlivce. Prioritou gerontostomatologie je zachování chrupu seniorů co nejdéle, aby nedocházelo k radikálnímu odstranění zubů a tím i snížení funkčnosti chrupu, která je zásadní pro příjem potravy seniorů. Kontrola a zlepšování ústního zdraví seniorů je jedním z klíčových cílů multidisciplinárního týmu odpovědného za jejich péči.
Klíčová slova:
orální zdraví – orální hygiena – involuční změny v dutině ústní ve stáří – xerostomie – salivace – věk
Úvod
Špatný stav chrupu vede nejen ke snížení příjmu potravy, ale má negativní dopad na psychiku seniora (1). Senioři mají specifické problémy s orálním zdravím zvláště v oblasti péče o chrup a zubní náhrady. Vliv na stav chrupu mohou mít i další faktory, jako strach z dentálního ošetření, obava z bolesti při ošetření a bagatelizace stomatologického problému v souvislosti s věkem (2, 3). Je nutné neustále motivovat seniory k péči o ústní dutinu, jinak rezignují a absenci zubů považují za normální znak stáří (4). Adekvátní výživa je zásadní v každém věku, ale bez zubů se senior nedokáže pořádně najíst a je často odkázán na kašovitou formu stravy, která není příliš chutná a následně může vést až k omezení příjmu potravy. Ztráta chrupu má nejen zdravotní, ale i společenské následky. Senior se obává uvolnění náhrady, má problémy s výslovností či cítí stud, protože špatně upevněná zubní protéza se pohybuje při jídle i při mluvení. Špatně padnoucí protéza snižuje také chuť k jídlu a může vést ke snížení příjmu potravy až k podvýživě. Porucha artikulace při mluvení negativně ovlivňuje psychický stav seniora. Funkční stav chrupu se tedy podílí nejen na výživě, ale i na psychické pohodě, sebehodnocení i aktivitě seniora.
Stav orálního zdraví v ČR ve starší populaci
Analýza orálního zdraví obyvatel v ČR provedená ÚZIS v roce 2004 uvádí, že v kategorii osob ve věku 65–74 let bylo 18,7 % zcela bezzubých,zatímco 25 % mělo 20 a více zubů bez indikace k extrakci (tab. 1) (5). Uspokojivě sanovaný vlastní chrup mělo 48,2 % osob, 19,4 % potřebovalo extrakce zubů a 32,3 % potřebovalo konzervační ošetření. Fixní náhrady mělo v horní čelisti 14,5 % a v dolní čelisti 11,1 % osob. Částečnou snímací náhradu v horní čelisti mělo 23,1 % a v dolní čelisti 32,98 % osob. Horní celkovou náhradu mělo 39,5 % a dolní 24,1 % osob. Proti republikovému průměru kazivosti stálého chrupu 27,9 počet zubů postižených kazem na jedince (KPE, K-neošetřený kaz, P-ošetřený zubní kaz, E - zuby k extrakci) byla kazivost v Praze signifikantně nižší (27,46 KPE zubů) a naopak v Jihočeském kraji (28,24 KPE zubů) a v kraji Vysočina (28,46) signifikantně vyšší. Od roku 1994 se znatelně zvýšil podíl seniorů, kteří mají zachován alespoň jeden vlastní zub. Podíl osob se zachovanými 20 a více vlastními zuby je sice podstatně nižší, zvyšoval se však daleko výrazněji. Je proto zřejmé, že ročníky, které nově dosáhly této věkové kategorie, jsou co do počtu zachovaných zubů diferencovány výrazněji, než tomu bylo v minulosti. Nejvyšší podíl osob s alespoň jedním zachovaným vlastním zubem je na Pardubicku a na Hradecku. Zcela bez vlastních zubů jsou nejčastěji senioři na Plzeňsku, ve středních Čechách a na Ústecku. Nejvyšší procento seniorů se sanovaným chrupem je na Liberecku, nejnižší na Zlínsku. Nejvíce vlastních zubů bez indikace k extrakci mají senioři v Praze a na jižní Moravě, nejméně v Ústeckém, Moravskoslezském a Středočeském kraji. Prevalence bezzubosti se snížila z 28,5 % v roce 1997 na 18,7 % v roce 2003. Celorepublikové šetření stavu chrupu osob ve věku nad 65 let také ukázalo větší výskyt bezzubosti u seniorů žijících v domovech důchodců oproti seniorům žijícím samostatně (5).
Tab. 1. Stav chrupu u osob ve věku 65 a více let v ČR (5) 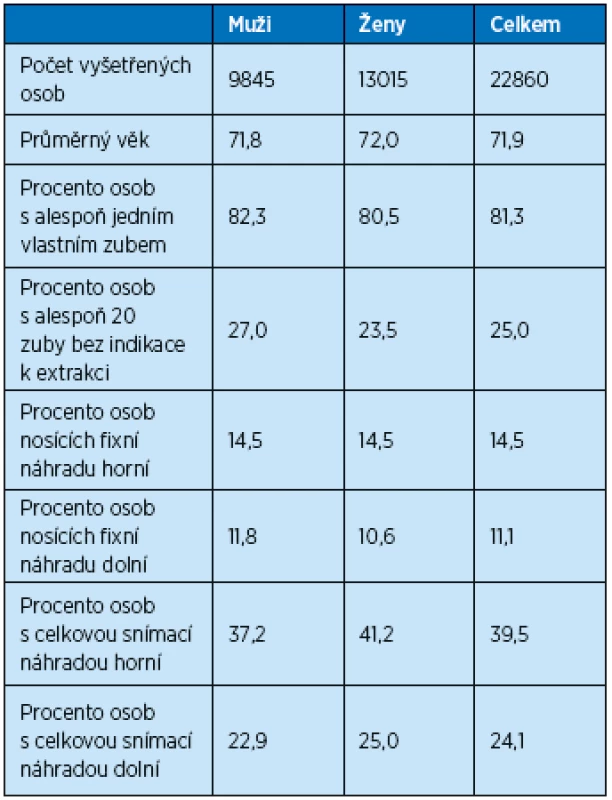
Involuční změny v dutině ústní ve stáří
Během života dochází k atrofii jednotlivých částí orofaciálního systému (6). Používáním chrupu při rozmělňování potravy dochází fyziologicky k opotřebení zubů, které označujeme jako atrice (otírání). Abraze skloviny je naopak způsobena patologickým procesem, kdy k obrušování zubů dochází funkčně-mechanickým způsobem např. při pohybu čelisti naprázdno, při zatínání zubů, nebo při bruxismu. Během stárnutí ubývá organická složka sklovinné matrix a tím se zvyšuje křehkost skloviny. Opotřebováním skloviny vzniká abraze na okluzních plochách a silně abradovaný chrup vede ke sníženému skusu (2). Zuby poškozené výrazným opotřebením potřebují k rozmělnění potravy větší sílu a delší žvýkací fázi. Z důvodu rozmělňování tvrdé potravy dochází k obrušování kousacích ploch molárů, obroušení hrbolků okluzních plošek vede ke zhoršené prokusovací funkci. Další změnou stárnoucího chrupu je průběžná apozice dentinu na vnitřní straně dřeňové dutiny a kořenových kanálků. Sekundární dentin přibývá a dřeňová dutina se zmenšuje. Kořeny zubů se resorpcí apikálních částí ve vyšším věku zkracují. S přibývajícím věkem se stává sklovina translucentnější, odhaluje se dentin pod sklovinou a klesá její jas. Tím dochází k barevným změnám dentinu, kdy zuby získávají hlubší sytost. Hypercementóza vzniká na podkladě dlouhodobého tlaku na parodont. Při apexu dochází k zesilování vrstvy cementu, a to velmi zhoršuje extrakci zubu, protože široký kořen se obtížně vytahuje přes normální alveol. S věkem také dochází k odhalení zubů, způsobeným poklesem rtu. Vlivem stárnutí dochází ke změnám na kostní hmotě, osteoporóza postihuje i kosti čelistní. U bezzubé čelisti alveolární výběžek atrofuje a ustupuje, tím vznikne disproporce a typický stařecký výraz předsunuté dolní čelisti. Této deformaci zamezíme včasnou protetickou náhradou. Když je čelist bezzubá, neposkytuje oporu měkkým částem a tím tváře vpadávají. Rty jsou také vpadlé a málo viditelné, koutky úst klesají a brada začíná vyčnívat (6).
Funkce slinných žláz
Do ústní dutiny ústí slinné žlázy, které neustále zvlhčují ústní sliznici. Denně se vyprodukuje 1 až 1,5 litru slin. Produkce slin je závislá na stupni hydratace, na druhu přijaté potravy a aktivitě jedince, např. ve spánku klesá až na nulu. Slina je tvořena vodou 99 %, elektrolyty: sodík, draslík, vápník…, antiseptickými látkami a enzymy: amyláza (ptyalin, lysozym, linguální lipáza a další. Sliny mají antibakteriální vlastnosti a fungují i jako rezervoár kalcia a fosfátových minerálů (7, 8).
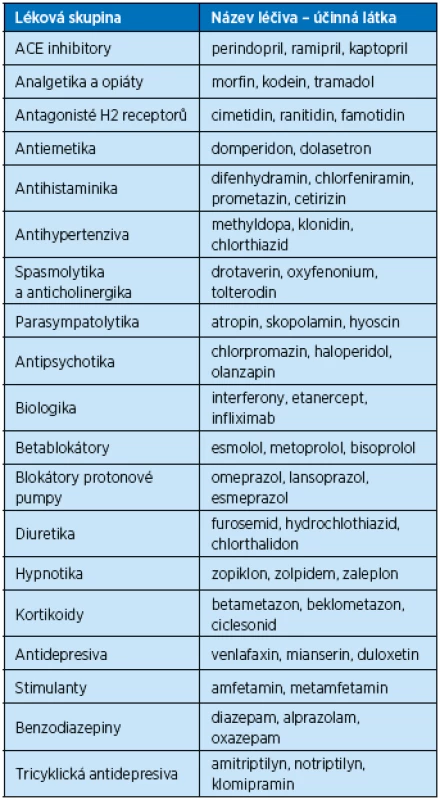
Mezi poruchy slinné sekrece řadíme hypersalivaci (ptyalismus – nadměrné slinění, sialorrhoes – nadměrné vylučování slin), která vzniká na podkladě dráždivých podmětů, při výskytu cizích těles v ústech, např. protézy, zubní náhrady. Zvýšenou sekreci slin způsobují intoxikace kovy (např. rtuť, olovo) nebo poruchy centrálního nervového systému (stav po iktu). Vlivem atrofie slinných žláz dochází naopak ke snížení salivace a ke změnám v chemickém složení slin. Hyposalivace (hyposialie) postupně vede k subjektivnímu vnímání suchosti v ústech–xerostomii, která se vyskytuje jak při stresových a úzkostných stavech, tak při chronických onemocněních (diabetes mellitus, Sjögrenův syndrom), nebo jako nežádoucí účinek některých dlouhodobě užívaných léku. Např. antihistaminika vzhledem jejich anticholinergnímu účinku, diuretika a také dlouhodobé užívání antiepileptik vede k hyposalivaci (9). Mezi medikamenty způsobující hyposalivaci patří dále blokátory kalciových kanálů, antidepresiva, antihypertenziva, spasmolytika, antipsychotika, analgetika, opiáty, hypnotika a kortikoidy (tab. 2). Negativní vliv na salivaci má onkologická terapie (radiace, cytostatika). Nízká tvorba slin ve stáří je způsobena také dehydratací při sníženém příjmu (u seniorů chybí pocit žízně) či při zvýšeném výdeji tekutin (horečka, fyzická aktivita, průjem nebo nadměrném pocení). Xerostomie způsobuje zvýšenou kazivost zubů, u závažnějších forem nalézáme erytém sliznice dutiny ústní a jazykové ragády. Vede k obtížím při polykání a podílí se na diskomfortu a pachuti v ústech. V případě suchosti v ústech je pacientům doporučena dostatečná hydratace, omezení příjmu kofeinu, pečlivé dodržování ústní hygieny, žvýkání žvýkaček se xylitolem a použití umělých slin ve formě sprejů (Saliva natura), kloktadel či bonbonů (10).
Test slinné sekrece. K diagnostice poruch slinné sekrece se používá Škachův test. Pacient si 2 hodiny před testem vyčistí zuby a 2 hodiny nesmí jíst a kouřit, aby nedošlo ke zkreslení výsledků. Škachův test se provádí v dopoledních hodinách. Na začátku se stanoví množství klidové sekrece sliny a potom objem stimulované sekrece. V první části pacient plive 15 minut veškerou slinu do nádobky. Při vyšetření stimulované salivace je podán pacientovi parafín, klient žvýká kuličku parafínu po dobu 15minut, kdy všechny sliny plivá do nádobky. Stimulaci lze provádět i pomocí 10 % kyseliny citronové. Objemy klidové a stimulované sliny se následně změří a porovnají s tabulkovými hodnotami (11). Takto diagnostikujeme snížení slinné sekrece xerostomii, normální slinnou sekreci nebo zvýšené slinění ptyalismus. Sekrece slin v klidu činí asi 0,5 ml/min. Vyvolaná sekrece dosahuje tvorby až 7 ml/min (tab. 3) (12).
Tab. 3. Normální a patologické hodnoty klidové a stimulované sekrece slin (12) 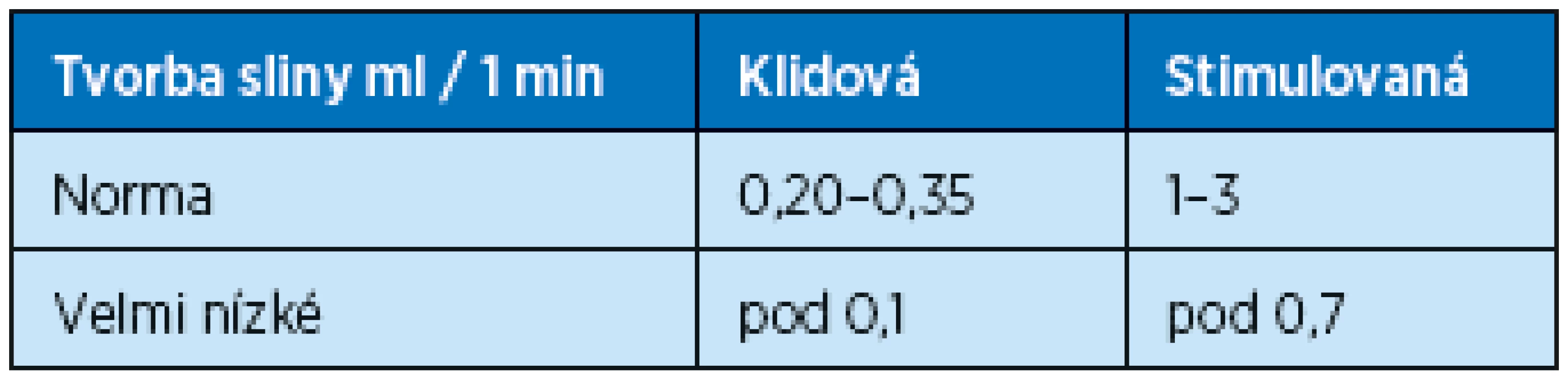
Žvýkací funkce
Zubní stav je považován za důležitý faktor přispívající ke zdraví a přiměřené výživě u starších osob. V příjmu potravy má významnou funkci žvýkání konzumované stravy. Gnatologie se zabývá patofyziologií částí ústní dutiny, které se podílejí na žvýkání, procesem rozmělnění sousta a funkčním designem zubních náhrad (13). Základní funkcí stomatognátního systému je rozžvýkání potravy, oddělení a rozmělnění sousta, aby byla potrava připravena pro další zpracování v žaludku. Zpracování potravy je závislé především na pohyblivosti čelisti a prostorovém uspořádání chrupu. Žvýkací systém je ucelená funkční jednotka, která se účastní zpracování potravy, polykání, tvorby řeči, vnímání chutí, mimiky i dýchání (14).
Poruchy temporomandibulárního skloubení
Temporomandibulární poruchy se projevují jako napětí ve žvýkacích svalech, bolesti v temporomandibulárním kloubu a v nemožnosti rozkousání potravy. Postupná ztráta funkce žvýkání vede u seniorů k dietním omezením, vyhýbání se potravě, která se obtížně žvýká a polyká. Například si loupou ovoce, které dříve konzumovali bez omezení, vaří potraviny pro změkčení apod. Tato omezení mají vliv na kvalitu a složení potravy a mohou přispívat k rozvoji malnutrice. Nedostatečné žvýkání narušuje nejen příjem potravy, ale i samotné zažívání. Pacienti se sníženou žvýkací schopností konzumují častěji léky na podporu trávení.
Hodnocení žvýkacích funkcí
V současné době je několik možností testování žvýkacích funkcí, některé jsou velmi náročné na laboratorní vyšetření, a tak se stále využívají ty nejméně nákladné, které mají také vysokou výpovědní hodnotu. Metoda prosévání používá sítka s klesající velikostí ok. Pacient je požádán, aby žvýkal arašídy (někteří autoři používají mandle) a vyplivl nakousanou hmotu do síta. Během důkladného propláchnutí se částice zachytí v různých sítech podle jejich velikosti. Po vysušení se jednotlivá síta zváží (15). Čím více částic dosáhne menších sítek, tím lepší žvýkací funkce. Mnoho autorů se snažilo tento test modifikovat volbou žvýkané potraviny a jako nejvíce spolehlivou pro hodnocení kvality žvýkání určili syrovou mrkev (16).
Poyiadjis a Lineman navrhli vyšetření za použití žvýkačky. Žvýkačka se vážila před a po žvýkání a redukce hmotnosti žvýkačky odpovídala ztrátě cukru, který byl zkonzumován při žvýkání. Čím větší ztráta hmotnosti tím účinnější žvýkání. Žvýkačka musela být před zvážením dehydrována (17). Hayakawa testoval žvýkací proces za použití žvýkačky, která měnila barvu. Žvýkačku tvořily dvě vrstvy, při žvýkání se vrstvy promíchaly a v důsledku reakce mezi složkami došlo ke změně barvy. Barva se měnila dle stupně žvýkání (18). Metoda dvoubarevné žvýkačky je v praxi velmi oblíbená pro snadnou analýzu pouhým pohledem, kdy hodnotíme stupeň smíchání žvýkaček. Kolorimetrie využívá k vyšetření žvýkacích funkcí perličkové kapsle o velikosti 1mm. Vyšetřovaní kuličky požvýkali a rozdrcené kuličky byly analyzovány v laboratoři pomocí spektrometru, kde se hodnotí barevná intenzita (19).
Porucha chuti
Chuť určuje požitek z jídla a porucha chuti má negativní vliv na výživu a kvalitu života. Ztráta chuti (ageusie) či porucha chutě vede k nechutenství a k riziku podvýživy. Dysgeuzie se projevuje nepříjemným chuťovým vjemem. Nejčastěji pacienti pociťují kovové pachutě, hořko v ústech, žluklou chuť či nepříjemnou slanost. Dysgeuzie může být způsobena užíváním některých léčiv, kovové či kyselé pachutě mohou způsobit náhrady chrupu, kde bylo využito kovů a v dutině ústní tak vznikají elektrogalvanické proudy. Pachutě mohou být vyvolány otravou solemi těžkých kovů. Příčinou může být také narušení funkce smyslových buněk, nervových vláken vedoucích vjemy do mozku, nebo přímo poškození centrálního nervového systému, např. u roztroušené sklerózy, iktu, při obrně lícního nervu či u mozkových nádorů (2). Ve stáří dochází zcela přirozeně k slábnutí chuťových vjemů, zejména je oslabeno vnímání slané chuti. To je jeden z důvodů, proč může mít starší člověk tendenci více solit. Poruchy chuti popisují pacienti s diabetem, s hypofunkcí štítné žlázy a Cushingovým syndromem (20). Porucha chuti, výrazná jako hořká pachuť v ústech, je možným nežádoucím účinkem užívání antihypertenziv a diuretik a protinádorové léčby (např. hydrochlorothiazid) (21, 22).
Nepříjemné palčivé pocity v dutině ústní, pro které nemáme objektivní podklad, nazýváme stomatodynie. V některých případech je etiologie známá a příčinou stomatodynie mohou být nevhodné protetické práce, ostré okraje zubů, elektrogalvanické dráždění kovovými náhradami, ale také alkohol či tabák. Pálení jazyka označujeme jako glossodynie či glossalgie. V zahraniční literatuře se pro nepříjemné pocity v dutině ústní využívá termín burning mouth syndrome (23). Syndrom pálení v ústech (burning mouth syndrome) je idiopatické pálení, nepohodlí nebo bolest postihující osoby s klinicky normální ústní sliznicí. Syndrom zahrnuje glossodynii, glossopyrózu, stomatodynii, stomatopyrózu, bolavý jazyk a orální dysestezii. Může postihnout až třetinu postmenopauzálních žen a celkově až 15 % dospělých. Pálení úst může být způsobeno infekcemi, alergiemi, nedostatkem vitaminů a špatně padnoucími náhradami. U některých pacientů způsobí pálení psychogenní faktory, jako jsou úzkost, deprese nebo poruchy osobnosti (24). Ezostomie (halitosis, foetor ex ore) je zápach z úst, který je nejčastěji způsoben špatnou ústní hygienou. Zápach můžou dále vyvolat infekce, nádory jícnu, plicní absces. Acetonový zápach způsobuje diabetes a amoniakový zápach z úst se objevuje při uremii (25).
Dentální hygiena u seniorů
Ústní hygiena je soubor postupů k co nejefektivnějšímu odstranění mikrobiálního zubního plaku z povrchu zubů. Ústní hygiena nejen předchází zánětu dásní a vzniku zubního kazu, ale zabraňuje i zápachu z úst. Pro ústní hygienu je nejdůležitější zubní kartáček, který má krátkou hlavu a vlákna z umělých materiálů, protože přírodní vlákna nejsou homogenní a v pórech se zadržují choroboplodné zárodky. Osazením hlavy kartáčku rozlišujeme tvrdost vláken od extra měkkých až po extra tvrdé. Důležité je kartáček udržovat v čistotě a pravidelně vyměňovat. Vhodný zubní kartáček má krátkou hlavu, umělá, zaoblená, rovně střižená vlákna ve více řadách a ergonomickou rukojeť (26).
Stejně důležitá je také správná technika čištění zubů. Nesystematické čištění je neúčinné a může vést až poškození gingivy. Jedna z doporučených metod je modifikovaná Bassova metoda, kdy se provádí malé rotační pohyby pod úhlem 45o a při čištění se nevyvíjí silný tlak. Stírací metoda či Stillmanova metoda využívá vibrační pohyby a kartáček je přikládán pod strmým úhlem až 70o. Tato metoda se využívá po parodontálních operacích a při výskytu gingiválních recesů. Využití elektrického kartáčku je doporučováno méně zručným pacientům, pacientům upoutaným na lůžko, duševně postiženým klientům, dětem a ostatním, které používání elektrického kartáčku motivuje k většímu zájmu o ústní hygienu. Mezi doplňkové prostředky řadíme kartáčky pro mezizubní prostory, dentální nitě, stomatologické irigátory, zubní pasty a ústní vody (2).
Snímatelné zubní náhrady
Kvalitní zubní náhrada je zcela zásadní pro žvýkání a příjem potravy. Nevhodná, nepadnoucí protéza může negativně ovlivnit příjem potravy a tím i stav výživy seniorů. Pro pacienta je velmi náročné adaptovat se na nošení zubní náhrady. V období zvykání si na přítomnost zubní náhrady v ústech a její používání mohou pomoci fixační přípravky, pro snížení dávivého reflexu je vhodné cucání tvrdých bonbónů. Přirozená reakce na cizí těleso v ústech je nadměrná tvorba slin, i zde může pomoci cucání bonbonů (27). První dny se nedoporučuje náhradu odkládat pro co nejrychlejší návyk. Rozmělňování potravy je nejobtížnější, protože síla skusu je oproti vlastnímu chrupu třetinová. Pro nácvik je vhodné stravovat se doma a volit potraviny měkčí a nelepivé. Pro efektivnější rozmělnění potravy je doporučeno nakrájet si potravu na malé kousky a žvýkat je pomocí bočních zubů. Zpočátku pacienti obtížně vnímají chuť jídla, protože chuťové pohárky jsou zakryty umělým patrem náhrady (28).
Zubní protézu je nutné udržovat v čistotě. Po každém jídle je vhodné opláchnout protézu vlažnou vodou. Použití vhodných fixačních přípravků omezuje množství jídla, které se jinak dostává pod náhradu. Jednou denně, nejčastěji večer, se protéza důkladně omyje. Vhodné je provádět čištění nad umyvadlem s napuštěnou vodou, popřípadě nad ručníkem, aby při pádu nedošlo k poškození protézy. Zbytky jídla je možné opatrně odstranit pomocí zubního kartáčku, nebo lépe využít speciálního kartáčku na protézy. Někteří stomatologové doporučují speciální čisticí tablety, které se přidávají do sklenice vody. Zubní protéza nesmí přijít do styku s kyselinou, louhem, koncentrovaným alkoholem a vařící vodou, které poškozují pryskyřici, ze které je většina zubních náhrad zhotovena.
Doporučení pro orální zdraví u nemocných s protetickou náhradou chrupu
- Hygiena dutiny ústní 2× denně
- Čištění protéz 2× denně
- Čištění protéz nad ručníkem
- Protézy by nikdy neměly být čištěny horkou vodou
- Použití roztoků s obsahem chlornanu sodného ne déle než 10 minut
- Čištění protéz probíhá mimo ústa pacienta
- Po čištění pastou je nutný řádný oplach pod tekoucí vodou
- Protézy jsou ukládány ve vodní lázni pro prevenci deformace protézy
- Kontrolní vyšetření u zubního lékaře – 1× ročně (29)
Vzhledem k významu orálního zdraví a častým a mnohočetným patologiím v dutině ústní se doporučuje vyšetřit ústní dutinu při preventivní prohlídce (jako součást fyzikálního vyšetření) a také při každé hospitalizaci seniora. U institucionalizovaných seniorů vzhledem k potížím s prováděním účinné ústní hygieny je standardem péče pravidelné monitorování stavu ústní dutiny. Posouzení orálního zdraví je tak součástí komplexního geriatrického vyšetření (30).
Pro posouzení stavu dutiny ústní lze využít nástroje hodnocení orálního zdraví (Oral Health Assessment Tool) určeného původně pro seniory v rezidenčních službách (tab. 4). Hodnocení provádí ošetřovatelský personál. V případě patologie je nutné doporučit pacienta ke specialistovi – stomatologovi nebo k zubní hygienistce (31).
Tab. 4. Hodnocení orálního zdraví (Oral Health Assessment Tool) (31) 
Zdroje
1. Halpern L. The Geriatric Syndrome and Oral Health: Navigating Oral Disease Treatment Strategies in the Elderly Dent Clin N Am 2019.
2. Slezáková L. Stomatologie.Grada Publishing: 2016
3. Gil-Montoya JA, et al. Oral health in the elderly patient and its impact on general well-being: a nonsystematic review. Clinical interventions in aging2015; 10 : 461–467.
4. Macháčková L. Orální zdraví skupiny klientů domova důchodců. Česká stomatologie a Praktické zubní lékařství 2006; 106(54):6.
5. Broukal Z, Mrklas L, Krejsa O, a kol. Analýza orálního zdraví vybraných věkových skupin obyvatel České republiky 2003. online: https://www. uzis. cz/katalog/mimoradne-publikace/analyza-oralniho-zdravi-vybranych-vekovych-skupin-obyvatel-cr
6. Šedý J. Kompendium Stomatologie I. Praha: Triton 2012.
7. Navazesh M, Kumar SK. Measuring salivary flow: challenges and opportunities. J Am Dent Assoc; 2008 : 139 : 35–40.
8. Alves C, Brandão M, Andion J, Menezes R. Use of Graduated Syringes for Measuring Salivary Flow Rate: A Pilot Study. Braz Dent J 2010; 21(5): 401–404.
9. Scully C. Drug effects on salivary glands: dry mouth. Oral Diseases 2003; 9 : 165–176.
10. Vokurka J, Fassmann A, Izakovičová Hollá L. Xerostomie. LKS 2013; 23(6):130–135.
11. Škach M, Švejda J, Liška K. Onemocnění ústní sliznice. Praha: Avicenum 1975.
12. Kovaľová E, et al. Faktory ovplyvňujúce vznik zubného kazu. In: Orálna hygiena II, III. Prešov: Akcent 2010; 236–238.
13. Mazánek J, a kol. Stomatologie pro dentální hygienistky a zubní instrumentářky. Praha: Grada2015.
14. Hubátková H. Základy gnatologie – biomechaniky žvýkacího ústrojí. In: Zubní lékařství – propedeutika. Mazánek J. Grada2014.
15. Heath MR. The effect of maximum biting force and bone loss upon masticatory function and dietary selection of the elderly. Int Dent J1982;32 : 345–356.
16. Oliveira NM, Shaddox L, Toda C. Methods for Evaluation of Masticatory Efficiency in Conventional Complete Denture Wearers: A Systematized ReviewOHDM 2014; 13(3).
17. Poyiadjis YM, Likeman PR. Some clinical investigations of the masticatory performance of complete denture wearers. Journalof Dentistry1984; 12 : 334–341.
18. Hayakawa I, Watanabe I, Hirano S, Nagao M. A simple method for evaluating masticatory performance using a color-changeable chewing gum. International Journal of Prosthodontics1998; 11 : 173-176.
19. Santos CE, Freitas O, Spadaro ACC, Mestriner W. Development of a Colorimetric System for Evaluation of theMasticatory Efficiency. Brazilian Dental Journal2006; 17 : 95-99.
20. Kalvach Z, et al. Geriatrické syndromy a geriatrický pacient. Praha: Grada Publishing.
21. Becker DE. Adverse drug reactions in dental practice. AnesthProg2014; 61 : 26–34.
22. Kameníková L, Farghali H. Orální nežádoucí účinky léků při různých medikacích. ČesslovFarm 2016; 65 : 6–69.
23. Kaprálová S. Nejčastější příčiny stomatodynií našich pacientů. Praktické zubní lékařství 2011; 4 : 78–84.
24. Buchanan J, Zakrzewska, J. Burning mouth syndrome. BMJ Clinical Evidence 2008; 3 : 1301–1308.
25. Aylıkcı BU, Colak H. Halitosis: From diagnosis to management. J Nat Sci Biol Med 2013; 4(1):14–23.
26. Dřízhal I,Prouzová K,Kovalová E. Kproblematice ústní hygieny. Medpraxi 2011; 8(5): 242–245.
27. Neumann M. Zubní náhrady. 2002. Dostupné z: www. zuby.cz/zubni-nahrady/pece-o-snimatelne-zubni-nahrady
28. Strub JR, Kern M, et al. Protetika. Praha: Grada Publishing 2015.
29. Korotvička L, a kol. Vychutnejte si seniorská léta. ARAD o. p. s. 2012
30. Broukal Z, Krejsa O, Mrklas L, Lenčová E. Stav chrupu a ošetření seniorů věkových kategorií 65–74 a 75 a více let v ČR. ČesStomat 2006; 106(1): 3–8.
31.Chalmers JM, King PL, Spencer AJ. The oral health assessment tool – validity and reliability. Aust Dent J2005; 50 : 191–199.
Štítky
Geriatrie a gerontologie Praktické lékařství pro dospělé Protetika
Článek vyšel v časopiseGeriatrie a Gerontologie
Nejčtenější tento týden
2020 Číslo 1- Nitrofurantoin s řízeným uvolňováním – osvědčená účinnost, lepší snášenlivost a méně tablet při akutní cystitidě
- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Antidepresiva skupiny SSRI v rukách praktického lékaře
-
Všechny články tohoto čísla
- Test MM - Standard nutriční péče v geriatrii – obecné principy nutriční péče
- Metabolický stav a nutrice u seniorů s renálním onemocněním a operační výkon
- Bolesti břicha ve stáří
- Orální zdraví seniorů
- Vážení kolegové, milí čtenáři,
- Řešení poruch příjmu potravy u geriatrických pacientů cestou PEG: zkušenosti z Centra následné péče FN Motol
- Vznik prvního standardu ČANT nutriční péče v geriatrii – je důležitá multioborová spolupráce?
- Standard nutriční péče v geriatrii – obecné principy nutriční péče
- Normokalcemická primární hyperparatyreóza u starších nemocných. Klinické projevy a vývoj laboratorních parametrů
- Nárůst počtu seniorů – hrozba, nebo výzva pro současnou medicínu?
- Redukce nevhodné a neúčelné farmakoterapie – deprescribing
- Geriatrie a Gerontologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Bolesti břicha ve stáří
- Řešení poruch příjmu potravy u geriatrických pacientů cestou PEG: zkušenosti z Centra následné péče FN Motol
- Orální zdraví seniorů
- Normokalcemická primární hyperparatyreóza u starších nemocných. Klinické projevy a vývoj laboratorních parametrů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání