-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Orofaryngeální forma tularemie s kožními projevy: Sweetův syndrom
Oropharyngeal tularemia with skin manifestation: Sweet’s syndrome
The authors present a case report of a patient with unilateral tonsillitis and severe non-specific inflammatory response not responding to anti-biotic therapy. Along with persistent local and systemic symptoms, the patient also developed skin exanthema and cervical lymphadenopathy. The definitive diagnosis of oropharyngeal tularemia was confirmed after several weeks, based on serological and histological findings. Finally, the targeted antibiotic therapy led to rapid symptom resolution. The authors describe an unusual combination of the diagnoses, which resulted in a prolonged and initially unsuccessful therapy. Symptoms resembling to tonsillitis, which persist despite the use of antibiotics, should lead to reconsideration of suspected diagnosis.
Keywords:
tularemia – lymphadenopathy – tonsillitis – Sweet’s syndrome
Autoři: B. Stárková
; Richard Salzman
Působiště autorů: Klinika otorinolaryngologie a chirurgie hlavy a krku LF UP a FN Olomouc
Vyšlo v časopise: Otorinolaryngol Foniatr, 71, 2022, No. 4, pp. 225-229.
Kategorie: Kazuistika
doi: https://doi.org/10.48095/ccorl2022225Souhrn
Autoři prezentují kazuistiku pacientky s jednostrannou angínou a výraznými nespecifickými zánětlivými projevy nereagujícími na antibiotickou terapii. S odstupem se navíc při přetrvávání lokálních i systémových potíží vyvinul kožní exantém a krční lymfadenopatie. Definitivní diagnóza orofaryngeální formy tularemie byla stanovena až po několika týdnech na základě sérologického a histologického vyšetření. Po nasazení cílené antibiotické léčby nastal velmi rychlý ústup potíží. Autoři připomínají neobvyklou kombinaci diagnóz, která vedla k protrahované a dlouho neúspěšné léčbě. Při potížích připomínajících tonzilitidu, které přetrvávají i přes nasazenou antibiotickou terapii, je vhodné znovu zvážit správnost diagnózy a eventuálně se vrátit v úvahách o diferenciální diagnóze na začátek.
Klíčová slova:
tularémie – tonzilitída – Sweetův syndrom – lymfadenopatie
Úvod
Tularemie je infekční zoonóza vyvolaná gramnegativní bakterií Francisella tularensis. Jejím rezervoárem jsou zejména hlodavci, přenos na člověka se pak uskutečňuje nejčastěji pomocí hmyzího vektoru (klíšťata, komáři…), vzácněji kontaktem s nakaženými zvířaty či jejich masem, požitím kontaminované vody a potravy či vdechnutím infekčního aerosolu. K přenosu z člověka na člověka nedochází.
Onemocnění se typicky projevuje ulcerací v místě vstupu, regionální lymfadenopatií a nespecifickými chřipkovými příznaky – febriliemi, únavou, nechutenstvím, slabostí a bolestí svalů a kloubů. Konkrétní klinické příznaky se různí podle místa vstupu infekce – rozlišujeme formu ulceroglandulární, okuloglandulární, plicní, orofaryngeální a gastrointenstinální. Orofaryngeální forma se projevuje bolestí hrdla, ložisky v dutině ústní a krční lymfadenopatií [1].
Sweetův syndrom neboli akutní febrilní neutrofilní dermatóza je pojmenován po britském dermatologovi R. B. Sweetovi, který ho poprvé popsal v roce 1964 [2]. Zatím byly v literatuře zdokumentovány pouze stovky případů. Je to onemocnění charakterizované náhlým vznikem horečky, leukocytózy a ohraničených kožních papul a nodulů [3]. Nejčastěji bývá spojeno s nádorovými onemocněními, infekcemi, systémovými chorobami pojiva nebo vzniká jako reakce na farmakologickou terapii [4]. Pravděpodobně jde o hypersenzitivní reakci na exogenní či endogenní antigeny, v případě tularemie na antigeny Francisella tularensis cirkulující v krvi [5]. Kombinace tularemie a Sweetova syndromu je vzácná, dosud bylo celosvětově v literatuře popsáno méně než 15 případů [6–8].
Cílem naší práce bylo představit ojedinělou kazuistiku pacientky s orofaryngeální formou tularemie, doprovázenou Sweetovým syndromem, a poukázat na fakt, že tularemie může být spojena i se sekundárními kožními projevy. Dále jsme se chtěli zamyslet nad širší diferenciální diagnózou tonzilitidy s krční lymfadenopatií, zejména pokud nereaguje na empirickou léčbu antibiotiky, při negativním stěru z krku a po vyloučení infekční mononukleózy.
Kazuistika
Třiačtyřicetiletá pacientka byla vyšetřena praktickým lékařem pro febrilie, silnou bolest v krku a zvětšenou, bíle povleklou levou tonzilu. Praktický lékař uzavřel nález jako jednostrannou akutní tonzilitidu, nasadil Ospen 1 500 mg po 8 hodinách. Po pěti dnech byla pacientka pro stacionární nález odeslána na ORL ambulanci, kde byla diagnóza pozměněna na pseudomembranózní tonzilitidu a antibiotika změněna na Cefuroxim (500 mg po 12 hodinách). Stěr z krku, PCR test na covid-19 i sérologie na infekční mononukleózu byly negativní. Při další kontrole subjektivní potíže i nález progredovaly, přidaly se bolesti kloubů, noční pocení, silná únava a slabost. CRP bylo 75 mg/l. Byl nasazen Isoprinosine 500 mg 2 tbl 3× denně.
Den po dobrání Cefuroximu a 12. den po začátku obtíží došlo k výsevu papulózního exantému, nejprve na hrudi, později i na zádech, krku, uších, ve vlasech a na dolních končetinách. Lokálně byla na kožní léze nasazena Belogent mast s částečným efektem. Při kontrole na ORL ambulanci byl výtěr z krku opět negativní, bolest v krku z větší části ustoupila a nově se objevila krční lymfadenopatie. Trvala elevace zánětlivých markerů (CRP 150 mg/l). Pacientka byla proto odeslána na infekční kliniku, kde opět změnili antibiotika (Klacid 500 mg 2× denně). Bylo doplněno ultrazvukové vyšetření (UZ) krku a břicha s nálezem krční lymfadenopatie vlevo bez kolikvace a hepatomegalie. Na kožní ambulanci byla předběžně stanovena diagnóza Sweetova syndromu a provedena biopsie z perzistujících kožních lézí.
Na naši kliniku byla pacientka přijata 21. den po začátku obtíží k došetření krční lymfadenopatie. Při příjmu si pacientka stěžovala zejména na přetrvávající subfebrilie, únavu, slabost, bolest kloubů a exantém. Stran osobní anamnézy se pacientka léčila pouze s hypertenzní nemocí, rodinná anamnéza byla bez onkologických onemocnění. Pacientka byla v kontaktu s domácím králíkem, dále měla během léta opakovaně přisátá klíšťata. Klinické vyšetření potvrdilo zvětšené, palpačně citlivé lymfatické uzliny na krku vlevo, největší submandibulárně 2 × 3 cm a překrvenější a mírně asymetrickou levou tonzilu bez povlaku. Na hrudníku, pažích a zádech byly papulózní kulaté eflorescence o velikosti cca 3 × 3 cm (obr. 1). Byla odebrána krev na baterii sérologických testů, které provádíme u uzlinového syndromu (Epsteina-Barrové virus, cytomegalovirus, borrelia, chlamydia, mycoplasma, toxoplasma, tularemie). Laboratorně přetrvávalo elevované CRP 40 mg/l, naopak jaterní testy, leukocyty i diferenciální bílý krevní obraz byly v normě. Doplnili jsme zobrazovací vyšetření krku počítačovou tomografií (CT), kde byla popsána četná lymfadenopatie v etáži IB, IIA a III vlevo (největší paket 21 × 16 × 30 mm) s jasnými známkami kolikvace (obr. 2).
Obr. 1. Kožní léze – Sweetův syndrom.
Fig. 1. Skin lesions – Sweet’s syndrome.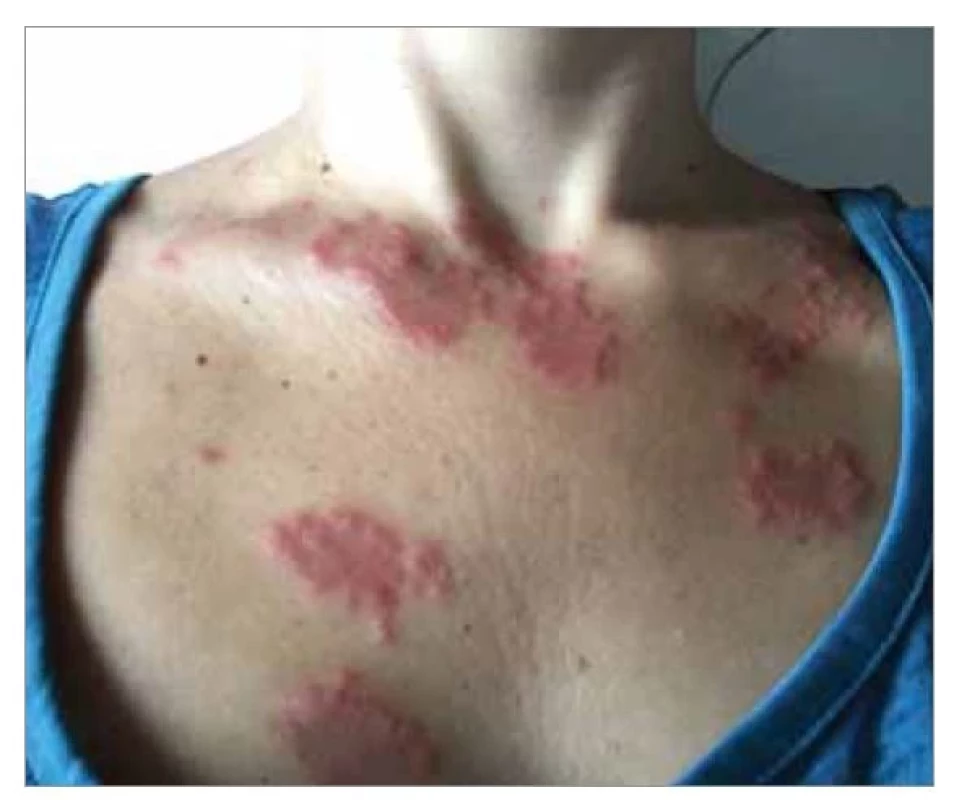
Obr. 2. CT krku.
Fig. 2. CT of neck.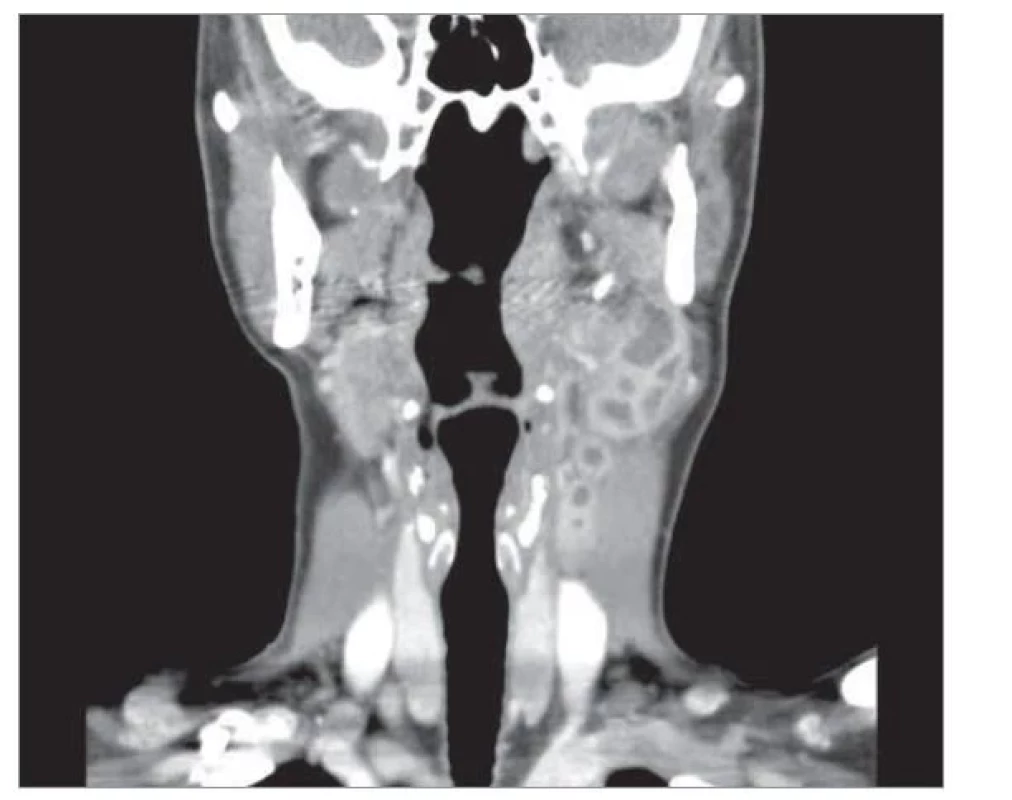
Vzhledem k popsané kolikvaci a trvání onemocnění jsme nečekali na výsledky sérologických testů a v celkové anestezii provedli exstirpaci paketu zkolikvovaných lymfatických uzlin na krku vlevo a k vyloučení neoplastického růstu biopsii z granulomatózní tkáně levé patrové tonzily. Peroperačně kryohistologické vyšetření neukázalo v žádném vzorku nádor. Tkáň byla kromě definitivní histologie odeslána na mikrobiologické vyšetření – aerobní a anaerobní kultivaci, dále na vyšetření na tuberkulózu (mikroskopie, kultivace i PCR). Peroperačně i pooperačně byla pacientka bez komplikací. Po operaci sérologie předběžně potvrdila infekci Francisella tularensis a byl nasazen Doxyhexal 100 mg tbl à 12 hodin perorálně a Gentamicin 160 mg à 24 hod intravenózně. Ostatní sérologie byly negativní. Po nasazení dvojkombinace antibiotik se její stav postupně zlepšil. Kontrolní UZ za týden ukázal pouze regredující uzliny bez kolekce hnisu. Při propuštění byla pacientka zcela bez subjektivních potíží, klinicky s ustupující lymfadenopatií, s významnou regresí kožních lézí a klesajícími zánětlivými parametry, a byla předána do péče infekční ambulance. Naše kontrolní klinické vyšetření a UZ po třech měsících nejevily známky perzistence onemocnění.
Definitivní histologie prokázala epiteloidní granulom v levé tonzile a absedující granulomatózní zánět v krčních uzlinách vlevo. Sweetův syndrom byl potvrzen histologicky ze vzorku odebraného z kožních lézí před naší hospitalizací, závěr ale dorazil až po stanovení diagnózy tularemie. Definitivní diagnóza byla tedy uzavřena jako orofaryngeální forma tularemie s krční lymfadenopatií a parainfekčním Sweetovým syndromem.
Diskuze
Incidence tularemie na území České republiky je nízká, ročně bývalo zaznamenáno kolem 50 případů, nejčastěji jako glandulární a ulceroglandulární forma. V předchozích dvou letech byla evidována celkově vyšší incidence tularemie, v roce 2019 činila 102 případů (nejvyšší v Jihomoravském kraji – 34 případů), v roce 2020 pak 70 případů (nejvyšší v Olomouckém kraji – 17 případů) [9]. Orofaryngeální forma se vyskytovala v jednotkách případů [1].
Hostitelem Francisella tularensis jsou hlodavci, nejčastěji zajíci. Trend vzestupu incidence v posledních letech by mohl souviset s přemnožením hlodavců, zejména hrabošů [10]. Přenos onemocnění může proběhnout několika způsoby. V českých podmínkách je častý přenos prostřednictvím vektorů (členovci, hlavně klíšťata, ale i blechy nebo komáři) či kontaktem s nakaženým zvířetem. Vstupní branou je v tomto případě kůže a onemocnění se manifestuje jako ulceroglandulární či glandulární forma. Méně častý, avšak závažný je přenos vdechnutím infekčního aerosolu vedoucí k plicní formě tularemie [1]. Přenos infikovanou vodou či nedostatečně tepelně upravenou potravou, který vede k orofaryngeální či gastrointenstinální formě, je typický pro endemické oblasti s nižšími hygienickými standardy a nemonitorovanými zdroji pitné vody [11]. U naší pacientky potíže začaly jednostrannou angínou, z čehož lze vyvodit, že v jejím případě došlo k přenosu alimentární cestou a místem vstupu byla levá tonzila. Kazuistika tedy ukazuje, že je potřeba na tuto diagnózu myslet i ve středoevropských podmínkách, zejména pokud je pacient v kontaktu se zvířaty, čerpá vodu z vlastní studny či cestuje do endemických oblastí, jako je např. Turecko [12]. Inkubační doba tularemie je nejčastěji 2–5 dní, maximálně 2 týdny.
Pro diagnostiku tularemie je zásadní zejména anamnéza včetně epidemiologické, klinické vyšetření a odběr krve na sérologické vyšetření protilátek proti antropozoonózám včetně tularemie. Jak již bylo zmíněno, orofaryngeální forma tularemie se projevuje bolestí hrdla, febriliemi, ložisky v dutině ústní (nejčastěji na tonzilách, ať už bilaterálně, či unilaterálně), krční lymfadenopatií, únavou, nechutenstvím, slabostí a bolestí svalů a kloubů, přičemž ne všechny příznaky se musí manifestovat. Setkat se můžeme i s dalšími formami tularemie, nejčastěji v rámci diferenciální diagnózy krční lymfadenopatie [13, 14]. V našem případě jsme pozorovali jednostrannou tonzilitidu, febrilie, bolesti kloubů, noční pocení, únavu, slabost a krční lymfadenopatii.
Z laboratorních vyšetření hraje největší roli sérologie. Kultivace Francisella tularensis vyžaduje přísně aerobní prostředí, speciální půdy a je časově náročná. V některých laboratořích lze použít i výrazně rychlejší PCR stanovení antigenu Francisella tularensis. Při krční lymfadenopatii by mělo být provedeno zobrazovací vyšetření krku (UZ či CT podle stavu pacienta a místní dostupnosti) v rámci její diferenciální diagnózy, k posouzení jejího rozsahu a hlavně k vyloučení kolikvace lymfatických uzlin. FNAC (fine needle aspiration cytology) a exstirpace lymfatické uzliny s histologickým vyšetřením hrají v diagnostice tularemie spíše menší roli – výsledky bývají nespecifické. Na základě FNAC se nejčastěji nález uzavírá jako hnisavý zánět [15], při exstirpaci uzliny pak zánět granulomatózní. V naší kazuistice měla největší přínos ke stanovení diagnózy pozitivní sérologie na tularemii a až výsledek biopsie z kožní léze definitivně potvrdil Sweetův syndrom.
Diferenciální diagnóza příznaků, kterými se projevuje orofaryngeální forma tularemie, nám nabízí častější a pravděpodobnější vysvětlení obtíží. Přesto tularemie do širší diferenciální diagnózy tonzilitidy a tonzilofaryngitidy s krční lymfadenopatií patří (tab. 1). Zejména bychom si na ni měli vzpomenout, pokud tonzilitida nereaguje na léčbu penicilinovými nebo cefalosporinovými antibiotiky a stěr z krku i odběry na infekční mononukleózu jsou negativní [18, 19].
Tab. 1. Diferenciální diagnostika tonzilitidy s krční lymfadenopatií [16, 17].
Tab. 1. Differential diagnosis of tonsillitis with cervical lymphadenopathy [16, 17].![Diferenciální diagnostika
tonzilitidy s krční lymfadenopatií
[16, 17].<br>
Tab. 1. Differential diagnosis of
tonsillitis with cervical lymphadenopathy
[16, 17].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/35b5cc49c2b190175c5adfd78c222c47.jpg)
Tularemie se léčí antibiotiky, většinou doxycyklinem či antibiotiky ze skupiny flurochinolonů. U dětí a u těhotných je lékem volby ciprofloxacin. V těžších případech je indikován gentamicin či streptomycin intravenózně. V případě kolikvace uzlin je nezbytná i chirurgická léčba v podobě incize a drenáže hnisu [1]. V našem případě jsme v souladu s doporučením antibiotického střediska zvolili kombinaci gentamicinu a doxycyklinu a exstirpaci kolikvovaných uzlin.
Sweetův syndrom doprovázející tularemii je vzácný, poprvé byl popsán a histologicky potvrzen v roce 2002. Autoři tehdy pozorovali ohraničené erytematózní plakovité kožní léze na pažích u pacientky s ulceroglandulární formou tularemie [6]. Další případ Sweetova syndromu, tentokrát na horních i dolních končetinách, byl zaznamenán u glandulární formy tularemie [7]. Dosud největší soubor 11 pacientů pochází z endemické oblasti v Turecku, kde se nejčastěji vyskytoval u orofaryngeální formy tularemie [8]. U tularemie se mohou vyskytovat i jiné kožní projevy, jako například erythema nodosum a erythema multiforme. Všechny tyto sekundární kožní léze jsou spojeny se systémovým šířením mikroorganizmů a vyskytují se průměrně kolem 11. dne od nástupu příznaků. Kožní léze bývají oboustranně symetrické a často jsou doprovázeny pruritem. Vyskytují se nejčastěji na extenzorových částech končetin, ale i na tváři, krku a trupu [7]. V našem případě se exantém objevil 12. den po začátku obtíží, a to na hrudi, později i na zádech, krku, hlavě a na dolních končetinách.
Etiologie vzniku Sweetova syndromu není zcela objasněna, pravděpodobně však jde o hypersenzitivní reakci na exogenní či endogenní antigeny. Sweetův syndrom se může objevit u řady infekcí (např. u salmonelózy, toxoplazmózy, tuberkulózy), u solidních a hematologických nádorů, systémových chorob pojiva nebo vzniknout polékově. Jeho přítomnost tedy není pro tularemii specifická, ale ani by ji neměla vylučovat [6]. Léčbou Sweetova syndromu je léčba příčiny, v našem případě tedy cílená antibiotická terapie, dále lze regresi kožních lézí podpořit lokálními kortikoidy.
Závěr
Orofaryngeální forma tularemie patří ke vzácným, ale neopominutelným příčinám tonzilitidy a krční lymfadenopatie, a měla by patřit do její širší diferenciální diagnózy. Měli bychom na ni myslet zejména, pokud tonzilitida nereaguje na léčbu běžnými antibiotiky a stěr z krku i odběry na infekční mononukleózu jsou negativní. Ostatní formy tularemie mohou způsobovat krční lymfadenopatii, odběry na sérologické vyšetření tularemie by tudíž měly být součástí diferenciální diagnózy uzlinového syndromu. V ojedinělých případech tularemie může být doprovázena i kožními projevy, jako je Sweetův syndrom. Antibiotická léčba tularemie je zlatým standardem. V případě komplikace v podobě Sweetova syndromu je nutno léčit primární příčinu.
Prohlášení o střetu zájmu
Autorka práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká i spoluautora.
Grantová podpora
Podpořeno MZ ČR – RVO (FNOL, 00098892) a interním grantem Univerzity Palackého v Olomouci IGA LF 2021-21.
ORCID autorů
B. Stárková ORCID 0000-0003-0248-673X,
R. Salzman ORCID 0000-0001-5705-5510.
Přijato k recenzi: 17. 6. 2021
Přijato do tisku: 29. 8. 2021
MUDr. Berenika Stárková
Klinika otorinolaryngologie a chirurgie hlavy a krku
LF UP a FN Olomouc
I. P. Pavlova 185/6, 779 00 Olomouc
Zdroje
1. Prokšová M, Bavlovič J, Klimentová J et al. Tularémie – zoonóza s rizikem bioterorismu. Epidemiol Mikrobiol Imunol 2018; 68 (2): 82–89.
2. Sweet RB. An acute febrile neutrophilic dermatosis. Br J Dermatol 1964; 76 (8–9): 349–356. Doi: 10.1111/j.1365-2133.1964.tb14541.x.
3. Boudyšová M, Ettler K, Podhola M et al. Akutní febrilní neutrofilní dermatóza – Sweetův syndrom. Čas Lék čes 2012; 151 (7): 359–361.
4. Rochet NM, Chavan RN, Cappel MA et al. Sweet syndrome: Clinical presentation, associations, and response to treatment in 77 patients. J Am Acad Dermatol 2013; 69 (4): 557–564. Doi: 10.1016/j.jaad.2013.06.0023.
5. Heath MS, Ortega-Loayza AG. Insights Into the Pathogenesis of Sweet‘s Syndrome. Front Immunol 2019; 10 : 414. Doi: 10.3389/ fimmu.2019.00414.
6. Ruiz AIB, González A, Miranda A et al. Sweet‘s syndrome associated with francisella tularensis infection. Int J Dermatol 2002; 40 (12): 791–792. Doi: 10.1046/j.1365-4362.2001.01162.x.
7. Mualla P, Haydar PA, İsmail Ö et al. Erythema nodosum and Sweet’s syndrome in patients with glandular tularemia. Int J Dermatol 2011; 50 (7): 866–869. Doi: 10.1111/j.1365-46 32.2010.04647.x.
8. Polat M, Karapınar T, Sırmatel F. Dermatological aspects of tularaemia: a study of 168 cases. Clin Exp Dermatol 2018; 43 (7): 770–774. Doi: 10.1111/ced.13548.
9. SZÚ. Infekce v ČR – ISIN. 2022 [online]. Dostupné z: http: //www.szu.cz/publikace/data/ infekce-v-cr.
10. Špačková M, Orlíková H, Fabiánová K et al. 29. Pečenkovy epidemiologické dny v Plzni, 2020. Epidemiol Mikrobiol Imunol 2020; 69 (4): 195–197.
11. Karakas A, Coskun O, Artuk C et al. Oropharyngeal tularemia cases admitted to a military hospital in Ankara, Turkey. J Infect Dev Ctries 2014; 8 (8): 994–999. Doi: 10.3855/jidc. 4332.
12. Celebi G, Baruönü F, Ayoğlu F et al. Tularemia, a reemerging disease in northwest Turkey: epidemiological investigation and evaluation of treatment responses. Jpn J Infect Dis 2006; 59 (4): 229–234.
13. Zavázalová Š, Jirák P, Syrůček M et al. Castlemanova choroba – Mimicking a malignant lymphoma. Otorinolaryngol Foniatr 2014; 63 (4): 246–250.
14. Chovanec M, Komínek P, Zeleník K. Příručka pro praxi: Diferenciální diagnostika krčního uzlinového syndromu. Praha: Česká společnost otorinolaryngologie a chirurgie hlavy a krku, 2014.
15. Markoc F, Koseoglu RD, Koc S et al. Tularemia in Differential Diagnosis of Cervical Lymphadenopathy: Cytologic Features of Tularemia Lymphadenitis. Acta Cytol 2014; 58 (1): 23–28. Doi: 10.1159/000355869.
16. Windfuhr JP, Toepfner N, Steffen G et al. Clinical practice guideline: tonsillitis I. Diagnostics and nonsurgical management. Eur Arch Otorhinolaryngol 2016; 273 (4): 973–987. Doi: 10.1007/s00405-015-3872-6.
17. McEwan J, Basha S, Rogers S et al. An unusual presentation of cat-scratch disease. J Laryngol Otol 2001; 115 (10): 826–828. Doi: 10.1258/0022215011909071.
18. Arikan OK, Koc C, Bozdogan O. Tularemia presenting as tonsillopharyngitis and cervical lymphadenitis: a case report and review of the literature. Eur Arch Otorhinolaryngol 2003; 260 (6): 298–300. Doi: 10.1007/s00405-002-05 65-8.
19. Dlugaiczyk J, Harrer T, Zwerina J et al. Oropharyngeal tularemia – a differential diagnosis of tonsillopharyngitis and cervical lymphadenitis. Wien Klin Wochenschr 2010; 122 : 110–114. Doi: 10.1007/s00508-009-1274-8.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2022 Číslo 4- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Isoprinosine nově bez indikačních a preskripčních omezení
- Přínos inosin pranobexu v terapii infekcí HPV v gynekologii
- Inosin pranobex v léčbě chřipky a dalších respiračních infekcí virové etiologie
-
Všechny články tohoto čísla
- Editorial
- Úloha FEES a dysfagiologického týmu v péči o pacienty po CMP v Nemocnici České Budějovice
- Kompartmentová chirurgia jazyka
- Vrodená cytomegalovírusová infekcia z pohľadu otorinolaryngológa
- Chronické rinosinusitidy odontogenní etiologie
- Orofaryngeální forma tularemie s kožními projevy: Sweetův syndrom
- Ochrnutie hrtana spôsobené generalizovanou infekciou vírusom varicela zoster – kazuistika
- Poděkování recenzentům
- Neobvyklý případ dvojité fistulizace branchiogenní cysty
- Monografie – Respirační papilomatóza
- Erratum
- 20. Česko-německé ORL dny, 15.–17. září 2022 v Plzni
- 6th Congress of European ORL-HNS
- 61. Otologický den v Hradci Králové
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Chronické rinosinusitidy odontogenní etiologie
- Kompartmentová chirurgia jazyka
- Vrodená cytomegalovírusová infekcia z pohľadu otorinolaryngológa
- Úloha FEES a dysfagiologického týmu v péči o pacienty po CMP v Nemocnici České Budějovice
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



