-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
NEUROPSYCHOLOGICKÁ REHABILITACE U DĚTÍ S TRAUMATICKÝM POŠKOZENÍM MOZKU
NEUROPSYCHOLOGICAL REHABILITATION OF CHILDREN WITH TRAUMATIC BRAIN INJURY
Children traumatic brain injuries (TBI) are a major public health, medical, and societal challenge globally. In the European Union alone, children’s hospital admission rate is estimated 110/100 000 per year. Due to the long-term character of the disabilities after TBI and their unstable nature (e.g., deterioration of previously achieved levels of outcome occurs in about 20% of patients), TBI has been considered a chronic condition influencing child’s quality of life includes family system itself. To avoid a chronic consequences of disorders, early, long-term, continual, targeted and complex neurorehabilitation for children patients is highly required. Due to high function of brain neuroplasticity in childhood, a specific function stimulation in combination with metacognitive strategies is highly eligible. Age, community and environmental support in combination with cognitive rehabilitation intensity, duration and targeting are the key predictors of decent treatment response. For an effective interventions child neuropsychological examination is needed and it differs at various stages of the treatment. Also special school interventions and support for TBI’s children are highly required to avoid academic failure or developing additional psychiatric symptomatology. Nowadays, cognitive rehabilitation is considered to be a rapidly developing field of study worldwide, also in the Czech Republic, where the comprehensive education and standards of cognitive rehabilitation are still missing.
Keywords:
cognitive rehabilitation – traumatic brain injuries – child and adolescent – neuropsychological examination
Autoři: PhDr. Nilius Petr, Ph.D.
Působiště autorů: Ambulance klinické psychologie, s. r. o., Spojů 835/2, 708 00 Ostrava-Poruba
Vyšlo v časopise: Listy klinické logopedie 2019; 3(2): 49-54
Kategorie: Hlavní téma
Souhrn
Evropské unii se incidence odhaduje na 110/100 000 dětí ročně. Vzhledem k dlouhodobému charakteru postižení TBI a jejich nestabilní povaze (např. přibližně až 20 % dětských pacientů se potýká s dlouhodobými chronickými obtížemi), jsou TBI považována za chronická postižení významně ovlivňující kvalitu života dítěte a jeho rodinného systému. Pro minimalizaci obtíží je nezbytná časná, dlouhodobá, kontinuální, zacílená komplexní neurorehabilitace. Díky vysoké neuroplasticitě dětského mozku je stimulace jednotlivých kognitivních funkcí v kombinaci s metakognitivními strategiemi vysoce efektivní. Za prediktory dobré prognózy jsou považovány věk dítěte, rozsah postižení, enviromentální faktory dítěte v kombinaci s intenzitou, délkou a zacíleností kognitivně rehabilitačního procesu. Pro zacílení této formy intervence a celého procesu je nezbytné neuropsychologické vyšetření, které se obvykle liší v různých stadiích léčby. Toto vyšetření slouží rovněž jako podklad pro nastavení podpůrných opatření do školy a navazující speciálně pedagogické intervence, bez kterých hrozí riziko akademického neúspěchu, sociálního vyloučení a rozvoje dalšího psychiatrického onemocnění. V současné době je kognitivní rehabilitace považována za rapidně se rozvíjející obor nejen ve světě, ale rovněž v České republice, nicméně doposavad schází definované standardy péče, systematizace, návaznost péče a komplexní vzdělávání jak na úrovni pregraduální, tak i postgraduální.
Klíčová slova:
kognitivní rehabilitace – traumatická postižení mozku – děti a dospívající – neuropsychologické vyšetření
Tento článek je podpořen z projektu: „Chytrý neuro-rehabilitační systém pro pacienty se získaným poškozením mozku v časných stadiích léčby“, programem na podporu aplikovaného společenskovědního a humanitního výzkumu, experimentálního vývoje a inovací ÉTA, TAČR (IČ: TL02000313).
Úvod do problematiky
Traumatická postižení mozku (dále TBI) jsou celosvětově jednou z hlavních příčin úmrtí a disability dětí a dospívajících a zároveň představují značnou socioekonomickou zátěž. TBI jsou obvykle rozdělována dle hloubky bezvědomí na mírné, střední a závažné poruchy vědomí a ty jsou definované Glasgowskou stupnicí hloubky bezvědomí (dále GCS). Tato stupnice slouží, rovněž s věkem, koreláty mezi motorickou reakcí, reakcí zornic a rozsahem nálezu na CT, jako jeden z možných prediktorů konsekvencí traumatického postižení mozku (Zador et al, 2016). Incidence a prevalence traumatických postižení mozku u dětí se celosvětově značně liší, obvyklý výskyt u dětí v Evropě a ve Spojených státech je 110/100 000 (33,98–357,87) (Nguyen et al., 2017). Ve Spojených státech je míra úmrtnosti vyšší u dětí mladších 4 let než u dětí ve věku 5–14 let. Vyšší úmrtnost traumatických zranění u mladších dětí může odrážet počet násilných zranění kojenců a malých dětí. Nejčastěji jsou hospitalizování adolescenti (129/100 000) a více se jedná o chlapce nežli děvčata (Araki et al., 2017). Lehká traumatická postižení mozku (GCS ≥ 13) představují více než 80 % zranění a pouze malý zlomek těchto pacientů (< 10 %) vyžaduje chirurgický zákrok (Devan et al, 2016). Takřka 90 % pacientů je velice brzy od přijetí propouštěno do domácího ošetřování, a přestože se v následujících týdnech od vzniku mohou objevovat obtíže s nevolností, únavou, nauzeou a přechodnými kognitivními obtížemi, jen u malého procenta dětí se s odstupem rozvinou trvalejší kognitivní a psychologické obtíže, které se mohou projevovat zvýšenou dráždivostí, úzkostností, depresí, pomalejším zpracováním informací, zhoršeným fungováním exekutivních funkcí a obtížemi s pozorností a pamětí (Barlow et al., 2010; McKinlay et al., 2009). U středně těžkých TBI (GCS 9–12, ztráta vědomí od 1 do 24 hodin, délka posttraumatické amnézie [PTA] je v rozmezí 1 až 7 dní, jsou přítomny abnormality na CT nebo MRI a přetrvávající neurologické příznaky) a těžkých TBI (GCS ≤ 8, ztráta vědomí > 24 hodin, PTA > 7 dnů a přítomné abnormality na CT) je u mladších pacientů přetrvávající bolestivost, emocionální a kognitivní obtíže i deset let a více od vzniku postižení (Hammond et al., 2019). Neuropsychiatrické obtíže však mají tendenci chronifikovat a při nedostatečné stimulaci mají v dospělosti zhoršující se charakter doprovázený neuropsychiatrickou symptomatologií (Li and Liu, 2013). Nejčastějšími příčinami poranění hlavy u dětí do patnácti let jsou obvykle pády (62,1%; děti < 5 let), sportovní události (13,7 %; střední věk 12,4 let) a nehody motorových vozidel (7,1%; děti školního věku) (Treftan et al, 2016). Švédská studie dlouhodobých následků TBI v dětství a adolescenci poukazovala na pozdější riziko předčasné úmrtnosti, častější psychiatrické hospitalizace a ambulantní návštěvy, invalidizaci, horší kvalitu života a nízkou úroveň dosaženého vzdělání v sourozeneckých srovnávacích analýzách. Následky byly závažnější u těch dětí a dospívajících, kteří prodělali závažnější formy zranění, opakovaná traumata a v pozdějším věku vznikem úrazu (Sariasian et al., 2016). Přestože psychologické, behaviorální a psychiatrické problémy se mohou objevit brzy ve fázi zotavení po lehkém TBI, ve většině případů tyto problémy spontánně vymizí. Děti s rizikem dlouhodobějších problémů jsou ty, u kterých je postižení mozku závažnějšího charakteru, nebo ty, u nichž se psychiatrická symptomatologie (afektivní, kognitivní a behaviorální obtíže) vyskytovala premorbidně (Emery et al., 2016). Vážný úraz obvykle významnou měrou zasahuje nejen do fungování dítěte, ale vytváří náročnou situaci pro celý rodinný systém. Blízcí rodinní příslušníci zažívají rozsáhlý emocionální distres v podobě zvýšené anxiety a deprese od akutní fáze léčby až po fáze subakutní, v rámci kterých klesá u příbuzných hladina úzkosti, nicméně depresivní symptomatologie může u mnoha z nich přetrvat i dlouhodobě od vzniku (Norup et al., 2015).
Za klíčové prediktory dobré prognózy u dětí jsou považovány věk dítěte, rozsah postižení a lokalizace léze, premorbidní fungování dítěte (vytvořená kognitivní rezerva) a podpůrné enviromentální faktory (stabilní rodina a škola). Včasná (od akutních fází léčby), komplexní, systematická, zacílená a dlouhodobá neurokognitivní rehabilitace může významnou měrou přispět jak k redukci vzniklých obtíží, tak i předejít zafixování si maladaptivních kognitivních vzorců a chronifikaci vzniklého postižení. Významnou roli v rámci komplexního neurorehabilitačního přístupu pak hraje i práce s rodinným systémem a zajištění úpravy podmínek vzdělávání při návratu dítěte do školy.
Kognitivní rehabilitace u dětí a dospívajících
V současném pojetí je kognitivní rehabilitace (dále KR) považována za vědu související s obnovováním kognitivního zpracování a učení se kompenzačním strategiím, mající vliv na molekulární a buněčnou obnovu mozku prostřednictvím efektivnější integrace behaviorálních a kognitivních změn. Reálie jsou dávány do souvislosti s konceptem fungování mozkové plasticity a možnosti její ovlivnitelnosti. Fungování konceptu mozkové plasticity je v pojetí současného stavu poznání výsledkem bádání experimentální medicíny, neurověd, psychologie, psychiatrie, psychoterapie, fyzioterapie, ošetřovatelství a úzce souvisí s využitím dostupných kompenzačních pomůcek a metod sloužících k procvičování a tréninku mozku. A přestože mechanismus učení a efektů KR není uspokojivě vysvětlen, lze výsledné fungování neuroplastických procesů pozorovat nejen v psychologických testech, ale také je zobrazit v diagnostických zobrazovacích metodách. Díky těmto zjištěním a neustálému nárůstu neurologických pacientů vzbuzuje tato forma systematické nefarmakogenní intervence ve vědeckém světě živý zájem a rozvoj a je předmětem snahy implementovat poznatky o fungování adaptačních funkcí organismu do klinické praxe napříč celým spektrem neurologických onemocnění mozku. Kognitivní rehabilitace tak leží na pomezí širokého spektra neurovědních oborů a můžeme ji považovat za jeden z nejdynamičtějších směrů s neustále se rozšiřujícím teoretickým, metodologickým pozadím a sférou aplikace (Ginarte-Arias, 2002).
Zatímco v minulosti byla KR spojována primárně s traumatickými postiženími mozku, v současnosti je tento přístup součástí dispenzární péče o pacienty s etiologicky rozdílným narušením korové struktury mozku, včetně pacientů s primárně progredujícím onemocněním. Díky nejčastěji zkoumanému fenoménu „efektu“ kognitivní rehabilitace vzniklo rozsáhlé spektrum metaanalýz prokazující rozličné výsledky, nejen v oblasti zlepšení kognitivního fungování, ale rovněž je popisováno významné zlepšení v kvalitě života pacientů a jejich rodinných příslušníků. Doporučení opírající se o tyto metaanalýzy jsou považována za evidence based (Cicerone et al., 2011). Například u skupin dospělých pacientů s traumatickým postižením mozku (TBI) se dlouhodobě ukazuje, že přístupy zahrnující počítačově asistované strategie rehabilitace pozornostních složek, paměti a exekutivních funkcí mají významný pozitivní efekt nejen na samotné kognitivní fungování pacientů, ale mají pozitivní dopady na fungování jedince v interpersonálních oblastech, zlepšují sebepojetí a snižují úroveň úzkosti. Postupné zlepšení bylo zjištěno v kognitivních a funkčních dovednostech nejen v akutních a subakutních stadiích léčby, ale rovněž u pacientů, kteří začali cvičit kognitivní funkce déle než 45 měsíců po vzniklém úrazu. Nicméně tyto výsledky jsou obvykle popisovány u dospělých, u dětí jsou stále předmětem zkoumání.
Metaanalýzy efektů kognitivní stimulace u dětí se získaným poškozením mozku poukazují na nutnost kombinací jednotlivých přístupů při poskytování této formy intervence. Výsledky naznačují, že vícesložkové intervence kombinující například metakognitivní strategie se systematickým, pravidelným a zacíleným procvičováním jednotlivých funkcí (např. přes PC) mají nejlepší potenciál ke zlepšení kognitivního fungování na úrovni funkcí a činností, stejně jako potenciál každodenního života dětí a dospívajících se získaným postižením mozku. Tyto intervence by měly být v úvodních fázích léčby co nejintenzivnější, individualizované a přizpůsobené vývojové fázi dítěte v kontextu zapojení spolupráce rodiny a vrstevnické skupiny (Resch, 2017).
Neuropsychologické vyšetření
I diskrétní oslabení jediné psychické funkce v důsledku postižení CNS může ovlivnit celkové fungování jedince. Neuropsychologické vyšetření lze považovat za indikační a měrný nástroj pro nastavení zacíleného neurorehabilitačního programu, zvolení vhodných metod a prioritizaci neurorehabilitačních cílů. Požadavek na toto vyšetření by se v žádné fázi léčby neměl orientovat odděleně na diagnózu samotnou, ale díky možnosti objektivizace změn za pomoci testové metodiky napomáhá k detailnímu popisu fungování kognitivních funkcí, emočně-sociálních obtíží a zároveň disponuje možností náhledu do kapacit rodinného systému dítěte.
Za tradiční psychologické dělení kognitivních funkcí lze považovat funkce a procesy vnímání (percepce), pozornosti (prosexie), jazykových schopností, paměti (mnestické funkce), zrakově prostorové schopnosti (visuospaciální), exekutivní funkce zahrnující schopnosti plánování, rozhodování, vůle, seberegulace, propojení podnětů, myšlení aj. a symbolické funkce, vyjádřené řečí, čtením, psaním a počítáním. Za součást tohoto tradičního dělení je pak nutné považovat široký a obtížně definovaný pojem inteligence. Klíčové specifikum neuropsychologického vyšetření u dětí a dospívajících oproti dospělým jsou vývojově podmíněné faktory, které zvláště u malých dětí mohou významně limitovat užití doménového přístupu k hodnocení stavu kognitivních funkcí, které se díky nezralosti jednotlivých kognitivních domén obtížně diferencují i u zdravých malých dětí. Časté doprovodné afázie vzniklé v důsledku traumatického postižení CNS a snadná unavitelnost CNS, kterou lze považovat za samostatný konstrukt vyžadující intervenční pozornost, mají významný vliv na průběh a výsledek vyšetření, zvláště u komplexních testových baterií. Díky dynamickým neuroplastickým procesům mozku u dětí dochází k rychlým změnám kognitivního profilu (zvláště v prvním půlroce od vzniku úrazu) a stabilnější kognitivní profil lze očekávat obvykle nejdříve po půl roce od vzniku úrazu. Do té doby probíhají jak přirozené neuroplastické uzdravovací procesy, tak i maladaptivní kognitivní procesy, které mohou vzniknout v důsledku absence kognitivní stimulace.
Oproti dospělým pacientům nese zhodnocení kognitivních funkcí v období akutní a subakutní péče u dětí komplikaci díky absenci užívání krátkých screeningových nástrojů používaných v ošetřovatelství. Obvykle používané komplexní psychologické metody a testy určené pro děti a dospívající mají často nízkou rozlišovací schopnost zvláště v extrémně nízkých pásmech a vybrané cílené neuropsychologické zkoušky mají své specifické užití až obvykle od mladšího školního věku. Za alternativní formu lze považovat využití vývojové psychologické diagnostiky, která disponuje možností určení vývojového věku dítěte a tím i vytvoření základní „startovní“ čáry pro kognitivní rehabilitaci. Pro lékaře pak mohou být jedním z indikátorů zahájení neurorehabilitace orientační škály soběstačnosti, observační škály chování anebo škály pro určení stupně vědomí u dětí (Baron, 2018). S ohledem na problematickou citlivost vývoje řečových složek zvláště u dětí předškolního věku je pragmatické doplnit neuropsychologické vyšetření o zhodnocení klinickým logopedem.
V pozdějších fázích léčby, v období půl roku od vzniklého poškození, kdy lze předpokládat postupnou stabilizaci kognitivního stavu a také fyziologický stav dítěte je obvykle stabilnější, je možné provést komplexní neuropsychologické vyšetření pro zhodnocení proběhlé intervence a zpřesnění následujících neurorehabilitačních cvičení. Neuropsychologické vyšetření pak slouží jako jeden z klíčových podkladů pro nastavení podpůrných opatření pro dítě při návratu do školy. Je tedy vhodné doplnit testovou baterii i o standardizované zkoušky symbolických schopností a dovedností, které jsou nezbytné pro další akademické fungování dítěte. S ohledem na častou problematickou integrativní schopnost exekutivních funkcí, zvláště poruchy inhibice, přepínání pozornosti a schopnosti plánování nemusí být obvykle používané komplexní testové baterie vhodným nástrojem pro identifikaci těchto poruch. K objektivizaci je tedy vhodné užití zacílených neuropsychologických zkoušek.
Součástí neuropsychologického vyšetření je rovněž nutnost zhodnocení emocionálního fungování, neboť poruchy struktury emocí vycházejí často z principu narušení neuronálních mechanismů regulujících kontrolu emocionálního a sociálního chování. I mírné kognitivní obtíže s doprovodnými poruchami nálad, korekcí afektů, únavy výrazně komplikují a narušují běžný život dětí a jsou častou příčinou sociálního vyčlenění. Z tohoto důvodu si každý deficit zaslouží svou diagnostickou pozornost a specifickou intervenci, a je tedy nezbytné v rámci diferenciálně diagnostického přístupu popsat veškeré obtíže, se kterými jedinec přichází tak, aby kognitivně rehabilitační plán byl co nejpřesnější.
Kognitivně rehabilitační plán
Za klíčový aspekt lze považovat sestavení kognitivně rehabilitačního plánu, který vychází z úvodního klinického vyšetření pacienta, zvolení dosažitelných cílů, metod a zajištění formálního průběhu a průběžné monitorace dosažených výsledků. Kognitivně rehabilitační plán zahrnuje všechny rehabilitované složky kognice – pozornostní, mnestické, vizuospaciální, exekutivní funkce a sociální schopnosti a dovednosti a dále jazykové schopnosti a symbolické funkce. Neurorehabilitační plán doplňuje ošetřovatelské a léčebné plány a zahrnuje rovněž úpravu behaviorálních a psychiatrických obtíží, včetně únavy. Tvorba a realizace takového plánu je ve světě považována za dobrou praxi v kontextu Evidence a Experience based přístupu (Haskins et al., 2012) a vyžaduje koordinovanou multioborovou spolupráci. Kognitivně rehabilitační plán by měl být průběžně revidován a dosažené výsledky by měly být součástí zdravotnické dokumentace pacienta. Kognitivně rehabilitační plán je vodítko v dokumentaci pacienta, které poukazuje na úvodní stav a dosažené výsledky, proto by měl sloužit nejen pacientovi, ale slouží primárně pro uchování kontinuity informací v rámci častých překladů pacienta jak mezi odděleními v nemocnici, tak i mezi jednotlivými zdravotnickými zařízeními (Tabulka 1: Příklad nastavení plánu rehabilitace).
Tab. 1. Příklad nastavení plánu rehabilitace (p. 18, Wilson et al., 2017) 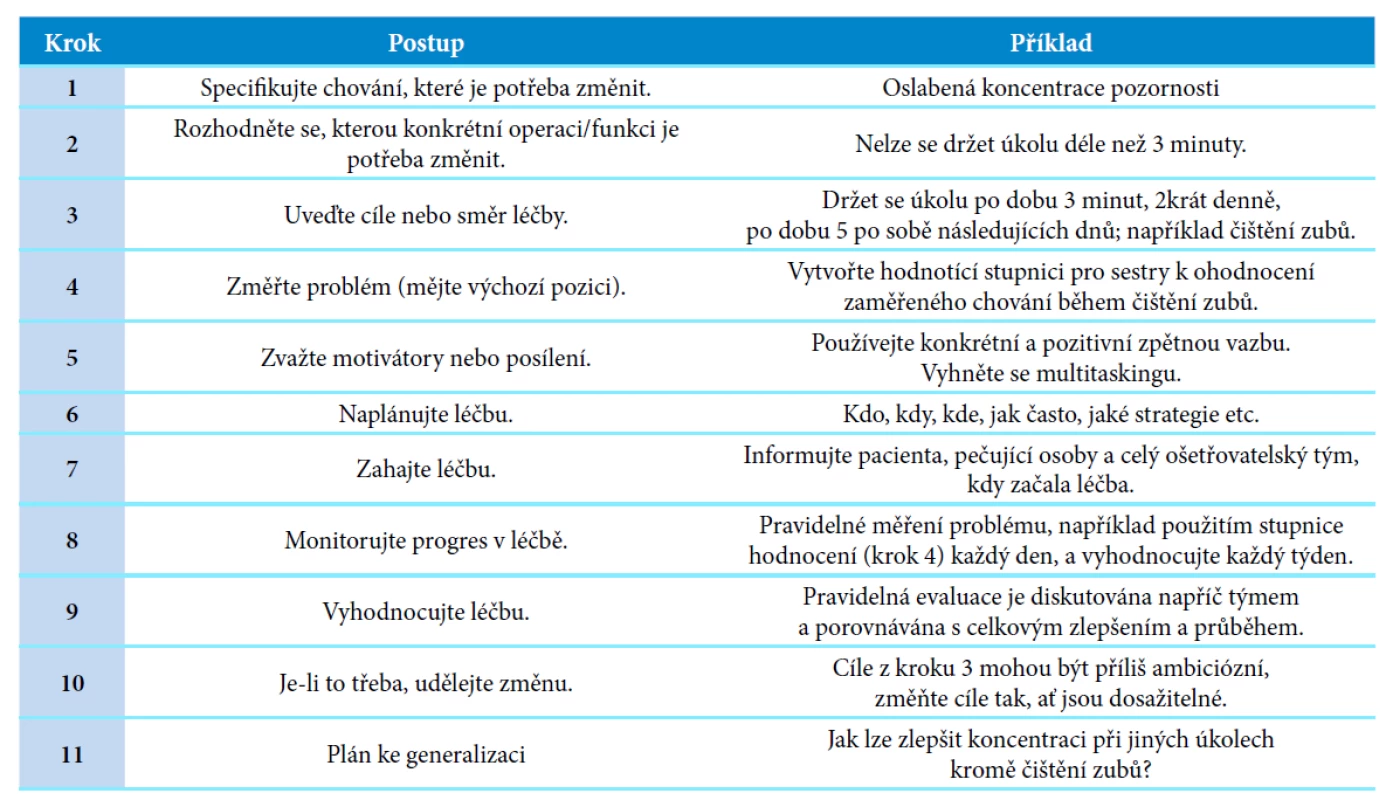
Návrat do školy
Při návratu dítěte do školy je nezbytné nastavit podpůrná opatření v prostředí školy. Bez komplexního neuropsychologického vyšetření, nastavení speciálně pedagogických přístupů a respektování medicínských doporučení se tato opatření mohou snadno minout svým účinkem, stejně tak neefektivní (nezacílená, obecná, nedodržovaná aj.) podpůrná opatření ve škole. K dobré praxi v tomto směru tedy patří průběžně revidovaná neuropsychologická a klinická znalost dané problematiky, komplexní užití psychologické metodiky, koordinovaný multioborový přístup a v neposlední řadě povědomí o možnostech poskytování podpůrných opatření ve škole a v prostředí dítěte při jeho opětovném vřazení do školy. Přesné určení a vysvětlení příčiny vzniku pak významnou měrou ovlivňuje další doporučení, nastavení medikace a stanoví sociální kontext pro to, jak by ostatní mohli na dítě se vzniklými kognitivními obtížemi nahlížet a jak s ním interagovat.
Děti s traumatickým postižením mozku mají obvykle obtíže, které nejsou na první pohled zjevné. Často dominují poruchy paměti, pomalé grafomotorické tempo, poruchy exekutivních funkcí, obtíže s vizuoprostorovým uspořádáním i přes zachovalý intelekt. Tyto poruchy se obvykle manifestují zhoršenou schopností podávat obvyklý akademický výkon, obzvláště vrací-li se nazpět do výkonově orientovaných škol. Příprava do školy je obvykle díky těmto obtížím zdlouhavá, neefektivní i přes vynaložené úsilí a v neposlední řadě doprovázená snadnou unavitelností a zvýšenou citlivostí. Školský zákon na tyto děti pamatuje formou vyhlášky č. 27/2016 O vzdělávání žáků se speciálními vzdělávacími potřebami a žáků nadaných, nicméně tvorba podpůrných opatření a opětovné zařazení do vzdělávacího procesu je značným problémem díky nejasnému vymezení, pod která poradenská zařízení tyto děti patří. Pro poradenský systém jsou děti s TBI obtížně zařaditelné, díky mnohačetným obtížím od poruch koncentrace pozornosti, přes získané poruchy učení, behaviorální a emocionální obtíže, snížený intelekt, poruchy řeči až po senzorické deficity, a to často bez doprovodných motohybných problémů. Díky těmto mnohačetným a na první pohled zjevným obtížím, problematickému vymezení TBI v rámci katalogu podpůrných opatření jsou tyto děti často přeposílány mezi poradenskými zařízeními, čímž dochází k odkladu nastavení podpůrných opatření (dále jen PO), prohlubování frustrace dítěte, jeho rodičů a často i celého pedagogického sboru. Za spornou rovinu lze často považovat nastavení PO pouze za pomoci asistenta, který není vzdělán v problematice poskytování pomoci dítěti a dospívajícímu s kognitivními obtížemi. Vzdělávání těchto dětí je doménou speciálních pedagogů a za nezbytnou součást PO lze považovat nutnost přímé edukace pracovníků školy poradenským nebo klinickým pracovníkem. Bez komplexního a systematického nastavení podpůrných opatření ve škole a při absenci práce se třídou a pedagogickým sborem může dojít (a často dochází) k sekundárnímu poškození žáka systémem ve formě sociálního vyloučení, vývojové stagnaci, popř. k rozvinutí další psychiatrické symptomatologie.
Současný stav kognitivní rehabilitace v České republice
V současné době lze kognitivní rehabilitaci v České republice považovat za rapidně se rozrůstající multidisciplinární obor. Dle dostupných možností daného zařízení indikaci ke kognitivní intervenci provádí obvykle lékař (pedopsychiatr, dětský neurolog, rehabilitační lékař, praktický lékař pro děti a dorost, chirurg aj.) a obdobně, jako je tomu v případě indikace psychoterapie, lze předpokládat indikaci odborností nelékařských zdravotnických oborů – klinickým psychologem a dětským klinickým psychologem na základě neuropsychologického vyšetření, v rámci kterého je signifikantní oslabení alespoň v jedné z kognitivních domén. Indikace lékaře předpokládá zhodnocení etiologie vzniku postižení, anamnézu, využití zobrazovacích metod, event. objektivizaci alespoň jedním ze standardizovaných screeningových nástrojů užívaných v ošetřovatelství a lékařství (MOCA, ACE-R, MMSE, aj.). Užití těchto nástrojů je však limitováno právě užitím u dětí a dospívajících, u kterých v současné době nemáme k dispozici validizační studie a normy takovýchto nástrojů. Standardizace screeningových nástrojů kognitivních funkcí u dětí a dospívajících je v současné době předmětem dalšího zkoumání a jako příklad dobré praxe ze zahraničí se nabízí spíše užití behaviorálních škál v kombinaci s neuropsychologickým vyšetřením.
Samotnou kognitivní rehabilitaci v současnosti obvykle provádí zdravotničtí pracovníci, psycholog ve zdravotnictví – klinický psycholog, dětský klinický psycholog, psychoterapeut a dále psychiatrická sestra, která má kognitivní rehabilitaci jako součást individuální psychiatrické rehabilitace. Realita odpovídající praxi kopíruje zahraniční komprehensivní modely péče, v rámci kterých je neurorehabilitace dále prováděna speciálními pedagogy ve zdravotnictví, logopedy ve zdravotnictví – klinickými logopedy, ergoterapeuty a zdravotními sestrami – obzvláště v rámci akutní a subakutní lůžkové péče.
V rámci pregraduálního studia oboru psychologie je neurorehabilitace vzdělávána dílčím způsobem obvykle na úrovni vybraných přednášek v rámci předmětu neuropsychologie, popř. na úrovni doplňkových předmětů. V rámci specializačního vzdělávání v oboru klinická psychologie je rehabilitace kognitivních funkcí okrajovým způsobem obsažena v rámci „Psychoterapie a reedukace u neurologicky podmíněných poruch duševních funkcí“ a v rámci atestační zkoušky specializačního vzdělávání v oboru dětská klinická psychologie – „Kognitivní rehabilitace poúrazových a dalších organicky podmíněných poruch“. Psychoterapie je odbornost, která v rámci své formalizované podoby kvalifikace obsahuje v rámci svého kurikula okruhy otázek „Psychoterapie u závažných a psychosociálně zatěžujících onemocnění“ a „Psychoterapie dítěte se závažným tělesným onemocněním nebo handicapem“, v rámci kterých lze předpokládat zařazení kognitivní stimulace jako možné formy intervence.
V rámci pregraduálního ani postgraduálního systému vzdělávání v ošetřovatelství a nelékařských zdravotnických oborech není tato forma intervence teoreticky ani prakticky systematicky vzdělávána na úrovni specializačního kurzu. Je potřeba širšího teoretického a praktického pozadí a zároveň ujednocení základních znalostí a dovedností. V roce 2011 vyšla doporučení k organizaci systému zdravotně-sociální péče o pacienty po získaném poškození mozku, která zdůrazňují multioborový, kontinuální přístup po celou dobu pacientovy rekonvalescence (od akutních fází péče až po ambulantní formy). Jedno z klíčových doporučení je, že by měly být stanoveny personální, materiální a procedurální standardy, mezi které se kognitivní rehabilitace řadí (Maršálek et al., 2011).
Závěr
Péče o děti se vzniklým traumatickým poškozením mozku je multioborová a interdisciplinární disciplína od počátku léčby až po návrat dítěte do jeho přirozeného prostředí. Komplexní neurorehabilitační přístup zahrnuje kombinaci neuropsychologických, klinicko-logopedických, speciálně pedagogických a ergoterapeutických intervencí, včetně multisenzorických přístupů po celou dobu léčby, a v mnoha případech jsou konsekvence vzniklých postižení celoživotního charakteru. Za protektivní faktory lze považovat věk, rozsah postižení v kontextu premorbidní osobnostní výbavy dítěte a pravidelné, systemizované a cílené kognitivní stimulace započaté od včasných fází léčby. U závažných forem postižení následky poúrazových stavů významným způsobem ovlivňují kvalitu života dítěte a jeho blízkého okolí. Kvůli riziku osvojení si maladaptivních kognitivních vzorců a riziku chronifikace obtíží si i mírná oslabení zaslouží svou diagnostickou a specifickou intervenci nejen po dobu průběhu léčby, ale také v době, kdy se dítě vrací do školy. Při návratu do školy je nezbytné upravit prostředí, metody a podmínky pro vzdělávání a další růst osobnosti dítěte tak, aby se předešlo sociálnímu vyloučení dítěte a dalšímu rozvoji psychiatrické symptomatologie. V současné době je kognitivní rehabilitace považována za rapidně se rozvíjející obor nejen ve světě, ale rovněž v České republice, nicméně doposavad schází definované standardy péče, systematizace, návaznost péče a komplexní vzdělávání jak na úrovni pregraduální, tak i postgraduální.
PhDr. Petr Nilius, Ph.D.
Ambulance klinické psychologie, s.r.o., Spojů 835/2, 708 00 Ostrava-Poruba
petr.nilius@amkp.cz
Zdroje
- ARAKI, T.; YOKOTA, H.; MORITA, A. Pediatric traumatic brain injury: characteristic features, diagnosis, and management. Neurologia medico-chirurgica, 2016, ra. 2016-0191.
- BARLOW, K. M. et al. Epidemiology of postconcussion syndrome in pediatric mild traumatic brain injury. Pediatrics, 2010, 126.2: e374-e381.
- BARON, I. S.. Neuropsychological Evaluation of the Child: Domains, Methods, and Case Studies. Oxford University Press, 2018.
- BHARATH, R. D. et al. Recovery of resting brain connectivity ensuing mild traumatic brain injury. Frontiers in human neuroscience, 2015, 9 : 513.
- CICERONE, K. D. et al. Evidence-based cognitive rehabilitation: updated review of the literature from 2003 through 2008. Archives of physical medicine and rehabilitation, 2011, 92.4 : 519–530.
- DEWAN, M. C. et al. Epidemiology of global pediatric traumatic brain injury: qualitative review. World neurosurgery, 2016, 91 : 497–509. e1.
- EMERY, C. A. et al. A systematic review of psychiatric, psychological, and behavioural outcomes following mild traumatic brain injury in children and adolescents. The Canadian Journal of Psychiatry, 2016, 61.5 : 259–269.
- GINARTE-ARIAS, Y. Cognitive rehabilitation. Theoretical and methodological aspects. Revista de neurologia, 2002, 35.9 : 870–876.
- HAMMOND, F. M. et al. Prevalence of medical and psychiatric comorbidities following traumatic brain injury. The Journal of head trauma rehabilitation, 2019, 34.4: E1-E10.
- HASKINS, E. C.; CICERONE, K. D.; TREXLER, L. E. Cognitive rehabilitation manual: Translating evidence-based recommendations into practice. ACRM Publishing, 2012.
- HOLMES, J. F. et al. Performance of the pediatric Glasgow Coma Scale in children with blunt head trauma. Academic emergency medicine, 2005, 12.9 : 814–819.
- LI, L.; LIU, J.. The effect of pediatric traumatic brain injury on behavioral outcomes: a systematic review. Developmental Medicine & Child Neurology, 2013, 55.1 : 37–45.
- MARŠÁLEK, P. et al. Doporučení k organizaci systému zdravotně-sociální péče o pacienty po získaném poškození mozku. 1. vydání. Praha. Cerebrum, 2011.
- MCKINLAY, A. et al. Adolescent psychiatric symptoms following preschool childhood mild traumatic brain injury: evidence from a birth cohort. The Journal of head trauma rehabilitation, 2009, 24.3 : 221–227.
- MICHALÍK, J.; BASLEROVÁ, P.; FELCMANOVÁ, L.. Katalog podpůrných opatření pro žáky s potřebou podpory ve vzdělávání z důvodu zdravotního nebo sociálního znevýhodnění: obecná část. Univerzita Palackého v Olomouci, 2015.
- NGUYEN, R. et al. The international incidence of traumatic brain injury: a systematic review and meta-analysis. Canadian journal of neurological sciences, 2016, 43.6 : 774–785.
- NORUP, A.; PETERSEN, J.; MORTENSEN, E. L.. Relatives of patients with severe brain injury: Growth curve analysis of anxiety and depression the first year after injury. Brain injury, 2015, 29.7-8 : 822–829.
- RESCH, Ch. et al. Searching for effective components of cognitive rehabilitation for children and adolescents with acquired brain injury: a systematic review. Brain injury, 2018, 32.6 : 679–692.
- SARIASLAN, A. et al. Long-term outcomes associated with traumatic brain injury in childhood and adolescence: a nationwide Swedish cohort study of a wide range of medical and social outcomes. PLoS medicine, 2016, 13.8: e1002103.
- TREFAN, L., et al. Epidemiology of children with head injury: a national overview. Archives of disease in childhood, 2016, 101.6 : 527–532.
- WILSON, B. A. et al. Neuropsychological rehabilitation: The international handbook. Routledge, 2017.
- ZADOR, Z.; SPERRIN, M.; KING, A. T. Predictors of outcome in traumatic brain injury: new insight using receiver operating curve indices and Bayesian network analysis. PLoS one, 2016, 11.7: e0158762.
Štítky
Logopedie Praktické lékařství pro děti a dorost
Článek vyšel v časopiseListy klinické logopedie
Nejčtenější tento týden
2019 Číslo 2- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
- INFOGRAFIKA: Vzácná diagnóza včas
- Horní limit denní dávky vitaminu D: Jaké množství je ještě bezpečné?
- Orální lichen planus v kostce: Jak v praxi na toto multifaktoriální onemocnění s různorodými symptomy?
- Syndrom Noonanové: etiologie, diagnostika a terapie
-
Všechny články tohoto čísla
- VYUŽITÍ TESTU OROFACIÁLNÍ PROFIL K DETAILNÍ DIAGNOSTICE OROFACIÁLNÍ OBLASTI U DOSPĚLÝCH S DIAGNÓZOU ZÍSKANÉ MOTORICKÉ ŘEČOVÉ PORUCHY
- EDITORIAL
- TRÉNINK KOGNITIVNÍCH FUNKCÍ U PACIENTA PO KRANIOCEREBRÁLNÍM PORANĚNÍ Z POHLEDU ERGOTERAPEUTA
- MOŽNOSTI RESPIRAČNÍ FYZIOTERAPIE U PACIENTŮ S NEUROLOGICKÝM ONEMOCNĚNÍM
- GARANCE LOGOPEDICKÉ A PSYCHOLOGICKÉ PÉČE V KOMPLEXNÍ NEUROREHABILITAČNÍ PÉČI U PACIENTŮ SE ZÍSKANÝM POŠKOZENÍM MOZKU – KRANIOPROGRAM
- KRANIOCEREBRÁLNE PORANENIE – KAZUISTIKA
- NEUROPSYCHOLOGICKÁ REHABILITACE U DĚTÍ S TRAUMATICKÝM POŠKOZENÍM MOZKU
- KOMPLEXNÍ REHABILITAČNÍ PÉČE U DÍVKY SE ZÍSKANÝM POŠKOZENÍM MOZKU
- LEHKÉ MOZKOVÉ PORANĚNÍ
-
PO VÝBORNÉ AKUTNÍ PÉČI U NÁS ČASTO NEPŘICHÁZÍ STEJNĚ KVALITNÍ PÉČE NÁSLEDNÁ
ROZHOVOR S JANOU DOBRKOVSKOU, ŘEDITELKOU SDRUŽENÍ CEREBRUM -
JE TO PRO MĚ VELKÁ ŠKOLA TRPĚLIVOSTI, SEBEOVLÁDÁNÍ A NACHÁZENÍ MALÝCH KAŽDODENNÍCH RADOSTÍ
ROZHOVOR S MANŽELKOU PACIENTA PO KRANIOTRAUMATU -
VÍTANÁ POMOC LOGOPÉDOM PRACUJÚCIM S DEŤMI V OBLASTI RANEJ INTERVENCIE
RECENZIA MONOGRAFIE ROZVOJ KOMUNIKAČNÍCH A JAZYKOVÝCH SCHOPNOSTÍ OD BARBORY ČERVENKOVÉ1 -
RECENZE KNIHY
MOTOR SPEECH DISORDERS: DIAGNOSIS AND TREATMENT OD DONALDA FREEDA -
POKROK SE NEDÁ ZASTAVIT ANI V NAŠEM OBORU, KDO CHCE BÝT ÚSPĚŠNÝ, MUSÍ JÍT S DOBOU
ROZHOVOR S PŘEDSEDKYNÍ AKL ČR PAEDDR. IRENOU CUDLÍNOVOU - SOUČASNÉ POŽADAVKY NA VČASNOU DIAGNOSTIKU A LÉČBU VROZENÉ OBOUSTRANNÉ VELMI TĚŽKÉ VADY SLUCHU
- SOUČASNÉ MOŽNOSTI TELEREHABILITACE U PACIENTŮ S AFÁZIÍ
- JAKOŚĆ ŻYCIA DOROSŁYCH OSÓB Z JĄKANIEM – IMPLIKACJE DLA PRAKTYKI LOGOPEDYCZNEJ
- KVALITA ŽIVOTA KOKTAVÝCH – IMPLIKACE PRO KLINICKOU PRAXI
- PŘEHLED VYBRANÝCH NOVĚ VYTVOŘENÝCH A ADAPTOVANÝCH DIAGNOSTICKÝCH NÁSTROJŮ PRO OSOBY S NARUŠENOU KOMUNIKAČNÍ SCHOPNOSTÍ
- Listy klinické logopedie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- LEHKÉ MOZKOVÉ PORANĚNÍ
- KRANIOCEREBRÁLNE PORANENIE – KAZUISTIKA
- TRÉNINK KOGNITIVNÍCH FUNKCÍ U PACIENTA PO KRANIOCEREBRÁLNÍM PORANĚNÍ Z POHLEDU ERGOTERAPEUTA
- MOŽNOSTI RESPIRAČNÍ FYZIOTERAPIE U PACIENTŮ S NEUROLOGICKÝM ONEMOCNĚNÍM
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání




