-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Faktory ovlivňující výsledek chirurgické léčby výhřezu meziobratlové ploténky bederní páteře
Factors Influencing the Outcome of Surgical Treatment of Lumbar Disc Herniation
Surgery for lumbar disc herniation is the most often‑performed procedure for treatment of degenerative disease of the lumbar spine. Despite this, it remains unclear as to what factors definitely established before surgery influence the results of that treatment. One hundred and fifty‑four patients were enrolled and followed for four years in this prospective study. The results of the treatment were monitored using standardized questionnaires: the Oswestry disability index (ODI), the Roland Morris score (RM) and a visual analogue score (VAS). The effects on the result of surgical treatment were evaluated in terms of symptom duration before surgery, immediate clinical situation before surgery, body mass index (BMI), smoking, occupation, presence of Modic changes (Modic I–II) on MRI, significant low back pain – similar intensity compared to radicular pain – and neurological deficit. The efficacy of surgical treatment of lumbar disc herniation was confirmed. A significant decrease of values in the questionnaires and significant improvement in patients’ clinical situations were recorded. These results tended towards slight deterioration as the four‑year follow‑up progressed; however, significant clinical improvement and decrease of scale values remained. The pre‑operative presence of significant low back pain and duration of symptoms longer than one year had significantly negative effects on satisfactory clinical response to surgical treatment. Significant influence on outcome on the part of the immediate clinical situation before surgery, BMI, smoking, occupation, presence of the neurological deficit and Modic changes to clinical outcome was not demonstrated by this study.
Key words:
lumbar disc herniation – factor influencing the outcome – surgical treatment
Autoři: P. Vaněk 1; O. Bradáč 1; K. Saur 1; M. Říha 2
Působiště autorů: ÚVN Praha Neurochirurgická klinika 1. LF UK 1; ÚVN Praha Oddělení rehabilitace 2
Vyšlo v časopise: Cesk Slov Neurol N 2010; 73/106(2): 157-163
Kategorie: Původní práce
Souhrn
Operace výhřezu meziobratlové ploténky je nejčastěji prováděným chirurgickým výkonem v souvislosti s degenerativním postižením bederní páteře. Přesto doposud není jasné, které před operací zjištěné skutečnosti mají vliv na výsledek této léčby. V rámci studie bylo prospektivně sledováno 154 nemocných po dobu čtyř let. Výsledky léčby byly monitorovány pomocí typizovaných dotazníků: Oswestry disability index (ODI), Roland Morris score (RM) a Visual analogue score (VAS). Byl sledován význam předoperačního trvání obtíží, momentální předoperační situace, velikosti body mass indexu (BMI), kouření, pracovních aktivit, přítomnosti změny intenzity signálu krycích desek obratlových těl (Modic I–II) na magnetické rezonanci (MR), výrazné bolesti v zádech a kořenové zánikové symptomatologie na výsledky chirurgické léčby. Bylo potvrzeno, že chirurgická léčba výhřezu meziobratlové ploténky bederní páteře je léčebný postup, který vedl k významnému poklesu hodnot sledovaných škál a studovaným nemocným přinesl významné zlepšení jejich klinické situace. Výsledky měly tendenci k mírné deterioraci ve sledovaném čase čtyřech let, nicméně významné snížení intenzity obtíží vyjádřené na použitých škálách trvalo. Horší efekt operace byl zaznamenán, pokud předoperační symptomatologie trvala déle než rok. Bolest v zádech, rovnocenná bolesti radikulární, měla rovněž významně negativní vliv na výsledek léčby. Vliv bezprostřední předoperační situace, přítomnosti zánikové neurologické symptomatologie, BMI, kouření, pracovního zařazení, přítomnosti změn intenzity signálu krycích desek obratlových těl v MR zobrazení na výsledky chirurgické léčby výhřezu meziobratlové ploténky zaznamenán nebyl.
Klíčová slova:
výhřez meziobratlové bederní ploténky – faktory ovlivňující výsledek – chirurgická léčbaÚvod
Přestože jsou přibližně dva lidé ze sta během roku léčeni pro radikulární symptomatologii působenou výhřezem bederní meziobratlové ploténky, stále nebyl nalezen optimální terapeutický postup [1]. Do současné doby provedené studie a metaanalýzy výsledků konstatují, že s odstupem jednoho až dvou roků nelze nalézt rozdíl mezi nemocnými léčenými konzervativně a nemocnými operovanými pro výhřez meziobratlové ploténky. Zmatečně působí i zjištění, že neexistuje důkaz, že jakýkoliv způsob konzervativní terapie mění přirozený průběh tohoto onemocnění [2]. Pro chirurgické řešení onemocnění snad hovoří to, že zde je klinický efekt dosažen ve významně kratším čase, což zkracuje období, kdy je nemocný vyřazen s běžných denních aktivit [3–5]. Brzký návrat nemocného k jeho běžným denním aktivitám bez restrikcí je považován za jednu z důležitých podmínek pro dobrý funkční výsledek terapie onemocnění [6]. Stejně tak není zřejmé, které před operací zjištěné skutečnosti významně ovlivňují pooperační průběh a výsledek. A právě faktory, jež mohou mít vliv na výsledek operační léčby, jsme se rozhodli zabývat v naší prospektivně vedené studii.
Materiál a metodika
Na podkladě informovaného souhlasu bylo do studie zařazeno 154 nemocných, 81 mužů a 73 žen, ve věkovém rozmezí 24–73 let (47,7 ± 10,1 let). K operačnímu řešení byli indikováni nemocní, u nichž bylo možné považovat konzervativní terapii, nejméně měsíc trvající, za vyčerpanou. U všech nemocných byl zjištěn grafický korelát obtíží v podobě výhřezu či sekvestrujícího výhřezu meziobratlové ploténky v jedné etáži. Kontraindikací k zařazení do studie byla předchozí operace páteře, preexistující instabilita bederní páteře a multietážové postižení bederní páteře.
Všichni nemocní byli v rámci příjmu na oddělení neurologicky vyšetřeni, dále byli požádáni o vyplnění standardizovaných dotazníků (Oswestry disability index – ODI [7], Roland Morris score – RM [8] a Visual analogue score – VAS [9] pro intenzitu bolesti v dolních končetinách). Zaznamenána byla doba trvání předoperačních obtíží (do půl roku, půl roku až rok a déle než rok), momentální předoperační situace (ústup obtíží, stacionární situace, zhoršující se potíže), přítomnost výrazné bolesti v zádech (stejně tak intenzivní jako bolest vyzařující do dolních končetin – ano, ne), zániková symptomatologie (přítomnost oslabení či necitlivosti – ano, ne), body mass index – BMI (do 25, v rozmezí 25–30 a nad 30), kouření, pracovní aktivity (snížená pracovní schopnost či důchod, kancelářská procese, manuální práce), přítomnost změny intenzity signálu krycích desek obratlových těl (Modic I–II) na vyšetření magnetickou rezonancí (MR).
Operace byly vedeny standardním způsobem v celkové endotracheální anestezii, v poloze na břiše. Zádové svaly byly na straně výhřezu subperiostálně skeletizovány od trnů a oblouků, po nasazení retraktoru byl zjednán transligamentózní přístup do zaměřeného prostoru, manipulační prostor byl fakultativně rozšířen parciální hemilaminektomií přilehlých oblouků. Vždy byl revidován výhřezem komprimovaný kořen, poté exstirpován výhřez či intrakanalikulární sekvestr. Pokud byl nalezen defekt v zadním podélném vazu, bylo přistoupeno k exstirpaci volných frag-mentů disku z prostoru ploténky.
Nemocní byli vertikalizováni první pooperační den, v dalším pooperačním období nebyly uplatňovány žádné speciální restrikce pohybových aktivit. Tři až sedm dnů po operaci byli nemocní překládáni k doléčení na neurologická oddělení dle spádu či méně často propuštěni do domácího ošetření.
Standardizovanými dotazníky byli nemocní obesláni půl roku, rok, dva a čtyři roky po výkonu. Zároveň byla vyhodnocována celková spokojenost, pracovní schopnost a sociální situace nemocných (tab. 1) [10]. Plánované pravidelné ambulantní kontroly nebyly vzhledem ke kapacitním možnostem ambulance realizovány.
Tab. 1. Škála (modifikace Prolo outcome scale) využitá k posouzení celkové spokojenosti, pracovní schopnosti a sociálních aktivit. 
Statistické zpracování bylo provedeno metodou ANOVA pro opakovaná měření, vždy byl tedy sledován zkoumaný faktor, čas a jejich interakce. Pro post‑hoc analýzy byl použit Fisherův LSD test. Vzájemné korelace mezi škálami byly hodnoceny pomocí Pearsonova korelačního koeficientu. Za statisticky významnou byla považována hladina p = 0,05. Zpracování bylo provedeno druhým z autorů pomocí programu STATISTICA CZ 8.0.
Výsledky
Čtyřleté sledované období bylo dokončeno u 126 (82%) nemocných, 7 (4%) nemocných během pooperačního období zemřelo, 8 (5%) bylo vyřazeno pro recidivu výhřezu a 14 (9%) nesplnilo podmínky studie tím, že neposkytli vyplněné dotazníky.
Průměrné předoperační hodnoty a průměrné hodnoty při jednotlivých pooperačních kontrolách celé skupiny na všech škálách jsou spolu se směrodatnými odchylkami vyneseny v tab. 2. Na všech škálách byl prokázán signifikantní pokles hodnot při všech pooperačních kontrolách v porovnání s předoperačním stavem. Pearsonovy korelační koeficienty mezi předoperačními hodnotami a jednotlivými pooperačními kontrolami pro škálu ODI uvádí tab. 3. Pro ostatní dvě škály jsou výsledky analogické. Vzájemné korelace mezi škálou ODI a ostatními škálami při jednotlivých kontrolách uvádí tab. 4.
Tab. 2. Srovnání předoperačních a pooperačních kontrol pro celou sestavu na jednotlivých škálách. Na všech škálách byl zaznamenán významný rozdíl mezi předoperačním stavem a všemi pooperačními kontrolami 
Tab. 3. Tabulka Pearsonových korelačních koeficientů mezi předoperačními hodnotami a jednotlivými pooperačními kontrolami na škále ODI. Tučně zvýrazněné jsou statisticky významné korelace. 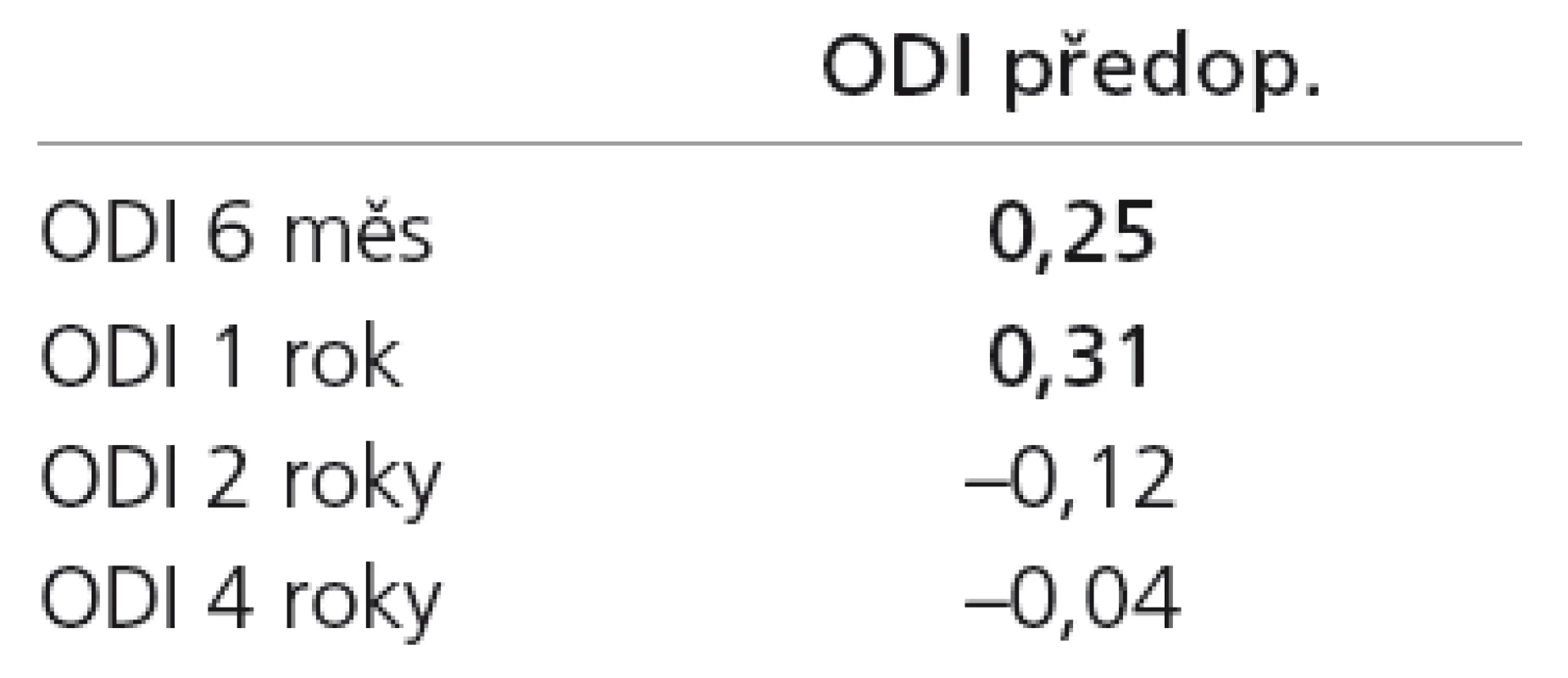
Tab. 4. Tabulka Pearsonových korelačních koeficientů mezi škálou ODI a ostatními dvěma škálami při jednotlivých pooperačních kontrolách. Tučně zvýrazněné jsou statisticky významné korelace. 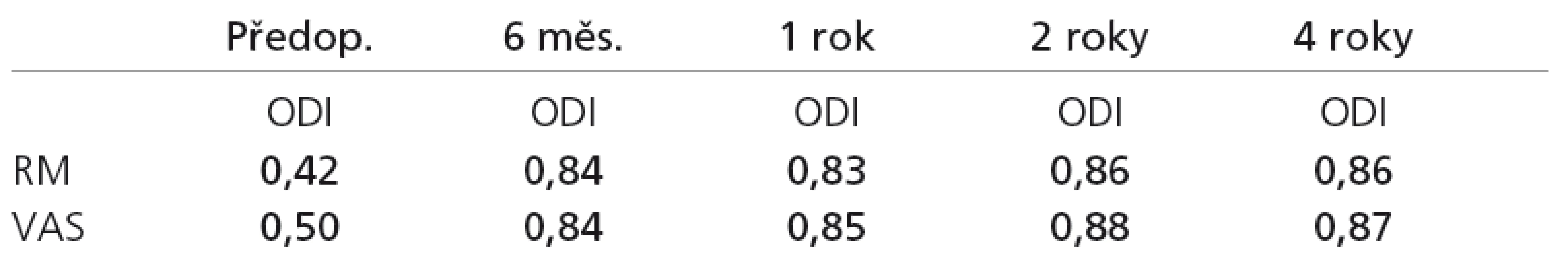
Rozdělíme‑li sestavu podle jednotlivých sledovaných parametrů, zjišťujeme, že významný vliv na celkový průběh onemocnění měřeno na škále ODI má délka trvání předoperačních obtíží (p = 0,027). Skupina pacientů se symptomatologií delší než jeden rok udávala významně větší obtíže než obě zbývající skupiny. Dále přítomnost významné bolesti v zádech (p < 0,001), kdy skupina pacientů s výraznými předoperačními lumbalgiemi udává v průběhu celého sledování větší obtíže než skupina bez významné předoperační bolesti v zádech. Konečně má významný vliv momentální předoperační situace (p = 0,042), kdy skupina pacientů udávajících v předoperačním období vzrůstající potíže popisovala v průměru všech kontrol významně větší obtíže než skupina pacientů udávajících před operací spontánní úlevu. Výpočet pro ostatní škály opět přináší analogické výsledky. Průměrné hodnoty pro škálu ODI v souhrnu všech kontrol uvádí tab. 5.
Tab. 5. Významné faktory pro průběh celého onemocnění. Hodnoty udávájí průměr všech kontrol pro jednotlivé skupiny. Post-hoc analýzy ukazují na významný rozdíl mezi skupinou s délkou trvání obtíží nad 1 rok a ostatními dvěma skupinami pro faktor trvání obtíží, významný rozdíl je též mezi skupinami s přítomností a nepřítomností lumbalgií. Pro faktor předop. stav byl významný rozdíl zaznamenán mezi skupinou s ustupujícími obtížemi a zbylými dvěma skupinami. 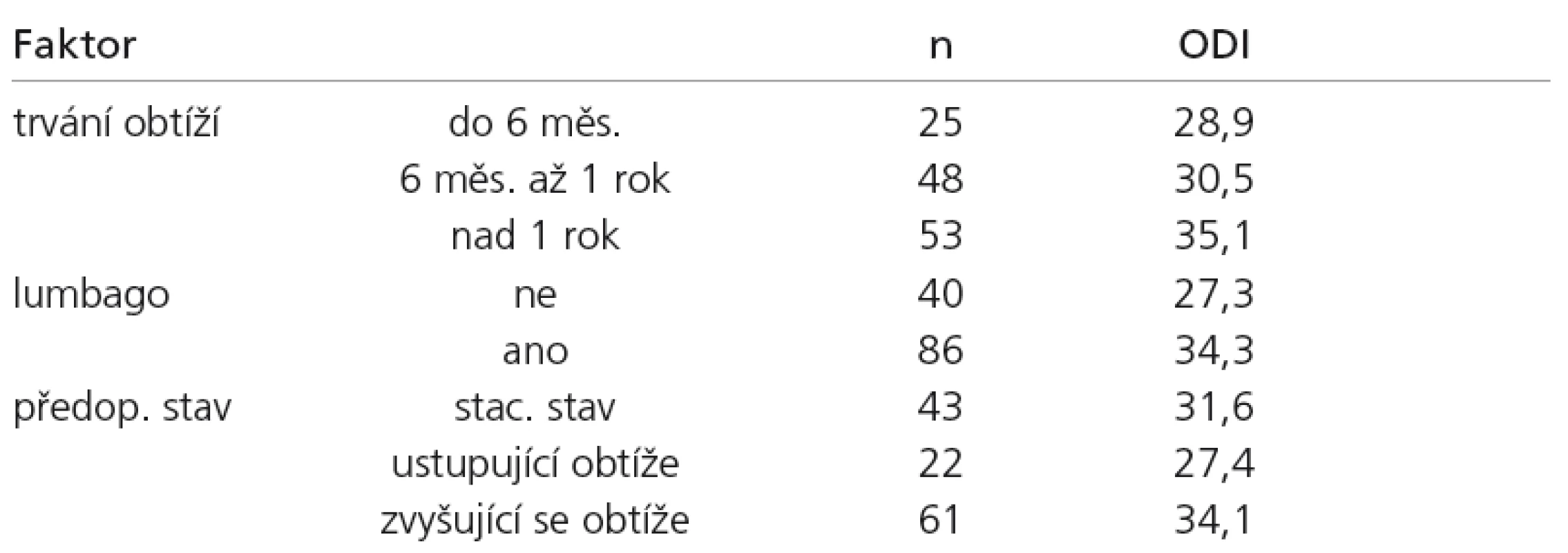
Studujeme‑li vývoj jednotlivých podskupin v čase (tedy interakci studovaného parametru s parametrem čas), dostáváme na všech škálách významně rozdílný průběh pro parametry pracovní zařazení pacienta a momentální předoperační situace (graf 1 a 2).
Graf 1. Průměrné hodnoty ODI ve sledovaném období ve vztahu k povaze před operačního zaměstnání (0 – starobní důchod či již přiřčené snížení pracovní schopnosti, 1 – manuální práce, 2 – kancelářská práce). 
Graf 2. Vliv bezprostřední předoperační situace na průběh průměrných hodnot ODI ( 0 – stacionární stav, 1 – spontánně ustupující obtíže, 2 – zvyšující se intenzita obtíží). 
Ostatní studované parametry, tedy zániková symptomatologie, BMI, kouření, typ zobrazovacích vyšetření, nález Modicových změn a pohlaví průběh onemocnění významně neovlivňují.
Průměrné hodnoty zlepšení klinického stavu měřené na škálách ODI, RM a VAS při jednotlivých kontrolách spolu s průměrnými hodnotami na škále spokojenosti uvádí tab. 6.
Tab. 6. Pooperační vývoj průměrného zlepšení (rozdíl předoperačních a pooperačních hodnot) na jednotlivých škálách bolesti a vývoj na škále spokojenosti při jednotlivých kontrolách v celé sestavě. 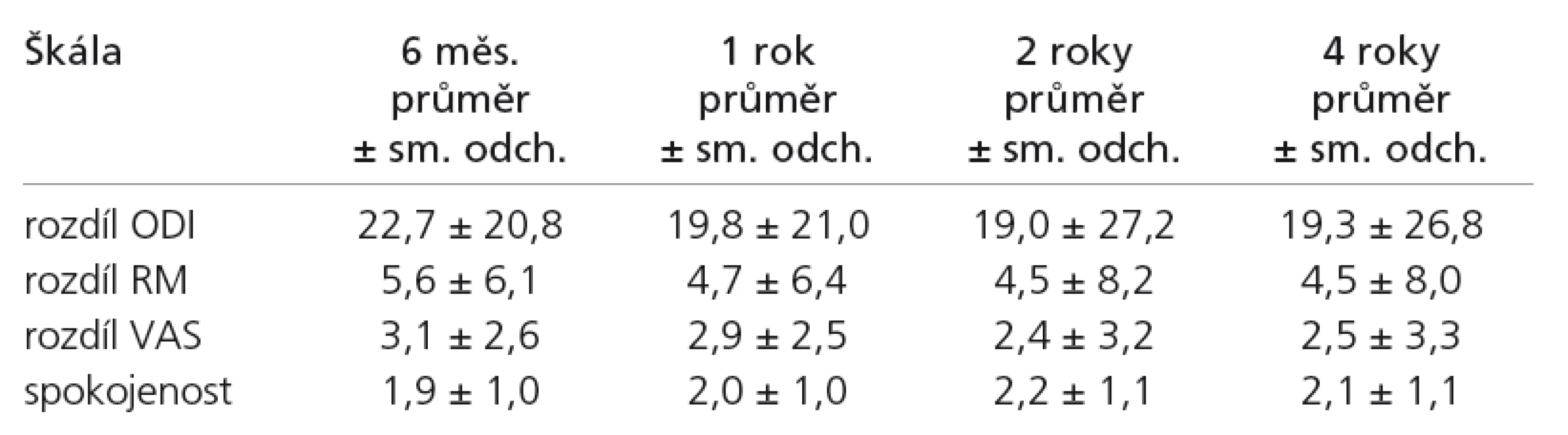
Při všech kontrolách byla nalezena relativně těsná korelace mezi zlepšením klinického stavu a spokojeností pacienta. Pro ilustraci jsou uvedeny korelační koeficienty mezi zlepšením na škále ODI a spokojeností pacienta při jednotlivých pooperačních kontrolách v tab. 7. Výsledky pro ostatní škály v korelaci se škálami pracovních schopností a sociální situace jsou opět zcela analogické, proto je neuvádíme.
Tab. 7. Tabulka Pearsonových korelačních koeficientů mezi škálou spokojenosti a zlepšením na škále ODI. Tučně zvýrazněné jsou statisticky významné korelace. 
Diskuze
V celé sestavě bylo zaznamenáno statisticky významné zlepšení klinického stavu pacientů měřeného na škálách ODI, RM a VAS. Maximální změna byla zjištěna půl roku po operaci. Dále docházelo na všech uvedených škálách k mírné deterioraci výsledků, nicméně statisticky významný pokles byl zachován během celého čtyřletého pooperačního sledování. Vzájemná korelace škál před operací je relativně těsná, korelace předoperačních škál s pooperačními již méně, nicméně statisticky významná při prvních dvou pooperačních kontrolách. Korelace předoperačních škál s kontrolou v druhém a čtvrtém roce po operaci se již ztrácí. Naopak velmi těsná je vzájemná korelace mezi škálami při všech pooperačních kontrolách. Lze tedy vyvodit, že zaznamenávání více škál bolesti pro jednotlivého pacienta není přínosné. Navíc je zřejmé, že mírná deteriorace průměrného stavu pacientů po druhé kontrole je dána nahodile, a pouze z tíže předoperačního či čerstvě pooperačního stavu jednotlivého pacienta nelze činit závěry o dalším vývoji.
Spokojenost s výsledkem chirurgické terapie svého onemocnění vyjádřilo po čtyřech letech 70% nemocných sledovaných v rámci studie, naopak zcela nespokojených se svou pooperační situací bylo 12% nemocných. Uspokojivě svou pooperační situaci hodnotili ti nemocní, u nichž bylo dosaženo průměrně 30% poklesu na uvedených škálách, naopak u pacientů nespokojených nedošlo k poklesu žádnému nebo bylo dokonce dosaženo vyšších hodnot škál. Ve světle dříve publikovaných prací nejsou uvedené výsledky jistě žádným překvapením a pohybují se v rozmezí akceptovatelném pro výsledky chirurgické terapie uvedeného onemocnění [2,3,11–13].
U nemocných, kteří byli operováni později než rok od počátku obtíží, jsme zaznamenali významně horší průběh pooperačních změn v porovnání s pacienty operovanými kratší dobu od nástupu symptomatologie. Vucetic et al ve své prospektivní studii, v níž hodnotili 160 pacientů dva roky po operaci, konstatují, že trvání obtíží do sedmi měsíců před operací predikuje lepší návrat do předoperačního zaměstnání [14]. Ng a Sell et al prospektivně sledovali 113 nemocných po diskektomii vyhřezlé bederní ploténky a obdobně jako my zaznamenali významně horší pooperační průběh u pacientů, kteří udávali trvání radikulárního dráždění déle než jeden rok [15]. Podle jiného zdroje je lépe nemocného při neúspěchu konzervativní terapie operovat do dvou měsíců od počátku nástupu symptomatiky [16]. Existuje tedy vše-obecná shoda na tom, že „timing“ operačního řešení má významný vliv na dlouhodobé výsledky tohoto typu léčby. Zároveň ale žádný z námi studovaných pramenů nedoporučuje zkrácení doby trvání konzervativní terapie, při nepřítomnosti neurologického deficitu, pod obligátně doporučovaných 4–6 týdnů.
Předpoklad, že lepších výsledků operační léčby bude dosaženo u nemocných, u nichž konzervativní terapie zcela selhává a intenzita bolesti stále progreduje, a tedy nemocný by měl nejvíce ocenit efekt operační léčby, se nepotvrdil. Naopak během prvního roku po výkonu bylo dosaženo většího průměrného poklesu škál u nemocných, kteří své bezprostřední předoperační obtíže hodnotili jako spíše spontánně ustupující. Mezi druhým a čtvrtým rokem pooperačního sledování dochází u pacientů této skupiny k mírné deterioraci hodnot škál a jejich vyrovnání s hodnotami zbylých dvou skupin. Toto zjištění, které působí do určité míry nelogicky, je obtížné nějak komentovat. Lze snad jen konstatovat, že pravděpodobně není chyba operovat nemocného, který zaznamená v období, jež uplyne mezi indikací k výkonu a nástupem k němu, snížení intenzity symptomatologie, pokud si tento výkon nadále přeje. V námi studované literatuře jsme se nesetkali s tím, že by se autoři zabývali vlivem bezprostřední předoperační situace nemocných na pooperační výsledek, a není tedy možné naše zjištění nijak zasadit do kontextu dalších sdělení.
To, že předoperační přítomnost motorického deficitu nebo poruchy čití v dermatomu výhřezem tištěného kořene nebyla vyhodnocena jako významná pro pooperační výsledné hodnoty škál a pooperační spokojenost nemocných, není dle našeho názoru překvapující. Pro uspokojivý výsledek léčby tohoto onemocnění je limitující míra snížení intenzity bolesti. Monoradikulární motorický deficit, tím spíše senzitivní, může být nemocným celkem dobře tolerován. Dalším vysvětlením tohoto výsledku je struktura škál, které se dominantně orientují na hodnocení intenzity bolesti. Na rozdíl od nás Rothoerl et al shledali hypestezii spolu s trváním obtíží delším než dva měsíce dvěma nejdůležitějšími faktory, které predikují signifikantně horší výsledek chirurgické terapie onemocnění. Stejné pozorování ovšem neučinil pro předoperační snížení svalové síly [16].
Výskyt Modicových změn u nemocných vyšetřených magnetickou rezonancí pro chronické bolesti v zádech vykazuje statisticky významně vyšší prevalenci v porovnání s kontrolní skupinou asymptomatických dobrovolníků [17]. Chin et al se ve své prospektní pilotní studii zabývají významem Modicových změn (typ I a II) pro výsledek chirurgické léčby vyhřezlé meziobratlové ploténky. Při porovnání dvou skupin po 15 nemocných, kteří byli operováni pro výhřez meziobratlové ploténky, kdy u jedné skupiny byly zároveň přítomny změny typu Modic I, II, došli k závěru, že mikrodiskektomie je efektivní způsob léčby. Nicméně ve skupině bez přítomnosti Modicových změn byl shledán trend k dosažení větších poklesů ve škále Oswestry [18]. Barth et al ve své prospektivní randomizované studii porovnávají s dvouletým odstupem po operaci výsledky nemocných, kterým byla provedena mikrodiskektomie s nemocnými, u nichž byl pouze exstirpován sekvestr. Na základě svých zjištění favorizují sekvestrektomii a horší výsledky ve skupině s větším zásahem do disku vysvětlují další akcelerací degenerativních změn ploténky, se kterými souvisí i progrese nálezu na krycích deskách obratlů při pooperačních grafických kontrolách magnetickou rezonancí. Tedy pro neuspokojivý výsledek léčby nebyla významná předoperační přítomnost Modicových změn, ale akcelerace jejich tvorby ve skupině, kde byl proveden radikálnější výkon na disku. Určitým nedostatkem této studie je, že autoři měli k dispozici pouze polovinu předoperační a dvě třetiny pooperační snímkové dokumentace [19]. V naší sestavě jsme vliv Modicových změn na výsledky operací nezaznamenali. Zároveň jsme nenalezli souvislost mezi intenzitou udávaných bolestí zad a nálezem Modicových změn. Zdá se tedy, že u nemocných, kteří jsou indikováni k dekompresi kořene tištěného výhřezem meziobratlové ploténky, jsou extirpace výhřezu, případně diskektomie výkony dostačujícími. Domníváme se tedy, že hlavním generátorem bolesti je přímo komprimovaný míšní kořen, bolest zde dominantně nevychází z prostoru disku, a tedy přítomnost Modicových změn není u těchto nemocných dostatečný důvod k provedení stabilizace segmentu za účelem prevence pooperačních bolestí zad. Nicméně nemocní, kteří před výkonem hodnotí svou bolest zad jako významnou (téměř tak jako projekci do končetiny), vykazují pooperačně významně vyšší průměrné hodnoty škál a bolest v zádech ovlivňuje významně negativním způsobem celé sledované období.
Běžně vyslovované doporučení směrem k pacientům s nadváhou, že pro úspěšný výsledek chirurgické terapie a snížení perioperačního rizika je nezbytné hmotnost redukovat, jakkoliv zní racionálně, nemá doposud oporu v dostupné literatuře. Park et al ve svém poměrně malém souboru 77 pacientů, z nichž u 56 bylo naměřeno BMI 25 a více, nenalezli souvislost mezi hodnotou BMI a výskytem per - a pooperačních komplikací [20]. A to sice jak ve skupině nemocných, kteří podstoupili prosté dekomprese v oblasti bederní páteře, tak ve skupině nemocných, kteří byli léčeni instrumentovanou mezitělovou fúzí miniinvazivním přístupem. Rosen et al nenalezli v souboru 110 nemocných léčených miniinvazivně provedenou mezitělovou fúzí, které prospektivně sledovali průměrně 14 měsíců, významnou souvislost mezi hodnotou BMI, klinickým výsledkem, operačním časem, délkou hospitalizace či výskytem komplikací. Nepovažují miniinvazivní mezitělovou fúzi za kontraindikovanou u obézních pacientů [21]. V námi referovaném souboru nebyla rovněž nalezena žádná souvislost mezi BMI a pooperačním výsledkem. Podmiňovat tedy indikaci k operaci symptomatického výhřezu meziobratlové ploténky redukcí hmotnosti není, podle dostupných údajů, pravděpodobně možné. Přesto debata na toto téma a případná snaha nemocného vyhovět tomuto doporučení může být určitým ukazatelem, nakolik je nemocný schopen aktivně se na své léčbě podílet.
Souvislost mezi ne zcela uspokojivým klinickým výsledkem a nárokem na finanční kompenzace v souvislosti s onemocněním byla pro degenerativní onemocnění lumbosakrální páteře opakovaně prokázána. Mezi nejnovější sdělení zabývající se touto problematikou patří na příklad retrospektivní studie provedená DeBerardem et al. Ten na podkladě dat sebraných na vzorku 134 zaměstnanců hodnotí nárok na finanční kompenzace v souvislosti s operací spolu s vyšším věkem a horší zdravotním stavem jako významné rizikové faktory pro neuspokojivý klinický výsledek [22]. Stejné závěry učinili ve svých prospektivních, dříve publikovaných studiích, Atlas a Quigley et al [23,24]. Na druhou stranu odpovídající informovanost nemocných o povaze onemocnění a charakteru léčby, spolu s chutí navrátit se co nejdříve do předoperačního zaměstnání, se zdají býti významnými faktory pozitivně ovlivňujícími pooperační klinický výsledek [25]. Vliv motivace na pooperační situaci rovněž názorně demonstruje výsledek práce, kterou publikovali Wang et al. Ten sledoval výsledky bederní diskektomie u vrcholových atletů a 90% ze 14 operovaných bylo schopno vrátit se do nejvyšších soutěží [26].
Výsledky pracovní schopnosti a spokojenosti nemocných v souvislosti s profesí patří k nejzajímavějším nálezům studie. Nemocní vykonávající kancelářská zaměstnání vykazují během prvního roku po výkonu významně vyšší spokojenost a navracejí se významně častěji do předoperačního zaměstnání v porovnání s nemocnými pracujícími manuálně. Nicméně mezi prvním a druhým rokem studie dochází k významné deterioraci výsledků v této skupině a na konci sledovaného období není rozdílu mezi těmito skupinami. V nám dostupné literatuře jsme se nesetkali s obdobným zjištěním. Komentovat uvedené zjištění je poměrně problematické. Pokud budeme tento výsledek považovat za relevantní, je možné tento nález vysvětlit relativně štědrým sociálním systémem a vžitou péčí o nemocné po operaci bederní páteře. Velmi rozšířená jsou totiž doporučení restrikcí pohybových aktivit, která oddalují návrat do profesí vyžadujících fyzický výkon. Tito nemocní jsou následně směřováni ke snížení pracovní schopnosti. Nemocní vykonávající kancelářská zaměstnání se naopak během půl roku až roku po operaci postupně navracejí do zaměstnání, avšak stav po operaci nelze mnohdy označit za plné zdraví, takže se mohou snažit s určitým odstupem také využít režimových výhod a finančních dávek spojených se sníženou pracovní schopností. Výsledky publikovaných studií, zvláště pokud se jedná o socioekonomické konsekvence, jako jsou délka pracovní neschopnosti a návrat do zaměstnání, je vzhledem k rozdílným národním mentalitám a socioekonomickým zázemím jednotlivých států pravděpodobně velmi obtížné jednoduše přejímat. Řešením této situace, tedy nedostatku objektivních dat, by byl národní registr sledující výsledky chirurgické terapie degenerativních patologií bederní páteře.
Závěr
Chirurgická léčba výhřezu meziobratlové ploténky bederní páteře je léčebný postup, který vede k významnému poklesu hodnot sledovaných škál (VAS, ODI, RM) a nemocným přináší statisticky významné zlepšení jejich klinické situace. Střednědobé výsledky mají tendenci k mírné deterioraci ve sledovaném čase čtyřech let, nicméně významné snížení intenzity obtíží vyjádřené na použitých škálách trvá. Horší efekt operace lze očekávat u nemocných, kteří jsou operováni déle než rok od nástupu symptomatologie. Bolest v zádech, která se na intenzitě obtíží podílí rovnocenně spolu s radikulární bolestí, je rovněž spojena s horším klinickým výsledkem operace. Naopak nebyl nalezen význam bezprostřední předoperační situace, přítomnosti zánikové neurologická symptomatologie, BMI, kouření, pracovního zařazení a přítomnosti změn intenzity signálu krycích desek obratlových těl v MR zobrazení pro střednědobé výsledky chirurgické léčby tohoto onemocnění.
Přijato k recenzi: 19. 11. 2009
Přijato do tisku: 19. 1. 2010
MUDr. Petr Vaněk
Neurochirurgická klinika
1. LF UK a ÚVN Praha
U Vojenské nemocnice 1200
169 02 Praha 6
e-mail: petr.vanek@uvn.cz
Zdroje
1. Rhee J, Schaufele M, Abdu W. Radiculopathy and herniated disc: controversies regarding pathophysiology and management. J Bone Joint Surg 2006; 88(9): 2069–2080.
2. Gibson JN, Waddell G. Surgical interventions for lumbar disc prolapse: update Cochrane Review. Spine 2007; 32(16): 1735–1747.
3. Gotfryd A, Avanzi O. A systematic review of randomised clinical trials using posterior discectomy to treat lumbar disc herniations. Int Orthop 2009; 33(1): 11–17.
4. Hrabálek L, Novotný J, Koluchová J, Vaverka M, Kalita O, Langová K. Změny parametrů páteře po implantaci bederní interspinózní rozpěrky DIAM. Cesk Slov neurol N 2009; 72/105(4): 337–342.
5. Hrabálek L, Macháč M, Vaverka M. Implantace interspinózní rozpěrky DIAM u pacientů s degenerativním onemocněním lumbosakrální páteře. Acta Chir Orthop Traum čech 2009; 76(5): 417–423.
6. McGregor AH, Burton AK, Sell P, Wadell G. The development of an evidence‑based patient booklet for patients undergoing lumbar discectomy and un‑instrumented decompression. Eur Spine J 2007; 16(3): 339–346.
7. Fairbank JCT, Pynsent PB. The Oswestry Disability Index. Spine 2000; 25(22): 2940–2953.
8. Stratford PW, Binkley JM. Measurement properties of the RM‑18. A modified version of the Roland‑Morris Disability Scale. Spine 1997; 22(20): 2416–2421.
9. Carlsson AM. Assessment of chronic pain. I. Aspects of the reliability and validity of the visual analogue scale. Pain 1983; 16(1): 87–101.
10. Prolo DJ, Oklund SA, Butcher M. Toward uniformity in evaluating results of lumbar spine operations. A paradigm applied to posterior lumbar interbody fusions. Spine 1986; 11(6): 601–606.
11. Mariconda M, Galasso O, Secondulfo V, Rotonda GD, Milano C. Minimum 25‑year outcome and functional assessment of lumbar discectomy. Spine 2006; 31(22): 2593–2599.
12. Smorgick Y, Floman Y, Millgram MA, Anekstein Y,Pekarsky I, Mirovsky Y. Mid ‑ to long term outcome of disc excision in adolescent disc herniation. Spine J 2006; 6(4): 380–384.
13. Atlas SJ, Keller RB, Wu YA, Deyo RA, Singer DE. Long‑outcomes of surgical and nonsurgical management of sciatica secondary to a lumbar disc herniation: 8 to 10 year results from the maine lumbar spine study. Spine 2005; 30(8): 847–849.
14. Vucetic N, Astrand P, Guntner P, Svensson O. Diagnosis and prognosis in lumbar disc herniation. Clin Orthop Relat Res 1999; 361 : 116–122.
15. Ng LC, Sell P. Predictive value of the duration of sciatica for lumbar discectomy. A prospective cohort study. J Bone Joint Surg Br 2004; 86(4): 546–549.
16. Rothoerl RD, Woertgen C, Brawanski A. When should conservative treatment for lumbar disc herniation be ceased and surgery considered. Neurosurg Rev 2002; 25(3): 162–165.
17. Weishaupt D, Zanetti M, Hodler J, Boos N. MR imaging of the lumbar spine:prevalence of intervertebral disk extrusion and sequestration, nerve root compression, and plate abnormalities, and osteoarthritis of the facet joints in asymptomatic volunteers. Radiology 1998; 209(3): 661–666.
18. Chin KR, Tomlinson DT, Auerbach JD, Shatsky JB, Deirmengian CA. Success of lumbar microdiscectomy in patients with modic changes and low‑back pain: a prospective pilot study. J Spinal Disord Tech 2008; 21(2): 139–144.
19. Barth M, Diepers M, Weiss Ch, Thomé C. Two year outcome after lumbar microdiscectomy versus microscopic sequestrectomy: part 2: radiographic evaluation and correlation with clinical outcome. Spine 2008; 33(3): 273–279.
20. Park P, Upadhyaya Ch, Garton H, Foley K. The impact of minimally invasive spine surgery on perioperative complication in overweight or obese patients. Neurosurgery 2008; 62(3): 693–699.
21. Rosen DS, Ferguson SD, Ogden AT, Huo D, Fessler RG. Obesity and self reported outcome after minimally invasive lumbar spinal fusion surgery. Neurosurgery 2008; 63(5): 956–960.
22. DeBerard MS, LaCaille RA, Spielmans G, Colledge A,Parlin MA. Outcome and presurgery correlates of lumbar discectomy in Utah Workers’ Compensation patients. Spine J 2009; 9(3): 193–203.
23. Atlas SJ, Chang Y, Kammann E, Keller RB, Deyo RA, Singer DE. Long‑term disability and return to work among patients who have a herniated lumbar disc: the effect of disability compensation. J Bone Joint Surg Am 2000; 82(1): 4–15.
24. Quigley MR, Bost J, Maroon JC, Elrifai A, Panahandeh M. Outcome after microdiscectomy: results of a prospective single institutional study. Surg Neurol 1998; 49(3): 263–267.
25. Ronnberg K, Lind B, Zoega B, Halldin K, Gellerstedt M, Brisby H. Patient’s satisfaction with provided care/information and expectations on clinical outcome after lumbar disc surgery. Spine 2007; 32(2): 256–261.
26. Wang JC, Shapiro MS, Hatch JD, Knight J, Dorey FJ, Delamarter RB. The outcome of lumbar discectomy in elite athletes. Spine 1999; 24(6): 570–573.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2010 Číslo 2- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
- Zolpidem může mít širší spektrum účinků, než jsme se doposud domnívali, a mnohdy i překvapivé
- Nejčastější nežádoucí účinky venlafaxinu během terapie odeznívají
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- Huntingtonova nemoc
- Trénink lokomoce v závěsu u pacientů po poranění míchy
- Neurorehabilitace
- Diffusion tensor imaging – současné možnosti MR zobrazení bílé hmoty mozku
- Prospektivní analýza subtypů a rizikových faktorů ischemické cévní mozkové příhody u dospělých do 50 let
- Srovnání české verze Montrealského kognitivního testu s Mini‑Mental State pro stanovení kognitivního deficitu u Parkinsonovy nemoci
- Faktory ovlivňující výsledek chirurgické léčby výhřezu meziobratlové ploténky bederní páteře
- Retrospektivní studie nálezů na magnetické rezonanci míchy a mozku u pacientů s diagnózou neuromyelitis optica
- Intramedulární astrocytom – soubor 15 pacientů a přehled literatury
- Neobvyklé klinické obrazy u migrény – kazuistiky
- Úprava sníženého mozkového krevního průtoku u Wernickeovy encefalopatie po alkoholové abstinenci – kazuistika
- Webové okénko
-
Analýza dat v neurologii XX.
Statistické testy pro četnosti kategorií – test dobré shody - Profesor Bartko – bard slovenskej neurologickej obce 80-ročný
- Průběh a závěry mezioborového setkání „Winter GLIO TRACK Meeting“ 2010
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Huntingtonova nemoc
- Neobvyklé klinické obrazy u migrény – kazuistiky
- Retrospektivní studie nálezů na magnetické rezonanci míchy a mozku u pacientů s diagnózou neuromyelitis optica
- Neurorehabilitace
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



