-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Kawasakiho syndrom – možná příčina krční lymfonoditidy u dětí
Kawasaki Syndrome – Possible Cause of Cervical Lymphadenitis in Children
Cervical lymphonoditis is a common event in childhood. In differential diagnostic protocol Kawasaki syndrome (KS) should be considered. The diagnosis of Kawasaki disease is based on presence of diagnostic criteria (dominant symptoms): fever, cervical lymphonoditis, conjunctivitis, stomatitis, skin lesions of palm and sole and red rush. These common nonspecific symptoms have features that are typical for KS. Early diagnosis and onset of treatment (intravenous imunoglobulin administration) prevent from development of coronary complications that could have fatal sequel. We bring a detailed description of the clinical of KS and two case reports.
Key words:
Kawasaki disease (syndrome), vasculitis, coronary aneurysm, fever, exanthema in children, cervical lymphonoditis (lymfadenitis), conjunctivitis, aseptic meningitis, infectious mononucleosis, strawberry tongue, imunoglobuline, infliximab
Autoři: H. Jelínková 1,2
; I. Bártová 1; V. Němec 3
Působiště autorů: Klinika ORL a chirurgie hlavy a krku, Pardubická krajská nemocnice, a. s. ; přednosta prof. MUDr. V. Chrobok, CSc., Ph. D. Fakulta zdravotnických studií, Univerzita Pardubice 1; děkan prof. MUDr. A. Pellant, DrSc. Dětské a novorozenecké oddělení, Pardubická krajská nemocnice, a. s. 2; primář MUDr. V. Němec, Ph. D. 3
Vyšlo v časopise: Otorinolaryngol Foniatr, 59, 2010, No. 4, pp. 202-208.
Kategorie: Původní práce
Souhrn
Krční lymfonoditida je častým onemocněním dětského věku. V diferenciální diagnostice je třeba pomýšlet i na možnost Kawasakiho syndromu. Diagnóza Kawasakiho choroby je stanovena na základě přítomnosti diagnostických příznaků: horečka, lymfonoditida, konjunktivitida, stomatitida, kožní změny na dlaních a ploskách a generalizovaný exantém. Uvedené symptomy provázejí i další onemocnění dětského věku, u dětí s Kawasakiho chorobou mají však charakteristické rysy. Zduření krčních uzlin může být prvním symptomem onemocnění. Včasné zahájení adekvátní léčby (intravenózní aplikace imunoglobulinů) významně snižuje riziko rozvoje kardiovaskulárních komplikací onemocnění, které mohou mít i fatální průběh. Předkládáme popis klinického obrazu, přehled literárních údajů a dvě kazuistiky dětí postižených Kawasakiho chorobou.
Klíčová slova:
Kawasakiho choroba (syndrom), vaskulitida, koronární aneuryzmata, horečka, dětské exantémové choroby, krční lymfonoditida (lymfadenitida), konjunktivitida, aseptická meningitida, infekční mononukleóza, jahodový jazyk, imunoglobuliny, infliximab.ÚVOD
Kawasakiho syndrom (KS), neboli Kawasakiho choroba, je druhou nejčastější vaskulitidou dětského věku, nejčastější je Henoch-Schonleinova purpura (1). V roce 1967 japonský pediatr Tomisaku Kawasaki publikoval soubor padesáti dětí z let 1961-1967 s podobnými obtížemi a dle dominantních symptomů nazval onemocnění jako „(benigní) mukokutánní uzlinový syndrom“. Později byla dokumentována souvislost s kardiálními obtížemi. Japonský pediatr Takajiro Yamamoto v roce 1968 zaznamenal u poloviny dětí s tímto onemocněním abnormality na EKG. Melish (1976) popsala jedno náhlé úmrtí na masivní trombotizaci koronárních tepen. V roce 1974, kdy Kawasaki publikoval své zkušenosti poprvé v angličtině, počet nemocných v Japonsku přesahoval 6000 dětí, z nich 2 % zemřely náhlou smrtí v důsledku srdečního selhání, další děti měly různé kardiovaskulární obtíže. První zmínky o onemocnění typu Kawasakiho choroby lze nalézt v roce 1870, kdy byla v Londýně provedená pitva sedmiletého chlapce, který dle lékařských zpráv zemřel na spálu, prokázala tři aneuryzmata na věnčitých tepnách (Samuel Jones Gee, Londýn, 1870) (1, 2, 15).
Etiopatogeneze KS není dosud objasněna. Diagnóza je stanovena na základě přítomnosti dominantních příznaků označených za diagnostická kritéria (tab. 1). Až u 30 % neléčených dětí se objevují závažné kardiovaskulární komplikace na podkladě vaskulitidy věnčitých tepen, které mohou mít fatální následky v průběhu akutního onemocnění nebo i o několik let později (1, 2, 5, 15). Včasné rozpoznání onemocnění a intravenózní aplikace imunoglobulinů významně snižuje riziko rozvoje postižení koronárních tepen.
Kazuistika č. 1
Dosud zdravý 6letý chlapec se uhodil do pravé strany krku, týž den večer je subfebrilní (1. den onemocnění). 2. den se objevuje zduření na pravé straně krku, trvají subfebrilie, je vyšetřen u praktického lékaře, odeslán na ambulanci dětské chirurgie, kde je vyloučena úrazová příčina obtíží a vysloveno podezření na zánětlivou etiologii. 3. den má již horečku, je hospitalizován na dětském oddělení Pardubické krajské nemocnice. Ve vstupní laboratoři jsou známky bakteriálního zánětu (CRP 248 mg/l, leukocytóza s posunem doleva) a normocytární anémie. Při ORL vyšetření dominuje pravostranná krční lymfonoditida působící tortikolis, výrazně palpačně citlivá, se zarudnutím kůže v rozsahu 1,5x1,5 cm. Fluktuace hmatná není. Hltan je klidný, pravá tonzila vytlačena mediálně. Sonograficky je vyloučena kolikvace v oblasti krčních uzlin. Je zahájena antibiotická léčba (cefuroxim i.v.). 4. den dochází k progresi lokálního nálezu, na ultrazvukovém vyšetření je popsána suspektní kolikvace v krčních uzlinách. Je indikována chirurgická revize v celkové anestezii. Při aspiraci i následné incizi a exstirpaci uzliny není nalezen hnis. Je přítomno několik zvětšených uzlin velikosti do 2 cm. V následujících dnech se lokální nález nemění, není patologická sekrece z rány. Celkový stav se zhoršuje, narůstá četnost teplotních špiček (sedm špiček nad 39 °C za den, střídáno poklesem pod 37 °C). Pro neklesající známky zánětu (CRP 230 mg/l) a febrilie je do medikace přidán Gentamicin i.v. Klinický nález je nadále bez podstatné změny. 7. den onemocnění je CRP 260 mg/l je provedeno CT vyšetření s aplikací kontrastní látky (obr. 1), kde není zjištěna přítomnost tekutinové kolekce v oblasti měkkých tkání krku. Objevují se další nespecifické symptomy – elevace jaterních aminotransferáz, bolesti břicha, bolest pravého kolene a překrvení spojivek. Pro závažný stav dítěte, agitovanost, světloplachost a diagnostické rozpaky je ošetřujícím lékařem dětské JIP indikováno provedení lumbální punkce. Není prokázána neuroinfekce. Hemokultury jsou též negativní. 8. den je vysloveno podezření na KS, a i když nejsou splněna všechna kritéria, je zahájeno nitrožilní podávání imunoglobulinů (Kiovig). Již během podání infuze dochází k poklesu horeček a výraznému zlepšení celkového stavu. V následujících dnech dochází k vymizení obtíží. Opakovaná echokardiografická vyšetření neprokázala aneuryzmata koronárních cév, nejsou pozorovány abnormality na EKG ani elevace kardiospecifických enzymů. Chlapec je nyní sledován v revmatologické poradně a je zdráv. Stav byl označen za Kawasaki-like syndrom (nebyla splněna všechna kritéria (tab. 1). Terapie imunoglobuliny měla současně diagnostický přínos.
Obr. 1. Kazuistika 1 – CT snímek krku po aplikaci kontrastní látky. Zobrazeno zvětšení krčních uzlin, zejména na pravé straně. 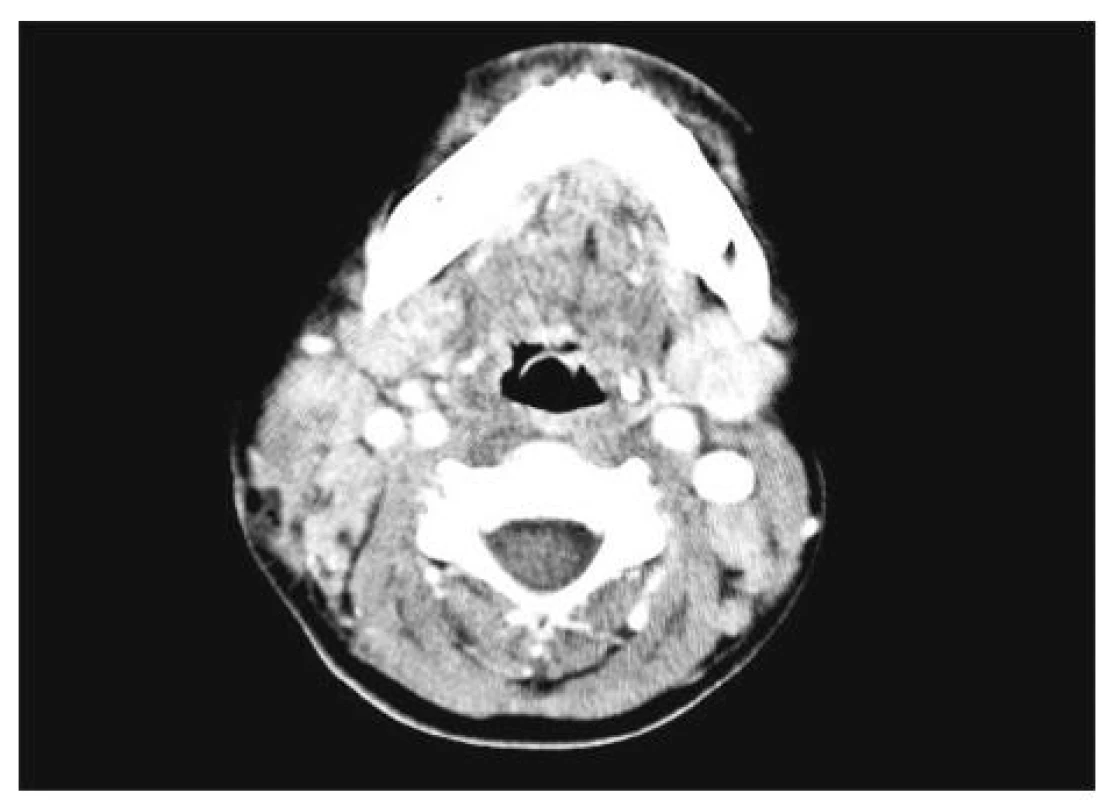
Kazuistika č. 2
Obtíže dosud zdravého 11měsíčního děvčátka začínají subfebriliemi (1. den). Následující den (2. den) je pro febrilie ošetřena na pohotovosti, kde je shledáno pouze zarudnutí v místě po zavedení náušnice do levého ušního lalůčku a pediatrem nasazena lokální léčba (Framykoin mast). 3. den onemocnění se objevuje indurace v místě aplikace BCG vakcíny a exantém začínající od pupku, šířící se na trup, záda a dolní končetiny. Je popisováno i zarudnutí dlaní. 4. den onemocnění je hospitalizována na dětském oddělení Pardubické krajské nemocnice. Ve vstupní laboratoři jsou známky bakteriálního zánětu (CRP 118 mg/l, leukocytóza s posunem doleva), zvrací, má průjem, je zahájena léčba Amoxicilin/klavulanátem i.v. 5. den je odeslána na ORL ambulanci pro nově vzniklou levostrannou lymfonoditidu a faryngitidu. Je pozorována konjunktivitida. UZ krku vyloučilo kolikvaci uzlin. Stav se nemění. 6. den je do medikace přidán Gentamicin i.v.. Celkový stav se nadále nelepší. Jsou pozorovány další symptomy - rozpraskané zarudlé rty, otoky prsů a napjatá kůže dlaní. 8. den se objevuje trombocytóza (865x109/l), je vysloveno podezření na KS (splněna kritéria) (tab. 1), echokradiografické vyšetření vyloučilo koronární aneuryzmata. Léčba intravenózními gamaglobuliny (Kiovig) je zahájena 9. den onemocnění. Dochází ke zlepšení klinického stavu. Na žádost rodičů je přeložena na Dětskou kliniku Fakultní nemocnice v Hradci Králové, kde je dokončena započatá léčba gamaglobuliny. Na kontrolním ultrazvukovém vyšetření srdce ve druhém týdnu onemocnění se objevují dvě aneuryzmata koronárních tepen. Nyní je děvčátko bez obtíží a je sledováno v revmatologické poradně.
Tab. 1. Příznaky Kawasakiho choroby. Seznam příznaků a laboratorní nález Jak častý je výskyt uvedeného příznaku dle literatury. 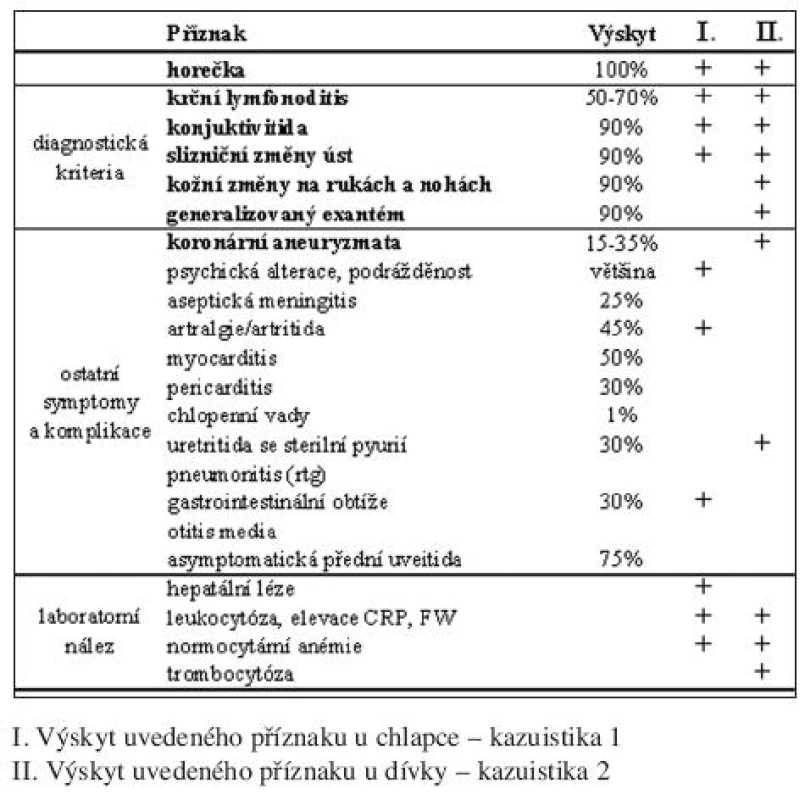
EPIDEMIOLOGIE A ETIOPATOGENEZE
Kawasakiho choroba je onemocnění dětského věku – 80 % nemocných je ve věku 6 měsíců až 5 let (1), nejčastěji kolem 10 měsíců (1, 15). Velmi vzácný je výskyt u kojenců mladších třech měsíců, to je vysvětlováno transpalcentárním přenosem mateřských imunoglobulinů. Byly popsány ojedinělé případy u mladších dospívajících. Mezi nemocnými mírně převažují chlapci 1,5 : 1 (2, 10). Etiologie tohoto onemocnění není objasněna. Vzhledem k popisovanému epidemickému výskytu (byly popsány epidemické roky a lokality) (15) a sezonnosti výskytu (jaro a léto) (10) je zvažována akutní infekce či infekčním agens, vyvolaná disregulace imunologických mechanismů - tzv. sterilní následky infekce, jako např. u revmatické horečky (zkřížená autoimunita, mimikry, superantigen). V respiračním epitelu se v hojném počtu vyskytují plazmatické buňky produkující IgA a v buňkách epitelu byly nalezeny cytoplazmatické inkluze svědčící pro intracelulární infekční agens a inhalační způsob nákazy (1, 8, 9, 11, 15). V imunitním systému byly pozorovány četné odchylky. Zejména zvýšení hladiny TNF-alfa a některých tříd interleukinů je podstatně významnější než u jiných zánětlivých onemocnění. Byly popsány cirkulující imunokomplexy, zvýšení počtu aktivovaných CD8+ T lymfocytů a oligoklonální IgA. Vyšší vnímavost některých jedinců k této chorobě je pravděpodobně dána geneticky. Svědčí pro to rasová rozdílnost v prevalenci onemocnění - významně vyšší výskyt v Japonsku a v USA mezi dětmi asijského původu (tab. 2) (6). Byl popsán 10násobně vyšší výskyt u sourozenců, kteří onemocní většinou týž rok, polovina ze sourozenců onemocní již během prvních 14 dnů. Mnohonásobně častější je KS u dvojčat (1, 11, 15).
Tab. 2. Prevalence Kawasakiho choroby v různých zemích. Počet nemocných dětí na 100 tisíc dětí ve věku do 5 let. 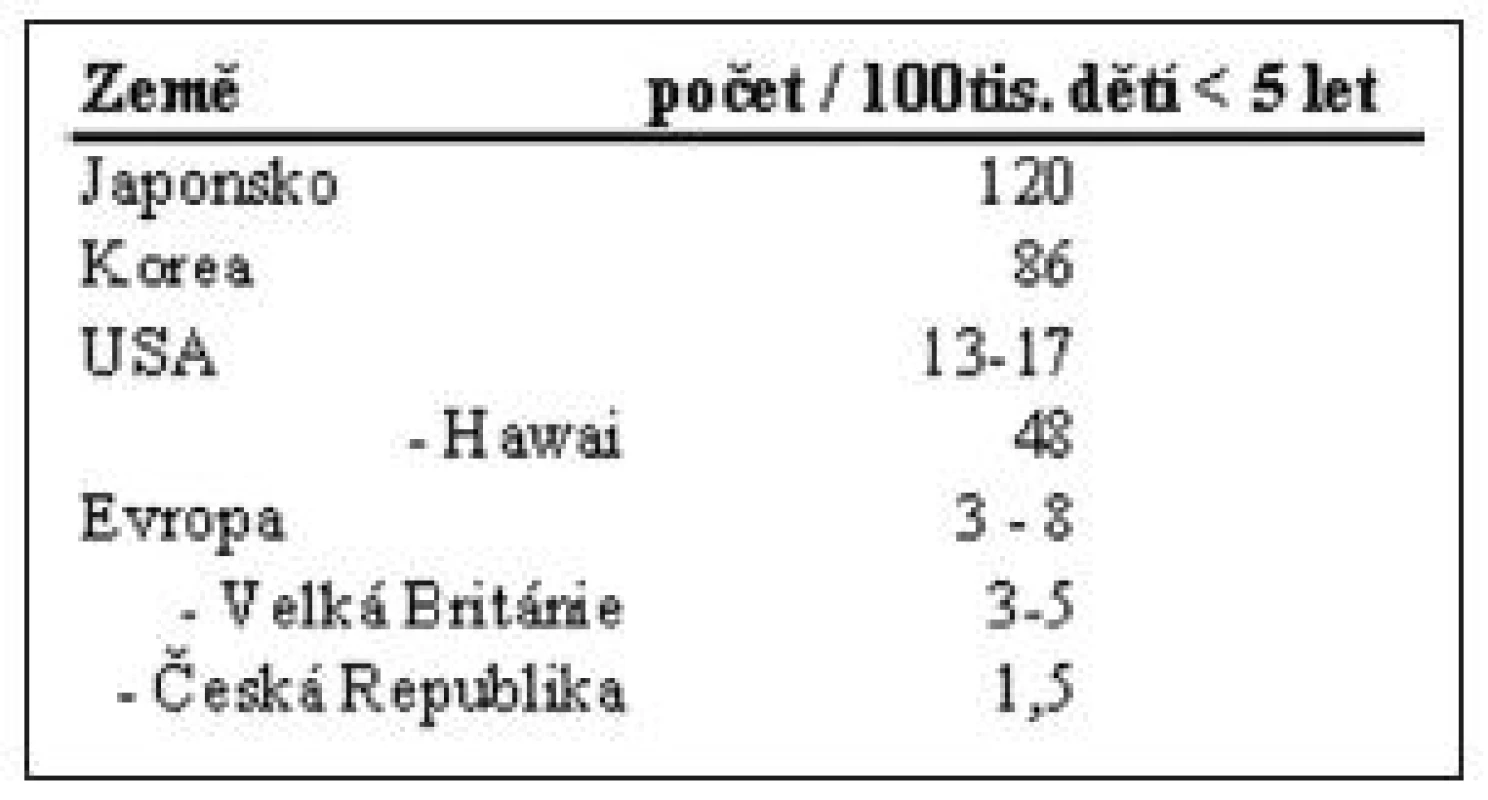
Hlavním patogenetickým substrátem KS je akutní systémová vaskulitida postihující mikrořečiště a cévy středního kalibru s predominancí postižení věnčitých a končetinových cév. Úmrtnost KS je udávána 2-6 %, v Japonsku v současné době již jen 0,14 % (5, 15). Recidiva onemocnění je vzácná, literatura popisuje 2-4 % nemocných, ale jedná se spíše jen o kazuistická sdělení. K relapsu onemocnění obvykle dochází v prvních 2 letech (2, 14).
KLINICKÝ OBRAZ
Symptomatologie KS je velmi pestrá. Vzhledem k absenci laboratorního ekvivalentu a neznalosti etiopatogeneze onemocnění byla stanovena diagnostická kritéria (diagnostické symptomy) (tab. 1) horečka, konjunktivitida, slizniční změny úst a hltanu, kožní změny na rukách a nohách, generalizovaný exantém a krční lymfonoditis.
Horečka má septický průběh a progredující tendenci s postupným nárůstem četnosti i výšky teplotních špiček. Horečky u neléčených dětí trvají většinou 1-2, někdy i 3-4 týdny (15). Neustupují po nasazení antibiotik, rychle ustupují po podání imunoglobulinů. První den horečky je považován za první den onemocnění, ať už byla horečka úvodním symptomem či byla předcházena jiným.
Krční lymfonoditida je méně častá než ostatní 4 příznaky (50-70 %), ale je často výrazná a může předcházet ostatní symptomy i o několik dní (35 % nemocných s KS) (5, 10,15). Dítě bývá primárně léčeno na ORL jako dítě s febrilním stavem a krční lymfonoditidou. Většinou se jedná o jednostranné či stranově asymetrické postižení krčních uzlin. Zduření je často zřejmé již pouhou aspekcí, event. působí tortikolis. Nad paketem uzlin může být přítomno zarudnutí, ale nikdy není přítomna kolikvace. Zvětšení uzlin neustupuje ani po intenzivní antibiotické léčbě. Sonografický obraz je obdobný uzlinám při infekční mononukleóze. Paket připomíná hrozen několika uzlin velkých 1-2 cm s hypoechogeními centry. Alespoň jedna uzlina je větší než 1,5 cm (15, 18). Lymfonoditida je častěji pozorována u dětí starších 2 let (10).
Konjunktivitida je vždy oboustranná a nehnisavá. Dominuje překrvení bulbární spojivky, spojivka víček může být bledší. Nejčastěji se objevuje mezi 3. a 5. dnem a mizí koncem 2. týdne onemocnění. Nejsou přítomny adheze či ulcerace. Hojí se bez následků (10).
Slizniční změny úst a hltanu. Rudé a rozpraskané rty mohou být oteklé a olupovat se. Obraz akutní faryngitidy a stomatitidy - zarudlá bukální a hltanová sliznice, rudý jazyk s prominujícími papilami (tzv. jahodový jazyk). Nikdy nejsou přítomny exsudace, ulcerace či ložiskové slizniční léze (10, 15).
Kožní změny na rukách a nohách jsou charakteristické zejména u dětí mladších 2 let (10). Kůže dlaní a plosek je zarudlá, napjatá, oteklá (obr. 2), později se scvrkává a olupuje. Otoky jsou bolestivé, dítě odmítá uchopovat věci a stavět se na nohy. Olupování kůže začíná 10.-15. den, typicky od nehtů, může být výrazné, postihující celou dlaň či plosku, nebo limitované jen na okolí nehtu. Periodické olupování kůže dlaní a plosek bylo popsáno u některých jedinců i v následujících letech, aniž by se jednalo o rekurenci onemocnění (5). Někdy bývá pozorován Raynaudův fenomén, byla popsána i gangréna prstů (8, 15). Ve stadiu hojení se mohou objevit Beauovy linie na nehtech. Pro KS nejsou specifické, jsou však anamnestickou známkou závažného onemocnění (septický stav, onkologické onemocnění ap.).
Obr. 2. Zarudnutí dlaní u nemocného s Kawasakiho syndromem. <em>(Archiv dr. F. Falcini, Itálie, publikování s povolením autora i rodiny.)</em> 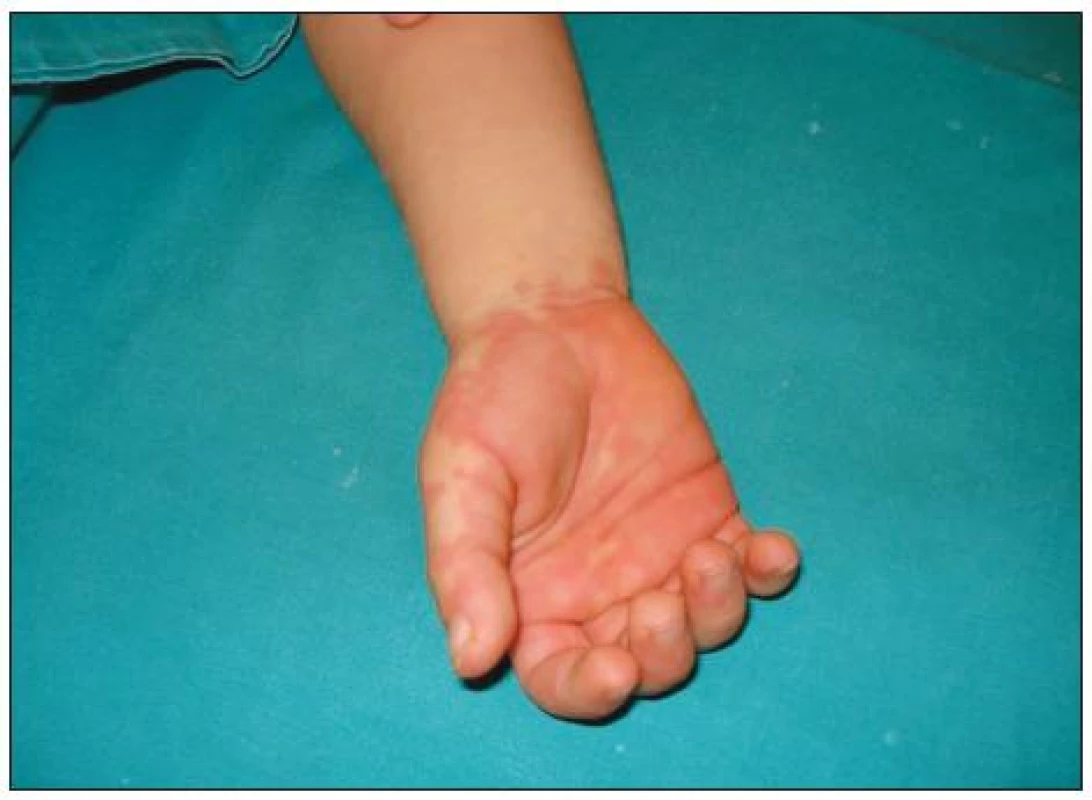
Generalizovaný exantém je difuzní makulopapulární erytém někdy skarlatiniformního či morbiliformního vzhledu. Má svoji typickou distribuci. Nachází se na trupu a nad extenzory končetin (na rozdíl od spály, kdy je exantém nad flexory a v podbřišku). Nikdy nejsou přítomny pustulky či ulcerace. Exantém mizí bez následných skvrn většinou do 1 týdne, někdy je přítomen pouze 1-2 dny (10). Další podstatně méně častou kožní změnou jsou deskvamace v gluteální rýze, kolem genitálu a v tříslech připomínající kandidózu (15).
Ostatní příznaky (tab. 1). Typická je výrazná podrážděnost a agitovanost dítěte zejména při vzestupech horečky, což bývá i několikrát za den. Děti do jednoho roku věku bývají naopak apatické. Podklad chování není přesně znám, někteří autoři jej dávají do souvislosti s aseptickou meningitidou, která je u KS častá (1, 5, 10, 9, 11, 12, 15). Běžné jsou kloubní obtíže různého charakteru od pouhých artralgií až k artritidám s omezenou hybností. Postiženy bývají jeden či několik málo kloubů, nejčastěji lokty, kolena, kotníky, malé klouby a event. kyčle. Byly popsány artritidy čelistního kloubu a krční páteře (9). U dětí může být přítomen srdeční šelest v důsledku hyperkinetické cirkulace při anémii nebo při postižení chlopní (11). Časté je postižení srdečního svalu a osrdečníku. Bývá též popisováno překrvení bubínků, ale ne hnisavá otitida (10). Laboratorně jsou známky hepatální léze, vzácně je popisována i žloutenka (10, 17). V souvislosti s KS byl popsán hydrops žlučníku (11, 15, 17). Gastrointestinální obtíže jsou různého charakteru a intenzity – bolesti břicha, průjem, zvracení. Někdy jsou obtíže velmi intenzivní a probíhají pod obrazem náhlé břišní příhody, která může být prvním příznakem onemocnění (10, 15). Dalším znakem, který je dle některých autorů typický, je erytém a indurace v místě po BCG vakcíně (kazuistika č. 2). Reakce je vysvětlována zvýšenou aktivitou T-lymfocytů (1, 12, 16).
Laboratorní nález (tab. 1) odpovídá různě těžkému bakteriálnímu zánětu. V začátku onemocnění se objevuje elevace jaterních aminotransferáz, sterilní leukocyturie, normocytární anémie, ojediněle též trombocytopenie (5). Později, při poklesu zánětlivých parametrů, bývá přítomna trombocytóza.
PRŮBĚH ONEMOCNĚNÍ
Onemocnění probíhá ve třech fázích u léčených i neléčených dětí (tab. 3). Včasně zahájená léčba zkracuje 1. fázi a zastavuje či předchází rozvoj vaskulitidy a dalších komplikací. V 1. (akutní) fázi, která trvá obvykle 2 týdny (někdy i déle), je přítomna horečka, podrážděnost, gastrointestinální obtíže, aseptická meningitida a diagnostické symptomy. Už v první fázi se může rozvinout myokarditida a perikarditida. Ve 2. (subakutní) fázi horečka klesá, kůže se olupuje, obtíže pozvolna mizí. Právě v tomto období, kdy je celkový stav dítěte výrazně zlepšen, je největší riziko rozvoje závažných komplikací a náhlé smrti. Již rozvinutá vaskulitida, event. aneuryzmata a současná trombocytóza, jsou vysokým rizikem akutního infarktu myokardu, který je vzhledem k lokalizaci aneuryzmat masivní. Následuje 3. fáze, období rekonvalescence, která trvá několik týdnů, v podstatě až do normalizace laboratorního nálezu a celkového stavu.
Tab. 3. Průběh onemocnění a výskyt komplikací. 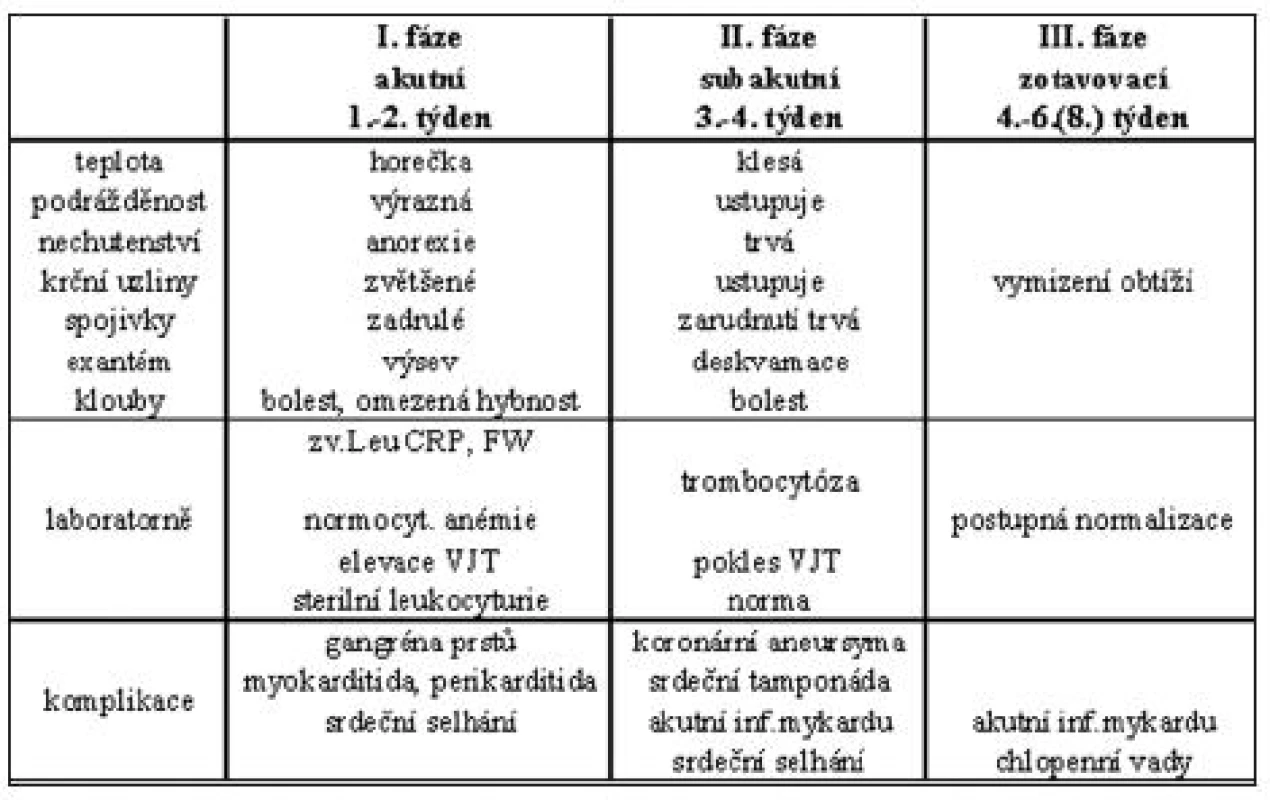
KOMPLIKACE A NÁSLEDKY
Komplikace jsou důsledkem vaskulitidy malých a středních tepen (tab. 3). Nejzávažnější je postižení koronárních tepen, které bývá pozorováno u 15-35 % neléčených dětí. Při včasném zahájení léčby se snižuje výskyt koronární vaskulitidy na 3-5 % (1, 2, 5). V prvních deseti dnech se rozvíjí generalizovaná koronární mikrovaskulitida, v druhé fázi onemocnění jsou postiženy cévy středního kalibru, v polovině případů lze prokázat lehkou difuzní dilataci koronárního řečiště. V důsledku zánětu cévní stěny dochází ke vzniku aneuryzmat a stenóz v koronárním řečišti. Nejčastěji jsou postiženy hlavní kmen levé věnčité tepny, proximální úsek ramus interventricularis anterior a pravá koronární arterie (8). Při současné trombocytóze je velké riziko akutního infarktu, které je nejvyšší ve 2. stadiu onemocnění, ale může k němu dojít kdykoliv v následujících letech (8). Aneuryzmata bývají velikých rozměrů (i nad 8 mm), jsou detekovatelná již při transtorakální echokardiografii. Koronární angiografie se u dětí běžně neprovádí. Je indikována až v případě elevace kardiospecifických enzymů, nálezu na EKG a nutnosti intervence. Kromě trombózy aneuryzmatu je i riziko jeho ruptury s následnou srdeční tamponádou a náhlou smrtí. Dle Brogana (1) menší aneuryzmata vymizí do 2, větší do 5 let od vzniku onemocnění. Velká aneuryzmata mohou perzistovat až do dospělosti (1, 8). Stěna cév i po zhojení aneuryzmat zůstává méněcenná, chybí její vrstevnaté uspořádání, je vyšší riziko rozvoje ischemické srdeční choroby v časné dospělosti. V důsledku změněné struktury cévní stěny nejsou účinná vazodilatancia, běžné užívaná v léčbě ischemické srdeční choroby. Je velmi diskutováno omezení sportovních aktivit a volba povolání u lidí, kteří mají v anamnéze KS. Je doporučována dlouhodobá dispenzarizace nemocných.
Dalšími komplikacemi jsou zánět osrdečníku a srdečního svalu (pankarditis), které se vyskytují již v první horečnaté fázi onemocnění v důsledku vaskulitidy v mikrořečišti. Chlopenní vady (1%) postihují zejména mitrální méně často aortální chlopeň (8, 11, 15). Byla popsána také ischémie a gangréna končetin asociovaná s aneuryzmatem periferní tepny, nejčastěji a. axillaris a také a. subclavia, a. iliaca, a. renalis a též na abdominální aortě (11, 15). Dhillon a Clarkson (4) a další odborníci prokázali přetrvávání endoteliální dysfunkce a fibrointimálního ztluštění na podkladě nízké, ale trvalé zánětlivé aktivity ve stěně cév i mnoho let po rekonvalescenci, a to i v periferním řečišti a i u jedinců, kteří neměli prokázány kadriovaskulární komplikace během akutní či subakutní fáze onemocnění (4, 8).
STANOVENÍ DIAGNÓZY A ATYPICKÝ KS
Vzhledem k absenci laboratorního ekvivalentu a neznalosti etiopatogeneze onemocnění je diagnóza stanovena na základě přítomnosti diagnostických kritérií (tab. 1) a současně na vyloučení ostatních onemocnění (tab. 4). Je-li horečka a 4 z 5 diagnostických kritérií anebo horečka, koronární aneuryzmata a 3 z 5 kritérií, hovoříme o kompletně vyjádřeném KS (1). Onemocnění je často vyjádřené nekompletně, a to zejména u velmi malých dětí, u kterých je i častější a závažnější koronární postižení (11, 15). Jindy je léčba zahájena dříve než se všechny symptomy projeví. Mluvíme o nekompletním či atypickém KS, bývá též používáno označení Kawasaki–like syndrom. Diagnostická je pak promptní odpověď na intravenózní aplikaci imunoglobulinů či rozvoj koronárních aneuryzmat (kazuistika č. 1).
Tab. 4. Diferenciální diagnostika Kawasakiho choroby. 
U nemocného s podezřením na KS je doporučeno provést: základní laboratorní vyšetření - KO+dif, CRP, FW, urea, kreatin, jaterní aminotransferázy, včetně hsCRP (marker vaskulárního poškození), rentgenové vyšetření hrudníku (častý nález klinicky němé pneumonitidy, 15), echokardiografie a EKG. Echokardiografii je doporučeno zopakovat ve 2. a 6.-8. týdnu onemocnění. Při nálezu aneuryzmat v úvodu onemocnění je vyšetření prováděno obden k posouzení event. progrese aneuryzmatu či trombotizaci, po stabilizaci pak á 6-12 měsíců do normalizace nálezu (1, 5). K vyloučení ostatních příčin akutního stavu je doporučeno cíleně vylučovat známá infekční agens – odběry ke kultivacím z krku, stolice, moči, hemokulturu, sérologické vyšetření (tab. 4). Je doporučováno provést revmatologické a oční vyšetření.
LÉČBA
Cílem léčby je potlačit zánět a předejít výskytu koronárních aneuryzmat a arteriální trombóze. Léčbou volby je podání kyseliny acetylsalicylové (ASA) v kombinaci s intravenózním podáním imunoglobulinů. Optimální dávka ASA a imunoglobulinů je předmětem diskusí. Dříve doporučované podání ASA v dávce 80-120 mg/kg/den v akutní fázi a v antiagregační (3-5 mg/kg/den) dávce do normalizace nálezu na koronárních cévách, je dnes omezeno pouze na perorální podávání antiagregační dávky ASA po celou dobu onemocnění a do zhojení aneuryzmat.
Nižší prevalence koronárních abnormalit je dávána do souvislosti s celkovou dávkou imunoglobulinů, jejichž podání by se mělo zahájit v prvních 10 dnech onemocnění (1, 9). Imunoglobuliny se podávají v dávce 2g / kg bolusově v pomalé infuzi trvající 8-12 hodin. Většinou postačí jedna infuze, během které se dítě výrazně zlepší, dle vývoje stavu se event. dávka s 12-24hodinovými odstupy 1-2krát zopakuje. Jsou-li imunoglobuliny podány před 5. dnem onemocnění, je doporučeno podání druhého bolusu později pro možný relaps onemocnění, event. první dávku imunoglobulinu podat až 6. den (1, 9, 11). Mechanismus působení imunoglobulinů nebyl dosud objasněn (2). Po léčbě imunoglobuliny je doporučeno odložit běžně plánované vakcinace. Neměly by efekt, tvorba vlastních imunoglobulinů může být utlumena (11, 15).
V 10-15 % je léčba KS imunoglobuliny neúčinná (11, 15). V těchto případech jsou podávána cytostatika – cyklosporin A, metotrexát (low dose MTX, 10mg/m2, per os, 1krát týdně). Úspěch byl sledován při léčbě infliximabem (monoklonální protilátka proti TNF-alfa) (9, 13, 11). Léčba kortikoidy není doporučována pro vyšší riziko rozvoje a ruptury aneuryzmat (8).
V případě nesnášenlivosti ASA je doporučován dypiridamol (2-3 mg/kg). Riziko výskytu Reyova syndromu se předpokládá u dětí, které užívají ASA dlouhodobě (měsíce i roky) a současně onemocní chřipkou či varicellou. U těchto dětí je doporučena vakcinace proti chřipce a v případě kontaktu s varicelou dočasné vysazení ASA či náhrada dypiridamolem (11, 15).
I neléčené dítě se může uzdravit. Jsou známy případy mladých dospělých s koronárním postižením, kteří mají v osobní anamnéze delší horečnaté onemocnění, ale KS u nich diagnostikován nebyl.
DISKUSE A ZÁVĚR
Cílem sdělení je upozornit na Kawasakiho chorobu a její možné následky. Na dvou uvedených kazuistikách je dobře patrný nekonstantní průběh onemocnění. Příznaky se objevují v různém sledu a s různým časovým odstupem, jsou málo specifické, podobné jiným onemocněním dětského věku. Uvedené skutečnosti a malá incidence onemocnění v naší populaci, tedy i malá zkušenost s chorobou, způsobuje diagnostické rozpaky a pozdní stanovení správné diagnózy. Obecně je onemocnění poddiagnostikováno. Včasné rozpoznání choroby a zahájení léčby intravenózními imunoglobuliny výrazně snižuje riziko rozvoje kardiovaskulárních komplikací.
Zdánlivě různé spolu nesouvisející příznaky jsou v podstatě příznakem jediným – vaskulitidou. Pro děti s KS by bylo příznačné označení „červené děti“. Společným znakem je překrvení na podkladě dilatace cév mikrořečistě (zarudnutí pokožky, sliznic, jazyka, spojivek, bubínků) a event. následný rozvoj ischémie (olupování kůže, Raynaudův fenomén, infarkt myokardu). Přestože laboratorní obraz často svědčí pro bakteriální zánět, nenacházíme exsudace či hnisavá ložiska a bakteriální původce není prokázán. Gastrointestinální obtíže, elevace jaterních aminotransferáz, deskvamace v okolí genitálu a generalizovaný exantém mohou být mylně považovány za reakci na silnou antibiotickou léčbu, kterou děti v úvodu onemocnění často dostávají.
Vždy se jedná o diagnózu per exclusionem. Vzhledem ke krční lymfonoditidě, která bývá významná a často předchází ostatní dominantní příznaky o několik dní, může být ORL lékař jeden z prvních, který dítě s KS vyšetřuje. Diagnostika a léčba onemocnění patří do rukou pediatra.
MUDr. Hana Jelínková
Pardubická krajská nemocnice, a.s.
Kyjevská 44
532 03 Pardubice
e mail: hana.jelinkova@nemocnice-pardubice.cz
Zdroje
1. Brogan, P. A. et al: Kawasaki disease: an evidence based approach to diagnosis, treatment, and proposals for future research. Arch. Dis. Child, 86, 2002, s. 286-290.
2. Burns, J. C. et al: Kawasaki disease: A brief history. Pediatrics, 106, 2000, 2, s. 27.
3. Burns, J. C., Joffe, L. et al: Anterior uveitis associated with Kawasaki syndrome. Pediatr. Infect Dis., 4, 1985, 3, s. 258-261.
4. Dhillon, R., Clarkson, P. et al: Endothelial dysfunction late after Kawasaki disease. Circulation, 94, 1996, s. 2103-2106.
5. Falcini, F. et al: Kawasaki disease in the third millineum: Syndrome still at risk to be unrecognised or underdiagnosed. Pediatric Rheumatology Online Journal, 2003. Electronic article, Available from:
http://www.pedrheumonlinejournal.org/April/PDF/kawasaki.pdf.
6. Holman, C. R. et al.: Kawasaki syndrome hospitalizations in the United States 1997 and 2000. Pediatrics, 112, 2003, 3, s. 495-501.
7. Cheung, Y. F. et al: Increased high sensitivity C reactive protein concentrations and increased arterial stiffness in children with a history of Kawasaki disease. Heart, 90, 2004, s. 1281-1285.
8. Jehlička, P., Lád, V., Sedláček, D.: Kawasakiho syndrom. Pediatrie pro praxi, 9, 2008, 1, s. 12-14.
9. Jen, M. et al.: Cervical spine and temporomandibular joint arhtritis in a child with Kawasaki disease. 118, 2006, s. 1569-1571.
10. Kawasaki, T.: Pediatric acute febrile mucocutaneous lymph node syndrome with characteristic desquamation of fingers and toes: My clinical observation of fifty cases. Jpn. J. Allergy, 1967. Anglický překlad: Pediatr. Infect. Dis. J., 21, 2002, s. 1-38.
11. Kim, D.: Kawasaki disease. Yonsei Med. J., 47, 2006, 6, s. 759-772.
12. Khubchandani, R.: Kawasaki disease in India. Pediatric Rheumatology Online Journal, 2, 2004, 2.
13. Lee, T. J. et al: Low-dose methotrexate therapy for intravenous immunoglobulin-resistant Kawasaki disease. Yonsei Med. J., 49, 2008, 5, s. 714-718.
14. Pemberton, M. N.: Case study: Recurrent Kawasaki disease. Britis Dental Journal., 186, 1999, s. 270-271.
15. Rowley, A. H., Shulman, S. T.: Kawasaki syndrom. Clin. Microbiol. Rev., 11, 1998, 3, s. 405-414.
16. Shibuya, N. et al.: Kawasaki disease before Kawasaki at Tokyo University Hospital. Pediatrics, 110, 2002, s. 17.
17. Singh, R. et al.: Atypical Kawasaki disease and gastrointestinal manifestations. Paediatr. Child Health, 12, 2007, 3, s. 235-237.
18. Tashiro, N. et al.: Ultrasonographic evaluation of cervical lymph nodes in Kawasaki Disease. Pediatrics, 109, s. 77.
Štítky
Audiologie a foniatrie Dětská otorinolaryngologie Otorinolaryngologie
Článek vyšel v časopiseOtorinolaryngologie a foniatrie
Nejčtenější tento týden
2010 Číslo 4- Fexofenadin – nesedativní a imunomodulační antihistaminikum v léčbě alergických projevů
- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Isoprinosine nově bez indikačních a preskripčních omezení
- Přínos inosin pranobexu v terapii infekcí HPV v gynekologii
- Praktický návod k dávkování inosin pranobexu
-
Všechny články tohoto čísla
- Ototoxicita indukovaná cisplatinou - klinické sledování a stanovení individuální senzitivity
-
Obstrukční spánková apnoe – význam septoplastiky a turbinoplastiky
Část I (teoretická část) -
Obstrukční spánková apnoe – význam septoplastiky a turbinoplastiky
Část II (praktická část) - Hodnocení kvality závěru glottis
- PFAPA syndrom v ORL oblasti a jeho indikace k tonzilektomii
- Kawasakiho syndrom – možná příčina krční lymfonoditidy u dětí
- Vestibulárne evokované myogénne potenciály – VEMP: štandardizácia metódy
- Přehled metodických postupů subjektivního popisu vlastností hlasových projevů v oblasti poruch, patologie a terapie hlasu
- Endoskopická autofluorescencia v diagnostike nádorov hrtana
- Kostný vibrátor ukotvený do lebky (BAHA) - naše skúsenosti
- Současné možnosti léčby recidivující papilomatózy hrtanu
- Prof. MUDr. Jiří Hubáček, DrSc., osmdesátníkem
-
9. česko-německé ORL dny
(SRN, Bad Salzungen, 8. – 9. října 2010) -
Sympozium poruch polykání
(Pardubice, 22. – 23. října 2010) -
4. kurz fonochirurgie a rekonstrukční chirurgie hrtanu
(SRN, Würzburg, 14. – 17. července 2010) - Autorský a věcný rejstřík
- Otorinolaryngologie a foniatrie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- PFAPA syndrom v ORL oblasti a jeho indikace k tonzilektomii
- Kawasakiho syndrom – možná příčina krční lymfonoditidy u dětí
- Vestibulárne evokované myogénne potenciály – VEMP: štandardizácia metódy
-
Obstrukční spánková apnoe – význam septoplastiky a turbinoplastiky
Část II (praktická část)
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



