-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Výsledky chirurgie strabismu u dospělých
Binocular Vision Results after Strabismus Surgery in Adults
Purpose:
In the retrospective clinical trial is evaluated efficacy of strabismus surgery in adult patiens operated in our eye clinic in period from 1990 to 2005.Methods:
We determinated three basic questions:
What are the cosmetic results of surgery at a various types of strabismus?
What is binocular vision outcome after surgery in comparison to preoperative status?
What is the prevalence of postoperative diplopia?
What is the efficacy of the Hummelsheim’s transposition operation in comparison to classical surgery
The study group included 257 adult patiens aged from18 to 65 years (mean32,6) with concomitant strabism, residual or consecutive esotropia or exotropia and paralytic strabism.Results:
Ortophoria or small angle of eso - or exodeviation (up to 10 prism diopters) with successful cosmetic results were presented in 100 % of patiens. Single binocular vision efore surgery had 34,6 % of patiens (20,6 % simultaneous vision, 14 % vision, no stereopsis). Binocular vision postoperatively had 80 % of patiens (simultaneous vision 35,4 %, fusion 28,4 %, stereopsis 16 % of patiens). Postoperatively in 16 patients temporary diplopia for a short time occured. No case of postoperative paradox diplopia with anomalous retinal correspondence was noticed.Conclusion:
We can conclude that strabism surgery in adults has asuccessful cosmetic result with psychological and social consequences and represents a posibility to obtain or improve binocular vision including stereopsis.Key words:
strabism concomitant, paralytic, esotropia, exotropia, binocular vision, stereopsis
Autoři: H. Pellarová; R. Autrata; E. Unčovská; K. Šenková; J. Řehůřek
Působiště autorů: Dětská oční klinika LF MU a FN, Brno, přednosta prof. MUDr. Rudolf Autrata, CSc., MBA
Vyšlo v časopise: Čes. a slov. Oftal., 65, 2009, No. 6, p. 208-216
Kategorie: Přehledný referát
Souhrn
Cíl:
účelem retrospektivní studie je zhodnocení efektivity operací konkomitantního i paralytického strabismu u dospělých pacientů operovaných na klinice dětské oftalmologie v Brně v letech 1992 až 2005.Metodika:
Stanovili jsme základní otázky:
Jaké jsou výsledky kosmetické úpravy různých typů strabismu?
Jaká byla kvalita binokulárních funkcí před operací ve srovnání se stavem po operaci?
Jaký byl výskyt pooperační diplopie?
Jaká je efektivita transpoziční operace podle Hummelsheima při paréze n. abducens ve srovnání s klasickou operací, tj. retropozicí vnitřního přímého svalu současně s resekcí zevního přímého svalu?
Soubor tvoří 257 dospělých ve věku 18 až 65 let (průměr 32,6 roku) se strabismem konkomitantním a jeho reziduální nebo následnou ezotropií či exotropií a strabismem paralytickým různé etiologie.Výsledky:
Postavení do 5 st. operacemi a reoperacemi dosáhlo téměř 100 % pacientů. Jednoduché přístrojové binokulární vidění před operací mělo 34,6 % pacientů (superpozice 20,6 %, fúze 14 %), žádný pacient neměl stereopsi. Po operaci bylo binokulární vidění přítomno u 80 % pacientů (superpozice 35,4 %, fúze 28,4 %, stereopse 16 %). Diplopie po operaci se vyskytla přechodně u 16 pacientů. V žádném případě jsme nezaznamenali po operaci paradoxní diplopii u anomální retinální korespondence. Ve skupině pacientů s parézou abducentu byla zjištěna významně lepší účinnost transpoziční operace pro snížení průměrné velikosti pooperační úchylky, než při retropozici a resekci vnitřního a zevního přímého svalu. Reziduální diplopii po operaci mělo v primárním postavení 28 % pacientů ve skupině s klasickým výkonem na horizontálních svalech oproti 7 % pacientů po modifikované Hummelsheimově transpoziční operaci.
Závěrem lze shrnout, že operace strabismu u dospělých pacientů má dobrý kosmetický efekt s psychosociálními důsledky a znamená také možnost získání jednoduchého binokulárníhovidění nebo zlepšení jeho kvality.
Klíčová slova:
strabismus konkomitantní, paralytický, konvergentní, divergentní, binokulární vidění, stereopseÚVOD
Léčba šilhání zahrnuje konzervativní i chirurgické postupy, ortoptické a pleoptické cvičení je však záležitostí především dětského věku. Operace konkomitantního strabismu u dospělých pacientů jsou často považovány za kosmetické zákroky, které nejsou schopny změnit stav binokulárního vidění. Oproti tomuto názoru stojí publikované studie některých autorů (Kushner, Morris, Ball, Hromádková, Skorkovská) o vhodnosti chirurgického řešení strabismu s možným navozením binokularity i v dospělém věku. Vzhledem ke kontroverzním názorům na tuto problematiku jsme se rozhodli podrobně analyzovat vlastní soubor dospělých nemocných operovaných na naší klinice. Zajímala nás efektivita operací ve smyslu kosmetické úpravy, možnost získání nebo zlepšení binokulárního vidění po operaci a výskyt pooperační diplopie. U pacientů s parézou n. abducens jsme hodnotili efektivitu transpoziční operace na vertikálních přímých svalech podle Hummelsheima ve srovnání s klasickou operací na horizontálních přímých svalech.
METODIKA
V retrospektivní studii byly analyzovány dlouhodobé výsledky chirurgické léčby různých typů konkomitantního i paralytického strabismu v souboru 257 dospělých pacientů (věkový průměr 32,6 roku) operovaných a sledovaných na naší klinice v letech 1992 až 2005. Doba sledování činí 2–15 roků (průměr 6,3 roku). U všech pacientů bylo provedeno komplexní oční vyšetření, kompletní ortoptické vyšetření včetně zjištění sítnicové korespondence na troposkopu a s prizmaty a červeným sklem. Vyšetření binokulárního vidění jsme prováděli na troposkopu, pomocí Bagoliniho skel a Worthových světel. Sledovali jsme výskyt refrakčních vad a amblyopie. Hodnotili jsme účinnost operací z hlediska úspěšnosti korekce předoperační úchylky, z hlediska srovnání kvality binokulárního vidění před a po operaci včetně výskytu diplopie. Všechny operace byly provedeny v celkové anestezii. Na jednom oku byly operovány vždy maximálně dva okohybné svaly. Z celkového počtu 257 pacientů byla u 213 pacientů provedena jedna operace, u 47 (22 %) pacientů byly potřebné dva chirurgické zákroky v odstupu 3 až 6 měsíců.
Svůj soubor dospělých s obrnou n. VI. jsme rozšířili i o děti s obrnou n. VI., které byly operovány na naší klinice ve stejné době. Analyzovali jsme soubor 97 pacientů operovaných v období 1990 až 2004. Porovnávali jsme efektivitu transpozice vertikálních přímých svalů podle Hummelsheima při paréze n. abducens ve srovnání s klasickým výkonem, tj. retropozicí vnitřního přímého a resekcí zevního přímého svalu. Průměrná doba sledování po operaci byla 76,6 měsíců (12 až 169 měsíců), průměrný věk 27,3 roku (1 až 69 roků). U pacientů ve skupině A (46 pacientů) byla provedena retropozice vnitřního přímého svalu 5–7 mm a resekce zevního přímého svalu 8 až 12 mm. Pacienti ve skupině B (51 pacientů) byli operováni technikou transpozice vertikálních přímých svalů podle Hummelsheima. Zevní poloviny vertikálních přímých svalů po jejich preparaci přesunujeme k úponu paretického m. r. ext. Tento výkon doplňujeme retropozicí vnitřního přímého svalu. V případech totální paralýzy n. abducens přesunuté poloviny vertikálních přímých svalů resekujeme o 5–7 mm (zesílená transpozice).
Hodnotili jsme velikost úchylky v primárním postavení a výskyt diplopie před operací a po operaci.
Statistická analýza pro neparametrická data byla zpracována pomocí Mannova - Whitneyho - test pro nepárová data nebo pomocí Wilcoxonova testu pro párová data. Studentův t-test a X2 –analýza byly použity pro učení statistické významnosti srovnání výsledků mezi skupinami (Stat. program Microsoft Office Professional Edition, 2003).
VÝSLEDKY
Tabulka č. 1 dokumentuje analýzu celého souboru 257 dospělých pacientů z hlediska typu strabismu. Nejčastěji byl zastoupen dynamický konvergentní (33,5 %) a divergentní (23 %) strabismus, v 17 % se jednalo o paralytický strabismus, zbývající významnou část tvořili pacienti s reziduální či konsekutivní ezotropií či exotropií.
Tab. 1. Soubor 257 dospělých pacientů, rozdělení podle typu strabismu (věk 18 -36 roků, průměr 32,6) 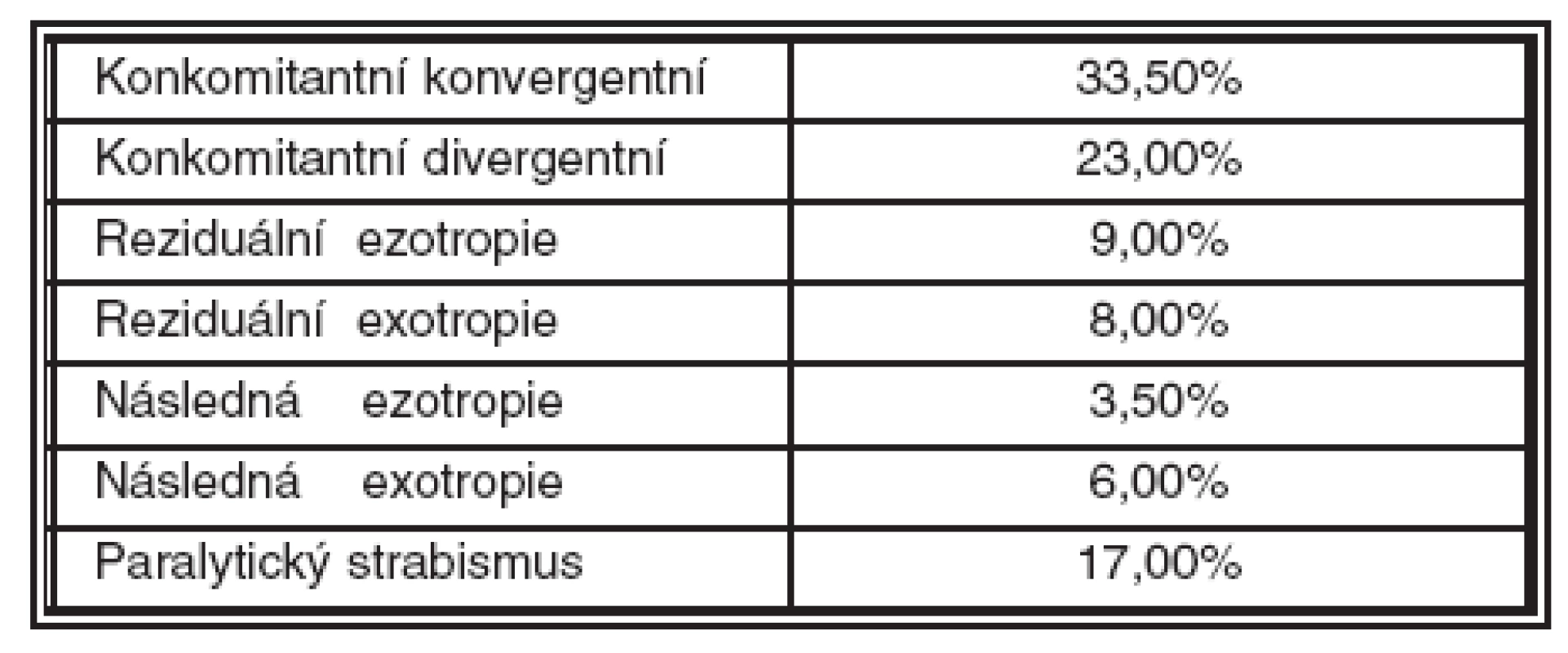
Ve skupině paralytického strabismu u dospělých byly častěji příčinou úrazy (26,7 %) a nádory (31 %). Méně byly zastoupeny cévní a oběhové poruchy (11,6 %), demyelinizace (8,9 %), záněty (11,7 %), diabetes (6,7 %) (graf 1).
Graf 1. Příčiny paralytického strabismu v našem souboru dospělých pacientů 
Při hodnocení výskytu refrakčních vad v našem souboru dospělých byla nejčastější hypermetropie do 6 D (více než 1/3), myopie do 6 D byla přítomna u 1/5 očí, astigmatismus větší než 1 D měla 1/4 očí z celkového počtu (tab. 2).
Tab. 2. Výskyt refrakčních vad v celém souboru dospělých pacientů se strabismem (514 očí) 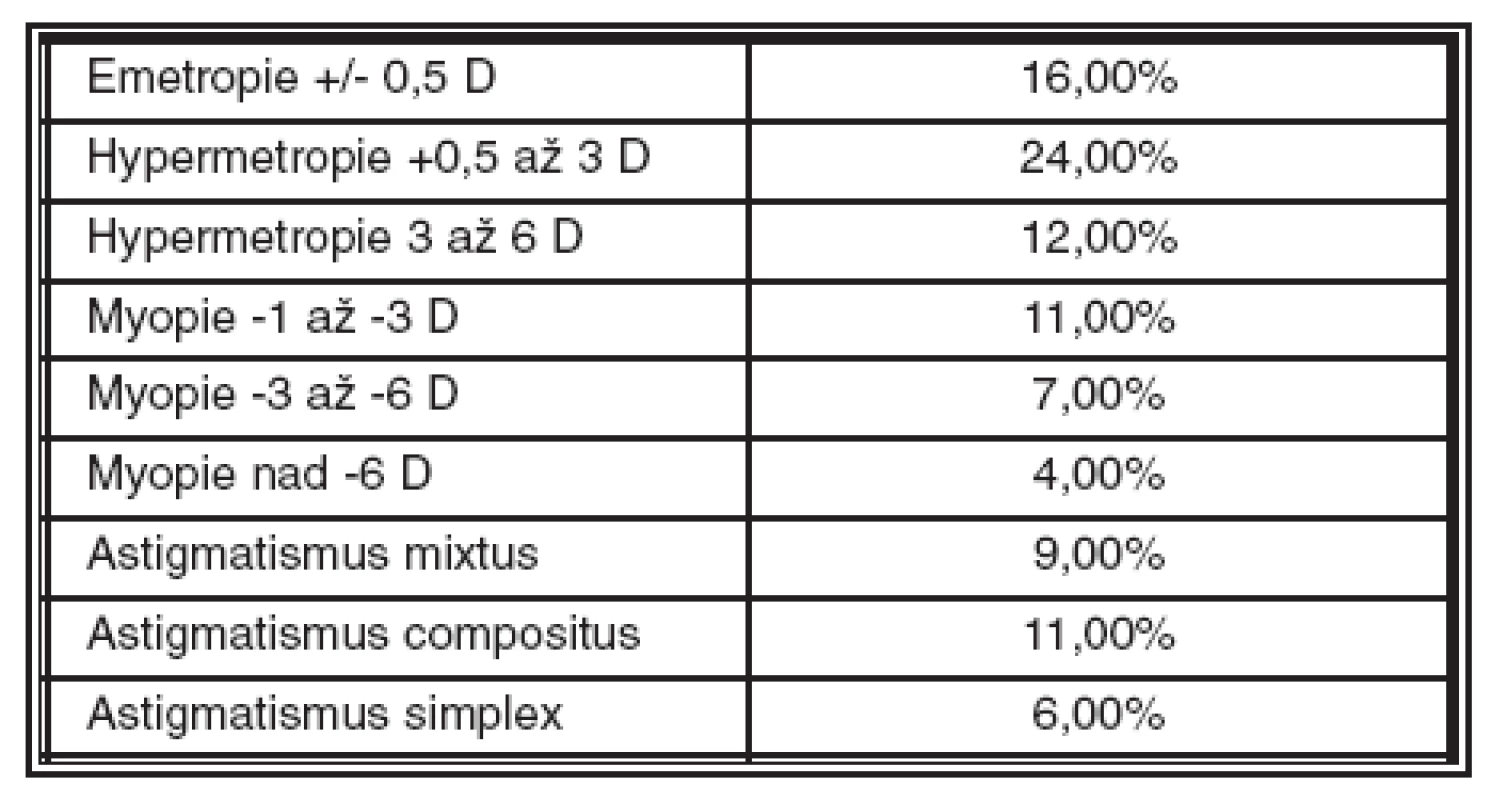
Téměř 1/3 očí měla vizus s nejlepší korekcí 6/12 a lepší, na opačném konci pásma úrovní zrakové ostrosti pak 7 % očí mělo vizus s korekcí horší než 6/60 (tab. 3).
Tab. 3. Nejlepší korigovaná zraková ostrost v celém souboru dospělých pacientů se strabismem (celkem 514 očí) 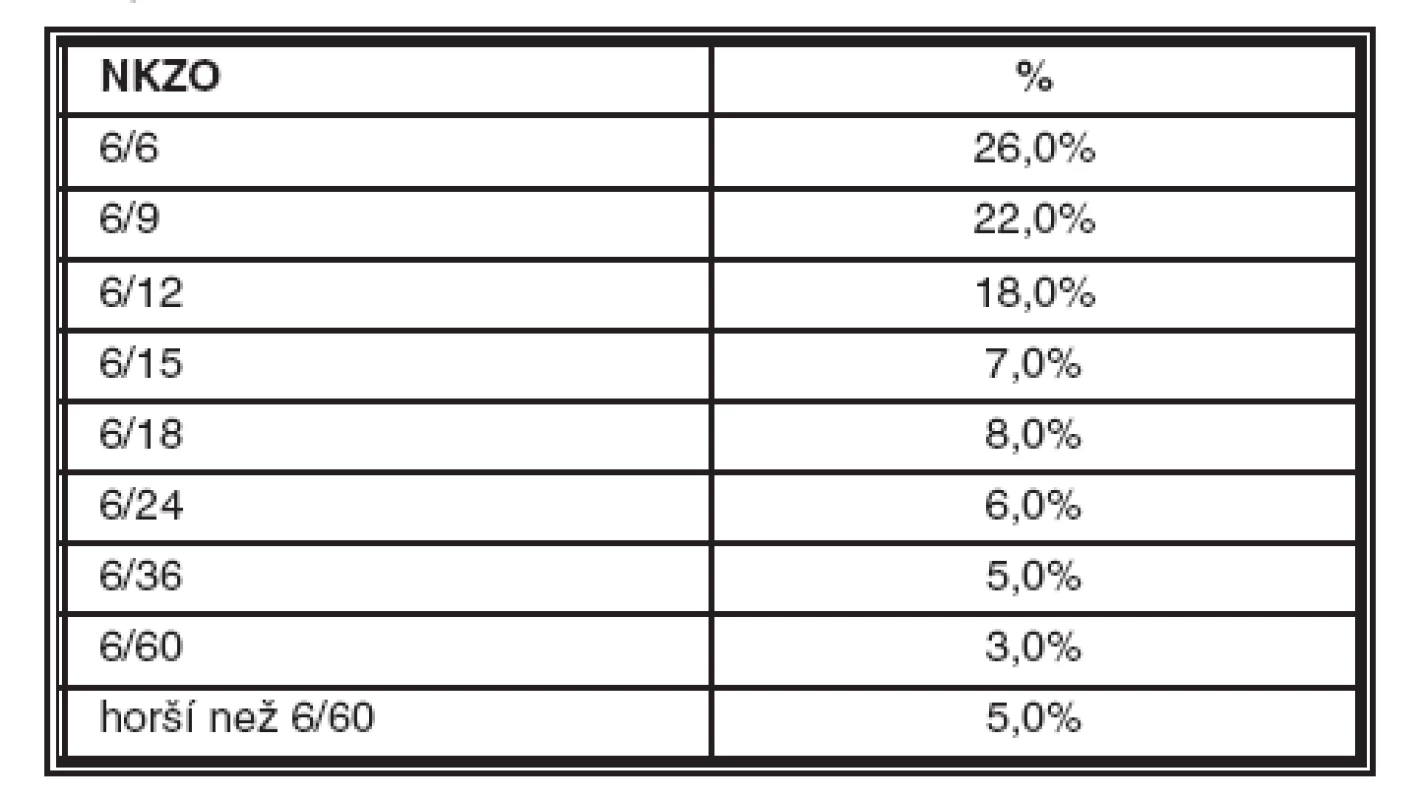
V celé skupině inkomitantního strabismu u dospělých vysoce převažovala právě paréza n. abducens (64 %), méně často se jednalo o parézu n. trochlearis (21 %), vzácněji n. oculomotorius(15 %) (graf 2).
Graf 2. Rozdělení a výskyt podle typu paralytického strabismu našem souboru dospělých pacientů 
Srovnání průměrné velikosti úchylky u všech typů strabismu v našem souboru před operací a dlouhodobě po operaci ukazuje statisticky významné zlepšení postavení očí. Průměrná velikost úchylky u konvergentního strabismu byla před operací 27,3 stupňů (rozsah +14 až +45 st.), po operaci 2,8 stupňů (rozsah -2 až +5 st.), u divergentního strabismu před operací -14,6 stupňů (rozsah -10 až -25 st.), po operaci -1,7 stupňů (rozsah -5 až 0 st.), u vertikálních deviací před operaci 11,5 stupně (rozsah 6 až 16 st.), po operaci 1,2 stupňů (rozsah 0 až 4 st.), u paralytického strabismu před operací 26,1 stupňů (rozsah +20 až +48), po operaci 6 stupňů (rozsah -4 až +12) (graf 3). Ve skupině paralytického strabismu (43 pacientů) byla hodnocena velikost pooperační úchylky v primárním postavení očí bez kompenzačního postavení hlavy.
Graf 3. Průměrná velikost úchylky v jednotlivých skupinách podle typu strabismu před a po operaci (n=257) 
Při hodnocení binokulárních funkcí po operaci jsme zaznamenali nejen navození jednoduchého binokulárního vidění, ale i funkční zlepšení v kvalitě binokulárních funkcí. Před operací nemělo žádné binokulární vidění 65,4 % pacientů, 20,6 % pacientů mělo superpozici a normální Bagoliniho test, 14 % pacientů mělo fúzi, nikdo neměl stereopsi. Po operaci nebylo přítomno binokulární vidění pouze u 20,2 % pacientů. Ostatní, tedy 79,8 % pacientů, mělo po operaci binokulární vidění. Z toho u 35,4 % byla superpozice, u 28,4 % fúze, u 16 % byla po operaci přítomna stereopse. Diplopie byla zjištěna před operací u 7 pacientů s konkomitantním strabismem a normální retinální korespondencí. Z těchto 7 pacientů zůstala občasná diplopie u 3, která byla úspěšně řešena za 3 měsíce předpisem prizmat k vlastní brýlové korekci. V žádném případě jsme neměli paradoxní diplopii po operaci u anomální retinální korespondence (graf 4).
Graf 4. Kvalita přístrojového binokulárního vidění před a po operaci (n=257) 
Ve skupině pacientů s parézou abducentu byla zjištěna významně lepší účinnost transpozičních operací pro snížení průměrné velikosti předoperační úchylky než při retropozici a resekci vnitřního a zevního přímého svalu (graf 5). Průměrná velikost úchylky v primárním postavení před operací byla ve skupině A (retropozice m. r. int. a resekce m.r. ext.) 52 prizmatických dioptrií (PD) v rozmezí 25 až 76 PD, a ve skupině B (Hummelsheimova transpoziční operace) 58 PD (rozsah 30–90 PD). Finální průměrná úchylka po operaci zlepšena ve skupině A na 21 PD (rozsah 2 až 36 PD) a ve skupině B na 6 PD (rozsah -8 až 20 PD). Rozdíl mezi průměrnými hodnotami v primárním postavení byl statisticky významný (P = 0,0332).
Graf 5. Průměrná velikost úchylky u paralytického strabismu (paréza n. VI.) v obou skupinách před a po operaci (A = retropozice a resekce , B= transpoziční operace H., n=97) 
Diplopie byla přítomna u 81 % pacientů skupiny A, a 89 % pacientů skupiny B. Diplopie v primárním postavení po operaci přítomna u 28 % pacientů ve skupině A, u 7 % pacientů ve skupině B (P = 0,0295, graf 6). Po operaci se u všech případů paralytického strabismu diplopie v primárním postavení očí při pohledu přímo vpřed po krátkém čase upravila.
Graf 6. Výskyt diplopie u paralytického strabismu (paréza n. VI.) v primárním postavení v obou skupinách před a po operaci (A = retropozice a resekce, B = transpoziční operace Hum., n=97) 
Nebyly zaznamenány komplikace typu ischémie předního segmentu nebo indukované vertikální deviace.
Obr. 1 Pacientka s levostrannou parézou n. abducens a n. facialis po exstirpaci tumoru mozkového kmene, oči v primárním postavení (a), pohled doleva s chybějící abdukcí levého oka (b), po transpoziční operaci paralelní postavení očí, subjektivně bez diplopie, binokulární vidění na úrovni fúze (c). 
Obr. 2 Pacient s oboustrannou parézou n. abducens a pravostrannou částečnou parézou n. facialis po traumatu 4 roky po transpoziční operaci na obou očích, primární postavení očí (a), pohled doprava s částečnou abdukcí pravého oka (b), pohled doleva s částečnou abdukcí levého oka (c) 
Obr.3 Pacientka po neurochirurgickém zákroku s oboustrannou úplnou obrnou abducentu před operací (a) a 3 roky po operaci strabismu, bez diplopie, binokulární vidění v kvalitě stereopse (b). 
Obr.4 Naše nejstarší pacientka s oboustrannou obrnou n. abducens po úrazu hlavy při autonehodě, stav před operací strabismu, pohled doleva (a), pohled doprava (b), stav po oboustranné transpoziční operaci, bulby v primárním postavení paralelní (c). 
Obr.5 Pacient s téměř úplnou poúrazovou obrnou n. abducens vlevo, před operací v primárním postavení v extrémní ezodeviaci, s chybějící abdukcí (a), po operaci paralelní postavení s částečně obnovenou abdukcí (b). Při posledním vyšetření 5 let po operaci má pacient visus 5/5 a binokulární vidění udává na úrovni stereopse. 
Obr.6 Příklad velké divergentní úchylky s alternující fixací téměř 40 stupňů s insuficiencí konvergence, stav před operací, oboustrannou resekcí vnitřních přímých svalů, v primárním postavení fixace pravým (a) a levým (b) okem. 
Obr. 1. Pacientka s levostrannou částečnou parézou n. oculomotorius, hypotropie a exotropie levého bulbu, levá zornice širší, ptóza levého horního víčka před operací, resekcí vnitřního přímého svalu 8 mm a retropozicí zevního přímého svalu 6 mm, m. rectus int. transponován o 2/3 šíře úponu směrem nahoru. 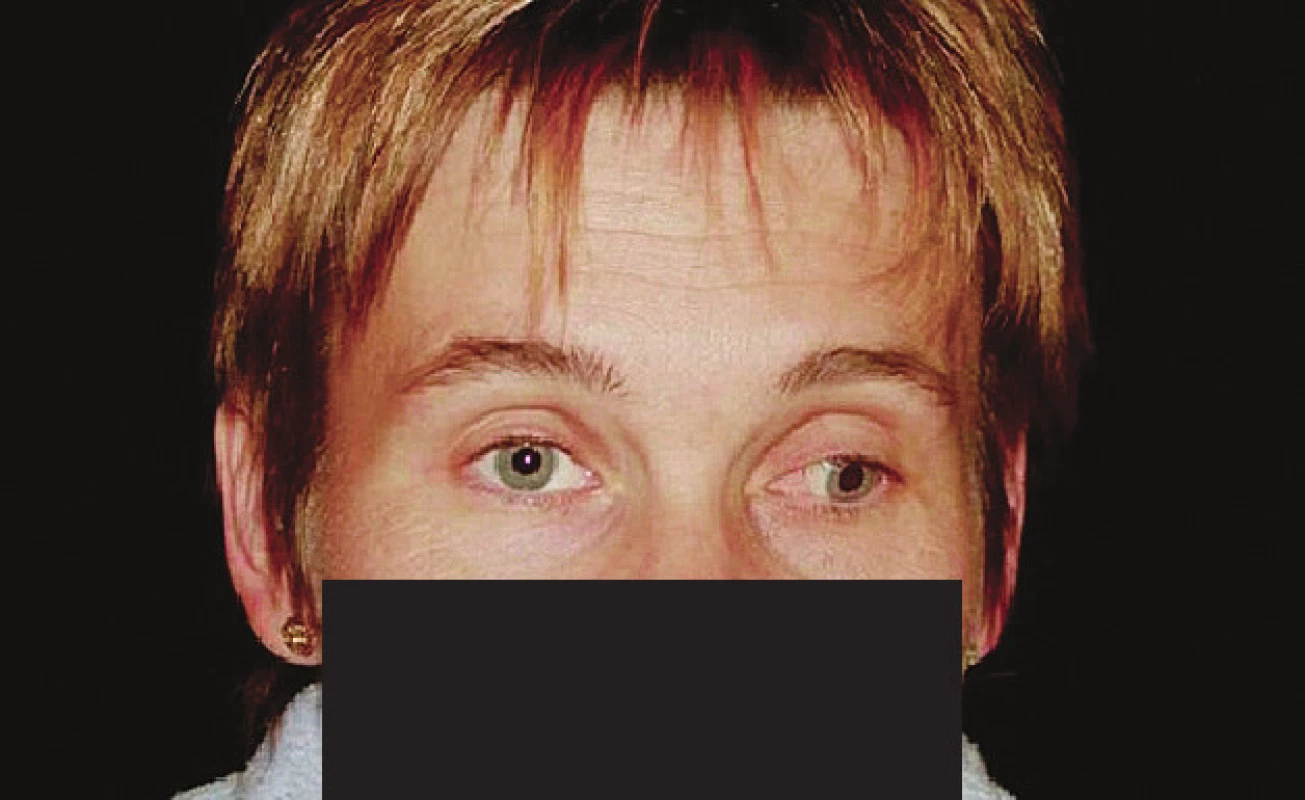
Obr.8 Pacient s posttraumatickou parézou n. VI. vlevo po úrazu před operací, fixace postiženým okem (a), pohled doleva s chybějící abdukcí (b), stav po operaci, Hummelsheimově zesílené transpozici, v primárním postavení (c) s částečně obnovenou abdukcí (d). 
Obr.9 Hypertropie levého oka s hyperfunkcí m. obliquus inf. při obrně m. obl. sup., kompenzační postavení hlavy (torticollis ocularis) před operací (a, b), na dolním obrázku stav po operaci, anteriorizaci dolního šikmého svalu, bez hyperfunkce m. obl. inf., paralelní postavení bez vertikální deviace, bez diplopie a bez kompenzačního postavení hlavy (c). 
DISKUSE
Operace strabismu u dospělých byla a stále ještě zůstává považována některými oftalmology za čistě kosmetický zákrok s úpravou postavení očí bez ovlivnění binokulárních funkcí. V literatuře se však setkáváme s klinickými studiemi, které obhajují chirurgii strabismu dospělých nejen z důvodu kosmetického efektu, ale i pro možnost navození binokularity. Kushner ve své práci zaznamenal u 86 % pacientů po operaci binokulární vidění v prostoru při vyšetření Bagoliniho skly. Všichni tito pacienti měli před operací dlouhotrvající strabismus bez jednoduchého binokulárního vidění [17]. V další studii uvádí Kushner významný počet pacientů s nastolením binokularity v případě paralelního postavení očí po operaci a prokazuje, že chirurgie strabismu v dospělém věku není jenom kosmetickou záležitostí [18]. Morris udává ve svém souboru dospělých operovaných pro konvergentní strabismus překvapivě stereopsi u 50 % pacientů po operaci. U všech členů souboru pak dokládá periferní fúzi při vyšetření Worthovým testem [23]. Ball zjistil po operaci horizontálního dlouhotrvajícího šilhání stereopsi v případech paralelního postavení očí po operaci a při dobré zrakové ostrosti na obou očích [2]. Skorkovská sledovala přítomnost binokulárního vidění v prostoru při vyšetření Bagoliniho skly. V jejím souboru neměl nikdo před operací binokularitu. Po operaci udává přítomnost binokulárního vidění v prostoru u 14 % pacientů, přestože zcela paralelní postavení mělo po operaci 52 % nemocných.[33] Hromádková publikovala výsledky binokulárního vidění po operaci u 24 dospělých pacientů. Před operací byla přítomna fúze u 8 osob a nikdo neměl stereopsi. Po operaci uvádí 12 pacientů s fúzí a 4 pacienty s navozením stereopse [11]. Scott a spol. v unikátním souboru 892 nemocných se začátkem šilhání po 9. roce věku získal fúzi u 92 % členů souboru.[30] Magramm ve své práci upozorňuje na riziko ischémie předního segmentu v případě chirurgického zákroku na více než dvou přímých svalech zejména u starších nemocných. V jeho souboru byli všichni pacienti starší než 60 let. Předpovídá, že počty starších pacientů podstupujících operaci budou stoupat vzhledem k prodlužujícímu se věku a ke snaze o zlepšení kvality života starších lidí.[20] Keltner vyzdvihuje také pozitivní psychosociální aspekty chirurgie strabismu dospělých v jejich profesním a osobním životě [15].
Obrna n. abducens je nejčastější získanou okohybnou obrnou. Její etiologie je dosti rozmanitá a výskyt příčin je rozdílný v dětském věku a u dospělých. Vrozená obrna n. VI. je spíše vzácností [8, 27]. Někdy je možno diagnostikovat u novorozenců tzv. benigní přechodnou obrnu n. VI. bez jiných neurologických a vývojových abnormalit se spontánní úpravou do 6 týdnů věku dítěte [1]. Nejčastější příčinou získané obrny u dětí je trauma (34–51 %), následují nádory (27–39 %) a zánětlivá etiologie (13–17 %) [8]. Při úrazech bývá velmi často obrna n. VI. patrna v rámci zlomenin spodiny lebeční jako jednostranná obrna nebo oboustranně při úrazu spojeném s pádem a nárazem hlavy v sagitální rovině. Z nádorových příčin je nejčastější gliom pontu a obrna n. VI. je nejčastější klinickou manifestací tohoto tumoru v průměrném věku 6,5 roku. Gliomy mozkového kmene patří mezi časté příčiny obrny n. VI. spojené s městnavou papilou u starších dětí a adolescentů [25]. Metastázy neuroblastomu mohou způsobit izolovanou obrnu n. VI. v časném stadiu onemocnění u dětí do 3 let věku. Obrna n. VI. může být způsobena také infekčními příčinami jako bakteriální meningitida, hnisavý středoušní zánět, mastoiditida, varicella a borelióza. Vaskulární etiologie častější u dospělých je v dětském věku extrémně vzácná. Od roku 1967 je známa tzv. benigní obrna n. VI. popsaná u dětí ve věku 2–15 roků [16]. Tato obrna je izolovaná se spontánní úpravou od 4 dnů do 8–12 týdnů, s negativním neurologickým nálezem, normálním nálezem při CT a MRI vyšetření a při analýze mozkomíšního moku. Ve výskytu příčin obrny n. VI. v našem souboru pacientů se shodujeme s výše jmenovanými autory.
V případě trvání obrny n. VI. déle než 6 měsíců beze změny, po přeléčení známé příčiny je třeba indikovat chirurgickou úpravu postavení očí ve snaze odstranit diplopii a obnovit alespoň jednoduché binokulární vidění v primárním postavení. Nezanedbatelný je také kosmetický efekt.
V chirurgické úpravě paralytického strabismu při obrně n. VI. je možno použít řadu operačních postupů. Podle Nelsona a Hromádkové [12, 24] je vhodné při úchylce do 30 PD provést oslabení stejnostranného antagonisty, tedy retropozici m. r. int. v rozsahu do 8 mm kombinovanou supramaximální resekcí postiženého m. r. ext. v rozsahu 8–12 mm. Při totální paralýze m. r. ext. s úchylkou většinou více než 30 PD nemá tato operace dostatečný efekt. Lze sice dosáhnout zlepšení postavení oka a kompenzačního postavení hlavy, ale v primárním postavení očí diplopie často přetrvává, jak jsme si také ověřili v našem souboru pacientů. Předávkování retropozice m. r. int. nad 8 mm způsobuje významné omezení, současně je také velmi malý zisk při předávkování resekce totálně paralytického zevního přímého svalu.
Bylo vyvinuto množství tzv. transpozičních procedur [5, 6, 9, 10, 21, 22, 28], které mohou navodit paralelní postavení očí v přímém pohledu a obnovit jistou míru abdukce postiženého oka. Originální Hummelsheimova operace spočívá v transpozici a fixaci zevních polovin funkčních vertikálních svalů k úponu postiženého m. r. ext.[13] Jensenova procedura zahrnuje rozštěpení obou vertikálních svalů a m. r. ext na dvě poloviny, suturu horní poloviny m. r. ext. k zevní polovině m. r. sup. a dolní polovinu m. r. ext. k zevní polovině m. r. inf. [14, 30, 32]. Výhodou těchto operačních postupů je zachování ciliárních arterií a tím eliminace rizika ischémie předního segmentu [7, 29]. Nevýhodou je, že v dlouhodobém sledování není účinnost této techniky dostatečná.
Jiní autoři obhajují transpozici kompletních úponů vertikálních svalů a fixaci k m. r. ext. s přídavnou retropozicí m. r. int. [27]. Takto provedená operace však významným způsobem snižuje cévní zásobení ciliárními arteriemi a extrémně zvyšuje riziko ischémie předního segmentu popsané i u dětí [3]. Při vědomí výše uvedených faktů jsme se rozhodli použít zesílenou modifikaci Hummelsheimovy metody u obrny n. VI. s úchylkou větší než 30 PD u 51 pacientů. Při této proceduře byly zevní poloviny m. rectus superior a m. rectus inferior ve své úponové části resekovány (5–8 mm), potom transponovány a fixovány suturou k úponu paretického m. r. ext. Operace byla doplněna oslabením retropozicí m. r. int. stejného oka (5–7 mm). Oslabení m. r. int. pomocí injekce botulotoxinu do svalu jsme neprováděli. Výsledky této skupiny pacientů sledovaných déle jak 1 rok po operaci jsou povzbudivé. Průměrná redukce úchylky a snížení výskytu diplopie v primárním postavení po operaci bylo statisticky významně lepší ve skupině pacientů se zesílenou modifikací Hummelsheimovy transpoziční operace než ve skupině pacientů operovaných pouze retropozicí m. r. int. a resekcí m. r. ext. V našem souboru jsme nezaznamenali po operaci žádné závažnější komplikace typu ischémie předního segmentu nebo indukované vertikální deviace. Podobně uspokojivé výsledky dosáhl ve své studii Brooks [4]. Ve skupině 8 pacientů sledovaných 6 týdnů až 8 měsíců po zesílené modifikaci Hummelsheimovy transpoziční operace byla průměrná předoperační úchylka 45 PD u sedmi případů jednostranných obrn n. VI a 85 PD u jednoho případu bilaterální obrny. Pět pacientů mělo po operaci v primárním postavení úchylku do 15 PD, nevyskytly se žádné pooperační komplikace [4].
Paysse ve své studii [26] hodnotí jako dostatečně efektivní další zesilující modifikaci transpoziční operace spočívající v přesunu 3/4 úponu obou vertikálních svalů k úponu paretického m. r. ext., s posílením tzv. zadní fixační suturou 12–15 mm za limbem. Výsledky této práce demonstrují účinnost zesilující transpoziční procedury nejen u parézy n. VI., ale i ostatních paralytických vertikálních a horizontálních okohybných poruch.[26]
V našem souboru s parézou abducentu byla zjištěna významně lepší účinnost transpozičních operací pro snížení předoperační úchylky než při retropozici a resekci vnitřního a zevního přímého svalu. Reziduální pooperační diplopie v primárním postavení se u všech případů v krátké době upravila.
Kosmetická úprava obou typů strabismu v našem souboru operací nebo operacemi na úchylku do +5 až -5 st. byla velmi dobrá. Výsledky naších operaci dokazují však i příznivý funkční efekt. Kvalita binokulárního vidění po operaci ve srovnání se stavem po operaci se zlepšila ve smyslu navození jednoduchého binokulárního vidění. popř. i zvýšení kvality binokulárních funkcí, navození fúze a stereopse. Ze sedmi pacientů s diplopií a konkomitantním strabismem zůstala občasná diplopie u tří, která byla úspěšně řešena předpisem prizmat k vlastní brýlové korekci. V žádném případě jsme nezaznamenali paradoxní diplopii po operaci u anomální retinální korespondence, kde se snažíme operací úchylku jen výrazně zmenšit a nesnažíme se o úplnou paralelitu bulbů. Operace konkomitantního strabismu v dospělosti proto není nutno odmítat. Operace strabismu dospělých, prováděné častěji v posledních letech, výrazně přispívají ke zlepšení péče o strabismus v populaci.
ZÁVĚR
Operace konkomitantního i paralytického strabismu u dospělých má dlouhodobě nejen dobrý kosmetický efekt, ale znamená také možnost získání jednoduchého binokulárního vidění nebo zlepšení jeho kvality včetně navození stereopse. Z psychosociálního pohledu přináší významné zlepšení kvality profesního i osobního života pacienta.
Zesílená a modifikovaná Hummelsheimova transpoziční operace se jeví jako dlouhodobě účinná metoda v chirurgickém řešení obrny n. VI. Může úspěšně korigovat i velkou úchylku, výrazně zlepšit nebo odstranit kompenzační postavení hlavy a obtěžující diplopii v primárním postavení, a částečně obnovit abdukci.
Do redakce doručeno dne 20. 2. 2009
Do tisku přijato dne 26. 10. 2009
MUDr. Helena Pellarová
Dětská oční klinika LF MU a FN Brno
Černopolní 9
613 00 Brno
Zdroje
1. Archem, S.M., Sondhi, N., Helveston, E.M.: Strabismus in infancy. Ophthalmology. 1989 : 96 : 133
2. Ball, A., Drummond, G.T., Pearce, W.G.: Unexpected stereoacuity following surgical correction for longstanding horizontal strabismus. Canad. J. Ophthalmol. 28; 1993 : 217–220
3. Bleik, J.H., Cherfan, G.M.: Anterior segment ischemia a 10-year-old patient. Am. J. Ophthalmol. 1995 : 119 : 524–528
4. Brooks, S.E., Olitsky, S.E, Ribiero G.B.: Augmented Hummelsheim procedure for paralytic strabismus. J. Pediatr.Ophthalmol. Strabismus. 2000 : 37 : 189–195
5. Cline, R.A., Scott, W.E.: Long-term follow-up of Jensen procedures. J Pediatr Ophthalmol Strabismus. 1988 : 25 : 264–269
6. Foster, R.S.: Vertical muscle transposition augmented with lateral fixation J AAPOS. 1997 : 1: 20–30
7. France, T.D., Simon, J.W.: Anterior segment ischemia syndrome following muscle surgery: the AAPOS experience. J. Pediatr. Ophthalmol. Strabismus. 1986 : 23 : 87–91
8. Halley, R.D.: Paralytic strabismus in children: etiologic incidence and management of the third, fourth, and sixth nerve palsies. Ophthalmology. 1980 : 87 : 24–38
9. Helveston, E.M.: Muscle transposition procedures. Surv. Ophthalmol.. 1971 : 16 : 92–97
10. Hiatt, R.L.: Transposition procedures in strabismus. Ann. Ophthalmol. 1986 : 18 : 332–336
11. Hromádková, L., Řehůřek, J.: Příspěvek k problematice chirurgie strabismu v dospělém věku. Čs. Oftal. 54; 1998 : 100–104
12. Hromádková L.: Paralytický strabismus. Šilhání. 2. vydání, Brno, IDVPZ. 1995 : 163
13. Hummelsheim, E.: Weitere Erfahrungen mit partieller Schnenuberpflanzung an den Augenmuskeln. Arch Augenheilkd. 1909 : 62 : 71–76
14. Jensen, C.D.F.: Rectus muscle union : a new operation for paralysis of the rectus muscle. Trans. Pac. Coast Oto-ophthalmol Soc Annu Meet. 1964 : 45 : 359–361
15. Keltner, J: Strabismus surgery in adults. Arch. Ophthal. 112; 1994 : 599–600
16. Knox, D.L., Clark, D.B., Schuster, F.F.: Benign sixth nerve palsies in children. Pediatrics. 1967 : 40 : 560–564
17. Kushner, B.J., Morton, G.V.: Postoperative binocularity in adults with longstanding strabismus. Ophthalmology. 99; 1992 : 316–319
18. Kushner, B.J.: Postoperative binocularity in adults with longstanding strabismus: is surgery cosmetic only? Am. Orthoptic J. 40; 1990 : 64–67
19. Lee J., Hartus, S., Cohen, J. et al.: Results of a prospective randomized trial of botulinum toxin therapy in acute unilateral sixth nerve palsy. J. Pediatr Ophthalmol. Strabismus. 1994 : 31 : 283–289
20. Magramm, I.,Schlossman, A: Strabismus in patiens over the age of 60 years. J. Pediatr. Ophthal. Strab. 28; 1991 : 28–31
21. Maruo, T., Iwahige, H., Kubota, N. et al.: Results of surgery for paralytic esotropia due to abducens palsy. Jpn J Ophthalmol. 1996 : 40 : 229–234
22. Mc. Manaway, J.W., Buckley, E.G., Brodsky, M.C.: Vertical rectus muscle transpostion with intraoperative botulinum injection for treatment of chronic sixth nerve palsy. Graefes Arch. Clin. Exp. Ophthalmol. 1990 : 228 : 401–406
23. Morris, R.J., Scott, W.E., Dickey, C.F.: Vision after surgical alignment of longstanding strabismus in adults. Ophthalmology. 100;1993 : 135–138
24. Nelson L.B.: Harleyęs Pediatric Ophthalmology, 4th edition, Philadelphia, W. B. Saunders Co. 1998 : 531
25. Panitch, H.S., Berg, B.D.: Brain stem tumour of childhood and adolescence. Am. J. Dis. Child. 1970 : 119 : 465–472
26. Paysse, E.A., McCreery, K.M.B., Ross, A., Coats, D.K.: Use of augmented rectus muscle transposition surgery for complex strabismus. Ophthamology. 2002 : 109 : 1309–1314
27. Reinecke, R.D.: Surgical management of third and sixth cranial nerve palsies. In Nelson L.B. and Wagner R.S. (eds): Strabismus Surgery. International Ophthalmology Clinics. Boston, Little, Brown and Co.1985.
28. Rosenbaum, A.L., Kushner, B.J., Kirschen, D.: Vertical rectus muscle transposition and botulinum toxin to medial rectus for abducens palsy. Arch Ophthalmol.1989 : 107 : 820–823
29. Saunders, R.A.: Anterior segment ischemia after strabismus surgery. Surv.Ophthalmol.1994 : 38 : 456–466
30. Scott, W.E, Kutsche, P.J., Lee, E.R.: 20th annual Frank Costenbader lecture – adult strabismus. J. Pediat. Ophthal. Strab. 32; 1995 : 348–359
31. Scott, W.E., Werner, D.B., Lennarson, L.: Evaluation of Jensen procedures by saccades and diplopic fields. Arch Ophthalmol. 1979 : 97 : 1886–1893
32. Selezinka, W., Sandall, G.S.: Rectus muscle union in sixth nerve paralysis. Arch Ophthalmol. 1974 : 92 : 382–388
33. Skorkovská, Š., Mašková. Z.: Binokulární vidění po operaci strabismu v dospělém věku. Čs. Oftal. 52; 1996 : 258–262
Štítky
Oftalmologie
Článek vyšel v časopiseČeská a slovenská oftalmologie
Nejčtenější tento týden
2009 Číslo 6- Stillova choroba: vzácné a závažné systémové onemocnění
- Léčba chronické blefaritidy vyžaduje dlouhodobou péči
- Citikolin jako užitečný pomocník v léčbě diabetické retinopatie a glaukomu
- Autoinflamatorní onemocnění: prognózu zlepšuje včasná diagnostika a protizánětlivá terapie
- Léčba zánětů spojivek a mazových žlázek víčka v primární péči
-
Všechny články tohoto čísla
- Macugen – intravitreálna liečba vlhkej formy vekom podmienenej degenerácie makuly. Skúsenosti za dva roky
- Výsledky chirurgie strabismu u dospělých
- Liečba kapilárneho hemangiómu orbity a adnexov oka betablokátormi
- Knižná novinka pre oftalmológov
- Aberace vyššího řádu u zdravé populace nad 40 let
- Objektivní určení centrální zrakové ostrosti pomocí zrakových evokovaných potenciálů
- FYZIOLOGICKÝ VOT KRÁLIKOV PO INSTILÁCII ZMESI AMINOKYSELÍN LYZÍNU A ARGINÍNU V TRUSOPTE
- Xalatan (latanoprost) jako lék první linie v léčbě primárního glaukomu otevřeného úhlu a oční hypertenze – zkušenosti v České republice
- Těžká automutilace oka jako první projev psychózy – kazuistické sdělení
- Zemřel prim. MUDr. Jaroslav Meisels
- Životné jubileum prof. MUDr. Milana Izáka, CSc., FEBO
- Prof. MUDr. Anton Gerinec, CSc.: História oftalmológie
- MINISTERSTVO ZDRAVOTNICTVÍ ČESKÉ REPUBLIKY Všem ředitelům KHS a řediteli HS hl .m. Prahy V Praze dne 5. 11. 2009č. j.: S0832J2009-0VZ-37.0-5.11.09
- OBSAH ČESKÉ a SLOVENSKÉ OFTALMOLOGIE Ročník 65/2009
- Česká a slovenská oftalmologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Výsledky chirurgie strabismu u dospělých
- Xalatan (latanoprost) jako lék první linie v léčbě primárního glaukomu otevřeného úhlu a oční hypertenze – zkušenosti v České republice
- Těžká automutilace oka jako první projev psychózy – kazuistické sdělení
- Liečba kapilárneho hemangiómu orbity a adnexov oka betablokátormi
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání

















