-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Srovnání různých přístupů k určení prevalence diabetu 2. typu v ČR
Comparison of different approaches for estimation of prevalence of type 2 diabetes mellitus in the Czech Republic
Prevalence of type 2 diabetes in the Czech Republic can be estimated from data reported by health care providers either to the statistical office or to health insurers. The latter include both diagnosis and prescribed drugs. Patient classification to a certain chronic condition based on consumption of drugs (Pharmacy-based Cost Groups classification) has been used in the Czech Republic for the purpose of redistribution of collected funds among health insurers since the beginning of 2018. This article compares prevalence of diabetes estimated from statistical data and from data reported to health insurers, and discusses current and future advantages and disadvantages of all methodologies. Diagnoses reporting in outpatient care are considered to be inaccurate, on the other hand peroral antidiabetics do not seem to be prescribed to all indicated patients. The appropriate approach to prevalence estimation from data reported to health insurers is becoming even more important after the creation of National Diabetes Register based on insurance data and the related abatement of direct reporting to the statistical office.
Keywords:
pharmacotherapy – diagnosis – PCG classification – prevalence – type 2 diabetes mellitus
Autoři: MUDr. Pavel Hroboň M. S. 1; Magdalena Škodová 2; Petra Kučová 2; Jana Votápková 2
Působiště autorů: Kabinet veřejného zdravotnictví 3. lékařské fakulty Univerzity Karlovy 1; Institut ekonomických studií, Fakulta sociálních věd, Univerzita Karlova v Praze 2
Vyšlo v časopise: Vnitř Lék 2020; 66(5): 69-71
Kategorie: Původní práce
Souhrn
Prevalenci diabetu je v ČR možno sledovat z dat ÚZIS sestavených na základě hlášení poskytovatelů zdravotních služeb nebo z dat vykazovaných zdravotním pojišťovnám. Tato data obsahují jak diagnózu, tak léky vyzvednuté v lékárně. Zařazení pacienta k určité chronické nemoci na základě spotřeby léčiv umožňuje klasifikace PCG (Pharmacy‑based Cost Groups), používaná v ČR od začátku roku 2018 ke zpřesnění přerozdělení vybraného pojistného mezi zdravotními pojišťovnami. Článek porovnává výsledky určení prevalence diabetu na základě dat reportovaných ÚZIS a zdravotním pojišťovnám (diagnóza a spotřeba léčiv) a diskutuje současné a budoucí výhody i nevýhody jednotlivých přístupů. Vykazování diagnóz v ambulantní oblasti je považováno za nepřesné, na druhou stranu perorální antidiabetika nejsou v ČR zatím užívána všemi pravděpodobně indikovanými pacienty s diabetem 2. typu nebo alespoň ne v dostatečném množství. Vhodný přístup k určení prevalence diabetu z dat reportovaných zdravotním pojišťovnám nabývá na významu v souvislosti se zřízením Národního diabetologického registru založeného právě na těchto datech a souvisejícím zastavením hlášení počtu ošetřených diabetiků pro ÚZIS.
Klíčová slova:
diabetes mellitus 2. typu – diagnóza – farmakoterapie – PCG klasifikace – prevalence
Úvod
Diabetes mellitus představuje významnou zdravotní, sociální i ekonomickou zátěž pro současnou společnost (1). Nejvyšší zastoupení v populaci má diabetes mellitus 2. typu – dle International Diabetes Federation (dále IDF) pod něj spadá až 90 % případů (1). V posledních letech lze celosvětově zaznamenat růst výskytu diabetu 2. typu a do budoucna se předpokládá jeho další nárůst. Tento jev lze vysvětlit růstem populace, jejím stárnutím a také změnami v životním stylu. Léčba onemocnění s sebou nese vysoké náklady (2), obzvláště vzhledem k jeho četným a závažným zdravotním komplikacím. Pro optimalizaci poskytované zdravotní péče, odhad potřeby kapacit i nákladů v ČR je nezbytné se zabývat otázkou prevalence diabetu 2. typu v ČR.
Zdrojů, ze kterých lze určit výskyt diabetu 2. typu na našem území, je v současnosti několik, jejich spolehlivost je však mnohdy diskutabilní. Sběrem dat o pacientech se zabývá Ústav zdravotnických informací a statistiky (dále ÚZIS) a činí tak formou dotazníků, které jsou každoročně zasílány všem poskytovatelům zdravotní péče. Návratnost dotazníků však není stoprocentní – v letech 2015–2017 činila 77–85 % (3). Data jsou tedy nekompletní a následné rozšíření na celou populaci může způsobit nepřesnosti ve výsledných hodnotách. Metodika sběru dat může být navíc zatížena dalšími nedostatky, např. dvojím zařazením pacienta v případě vyšetření u dvou poskytovatelů.
Druhým zdrojem údajů o prevalenci jsou data zdravotních pojišťoven, na kterých je také založen Národní diabetologický registr (NDR), který byl zřízen v roce 2016 novelizací zákona č. 372/2011 Sb. o zdravotních službách a podmínkách jejich poskytování. Registr se v současnosti nachází ve výstavbě, v dalších fázích by mělo dojít k rozšíření údajů o výstupy laboratorních vyšetření, případně další klinická data (4).
Z dat zdravotních pojišťoven je možno identifikovat diabetika 2. typu pomocí vykázaných diagnóz nebo vykázané spotřeby antidiabetik (2). Použití jedné či druhé metodiky, popřípadě jejich kombinace, se však může zásadně lišit výsledným počtem určených pacientů, jak dále popisuje tento článek.
První přístup, jímž je určení pacienta na základě vykázané diagnózy (konkrétně pod kódem E11), ve své práci využila například Kocová (5) či Horák (6), který ve své studii popsal zejména nedostatky této metodiky. Systém vykazování diagnóz se liší v závislosti na typu poskytovatele, jímž může být praktický lékař, poskytovatel specializované ambulantní péče či lůžkové péče. V případě ambulantních specialistů a praktických lékařů je diagnóza vykazována spolu s provedeným výkonem, úhrada však závisí na výkonu, nikoliv na diagnóze. Správné vykazování diagnóz tak není dostatečně motivováno ani kontrolováno. Navíc, pokud dojde ke stanovení diagnózy diabetu v rámci vyšetření u jiného specialisty (např. kardiologa), může být pro pojišťovnu uvedena pouze hlavní diagnóza příslušná jeho specializaci. Na druhou stranu, v oblasti lůžkové péče dochází k úhradě právě na základě hlavní a vedlejší diagnózy. Uvedení diagnózy diabetu tak může pozitivně ovlivňovat výši úhrady. Jak bude ukázáno dále, ve vykazování diagnóz se může vyskytovat celá řada dalších nedostatků.
Druhý přístup k určení diabetiků je založen na množství spotřebovaných léčiv, které je rovněž možno určit z dat zdravotních pojišťoven. Tato metodika1 byla využita v předešlých studiích (2, 9), které se zabývaly převážně nákladovostí tohoto onemocnění v ČR. Logika této metody je následovná: pacienti trpící diabetem 2. typu by dle současných doporučení měli až na výjimky užívat léčiva z anatomicko‑terapeuticko‑chemické (ATC) skupiny A10B – „Antidiabetika, kromě insulinů“ (7). Pokud tedy pacient užil v daném roce určité množství těchto léčiv, bude určen jako diabetik 2. typu. Spotřeba léčiv se mimo jiné od 1. 1. 2018 využívá pro zařazení pacientů do tzv. farmaceuticko‑nákladových skupin (anglicky Pharmacy‑based Cost Groups neboli PCG) a posléze k přerozdělování financí mezi zdravotní pojišťovny. Je nutno zdůraznit, že spotřeba léčiv se v datech zdravotní pojišťovny neobjeví na základě předepsání receptu, ale až při vyzvednutí léčiva v lékárně.
Obě metody, které lze využít pro identifikaci diabetiků z dat zdravotních pojišťoven, byly podrobně rozebrány a porovnány v diplomové práci Škodové (8), na jejíž závěry navazuje tento článek.
Data a metodika
Pro analýzu byla využita anonymizovaná data sesbíraná Ministerstvem zdravotnictví za období 2009–2015, která obsahují identifikátor pojištěnce, věk, pohlaví a dále množství spotřebovaných léčiv z ATC skupiny A10B. Data zahrnují údaje o pacientech všech zdravotních pojišťoven v ČR, vzorek tvoří celkem více než 10,5 milionu pojištěnců. Údaje o vykázaných diagnózách byly získány pouze za pojištěnce Všeobecné zdravotní pojišťovny (VZP) za rok 2015. Ke vztažení výsledků z dat VZP na celou populaci ČR byla využita standardizace dle věkových kategorií. Pacienti určení na základě diagnózy byli identifikováni pod kódem E11, který odpovídá diabetu 2. typu, nehledě na další vykázané diagnózy.
Druhá metoda využívá léčiva typická pro diabetes 2. typu, jimiž jsou perorální antidiabetika (ATC skupina A10B). Při nedosažení cílových hodnot glykemie lze farmakoterapii kombinovat s inzulinem, antidiabetika jsou však nadále součástí léčby s výjimkou pacientů s pokročilou renální insuficiencí (7). Určení diabetika je založeno na předpokladu, že pacient za rok spotřebuje určité množství těchto léčiv. Hranici pro zařazení pacienta lze stanovit dle potřeby, obvykle je ve studiích využita hranice 181 obvyklých denních terapeutických dávek (ODTD) (9), to jest polovina doporučeného ročního množství. Tato hranice se též využívá v současném systému pro přerozdělování pojistného. Pro účely této publikace jsme definovali pacienta jako diabetika i dle menšího množství spotřebovaných léčiv ze skupiny A10B.
Výsledky
Vykázaná diagnóza
V první části analýzy byli identifikováni pacienti, u kterých byl vykázán kód diagnózy E11 v roce 2015. Výsledný počet pacientů žijících k 31. 12. 2015 s touto diagnózou byl celkem 556 170 z řad VZP pojištěnců. Po věkově standardizovaném přepočtu na celou populaci ČR jde o 868 523 pacientů, což odpovídá prevalenci 8,2 %. Co se týče věkové struktury, u žen se diabetes objevuje ve vyšší míře o něco později než u mužů, u obou pohlaví se však nejvyšší absolutní počet diabetiků vyskytuje kolem 70. roku života. V pozdějších letech je jednoznačně více diabetiček, což však lze vysvětlit obecně vyšším počtem žen, které se dožívají vyššího věku.
Graf 1 ilustruje prevalenci pacientů s diabetem v jednotlivých skupinách dle věku a pohlaví. Z grafu je patrné, že podíl diabetiků je u mužů vyšší ve všech věkových kategoriích až do 80 let, následně se výskyt u obou pohlaví vyrovnává. U starších věkových skupin (tzn. 70 let a výše) dosahuje podíl diabetiků až 30 %.
Graf 1. Prevalence pacientů s diabetem mellitem 2. typu dle věkových kategorií, identifikace dle vykázané diagnózy 
Zdroj: Škodová (2018) (8), data VZP (2015) Vykázaná spotřeba léčiv
Pro určení diabetika dle množství spotřebovaných léčiv lze použít různé množstevní hranice této spotřeby. V původní práci (8) autorka došla k závěru, že věková struktura pacientů zůstává přibližně neměnná za použití různých množstevních hranic, mění se především výsledný počet identifikovaných diabetiků. Dále bude podrobněji rozebrán pouze přístup, při němž byl zařazen každý pacient, u kterého bylo nalezeno jakékoliv nenulové množství léčiv, tedy každý, kdo si v roce 2015 v lékárně vyzvedl či nechal vyzvednout alespoň jedno balení antidiabetik ze skupiny A10B na recept hrazený z veřejného zdravotního pojištění.
Takových pojištěnců bylo celkem nalezeno 606 086, což vzhledem k populaci ČR odpovídá prevalenci 5,7 %. Věková struktura pacientů je velmi podobná jako v případě pacientů identifikovaných pomocí vykázané diagnózy.
Další zajímavé výsledky vycházejí z podrobnější analýzy diabetiků v souvislosti s jejich spotřebou léčiv. Roční užívání obvyklého doporučeného množství odpovídá 365 ODTD. Na grafu 2 jsou zobrazeny počty pacientů spadající do jednotlivých skupin dle množství spotřebovaných perorálních antidiabetik v roce 2015. Nejvíce pacientů spadá do skupiny se spotřebou nižší než 182 ODTD (9). Do této skupiny se mohou řadit pacienti s nízkými dávkami z důvodu omezené tolerance léčiv, pacienti začínající s farmakoterapií v roce 2015, ale též případy s neadekvátním množstvím předepsaných nebo vyzvednutých léčiv. Z grafu lze pozorovat též případy nestandardně vysoké spotřeby léčiv.
Graf 2. Počet pojištěnců podle množství předepsaných ODTD v roce 2015 
Zdroj: data Ministerstva zdravotnictví ČR (2015) Porovnání metod určení
V poslední fázi analýzy byly propojeny oba přístupy. Lze tak ukázat skupinu pojištěnců, u kterých došlo v roce 2015 jak k vykázání diagnózy E11, tak ke spotřebě léčiv z ATC skupiny A10B. Na druhou stranu se dají tímto způsobem oddělit skupiny pacientů, identifikovaných pouze na základě jedné z metod.
Výsledky lze jednoduše ukázat na diagramu (schéma 1). Analýza ukazuje, že až u 37 % pacientů s diagnózou E11 nebyla v roce 2015 v lékárnách vyzvednuta žádná perorální antidiabetika. Malá část takových pacientů může zahrnovat jedince s kontraindikací těchto léčiv (zejména v případě selhání ledvin). Významnější je skupina diabetiků 2. typu léčených bez farmakoterapie, tedy pouze dietou. Podíl pacientů léčených pouze dietou byl v roce 2017 dle dat ÚZIS přibližně 15 % (3), v průběhu času tento podíl v souladu s postupy doporučenými Českou diabetologickou společností klesá (7). U ostatních pacientů je pravděpodobným vysvětlením nevyzvednutí předepsaných léčiv nebo chybné vykázání diagnózy, například u pacientů, u kterých bylo vysloveno podezření na diabetes 2. typu, následně ale diagnóza nebyla potvrzena.
Schéma 1. Srovnání počtu identifikovaných pacientů dle diagnózy E11 a spotřeby léčiv ze skupiny A10B (>0 ODTD) 
Na druhou stranu se vyskytuje i početná skupina pacientů, u nichž nedošlo k vykázání diagnózy E11, ačkoliv si vyzvedli antidiabetika v lékárně (zhruba 10 % pacientů určených dle léčiv). U těchto pacientů může jít o prediabetes s předpisem antidiabetik, či o chybně vykázanou diagnózu, například opomenutí výkazu lékařem, který uvede jinou hlavní diagnózu.
Diskuze
Prezentované výsledky ukazují, že neexistuje postup, dle kterého lze ze současně dostupných dat jednoznačně určit skutečný počet diabetiků 2. typu v ČR. Ačkoliv věková struktura diabetiků je při použití různých metod přibližně stejná, výsledný počet určených diabetiků se liší. Tabulka 1 ukazuje souhrnné výsledky jednotlivých metod vztažené k celé populaci ČR.
Tab. 1. Přehled výskytu diabetu mellitu 2. typu v ČR v roce 2015 podle jednotlivých metod identifikace (standardizováno) 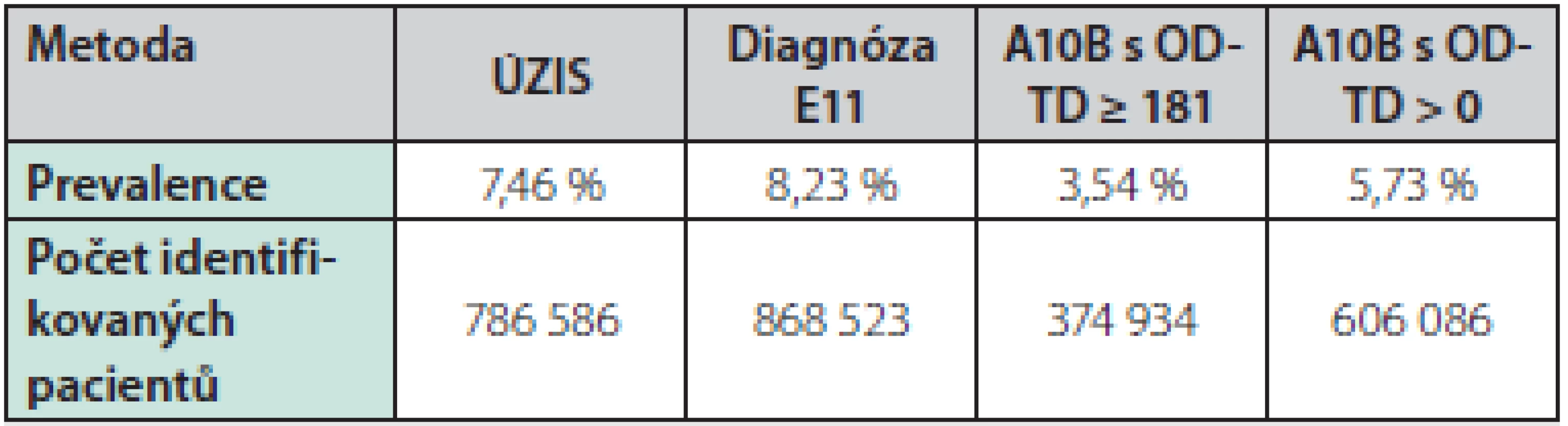
Škodová (2018) (8), data Ministerstva zdravotnictví (2015), data VZP (2015), ÚZIS ČR (2018) (3) Nejblíže jsou si výsledky dle vykázané diagnózy E11 a ÚZIS, pravděpodobně z důvodu sběru dat poskytovateli pro ÚZIS rovněž na základě této diagnózy. U metody vykázaných léčiv je i v případě nejméně restriktivního přístupu počet pacientů významně nižší v porovnání s výstupy ostatních metod.
Liší se též vývoj počtu diabetiků – srovnání metody vykázaných léčiv a dat ÚZIS v letech 2009–2015 je ilustrováno v grafu (Graf 3). Zatímco spotřeba léčiv ukazuje na dlouhodobý růst populace diabetiků, dle ÚZIS lze od roku 2013 pozorovat spíše konstantní vývoj či dokonce nepatrný pokles (2). Rostoucí výskyt diabetu dle spotřeby léčiv lze však přisuzovat nejen růstu počtu diabetiků, ale i postupnému přizpůsobování se novým doporučením České diabetologické společnosti, která od roku 2009 radí zahájit farmakologickou léčbu perorálními antidiabetiky ihned po stanovení diagnózy diabetu 2. typu (7), oproti předešlým doporučením, kdy počáteční léčbu tvořila zejména dieta a úprava životního stylu pacienta (10).
Graf 3. Srovnání vývoje absolutního počtu diabetiků v letech 2009–2015 dle ÚZIS a spotřeby léčiv ze skupiny A10B (>0 ODTD) 
Zdroj: data ÚZIS ČR 2018 (3), data Ministerstva zdravotnictví 2009–2015 Naše výsledky také ukazují, že i přes tato doporučení existuje stále značné množství pacientů s vykázanou diagnózou E11, u kterých nedošlo k vyzvednutí žádných antidiabetik nebo jen malého množství, které neodpovídá obvyklým terapeutickým dávkám. Nízké dávky léčiv mohou mít důsledky nejen zdravotní, ale pro zdravotní pojišťovny též ekonomické. Od 1. 1. 2018 funguje v ČR nový systém pro přerozdělování vybraného pojistného mezi zdravotními pojišťovnami, který zohledňuje nákladná chronická onemocnění a snaží se tyto náklady pojišťovnám přiměřeně kompenzovat. Výše přerozdělených financí se odvíjí od počtu identifikovaných pacientů dané nemoci. Kritériem pro zařazení pacienta s diabetem 2. typu do příslušné PCG skupiny je právě spotřeba perorálních antidiabetik, konkrétně ve výši alespoň 181 ODTD. Při nízké spotřebě tedy nedojde k zařazení pacienta a náklady nejsou pojišťovně nijak vynahrazeny (9).
U vykázané diagnózy také dochází k odchylkám, z nichž některé byly zmíněny již v úvodu. Navíc může být chyba též způsobena záměnou diabetu 2. typu (kód E11) s diabetem 1. typu (kód E10). Sledováním kombinace kódů E10 a E11 bylo nalezeno více než 120 tisíc pojištěnců VZP, u kterých byly vykázány v průběhu jednoho roku obě diagnózy, ačkoliv se v zásadě vylučují. Stejně tak bylo nalezeno 36 tisíc pacientů s diagnózou E10 bez jakýchkoliv vykázaných léčiv ze skupiny A10, ačkoliv do této skupiny patří i inzulin, který je pro léčbu diabetu 1. typu nezbytný. Z toho lze předpokládat, že u některých pacientů šlo ve skutečnosti o diabetes 2. typu, u kterého není inzulin nutnou součástí léčby. Záměnu diagnóz lze částečně vysvětlit i změnou klasifikace typů diabetu, kdy do roku 2014 byl pod kódy E10 a E11 označován diabetes závislý a nezávislý na insulinu, v tomto pořadí. Poté došlo ke změně názvů diagnóz na diabetes 1. a 2. typu, ve stejném pořadí (11). Nadále tak může docházet k chybnému zařazení pacienta s 2. typem diabetu, který užívá inzulin, do skupiny E10.
Každá z použitých metod tedy naráží na určitá úskalí a ve výsledku nelze v současnosti přesně určit, kolik pacientů s diabetem 2. typu se v ČR skutečně nachází. Do budoucna se však předpokládá zpřesnění metody dle spotřebovaných léčiv, neboť podíl pacientů léčených antidiabetiky v posledních letech stoupá (3).
Závěr
Předkládaná studie ukazuje, že ačkoliv sociální i ekonomický význam diabetu v dnešní době stále roste, prozatím neexistuje jednoznačně spolehlivá metoda, která by přesně vyčíslila prevalenci tohoto onemocnění v ČR. Můžeme tak pouze odhadovat předpokládaný počet diabetiků na základě několika dostupných metod. Mimo data dostupná z šetření ÚZIS existují dvě další užitečné metody, jimiž lze určit počet i věkovou strukturu diabetiků v ČR za použití dat zdravotních pojišťoven. Každá z uvedených metodik má však svá omezení, která též ukazují na problémy v současném vykazování diagnóz, v předepisování léčiv či ve spolupráci pacientů. Tato omezení jsou relevantní i pro interpretaci dat Národního diabetologického registru, minimálně do doby, než se podaří data v registru pocházející od zdravotních pojišťoven propojit s výsledky laboratorních vyšetření u pacientů s vykázanou příslušnou diagnózou nebo spotřebou příslušných léčiv.
Tento článek byl vypracován v rámci grantového projektu
Technologické agentury ČR č. TD03000209
KORESPONDENČNÍ ADRESA AUTORA:
MUDr. Pavel Hroboň, M.S., hrobon@advanceinstitute.cz
Kabinet veřejného zdravotnictví 3. lékařské fakulty Univerzity KarlovyČlánek přijat redakcí: 29. 1. 2020
Článek přijat po recenzích k publikaci: 30. 6. 2020
Zdroje
1. International Diabetes Federation. IDF Diabetes Atlas – 8th Edition. International Diabetes Federation 2017. (cit. 2019-05-13). Dostupné z WWW: http://www.diabetesatlas.org/
2. Votápková J, Hroboň P, Kučová P. Pacienti s diabetem mellitem 2. typu v ČR – prevalence stanovená na základě spotřeby léčiv a náklady na tyto pacienty. Ekonomie ve zdravotnictví 2017; 3. ročník: 7–13. ISSN 2464-6164.
3. ÚZIS ČR. ZDRAVOTNICTVÍ ČR: Stručný přehled činnosti oboru diabetologie a endokrinologie za období 2007–2017. Národní zdravotnický informační systém (NZIS) Report č. K/1. ÚZIS ČR 08/2018. (cit. 2019-05-18). Dostupné z WWW: http://www.uzis. cz/rychle‑informace/ strucny‑prehled‑cinnosti‑oboru‑diabetologie‑endokrinologie‑za‑obdobi - 2007-2017
4. Medical Tribune. Rekonstruovaný Národní diabetologický registr představil výsledky. Medical Tribune 22/2018. (cit. 2019-05-18). Dostupné z WWW: https://www. tribune.cz/clanek/44027-rekonstruovany‑narodni‑diabetologicky‑registr‑predstavil‑vysledky
5. Kocová M. The Population of Diabetics in the Czech Republic from Demographic Point of View. In: Actual demographic research of young demographers (not only) in Europe (p. 7472). Praha 2015, Česká republika
6. Horák P. Farmakoekonomika léčby diabetu - Trendy u nás. Vnitr Lek 2009; 55(4), 331–340.
7. Škrha J, Pelikánová T, Kvapil M. Doporučený postup péče o diabetes mellitus 2. typu. DMEV 2017; 20(3), 142–150.
8. Škodová M. Analýza nákladů veřejného zdravotního pojištění na pacienty s diabetem mellitem 2. typu v ČR. Praha, 2018. 56 s. Bakalářská práce (Bc.) Univerzita Karlova, Fakulta sociálních věd, Institut ekonomických studií. Vedoucí diplomové práce MUDr. Pavel Hroboň, M.S.
9. Kučová P, Votápková J. Type 2 Diabetes Mellitus in the Czech Republic: Prevalence and Association with Individual Costs. IES Occasional Paper 01/2017, IES FSV. Karlova Univerzita.
10. Česká diabetologická společnost. Standardy péče o diabetes mellitus 2. typu. DMEV 2007; 10(4), 191–98.
11. ÚZIS ČR. MKN-10 Seznam zrušených kódů, nově zavedených kódů a upravených názvů diagnóz k 1. 4. 2014. ÚZIS ČR 2014. (cit. 2018-04-20). Dostupné z WWW: http://www. uzis.cz/katalog/klasifikace/mkn
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Pulmo‑renální syndromČlánek Praluent (alirokumab)
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2020 Číslo 5- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
-
Všechny články tohoto čísla
- Etiologie a management dyslipidemie u pacientů s chronickým onemocněním ledvin
- Katetrizační implantace aortální chlopně – co víme v roce 2020
- Chronické cholestatické jaterní choroby, primární biliární cholangitida a primární sklerozující cholangitida
- Doporučená očkování pro diabetiky
- Ropeginterferon alfa-2 b v léčbě pacientů s pravou polycytémií
- Onemocnění jater související s alkoholem (ALD)
- Diabetes mellitus a nelegální drogy
- Pulmo‑renální syndrom
- Konfokální laserová endomikroskopie v diagnostice onemocnění jícnu: pilotní studie
- Srovnání různých přístupů k určení prevalence diabetu 2. typu v ČR
- Terapie dušnosti zdrojem svízelné diagnózy neurologického onemocnění
- Akútna končatinová ischémia v dôsledku paradoxnej embolizácie liečená systémovou trombolýzou
- Náhodne zistený feochromocytóm u 33-ročného pacienta s Lynchovým syndrómom
- Transplantace jater jako potenciální kurativní metoda těžké hemofilie A: popis případu a literární přehled
- Osteolytická ložiska, hyperkalcemie a paraprotein, ale myelom to není
- Praluent (alirokumab)
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Osteolytická ložiska, hyperkalcemie a paraprotein, ale myelom to není
- Onemocnění jater související s alkoholem (ALD)
- Chronické cholestatické jaterní choroby, primární biliární cholangitida a primární sklerozující cholangitida
- Doporučená očkování pro diabetiky
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



