-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaIatrogenizácia pacientov so psychogénnymi neepileptickými záchvatmi – možné východiská
Iatrogenesis of patients with psychogenic non-epileptic seizures – possible solutions
Psychogenic non-epileptic seizures (PNES) is a unique diagnosis that requests an interdisciplinary collaboration of health care. This is often a challenging problem in common clinical practice. The most serious morbidity of patients with PNES is caused by iatrogenic interventions. This review is focused on the issue of iatrogenesis of patients with PNES, on the possibilities to improve collaboration between neurologists, psychiatrists, psychologists and physicians of primary health care and emergency service, on the optimal educational presentation of diagnosis PNES and psychoeducational and psychotherapeutic programmes for these patients.
Key words:
psychogenic non-epileptic seizures – epilepsy – iatrogenesis – educational intervention – psychoeducation – psychotherapy
The authors declare they have no potential conflicts of interest concerning drugs, products, or services used in the study.
The Editorial Board declares that the manuscript met the ICMJE “uniform requirements” for biomedical papers.
Autoři: K. Hubčíková 1,2; J. Bušková 2,3
Působiště autorů: Neuropsychiatrická klinika SZU a Psychiatrickej nemocnice Philippa Pinela, Pezinok, Slovensko 1; Klinika psychiatrie a lékařské psychologie, 3. LF UK, Praha 3 Oddělení spánkové medicíny, Národní ústav duševního zdraví, Klecany 2
Vyšlo v časopise: Cesk Slov Neurol N 2019; 82(1): 30-36
Kategorie: Přehledný referát
doi: https://doi.org/10.14735/amcsnn201930Souhrn
Psychogénne neepileptické záchvaty (PNES) predstavujú špecifickú diagnózu, ktorá vyžaduje nevyhnutnú medziodborovú koordináciu zdravotnej starostlivosti, čo býva v klinickej praxi často problematické. Najzávažnejšia morbidita pacientov s PNES je spôsobená práve iatrogénnymi intervenciami zdravotníkov. Prehľadový článok sa zameriava na priblíženie problematiky iatrogenizácie pacientov s PNES, zaoberá sa možnosťami zlepšenia spolupráce neurológov, psychiatrov, psychológov a lekárov primárnej zdravotnej starostlivosti a záchrannej zdravotnej služby, iniciálnej optimálnej edukačnej intervencie pri prezentovaní diagnózy PNES a psychoedukačnými a psychoterapeutickými programami pre týchto pacientov.
Kľúčové slová:
psychogénne neepileptické záchvaty – epilepsia – iatrogenizácia – edukačná intervencia – psychoedukácia – psychoterapia
Úvod
Hoci je hlavným cieľom liečby pacientov s psychogenními neepiletickými záchvaty (PNES) kompletná remisia záchvatov spolu so zaliečením základného, resp. komorbidného psychiatrického ochorenia, je dôležité si uvedomiť, že najzávažnejšia morbidita a riziko mortality sú spôsobené iatrogénnymi intervenciami zdravotníkov, ktorí tieto záchvaty liečia ako epileptické [1,2]. Ochorenie PNES býva na štandardných neurologických pracoviskách značne poddiagnostikované, čo ilustruje fakt, že až 15– 20 % farmakorezistentných epileptikov odosielaných do epileptologických centier sa preklasifikuje na PNES [3]. Priemerná latencia stanovenia správnej diagnózy PNES od vzniku záchvatov je 7 rokov [4]. Pacientom s podozrením na PNES často nie je v klinickej praxi doplnený dlhodobý video-EEG monitoring, čo môže súvisieť aj s celosvetovo slabšou dostupnosťou tohto vyšetrenia [5]. Zbytočná farmakologická liečba neznamená len nežiaduce účinky z chronickej antiepileptickej medikácie (hmotnostná akvizícia, vypadávanie vlasov, idiosynkrastické reakcie, teratogénne riziko...), ale chybné diagnostické zhodnotenie PNES statusu ako epileptického vedie k bezdôvodnému agresívnemu parenterálnemu podávaniu antiepileptík, endotracheálnej intubácii, uvedeniu do kómy s celkovou anestéziou a umelou pľúcnou ventiláciou [1,2,6]. Lekári záchrannej zdravotnej služby nemusia mať potrebnú skúsenosť na rozlíšenie PNES od epileptického záchvatu, a predpokladajú tak skôr „závažnejšiu“ epileptickú genézu, a preto iniciujú liečbu epileptického statusu [6]. Najefektívnejší spôsob, ako tomu zabrániť, je predísť zbytočnému volaniu záchrannej zdravotnej služby dôkladnou edukáciou príbuzných a opatrovateľov, ktorá by im poskytla informácie o základnom rozlíšení PNES od epileptického záchvatu a poučila ich o konkrétnom postupe pri PNES [7]. Aj v prípade zdanlivo neriešiteľnej skupiny pacientov s PNES komorbidne s epilepsiou sa pri dôkladnejšom diagnostickom posúdení ukazuje, že ide len o 10 % pacientov s PNES [8] a výrazne u nich (najmä medzi pacientmi s normálnym inteligenčným kvocientom [IQ]) prevažujú záchvaty PNES na pozadí dobre kompenzovanej epilepsie [9]. Netaktné a neerudované oznámenie diagnózy PNES (najmä pacientom, ktorí boli dlhoročne mylne vedení ako epileptici) s opomenutím dôslednej edukácie o dôvodoch možného zdĺhavého diagnostického procesu, perspektívach ochorenia, možnosti a vhodnosti liečby, má často za následok výrazne horšiu akceptáciu ochorenia, hnev, sklamanie, nedôveru v zdravotníctvo, ktoré vedú k excesívnemu hľadaniu akéhokoľvek iného lekárskeho názoru – „doctor shopping“ [10,11]. V rámci ďalších de novo diagnostických doriešovaní, najmä lekármi neskúsených v problematike PNES, je pacient opätovne vystavovaný iatrogénnym zásahom, ktoré ho prechodne podporujú v presvedčení o somatickej príčine jeho záchvatov; akceptácia psychogénnej etiológie záchvatov pacientom je potom v prípade opätovného správneho stanovenia PNES na vyššom pracovisku obzvlášť náročný proces [6]. Circulus vitiosus iatrogenizácie pacientov s PNES aj s možnými východiskami ilustruje obr. 1.
Obr. 1. Circulus vitiosus iatrogenizácie pacientov s psychogénnymi neepileptickými záchvatmi – možné východiská. PNES – psychogénne neepileptické záchvaty; RZP – rýchla zdravotná pomoc ←„malígnejšia“ forma circulus vitiosus, keď diagnóza PNES nie je ani suponovaná Fig. 1. Vicious circle of iatrogenesis in patients with psychogenic non-epileptic seizures – possible solutions. PNES – psychogenic non-epileptic seizures; RZP – emergency medical services ←more „malignant“ version of the vicious circle, when diagnosis of PNES is not suspected, at all 
Zlepšenie erudície a vzájomnej spolupráce ohľadom PNES medzi zdravotníkmi
Liečba pacientov s PNES je obzvlášť náročná, pre správne manažovanie terapie týchto pacientov je potrebné mať znalosti a skúsenosti z epileptológie aj psychiatrie [12]. Ideálnymi terapeutmi pacientov s PNES sú v prvom rade psychologicky založení neurológovia, neurologicky založení psychiatri a psychológovia/ psychoterapeuti/ neuropsychológovia [13]. Nevyhnutná koordinácia medzi neurologickou, psychiatrickou a primárnou starostlivosťou pre týchto pacientov je veľkou výzvou [14]. Úloha neurológa by nemala končiť vyhodnotením dlhodobého video-EEG vyšetrenia, a teda ukončením diagnostického procesu [14]. Navyše nie u každého pacienta sa podarí diagnózu PNES stanoviť jednoznačne, jednak pre limitovaný prístup k video-EEG vyšetreniu [5], jednak pre nezachytenie záchvatu počas video-EEG monitorácie (najmä pri nevyužití aktivačných metód) [14]. Pracovná skupina neepileptických záchvatov Medzinárodnej ligy proti epilepsii (ILAE) publikovala navrhované kritériá stratifikácie diagnostickej pravdepodobnosti PNES na 4 úrovne – možná, pravdepodobná, klinicky potvrdená a zdokumentovaná (tab. 1) [15]. Táto snaha o rozšírenie a používanie kategórií PNES môže pomôcť zlepšiť komunikovanie diagnózy medzi zdravotníkmi [14]. Na druhej strane pri odoslaní pacienta s PNES do psychiatrickej starostlivosti je diagnóza PNES psychiatrami opakovane spochybňovaná [14]. Psychiatri neveria stanovenej diagnóze PNES dokonca ani pri potvrdení diagnózy video-EEG vyšetrením [16] a napriek lege artis stanovenej diagnóze PNES vracajú pacienta neurológom k reevaluácii [17]. K týmto protichodným názorom na diagnózu PNES vedie nedostatočná spolupráca s psychiatrami a slabá komunikácia medzi neurológmi a psychiatrami [18]. Kým neurologická diagnostika PNES končí správnym vyhodnotením video-EEG vyšetrenia, psychiatrická diagnostika ešte len začína; keďže PNES sú len symptómom, nie ochorením samotným [19]. Medzi najčastejšie „komorbidity“ PNES patrí posttraumatická stresová porucha, úzkostné poruchy, depresia a emočne nestabilná porucha osobnosti [20]. Ideálne je, keď je psychiater súčasťou tímu epileptického centra, čo je však v klinickej praxi skôr výnimkou [18]. Neurologické sledovanie pacienta s PNES by malo pokračovať až dovtedy, kým sa pacient, neurológ a psychiater nezhodnú, že ďalšia neurologická supervízia nie je potrebná [18]. Ak sú po stanovení diagnózy PNES zaznamenané (či už pacientom, rodinou alebo zdravotníkmi) „nové“ záchvaty, aj keď tieto prejavy nemusia byť vôbec klinicky nové, je vhodné a potrebné najmä pri suspekcii na komorbidné epileptické záchvaty remonitorovať pacienta a vyhodnotiť záchvaty opäť video-EEG vyšetrením, aby bola zaručená náležitá dôvera v diagnostický rezultát [7]. Tiež je vhodné, keď neurológ diagnózu primerane komunikuje pacientovým lekárom primárnej starostlivosti (všeobecný lekár, zubár, gynekológ), čím sa redukuje riziko iatrogenizácie [5]. Pretrvávanie PNES po správnom stanovení diagnózy je očakávateľné u 50– 70 % pacientov [21]. Aj v prípade optimálnej edukačnej intervencie pacienta aj príbuzných s prijatím diagnózy PNES a zodpovedajúcej liečby pacienti môžu a mávajú záchvaty na verejných miestach, keď sú riziku iatrogenizácie opätovne vystavovaní zbytočným privolaním záchrannej zdravotnej služby náhodnými okoloidúcimi. Nepotrebnej liečbe pri nesprávne predpokladanom epileptickom záchvate sa možno vtedy vyhnúť tak, že lekár záchrannej zdravotnej služby priamo kontaktuje pacientovho neurológa [18], alebo sa o pacientovej diagnóze PNES dozvie z náramku alebo kartičky, ktorú edukovaný pacient môže nosiť stále pri sebe. Ako možný pomocný diagnostický nástroj uplatniteľný okamžite a priamo pri lôžku pacienta sa javí vybraných 6 znakov, ktoré boli vybrané skúmaním video-EEG vyšetrení zdokumentovaných PNES pripomínajúcich generalizované tonicko-klonické epileptické záchvaty [22]. Týchto 6 znakov – diskriminantov medzi PNES a generalizovanými tonicko-klonickými epileptickými záchvatmi – bolo publikované veľmi edukatívne graficky na kreslených postavách [22], (obr. 2). Výučba týchto rozlišujúcich znakov zlepšila schopnosť správneho rozlíšenia záchvatu prezeraných videozáznamov o 79– 94 % medzi lekármi, medikmi aj zdravotnými sestrami [22].
Tab. 1. Prehľad diagnostických stupňov pravdepodobnosti PNES navrhovaných pracovnou skupinou neepileptických záchvatov ILAE [15]. ![Prehľad diagnostických stupňov pravdepodobnosti PNES navrhovaných pracovnou skupinou neepileptických záchvatov
ILAE [15].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/2510afce93fceca77acf32ce00beb91f.jpeg)
ILAE – Medzinárodná liga proti epilepsii; PNES – psychogénne neepileptické záchvaty
+ anamnéza konzistentná s konverznou poruchou/PNESObr. 2. Šest znakov, ktoré slúžia ako diskriminanty medzi psychogénnymi neepileptickými záchvatmi a generalizovanými tonicko-klonickými epileptickými záchvatmi – znázornené na kreslených postavách [22]. Fig. 2. Cartoon figures shown during the teaching sessions displaying the six signs used as epileptic seizures and psychogenic non-epileptic seizures discriminators [22]. ![Šest znakov, ktoré slúžia ako diskriminanty medzi psychogénnymi neepileptickými záchvatmi a generalizovanými tonicko-klonickými
epileptickými záchvatmi – znázornené na kreslených postavách [22].
Fig. 2. Cartoon figures shown during the teaching sessions displaying the six signs used as epileptic seizures and psychogenic
non-epileptic seizures discriminators [22].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/caaa109533076c5b0e640dcbe451e405.jpeg)
Edukačná intervencia PNES
Prvým krokom v liečbe pacientov s PNES je prezentovanie diagnózy optimálne neurológom v epileptologickom centre [18] za názorného použitia a demonštrovania video-EEG záznamu pacientovho záchvatu pacientovi aj príbuzným [7]. Vhodné je, keď pacient potom ostáva ešte 24 h na monitorovacej EEG jednotke a pred prepustením sa prehodnotí jeho porozumenie a reakcia na diagnózu [18]. Pretrvávanie PNES hneď v tejto 24-h postdiagnostickej perióde môže slúžiť ako „red flag“ s podozrením na závažnú psychopatológiu, neúspešnú akceptáciu diagnózy, nedostatočné porozumenie diagnóze [18]. Pre neurológov je náročné vysvetliť pacientom psychologické konštrukty, mechanizmy, záleží na konkrétnych slovách, ktoré sa použijú a ktoré významne ovplyvnia akceptáciu a dôveru pacienta v diagnózu [18]. Dôležitosť spôsobu prezentovania diagnózy PNES v širokej zdravotníckej obci demonštruje zážitok pacienta po prepustení z epileptologického centra, kde mu bola stanovená diagnóza PNES. V rámci pokračujúceho sledovania poslal do národného informačného centra pre epilepsiu vo Wake Forest University opis svojej skúsenosti, ktorý bol s jeho súhlasom publikovaný [23].
„Chcel som vám povedať, že som postupoval podľa vašich odporúčaní, aby som vyhľadal lekársku starostlivosť, pokiaľ moje záchvaty nebudú dobre kompenzované s medikáciou. Išiel som do nemocnice, kde som mal počas pobytu 25 záchvatov. Celý čas mi nerobili žiadne testy, až v posledný deň ma odoslali na psychologické vyšetrenie. Počas tohto sedenia som sa zveril, že som bol ako malý chlapec zneužívaný. Krátko na to sa so mnou stretol lekár a netrpezlivým a nahnevaným spôsobom ma informoval, že nemám reálne záchvaty, ale ,pseudozáchvaty‘. Potom mi oznámil, že musím odísť, že má lepšie využitie pre moje lôžko. Len raz v živote som sa cítil viac ponížený. Spôsob, akým so mnou komunikoval, vyvolal vo mne opäť pocit zneuctenia. Tak ako predtým som ani teraz nemal možnosť brániť sa a po tomto stretnutí som upadol do vážnej depresie.“
Bolo publikovaných niekoľko detailných komunikačných stratégií [24– 27], ktoré boli prehľadne spracované aj vo forme tabuľky [5] (tab. 2). Zmierovanie sa s ochorením PNES je signifikantne úspešnejšie, pokiaľ sa zistia a pochopia skryté príčiny záchvatov [10]. Tie sa však často rozpoznajú až po začatí psychiatrickej liečby [28]. Pokiaľ psychogénne príčiny u pacienta nie sú známe a pochopené pacientom pred prezentovaním diagnózy PNES, je ťažké komunikovať diagnózu pacientovi tak, aby jej pacient ľahko porozumel a akceptoval ju [10]. Neurológom sa odporúča použiť analógiu a pacientovi vysvetliť, že PNES predstavujú zakódovanú správu, pomocou ktorej podvedomie vyjadruje svoju nespokojnosť [29]. Psychologické faktory, ktoré sa podieľajú na rozvoji, provokácii a prolongácii PNES [30], a najčastejšie mechanizmy vzniku PNES vzhľadom na pohlavie a IQ [29] sumarizujú tab. 3 a 4. Je lepšie vyhnúť sa formulácii „nevieme, čo je príčinou záchvatov“. Vhodnejšie je komunikovať diagnózu pozitívnym spôsobom: „vieme, čo vám je a vaše záchvaty, anamnéza, komorbidity a stresory sú podobné stovkám iných pacientov s PNES“ [23]. Taktiež použitie výrazu „dobrá správa“ nemusí byť optimálne – niektorí pacienti pociťujú sklamanie, že záchvaty nie sú spôsobené epilepsiou alebo tumorom, ktorý môže byť odstránený; iný prístup je: „dobrá správa je, že vieme, aké záchvaty máte a že existuje liečba pre PNES“ [23]. Do procesu edukácie je nutné zapojiť aj rodinných príslušníkov. Sami prežívajú neistotu a strach. Dôležité je poučenie príbuzných o možných udržiavacích faktoroch v rámci rodinného prostredia, možnostiach ich eliminácie. Taktiež treba zdôrazniť, že záchvaty nespôsobujú poškodenie mozgu [23]. Edukácia príbuzných by mala zahŕňať témy zvládania záchvatov v domácom prostredí a komunikáciu so zdravotníkmi. Jedným z dôvodov je vyhnutie sa negatívnym dôsledkom opakovaného volania zdravotnej záchrannej služby, keď prístup zdravotníkov niekedy spochybní „psychogénnosť“ záchvatov alebo naopak (pri podozrení na zneužívanie starostlivosti) pristupujú k pacientovi s PNES necitlivo, čo ho opakovane traumatizuje. Pri pacientoch s kombinovanými záchvatmi by sa mali príbuzní naučiť rozlišovať oba typy záchvatov a porozumieť, ako na ne najlepšie reagovať [31]. Príbuzní sú schopní naučiť sa základné diagnostické rozlíšenie, po edukácii pomocou video-EEG záznamov sa naučilo správne rozlišovať záchvaty 48 % príbuzných [32]. Pokiaľ je diagnóza PNES komunikovaná lekárom jasným, nepejoratívnym a pozitívnym spôsobom, môže byť mostom medzi neurologickou diagnózou a psychiatrickou/ psychologickou liečbou [33].
Tab. 2. Stratégie používané v komunikovaní diagnózy PNES [5]. ![Stratégie používané v komunikovaní diagnózy PNES [5].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/167583501aa18476d2444115d06e1887.jpeg)
PNES – psychogénne neepileptické záchvaty Tab. 3. Jednotlivé úrovne psychosociálnych faktorov a psychologických mechanizmov, ktoré sa podieľajú na rozvoji, provokácii a prolongácii PNES [30]. ![Jednotlivé úrovne psychosociálnych faktorov a psychologických mechanizmov, ktoré sa podieľajú na rozvoji, provokácii
a prolongácii PNES [30].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/6b4b40c3bf60f5e2e279bfcbb7f0dbee.jpeg)
PNES – psychogénne neepileptické záchvaty Tab. 4. Najčastejšie mechanizmy rozvoja PNES vzhľadom na pohlavie a IQ [29]. ![Najčastejšie mechanizmy rozvoja PNES vzhľadom na pohlavie a IQ [29].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/e3244bd6fc29cef85763ed4daced0cd6.jpeg)
IQ – inteligenčný kvocient; PNES – psychogénne neepileptické záchvaty Psychoedukačné a psychoterapeutické programy pre pacientov s PNES
Pri pacientoch, ktorí boli roky mylne vedení ako epileptici, je nereálne očakávať, že automaticky akceptujú diagnózu PNES po akejkoľvek dôkladnej jednorazovej edukačnej intervencii [18]. Jednak je pre nich ťažké pochopiť, prečo ich záchvaty boli nesprávne diagnostikované tak dlho a prečo by mali veriť tejto diagnóze, jednak je pre nich na nevedomej úrovni náročné „zanechať“ diagnózu epilepsie, ktorá roky reprezentovala ich esenciálny obranný mechanizmus, pomocou ktorého sa vyrovnávali so stresovými situáciami [18]. Taktiež hoci správne komunikovanie diagnózy PNES môže niekedy krátkodobo záchvaty aj zastaviť, nezlepší asociovanú psychopatológiu a bez špecializovanej nasledujúcej liečby sa PNES znovuobjavia u väčšiny pacientov [5]. Psychiatrické vyšetrenie, ktoré odhalí možné psychiatrické komorbidity a navrhne ich optimálnu liečbu (psychoterapeutickú alebo aj psychofarmakologickú), by malo byť u každého pacienta s PNES samozrejmosťou [5]. Navyše, najmä v epileptologických centrách sú pacienti zaraďovaní do skupinových psychoedukácií, psychoterapií, ktoré im poskytujú viac času porozumieť a spracovať diagnózu PNES. Pre lekárov/ psychoterapeutov, ktorí majú záujem poskytovať terapiu pre PNES založenú na dôkazoch, sú dostupné dve publikácie [34,35]. Hoci individuálna terapia môže byť efektívna, býva ekonomicky a časovo náročná, skupinové intervencie môžu redukovať náklady a zvýšiť kapacitu v terapeutických programoch [36]. Pacienti s PNES v skupinových programoch univerzálne referujú veľkú úľavu s možnosťou stretnúť sa s pacientmi s rovnakou diagnózou [36]. Bolo publikovaných niekoľko programov skupinových psychoterapií pre pacientov s PNES (tab. 5) [37– 40].
Tab. 5. Prehľad programov a jednotlivých tém skupinových psychoterapií pre pacientov s PNES. 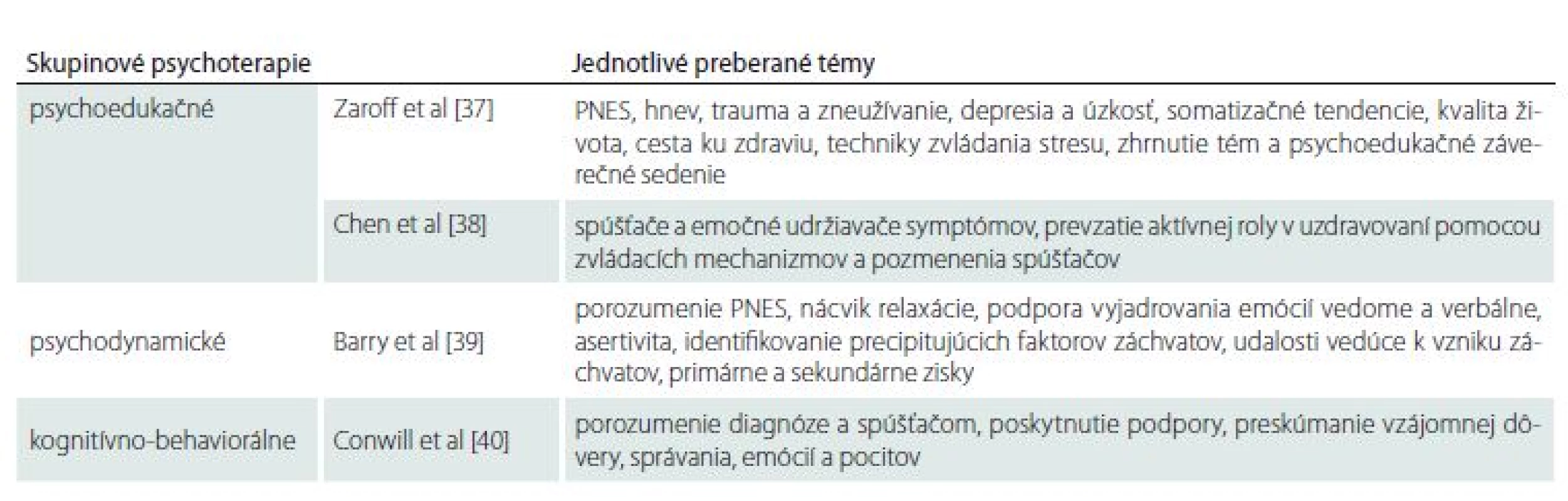
PNES – psychogénne neepileptické záchvaty Záver
Problematika PNES kladie vysoké nároky na odborné znalosti terapeutov pacienta. Je nutné mať potrebné vedomosti z epileptológie aj psychiatrie. Sťažená akceptácia ochorenia a potreby psychiatrickej/ psychoterapeutickej terapie pacientom a jeho príbuznými pri obvyklej latencii od správneho stanovenia diagnózy je očakávateľná a je vhodné s ňou terapeuticky pracovať už v rámci prezentovania diagnózy a pokračujúcich psychoedukačných, resp. psychoterapeutických programov. Trvalý vzájomný interdisciplinárny manažment v starostlivosti o pacientov s PNES je nevyhnutný, aby sa minimalizovali riziká iatrogenizácie.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Katarína Hubčíková
Neuropsychiatrická klinika SZU
a Psychiatrickej nemocnice Philippa Pinela
Malacká cesta 63
90201 Pezinok
Slovensko
e-mail: k.hubcikova@gmail.com
Přijato k recenzi: 23. 8. 2018
Přijato do tisku: 3. 12. 2018
Zdroje
1. Rechlin T, Loew TH, Joraschky P. Pseudoseizure „status“. J Psychosom Res 1997; 42(5): 495– 498. doi: 10.1016/ S0022-3999(97)00029-9.
2. Howell SJ, Owen L, Chadwick DW. Pseudostatus epilepticus. Q J Med 1989; 71(266): 507– 519.
3. Komárek V, Marušič P. Epilepsie. In: Bednařík J, Ambler Z, Růžička E. Klinická neurologie – část speciální 1. Praha: Triton 2010 : 283– 347.
4. Shneker BF, Elliot JO. Primary care and emergency physician attitudes and beliefs related to patients with psychogenic nonepileptic spells. Epilepsy Behav 2008; 13(1): 243– 247. doi: 10.1016/ j.yebeh.2008.03.001.
5. LaFrance WC, Reuber M, Goldstein LH. Management of psychogenic nonepileptic seizures. Epilepsia 2013; 54(1): 53– 67. doi: 10.1111/ epi.12106.
6. Ramos JA, Brull SJ. Psychogenic non-epileptic seizures in the post-anesthesia recovery unit. Braz J Anesthesiol 2016; 66(4): 426– 429. doi: 10.1016/ j.bjane.2013.10.005.
7. Duncan R, Oto M. Managing psychogenic nonepileptic seizures in patients with comorbid epilepsy. In: LaFrance WC, Schachter SC. Gates and Rowan’s nonepileptic seizures. 4th ed. Cambridge: Cambridge University Press 2018 : 262– 267.
8. Benbadis SR, Agrawal V, Tatum WO. How many patients with psychogenic nonepileptic seizures also have epilepsy? Neurology 2001; 57(5): 915– 917. doi: 10.1212/ WNL.57.5.915.
9. Owczarek K, Jedrzejczak J. Patients with coexistent psychogenic pseudoepileptic and epileptic seizures: a psychological profile. Seizure 2001; 10(8): 566– 569. doi: 10.1053/ seiz.2001.0556.
10. Karterud HN, Knizek BL, Nakken KO. Changing the diagnosis from epilepsy to PNES: patient’s experiences and understandings of their new diagnosis. Seizure 2009; 19(1): 40– 46. doi: 10.1016/ j.seizure.2009.11.001.
11. Arain A, Tammaa M, Chaudhary F et al. Communicating the diagnosis of psychogenic nonepileptic seizures: the patient perspective. J Clin Neurosci 2016; 28(6): 67– 70. doi: 10.1016/ j.jocn.2015.10.030.
12. Kanner AM. Is the neurologist’s role over once the diagnosis of psychogenic nonepileptic seizures is made? No! Epilepsy Behav 2008; 12(1): 1– 2. doi: 10.1016/ j.yebeh.2007.09.015.
13. Jung Y, Chen DK, Bullock KD et al. Training in treatment of psychogenic nonepileptic seizures. In: LaFrance WC, Schachter SC. Gates and Rowan’s nonepileptic seizures. 4th ed. Cambridge: Cambridge University Press 2018 : 344– 357.
14. Altalib HH, Elzamzamy K, Pugh MJ et al. Communicating diagnostic certainity of psychogenic nonepileptic seizures – a national study of provider documentation. Epilepsy Behav 2016; 64(11): 4– 8. doi: 10.1016/ j.yebeh.2016.08.032.
15. LaFrance WC, Baker GA, Duncan R et al. Minimum requirements for the diagnosis of psychogenic nonepileptic seizures: a staged approach. Epilepsia 2013; 54(11): 2005– 2018. doi: 10.1111/ epi.12356.
16. McMillan KK, Pugh MJ, Hamid H et al. Provider’s perspectives on treating psychogenic nonepileptic seizures: frustration and hope. Epilepsy Behav 2014; 37(8): 276– 281. doi: 10.1016/ j.yebeh.2014.07.001.
17. Harden CL, Tuna Burgut F, Kanner AM. The diagnostic significance of video-EEG monitoring findings on pseudoseizure patients differ between neurologist and psychiatrist. Epilepsia 2003; 44(3): 453– 456. doi: 10.1046/ j.1528-1157.2003.33002.x.
18. Kanner AM. Who should treat psychogenic nonepileptic seizures? In: LaFrance WC, Schachter SC. Gates and Rowan’s nonepileptic seizures. 4th ed. Cambridge: Cambridge University Press 2018 : 276– 282.
19. LaFrance WC Jr, Barry JJ. Update on treatments of psychological nonepileptic seizures. Epilepsy Behav 2005; 7(3): 364– 374. doi: org/ 10.1016/ j.yebeh.2005.07.010.
20. Bowman ES, Markand ON. Psychodynamics and psychiatric diagnoses of pseudoseizure subjects. Am J Psychiatry 1996; 153(1): 57– 63. doi: 10.1176/ ajp.153.1.57.
21. Kanner AM, Parra J, Frey M et al. Psychiatric predictors of psychogenic pseudoseizure outcome. Neurology 1999; 53(5): 933– 938. doi: 10.1212/ WNL.53.5.933.
22. De Paola L, Terra VC, Silvado CE et al. Improving first responders’ psychogenic nonepileptic seizures diagnostic accuracy: development and validation of a 6-item bedside diagnostic tool. Epilepsy Behav 2016; 54(1): 40– 46. doi: 10.1016/ j.yebeh.2015.10.025.
23. Thompson NC, Gibson PA. Models of Care. Nurses and social workers and their role in the management of patients with psychogenic nonepileptic seizures. In: LaFrance WC, Schachter SC. Gates and Rowan’s nonepileptic seizures. 4th ed. Cambridge: Cambridge University Press 2018 : 268– 275.
24. Shen W, Bowman ES, Markand ON. Presenting the diagnosis of pseudoseizure. Neurology 1990; 40(5): 756– 759.
25. Duncan R. Psychogenic nonepileptic seizures: diag-nosis and initial management. Expert Rev Neurothe 2010; 10(12): 1803– 1809. doi: 10.1586/ ern.10.171.
26. Hall-Patch L, Brown R, House A et al. Acceptability and effectiveness of a strategy for the communication of the diagnosis of psychogenic nonepileptic seizures. Epilepsia 2010; 51(1): 70– 78. doi: 10.1111/ j.1528-1167.2009.02099.x.
27. Mellers J. The approach to patients with „non-epileptic seizures“. Postgrad Med J 2005; 81(958): 498– 504. doi: 10.1136/ pgmj.2004.029785.
28. Harden CL, Ferrando SJ. Delivering the diagnosis of psychogenic pseudoseizures: should the neurologist or the psychiatrist be responsible? Epilepsy Behav 2001; 2(6): 519– 523. doi: 10.1006/ ebeh.2001.0290.
29. Vojtěch Z, Hadač J, Nešpor E. Diferenciální diagnostika epileptických a neepiletických záchvatů. In: Brázdil M. Farmakorezistentní epilepsie. Praha: Triton 2011 : 495– 497.
30. Bodde NM. Psychogenic non-epileptic seizures – definition, etiology, treatment and prognostic issues: a critical review. Seizure 2009; 18(8): 543– 553. doi: 10.1016/ j.seizure.2009.06.006.
31. Palušná M. Psychogénne neepileptické záchvaty. Psychiatrie pre Prax 2016; 17(4): 148– 152.
32. Gordon PC, Valiengo L da C, Proença IC et al. Comorbid epilepsy and psychogenic non-epileptic seizures: how well do patients and caregivers distinguisch between the two. Seizure 2014; 23(7): 537– 541. doi: 0.1016/ j.seizure.2014.04.002.
33. LaFrance WC, Bjønæs H. Designing treatement plans based on etiology of psychogenic nonepileptic seizures. In: LaFrance WC, Schachter SC. Gates and Rowan’s nonepileptic seizures. 4th ed. Cambridge: Cambridge University Press 2018 : 283– 299.
34. LaFrance WC, Wincze JP. Treating nonepileptic seizures: therapeutist guide. New York: Oxford University Press 2015.
35. Reiter JM, Andrews D, Reiter C et al. Taking control of your seizures: workbook. New York: Orford University Press 2015.
36. Bullock KD. Group treatments for psychogenic nonepileptic seizures. In: LaFrance WC, Schachter SC. Gates and Rowan’s nonepileptic seizures. 4th ed. Cambridge: Cambridge University Press 2018 : 325– 333.
37. Zaroff C, Myers L, Barr W et al. Group psychoeducation as treatment for psychological nonepileptic seizures. Epilepsy Behav 2004; 5(4): 587– 592. doi: 10.1016/ j.yebeh.2004.03.005.
38. Chen D, Maheshwari A, Franks R et al. Brief group psychoeducation for psychogenic seizures: a neurologist-initiated program in an epilepsy center. Epilepsia 2014; 55(1): 156– 166. doi: 10.1111/ epi.12481.
39. Barry J, Wittenberg D, Bullock K et al. Group therapy for patients with psychogenic nonepileptic seizures: a pilot study. Epilepsy Behav 2008; 13(4): 624– 629. doi: 10.1016/ j.yebeh.2008.06.013.
40. Conwill M, Oakley L, Evans K et al. CBT-based group therapy intervention for nonepileptic attacks and other functional neurological symptoms: a pilot study. Epilepsy Behav 2014; 34(5): 68– 72. doi: 10.1016/ j.yebeh.2014.03.012.
Štítky
Dětská neurologie Neurochirurgie Neurologie
Článek vyšel v časopiseČeská a slovenská neurologie a neurochirurgie
Nejčtenější tento týden
2019 Číslo 1- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Vitamin B12 − mnoho různých forem, žádný rozdíl v absorpci
- Jak včas rozpoznat vzácné onemocnění? S diagnostickou rozvahou pomůže accelRare
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Magnosolv a jeho využití v neurologii
-
Všechny články tohoto čísla
- Genetika neurodegenerativních demencí v deseti bodech – co může neurolog očekávat od molekulárního genetika?
- Lehká mozková poranění – konsenzuální odborné stanovisko České neurologické společnosti ČLS JEP
- Analýza dat v neurologii LXXIII. Problematika interpretace Pearsonova korelačního koeficientu
- Vieme dobre diagnostikovať dyskinetickú formu DMO? ÁNO
- Umíme dobře diagnostikovat dyskinetickou formu DMO? NE
- Umíme dobře diagnostikovat dyskinetickou formu DMO?
- Sub signum coma – súčasný pohľad na chronické poruchy vedomia
- Chronický subdurální hematom
- Editorial
- Iatrogenizácia pacientov so psychogénnymi neepileptickými záchvatmi – možné východiská
- Praktické užití a indikace transkraniální stimulace stejnosměrným proudem
- Poděkování recenzentům
- Transkraniální magnetická stimulace u hraniční poruchy osobnosti – série kazuistik
- Změny v expresi TNFα a microRNA-15b u experimentálního modelu subarachnoidálního krvácení
- Raschova analýza dotazníku Q-LES-Q-SF na podkladě odpovědí pacientů s neuropatickou bolestí
- Oligoklonální IgG a volné lehké řetězce – srovnání izoelektrické fokusace v agarózovém a polyakrylamidovém gelu
- Evokované potenciály vyvolané kontaktním teplem – vliv fyziologických proměnných
- Ketogenní dieta – účinná nefarmakologická léčba dětské a adolescentní epilepsie
- Laboratorní účinnost kyseliny acetylsalicylové v sekundární prevenci ischemických cévních mozkových příhod
- Parietální atrofie na magnetické rezonanci mozku u Alzheimerovy nemoci s pozdním začátkem
- Nové možnosti ultrazvuku v predikci výskytu bolesti dolní části zad u dospívajících mužů – pilotní studie
- Česká a slovenská neurologie a neurochirurgie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Lehká mozková poranění – konsenzuální odborné stanovisko České neurologické společnosti ČLS JEP
- Chronický subdurální hematom
- Oligoklonální IgG a volné lehké řetězce – srovnání izoelektrické fokusace v agarózovém a polyakrylamidovém gelu
- Ketogenní dieta – účinná nefarmakologická léčba dětské a adolescentní epilepsie
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



