-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaFaktory ovlivňující proces rozhodování o péči v závěru života u hospitalizovaných pacientů
Factors influencing the end-of-life decisionmaking process about care in hospitalized patients
The quality of end-of-life care of hospitalized patients is an important topic, but so far little explored in the Czech Republic. The aim of this study was to map the factors influencing the end-of-life care decision-making process in selected Czech hospitals and to describe it based on data from medical records and from the perspective of a doctor. The research included data obtained from the medical records of 240 deceased patients (mean age 76.9 years, 41.6% women). The research sample of medical doctors who commented on the decision-making about end-of-life care for these patients consisted of 369 physicians (mean age 35.9 years, 61% women). The results pointed to persistent deficiencies in the written recording of the care goals, prognosis, and possible decision to limit care. Medical doctors limit health care primarily based on consensus among physicians, the patient is usually not invited to the decision-making process. Patient preferences for the end-of-life period are in most cases not ascertained or this question is postponed. The institute of a previously stated wish did not appear in the examined group at all. It can be concluded that decisions about end-of-life care usually take place without knowledge of patients' values and preferences. The results indicate the need to improve the training of doctors and medical students, which should, in addition to building professional competencies, include training in effective communication with patients at the end of life.
Keywords:
communication – patient preferences – Decision making – End of life care – ethics – end of life – death – advance directives
Autoři: Alena Slezáčková 1,2; Kristýna Dvořáčková 1,3; Ondřej Kopecký 4; Kateřina Rusinová 4; Ondřej Sláma 1,5; David Černý 6; Adam Doležal 6; Tomáš Doležal 6; Václav Zvoníček 7; Libuše Čermáková 1; Petra Vysočanová 1,8; Ladislav Kabelka 9; Josef Kuře 1
Působiště autorů: Ústav lékařské etiky LF MU v Brně 1; Ústav psychologie a psychosomatiky LF MU v Brně 2; Psychologický ústav FF MU v Brně 3; Klinika paliativní medicíny 1. LF UK a VFN v Praze 4; Klinika komplexní onkologické péče MOÚ, Brno 5; Ústav státu a práva AV ČR, v. v. i., Praha 6; Klinika anesteziologie a resuscitace 3. LF UK a FNKV, Praha 7; Interní kardiologická klinika LF MU a FN Brno 8; Anesteziologicko-resuscitační klinika LF MU a FN u svaté Anny, Brno 9
Vyšlo v časopise: Čas. Lék. čes. 2021; 160: 176-184
Kategorie: Původní práce
Souhrn
Kvalita péče v závěru života hospitalizovaných je v českém prostředí zatím málo prozkoumané téma. Cílem studie bylo zmapovat proces rozhodování o péči v závěru života pacientů ve vybraných českých zdravotnických zařízeních. Byly zahrnuty údaje získané ze zdravotnické dokumentace 240 zemřelých (průměrný věk 76,9 let, 41,6 % žen). Výzkumný soubor lékařů, kteří se vyjadřovali k rozhodování o péči v závěru života u těchto pacientů, tvořilo 369 lékařů (průměrný věk 35,9 let, 61 % žen). Výsledky poukázaly na přetrvávající rezervy v písemném zaznamenávání rozvahy o cílech péče, prognózy a případném rozhodnutí o limitaci péče. Lékaři limitují zdravotní péči primárně na základě konsensu mezi lékaři, pacient většinou není do procesu rozhodování přizván. Preference pacientů pro období závěru života nejsou ve většině případů zjišťovány, případně je tato otázka odkládána. Institut dříve vysloveného přání se ve zkoumaném souboru neobjevil. Rozhodování o péči v závěru života se většinou odehrává bez znalosti hodnot a preferencí pacientů. Výstupy svědčí o potřebě zkvalitnění profesní přípravy lékařů a mediků, jež by měla kromě budování odborných kompetencí zahrnovat nácvik efektivní komunikace s pacienty v závěru života.
Klíčová slova:
komunikace – preference pacienta – etika – závěr života – smrt – péče v závěru života – pokročilé směrnice – rozhodování
ÚVOD
Kvalita péče v závěru života a během umírání v nemocnici je důležité, avšak v českém prostředí zatím málo prozkoumané téma. Podle tuzemských průzkumů (1) by si většina lidí přála zemřít v domácím prostředí, avšak ve skutečnosti jich naprostá většina umírá právě ve zdravotnickém zařízení. V roce 2019 nastalo v Česku pouze 22,9 % úmrtí v domácím prostředí, zatímco ve zdravotnických a sociálních zařízeních nastalo přes 70 % úmrtí (2). V souvislosti s tím se dostávají do popředí otázky kvality péče o pacienty v závěru života ve zdravotnickém zařízení – jak, kdo a na základě čeho rozhoduje o péči v závěru života?
Závěrem života (EoL – end of life) se v medicíně rozumí období předcházející smrti jednotlivce nastávající v důsledku onemocnění, které nelze lékařskou péčí významně ovlivnit nebo zastavit (3). Mezi faktory, které v tomto období hrají zásadní roli, patří charakter a rozsah zdravotní péče (EoL péče – end of life care) a proces rozhodování o rozsahu péče v závěru života (EoL rozhodování – end of life decision making). Ten by měl zahrnovat vyrovnanou kombinaci zvažování lékařských, etických, psychosociálních, právních a společenských aspektů, které do tohoto procesu vstupují (4, 5).
Z lékařského hlediska může rozhodování v závěru života zahrnovat například otázku zahájení nebo ukončení život prodlužující léčby, rozhodování o místě, kde bude péče probíhat, nebo využití postupů, které mohou terminální fázi prodloužit, ale jejich účelnost a dopad na kvalitu života může být sporný (např. parenterální hydratace a výživa, řešení biliární a ureterální obstrukce) (6). Řada studií poukazuje na variabilitu v péči a rozhodování, které více než na konkrétní zemi nebo kultuře nemocnice nebo oddělení závisí na úsudku a zkušenostech konkrétního lékaře (7, 8) a na roli dalších psychosociálních faktorů na straně lékaře, jako je jeho věk, délka praxe, postoje a přesvědčení, víra a další (9). Roste také důraz kladený na efektivní komunikaci nejen mezi lékaři a pacienty v závěru života (10), ale i mezi lékaři a příbuznými umírajících pacientů (11) a mezi zdravotníky navzájem.
Klíčovým aspektem kvality závěru života pacientů a jejich příbuzných (12) je komunikace. Základním předpokladem je kompetentní pacient, tj. pacient, který je schopen komunikace (slovně nebo písemně) a je oprávněným tvůrcem vlastního rozhodnutí (13). Včasná a systematická komunikace ze strany lékaře může pacientům pomoci činit lépe informovaná rozhodnutí, aby se jim dostalo kvalitní paliativní péče a měli příležitost podílet se na rozhodnutích spojených se závěrem svého života (14).
Otevřená komunikace mezi lékařem a pacientem o preferencích pacienta ohledně péče v závěru života v kontextu progredující nemoci je však stále spíše výjimečná. Pacientům bývají důležité informace sdělovány často nepřímo, nejednoznačně, nebo až v pozdních stádiích nemoci (15, 16). Rozhovor o péči a rozhodování související s umíráním často bývá lékaři vnímán jako velmi náročný úkol (17), kterému mají tendenci se vyhnout (18). S pacienty v pokročilé fázi nemoci přitom nebývá vždy diskutována jejich prognóza, přestože si to přejí. Důvodem může být lékařovo přesvědčení, že by tato informace pacienta mohla poškodit, že je obtížné prognózu přesněji vymezit anebo že ji pacient slyšet nechce. Plánování péče v závěru života a rozhovor o umírání tak může být ze strany lékaře odkládán až do stavu pokročilé deteriorace pacienta (19). Jak však ukazují výsledky studie Parkerové et al. (10), většina pacientů ve fázi pokročilého onemocnění, které ohrožuje jejich život, chce s lékaři alespoň v nějaké míře probrat témata týkající se umírání a smrti. Krawczyk a Gallagherová (20) potvrzují platnost těchto závěrů i v kontextu komunikace s příbuznými umírajících pacientů: téměř polovina příbuzných by chtěla mít více informací ohledně poskytované péče, a to včetně informace, že pacient může v brzké době zemřít.
Řada autorů se shoduje v tom, že výchozím bodem pro rozhodování o rozsahu péče v závěru života by mělo být zjištění pacientových hodnot, přesvědčení a preferencí (21, 22). Zdrojem informací mohou být nejlépe sami pacienti. Opomíjení pacientových hodnot, přání a osobnostních specifik pak může vést k deprivaci fyziologických, psychologických, sociálních a spirituálních potřeb, což výrazně snižuje kvalitu života umírajícího člověka (23).
Výše uvedená témata jsou významná také v kontextu českého zdravotnictví, které si díky své dostupnosti a kvalitě poskytované péče klade za primární cíl úzdravu nemocných. Úmrtí coby přirozený závěr života se tak může z pohledu mnoha lékařů jevit jako nežádoucí výsledek, se kterým je třeba bojovat všemi dostupnými prostředky (24). Autoři a odborníci z oblasti paliativní péče však dlouhodobě upozorňují na to, že oddálení smrti pacienta nemusí být v určitých situacích jediným žádoucím a správným postupem, mnohdy může být vhodným cílem zlepšení kvality závěru života pacienta, prevence utrpení nebo úleva od bolesti a dalších symptomů (25, 26).
Vzhledem k tomu, že v Česku zatím nebyla této aktuální a společensky významné problematice věnována dostatečná výzkumná pozornost a nemáme k dispozici relevantní deskriptivní data, považujeme za důležité tuto mezeru v poznatkové základně zaplnit. Hlavním cílem této studie je zmapovat proces rozhodování o péči v závěru života pacientů ve vybraných českých zdravotnických zařízeních a popsat jej jak na základě údajů z lékařské dokumentace, tak i z perspektivy lékaře. Dosažené výsledky jsou diskutovány z hlediska stávající praxe v českém zdravotnictví a možností zkvalitnění těchto procesů.
METODIKA
Dotazníková baterie zahrnovala tři základní zdroje informací: 1. zdravotnickou dokumentaci, 2. informace od ošetřujícího lékaře a lékaře, který byl přítomen u úmrtí pacienta, 3. informace od sestry, která disponovala dostatečnými informacemi o pacientovi.
Projekt byl posouzen a schválen Etickou komisí Lékařské fakulty Masarykovy univerzity v Brně. Sběr dat byl plánován na celé období let 2020–2021, ale vzhledem k zátěži zdravotnického systému způsobenou pandemií COVID-19 byl sběr dat na jaře a na podzim roku 2020 přerušen a po podzimním přerušení již nebyl obnoven (podmínky v přetížených zdravotnických zařízeních to neumožňovaly a nově získaná data by výrazně narušila homogenitu dat získaných za běžných podmínek).
Sběr dat zajišťovaly předem zaškolené sestry na odděleních dvou fakultních nemocnic a jedné okresní nemocnice. Tazatelky nejpozději týden po úmrtí pacienta kontaktovaly ošetřujícího lékaře, lékaře, který vypisoval úmrtní list, a sestru, která měla pacienta ve své péči a byla přítomna úmrtí. Individuálně s nimi vyplnily elektronický dotazník. V rámci zajištění anonymity respondentů byly zjišťovány pouze jejich základní demografické údaje, jako věk, pohlaví, doba praxe, erudice v oboru (atestace) a profesní pozice. Všichni respondenti byli informováni o povaze sběru dat, zachování anonymity a následném uchování a zpracování informací, a ústně vyjádřili souhlas s účastí na výzkumu. Všechny položky dotazníku byly povinné, odpovědi respondentů se okamžitě zaznamenávaly do zabezpečené anonymizované online databáze. Data byla uchována v souladu s etickými standardy a právními předpisy.
Z položek uvedených ve zdravotnické dokumentaci byly zjišťovány základní informace o zdravotním stavu pacienta (věk, pohlaví, základní diagnóza, bezprostřední příčina úmrtí, Charlson Comorbidity Score, modality život prodlužující/udržující léčby použité u pacienta v průběhu posledních 72 a 24 hodin před smrtí apod.) a informace týkající se pacientova souhlasu s hospitalizací, určení blízké osoby, která může být informována nebo má právo zástupného souhlasu, a existence dříve vysloveného přání pacienta. Z dokumentace byly také využity informace o tom, zda byla zaznamenána rozvaha o cílech péče/léčby, prognóza pacienta, příp. limitace péče, a zda o nich byli pacient a jeho příbuzní informováni.
Otázky na lékaře přítomného u úmrtí pacienta směřovaly primárně ke zmapování procesu rozhodování o péči v bezprostředním závěru života pacienta z jeho perspektivy (okolnosti a faktory limitace léčby, znalost přání pacienta, kvalita komunikace v lékařském týmu, emocionální zátěž spojená s rozhodováním v závěru života).
Část dotazníku určená pro sestry obsahovala položky zjišťující jejich podíl na rozhodování o péči o pacienty, hodnocení péče z profesního, etického a psychosociálního aspektu (kvalita komunikace s pacientem, s příbuznými, mezi zdravotníky navzájem) i posouzení úrovně vlastní emocionální zátěže spojené s rozhodováním o péči v závěru života. Vzhledem k hlavní výzkumné otázce a limitovanému rozsahu tohoto příspěvku nejsou data získaná od sester zařazena do výsledkové části a budou zpracována v samostatné publikaci.
Data pro účely této publikace byla zpracována pomocí deskriptivní statistiky s využitím software Statistica 12 (StatSoft).
POPIS SOUBORU
Do výzkumu byly zahrnuty údaje od 259 pacientů, kteří v období od 28. 1. 2020 do 12. 2. 2021 (s výjimkou období přerušení sběru dat) zemřeli v průběhu hospitalizace. Data od 19 z nich byla vyřazena z důvodu nekompletních záznamů nebo doby úmrtí mimo stanovené období sběru dat, konečný počet byl tedy 240. Věk při úmrtí byl od 21 do 96 let (průměrný věk 76,9 let), 41,6 % z nich byly ženy. Hodnoty Charlson Comorbidity Score byly 0–22, průměrný skór dosáhl 8,6. Podrobnější údaje jsou uvedeny v tab. 1.
Tab. 1. Popisné charakteristiky souboru zemřelých pacientů zařazených do výzkumu (n = 240) 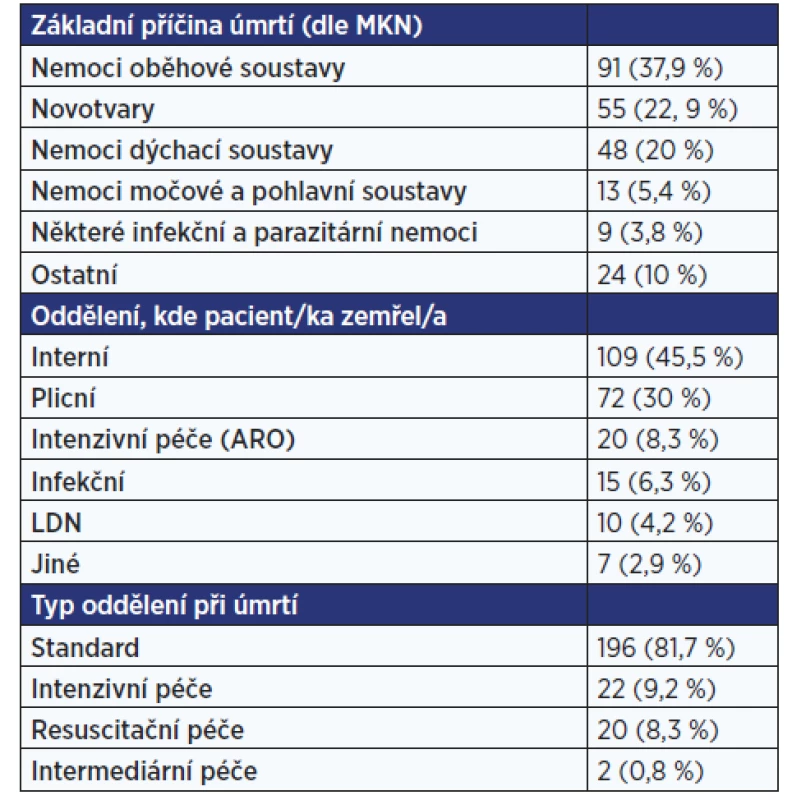
Lékařů, kteří se vyjadřovali k rozhodovacímu procesu o péči v závěru života u těchto 240 pacientů, bylo 369 ve věku od 24 do 65 let (průměrný věk 35,9 roku), z nichž 61 % tvořily ženy. Délka jejich praxe se pohybovala mezi 1 až 40 lety (průměrně 10,1 roku) a 56,9 % lékařů mělo specializovanou způsobilost. 129 lékařů pečovalo o pacienta v čase umírání, aniž by s ním měli předchozí pravidelný kontakt v běžné pracovní době (byli součástí lékařské pohotovostní služby). Ošetřujících lékařů, kteří se s pacientem setkávali i v běžné pracovní době a zároveň byli přítomni u jeho úmrtí, bylo 111. U 129 případů byla k danému úmrtí získána data jak od ošetřujícího, tak od službu konajícího lékaře. Podrobnější popis souboru lékařů je uveden v tab. 2.
Tab. 2. Popis výzkumného souboru lékařů 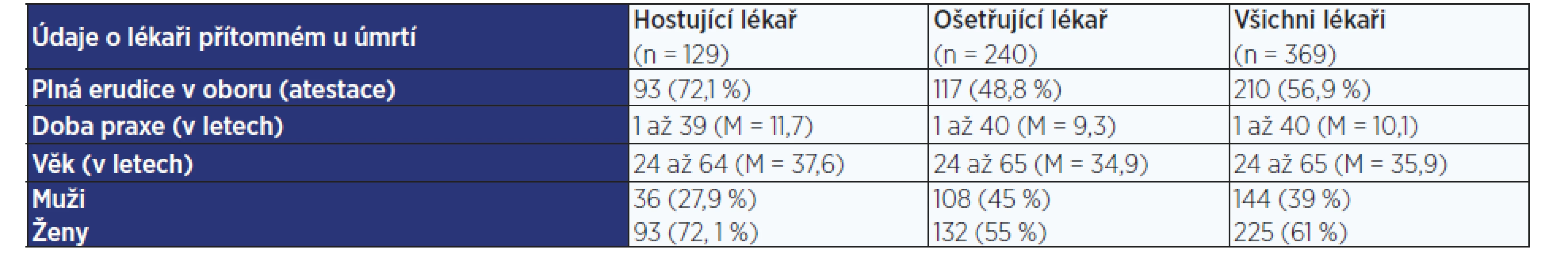
VÝSLEDKY ANALÝZY DAT ZE ZDRAVOTNICKÉ DOKUMENTACE
Souhlas s hospitalizací podepsalo 74,2 % pacientů zařazených do studie. 73,3 % pacientů určilo osobu, která může být informována o jejich zdravotním stavu, a 48,3 % pacientů určilo osobu s právem zástupného souhlasu. Pouze v minimu případů (1,3 %) tato osoba také spolurozhodovala o zdravotní péči daného pacienta. U žádného z pacientů zařazených do studie nebylo v okamžiku úmrtí platné dříve vyslovené přání (DVP), pouze u 3,8 % případů bylo zdokumentováno vyslovené přání/vůle pacienta a u 2,1 % pacientů bylo zapsáno přání pacienta, které bylo zprostředkováno jeho příbuznými.
Informace nebo rozvaha o cílech péče/léčby byla v příslušné lékařské dokumentaci zaznamenána u 54,2 % případů. Záznam o prognóze byl v dokumentaci uveden u 34,6 % pacientů, 14,2 % pacientů bylo dle záznamu informováno o povaze svého onemocnění a o pravděpodobné prognóze. Ve 43,8 % případů je v dokumentaci uvedeno, že o povaze pacientova onemocnění a jeho prognóze byly informovány osoby blízké.
Limitace péče/léčby je uvedena u 60,8 % případů. Podrobnější informace o modalitách život prodlužující/udržující léčby, které byly u pacienta použity v průběhu posledních 72 hodin a 24 hodin před smrtí, a o limitacích péče uvedených v dokumentaci nebo předaných ústně přinášejí tab. 3 a 4.
Tab. 3. Modality prodlužující život / udržující léčby použité u pacientů v průběhu posledních 72 hodin a 24 hodin před smrtí 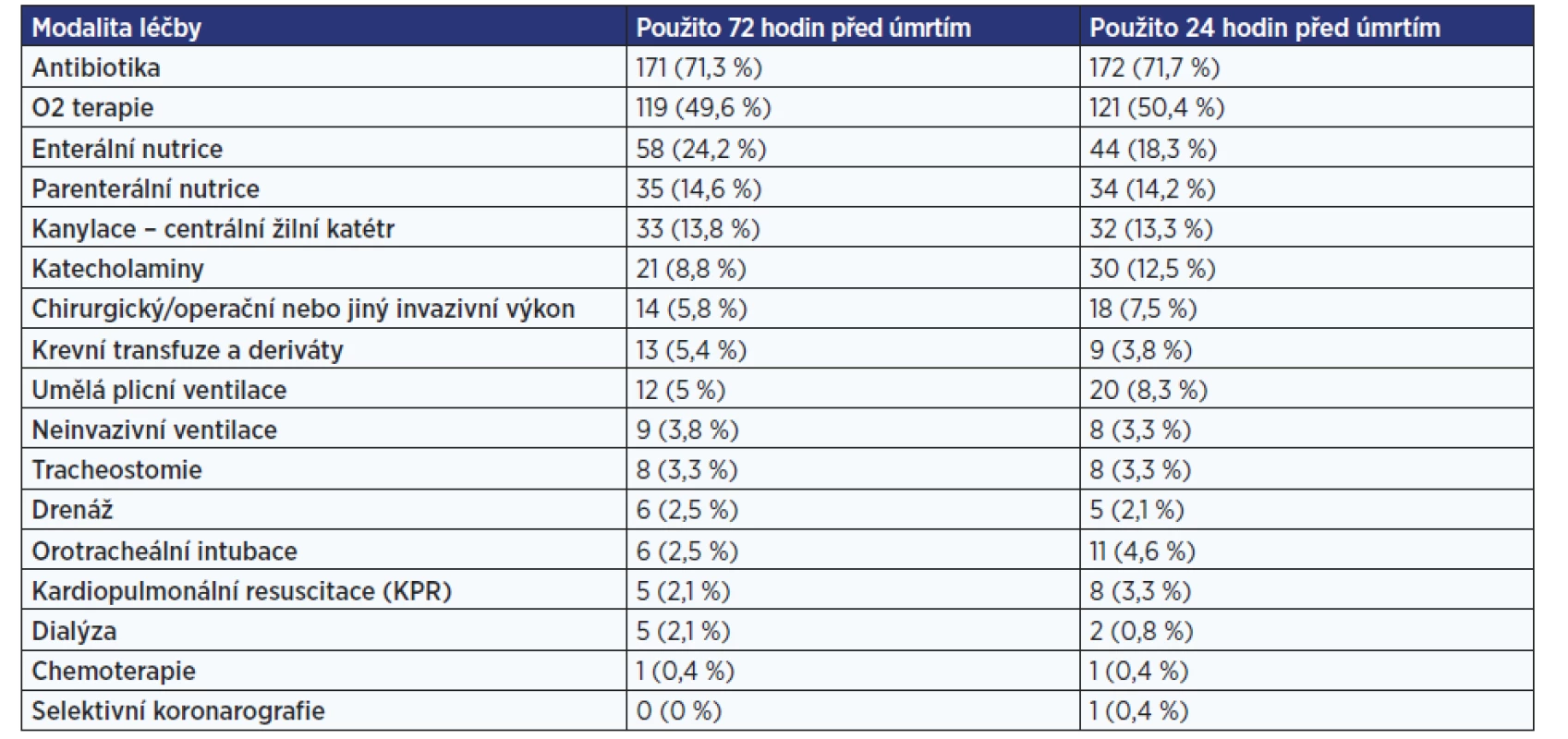
Tab. 4. Limitace péče uvedená v dokumentaci (n = 146; tj. u 60,8 % pacientů) a informace o limitaci péče z rozhovoru s lékařem (n = 180, tj. u 75 % pacientů) 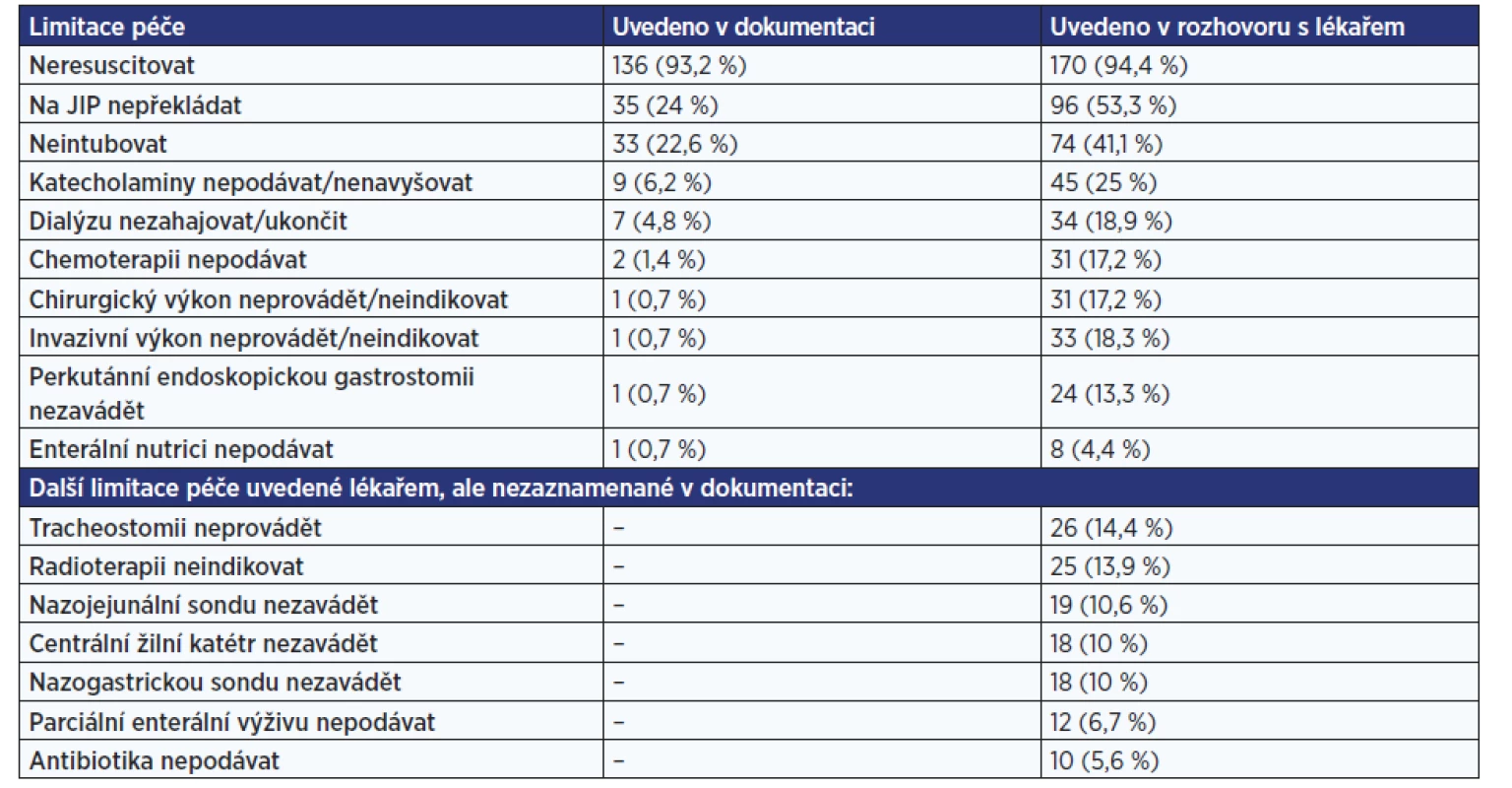
DESKRIPTIVNÍ VÝSLEDKY DAT Z ROZHOVORU S LÉKAŘI
Otázka na překvapení (surprise question)
Úvodní otázky rozhovoru byly zaměřeny na zjištění, zda úmrtí daného pacienta lékaře překvapilo a zda pacienta resuscitovali. Výsledky ukazují, že úmrtí pacienta nepřekvapilo 88,7 % z 240 dotazovaných ošetřujících lékařů. Z lékařů, kteří nebyli ošetřující lékaři daného pacienta, ale vypisovali jeho úmrtní list (n = 129), překvapilo úmrtí daného pacienta pouze 9 % z nich.
Resuscitace pacienta
Převážná většina z oslovených lékařů pacienta neresuscitovala (95,8 %), pouze 4,2 % lékařů pacienta resuscitovalo. Konkrétní důvody pro ne/resuscitaci jsou uvedeny v tab. 5. Lékaři mohli uvést více důvodů.
Tab. 5. Důvody pro ne/resuscitaci pacienta uváděné lékaři (řazené podle četnosti výskytu odpovědí) 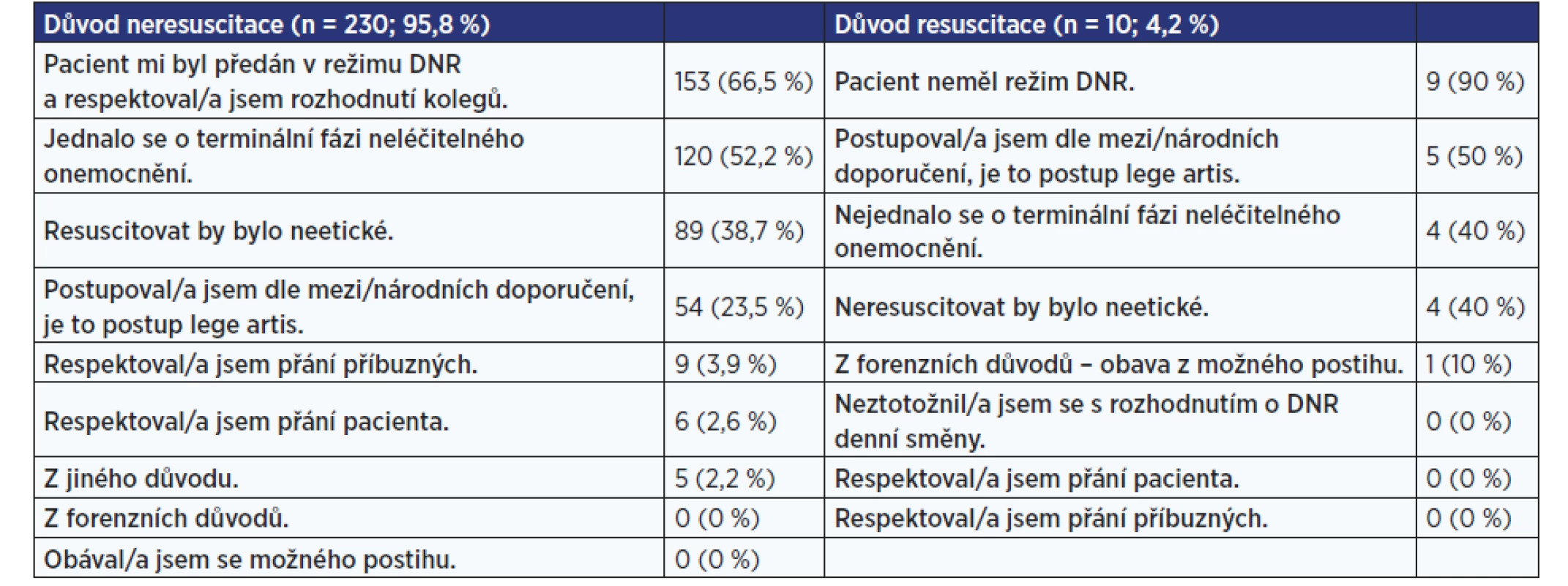
Předání informací
Informaci, že lze očekávat u daného pacienta úmrtí během jejich služby, mělo při předání služby 79,1 % hostujících lékařů. Více jak tři čtvrtiny hostujících lékařů (77,5 %) také dostaly při předání služby informaci, že u tohoto pacienta byla stanovena limitace péče. Jen málo z nich (6,2 %) však získalo při předání služby také informaci o vůli a přání pacienta nebo jeho rodiny týkajících se péče v závěru života.
Kompetence pacienta
Zajímalo nás také, zda byl podle názoru ošetřujícího lékaře daný pacient při přijetí na oddělení nebo někdy v průběhu hospitalizace ve stavu vědomí, kdy byl kompetentní a schopen rozhodování. Výsledky ukázaly, že 15,4 % pacientů bylo po celou dobu hospitalizace při vědomí a schopných rozhodování, po omezenou dobu bylo kompetentních 42,5 % pacientů a 39,6 % pacientů bylo neschopných kompetentního rozhodování po celou dobu hospitalizace. Ve 2,5 % případů ošetřující lékař uvedl, že neví.
Limitace péče
Z informací od lékařů dále vyplývá, že u 75 % pacientů byl limitován rozsah péče/léčby, u 19,6 % z nich nebyl rozsah péče limitován a u 5,4 % pacientů se o limitaci vůbec nerozhodovalo. Z celkových 180 pacientů, u nichž bylo rozhodnuto o limitaci péče, bylo ve čtyřech pětinách rozhodováno při příjmu nebo v průběhu hospitalizace na oddělení, kde došlo k úmrtí. U 19 pacientů (10,6 %) bylo o limitaci rozhodnuto již před příjmem na oddělení, kde došlo k úmrtí, a v 16 případech (8,9 %) došlo k rozhodnutí v posledních 24 hodinách na oddělení, kde došlo k úmrtí.
Na otázku, kdo rozhodoval o limitaci péče, byly nejčastější odpovědi tyto: konsenzus lékařů oddělení / velká vizita (58,3 %) a vedoucí lékař / primář (23,3 %). Méně zastoupeni byli ošetřující lékař v pracovní době (7,2 %), lékaři oddělení po konzultaci s lékařem základního či jiného oboru (5,6 %), konsenzus celého terapeutického týmu zahrnující lékaře, sestry a psychologa (2,8 %) a lékař ve službě (2,2 %). V jediném případě (0,6 %) to byl pacient, který neudělil souhlas s daným postupem.
Přání a preference pacienta
Účelem této studie bylo také zjistit, zda a do jaké míry jsou do procesu rozhodování o péči v závěru života zahrnuti samotní pacienti. Z analýzy získaných dat vyplývá, že pouze v 10 % případů proběhl rozhovor lékaře s pacientem o rozsahu a limitaci péče. Rozhovor nemohl proběhnout u 37,5 % pacientů z důvodu, že pacient byl v bezvědomí nebo byl nekompetentní. Skoro třetina lékařů však uvádí, že rozhovor o rozsahu a limitaci péče s pacientem vést nechtěli (29,2 %). U 19,2 % případů však proběhl alespoň rozhovor lékaře s pacientovými příbuznými nebo osobou blízkou. Odpověď „nevím“ byla zaznamenána u 4,2 % případů.
S výše uvedenými poznatky úzce souvisí také skutečnost, že pouze malá část lékařů (9,2 %) znala přání a vůli pacienta týkající se zdravotní péče v závěru jeho života. Z počtu 22 pacientů (9,2 %), u nichž byla přání a vůle lékařům známa, byla tato přání v 16 případech (72,7 %) plně respektována a ve 4 případech (27,3 %) respektována částečně.
Zajímalo nás také, z jakého důvodu lékaři neznali přání a vůli 90,8 % pacientů, které se týkaly zdravotní péče v závěru jejich života. Hlavní příčinou byla dle lékařů nemožnost zjistit jejich přání z důvodu bezvědomí, deliria, demence nebo nekompetentnosti, což se týkalo 53,2 % pacientů. Ve 27,1 % případů byl pacient při vědomí a kompetentní, avšak lékaři se na jeho přání a vůli neptali. U 8,3 % pacientů se lékaři na jejich přání a vůli ptali, ale pacienti žádná přání nevyjádřili. U zbývajících 11,5 % pacientů nebyly jejich přání a vůle zprostředkované ani jejich blízkými a členy rodiny.
Emocionální zátěž spojená s rozhodováním
Rozhodování o péči o pacienty v závěru života je výsostně zodpovědným a závažným procesem, který může mít své dopady také na duševní zdraví lékařů a míru jejich stresu. Z toho důvodu byly do studie zařazeny i otázky zaměřené na subjektivní posouzení emocionální zátěže tohoto procesu. Bylo zjištěno, že obecně je rozhodování o rozsahu zdravotní péče v závěru života pacientů velmi emocionálně zatěžující a stresující pro 3,3 % ošetřujících lékařů. Celkem hodně je rozhodování stresující pro 22,9 % lékařů, středně zatěžující je pro 49,6 % lékařů a málo zatěžující je pro 17,9 % z nich. Rozhodování o péči v závěru života pacientů není vůbec spojeno s emocionální zátěží a stresem u 6,3 % lékařů.
Zapojení sester do procesu rozhodování
Do péče o pacienty v závěru života je zapojen široký tým zdravotníků, mezi nimiž důležitou roli hrají sestry. Považovali jsme tedy za zajímavé a užitečné zjistit, zda a nakolik se lékaři domnívají, že by sestry měly být aktivněji zapojeny přímo do procesu rozhodování o zdravotní péči v závěru života pacientů. Nejvíce lékařů (42,5 %) spíše souhlasí s větším zapojením sester a 34,2 % lékařů s tím určitě souhlasí. S aktivnější rolí sester v procesu rozhodování spíše nesouhlasí 4,6 % lékařů a určitě nesouhlasí 1,3 %. Odpověď „nevím“ zvolilo 17,5 % lékařů.
DISKUSE
Hlavním cílem této studie bylo zmapovat proces rozhodování o péči v závěru života pacientů s využitím údajů zaznamenaných v lékařské dokumentaci a verbálních sdělení lékařů. Díky širokému záběru studie jsme mohli zachytit zkušenosti nejen ošetřujících lékařů, kteří disponují znalostí o průběhu hospitalizace a okolnostech úmrtí daného pacienta, ale také od lékařů ústavní pohotovostní služby, kteří předtím o tohoto pacienta nepečovali.
Studie zahrnuje informace o zemřelých pacientech v průměrném věku 76,9 let (41,6 % žen) s vysokým podílem osob nad 80 let (49,6 %) a s výskytem typických skupin onemocnění a komorbidit. Mezi nejčastější příčiny úmrtí patřily nemoci oběhové soustavy, novotvary a nemoci dýchací soustavy, což do značné míry odpovídá údajům pro českou populaci za poslední dekádu (26). Ke většině úmrtí (81,7 %) došlo na standardním oddělení s limitovanou dostupností resuscitační a intenzivní péče. Řada úmrtí tedy mohla proběhnout náhle, bez přítomnosti zdravotnického personálu.
V souladu se současným trendem podporujícím větší zapojení pacienta do procesu rozhodování o péči (21) jsme se zaměřili na otázku, zda jsou v dokumentaci uvedena přání či preference pacienta. Ukázalo se, že u žádného z pacientů nebylo v okamžiku úmrtí k dispozici platné dříve vyslovené přání (DVP) a pouze u minimálního počtu bylo zdokumentováno vyslovené přání/vůle pacienta (3,8 %) nebo přání pacienta zprostředkované jeho příbuznými (2,1 %). Z tohoto pohledu je zajímavé zjištění, že institut DVP pacienty není téměř využíván, a je otázkou, zda tomu brání jeho přílišná formalizovanost nebo nevědomost o jeho existenci a nakolik se na tom podílí vytěsňování a tabuizování smrti v naší společnosti.
Jedním z důvodů, proč v drtivé většině případů nebyly v lékařské dokumentaci zmínky o přáních a vůli pacienta, může být fakt, že více jak třetina pacientů (39,6 %) nebyla podle výpovědi lékaře v průběhu hospitalizace při vědomí, tj. nebyli schopni verbální komunikace a rozhodování. Většina pacientů však byla podle lékařů v průběhu hospitalizace kompetentní, a to buď v průběhu celé hospitalizace (15,4 %), nebo přechodně (42,5 %). V této souvislosti je však nutné zohlednit i fakt, že ne vždy je možné vedení závažného rozhovoru přizpůsobit času, kdy je pacient přechodně lucidní a kompetentní. Za významné zjištění ale považujeme, že téměř u třetiny pacientů (29,2 %) rozhovor s explorací hodnot a preferencí lékaři vést nechtěli. Nemusí to nutně znamenat nezájem o pacientovy hodnoty, důvodem může být také subjektivně vnímaná nižší kompetence lékařů v oblasti komunikačních schopností a umění vést rozhovor s pacientem v závěru života. Vyvstává zde tedy výzva pro zkvalitnění odborné přípravy mediků a lékařů, jež by měla zahrnovat nejen rozvoj medicínských kompetencí, ale také psychosociálních a komunikačních dovedností. Zlepšení komunikační strategie a právního povědomí v této oblasti je o to naléhavější, uvědomíme-li si, že ze studie vyplynulo, že více než 50 % pacientů bylo v určité fázi hospitalizace kompetentních k tomu, aby rozhodovali o své další léčbě a téměř polovina pacientů určila osobu s právem zástupného souhlasu pro případ, že k rozhodování o další léčbě kompetentní již nebude. Přesto valná většina podstatných rozhodnutí v rámci EoL byla učiněna bez ohledu na tyto osoby a bez zohlednění přání pacienta. Dřívější zjištění přitom uvádějí, že většina pacientů ve fázi pokročilého onemocnění chce s lékaři vést alespoň v nějaké míře rozhovor na témata týkající se jejich smrti (20, 10).
Z analýzy údajů v lékařské dokumentaci dále vyplývá, že většina pacientů zařazených do studie podepsala souhlas s hospitalizací (74,2 %). To zjevně souvisí s faktem, že podle výpovědí lékařů nebyla více jak třetina pacientů v průběhu hospitalizace při vědomí, tj. nebylo možné od nich získat ani souhlas s hospitalizací. Skoro tři čtvrtiny pacientů (73,3 %) určily osobu, která může být informována o jejich zdravotním stavu a jen necelá polovina (48,3 %) určila osobu s právem zástupného souhlasu. Tato osoba však spolurozhodovala o zdravotní péči daného pacienta pouze v zanedbatelném počtu případů (1,3 %). Tyto výsledky do značné míry odrážejí současnou praxi, kdy je získávání souhlasů s hospitalizací spíše formální záležitostí, podobně jako určování osob s právem zástupného souhlasu – byť právo zástupného souhlasu je institut stanovený a upravený Zákonem o zdravotních službách. Údaje tohoto typu zpravidla do zdravotnické dokumentace zaznamenává sestra a pacient často podepisuje dokumenty bez hlubšího pochopení jejich podstaty. Neověřuje se ani správné porozumění institutu zástupného souhlasu. Navíc se ukazuje, že pro zdravotnické pracovníky není zcela jasné, jaká práva zástupný souhlas reálně zahrnuje, zejména jde-li o skutečné zohlednění rozhodnutí této určené osoby.
Uvedené výsledky indikují přetrvávající paternalismus a mohou souviset i s tím, že v rámci kurzů a seminářů zdravotnického práva je častěji odkazováno na vyšší rizikovost jednání, jehož medicínským výsledkem je úmrtí pacienta (trestní odpovědnost), ve srovnání s důsledky (ne)respektování projevené vůle pacienta nebo určené osoby s právem zástupného souhlasu (občanskoprávní odpovědnost). Výstupy této studie také naznačují, že v současné praxi rozhodování o péči v závěru života není dostatečně využito období, ve kterém je pacient – byť přechodně – schopen kompetentně komunikovat závažná témata včetně preferencí a priorit pro případné kritické stavy a závěr života. V situaci nekompetence pacienta k rozhodování není využívána osoba s právem zástupného souhlasu a většina rozhodnutí je tak učiněna lékaři až v situaci bezprostředního závažného ohrožení života nebo dokonce i dříve, ovšem nezávisle na vůli pacienta nebo osoby s právem zástupného souhlasu.
Výsledky analýzy dat získaných z lékařské dokumentace také upozornily na přetrvávající rezervy v písemném zaznamenávání rozvahy o cílech péče, prognózy a případné limitace péče. Formulace cílů léčby byla nalezena u poloviny (54,2 %) případů a záznam o prognóze byl pořízen jen u třetiny (34,6 %) pacientů. Pokud však lékaři považovali stav pacienta za terminální a směřující k úmrtí (o čemž svědčí, že většina ošetřujících lékařů nebyla úmrtím pacienta překvapena), je žádoucí považovat za medicínsky adekvátní vytvořit cíle a plány péče pro závěr života, které reflektují hodnoty a preference pacienta, a tyto do dokumentace náležitě zaznamenat. Zároveň se ukazuje důležitost včasné komunikace s pacientem o jeho preferencích a hodnotách ohledně závěru života, tedy komunikace v době, kdy pacient ještě je kompetentní a jeho prognóza přitom není příznivá.
Zatímco u 43,8 % pacientů bylo v dokumentaci uvedeno, že o jejich stavu a prognóze byli informováni příbuzní, pouze u 14,2 % případů existoval záznam o tom, že byl o tomtéž informován přímo pacient. Tato zjištění mohou reflektovat skutečnost, že necelých 40 % pacientů bylo v průběhu hospitalizace nekompetentních, a proto lékaři informovali primárně příbuzné. Zároveň se však ukazuje, že s většinou pacientů, kteří byli během hospitalizace kompetentní, rozhovor o prognóze buď neproběhl, anebo proběhl, ale nebyl o něm proveden záznam v lékařské dokumentaci. To podporuje také dosavadní předpoklady z dostupné literatury, že důležité informace o stavu umírajícího pacienta mu bývají sdělovány často nepřímo nebo nejednoznačně, a tím pádem se ani neobjevují ve formě konkrétního zápisu v lékařské dokumentaci (15, 16, 18). Jedním z důvodů může být přesvědčení lékaře, že pacient tyto informace ani slyšet nechce (19), nebo fakt, že rozhovor ohledně péče a rozhodování související s umíráním může být pro lékaře velmi náročným úkolem (17).
Důležitou otázkou je také kvalita komunikace mezi zdravotnickým personálem a konkrétně způsob předávání informací mezi ošetřujícími a sloužícími lékaři. Informaci o tom, že u daného pacienta byla stanovena limitace péče a že je očekávatelné jeho úmrtí během služby, získalo při předání služby přes tři čtvrtiny sloužících lékařů. Pouze v minimu případů (6,2 %) však byly předány také informace o vůli a přání pacienta nebo jeho rodiny týkající se péče v závěru života, což zjevně souvisí s tím, že tato přání většinou ani nebyla aktivně zjišťována.
Z výsledků také vyplývá, že rozhodnutí o limitaci péče nejsou u více jak třetiny pacientů (39,2 %) dokumentována. Rozhodnutí o limitaci péče se ve většině případů (80,6 %) uskutečnilo v průběhu hospitalizace, u některých pacientů již před přijetím na oddělení, kde došlo k úmrtí (10,6 %). Rozhodnutí o povaze prognózy, ale také o přijatelné nebo nepřijatelné kvalitě života, a dokonce i o případné převaze přínosů nebo utrpení pro pacienta při hraničních rozhodnutích, nejčastěji vycházejí z konsenzu ošetřujících lékařů (58,3 %) nebo z rozhodnutí vedoucího lékaře (23,3 %). Tyto výsledky a informace o rozhodování v závěru života jsou alarmující a vyžadují intenzivní reflexi v dalším výzkumu i v klinické praxi. Je totiž zřejmé, že rozhodnutí o limitaci léčby musejí být zaznamenávána ve zdravotnické dokumentaci; navíc by rozhodování o limitaci léčby mělo být kontinuálně přezkoumáváno.
Mezi nejčastější limitace péče v závěru života patří doporučení neresuscitovat (DNR), nepřekládat na JIP a neintubovat. Stanovení statutu DNR je zjevně interpretováno v limitaci k přístupu k medicínským postupům mnohem šířeji. Výsledky šetření ukazují, že zhruba polovina pacientů nebyla limitována v přístupu k intenzivní péči a umělé plicní ventilaci (UPV), přesto zůstávali v situaci očekávaného závěru života na standardním oddělení. Jedním z možných vysvětlení je, že přístup na JIP a k UPV limitován nebyl a došlo k neočekávané zástavě na standardním oddělení, v kombinaci s očekávatelností úmrtí by tento fakt ovšem svědčil o medicínsky nesprávně indikovaném pobytu na lůžku bez monitorace. Převážná většina z oslovených lékařů (95,8 %) pacienta neresuscitovala, přičemž nejčastějším argumentem proti zahájení resuscitace bylo respektování dřívějšího rozhodnutí o režimu DNR (66,5 %). Další častý důvod reflektoval skutečnost, že se jednalo o pacienta v terminálním stadiu neléčitelného onemocnění (52,2 %). Zhruba ve třetině případů (38,7 %) bylo zahájení resuscitace lékařem považováno za neetické. Doporučení Evropské resuscitační rady z roku 2021 však stanovuje explicitně vhodné kroky k eticky přijatelnému rozhodnutí o neposkytnutí KPR. Další zdůvodnění nezahájení KPR souvisely s preferovaným postupem dle mezi/národních doporučení (23,5 %) a s přesvědčením, že se jedná o postup lege artis (23,5 %). Odborná doporučení sice akcentují přiměřenost péče v závěru života s přihlédnutím k řadě definovaných faktorů, avšak tato deskripce jednotlivé faktory rozhodování nezachycuje. Jedním z klíčových faktorů při rozhodování mají ovšem být hodnoty a preference pacienta, což se v procesu rozhodování námi dotazovaných lékařů téměř nevyskytuje (28).
Za podnětné zjištění lze také pokládat, že více jak tři čtvrtiny dotazovaných ošetřujících lékařů vyjádřilo svůj souhlas s názorem, že by sestry měly být aktivněji zapojovány do procesu rozhodování o zdravotní péči v závěru života pacientů. Na důležitou roli sester, jež mohou ke kvalitě rozhodovacího procesu přispět cennými zkušenostmi a podněty, upozornily již dřívější studie (29, 30).
Rozhodování o rozsahu poskytované péče o pacienty v závěru života je profesně i lidsky náročným a zodpovědným procesem. Výsledky studie naznačují, že situace rozhodování o péči v závěru života jsou pro většinu lékařů středně až hodně emocionálně zatěžující a stresující. Otevírá se zde tedy prostor pro zkvalitnění profesní přípravy mediků, jež by měla kromě budování odborných kompetencí zahrnovat také nácvik efektivní komunikace s pacienty v závěru života a rozvíjet schopnosti péče o své vlastní duševní zdraví a odolnost proti stresu.
Tato studie přinesla celou řadu zajímavých a podnětných zjištění, je však důležité zmínit také její limity. Mezi hlavní limity patří skutečnost, že data byla sbírána pouze v několika nemocnicích zapojených do výzkumu, a výsledky tedy nelze zobecňovat na všechna zdravotnická zařízení v Česku. Za limitaci je nutno považovat také možnost, že někteří dotazovaní lékaři si mohli zpětně hodnocené situace ne zcela přesně vybavit anebo mohli volit společensky či odborně více žádoucí odpovědi. Domníváme se však, že i s ohledem na tato omezení výsledky přinášejí jedinečný vhled do současné praxe rozhodování o péči v závěru života a poukazují na existující výzvy, problematické oblasti a trendy. Otázkou pro další navazující výzkum v dané oblasti může být, nakolik byly a budou zkoumané procesy ovlivněny pandemií nemoci COVID-19 a jaký vliv bude mít tato zkušenost obecně na české zdravotnictví.
ZÁVĚR
Výsledky této studie odhalily a popsaly hlavní faktory vstupující do procesu rozhodování o péči v závěru života. Mezi klíčová zjištění patří, že většina ošetřujících lékařů správně posoudila stav pacientů jako situaci závěru života. Zdravotní péči lékaři limitují primárně na základě formulace konsenzu mezi lékaři, případně rozhodnutím vedoucího lékaře. Nejčastějším projevem limitace péče bylo stanovení statutu DNR (nezahajovat či neposkytovat resuscitaci). Výsledky však naznačují, že status DNR je zjevně vnímán a aplikován v širším pojetí než pouze neposkytnutí kardiopulmonální resuscitace.
Za závažné zjištění pokládáme, že pacient obvykle není do tohoto procesu rozhodování přizván. Skutečnost, že více než polovina pacientů byla v určité fázi hospitalizace kompetentních k tomu, aby rozhodovala o své další léčbě, se neodráží v procesu rozhodování o přiměřenosti a limitaci péče, ať už dokumentované nebo referované. Preference pacientů pro období závěru života ve většině případů nejsou zjišťovány, případně je tato otázka odkládána. U pacientů, kteří v situaci rozhodování nebyli považováni za schopné kompetentní komunikace, většinou nejsou jejich preference a přání vůbec známé, a mohou tak být respektovány jen výjimečně.
Téměř polovina pacientů měla v dokumentaci uvedenou informaci nebo rozvahu o cílech péče. Tato tématika by měla být předmětem dalšího cíleného zkoumání, jež by vneslo více světla do otázky, o čem tato rozvaha explicitně byla a na základě jaké argumentace vznikala. Informace o nepříznivém stavu a očekávané infaustní prognóze předávají lékaři jen malé části pacientů. Pokud již tuto informaci sdělí, pak spíše blízkým pacienta, nikoliv jemu samotnému. Institut DVP se ve zkoumaném souboru vůbec neobjevil.
Závěrem lze shrnout, že rozhodování o zdravotní péči v situaci závěru života se většinou odehrává bez znalosti hodnot a preferencí pacientů. Za pacienty rozhoduje předpoklad a odborný konsenzus lékařů, a to i v situacích, kdy pacienti určí osobu s právem zástupného rozhodování. Rozhodování se přitom vedle nepříznivé prognózy odvolává na nežádoucí kvalitu života a na úvahy o přiměřenosti postupu vzhledem k potenciálnímu benefitu pro pacienta ve srovnání s náklady nebo zátěží pro pacienty. Ošetřující lékaři hodnotí dopad rozhodování o péči v závěru života na své duševní zdraví a míru prožívaného stresu za středně až hodně zatěžující.
Profesionální parametry rozhodování v závěru života zahrnují více dimenzí poskytování zdravotní péče – úzce medicínsky odbornou a klinickou, právní, etickou, komunikační, psychologickou a emoční i spirituální. Pro úspěšné a eticky i právně přijatelné způsoby rozhodování, které respektují hodnoty a preference pacientů, jsou zpracovány doporučené postupy – např. Doporučení předsednictva České lékařské komory z roku 2010 (31). Vzhledem k tomu, že v tuzemsku jsou dostupné také vzdělávací aktivity zaměřené na získání těchto specifických znalostí a dovedností, je žádoucí, aby se kompetence lékařů v těchto oblastech nadále zvyšovala.
Poděkování
Práce vznikla jako součást řešení projektu Rozhodování o zdravotní péči v závěru života (DECAREL) TL02000360 podpořeného Technologickou agenturou ČR v rámci programu ÉTA.
Autoři děkují Mgr. Haně Zelinkové za spolupráci na statistickém zpracování dat.
Čestné prohlášení
Autoři práce prohlašují, že v souvislosti s tématem, vznikem a publikací tohoto článku nejsou ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká všech spoluautorů.
Seznam zkratek
ARO anesteziologicko-resuscitační oddělení
DNI neintubovat
DNR neresuscitovat
DVP dříve vyslovené přání
EN enterální nutrice
EoL end of life
KPR kardiopulmonální resuscitace
LDN léčebna dlouhodobě nemocných
MKN Mezinárodní klasifikace nemocí
NIV neinvazivní ventilace
OTI orotracheální intubace
PEG perkutánní endoskopická gastrostomie
SKG selektivní koronarografie
UPV umělá plicní ventilace
Adresa pro korespondenci:
doc. PhDr. Alena Slezáčková, Ph.D.
Ústav lékařské etiky LF MU
Kamenice 753/5, 625 00 Brno
Tel.: 604 506 256
e-mail: alena.slezackova@med.muni.cz
Zdroje
- Kolektiv autorů. Umírání a péče o nevyléčitelně nemocné II. Závěrečná zpráva. Cesta domů, Praha, 2013. Dostupné na: www.umirani.cz/sites/default/files/custom-files/cesta-domu-zprava-umirani-a-pece-o-nevylecitelne-nemocne-2013.pdf
- Český statistický úřad. Smrt v Česku. ČSÚ, 3. 11. 2020. Dostupné na www.czso.cz/csu/czso/smrt-v-cesku
- Lamont EB. A demographic and prognostic approach to defining the end of life. J Palliat Med 2005; 8 : 12–21.
- Doležal T, Doležal A. Právní aspekty rozhodování o zdravotní péči v závěru života člověka. Časopis zdravotnického práva a bioetiky 2020; 10 : 105–127.
- Kuře J. Etika rozhodování o zdravotní péči v závěru života. Časopis zdravotnického práva a bioetiky 2020; 10 : 84–104.
- Löfmark R, Nilstun T, Cartwright C et al. Physicians' experiences with end-of-life decision-making: Survey in 6 European countries and Australia. BMC Medicine 2008; 6 : 4.
- Smulowitz PB, Barrett O, Hall MM et al. Physician variability in management of emergency department patients with chest pain. West J Emerg Med 2017; 18 : 592–600.
- Zahuranec DB, Fagerlin A, Sánchez BN et al. Variability in physician prognosis and recommendations after intracerebral hemorrhage. Neurology 2016, 86 : 1864–1871.
- Dvořáčková K, Slezáčková A, Čermáková L. Psychosociální faktory na straně lékaře ovlivňující proces péče a rozhodování v závěru života pacientů. Česká psychologie 2021; 4 : 369–388.
- Parker SM, Clayton J M, Hancock K et al. A systematic review of prognostic/end-of-life communication with adults in the advanced stages of a life-limiting illness: patient/caregiver preferences for the content, style, and timing of information. J Pain Symptom Manage 2007; 34 : 81–93.
- Omilion-Hodges LM, Swords NM. Communication matters: exploring the intersection of family and practitioner end of life communication. Behav Sci 2017; 7 : 15.
- Roscoe LA, Tullis JA, Reich RR et al. Beyond good intentions and patient perceptions: competing definitions of effective communication in head and neck cancer care at the end of life. Health Commun 2013; 28 : 183–192.
- Doležal A. Informovaný souhlas u osob se sníženou schopností rozhodování. Časopis zdravotnického práva a bioetiky 2019; 9 : 68–84.
- Quill TE. Initiating end-of-life discussions with seriously ill patients: addressing the elephant in the room. JAMA 2000; 284 : 2502–2507.
- Fallowfield LJ, Jenkins VA, Beveridge HA. Truth may hurt but deceit hurts more: communication in palliative care. Palliat Med 2002; 16 : 297–303.
- Mack JW, Cronin A, Taback N et al. End-of-life care discussions among patients with advanced cancer: a cohort study. Ann Intern Med 2012; 156 : 204–210.
- Walczak A, Butow PN, Bu S et al. A systematic review of evidence for end-of-life communication interventions: who do they target, how are they structured and do they work? Patient Educ Couns 2016; 99 : 3–16.
- Lamont EB, Christakis NA. Prognostic disclosure to patients with cancer near the end of life. Ann Intern Med 2001; 134 : 1096–1105.
- Lazenby S, Edwards A, Samuriwo R et al. End-of-life care decisions for haemodialysis patients – ‘We only tend to have that discussion with them when they start deteriorating’. Health Expect 2017; 20 : 260–273.
- Krawczyk M, Gallagher R. Communicating prognostic uncertainty in potential end-of-life contexts: experiences of family members. BMC Palliative Care 2016; 15 : 59.
- Bastemeijer CM, Voogt L, Van Ewijk JP et al. What do patient values and preferences mean? A taxonomy based on a systematic review of qualitative papers. Patient Educ Couns 2017; 100 : 871–881.
- Lee YK, Low WY, Ng CJ. Exploring patient values in medical decision making: a qualitative study. PLoS One 2013; 8: e80051.
- Démuthová S. Vybrané problémy tanatológie. Masarykova univerzita, Brno, 2015.
- Block BL, Jeon SY, Sudore RL et al. Patterns and trends in advance care planning among older adults who received intensive care at the end of life. JAMA Intern Med 2020; 180 : 786–789.
- Sláma O, Kabelka L, Vorlíček J a kol. Paliativní medicína pro praxi. Galén, Praha, 2007.
- Sláma O, Kabelka L, Loučka M. Paliativní péče v ČR v roce 2016. Časopis lékařů českých 2016; 8 : 445–450.
- Český statistický úřad. Zemřelí podle seznamu příčin smrti, pohlaví a věku v ČR krajích a okresech. ČSÚ, 16. 11. 2000. Dostupné na: www.czso.cz/csu/czso/zemreli-podle-seznamu-pricin-smrti-pohlavi-a-veku-v-cr-krajich-a-okresech-2010-az-2019
- Mentzelopoulos SD, Couper K, Voorde PV et al. European Resuscitation Council Guidelines 2021: Ethics of resuscitation and end of life decisions. Resuscitation 2021; 161 : 408–432.
- Adams JA, Bailey DE Jr, Anderson RA et al. Nursing roles and strategies in end-of-life decision making in acute care: a systematic review of the literature. Nurs Res Pract 2011; 2011 : 527834.
- Erickson J. Bedside nurse involvement in end-of-life decision making: a brief review of the literature. Dimens Crit Care Nurs 2013; 32 : 65–68.
- Česká společnost intenzivní medicíny ČLS JEP. Doporučené postupy. ČSIM, 2021. Dostupné na: https://csim.cz/dokumenty/postupy
Štítky
Adiktologie Alergologie a imunologie Angiologie Audiologie a foniatrie Biochemie Dermatologie Dětská gastroenterologie Dětská chirurgie Dětská kardiologie Dětská neurologie Dětská otorinolaryngologie Dětská psychiatrie Dětská revmatologie Diabetologie Farmacie Chirurgie cévní Algeziologie Dentální hygienistka
Článek vyšel v časopiseČasopis lékařů českých
Nejčtenější tento týden
2021 Číslo 5- Rozpoznejte periferní neuropatii – dotazník pro pacienty, podpora pro lékaře
- Vitamin B12 − mnoho různých forem, žádný rozdíl v absorpci
- Přerušovaný půst může mít významná zdravotní rizika
- Tři jsou více než jeden: Kombinace 3 vitaminů skupiny B prodlužuje délku neuritů
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
-
Všechny články tohoto čísla
- Protilátky po prodělaném onemocnění COVID-19 poskytují dostatečnou a dlouhodobou ochranu před reinfekcí
- Faktory ovlivňující proces rozhodování o péči v závěru života u hospitalizovaných pacientů
- Používání vybraných POCT metod všeobecnými praktickými lékaři v Česku
- Moderní trendy v ošetřování pacientů s komplikovanou derivační stomií
- Kontext a historické souvislosti vzniku a formování nejstaršího kontinuálně existujícího rezidenčního modelu léčby závislosti na alkoholu („apolinářský model“) ve střední Evropě v letech 1948–1960
- Uvádíte správně použitou literaturu?
- Zemřel prof. Oldřich Eliška, doyen českých anatomů
- Přednáškové večery Spolku českých lékařů v Praze (říjen - prosinec 2021)
- Časopis lékařů českých
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Protilátky po prodělaném onemocnění COVID-19 poskytují dostatečnou a dlouhodobou ochranu před reinfekcí
- Používání vybraných POCT metod všeobecnými praktickými lékaři v Česku
- Faktory ovlivňující proces rozhodování o péči v závěru života u hospitalizovaných pacientů
- Zemřel prof. Oldřich Eliška, doyen českých anatomů
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



