-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaKomplikace dekompresivní kraniektomie u nemocných s kraniocerebrálním poraněním
Surgical complications of decompressive craniectomy in patients with head injury
Introduction: Decompressive craniectomy is an important method for managing refractory intracranial hypertension. Although decompressive craniectomy is a relatively simple procedure, various complications may arise. The aim of our paper was to determine the incidence of complications of decompressive craniectomy in patients with head injury and to analyse their risk factors.
Methods: We retrospectively analysed a group of 94 patients after decompressive craniectomy for head injury between 01 Jan 2014 and 31 Dec 2018. Postoperative complications were evaluated based on clinical examination and postoperative CT scan. The impact of potential risk factors on the occurrence of complications was assessed (age, worse initial clinical condition, any haemocoagulation disorder).
Results: Twenty patients died within the first month after surgery. Control CT scan showed one complication in 78 patients (83%), while 46 patients (49%) had more than one complication. We had to reoperate 22 patients (23.4%) due to a complication. The following complications were found: postoperative acute subgaleal/subdural haematoma (30× – 32%), subgaleal/subdural cerebrospinal fluid effusion (29× – 31%), soft tissues oedema (29× – 31%), haemorrhagic progression of brain contusion (17× – 18%), malignant brain oedema (8× – 8.5%), hydrocephalus (8× – 8.5%), temporal muscle atrophy (7× – 7.5%), peroperative massive bleeding ( 6× – 6.4%), epilepsy (4× – 4.3%), syndrome of the trephined (2× – 2.1%), skin necrosis (2× – 2.1%).
Patients with a haemocoagulation disorder had a significantly higher incidence of complications (p=0.01).
Conclusion: Complications of decompressive craniectomy after head injury are frequent. The potential benefit of decompressive craniectomy can be adversely affected by the occurrence of many complications.
Keywords:
complications – decompressive craniectomy – traumatic brain injury
Autoři: J. Mork; J. Mraček; D. Štěpánek; V. Runt; V. Přibáň
Působiště autorů: Neurochirurgická klinika Fakultní nemocnice Plzeň a Lékařská fakulta v Plzni, Univerzita Karlova
Vyšlo v časopise: Rozhl. Chir., 2020, roč. 99, č. 7, s. 316-322.
Kategorie: Původní práce
doi: https://doi.org/10.33699/PIS.2020.99.7.316–322Souhrn
Úvod: Dekompresivní kraniektomie je léčebná metoda, která má zásadní postavení při léčbě refrakterní nitrolebeční hypertenze. Přestože je považována za jednoduchý operační výkon, je doprovázena různými komplikacemi. Cílem naší práce bylo zjistit incidenci jednotlivých typů komplikací dekompresivní kraniektomie u nemocných s kraniocerebrálním poraněním a analyzovat rizikové faktory vzniku komplikací.
Metody: Retrospektivně jsme zhodnotili soubor 94 nemocných, u kterých byla provedena dekompresivní kraniektomie pro kraniocerebrální poranění v období 1. 1. 2014 – 31. 12. 2018. Pooperační komplikace byly hodnoceny pomocí klinického a CT vyšetření, doba sledování byla 6 měsíců. Byl posuzován vliv potenciálních rizikových faktorů (věk, těžší iniciální klinický stav, koagulační porucha) na vznik komplikací.
Výsledky: Během prvního měsíce od operace zemřelo dvacet nemocných. Výskyt jedné komplikace byl zjištěn u 78 nemocných (83 %), u 46 nemocných (49 %) byla nalezena více než jedna komplikace. Reoperaci z důvodů komplikace muselo podstoupit 22 nemocných (23,4 %). Byly zjištěny tyto komplikace: pooperační akutní subgaleální/subdurální hematom (30× – 32 %), subgaleální/subdurální likvorová kolekce (29× – 31 %), edém měkkých tkání (29× – 31 %), hemoragická progrese kontuze mozku (17× – 18 %), maligní edém mozku peroperačně (8× – 8,5 %), hydrocefalus (8× – 8,5 %), atrofie temporálního svalu (7× – 7,5 %), masivní peroperační krvácení (6× – 6,4 %), epilepsie (4× – 4,3 %), posttrepanační syndrom (2× – 2,1 %), nekróza kůže (2× – 2,1 %).
Signifikantně vyšší incidence komplikací byla zjištěna u nemocných s poruchou hemokoagulace (p=0,01).
Závěr: Komplikace dekompresivní kraniektomie provedené pro kraniocerebrální poranění jsou časté. Vysoká incidence komplikací může nepříznivě ovlivnit benefit dekompresivní kraniektomie.
Klíčová slova:
dekompresivní kraniektomie – komplikace – poranění mozku
Úvod
Základním předpokladem pro záchranu života a dosažení co nejlepšího výsledného klinického stavu u pacientů s poúrazovým nitrolebečním poraněním doprovázeným nitrolebeční hypertenzí je včasné provedení dekompresivní kraniektomie po vyčerpání možných konzervativních metod. Konzervativní léčba zahrnující podávání antiedematózních farmak, barbiturátů, přechodnou hyperventilaci a mírnou řízenou hypotermii je u některých pacientů nedostatečná [1]. Refrakterní intrakraniální hypertenze je jedním z hlavních faktorů špatného výsledného klinického stavu těchto pacientů. Dekompresivní kraniektomie je tak dalším důležitým nástrojem ke kontrole a snížení nitrolebeční hypertenze [2,3]. Dekompresivní kraniektomie se provádí jako výkon primární u pacientů s poúrazovou nitrolebeční expanzí, nebo jako výkon sekundární u pacientů s difuzním mozkovým poraněním a mozkovým edémem bez středočarového přetlaku po vyčerpání konzervativní léčby. Principem všech typů dekompresivních kraniektomií je vyjmutí části lebky a současné otevření tvrdé pleny s její následnou plastikou k získání dalšího prostoru pro expandující edematózní mozkovou tkáň. Variantou klasické dekompresivní kraniektomie (tzv. osteoklastická dekomprese) je tzv. osteoplastická dekompresivní kraniotomie, při které není kostní ploténka vyjímána. Podstatou je provedení durální plastiky a ponechání volné (nefixované) kostní ploténky pod kožně-galeálním krytem. Tato volná kostní ploténka může být tlakem expandujícího mozku elevována a po odeznění edému mozku spontánně přisedne do kraniotomie a přihojí se. Výhodou osteoplastické dekompresivní kraniotomie je eliminace komplikací spojených s vlivem atmosférického tlaku na otevřený intrakraniální prostor a eliminace kranioplastiky [4]. Snížení intrakraniálního tlaku přispívá ke zlepšení tkáňové oxygenace a zlepšení mozkové perfuze. Některé studie v minulosti (DECRA, 2011) prokázaly příznivý efekt dekomprese na snížení intrakraniálního tlaku, neprokázaly však efekt na výsledný klinický stav. Studie RESCUEicp již prokázala benefit dekomprese jak na snížení nitrolebečního tlaku, tak na výsledný klinický stav pacientů [5]. Recentně publikovaná čínská metaanalýza analyzovala data ze stěžejních randomizovaných studií. Metaanalýza z větší části potvrdila závěry provedených studií a ukázala, že dekompresivní kraniektomie spolehlivě redukuje mortalitu, intrakraniální tlak i délku hospitalizace, avšak za cenu nárůstu skupiny nemocných přežívajících v neuspokojivém stavu [6].
Technicky je dekompresivní kraniektomie relativně jednoduchým, standardním výkonem, nicméně je doprovázena nezanedbatelným množstvím komplikací, které mohou nepříznivě ovlivnit výsledný klinický stav.
Primárním sledovaným cílem naší práce bylo zjistit incidenci jednotlivých typů komplikací dekompresivní kraniektomie. Sekundárním sledovaným cílem pak bylo analyzovat potenciální rizikové faktory vzniku komplikací.
Metody
Retrospektivně jsme zhodnotili soubor 94 nemocných, u kterých byla provedena dekompresivní kraniektomie pro kraniocerebrální poranění v období 1. 1. 2014 až 31. 12. 2018. U všech nemocných po přijetí do nemocnice bylo provedeno zajištění základních životních funkcí, stabilizace stavu, klinické vyšetření a CT vyšetření. Indikací k primární (akutní) dekompresivní kraniektomii byla klinická deteriorace na podkladě nálezu expanzivně se chovajícího poúrazového hematomu (akutní subdurální hematom, intracerebrální hematom) či kontuze v kombinaci s edémem mozku s přetlakem střední čáry a hrozícím rozvojem temporálního konu. Všem nemocným s poruchou vědomí hodnocenou dle Glasgow Coma Scale hodnotou 8 a méně a patologickým nálezem na CT mozku, kteří nebyli indikováni k primární dekompresivní kraniektomii, bylo implantováno čidlo k monitoraci nitrolebního tlaku. U konzervativně léčených nemocných s monitorací nitrolebního tlaku byla sekundární dekompresivní kraniektomie indikována při nárůstu ICP nad 25 mmHg trvajícím déle než 1 hodinu i přes maximální konzervativní léčbu. Dekompresivní kraniektomie nebyla provedena u nemocných s klinickými známkami těžké kmenové léze nebo oboustrannou mydriázou zornic. Součástí každé dekompresivní kraniektomie je zavedení parenchymového čidla k monitoraci intrakraniálního tlaku. Hemisferální dekompresivní kraniektomii na našem pracovišti provádíme jako standardní velkou fronto-temporo-parieto-okcipitální dekompresi s minimální velikostí kostního laloku 12×15 cm u nemocných s převažující jednostrannou nitrolební poúrazovou lézí. U nemocných s difuzním edémem nebo kontuzí obou čelních laloků provádíme bifrontální kraniektomii s dekompresí v rozsahu spodiny přední jámy lebeční až po koronární šev s extenzí nad temporální laloky. Nezbytnou součástí je podvaz sinus sagitalis superior a protnutí falxu. Součástí každé dekompresivní kraniektomie je durotomie s následnou duroplastikou, ke které se nejčastěji používají temporální fascie nebo periost.
Pooperační komplikace byly hodnoceny pomocí klinického a CT vyšetření v průběhu hospitalizace a při ambulantních kontrolách. Kontrolní CT mozku bylo provedeno u všech nemocných v období 24−48 hodin po dekompresi. Doba sledování nemocných byla 6 měsíců. Výsledný klinický stav byl hodnocen 6 měsíců od úrazu dle GOSe (extendované Glasgow Outcome Score). Posuzován byl vliv potenciálních rizikových faktorů (věk, iniciální klinický stav, koagulační porucha) na vznik komplikací. Koagulační porucha byla definována jako chronická antiagregační terapie, antikoagulační terapie (warfariniace, NOAC), tělesná teplota nemocného nižší než 34 °C a přítomnost laboratorně prokázané těžké jaterní dysfunkce. Statistická analýza byla provedena s užitím softwaru SAS (SAS Institute Inc., Cary, NC, USA). Rozdíly zkoumaných parametrů mezi danými skupinami byly testovány pomocí neparametrické analýzy rozptylu (Wilcoxon two sample test). Rozdíly četností byly testovány pomocí Chi-square testu a Fisherova exaktního testu. Statistická významnost byla stanovena na hranici alpha=5 %.
V našem souboru nemocných jsme hodnotili komplikace vlastní dekompresivní kraniektomie, komplikace kranioplastiky nebyly předmětem analýzy. Hodnoceny byly tyto komplikace:
Peroperační: obtížně kontrolované krvácení (krevní ztráta přesahující 2000 ml), maligní edém mozku.
Časné pooperační: zevní herniace (uskřinutí) mozku nedostatečně velkou dekompresí, edém skalpu a temporálního svalu, akutní subdurální či epidurální (subgaleální) hematom, hemoragická progrese kontuzních ložisek.
Pozdní pooperační: rozvoj subdurálních a subgaleálních hydromů nebo hygromů, hydrocefalus, posttrepanační syndrom, epileptické záchvaty, ranné komplikace (infekce, nekróza, likvorová píštěl), atrofie temporálního svalu. Epileptické záchvaty zaznamenané pouze v období do kranioplastiky byly považovány za možnou komplikaci dekomprese, pokud se opakovaly i po provedení kranioplastiky, nebyly zahrnuty mezi komplikace dekompresivní kraniektomie.
Výsledky
V průběhu let 2014−2018 jsme provedli dekompresivní kraniektomii u 94 nemocných s kraniocerebrálním poraněním. V průběhu prvního měsíce od operace zemřelo 20 nemocných. Souhrnná demografická charakteristika zkoumaného souboru nemocných je uvedena v Tab. 1. V 85 případech se jednalo o dekompresi primární, v 9 případech o dekompresi sekundární. V 17 případech jsme provedli dekompresivní kraniektomii z důvodu elevace ICP bez evakuace hematomu nebo kontuzního ložiska, ve zbývajících 77 případech byla dekomprese spojena se současnou evakuací expanzivně se chovající kontuze či hematomu. V 82 případech byla provedena dekomprese osteoklastická, ve 12 případech dekomprese osteoplastická s ponecháním kostní ploténky. Jednostrannou hemisferální dekompresi podstoupilo 91 nemocných, dva nemocní dekompresi bilaterální, v jednom případě byla provedena dekomprese bifrontální.
Tab. 1. Charakteristika souboru pacientů po dekompresivní kraniektomii pro trauma mozku
Tab. 1: Characteristics of head injured patients undergoing decompressive craniectomy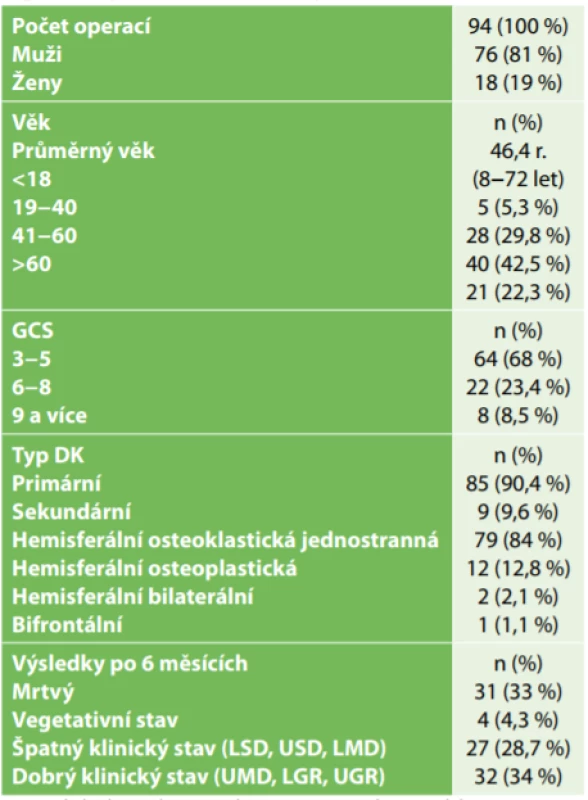
Vysvětlivky/legend: GCS – Glasgow coma scale, DK – dekompresivní kraniektomie (decompressive craniectomy), LSD – lower severe disability, USD – upper severe disability, LMD – lower moderate disability, UMD – upper moderate disability, LGR – lower good recovery, UGR – upper good recovery Během našeho sledování jsme zaznamenali minimálně jednu komplikaci vztahující se k dekompresivní kraniektomii u 78 nemocných (83 %). U 46 nemocných (49 %) se vyskytovala více než jedna komplikace. Četnost jednotlivých komplikací je uvedena v Tab. 2. Reoperace z důvodu řešení komplikace byla nezbytná ve 22 případech (23,4 %). Nejčastější časnou pooperační komplikací nutící k revizní operaci byl akutní subdurální či subgaleální hematom (10 nemocných), u 6 nemocných jsme museli resekovat edematózní temporální sval (dvakrát jako samostatný výkon, ve 4 případech společně s odstraněním recidivujícího extracerebrálního hematomu). Ve 3 případech jsme museli dodatečně vyjmout kostní ploténku u osteoplastické dekompresivní kraniotomie. Poúrazový hydrocefalus se rozvinul u 8 nemocných. Ve 4 případech jsme jako definitivní řešení provedli ventrikuloperitoneální drenáž (50 %).
Tab. 2. Komplikace dekompresivní kraniektomie
Tab. 2: Complications of decompressive craniectomy
U pacientů s hemokoagulační poruchou byl zaznamenán signifikantně vyšší výskyt komplikací (p=0,01). Perioperační a pooperační krvácivé komplikace se vyskytly až v 50 % (resp. 48,8 %) ve skupině nemocných s poruchou hemokoagulace, zatímco ve skupině pacientů s fyziologickými koagulačními poměry bylo těchto komplikací 24,5 %. Ostatní potenciální rizikové faktory (věk, iniciální klinický stav) překvapivě neměly signifikantní vliv na incidenci komplikací.
Diskuze
Dekompresivní kraniektomie (DK) je důležitý nástroj k řešení refrakterní intrakraniální hypertenze po úrazu mozku. U nemocných s intrakraniální hypertenzí, kde selhávají konzervativní metody, je dekompresivní kraniektomie efektivním nástrojem ke zvětšení intrakraniálního (resp. intradurálního) prostoru a tím vede ke snížení intrakraniálního tlaku. Přestože se jedná o standardizovanou operační metodu prováděnou rutinně na všech neurochirurgických pracovištích, je zatížena poměrně vysokým procentem perioperačních a pooperačních komplikací, které mohou ovlivnit výsledný neurologický stav pacienta [7]. Některé z komplikací se však dají spíše považovat za průvodní jev těžkého kraniocerebrálního poranění (maligní edém mozku, progrese kontuzních ložisek, poúrazový hydrocefalus a epilepsie) nežli za komplikaci samotného výkonu. Vysoký výskyt komplikací v našem souboru, který přesahuje literární data, proto může být do určité míry způsoben CT nálezy zařazenými mezi komplikace, které jsou však spíše průvodními jevy DK nebo jsou spojeny s iniciálním inzultem [8]. Většina našich nemocných indikovaných k DK měla těžké kraniocerebrální poranění manifestující se závažným nálezem na CT. Nemožnost exaktní definice některých komplikací související s jejich možným subjektivním hodnocením a přísné posuzování CT nálezů mohly mít také vliv na zvýšenou frekvenci komplikací.
Je třeba zdůraznit, že většina stavů hodnocených jako komplikace, byla řešena konzervativně nebo došlo k jejich spontánnímu zhojení, popřípadě vymizení. Pouze u 28 % případů, u kterých selhal konzervativní postup, bylo nutné přistoupit k operační revizi. Řadu stavů lze proto považovat spíše za průvodní jev dekompresivní kraniektomie než za její komplikaci.
Vysoká incidence komplikací je důvodem pro rutinní implantaci čidla k monitoraci nitrolebečního tlaku i u nemocných po primární dekompresivní kraniektomii. Většina těchto nemocných je po operaci sedovaná a řízeně ventilovaná, a není tudíž možnost sledovat jejich klinický obraz. Časná elevace intrakraniálního tlaku po dekompresi může být proto první známkou rozvoje pooperační komplikace a zárukou její včasné detekce prostřednictvím časné CT kontroly i následné adekvátní léčby.
Za rizikové faktory vzniku komplikací jsou považovány koagulační porucha, vysoký věk a těžký iniciální klinický stav [9]. Berthelemy et al. ve své práci z r. 2016 zdůrazňují, že lepších výsledků je dosaženo u mladších pacientů s GCS>5 a při provedení DK do 5 hodin od úrazu [10]. V našem souboru jsme nepotvrdili literárně zmiňovanou zkušenost, že nemocní vyššího věku a nemocní v těžším iniciálním klinickém stavu mají vyšší výskyt komplikací. Jediným rizikovým faktorem, který byl signifikantně spjat s vyšší incidencí komplikací, byla v naší studii koagulační porucha. Koagulační porucha byla nejčastěji spojena s výskytem extracerebrálního hematomu v časném pooperačním období.
Herniace mozkové tkáně
Vyklenování mozkové tkáně defektem kalvy není samo o sobě komplikací, jedná se spíše o cíl a smysl tohoto výkonu. O komplikaci by se jednalo v případě, kdy velikost kraniektomie by byla nedostatečná a vyklenutím mozku do kostního defektu by došlo ke kompresi kortikálních žil a laceraci mozku při okrajích vedoucí k ischemii a nekróze mozkové tkáně. Takovou komplikaci jsme v našem souboru nezaznamenali.
Yang et al. hodnotili v r. 2008 výskyt komplikací po DK u 108 nemocných. Výskyt jedné komplikace zaznamenal u 50 % pacientů, 26 % nemocných mělo více než jednu komplikaci. Herniaci mozkové tkáně jako komplikaci výkonu popsal v 15 případech, což činilo 36 % všech komplikací [11].
Edém skalpu a temporálního svalu
Jedná se o poměrně častou komplikaci, která snižuje účinnost dekomprese a může vést k elevaci intrakraniálního tlaku. Prokrvácený a edematózní temporální sval je pak nutno resekovat. V našem souboru jsme při CT kontrolách diagnostikovali tuto komplikaci v 29 případech (31 %), reoperace byla provedena v 6 případech.
Extracerebrální krvácení
K častým pooperačním komplikacím patří časné krvácení extracerebrální. Jedná se o krvácení subgaleální (epidurální) na straně operačního výkonu, nebo krvácení subdurální. Nový subdurální hematom může vzniknout ipsilaterálně [12−15], ale i kontralaterálně. Příčinou ipsilaterálního hematomu je velmi často pokračující krvácení z poraněných přemosťujících žil nebo hemokoagulační porucha, kontralaterální hematomy vznikají progresí iniciálně malého krvácení po snížení intrakraniálního tlaku dekompresí [16−18]. Kontrolní CT odhalilo nový hematom ve 30 případech (32 %) a v 10 případech byla nutná reoperace s evakuací hematomu (Obr. 1).
Obr. 1. Pooperační subgaleální/subdurální hematom
Fig. 1: Postoperative subgaleal/subdural haematoma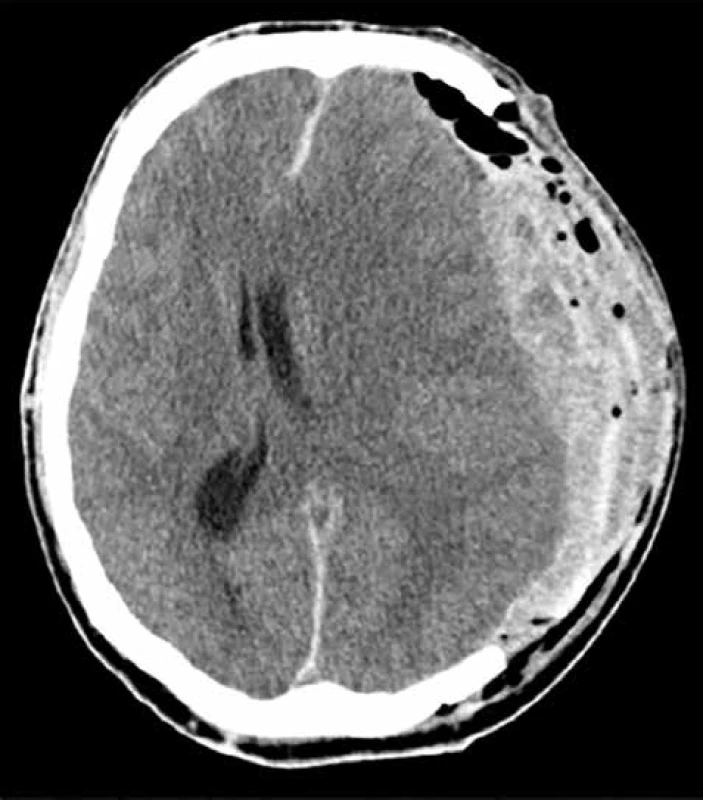
V Yangově práci byl výskyt nového kontralaterálního hematomu u 7 % nemocných. V našem souboru se nový kontralaterální hematom objevil ve 4 případech (4 %).
Su et al. zaznamenali ve svém souboru 14 pacientů s pooperačním kontralaterálním akutním epidurálním hematomem, v 71 % případů byla nalezena fisura kalvy jako zdroj krvácení [19]. Pooperační kontralaterální akutní epidurální hematom se v našem souboru nevyskytl.
Hemoragická progrese kontuzních ložisek
Hemoragická progrese kontuzních ložisek je spíše průvodním jevem kontuze mozku, nicméně do určité míry se dekomprese mozku na této komplikaci může podílet. Dekomprese vede k posunu intrakraniálních kompartmentů a tím může vést k posunovým krvácením. Progresi kontuzních ložisek jsme zaznamenali u 17 pacientů (18 %), ani v jednom případě nebyla indikací k reoperaci (Obr. 2).
Obr. 2. Hemoragická progrese kontuzních ložisek
Fig. 2: Haemorrhagic progression of brain contusions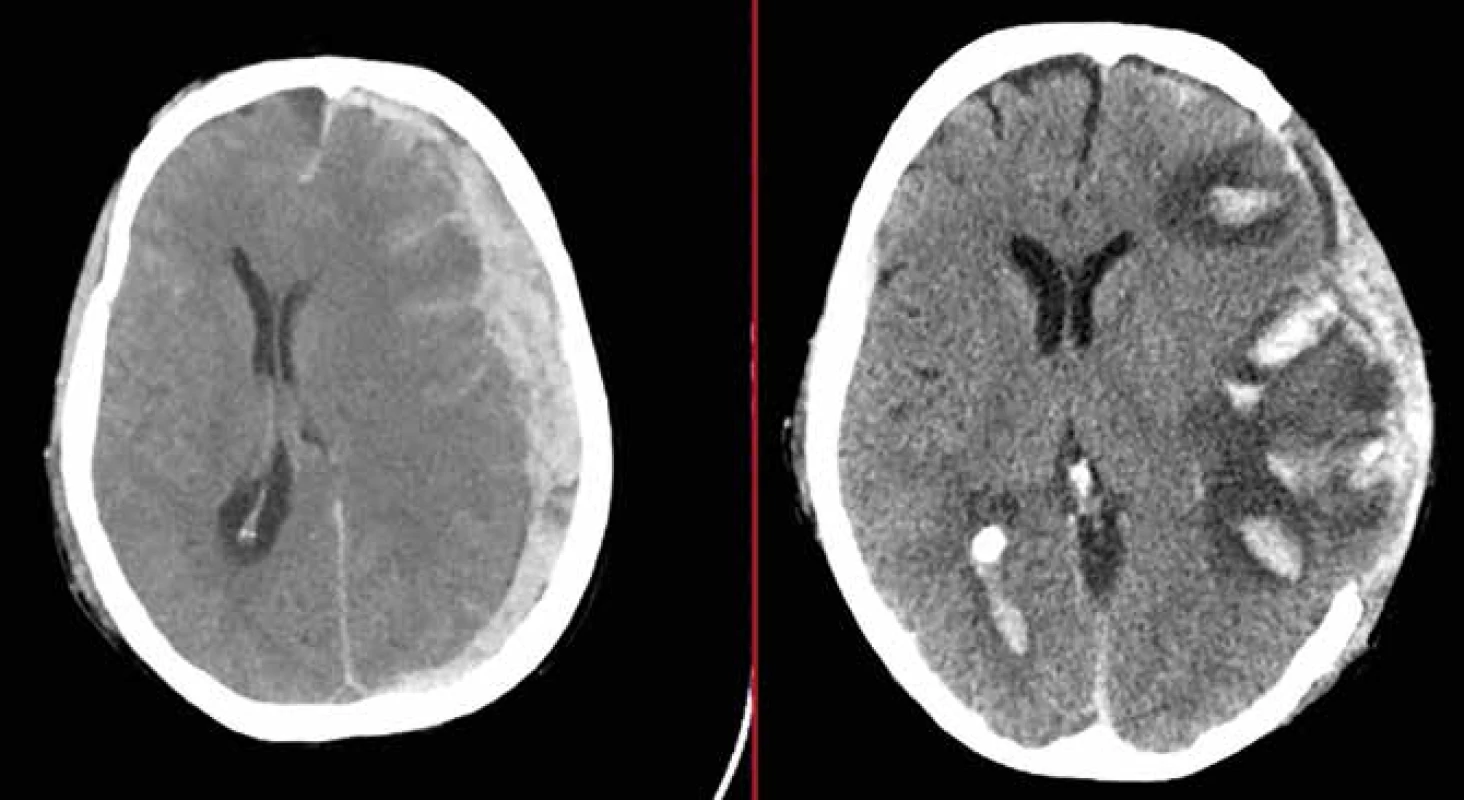
Kurland et al. přisuzují hemoragickou progresi kontuzí tlakovým změnám po otevření lebeční klenby a četnost této komplikace udávají 12,6 %. Hemoragická progrese kontuzních ložisek si může vynutit reoperaci ve smyslu evakuace hematomu [20].
U nemocných s hemokoagulační poruchou je předpoklad vyššího výskytu krvácivých komplikací. Hemokoagulace bývá narušena chronickým užíváním antiagregancií, antikoagulancií, u pacientů s těžkou jaterní dysfunkcí, u pacientů s poruchami krvetvorby, u těžce podchlazených nemocných s poklesem tělesné teploty pod 34 °C [21]. Poruchy hemokoagulace jsou významným faktorem ovlivňujícím četnost výskytu pooperačních krvácivých komplikací. V naší studii byla koagulační porucha jediným rizikovým faktorem, který měl statisticky signifikantní dopad na výskyt komplikací.
Subdurální a subgaleální hydrom nebo hygrom
Jedná se o velmi častou komplikaci s vysokou incidencí, v našem souboru jsme ji diagnostikovali u 29 pacientů (31 %) (Obr. 3). Kurland udává vznik této komplikace u 27,4 % nemocných s traumatickým poraněním mozku léčených dekompresivní kraniektomií. Hejazi popsal rozvoj subdurálního hygromu v 57 % případů dětských pacientů po dekompresivní kraniektomii pro těžké kraniocerebrální poranění [22]. Vznik těchto kolekcí je dáván do souvislosti s poruchou dynamiky cirkulace mozkomíšního moku způsobenou nitrolebeční hypotenzí a vlivem atmosférického tlaku na nechráněný intrakraniální kompartment [23,24]. Část těchto kolekcí může vzniknou únikem likvoru trhlinami v arachnoidee po úrazu. Většina těchto kolekcí nevyžaduje samostatnou intervenci. Spontánně se resorbují v průběhu týdnů až měsíců, nebo jsou evakuovány během kranioplastiky (rekonstrukce kalvy). Nicméně výskyt subdurálních likvorových kolekcí je spojován s delší hospitalizací, delší rehabilitací a horším výsledným klinickým stavem [25].
Obr. 3. Subgaleální likvorová kolekce
Fig. 3: Subgaleal cerebrospinal fluid effusion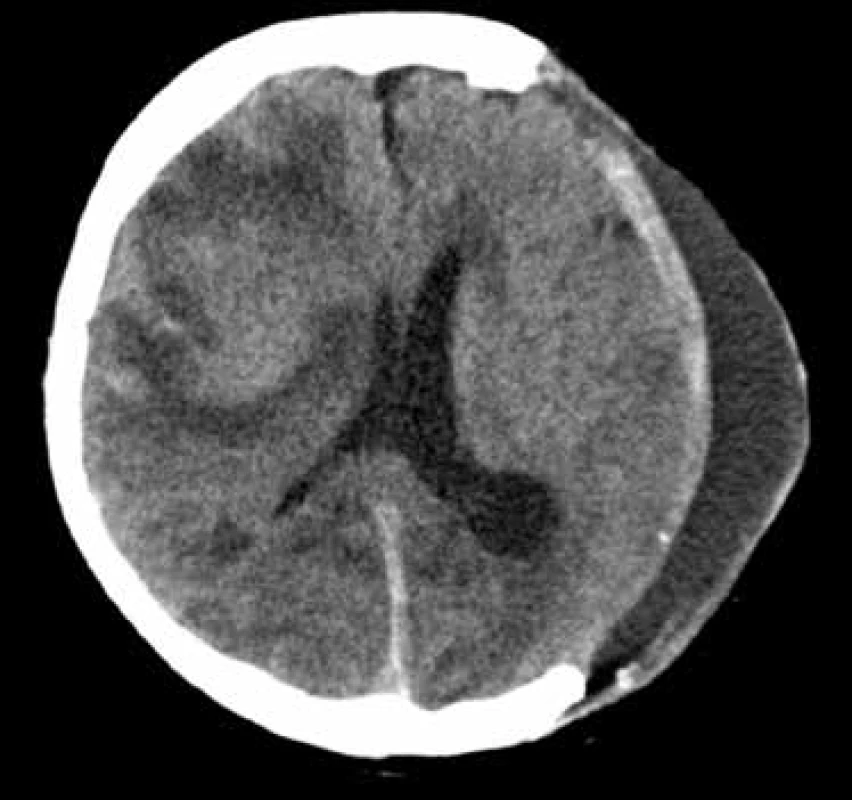
Poúrazový hydrocefalus
Incidence poúrazového hydrocefalu se udává 1−30 %, z toho u nemocných po dekompresi dosahuje 10−40 %. Ventrikulomegalie se popisuje až u 44 % nemocných po traumatu mozku. Většinou se jedná o rozšíření komorového systému na podkladě poúrazové atrofie mozku. Rozvoj hydrocefalu bývá spojován s výskytem subdurálních a subgaleálních likvorových kolekcí [26−28]. Definitivní diagnóza a řešení hydrocefalu se ponechává až na období po úpravě kraniálního defektu. Po provedení kranioplastiky v mnoha případech známky ventrikulomegalie vymizí.
Su et al. retrospektivně analyzovali 143 pacientů po dekompresivní kraniektomii pro kraniocerebrální trauma, incidence poúrazového hydrocefalu byla 30 %. Poukazuje na vztah mezi vývojem poúrazového hydrocefalu a horším výsledným klinickým stavem [29].
V našem souboru jsme diagnostikovali poúrazový hydrocefalus u 8 pacientů (8,5 %). Ve 4 případech nevedla kontinuální evakuace likvoru zevní lumbální drenáží ke zlepšení klinického stavu, a proto nebylo operační řešení hydrocefalu indikováno, stav byl hodnocen jako ventrikulomegalie. Ve 4 případech jsme hydrocefalus řešili implantací trvalé ventrikuloperitoneální drenáže.
Poúrazová epilepsie
Primární poranění mozku vede ke vzniku gliové jizvy, která může být příčinou poúrazové epilepsie. Přestože nebyla dosud prokázána příčinná souvislost mezi dekompresivní kraniektomií a zvýšeným rizikem vzniku epilepsie, otevřený intrakraniální kompartment se všemi průvodními patofyziologickými ději a stavy může epileptický záchvat vyvolat.
Honeybul retrospektivně hodnotil soubor 41 nemocných po dekompresivní kraniektomii pro trauma mozku. Poúrazová epilepsie se objevila v 5 případech – 14 % [30]. V našem souboru byl výskyt významně nižší, poúrazová epilepsie se vyskytla ve 4 případech (4 %).
Ranné komplikace
Ranné komplikace jsou definovány jako okrajová kožní nekróza či zhoršené hojení kožních okrajů, infekční komplikace nebo likvorová píštěl. Velký kožní lalok s relativně úzkou bazí je ohrožen špatným hojením zejm. při poranění cévního zásobení při separaci laloku od spodiny nebo při poranění povrchové temporální arterie při tzv. „question mark incision“, kdy je kožní řez veden od úponu boltce. V takovém případě je kožní lalok zásoben pouze frontálními arteriemi a je ohrožen špatným hojením zejména v zadní temporální a parietální krajině, což může vést k rozvoji okrajové kožní nekrózy [31]. Většina prací uvádí frekvence výskytu těchto komplikací v rozmezí 6−13 % [32,33]. Kožní nekrózu jsme zaznamenali ve 2 případech (2,1 %). Za hlavní důvod nízkého výskytu poruchy hojení rány považujeme námi preferovaný velký kožní „omega“ řez, který zachovává širokou bazi kožního laloku se šetřením povrchové temporální arterie a obou jejích větví. Další obávanou komplikací je rozvoj ranné infekce. Vyšší riziko vzniku infekce je u penetrujících poranění, při otevření frontálních sinů nebo při použití umělých náhrad tvrdé pleny. Vyšší výskyt infekčních komplikací je spojen s kranioplastikou. V našem souboru jsme nezaznamenali ani jeden případ ranné infekce v období mezi dekompresí a kranioplastikou.
Ranná likvorová píštěl vzniká v případech narušení integrity arachnoidey a tvrdé pleny, čímž je umožněn výtok mozkomíšního moku extradurálně. Příčinou bývá nedostatečně „vodotěsná“ plastika tvrdé pleny. Četnost výskytu likvorové píštěle se udává 5−8 % [34,35,36]. Řešením ranné likvorey je přidání kožního stehu a snížení tlaku likvoru lumbálními punkcemi nebo dočasnou zevní lumbální drenáží. V našem souboru jsme měli 1 případ ranné likvorey, pacient se zhojil po zavedení zevní lumbální drenáže.
Limitací naší studie je její retrospektivní způsob zpracování, který je doprovázen známými omezeními a nevýhodami. Některé komplikace nebylo možné vždy přesně definovat, a jejich posuzování proto mohlo být zatíženo subjektivním pohledem hodnotitele.
Závěr
Dekompresivní kraniektomie provedená pro kraniocerebrální poranění byla u 83 % nemocných doprovázena jednou nebo více komplikacemi. Většina komplikací se však zhojila konzervativně. Nejčastěji se vyskytující komplikace lze proto hodnotit spíše jako průvodní jev dekompresivní kraniektomie než jako její komplikaci. Rizikovým faktorem vzniku komplikací byla v našem souboru koagulační porucha. Vysoká incidence komplikací dekompresivní kraniektomie v součtu s potenciálními komplikacemi kranioplastiky přináší nezanedbatelnou morbiditu, která může snížit benefit dekomprese. Uvedená rizika je třeba mít na paměti již při zvažování indikace dekompresivní kraniektomie. Zbytečně indikovaná dekomprese zatíží nemocného neúměrnou morbiditou.
Podpořeno projektem institucionálního výzkumu MZ ČR – FNPl, 00669806.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise, s výjimkou kongresových abstrakt a doporučených postupů.
MUDr. Jan Mork
Neurochirurgická klinika LFUK a FN v Plzni
Alej Svobody 80
304 60 Plzeň
e-mail: mork@fnplzen.cz
Zdroje
- Smrcka M, Vidlák M, Máca K, et al. The influence of mild hypotermia on ICP, CPP and outcome in patients with primary and secondary brain injury. Acta Neurochir. 2005;95:Suppl.273−275. doi: 10.1007/3-211-32318-x_56.
- Mraček Z. Kraniocerebrální poranění 1. vyd. Praha, Avicenum 1988.
- Smrčka M, et al. Poranění mozku 1. vyd. Praha, Grada 2001.
- Mraček J. Dekompresivní kraniektomie 1. vyd. Praha, Galén 2016.
- Hutchinson PJ, Kolias AG, Timofeev IS, et al. Trial of decompressive craniectomy for traumatic intracranial hypertension. N Engl J Med. 2016;375(12):1119−1130. doi:10.1056/NEJMoa1605215.
- Lu G, Zhu L, Wang X, et al. Decompressive craniectomy for patients with traumatic brain injury: a pooled analysis of randomized controlled trials. World Neurosurg. 2020;133:e135−e148. doi:10.1016/j.wneu.2019.08.184.
- Yang XJ, Hong GL, Su SB, et al. Complications induced by decompressive craniectomies after traumatic brain injury. Chin J Traumatol. 2003;6(2):99−103.
- Flint AC, Manley GT, Gean AD, et al. Post-operative expansion of hemorrhagic contusion after unilateral decompressive hemicraniectomy in severe traumatic brain injury. J Neurotrauma 2008;25(5):503−512. doi:10.1089/neu.2007.0442.
- Kurland DB, Khaladj-Ghom A, Stokum JA, et al. Complications associated with decompressive craniectomy: a systematic review. Neurocrit Care 2015;23(2):292−304.
- Barthélemy EJ, Melis M, Gordon E, et al. Decompressive craniectomy for severe traumatic brain injury: A systematic review. World Neurosurg. 2016;88 : 411−420. doi:10.1016/j.wneu.2015.12.044.
- Yang XF, Wen L, Shen F. Surgical complications secondary to decompressive craniectomy in patiens with a head injury: a series of 108 consecutive cases. Acta Neurochir. 2008;150 : 1241−1248. doi:10.1007/s00701-008-0145-9.
- Cooper DJ, Rosenfeld JV, Murray L, et al. Decompressive craniectomy in diffuse traumatic brain injury. N Engl J Med. 2011;364(16):1493−502. doi:10.1056/NEJMoa1102077.
- Fung C, Murek M, Z´Graggen WJ, et al. Decompressive hemicraniectomy in patients with supratentorial intracerebral hemorrhagie. Stroke 2012;43(12):3207−3211. doi:10.1161/STROKEAHA.112.666537.
- Guresir E, Vatter H, Schuss P, et al. Rapid closure technique in decompressive craniectomy. J Neurosurg. 2011;114(4):954−960. doi:10.3171/2009.12.JNS091065.
- Honeybul S, Ho KM. Decompressive craniectomy for severe traumatic brain injury: The relationship between surgical complications and the prediction of an unfavourable outcome. Injury 2014;45(9):1332−1339. doi:10.1016/j.injury.2014.03.007.
- Wen L, Wang H, Wang F, et al. A prospective study of early versus late craniectomy after traumatic brain injury. Brain Inj. 2011;25(13−14):1318−1324. doi:10.3109/02699052.2011.608214.
- Matsuno A, Katayama H, Wada H, et al. Significance of consecutive bilateral surgeries for patients with acute subdural hematoma who develop contralateral acute epi - or subdural hematoma. Surg Neurol. 2003;60(1):23−30. doi:10.1016/s0090-3019(03)00023-5.
- Ban SP, Son YJ, Yang HJ, et al. Analysis of complications following decompressive craniectomy for traumatic brain injury. J Korean Neurosurg Soc. 2010;48(3):244−250. doi:10.3340/jkns.2010.48.3.244.
- Su TM, Lee TH, Chen WF. Contralateral acute epidural hematoma after decompressive surgery of acute subdural hematoma: clinical features and outcome. J Trauma 2008;65(6):1298−1302. doi:10.1097/TA.0b013e31815885d9.
- Qiu W, Guo C, Shen H, et al. Effects of unilateral decompressive craniectomy on patients with unilateral acute post-traumatic brain swelling after severe traumatic brain injury. Crit Care 2009;13(6):R185. doi:10.1186/cc8178.
- Kvasnička J. Možnosti diagnostiky a léčby poruch srážlivosti krve. Med praxi 2014;11(2):58−61.
- Hejazi N, Witzmann A, Fae P. Unilateral decompressive craniectomy for children with severe brain injury. Report of seven cases and review of the relevant literature. Eur J Pediatr. 2002;161(2):99−104. doi:10.1007/s00431-001-0864-x.
- Honeybul S, Ho KM. Long-term complications of decompressive craniectomy for head injury. J Neurotrauma 2011;28(6):929−935. doi:10.1089/neu.2010.1612.
- Aarabi B, Hesdorffer DC, Simard JM, et al. Comparative study of decompressive craniectomy after mass lesion evacuation in severe head injury. Neurosurgery 2009;64(5):927−939. doi:10.1227/01.NEU.0000341907.30831.D2.
- Honeybul S, Ho KM. Incidence and risk factors for post-traumatic hydrocephalus following decompressive craniectomy for intractable intracranial hypertension and evacuation of mass lesions. J Neurotrauma 2012;29(10):1872−1878. doi:10.1089/neu.2012.2356.
- De BP, Pompucci A, Mangiola A, et al. Posttraumatic hydrocephalus after decompressive craniectomy: an underestimated risk factor. J Neurotrauma 2010;27(11):1965−1970. doi:10.1089/neu.2010.1425.
- De BP, Sturiale CL, Anile C, et al. Decompressive craniectomy, interhemispheric hygroma and hydrocephalus: a timeline of events? Clin Neurol Neurosurg. 2013;115(8):1308−1312. doi:10.1016/j.clineuro.2012.12.011.
- Kaen A, Jimenez-Roldan L, Alday R, et al. Interhemispheric hygroma after decompressive craniectomy: does it predict posttraumatic hydrocephalus? J Neurosurg. 2010;113(6):1287−1293. doi:10.3171/2010.4.JNS10132.
- Su TM, Lan CM, Lee TH, et al. Risk factors for the developement of posttraumatic hydrocephalus after unilateral decompressive craniectomy in patients with traumatic brain injury. J Clin Neurosci. 2019;63 : 62−67. doi:10.1016/j.jocn.2019.02.006.
- Honeybul S. Complications of decompressive craniectomy for head injury. J Clin Neurosci. 2010;17(4):430−435. doi:10.1016/j.jocn.2009.09.007.
- Stiver SI. Complications of decompressive craniectomy for traumatic brain injury. Neurosurg Focus 2009;26(6):E7. doi:10.3171/2009.4.FOCUS0965.
- Sughrue ME, Bloch OG, Manley GT, et al. Marked reduction in wound complication rates following decompressive hemicraniectomy with an improved operative closure technique. J Clin Neurosci. 2011;18(9):1201−1205. doi:10.1016/j.jocn.2011.01.016.
- Kan P, Amini A, Hansen K, et al. Outcomes after decompressive craniectomy for severe traumatic brain injury in children. JNS 2006;105(5):337−342. doi:10.3171/ped.2006.105.5.337.
- Bao YH, Liang YM, Gao GY, et al. Bilateral decompressive craniectomy for patients with malignant diffuse brain swelling after severe traumatic brain injury: a 37-cases study. J Neurotrauma 2010;27(2):341−347. doi:10.1089/neu.2009.1040.
- Jiang JY, Xu W, Li WP, et al. Efficacy of standard trauma craniectomy for refractory intracranial hypertension with severe traumatic brain injury: a multicenter, prospective, randomized controlled study. J Neurotrauma 2005;22(6):623−628. doi:10.1089/neu.2005.22.623.
- Adamo MA, Drazin D, Waldman JB. Decompressive craniectomy and postoperative complication management in infants and toddlers with severe traumatic brain injuries. JNS 2009;3(4):334−339. doi:10.3171/2008.12.PEDS08310
Štítky
Chirurgie všeobecná Ortopedie Urgentní medicína
Článek Morgagniho kýla – kazuistiky
Článek vyšel v časopiseRozhledy v chirurgii
Nejčtenější tento týden
2020 Číslo 7- Vliv regulace pH na snížení výskytu peristomálních komplikací a bolesti
- INFOGRAFIKA: Inovace v péči o kůži – síla regulace pH v reálné praxi
- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Neodolpasse je bezpečný přípravek v krátkodobé léčbě bolesti
-
Všechny články tohoto čísla
- Technický vývoj robotické chirurgie
- Problematika nozokomiálních pneumonií
- Endovenózní laserová ablace vena saphena − střednědobé výsledky potvrzují trvalý uzávěr a možnost ošetřit více lézí během jednoho zákroku
- Implantace stimulátoru vagového nervu při léčbě epilepsie u 126 pacientů – chirurgická technika, komplikace
- Metastázy světlobuněčného karcinomu ledviny do pankreatu
- Komplikace dekompresivní kraniektomie u nemocných s kraniocerebrálním poraněním
- Morgagniho kýla – kazuistiky
- Primární perineální kýla: kazuistika
- Rozhledy v chirurgii
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Morgagniho kýla – kazuistiky
- Metastázy světlobuněčného karcinomu ledviny do pankreatu
- Implantace stimulátoru vagového nervu při léčbě epilepsie u 126 pacientů – chirurgická technika, komplikace
- Primární perineální kýla: kazuistika
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Revma Focus: Spondyloartritidy
nový kurz
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



