-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Metodický návod k řešení problematiky sexuálně přenosných infekcí v České republice (Věstník č. 12/2021 MZČR)
Autoři: V. Resl 1; H. Zákoucká 2
Působiště autorů: Fakulta zdravotnických studií ZCU v Plzni 1; Státní zdravotní ústav Praha 2
Vyšlo v časopise: Čes-slov Derm, 96, 2021, No. 6, p. 260-279
Kategorie: Venerologie
Jsme rádi, že po nesčetných peripetiích se podařilo konečně docílit vydání tolik potřebného a jednoznačného předpisu nejen pro denní praxi dermatologů, ale i pro použití všech spolupracujících oborů. Venerologická sekce naší Společnosti předpis opakovaně upravovala a recenzovala. Bylo zvláště svízelné docílit shody i formulací s právním oddělením Ministerstva zdravotnictví (MZ) a doložit i vysvětlit důležitost a nutnost dodržování předpisů všem organizacím tak, jak předpis procházel i vnějším připomínkovým řízením. Na přelomu let 2019/2020 jsme vydali obsáhlejší publikaci Resl et al.: Základy depistáže a organizace venerologické práce, STI. [2019 ZCU Plzeň, SZÚ Praha. s. 459, ISBN 978-80-261-0875-7]. Převážnou část výtisků jsme díky dotaci SZÚ mohli rozdávat na našich akcích.
Tehdy jsme kalkulovali se současným vydáním předpisu a knihy, což se bohužel po dlouhou dobu nedařilo uskutečnit. Jistě především covid-19 byl hlavní příčinou nesnází s dost zablokovaným MZ. Nakonec až po 2 letech se podařilo vydat předpis prakticky ve stejném znění, jaké je v knize uvedeno i široce diskutováno a zdůvodněno ve všech souvislostech. Protože došlo k určitému časovému zdržení, rozhodl se výbor ČDS o vydání předpisu také v našem odborném periodiku.
Doufáme, že tak dojde k obecnému zkvalitnění naší venerologické práce.
METODICKÝ NÁVOD K ŘEŠENÍ PROBLEMATIKY SEXUÁLNĚ PŘENOSNÝCH INFEKCÍ V ČESKÉ REPUBLICE
Ministerstvo zdravotnictví vydává na základě § 80 odst. 1 písm. a) zákona č. 258/2000 Sb., o ochraně veřejného zdraví a o změně některých souvisejících zákonů, ve znění pozdějších předpisů (dále jen „zákon č. 258/2000 Sb.“), metodický návod k řešení problematiky sexuálně přenosných infekcí v České republice (ČR) a doporučuje poskytovatelům zdravotních služeb k zabezpečení prevence a omezení jejich dalšího šíření podle něho postupovat.
Dohled nad řešením sexuálně přenosných infekcí je upraven právními předpisy uvedenými v příloze č. 5.
Čl. 1 Účel vydání metodického pokynu
Metodický pokyn je zaměřen na problematiku sexuálně přenosných infekcí z pohledu legislativního, diagnostického přístupu, organizace péče a základních personálních předpokladů venerologických pracovišť. Přináší stručný výčet základních i méně častých projevů jednotlivých infekcí tak, aby umožnil snadnější orientaci ve stávajících legislativních opatřeních a diagnostickém přístupu k těmto nemocem zdravotníkům všech odborností i mimo dermatovenerologická pracoviště.
Čl. 2 Sexuálně přenosné infekce (Sexually Transmitted Infections – STI) – úvod
Jedná se o infekce přenášené nejčastěji při sexuálním kontaktu (koitálním, análním i orálním), často s asymptomatickým nebo oligosymptomatickým průběhem. Dříve byly označovány STD – sexually transmitted diseases (sexuálně přenosné choroby), toto označení je běžně užíváno dodnes. Často se v češtině užívá označení pohlavní nemoci (PN) nebo pohlavně přenosné nákazy (PPN). Právnický pojem venerických nemocí není v zákonech definován obecně, nýbrž jsou většinou taxativně vypočítány, poprvé v zákoně z roku 1922.
Do skupiny STI zejména náleží:
- Pohlavní nemoci (jejich hlášení vymezeno § 1, odst. 2 písm. e) vyhlášky č. 306/2012 Sb., o podmínkách předcházení vzniku a šíření infekčních nemocí a o hygienických požadavcích na provoz zdravotnických zařízení a ústavů sociální péče (dále jen „vyhl. č. 306/2012 Sb.“):
- 1. příjice (syfilis)
- 2. kapavka (gonorrhoea)
- 3. měkký vřed (ulcus molle)
- 4. lymphogranuloma venereum (čtvrtá pohlavní nemoc)
- 5. granuloma venereum (Donovanosa)
- Další sexuálně přenosné infekce jsou vyvolány zástupci z různých skupin původců:
- 1. bakterie – urogenitální chlamydiové infekce (původce Chlamydia trachomatis sérotypy D-K), urogenitální nekapavčité infekce – způsobené mykoplasmaty, ureaplasmaty, streptokoky, stafylokoky, enterokoky, komplex bakteriální vaginózy, ostatní aerobní a anaerobní bakterie (Gardnerela, Bacteroides, Mobiluncus aj.)
- 2. viry – HIV, HPV, HSV2 (HSV1), CMV, VHB, VHD v případě aktivní VHB, VHC, VHA (u mužů mající sex s muži – MSM), virus moluscum contagiosum
- 3. houby – Candida albicans, Torulopsis (Candida) glabrata aj.
- 4. protozoa – Trichomonas vaginalis, Giardia lamblia, Entamoeba histolitica, Cryptosporidium
- 5. vermes – Oxyuris vermicularis
- 6. arthropoda – scabies (Sarcoptes scabiei), pediculosis pubis (Phthirius pubis)
Výskyt STI je významným indikátorem společenských, sociopsychologických a výchovných jevů. Tato onemocnění mají úzkou interdisciplinární vazbu s příbuznými obory medicíny, především s gynekologií, neonatologií, urologií, infektologií, interním lékařstvím, neurologií, očním lékařstvím a psychiatrií.
V případě záchytu STI u HIV pozitivního pacienta spolupracuje infektolog příslušného HIV centra úzce s dermatovenerologickým pracovištěm jak v oblasti diagnostiky a léčby, tak i depistážní a dispenzární péče.
Pro STI je typické a významné, že se sdružují a vznikají tak smíšené infekce s různou inkubační dobou, různou manifestací nebo asymptomatickým průběhem, ovlivněním podanými antibiotiky (i lokálními) a s různými terapeutickými přístupy, takže může dojít k zásadnímu zkreslení projevů onemocnění. Významně usnadňují vstup viru HIV do organismu a přenos infekce na další osobu (poruchou bariérové funkce a atrahováním k HIV vnímavých buněk). Četná onemocnění oboru dermatovenerologie jsou důležitým monitorem infekce HIV. Epidemiologie, diagnostická a preventivní opatření jsou ve značné míře pro všechny STI shodná.
Epidemiologie
Vývoj výskytu sledovaných STI v České republice (ČR) po roce 1989 je setrvale nepříznivý s opakovanými obdobími vzestupu a poklesu. V období po roce 2000 se zejména u syfilis, a po roce 2010 i u nového onemocnění lymphogranuloma venereum (infekce Chlamydia trachomatis sérovary Li–L3), potvrdil stoupající trend výskytu STI u populačních skupin ve vyšším riziku infekce. Rovněž alarmující je vzestup rezistence k antibiotikům u Neisseria gonorrhoeae.
Veškerá opatření, včetně preventivních aktivit, musí být vedena cíleně a koordinovaně. Velice důležitá je kooperující síť všech pracovišť.
Nejdůležitější zásady péče:
- Praxe se opírá o odborná doporučení mezinárodních organizací v oblasti veřejného zdraví, jako jsou Evropské centrum pro prevenci a kontrolu nemocí (ECDC), Světová zdravotnická organizace (WHO), Mezinárodní unie proti sexuálně přenosným infekcím (IUSTI) a Evropské dermatologické fórum (EDF).
- Z důvodů společenské citlivosti, morálních i ekonomických dopadů STI je poskytována preventivní, léčebná a dispenzární péče na dermatovenerologickém pracovišti přímo (bez doporučení praktického lékaře) každému, kdo o ní požádá.
- Pro správnou funkci dermatovenerologické péče je nejdůležitější provázaná a vzájemně spolupracující síť všech dermatovenerologických pracovišť v celém státě, která spočívá především ve vzájemné pomoci při vyhledávání kontaktů a zdrojů onemocnění, při hlášení, léčení a kontrolách.
- První vyšetření při podezření na STI je povinen provést každý dermatovenerolog. Není-li to možné v plném rozsahu (nedostatečné vybavení ambulance, nedostupnost specializovaných vyšetření), předá pacienta, po řádném poučení, na lépe vybavené pracoviště nebo do páteřního pracoviště venerologické péče (páteřní STI pracoviště). Poučení a doporučení na vyšší pracoviště potvrdí pacient svým podpisem. Po stanovení diagnózy může být nemocný vrácen k léčení, dispenzarizaci, kontrolám a dalším úkonům dle dohody na původní (vysílající) pracoviště.
Léčebně preventivní péče je poskytována:
- Dermatovenerologickými pracovišti v rozsahu základní diagnostické, léčebné, depistážní a dispenzární péče. Péči, kterou nemohou poskytnout (pro nedostatečné vybavení, nedostupnost vyšetření) delegují, po dohodě, na vyšší pracoviště, úzce spolupracují s pracovištěm poskytujícím komplexní péči a s orgány ochrany veřejného zdraví (OOVZ).
- Dermatovenerologickými pracovišti v rozsahu základní i specializované diagnostické, léčebné, depistážní a dispenzární péče, odborného vedení, mezioborové spolupráce, spolupráce s OOVZ.
- Páteřními pracovišti venerologické péče (páteřní STI pracoviště) poskytujícími nepřetržitě komplexní venerologickou péči, zajištění dostupnosti lůžkové péče. Páteřní STI pracoviště dbá na aktualizaci a vedení kartoték dispenzarizovaných pacientů, řádné hlášení STI, spolupracuje s OOVZ a Registrem pohlavních nemocí (RPN). Má možnost provádět specializovanou diagnostiku včetně STI, které se v ČR běžně nevyskytují. Je školícím pracovištěm pro postgraduální vzdělávání lékařů i všeobecných sester. Návrh na zřízení páteřních STI pracovišť provádí ve spolupráci s Ministerstvem zdravotnictví ČR výbor České dermatovenerologické společnosti České lékařské společnosti Jana Evangelisty Purkyně (ČDS ČLS JEP). Seznam páteřních STI pracovišť je uveden na webových stránkách ČDS ČLS JEP (www.derm.cz) a je každý rok pravidelně kontrolován a aktualizován.
Hlášení potvrzených případů, případně podezření na případ sexuálně přenosné infekce:
- Hlášení je povinné pro každého poskytovatele zdravotních služeb. Hlášení se podává místně příslušnému OOVZ, který provádí dozor nad PN, validaci dat a vkládání do RPN. Na této činnosti se v rámci OOVZ podílí lékař – obvykle dermatovenerolog
- a) Pro shora vyjmenované pohlavní nemoci – syfilis, kapavku, lymphogranuloma venereum, měkký vřed a granuloma venereum na tiskopisu „Hlášení pohlavní nemoci“ (vyhl. č. 306/2012 Sb., vzor tiskopisu – v příloze č. 1) do RPN.
- b) Pro ostatní sexuálně přenosné infekce na tiskopisu „Hlášení infekční nemoci“ (vyhl. č. 306/2012 Sb., vzor tiskopisu v příloze č. 2) do Informačního systému infekční nemoci (ISIN).
- Formálně, hlavně z důvodů zvládnutí epidemiologických opatření a surveillance infekcí, se při hlášení dodržuje územní uspořádání státu. S osobami s přechodným bydlištěm delším než 4 měsíce se zachází jako s trvale bydlícími. Předávání zdravotnické dokumentace vychází ze zákona č. 372/2011 Sb., o zdravotních službách a o podmínkách jejich poskytování. Originál dokumentace zůstává u původního poskytovatele zdravotních služeb a kopie se předává na spolupracující pracoviště. Cizinci s dlouhodobým nebo trvalým povolením k pobytu (rezidenti) jsou ošetřováni v souladu s platnou českou legislativou. Cizincům s krátkodobým povolením k pobytu je poskytnuta akutní péče a předána zpráva v angličtině (vzor je dostupný na stránkách ČDS ČLS JEP, www.derm.cz) pro ošetřujícího lékaře v místě původu.
- Příslušníci ozbrojených sil mohou využít civilního nebo vojenského zdravotnictví. Je třeba zachovávat opět možnost sledování kontaktů a zdrojů, včetně hlášení cestou RPN podle vyhl. č. 306/2012 Sb.
- Osoby ve výkonu trestu mají léčebně preventivní a dispenzární péči v příslušném zařízení, po skončení výkonu trestu se kopie zdravotní dokumentace předává podle místa bydliště spádovému dermatovenerologickému pracovišti. Nutná je úzká spolupráce mezi pracovišti při vyhledávání kontaktů a zdrojů onemocnění, případně v otázkách léčby. Hlášení pro statistické účely odesílají nápravná zařízení cestou místně příslušného OOVZ do RPN.
Čl. 3 Personální předpoklady
Péči zajišťují lékaři oboru dermatovenerologie splňující požadavky odborné a specializované způsobilosti, které jsou garantovány ČDS ČLS JEP a Českou lékařskou komorou (ČLK).
Vybavení pracoviště je dáno vyhláškou č. 92/2012 Sb., o minimálních požadavcích na technické věcné vybavení zdravotnických zařízení a kontaktních pracovišť domácí péče a vyhláškou č. 99/2012 Sb., o požadavcích na minimální personální zabezpečení zdravotních služeb.
Personální zajištění
- dermatovenerolog s atestací
- všeobecná sestra
- všeobecná sestra erudovaná v depistáži a problematice pohlavních chorob, HIV/AIDS, u páteřního STI pracoviště povinně na celý úvazek
- vazby na pracoviště OOVZ v oblasti dozoru nad pohlavními nemocemi
Čl. 4 Obecný diagnostický postup u STI, depistážní a dispenzární péče, povinnosti pacienta s podezřením na STI nebo s potvrzeným STI
1. komplexní nebo cílené venerologické vyšetření
2. precounselling a poučení nemocného
3. odběr materiálu na přímá (mikroskopie, kultivace, NAAT aj.) a nepřímá (průkaz protilátek) vyšetření k potvrzení nebo vyloučení diagnózy
4. postcounselling – zhodnocení nálezu, léčba a poučení nemocnéhoKlinické vyšetření u STI
- aspekce celého kožního povrchu a sliznic
- vyšetření oblasti zevního genitálu a perianální
- palpace lymfatických uzlin
- klinické zhodnocení zjištěných ulcerací, kondylomatózních afekcí
- palpace Bartolinských žláz, digitální masážní exprese výtoku z uretry u ženy, manuální exprese výtoku z uretry, případně prostaty, u muže
Laboratorní vyšetření
- mikroskopická
- kultivační
- molekulárně genetická (NAAT, nejčastěji polymerázová řetězová reakce (PCR), včetně možnosti multiplexního stanovení více infekčních agens současně)
- sérologická
- imunologická
- histopatologická
Rozsah vyšetření je indikován na základě odstupu od expozice (je-li znám), klinického nálezu, anamnézy podání antibiotik a antiretrovirotik v inkubační době. V případě nejasných projevů je nutné volit široké spektrum vyšetřovaných agens. V případě pozitivního nálezu některé ze STI je zejména nutné vyloučit i ostatní, zvláště HIV 1+2, syfilis, kapavku, VHB a VHC. Nejsou-li optimální vyšetřovací postupy dostupné lokálně, je možné vzorek odeslat do lépe vybavených centrálních laboratoří nebo pacienta doporučit na vyšší pracoviště (lze-li očekávat jeho dobrou spolupráci). Je nutná spolupráce s mikrobiologickými pracovišti a zejména dobrá znalost podmínek pre-analytické fáze (kvalita odběru, podmínky uchování vzorku a rychlost transportu do laboratoře aj.). Mikrobiologické pracoviště předává výsledky poskytovateli zdravotní péče, který je indikoval, pozitivní nálezy povinně hlásí místně příslušnému OOVZ.
Za minimální dostupný rozsah vyšetření se považuje:
- mikroskopie nativního preparátu, mikroskopie podle Grama, mikrobní obraz poševní (MOP)
- kultivační vyšetření (aerobní, mikroaerofilní – na kapavku, anaerobní)
- diagnostika mykoplasmat, ureaplasmat (kultivace, NAAT)
- diagnostika chlamydiových infekcí (NAAT, přímá ELISA, přímá imunofluorescence)
- vyhledávací sérologické vyšetření na syfilis, HIV, VHB, VHD v případě HBsAg pozitivity, VHC a VHA Specializovaná vyšetření:
- přímý průkaz Treponema pallidum subsp. pallidum – zástinová mikroskopie, NAAT, imunofluorescence, histologické techniky
- histopatologické vyšetření v rámci diferenciální diagnózy
U pacientů ve zvláštním riziku přenosu STI (pornoherci, sexuální komerční pracovníci/pracovnice apod.) se klade zvláštní důraz na citlivost diagnostických metod i v případě ovlivnění vývoje infekce podáním antibiotik v inkubační době a důsledné dodržování lege artis postupu vyšetřování. Péče je upravena zvláštním doporučením ČDS ČLS JEP (www.derm.cz).
Depistážní péče
- vyhledání a vyšetření osob označených jako možný zdroj nebo kontakt infekce
- spolupráce s ostatními dermatovenerologickými pracovišti při vyhledávání zdrojů a kontaktů infekce
- spolupráce s HIV centry a ostatními klinickými pracovišti při vyšetřování, identifikaci dalších kontaktů a léčbě pacientů
- hlášení STI
- spolupráce s OOVZ
Dispenzární péče
- vedení zdravotnické dokumentace v souladu s požadavky na dispenzární péči u jednotlivých infekcí, zdravotnická dokumentace se uchovává po dobu 100 let od data narození pacienta, resp. 10 let od úmrtí pacienta
- kontrola úspěšnosti léčby
- dlouhodobá dispenzarizace pacientů léčených pro STI podle specifických pravidel pro jednotlivá onemocnění
Povinnosti pacienta s diagnostikovanou STI, nebo podezřením na STI - podrobit se izolaci, podání specifických imunologických preparátů nebo antiinfektiv, potřebnému laboratornímu vyšetření, lékařské prohlídce a karanténním opatřením (§ 62a odst. 1 a § 64 zákona č. 258/2000 Sb.)
- zdržet se činnosti, která by mohla vést k dalšímu šíření infekční nemoci
- pomoci při zjištění a zabezpečení kontaktů a zdrojů
Povinnosti lékaře
- zajištění diagnostiky STI
- zajištění léčby a kontrol po léčbě STI (poskytovatel zdravotní péče, pokud zjistí výskyt infekčního onemocnění nebo podezření na ně, může fyzické osobě nařídit druh a způsob provedení protiepidemických opatření, podle § 67 odst. 2 zákona č. 258/2000 Sb.)
- zajištění hlášení STI
- spolupráce s jednotlivými dermatovenerologickými pracovišti (v rámci depistážního šetření, předávání do dispenzární péče apod.)
- spolupráce s laboratořemi, OOVZ, mezioborová spolupráce (s gynekology, urology, neonatology, infektology apod.)
- zajištění depistážního šetření
- zajištění dispenzární péče
Čl. 5 Přehled STI
1. Kapavka (Gonorrhoea)
Akutní nebo chronický zánět postihující primárně sliznici urogenitálního traktu s možností ascendentního šíření, hematogenní diseminace a celkových komplikací. Per continuitatem se může šířit do vyšších etáží urogenitálního systému a způsobit – epididymitidu, orchitidu, metritidu, salpingitidu, pelveoperitonitidu (PID). Podle místa vstupu infekce může dále způsobit zánět anu, rekta, orofaryngu a oční spojivky atd. Při porodu se od nemocné matky infikuje novorozenec – konjunktivitida s možným následkem slepoty. Hematogenní šíření může vyvolat onemocnění pohybového aparátu (artritidu), endokardu, oční duhovky a makulózní nebo makulo-pustulózní exantem. Podle možného místa vstupu (zohlednění sexuálních praktik a přenosu z matky na dítě) a klinického stavu je nutné volit místo odběru a druh biologického materiálu k vyšetření. Komplikovaná a zejména chronická onemocnění mají vliv na reprodukční zdraví (potraty, předčasné porody, mimoděložní těhotenství, sterilita).
1. 1. Diagnostický postup
- klinické vyšetření
- odběr biologického materiálu na mikrobiologické vyšetření podle klinické indikace:
- 1. 1. 1. mikroskopické vyšetření v barvení podle Grama – výtěr z uretry, stěr z hnisavé afekce, punktát, MOP. Pozorujeme gramnegativní diplokoky umístěné extracelulárně i intracelulárně (neutrofilní leukocyty). Mikroskopicky nelze odlišit Neisseria gonorrhoeae od Neisseria meningitidis, eventuálně od ostatních neiserií. Mikroskopie je proto diagnostická pouze pro mužskou uretritidu. Barvení metylenovou modří není považované za standardní postup.
- 1. 1. 2. kultivační vyšetření na selektivních kultivačních půdách v atmosféře s 5 % CO2 – je možné kultivovat stěry ze všech míst podezřelých z infekce, je však důležité zajistit rychlou přepravu vzorku do mikrobiologické laboratoře za optimálních podmínek (zachování teploty blízké 36–37 °C a vlhkosti) vždy v transportním médiu (Stuartovo nebo Amiesovo médium), maximálně do 24 hodin po odběru, nejlépe však do 6 hodin. Optimální je očkování na kultivační půdu přímo v ambulanci po odběru (málo dostupná praktika). Kultivační vyšetření je vhodné v případě klinicky manifestního onemocnění a dobré dostupnosti laboratoře, protože málo životaschopné gonokoky (chronické infekce, předchozí léčba antibiotiky včetně samoléčby apod.) a nedodržení životních nároků bakterií (teplota, vlhkost) výrazně snižuje citlivost vyšetření (z 80 % na méně než 50 %). Výhodou kultivačního vyšetření je možnost testovat citlivost na antibiotika (metodou E-test nebo MIC – minimální inhibiční koncentrace) a získání dostatečně bohaté kultury kmene gonokoka k molekulárně genetickému vyšetření (sekvenace genomu apod.).
- 1. 1. 3. detekce nukleových kyselin (NAAT, obvykle DNA) – vyšetření poskytuje výjimečný uživatelský komfort – snadný odběr biologického materiálu, včetně první porce moči, málo náročné uchování vzorku (při chladničkové teplotě s transportem do 48 hodin, nebo zmražené při -20 °C do 1 týdne), možnost průkazu i oligosymptomatické až asymptomatické infekce, změněné podáním antibiotik, možnost průkazu více agens z jednoho vzorku (obvykle duplexní test v kombinaci s průkazem Chlamydia trachomatis). Nejčastěji používaná metodika je PCR. Nevýhodou je nemožnost rutinního stanovení citlivosti na antibiotika, výskyt biologicky falešně pozitivních reakcí (u pacientů bez klinické nebo epidemiologické anamnézy je třeba pozitivní nález testu zvážit a případně opakovat vyšetření, včetně využití jiného diagnostického postupu).
- 1. 1. 4. imunochromatografické testy (synonymum rychlé testy, POCT – point of care tests) – jsou založeny na imunologické detekci (EIA) specifického antigenu gonokoků ve formátu reakce na tenké nitrocelulózové membráně. V ČR běžně dostupné nejsou a jsou zatíženy velmi nízkou citlivostí stanovení. Původně byly určeny pro využití v terénních podmínkách bez zdravotnické infrastruktury.
1. 2. Léčebný postup
Vychází z aktuální situace ve výskytu původců STI v ČR a okolních státech a doporučení ECDC, IUSTI, amerického Centra pro kontrolu a prevenci nemocí (CDC) a WHO. Základním požadavkem je podání dostatečně vysoké dávky antibiotika (s ohledem na hmotnost pacienta) po dostatečně dlouhou dobu podle zjištěného antibiogramu. Empirická léčba se pak řídí aktuálními doporučeními a je výrazně ovlivněna vysokým výskytem rezistentních až multirezistentních kmenů Neisseria gonorrhoeae.
Hospitalizace nemocného s kapavkou se provádí:
- u všech případů komplikovaných onemocnění (klinický nález, recidivující infekce), eventuálně infekcí rezistentními kmeny Neisseria gonorrhoeae
- u osob nezaručujících dodržení léčebného režimu s možností šíření infekce
- u konkomitantních STI vyžadujících hospitalizaci
1. 3. Preventivní opatření
- Léčba a vyhledávání nemocných
- Kredeisace – vkápnutí 1–2 kapek lokálního desinficiencia (např. Ophtalmo-Septonex) nebo lokálního antibiotika do každého spojivkového vaku u všech novorozenců k prevenci gonokokové konjuktivitidy (ophtalmia neonatorum). Jde o jeden z prvních výkonů po porodu. Provádí se opatrně, bez násilí, při větším blefarospasmu se víčka podkládají při otvírání sterilními mulovými čtverečky. Před výkonem a po výkonu se oči novorozence ničím neošetřují. Dříve používaný 1% roztok argentnitrátu se dnes již, pro náročnost přípravy a skladování, nepoužívá (podle aktuálně platného znění prováděcí vyhlášky o systému epidemiologické bdělosti pro vybrané infekce k zákonu č. 258/2000 Sb.).
1. 4. Zásady depistážní práce
- u akutní kapavky se zjišťují kontakty do 4 týdnů před infekcí
- u chronické kapavky se zjišťují kontakty do 2 měsíců před infekcí
- osoby označené jako zdroj infekce nebo ohrožené infekcí se vyšetřují 3krát:
- 1. muži a gravidní ženy po prvním negativním vyšetření ještě 2krát v týdenních intervalech
- 2. negravidní ženy 3krát, z toho 1krát intramenses
- 3. zvažuje se vyšetření dalších STI
1. 5. Zásady dispenzární péče
- spolupráce jednotlivých dermatovenerologických pracovišť (v rámci depistážního šetření, předávání do dispenzární péče apod.)
- spolupráce s laboratořemi, OOVZ, mezioborová spolupráce (gynekologové, urologové, neonatologové, infektologové apod.)
- nemocní jsou dispenzarizováni po dobu léčení a kontrolního vyšetření
- dobu zákazu pohlavního styku určí lékař na základě zjištění neinfekčnosti a vyloučením jiných STI
- po skončené léčbě se provádí vždy 3 bakteriologická vyšetření a 2 sérologická vyšetření:
- 1. u mužů první kultivační vyšetření za 24–48 hodin, další 2 pak v týdenních odstupech
- 2. u gravidních žen kultivační vyšetření v týchž intervalech jako u mužů
- 3. u negravidních žen kultivační vyšetření v týchž intervalech jako u mužů, jedno vyšetření však musí být provedeno intra menses; po skončení léčby se provede gynekologické vyšetření
- 4. kultivační vyšetření může být nahrazeno detekcí nukleové kyseliny (PCR) 2–4 týdny po léčbě
- 5. před léčbou a za 3 měsíce po léčbě se provede sérologické vyhledávací vyšetření na syfilis a anti-HIV 1+2 protilátky
Při negativním kontrolním klinickém, laboratorním a sérologickém vyšetření je pacient vyřazen z evidence po získání výsledků sérologických vyšetření provedených 3 měsíce po léčbě (syfilis, HIV 1+2).
2. Příjice (syfilis, lues)
Získaná příjice (časná a pozdní) je systémové chronické onemocnění probíhající v několika fázích se střídáním klinické manifestace a latence. Může postihnout kterýkoliv orgán nebo tkáň. Neléčená či nedostatečně léčená příjice může být v terciárním stadiu příčinou invalidity nebo úmrtí pacienta (zejména při postižení kardiovaskulárního aparátu nebo centrálního nervového systému (CNS)).
Vrozená příjice (časná a pozdní) je charakterizována transplacentární hematogenní diseminací infekce. Stupeň postižení plodu závisí na stadiu infekce matky v době gravidity. Vznikají různé formy poškození plodu a dítěte, které mají vliv na existenci potomstva vůbec (potraty, předčasné porody mrtvého či poškozeného dítěte) či jeho kvalitu (retardace psychomotorického vývoje, hluchota, slepota atd.) a zdraví.
Systém epidemiologické bdělosti syfilis stanoví příslušný prováděcí předpis k zákonu č. 258/2000 Sb. vyhláška (aktuální znění v příloze č. 3).
2. 1. Diagnostický postup
- klinické vyšetření
- odběr biologického materiálu na mikrobiologické vyšetření podle klinické indikace:
- 2. 1. 1. mikroskopické vyšetření v temném poli (zástinová mikroskopie) – jde o nativní preparát exsudátu z ulcerózní léze na genitálu nebo extragenitálně, dále může být vyšetřen likvor, plodová voda, punktát lymfatické uzliny. Vyšetření se provádí bezprostředně po odběru materiálu.
- 2. 1. 2. mikroskopické přímé imunofluorescenční vyšetření (DFA-TP – direct fluorescence anti-Treponema pallidum) – jde o imunofluorescenční vyšetření využívající vizualizace Treponema pallidum v odebraném materiálu obarvením specifickou protilátkou označenou fluorescenčním barvivem (fluorescein isothiocyanátu aj.). Dnes se prakticky nepoužívá, je k dispozici v Národní referenční laboratoři pro diagnostiku syfilis. Zpracovává se exsudát z ulcerózní léze na genitálu nebo extragenitálně, dále může být vyšetřen likvor, plodová voda, punktát lymfatické uzliny, nativní ultratomové řezy ze zmražené tkáně (biopsie z projevů, lymfatické uzliny, placenty apod.) fixované na podložním sklíčku. Test je schopný odlišit patogenní a nepatogenní treponemata (diferenciální diagnostika projevů v dutině ústní).
- 2. 1. 3. detekce nukleových kyselin (NAAT, obvykle DNA) – jde o molekulárně genetické vyšetření nejčastěji na principu PCR. V současné době nahrazuje DFA-TP. Je možné vyšetřit téměř jakýkoliv biologický materiál – exsudát z ulcerózní léze na genitálu nebo extragenitálně, plná nesrážlivá krev, likvor, nativní i fixované tkáně a biopsie z nich, včetně kadaverózních. Limitací metody je přítomnost inhibitorů PCR (volný hemoglobin, heparin apod.). Většina komerčních testů ale obsahuje kontrolu průběhu reakce, která na přítomnost inhibice (falešně negativní reakce) upozorní. Metoda je schopná odlišit patogenní treponemata, další určení jednotlivých patogenních druhů, eventuálně kmenů, je možné navazující sekvenací DNA. Má výrazně vyšší citlivost než mikroskopické vyšetření (zástinové nebo imunofluorescenční).
- 2. 1. 4. histopatologické vyšetření – dnes již nepoužívaná metoda impregnace treponemat stříbrem
- 2. 1. 5. sérologické vyšetření – diagnostický přístup je vždy součástí vyšetření a je rozdělen na vyhledávací (screeningové) vyšetření a potvrzující (konfirmační) vyšetření:
- a) vyhledávací (screeningové) vyšetření – jeho další obligátní indikace a rozsah jsou vymezeny § 7 odst. 3 vyhláška č. 306/2012 Sb. – kombinace 1 netreponemového (VDRL, RPR apod.) a 1 treponemového (TPHA, TP-PA, EIA, CMIA apod.) testu
- b) potvrzující (konfirmační) vyšetření – je třeba použít 2 treponemové testy metodicky odlišné od použitých vyhledávacích reakcí (FTA-ABS IgG, western blot IgG a pro posouzení aktivity infekce detekcí anti-treponemových IgM protilátek – FTA-ABS IgM, western blot IgM, 19S IgM SPHA apod.)
- 2. 1. 6. Laboratorní diagnostika časné syfilis manifestní (syfilis I., syfilis II.)
- 2. 1. 6. 1. přímý průkaz Treponema pallidum subsp. pallidum z lézí případně jiného biologického materiálu metodami – zástinovou mikroskopií, PCR, DFA-TP
- 2. 1. 6. 2. komplexní sérologické vyšetření v rozsahu – 1 netreponemový test (VDRL nebo RPR) + IgG a IgM treponemové testy (TP-PA, TPHA, EIA, CMIA, FTA-ABS IgG, western blot IgG, 19S IgM SPHA, western blot IgM nebo ELISA IgM)
- 2. 1. 7. Laboratorní diagnostika časné syfilis latentní
- 2. 1. 7. 1. přímý průkaz Treponema pallidum subsp. pallidum z plné nesrážlivé krve metodou PCR
- 2. 1. 7. 2. komplexní vyšetření v rozsahu – 1 netreponemový test (VDRL nebo RPR) + IgG a IgM treponemové testy (TP-PA, TPHA, EIA, CMIA, FTA-ABS IgG, western blot IgG, 19S IgM SPHA, western blot IgM nebo ELISA IgM)
- 2. 1. 8. Laboratorní diagnostika pozdní syfilis latentní
- 2. 1. 8. 1. přímý průkaz Treponema pallidum subsp. pallidum nelze použít
- 2. 1. 8. 2. komplexní vyšetření v rozsahu – 1 netreponemový test (VDRL nebo RPR) + IgG a IgM treponemové testy (TP-PA, TPHA, EIA, CMIA, FTA-ABS IgG, western blot IgG, 19S IgM SPHA, western blot IgM nebo ELISA IgM)
- 2. 1. 9. Laboratorní diagnostika syfilis III.
- 2. 1. 9. 1. přímý průkaz Treponema pallidum subsp. pallidum nelze použít
- 2. 1. 9. 2. komplexní vyšetření v rozsahu – 1 netreponemový test (VDRL nebo RPR) + IgG a IgM treponemové testy (TP-PA, TPHA, EIA, CMIA, FTA-ABS IgG, western blot IgG, 19S IgM SPHA, western blot IgM nebo ELISA IgM), případně vyšetření likvoru při podezření na postižení CNS
- 2. 1. 10. Laboratorní diagnostika syfilis CNS
- 2. 1. 10. 1. přímý průkaz Treponema pallidum subsp. pallidum z likvoru – zástinovou mikroskopií, PCR zejména v případě recentní infekce CNS v době časné syfilis
- 2. 1. 10. 2. komplexní vyšetření v rozsahu – 1 netreponemový test (VDRL nebo RPR) + IgG a IgM treponemové testy (TP-PA, TPHA, EIA, CMIA, FTA-ABS IgG, western blot IgG, 19S IgM SPHA, western blot IgM nebo ELISA IgM). Posouzení hematoencefalické bariéry a intratekální syntézy protilátek. Pro vyšetření likvoru je třeba používat testy pro tento materiál validované a CE certifikované.
- 2. 1. 11. Laboratorní diagnostika vrozené syfilis
- 2. 1. 11. 1. přímý průkaz Treponema pallidum subsp. pallidum z lézí případně jiného biologického materiálu metodami – zástinovou mikroskopií, PCR, DFA-TP
- 2. 1. 11. 2. komplexní vyšetření v rozsahu – 1 netreponemový test (VDRL nebo RPR) + IgG a IgM treponemové testy (TP-PA, TPHA, EIA, CMIA, FTA-ABS IgG, western blot IgG, 19S IgM SPHA, western blot IgM nebo ELISA IgM) ve srovnání s vyšetřením žilní krve matky (odběr z 1. doby porodní) ve stejném rozsahu
2. 2. Léčebný postup
Vychází z aktuální situace ve výskytu původců STI v ČR a okolních státech a doporučení ECDC, IUSTI, CDC a WHO. Základním požadavkem je podání dostatečně vysoké dávky antibiotika (podle hmotnosti pacienta) po dostatečně dlouhou dobu. Vzhledem k častému výskytu rezistence Treponema pallidum subsp. pallidum na makrolidová a azalidová antibiotika je vhodné se podání těchto preparátů vyhnout. Je-li jejich podání nezbytné, pak je nutné důsledně provádět klinickou a laboratorní kontrolu.
Hospitalizace nemocného se syfilis:
- u všech případů syfilis I. a syfilis II.
- u komplikovaného onemocnění
- u osob nezaručujících dodržení léčebného režimu s možností šíření infekce
Dále by měla být parenterální léčba penicilinem (PNC) podávána za hospitalizace, zejména v případě gravidních pacientek, novorozenců a při léčbě syfilis III. Léčba dětí s prokázanou vrozenou syfilis probíhá obvykle na neonatologických, případně infekčních klinikách nebo odděleních ve spolupráci dermatovenerologem.Léčba těhotných žen při prvním záchytu syfilis odpovídá klinickému stadiu zjištěné infekce. Následující kontroly se provádějí důkladně se zřetelem na riziko postižení plodu.
Zajišťovací léčba těhotných žen již dříve před graviditou léčených bez klinických známek relapsu nebo reinfekce a při aktuálním vyšetření v graviditě bez sérologických známek aktivity se podává jedenkrát – na přelomu 3. a 4. měsíce gravidity. Lékem první volby je PNC aplikovaný parenterálně, je možné použít depotní formu v souladu se souhrnem údajů o léčivém přípravku (SPC). Délka léčby má zajistit treponemacidní hladinu PNC po dobu 2–3 týdnů. V případě anamnestických údajů o alergii na PNC je třeba zvážit její charakter a případné použití ceftriaxonu v doporučeném dávkování, makrolidy nejsou vzhledem k časté rezistenci původce optimální.
Pokud je nutné při léčbě v graviditě použít makrolidová antibiotika, je nezbytná důslednější klinická, laboratorní a prenatální kontrola.
2. 3. Preventivní opatření
Léčbu a vyhledávání nemocných stanoví níže uvedené předpisy:
- klinické a sérologické vyšetření u těhotných ve 3. a 7. měsíci gravidity, z pupečníkové krve každého novorozence, před provedením interupce, u osob 15–65 při první hospitalizaci na oddělení dermatovenerologie, na ostatních odděleních podle indikace lékaře (§ 7 odst. 3 vyhláška č. 306/2012 Sb.)
- před každým odběrem krve nebo krevní složky dárce určeným pro zpracování na transfuzní přípravky, popřípadě surovinu pro další výrobu (§ 4 odst. 3 vyhlášky č. 143/2008 Sb.)
- při darování mimo reprodukčních buněk (příloha 4 vyhlášky č. 422/2008 Sb.)
- při darování reprodukčních buněk (příloha 5 vyhlášky č. 422/2008 Sb.)
- dále se provádí sběr a jejich hlášení, epidemiologické šetření a protiepidemická opatření (podle aktuálního znění prováděcí vyhlášky o systému epidemiologické bdělosti pro vybrané infekce k zákonu č. 258/2000 Sb.)
Tab. 1. Citlivost metodik ve vztahu ke stadiu onemocnění 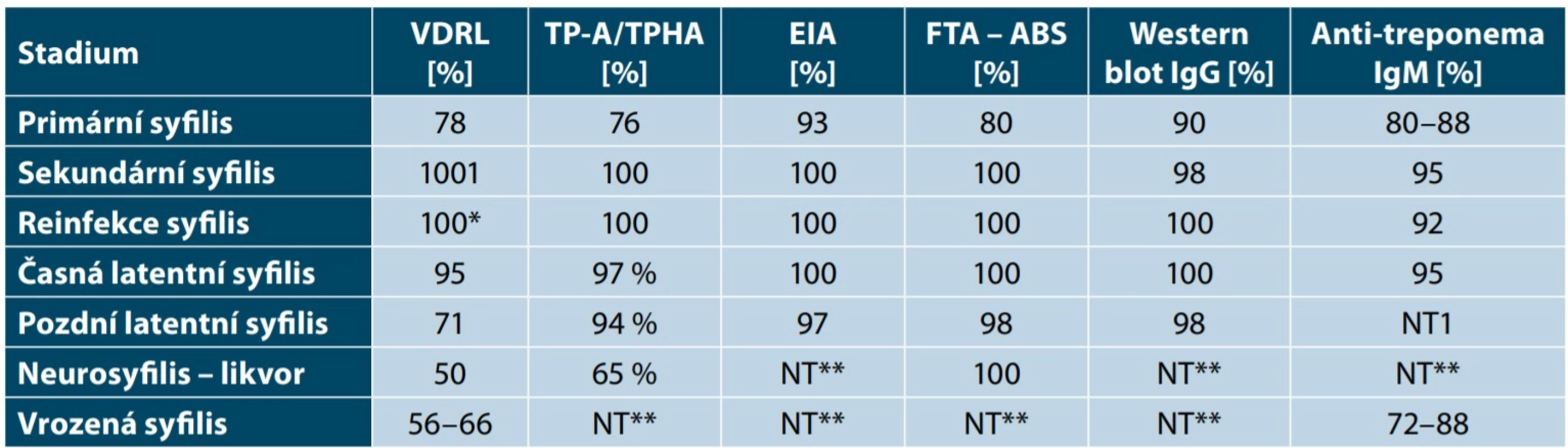
* cca u 2 % pacientů se syfilis II. a časnou latentní syfilis (tj. do 2 let po infekci) se může objevit „zonální fenomén“ v testu netreponemových protilátek – paradoxně negativní výsledek vyšetření v neředěném séru
** NT – citlivost není stanovena nebo se test pro vyšetření neužívá (např. detekce celkových nebo IgG protilátek při potvrzení vrozené syfilis vzhledem k tomu, že mateřské IgG prochází placentou)2. 4. Zásady depistážní práce
- spolupráce jednotlivých dermatovenerologických pracovišť (v rámci depistážního šetření, předávání do dispenzární péče apod.)
- spolupráce s laboratořemi, OOVZ, mezioborová spolupráce (gynekologové, urologové, neonatologové, infektologové apod.)
- u primární příjice zjistit a vyšetřit všechny kontakty, které se uskutečnily v době 3 měsíců před infekcí
- u sekundární příjice všechny kontakty, které se uskutečnily v době 8–12 měsíců před infekcí
- u časných latentních forem v době 24 měsíců před infekcí
- u náhodně zjištěných pozdních latentních a terciárních forem je zdroj prakticky neznámý, proto je třeba se zaměřit na vyšetření ohrožených osob:
- v případě onemocnění muže se vyšetřuje manželka a při negativním nálezu se již děti nevyšetřují. Nežije-li manželka, provede se vyšetření u dětí.
- v případě onemocnění ženy se vyšetřují sérologicky manžel i děti.
- ostatní situace řeší individuálně venerolog.
- děti s klinickými známkami, tj. se syfilis congenita recens i tarda, i bez klinických známek s podezřením na syfilis congenita latens se vyšetřují nejen komplexně sérologickými testy, ale také důsledně klinicky, včetně vyšetření likvoru, ultrazvukového vyšetření (UZ) mozku a břicha, v případě patologického nálezu dále počítačovou tomografií (CT) nebo magnetickou rezonancí (MR), rentgenovým vyšetřením (RTG) dlouhých kostí
- mrtvý plod s podezřením na syfilitický abort se vyšetřuje komplexně sérologicky, PCR, histopatologicky; patolog hlásí pozitivní nález dermatovenerologovi a OOVZ
- osoby označené jako zdroj nákazy a osoby ohrožené syfilis
Osobám ohroženým je v odůvodněných případech nabídnuta postexpoziční léčba.
Jak u osob označených jako zdroj nákazy, tak u osob ohrožených syfilis se provádí sérologické vyhledávací testy v rozsahu upraveném vyhláškou č. 306/2012 Sb., § 7 (VDRL nebo RPR a TPHA, eventuálně jiný odpovídající specifický test – EIA, ELISA, CMIA – chemiluminiscence) opakovaně v průběhu inkubační doby do zjištění pozitivního nálezu (ten je indikací ke konfirmačnímu vyšetření v NRL a léčbě), nebo do uplynutí inkubační doby (12 týdnů od posledního rizikového kontaktu) v intervalech:
- v prvním měsíci po kontaktu 1krát za 2 týdny
- v druhém měsíci po kontaktu 1krát za 2 týdny
- naposledy 12 týdnů po kontaktu
Je třeba přihlížet také k anamnéze, užití antibiotik v průběhu inkubační doby. Doporučené je provést vyšetření k vyloučení HIV 1+2 infekce při prvním a posledním vyšetření.- osoby se suspektní anamnézou (sexuální komerční pracovnice/pracovníci, pornoherci/herečky) či s klinickými projevy podezřelými ze syfilis se dispenzarizují, je-li první klinické a laboratorní vyšetření (přímý průkaz a/nebo sérologie) negativní, vyšetřují se individuálně do doby 3 měsíců. Doporučuje se provést test k vyloučení infekce HIV 1+2.
2.5. Zásady dispenzární péče
- dobu zákazu pohlavního styku určí lékař na základě zjištění neinfekčnosti a vyloučení jiných STI, minimálně 3 měsíce (tj. do1. sérologické a klinické kontroly)
- nemocní jsou dispenzarizováni po dobu léčení a kontrolních klinických a sérologických vyšetření do 60 let věku nebo do konce sexuálního života, při záchytu po 60. roce věku nejméně 5 let po léčbě. Dále se ponechávají v evidenci po dobu 100 let od data narození z důvodů ověření řádné léčby, či diferenciální diagnostiky.
- u léčené syfilis v případě trvalé (2 roky trvající) séronegativity netreponemových a treponemových testů, klinického vyšetření bez patologického nálezu (interní, neurologické, oční, otorhinolaryngologické (ORL) a psychiatrické) je možno vyřadit z evidence; podle potřeby je možno doplnit vyšetření mozkomíšního moku
- spolupráce s dermatovenerologickými odděleními, laboratořemi, OOVZ, mezioborová spolupráce (gynekology, urology, neonatology, infektology apod.)
- diagnostická a kontrolní vyšetření po léčbě:
- konfirmační vyšetření při záchytu onemocnění (poprvé v životě nebo v případě relapsu/reinfekce) v Národní referenční laboratoři pro diagnostiku syfilis (dále NRL)
- kontrolní vyšetření v NRL za 1/4 roku a 2 roky po antisyfilitické léčbě a před vyřazením z evidence
- kontrolní vyšetření minimálně v rozsahu 1 netreponemový (VDRL, RPR) a 1 treponemový (TPHA, eventuálně jiný odpovídající specifický test – EIA, ELISA, CMIA – chemiluminiscence) test za 6 a 12 měsíců po léčbě a dále v jedno - až pětiletých intervalech, u dětí s vrozenou syfilis v jedno - až dvouletých intervalech, s komplexním klinickým vyšetřením (interní, neurologické, oční, ORL a psychiatrické) jednou za 5 let po dobu dispenzarizace,
- vyžaduje-li to klinický stav pacienta, provede se vyšetření mozkomíšního moku pro tento účel validovanými protilátkovými nebo přímými testy (podle zákona o in vitro diagnostických prostředcích) s paralelním vyšetřením séra ze stejného dne k posouzení hematoencefalické bariéry a intratekální syntézy imunoglobulinů,
- před léčbou a za 3 měsíce po léčbě se provede sérologické vyhledávací vyšetření na anti-HIV 1+2 protilátky,
- kontrolní vyšetření žen syfilitiček v graviditě v NRL se provádí alespoň 1krát v průběhu gravidity a dále odběr žilní krve z 1. doby porodní a u dítěte z pupečníku
- osoby, u kterých byla provedena preventivní postexpoziční zajišťovací léčba se kontrolují sérologicky ve 3., 6. a 12. měsíci po léčbě
- děti matek se syfilis řádně léčených v graviditě – provádí se komplexní sérologické vyšetření v NRL:
- vyšetření pupečníkové krve (případně žilní krve odebrané po porodu) v rozsahu – 1 netreponemový test (VDRL nebo RPR) + IgG a IgM treponemové testy (TP-PA, TPHA, EIA, CMIA, FTA-ABS IgG, western blot IgG, 19S IgM SPHA, western blot IgM nebo ELISA IgM) ve srovnání s vyšetřením žilní krve matky (odběr z 1. doby porodní) ve stejném rozsahu
Pro odlišení transplacentárního přenosu protilátek z matky na plod se využívá komplexní hodnocení klinického stavu novorozence, provedené léčby matky v graviditě a srovnání sérologického nálezu krve matky z 1. doby porodní a dítěte z pupečníku. V pupečníkové krvi musí být negativní specifické IgM protilátky a netreponemové protilátky nesmí být vyšší než 4násobek titru mateřských protilátek v krvi odebrané v 1. době porodní. Dále se sleduje dynamika vývoje protilátek u dítěte v průběhu prvních 18 měsíců života. - komplexní kontrolní sérologické vyšetření dítěte v NRL v 1., 2., 3., 6. a 18. měsíci věku, pokud je nález sérologického vyšetření v pupečníkové krvi dítěte negativní, provede se komplexní sérologické vyšetření žilní krve dítěte podle doporučení NRL a dále v 6. a 18. měsíci věku
- vyšetření pupečníkové krve (případně žilní krve odebrané po porodu) v rozsahu – 1 netreponemový test (VDRL nebo RPR) + IgG a IgM treponemové testy (TP-PA, TPHA, EIA, CMIA, FTA-ABS IgG, western blot IgG, 19S IgM SPHA, western blot IgM nebo ELISA IgM) ve srovnání s vyšetřením žilní krve matky (odběr z 1. doby porodní) ve stejném rozsahu
3. Chlamydiové infekce
Akutní nebo chronický zánět postihující primárně sliznici urogenitálního traktu s možností ascendentního šíření a lokálních komplikací je způsobený Chlamydia trachomatis sérovary D-K. Per continuitatem se může šířit do vyšších etáží urogenitálního systému a způsobit – salpingitidu nebo PID. Podle místa vstupu infekce může způsobit také zánět rekta, anu, orofaryngu a oční spojivky atd. Komplikovaná a zejména chronická onemocnění mají vliv na reprodukční zdraví (potraty, předčasné porody, mimoděložní těhotenství, sterilita). Při porodu může dojít k přenosu infekce z matky na novorozence – konjunktivitida, nazofaryngitida, pneumonie.
Klasická pohlavní choroba lymphogranuloma venereum je způsobena Chlamydia trachomatis sérovary L1–L3 (biovar LGV). Může probíhat jako ulcerativní onemocnění v urogenitální oblasti s postižením spádových lymfatických uzlin a následným postižením lymfatické drenáže nebo také zcela asymptomaticky. Rovněž tyto sérovary mohou podle místa vstupu dále způsobit zánět uretry, cervixu, rekta, anu, orofaryngu. V současné době se u pacientů v rozvinutém světě nejčastěji manifestuje jako proktitida, která může imitovat i idiopatický střevní zánět.
Systém epidemiologické bdělosti chlamydiových infekcí stanoví prováděcí vyhláška o systému epidemiologické bdělosti k zákonu č. 258/2000 Sb., v aktuálním znění (příloha č. 4).
3. 1. Diagnostický postup
- klinické vyšetření
- odběr biologického materiálu (kvalita odběru je pro přímou detekci Chlamydia trachomatis esenciální, musí zajistit dostatečné množství chlamydiových partikulí/buněk k detekci) na mikrobiologické vyšetření podle klinické indikace:
- 3. 1. 1. mikroskopické vyšetření v imunofluorescenčním barvení – výtěr z uretry, z cervixu, kloubní punktát. Pozorována jsou elementární tělíska na povrchu epiteliálních buněk. Citlivost metodiky se pohybuje mezi 70–80 %. Barvení podle Giemsy se již v praxi nepoužívá.
- 3. 1. 2. kultivační vyšetření na buněčných kulturách (Hela, McCoy aj.). K odběru se používají dacronové tampony na umělohmotné nebo kovové špejli ve speciální tekuté transportní půdě. Z důvodu toxicity není možné používat dřevěné nebo papírové. Vzorek musí být skladován v chladničkové teplotě (2–8 °C) a dopraven do laboratoře do 24 hodin, při delší prodlevě je nutné vzorek uchovávat při -70 °C. Běžně se v současné době v diagnostické praxi nepoužívá.
- 3. 1. 3. detekce nukleových kyselin (NAAT, obvykle DNA) – vyšetření poskytuje výjimečný uživatelský komfort – snadný odběr biologického materiálu, včetně první porce moči, málo náročně uchování vzorku (při chladničkové teplotě s transportem do 48 hodin, nebo zmražené při -20 °C do 1 týdne), možnost průkazu i oligosymptomatické až asymptomatické infekce, změněné podáním antibiotik, možnost průkazu více agens z jednoho vzorku (nejčastěji duplexní test v kombinaci s průkazem Neisseria gonorrhoeae). Nejčastěji používaná metodika je PCR.
- 3. 1. 4. detekce biovaru LGV – v současné době se využívá molekulárně genetické vyšetření detekující odlišnosti jednotlivých sérovarů (cílená detekce odlišných úseků genů, sekvenace apod.). Lze je provést pouze z izolované DNA patogenu.
- 3. 1. 5. imunochromatografické testy (synonymum rychlé testy, POCT – point of care tests) – jsou založeny na imunologické detekci (EIA) specifického antigenu chlamydií ve formátu reakce na tenké nitrocelulózové membráně. V ČR jsou dostupné, ale jsou zatíženy nízkou citlivostí stanovení (cca 70 %). Původně byly určeny pro využití v terénních podmínkách bez zdravotnické infrastruktury. V současné době se doporučuje využít je při 2stupňovém vyšetření – přímo v ambulanci lékaře provést rychlý test. Při jeho pozitivitě je možné ihned zahájit léčbu. V případě negativity rychlého testu je nutné doplnit PCR vyšetření.
- 3. 1. 6. sérologické vyšetření – průkaz druhových protilátek proti Chlamydia trachomatis má pouze orientační význam, tvorba protilátek je velmi nepravidelná. Lze ho použít k nepřímému průkazu chronicky probíhající infekce a lymphogranuloma venereum v případě neúspěšnosti přímé detekce, případně Reiterova syndromu. Testy protilátek nelze použít ke kontrole úspěšnosti léčby.
3. 2. Léčebný postup
Vychází z aktuální situace ve výskytu původců STI v ČR a okolních státech a doporučení ECDC, IUSTI, CDC a WHO. Základním požadavkem je podání dostatečně vysoké dávky antibiotika, resp. chemoterapeutika (s přihlédnutím k hmotnosti pacienta) pronikajícího intracelulárně, případně až do endozomu, po dostatečně dlouhou dobu.
Hospitalizace nemocného s chlamydiovou infekcí se provádí:
- u případů lymphogranuloma venereum
- u osob nezaručujících dodržení léčebného režimu s možností šíření infekce
3. 3. Preventivní opatření
Léčba a vyhledávání nemocných.
Kredeisace není účinným preventivním opatřením při riziku přenosu infekce Chlamydia trachomatis z matky na novorozence.
3. 4. Zásady depistážní práce
- u akutní chlamydiové infekce se zjišťují kontakty do 6 měsíců před infekcí
- u chronické chlamydiové infekce se zjišťují kontakty do 12 měsíců před infekcí
- osoby označené jako zdroj infekce se vyšetřují nejcitlivější dostupnou metodou přímého průkazu, v případě podezření na chronickou infekci je možné využít sérologický průkaz protilátek proti druhovým antigenům Chlamydia trachomatis.
3. 5. Zásady dispenzární péče
- spolupráce jednotlivých dermatovenerologických (v rámci depistážního šetření, předávání do dispenzární péče apod.) pracovišť
- spolupráce s laboratořemi, OOVZ, mezioborová spolupráce (gynekologové, urologové, neonatologové, infektologové apod.)
- nemocní jsou dispenzarizováni po dobu léčení a kontrolního vyšetření
- dobu zákazu pohlavního styku určí lékař na základě zjištění neinfekčnosti a vyloučením jiných STI
- po skončené léčbě se provádí kontrolní laboratorní vyšetření vždy nejméně v odstupu 3 týdnů (lépe 6 týdnů), ideálně pomocí PCR
4. Měkký vřed (Ulcus molle)
Jedná se o venerickou chorobu endemickou v tropickém a subtropickém pásmu. V rozvinutých zemích se vyskytuje nejčastěji jako import ze zemí běžného výskytu (turistika, sexuální turistika, pracovní pobyty).
Původcem je gramnegativní bakterie Haemophilus ducreyi. Projevuje se obvykle jako urogenitální ulcerativní infekce typická bolestivým vředem a supurující spádovou lymfadenopatií. Vřed může být mnohočetný. Projevy se mohou, podle místa vstupu, objevit také perianálně, případně jinde. Nákaza může také probíhat asymptomaticky. Vždy je třeba vyloučit syfilis a herpetickou infekci.
4. 1. Diagnostický postup
- klinické vyšetření
- důsledné zjištění cestovatelské anamnézy, včetně sexuálního kontaktu v cizině (zejména v endemických oblastech) nebo s cizincem (zejména pocházejícím z endemické oblasti)
- odběr biologického materiálu na mikrobiologické vyšetření podle klinické indikace:
- 4. 1. 1. mikroskopické vyšetření v barvení podle Grama stěru z projevu, punktátu z postižené lymfatické uzliny. Pozorována jsou typická seskupení drobných gramnegativních tyček. Citlivost metodiky je významně závislá na kvalitě odběru a zkušenosti personálu.
- 4. 1. 2. kultivační vyšetření na speciálních komplexních půdách v mikroaerofilním prostředí s vyšším podílem CO2 při teplotě 33–35 °C. Vzorek musí být co nejrychleji dopraven do laboratoře (do 6 hodin). Vzhledem k náročnosti stanovení je třeba diagnostický postup dopředu konzultovat s mikrobiologickou laboratoří.
- 4. 1. 3. detekce nukleových kyselin (NAAT, obvykle DNA) – vyšetření poskytuje výjimečný uživatelský komfort – snadný odběr biologického materiálu, málo náročně uchování vzorku (při chladničkové teplotě s transportem do 48 hodin, nebo zmražené při 20 °C do 1 týdne), možnost průkazu i oligosymptomatické až asymptomatické infekce, změněné podáním antibiotik, možnost průkazu více agens z jednoho vzorku. Nejčastěji používaná metodika je polymerázová řetězová reakce (PCR) v multiplexní podobě při současné detekci několika patogenů s podobnými klinickými projevy.
4. 2. Léčebný postup
Vychází z aktuální situace ve výskytu původců STI v ČR a okolních státech a doporučení ECDC, IUSTI, CDC a WHO. Základním požadavkem je podání dostatečně vysoké dávky antibiotika (podle hmotnosti pacienta) po dostatečně dlouhou dobu.
Hospitalizace nemocného se provádí:
- u všech případů ulcus molle
4. 3. Preventivní opatření
Léčba a vyhledávání nemocných.
4. 4. Zásady depistážní práce
- Zjišťují se všechny (i asymptomatické) kontakty pacienta do 1 měsíce před stanovením diagnózy, resp. do data rizikového kontaktu, při kterém došlo pravděpodobně k přenosu infekce.
- osoby označené jako zdroj infekce se vyšetřují nejcitlivější dostupnou metodou přímého průkazu, nejlépe NAAT
4. 5. Zásady dispenzární péče
- spolupráce jednotlivých dermatovenerologických pracovišť(v rámci depistážního šetření, předávání do dispenzární péče apod.)
- spolupráce s laboratořemi, OOVZ, mezioborová spolupráce (gynekologové, urologové, neonatologové, infektologové apod.)
- nemocní jsou dispenzarizováni po dobu léčení a kontrolního vyšetření
- dobu zákazu pohlavního styku určí lékař na základě zjištění neinfekčnosti a vyloučením jiných STI
- po skončené léčbě se provádí kontrolní laboratorní vyšetření vždy nejméně v odstupu 3 týdnů (lépe 6 týdnů), ideálně pomocí PCR.
5. Granuloma venereum (granuloma inguinale, donovanóza)
Jedná se o venerickou chorobu, která je endemická v tropickém a subtropickém pásmu. V rozvinutých zemích se vyskytuje nejčastěji jako import ze zemí běžného výskytu (turistiky, sexuální turistika, pracovní pobyty).
Původcem je gramnegativní bakterie Klebsiella granulomatis. Jedná se obvykle o urogenitální a perineální ulcerativní infekci charakterizovanou pomalu se šířícím nebolestivým vředem, který může být mnohočetný. Spodina vředu je živě červená a snadno krvácí (výrazná vaskularizace). Projevy mohou být také nekrotizující, hypertrofické nebo sklerotizující. Per continuitatem (zejména u cervicitidy) se vzácně šíří do malé pánve a dutiny břišní nebo na okolní kostní tkáň. Možná je také extragenitální manifestace podle místa vstupu (perianálně apod.). I po klinicky úspěšné léčbě (zhojení vředů) se objevují relapsy v odstupu 6–18 měsíců. Vždy je třeba vyloučit syfilis.
5. 1. Diagnostický postup
- klinické vyšetření
- důsledné zjištění cestovatelské anamnézy včetně sexuálního kontaktu v cizině (zejména v endemických oblastech) nebo s cizincem (zejména pocházejícím z endemické oblasti)
- odběr biologického materiálu na mikrobiologické vyšetření dle klinické indikace:
- 5. 1. 1. mikroskopické vyšetření stěru z projevu v barvení podle Giemsy. Pozorováno je typické intracelulární umístění drobných tyčinek (Donovanova tělíska). Citlivost metodiky je významně závislá na kvalitě odběru a zkušenosti personálu. Vzhledem k náročnosti stanovení je třeba diagnostický postup dopředu konzultovat s mikrobiologickou laboratoří.
- 5. 1. 2. kultivační vyšetření je velmi obtížné, provádí se pouze na speciálních kultivačních půdách nebo ve žloutkovém vaku kuřecího embrya. Vzorek musí být dopraven do laboratoře co nejrychleji. Vzhledem k náročnosti stanovení je třeba diagnostický postup dopředu konzultovat s mikrobiologickou laboratoří.
- 5. 1. 3. detekce nukleových kyselin (NAAT, obvykle DNA) – nejčastěji používaná metodika je polymerázová řetězová reakce (PCR), vyšetření není tč. v ČR běžně dostupné. Případné použití je nutné konzultovat s vedoucím páteřního STI pracoviště spolupracujícím s protiepidemickým odborem krajského OOVZ.
5. 2. Léčebný postup
Vychází z aktuální situace ve výskytu původců STI v ČR a okolních státech a doporučení ECDC, IUSTI, CDC a WHO. Základním požadavkem je podání dostatečně vysoké dávky antibiotika (podle váhy pacienta) po dostatečně dlouhou dobu.
Hospitalizace nemocného se provádí
- u všech případů Donovanózy
5. 3. Preventivní opatření
Léčba a vyhledávání nemocných.
5. 4. Zásady depistážní práce
- u akutní infekce se zjišťují kontakty do 1 měsíce před stanovením diagnózy, resp. do data rizikového kontaktu, při kterém došlo pravděpodobně k přenosu infekce
- u chronické infekce se zjišťují kontakty do 12 měsíců před stanovením diagnózy, resp. do data rizikového kontaktu, při kterém došlo pravděpodobně k přenosu infekce
- osoby označené jako zdroj infekce se vyšetřují nejcitlivější dostupnou metodou přímého průkazu
5. 5. Zásady dispenzární péče
- spolupráce jednotlivých dermatovenerologických pracovišť (v rámci depistážního šetření, předávání do dispenzární péče apod.)
- spolupráce s laboratořemi, OOVZ, mezioborová spolupráce (gynekologové, urologové, neonatologové, infektologové apod.)
- nemocní jsou dispenzarizováni po dobu léčení a kontrolního vyšetření
- dobu zákazu pohlavního styku určí lékař na základě zjištění neinfekčnosti a vyloučením jiných STI
- po skončené léčbě se provádí kontrolní laboratorní vyšetření vždy nejméně v odstupu 3 týdnů (lépe 6 týdnů), ideálně pomocí PCR
6. Další sexuálně přenosné nemoci
Mohou podle druhu původce působit akutní nebo chronická onemocnění postihující sliznici urogenitálního traktu nebo jiné orgány. Skupina zahrnuje celou šíři původců způsobilých k přenosu pohlavním stykem:
- urogenitální nekapavčité infekce vyvolané bakteriálními původci: mykoplasmata (Mycoplasma genitalium), ureaplasmata, streptokoky, stafylokoky, enterokoky, komplex bakteriální vaginózy, ostatní aerobní a anaerobní bakterie); parazitárními původci: Trichomonas vaginalis, Sarcoptes scabiei, Pediculus pubis, Entamoeba histolytica; kvasinkovými původci: Candida albicans, Candida glabrata aj.; virovými původci: HPV, Pox virus molluscum contagiosum, CMV, HSV2, HSV1)
- virové hepatitidy (VHB, VHD v případě aktivní VHB, VHC, VHA)
- infekce HIV
Vzhledem k odlišnosti původců vyžaduje průkaz interdisciplinární spolupráci klinických oborů a diagnostické laboratoře.
Zvláštní pozornost je, vzhledem k aktuální problematice MSM, třeba věnovat také infekci HPV, její prevenci (včetně doporučení očkování) a vyšetřování závažných následků i v anální a orofaryngeální oblasti. Zejména doporučení vyšetření na zkušených specializovaných pracovištích proktologie a ORL.
6. 1. Diagnostický postup
- klinické vyšetření
- odběr biologického materiálu na mikrobiologické vyšetření
- 6. 1. 1. mikroskopie – Trichomonas vaginalis, Sarcoptes scabiei
- 6. 1. 2. kultivace – streptokoky, stafylokoky, enterokoky, komplex bakteriální vaginózy, aerobní a anaerobní bakterie, kvasinky, mycoplasmata, Ureaplasma urealyticum, Trichomonas vaginalis
- 6. 1. 3. molekulárně genetická (PCR) diagnostika – Mycoplasma genitalium, Trichomonas vaginalis, HPV, CMV, HSV 1 a 2, HIV 1 + 2, VHB, VHC
- 6. 1. 4. sérologie – HIV 1 + 2, VHB, VHD v případě pozitivity HBsAg, VHC, VHA
6. 2. Léčebný postup
Vychází z aktuální situace ve výskytu původců STI v ČR a okolních státech a doporučení ECDC, IUSTI, CDC a WHO. Základním požadavkem je podání dostatečně vysoké dávky léčivého přípravku podle původce onemocnění (antibiotika, antimykotika, antiparazitika, antivirotik; podle hmotnosti pacienta) po dostatečně dlouhou dobu. Léčba infekcí HIV 1 + 2, VHB, VHD, VHC a VHA je řešena na pracovištích infekčního lékařství nebo gastroenterologie. V případě HPV infekce spolupráce s urology, gynekology a onkology.
6. 3. Preventivní opatření
Léčba a vyhledávání nemocných.
6. 4. Zásady depistážní práce
- zajištění kontaktů podle specifické biologie jednotlivých infekcí s přihlédnutím k individuální inkubační době u jednotlivých infekcí
- osoby označené jako zdroj infekce se vyšetřují nejcitlivější dostupnou metodou přímého průkazu.
6. 5. Zásady dispenzární péče
- spolupráce jednotlivých dermatovenerologických pracovišť (v rámci depistážního šetření, předávání do dispenzární péče apod.)
- spolupráce s laboratořemi, OOVZ, mezioborová spolupráce (gynekologové, urologové, neonatologové, infektologové apod.)
- nemocní jsou dispenzarizováni po dobu léčení a kontrolního vyšetření, v případě infekce HIV 1 + 2, VHB, VHD, VHC a VHA jsou předáni na infektologické, resp. gastroenterologické pracoviště, u HPV infekce případná spolupráce s onkologickým pracovištěm
- dobu zákazu pohlavního styku určí lékař na základě zjištění neinfekčnosti a vyloučením jiných STI
- po skončené léčbě se provádí kontrolní laboratorní vyšetření vždy nejméně v odstupu 3 týdnů (lépe 6 týdnů).
Seznam použitých zkratek
19S IgM SPHA – 19S IgM solidphase haemadsorption test
CDC – Centra pro kontrolu a prevenci nemocí – Centers for Disease Control and Prevention
CMIA – chemilumini scence
CMV – cytomegalovirus
CNS – centrální nervový systém
CT – počítačová tomografie
ČDS – Česká dermatovenerologická společnost LS JEP
ČLK – Česká lékařská komora
ČLS JEP – Česká lékařská společnost Jana Evangelisty Purkyně
DFA-TP – přímá imunofluorescence Treponema pallidum
ČR – Česká republika
DNA – deoxyribonukleová kyselina
ECDC – Evropské centrum pro prevenci a kontrolu nemocí - European Centre for Disease Prevention and Control
EDF – Evropské dermatologické fórum
EIA/ELISA – enzymová imunoassay
FTA-ABS – fluorescent treponemal antibody absorption test
HIV – Human immunodeficiency virus (virus lidské imunodeficience)
HPV – Human papiloma virus (lidský papiloma virus)
HSV – Herpes simplex virus
ISIN – Informační systém infekčních nemocí
IUSTI – International Union against STI
LGV – Lymphogranuloma venereum
MOP – mikrobní obraz poševní
MR – magnetická rezonance
MSM – muži mající sex s muži
MZ – Ministerstvo zdravotnictví
ČR NAAT – nucleic acid amplification test
NRL – národní referenční laboratoř
NT – citlivost není stanovena nebo se test pro vyšetření neužívá
OOVZ – Orgán ochrany veřejného zdraví
ORL – otorhinolaryngologické pracoviště
PCR – polymerázová řetězová reakce
PID – pelveoperitonitida
PN – pohlavní nemoc
PNC – penicilin
POCT – Point of care test
PPN – pohlavně přenosná nemoc
RPN – Registr pohlavních nemocí
RPR – rapid plasma reagin test
RTG – rentgenové vyšetření
SPC – Souhrn údajů o přípravku
STD – Sexually transmitted disease
STI – Sexually transmitted infection
TPHA – Treponema pallidum haemaglutination test
TP-PA – Treponema pallidum particleaglutination test
UZ – ultrazvukové vyšetření
VDRL – Venereal Disease Laboratory test
VHA – virová hepatitida typu A
VHB – virová hepatitida typu B
VHC – virová hepatitida typu C
VHD – virová hepatitida typu D
WHO – World Health OrganizationZrušuje se metodické opatření Standard 404-59/1997 Věstník MZ ČR částka 10/1997.
MUDr. Pavla Svrčinová, Ph.D.
náměstkyně ministra pro řízení sekce pro ochranu a podporu veřejného zdraví a hlavní hygienička ČRPříloha č. 1: Hlášení pohlavní nemoci 
Příloha č. 2: Hlášení infekční nemoci 
Příloha č. 3
V době vydání tohoto metodického pokynu platné znění vyhlášky č. 473/2008 Sb., o systému epidemiologické bdělosti pro vybrané infekce – příloha 27
Příloha 27 Systém epidemiologické bdělosti získané nebo vrozené syfilis
Čl. 1 Klinická definice onemocnění
1. Získaná primární syfilis – to je ulcerativní onemocnění charakterizované přítomností jedné, výjimečně několika, obvykle nebolestivých, erozivních až ulcerativních lézí (šankrů) v genitální, perineální nebo anální oblasti, v ústech, na sliznici hltanu nebo kdekoliv jinde mimo oblast genitálií. Inkubační doba 10 dnů až 3 měsíce.
2. Získaná sekundární syfilis – osoba s nejméně jedním z těchto příznaků: difuzní makulopapulózní vyrážka postihující často i dlaně a plosky, celková lymfadenopatie, kondyloma latum, exantém, difuzní alopecie.
3. Získaná časná latentní syfilis – osoba s příznaky primární nebo sekundární syfilis v anamnéze do předchozích 24 měsíců splňující laboratorní kritéria (specifické testy).
4. Získaná pozdní latentní syfilis nad 24 měsíců – osoba splňující laboratorní kritéria (specifické testy).
5. Vrozená syfilis časná – dítě do 2 let věku splňující nejméně jeden z následujících příznaků: hepatosplenomegalie, mukokutánní léze, kondyloma latum, přetrvávající rinitida, žloutenka, pseudoparalýza způsobená periostitidou a osteochondritidou, postižení centrální nervové soustavy, anémie, nefrotický syndrom, malnutrice.
6. Vrozená syfilis pozdní – osoba nad 2 roky věku s klinickými projevy odpovídajícími pozdní vrozené syfilis a splňující laboratorní kritéria (specifické testy).
7. Období nakažlivosti je omezeno na přítomnost klinických projevů v době kontaktu nebo v předcházejících 24 měsících (přenos krví nebo z matky na plod).
Čl. 2 Laboratorní diagnostika
A. Potvrzený případ – nejméně jeden z následujících nálezů:
- Průkaz Treponema pallidum subspecies pallidum mikroskopickým vyšetřením v zástinu v exsudátu z lézí, ve tkáni, v pupeční šňůře, placentě nebo výtoku z nosu
- Průkaz Treponema pallidum subspecies pallidum přímou imunofluorescencí v exsudátu z lézí, ve tkáni, v pupeční šňůře, placentě nebo výtoku z nosu
- PCR průkaz Treponema pallidum subspecies pallidum v exsudátu z lézí, ve tkáni, v pupeční šňůře, placentě nebo výtoku z nosu
- Detekce specifických protilátek proti Treponema pallidum subspecies pallidum pomocí screeningového testu (např. TPHA, TP-PA, EIA aj.) a zároveň detekce specifických protilátek proti Treponema pallidum subspecies pallidum ve třídě IgM
- U vrozené syfilis detekce specifických protilátek IgM proti Treponema pallidum subspecies pallidum a zároveň detekce nespecifických protilátek v netreponemovém testu (např. VDRL, RPR)
B. Pravděpodobný případ – nejméně jeden z následujících nálezů:
- Detekce specifických protilátek proti Treponema pallidum subspecies pallidum pomocí screeningového testu (např. TPHA, TP-PA, EIA aj.) a zároveň potvrzení specifických protilátek proti Treponema pallidum subspecies pallidum ve třídě IgG metodicky nezávislým testem (FTA-ABS IgG, western blot IgG)
- U vrozené syfilis detekce nespecifických protilátek proti Treponema pallidum subspecies pallidum v netreponemovém testu (např. VDRL, RPR) v likvoru
- U vrozené syfilis detekce specifických protilátek proti Treponema pallium subspecies pallidum pomocí screeningového testu (např. TPHA, TP-PA, EIA aj.) a zároveň potvrzení specifických protilátek proti Treponema pallidum subspecies pallidum ve třídě IgG metodicky nezávislým testem (FTA-ABS IgG, western blot IgG) u matky
- U vrozené syfilis detekce nespecifických protilátek proti Treponema pallidum subspecies pallidum v netreponemovém testu (např. VDRL, RPR) ve čtyřnásobně vyšším titru než u matky
Čl. 3 Epidemiologická kritéria
Epidemiologická souvislost – mezilidský přenos sexuálním stykem nebo vertikálním přenosem.
Čl. 4 Klasifikace případu onemocnění
A. Možný: Nelze použít.
B. Pravděpodobný: Klinicky odpovídající případ s epidemiologickou souvislostí a laboratorním testy odpovídajícími pravděpodobnému případu.
C. Potvrzený: Klinicky odpovídající případ, laboratorně potvrzený.Čl. 5 Shromažďování údajů a jejich hlášení
Osoba poskytující péči1), která diagnostikuje onemocnění získanou nebo vrozenou syfilis, hlásí orgánu ochrany veřejného zdraví potvrzený a pravděpodobný případ onemocnění a úmrtí na toto onemocnění podle kritérií v článku 1 až 3.
Čl. 6 Epidemiologické šetření při podezření na výskyt syfilis
1. Osoba poskytující péči, která vyslovila podezření na infekci Treponema pallidum subspecies pallidum, zajistí odběry biologického materiálu k laboratornímu průkazu etiologie a jeho transport do vyšetřující laboratoře.
2. Klinický lékař dermatovenerologického pracoviště s depistážní službou, podle místa bydliště pacienta s prokázanou infekcí, provádí cílené vyšetření u všech relevantních kontaktů a příslušné kontroly po léčbě pacientů s diagnostikovanou infekcí.Čl. 7 Protiepidemická opatření
1. Hlášení onemocnění vyvolaných Treponema pallidum subspecies pallidum podle článku 5.
2. Protiepidemická opatření spočívají v řádném provedení depistážního šetření a vyšetření všech relevantních kontaktů nemocného podle jiného právního předpisu6 .
3. U syfilis I. a II. stadia musí být vždy nařízena izolace a léčení na venerologickém oddělení a fyzické osoby jsou povinny podrobit se léčení podle jiného právního předpisu2 .
4. U dárců krve a jiného biologického materiálu se postupuje podle jiného právního předpisu5.POZNÁMKY POD ČAROU:
1) § 15 zákona č. 258/2000 Sb., o ochraně veřejného zdraví a o změně některých souvisejících zákonů, ve znění zákona č. 274/2003 Sb.2) Vyhláška č. 195/2005 Sb., kterou se upravují podmínky předcházení vzniku a šíření infekčních onemocnění a hygienické požadavky na provoz zdravotnických zařízení a ústavů sociální péče.5) Zákon č. 296/2008 Sb., o zajištění jakosti a bezpečnosti lidských tkání a buněk určených k použití u člověka a o změně souvisejících zákonů (zákon o lidských tkáních a buňkách), ve znění pozdějších předpisů.
Zákon č. 285/2002 Sb., o darování, odběrech a transplantacích tkání a orgánů a o změně některých zákonů (transplantační zákon), ve znění pozdějších předpisů.
Vyhláška č. 143/2008 Sb., o stanovení bližších požadavků pro zajištění jakosti a bezpečnosti lidské krve a jejích složek (vyhláška o lidské krvi).6) Směrnice Ministerstva zdravotnictví České socialistické republiky č. 30/1968 Věstníku MZ ČSR o opatřeních proti pohlavním nemocem, ve znění vyhlášky č. 225/1996 Sb. (směrnice reg. čá. 51/1968 Sb.)Příloha 20 Systém epidemiologické bdělosti infekcí Chlamydia trachomatis
Čl. 1 Klinická definice onemocnění
1. Klinický obraz odpovídající chlamydiové infekci, jiné než lymphogranuloma venereum (dále jen „LGV“), u dětí a dospělých – zánětlivé onemocnění charakterizované nejméně jedním z následujících projevů: uretritida, epididymitida, akutní salpingitida, akutní endometritida, cervitida, proktitida. Inkubační doba 7 až 14 dní, případně delší.
2. Klinický obraz odpovídající chlamydiové infekci, jiné než LGV, u novorozenců je charakterizován nejméně jedním z následujících projevů: zánět spojivek, pneumonie.
3. Klinický obraz odpovídající LGV: zánětlivě ulcerativní infekce charakterizované nejméně jedním z následujících příznaků: uretritida, genitální vřed, inguinální lymfadenopatie, cervitida, proktitida.
4. Období nakažlivosti může být velmi dlouhé a není omezeno na přítomnost klinických známek infekce. Nemocný může být zdrojem infekce i v době bez subjektivních a objektivních obtíží.Čl. 2 Laboratorní diagnostika
Infekce Chlamydia trachomatis, jiná než LGV, nejméně jeden z následujících způsobů průkazu:
- izolace Chlamydia trachomatis ze vzorku z urogenitálního traktu, anální oblasti, nebo ze spojivky
- průkaz Chlamydia trachomatis přímou imunofluorescencí v klinickém vzorku
- detekce nukleové kyseliny Chlamydia trachomatis v klinickém vzorku
Infekce Chlamydia trachomatis – LGV, nejméně jeden z následujících způsobů průkazu:
- izolace Chlamydia trachomatis ze vzorku z urogenitálního traktu, anální oblasti, nebo ze spojivky
- detekce nukleové kyseliny Chlamydia trachomatis v klinickém vzorku
- v případě pozitivních výsledků podle bodu 1. nebo 2. zároveň identifikace sérovaru (genovaru) L1, L2 nebo L3
Čl. 3 Epidemiologická kritéria
Epidemiologická souvislost – mezilidský přenos sexuálním stykem nebo vertikálním přenosem.
Čl. 4 Klasifikace případu onemocnění
A. Možný: Nelze použít.
B. Pravděpodobný: Klinicky odpovídající případ s epidemiologickou souvislostí.
C. Potvrzený: Klinicky odpovídající případ, laboratorně potvrzený.Čl. 5 Shromažďování údajů a jejich hlášení
1. Osoba poskytující péči1 , která diagnostikuje onemocnění vyvolané Chlamydia trachomatis (jiné než LGV, LGV), hlásí orgánu ochrany veřejného zdraví potvrzené a pravděpodobné případy onemocnění a úmrtí na toto onemocnění.
2. Kumulativní data hlásí laboratoře jedenkrát měsíčně místně příslušným orgánům ochrany veřejného zdraví podle vzoru:- a) počet všech provedených vyšetření strukturovaných podle:
- pohlaví
- věku
- diagnózy
- odbornosti lékaře
- b) počet všech pozitivních nálezů strukturovaných podle:
- pohlaví
- věku
- diagnózy
- odbornosti lékaře
- druhu biologického materiálu (výtěr z cervixu, moč apod.)
- metody průkazu (včetně názvu testu výrobce)
Čl. 6 Epidemiologické šetření při podezření na infekci Chlamydia trachomatis
Osoba poskytující péči1 , která vyslovila podezření na infekci Chlamydia trachomatis, zajistí odběry biologického materiálu k laboratornímu průkazu onemocnění, jeho transport do vyšetřující laboratoře, dále provádí cílené vyšetření u všech kontaktů a příslušné kontroly po léčbě pacientů s diagnostikovanou infekcí.
Čl. 7 Protiepidemická opatření v ohnisku Chlamydia trachomatis
1. Hlášení onemocnění vyvolaných Chlamydia trachomatis podle článku 5.
2. Protiepidemická opatření spočívají v řádném provedení depistážního šetření a vyšetření všech kontaktů nemocného podle jiného právního předpisu6.
3. Kontrolní vyšetření pacienta po 6 týdnech po ukončení terapie a vyšetření na další závažné pohlavně přenosné nemoci (syfilis, kapavka, HIV/AIDS).
4. Dispenzarizace pacienta po dobu 3 měsíců s následným vyšetřením a vyřazením z evidence na základě negativního kontrolního vyšetření7.
5. U dárců reprodukčních buněk se postupuje podle jiného právního předpisu8.Příloha č. 5: Legislativní rámec nejvýznamnějších zákonných norem
- Zákon č. 372/2011 Sb., o zdravotních službách a podmínkách jejich poskytování
- Vyhláška č. 306/2012 Sb., o podmínkách předcházení vzniku a šíření infekčních nemocí a o hygienických požadavcích na provoz zdravotnických zařízení a ústavů sociální péče
- Zákon č. 258/2000 Sb., o ochraně veřejného zdraví a o změně některých souvisejících zákonů
- Vyhláška o systému epidemiologické bdělosti pro vybrané infekce k zákonu č. 258/2000 Sb. v aktuálním znění (nyní vyhláška č. 473/2008 Sb.)
- Vyhláška č. 39/2012 Sb., o dispenzární péči
- Vyhláška č. 98/2012 Sb., o zdravotnické dokumentaci
- Směrnice MZ ČR 30/1968 Sb., o opatřeních proti pohlavním nemocem, zapsaná ve sbírce zákonů
- Vyhláška č. 143/2008 Sb., o lidské krvi
- Vyhláška č. 422/2008 Sb., o stanovení bližších požadavků pro zajištění jakosti a bezpečnosti lidských tkání a buněk určených k použití u člověka
- Zákon č. 40/2009 Sb., trestní zákoník (§ 155 – Ohrožení pohlavní nemocí i z nedbalosti)
- Zákon č. 500/2004 Sb., správní řád
- Vyhláška č. 92/2012 Sb., o požadavcích na minimální technické a věcné vybavení zdravotnických zařízení a kontaktních pracovišť domácí péče
- Vyhláška č. 134/1998, kterou se vydává seznam zdravotních výkonů s bodovými hodnotami
- Zákon č. 200/1990 Sb., o přestupcích
- Věstník MZ ČR č. 11/2018 Registr pohlavních nemocí – Metodika sběru a vyplňování vstupních dat pro hlášení pohlavních nemocí
- Věstník MZ ČR č. 10/2016 Metodický návod k řešení problematiky HIV/AIDS v ČR
POZNÁMKY POD ČAROU:
1) § 15 zákona č. 258/2000 Sb., o ochraně veřejného zdraví a o změně některých souvisejících zákonů, ve znění zákona č. 274/2003 Sb.6) Směrnice Ministerstva zdravotnictví České socialistické republiky č. 30/1968 Věstníku MZ ČSR, o opatřeních proti pohlavním nemocem, ve znění vyhlášky č. 225/1996 Sb. (směrnice reg. č. 51/1968 Sb.)7) Vyhláška č. 386/2007 Sb., kterou se stanoví nemoci, u nichž se poskytuje dispenzární péče, časové rozmezí dispenzárních prohlídek a označení specializace dispenzarizujícího lékaře.8) Příloha 5 vyhlášky č. 422/2008 Sb., o stanovení bližších požadavků pro zajištění jakosti a bezpečnosti lidských tkání a buněk určených k použití u člověka.
Štítky
Dermatologie Dětská dermatologie
Článek Odborné akce 2022
Článek vyšel v časopiseČesko-slovenská dermatologie
Nejčtenější tento týden
2021 Číslo 6- Isoprinosin je bezpečný a účinný v léčbě pacientů s akutní respirační virovou infekcí
- Condylomata accuminata a jejich prevence i léčba
- Proces hojení ran krok za krokem a co ho může zkomplikovat
- Miniinvazivní léčba pilonidálního sinu: laserová a podtlaková terapie jako šetrná a účinná modalita
- Význam lokální oxygenoterapie a ozonoterapie pro léčbu nehojivých ran
-
Všechny články tohoto čísla
- Problematika zarůstání nehtů a nehtová rovnátka v České republice
- Asymetrické zbytnění mamily. Stručný přehled
- Metodický návod k řešení problematiky sexuálně přenosných infekcí v České republice (Věstník č. 12/2021 MZČR)
- Zápis ze schůze výboru ČDS konané dne 30. 9. 2021
- Zápis ze schůze výboru ČDS konané dne 4.11.2021
- Co zaznělo na 15. konferenci Akné a obličejové dermatózy
- Odborné akce 2022
- Česko-slovenská dermatologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Metodický návod k řešení problematiky sexuálně přenosných infekcí v České republice (Věstník č. 12/2021 MZČR)
- Problematika zarůstání nehtů a nehtová rovnátka v České republice
- Odborné akce 2022
- Asymetrické zbytnění mamily. Stručný přehled
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání






