-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Uzlinová metastáza high-grade adenoidně cystického karcinomu příušní slinné žlázy
Lymph node metastasis of parotid gland high-grade adenoid-cystic carcinoma
Adenoid cystic carcinoma (ACC) is one of the most common salivary gland malignancies. In rare cases, ACC undergoes high-grade transformation, which is associated with poor prognosis, in contrast to relatively long survival in the conventional ACC. Conventional ACC is characterized by typical histopathology showing glandular arrangement with sharply demarcated lumina, the tumor cells have sparse cytoplasm and angulated hyperchromatic nuclei. ACCs undergoing high-grade transformation lack these morphological features. In this paper we present a case of 46 years old female patient presenting with locally advanced tumor of the parotid gland and neck lymphadenopathy, coming for surgery. A suspect lymph node was sent to freeze section histology. Large non-cohesive cells with vesicular nuclei and prominent nucleoli along with well persevered lymph node architecture were seen in the frozen slide. This finding lead to suspicion of a lymphoma, the surgery finished in the extent of superficial parotidectomy and selective neck dissection of regions II-IV. Subsequent histopathological examination of formalin-fixed lymph node proofed epithelial nature of the atypical cells by p63 positivity. In the parotid gland resection specimen, an ACC with high-grade component was indentified. The high-grade ACC shared cell morphology with the lymph node metastasis. 17 from 20 lymph neck nodes contained metastases of high-grade ACC. Interestingly, there was strong CD117 expression in the high-grade ACC, whereas the conventional part was fully negative. To the best of our knowledge, the high-grade ACC of the parotid gland was reported only in 10 cases in the medical literature.
Keywords:
adenoid cystic carcinoma – high grade – transformation – metastatis – parotid gland
Autoři: Jan Hrudka 1; Jana Drozenová 1; Anasuya Guha 2; Martin Chovanec 2
Působiště autorů: Ústav patologie 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady, Praha 1; Otorinolaryngologická klinika 3. lékařské fakulty Univerzity Karlovy a Fakultní nemocnice Královské Vinohrady, Praha 2
Vyšlo v časopise: Čes.-slov. Patol., 56, 2020, No. 3, p. 172-176
Kategorie: Původní práce
Souhrn
Adenoidně cystický karcinom (ACC) je jednou z nejčastějších malignit slinných žláz. Vzácně dochází v ACC k high-grade transformaci neboli dediferenciaci, která je spojená se špatnou prognózou oproti poměrně dlouhému přežití nemocných s konvenčním ACC. Konvenční ACC je charakterizován typickou histomorfologií s glandulární úpravou a ostře ohraničenými luminy, nádorové buňky mají sporou cytoplazmu a angulovaná hyperchromní jádra. High-grade transformovaný ACC pak tyto znaky ztrácí. V této práci popisujeme případ 46leté ženy, která přišla k operačnímu řešení lokálně pokročilého nádoru příušní slinné žlázy s krční lymfadenopatií. Jedna ze suspektních uzlin byla zaslána k peroperačnímu vyšetření ve zmraženém řezu, kdy byly mikroskopicky zastiženy velké nekohezivní buňky s vezikulárními jádry a prominentními jadérky při zachovalé architektonice uzliny. Tento nález vedl k suspekci na lymfom a ukončení operace v rozsahu superficiální parotidektomie a selektivní krční disekce skupin II-IV. Následné histopatologické vyšetření fixované uzliny prokázalo karcinomovou povahu atypických buněk s pozitivitou p63. V resekátu slinné žlázy pak byl identifikován ACC s high-grade komponentou, která vykazovala obdobný vzhled buněk jako popsaná uzlinová metastáza. 17 z 20 uzlin z krční disekce obsahovalo metastázy high-grade ACC. V samotném tumoru parotis byla pozoruhodná silná exprese CD117 v high-grade komponentě, přičemž konvenční ACC byl zcela negativní. High-grade ACC je v příušní žláze podle dostupných informací velmi vzácný, dosud bylo popsáno jen 10 případů.
Klíčová slova:
adenoidně cystický karcinom – high grade – transformace – metastáza – příušní žláza
Adenoidně cystický karcinom (ACC) je jednou z nejčastějších malignit slinných žláz (1). Vzácně pak ACC podléhá high-grade transformaci (2-4), která je spojena s nepříznivou prognózou (5) oproti relativně dlouhému přežití nemocných s konvenčním ACC, které je ovšem zatížené častými recidivami. Desetileté přežití u pacientů s konvenčním ACC se pohybuje mezi 50-70 % (6-8). High-grade transformaci ACC popsali roku 1999 jako první Cheuk et al. (2) jako dediferencovaný ACC, od té doby bylo publikováno nejméně 40 případů, nejčastěji postihujících sinonasální a patrové malé žlázky a žlázy submandibulární, přičemž bylo popsáno pouze 10 případů high-grade ACC v parotis (9).
Konvenční ACC se vyznačuje charakteristickou morfologií, která odpovídá epitelovému nádoru sestávajícímu z tubulárních nebo kribriformních žlázek s ostře ohraničenými luminy, která obsahují homogenní PAS-pozitivní matrix. Žlázky jsou vystlány dvojvrstevným nádorovým epitelem s pravými luminy. Nádorové buňky mají málo objemnou cytoplazmu a hyperchromní jádra. Perineurální šíření a hematogenní metastazování jsou časté. Uzlinové metastázy ACC jsou spíše vzácné, podle literatury se vyskytují uzlinové metastázy u 14,5 % ACC příušních, 22,5 % podčelistních a 24,7 % podjazykových žláz. Metastatické postižení regionálních mízních uzlin se vyskytuje častěji u nemocných s pokročilými tumory ve stadiu T3 a T4. Metastázy jsou obvykle ve skupinách II a III (10).
ACC s high-grade transformací postrádá popsané morfologické znaky, často nabývá vzhledu málo diferencovaného nebo nediferencovaného karcinomu. Diagnóza high-grade ACC nemá být stanovena, pokud chybí současně nález konvenčního ACC (1). Správná diagnóza a identifikace eventuální high-grade komponenty přináší podstatnou informaci o prognóze. ACC s high-grade transformací má vyšší výskyt uzlinových metastáz odpovídající 57 % v porovnání s 5-25 % u konvenčního ACC (9).
V této práci popisujeme případ 46leté nemocné s high-grade ACC, u níž byla diagnóza potvrzena imunohistochemicky, dále popisujeme relevantní diferenciálně diagnostickou rozvahu s rešerší příslušné literatury.
POPIS PŘÍPADU
46letá žena nízkého socioekonomického statutu, kuřačka s anamnézou etylické léze jater byla opakovaně klinicky vyšetřována pro nádor levé příušní žlázy s opakovaným doporučením operace. Nemocná odmítla tenkojehlovou biopsii, CT vyšetření i plánovanou parotidektomii. První kontakt proběhl kvůli poúrazové epistaxi nesouvisející s nádorem. Jednalo se o nebolestivý multinodulární tumor velikosti cca 6x5x4cm v dolním pólu parotis. Při prvním kontaktu nebyly patrné známky obrny lícního nervu ani hmatná lymfadenopatie. Pacientka při první návštěvě udávala, že o tumoru ví asi sedm let. O tři roky později pacientka přichází znovu z důvodu zvětšování tumoru. Klinické a zobrazovací vyšetření potvrdily hypotenzní ostře ohraničený multinodulární útvar v povrchovém listu levé příušní žlázy rozměrů 8x7x6cm s ipsilaterální intraparotickou, horní a střední jugulární lymfadenopatií ve skupinách IIa a III (obr. 1). Pacientka tentokrát souhlasila s operací. Z důvodu nejasné předoperační diagnózy byla jedna z uzlin zaslána k pooperačnímu vyšetření ve zmraženém řezu.
Obr. 1. A: CT vyšetření s nálezem hypotenzního ostře ohraničeného multinodulárního útvaru v povrchovém listu levé příušní žlázy se stejnostrannou lymfadenopatií. B: fotografie nemocné se zjevným multinodulárním tumorem příušní žlázy. 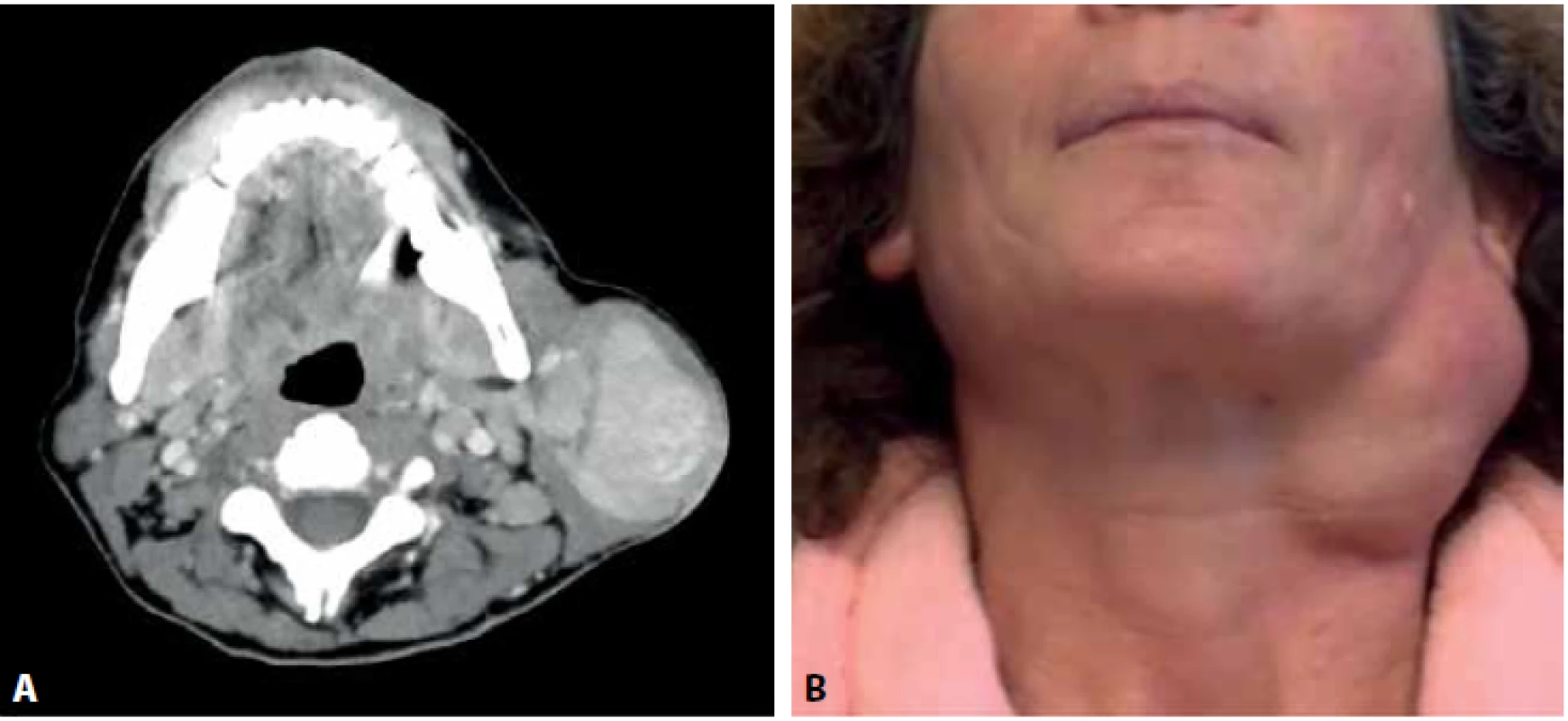
Mikroskopicky jsme ve zmražených řezech pozorovali mízní uzlinu s dobře zachovaným kortexem, přičemž parakortex a dřeň byly infiltrovány populací nekohezivních buněk s velkými světlými vezikulárními jádry a prominentními jadérky, některé buňky pak měly vzhled připomínající buňky Hodgkinovy či buňky Reed-Sternbergové, s vysokou mitotickou aktivitou (obr. 2AB). Pouze místy byly v postižené uzlině patrné skupinky kohezivních nádorových buněk v hnízdech či pruzích s mírnou desmoplasií stromatu (obr. 2C). Operatérovi byl sdělen nález suspektní z lymfomu. Na základě tohoto nálezu operatér neprovedl úplnou krční disekci a totální paroditektomii: operace byla dokončena v rozsahu superficiální parotidektomie a selektivní krční disekce skupin II-IV.
Obr. 2. Fotografie scanu zmrzlého řezu z mízní uzliny; A: zachovalý kortex, parakortex s infiltrací atypickými buňkami, HE, 18x, B: velké atypické nádorové buňky s vezikulárními jádry, nápadnými jadérky a mitotickou aktivitou, HE, 145x, C: kohezivní shluky atypických buněk s desmoplasií stromatu, HE, 86x, D: následná immunohistochemie p63s pozitivitou v atypických buňkách, 146x. 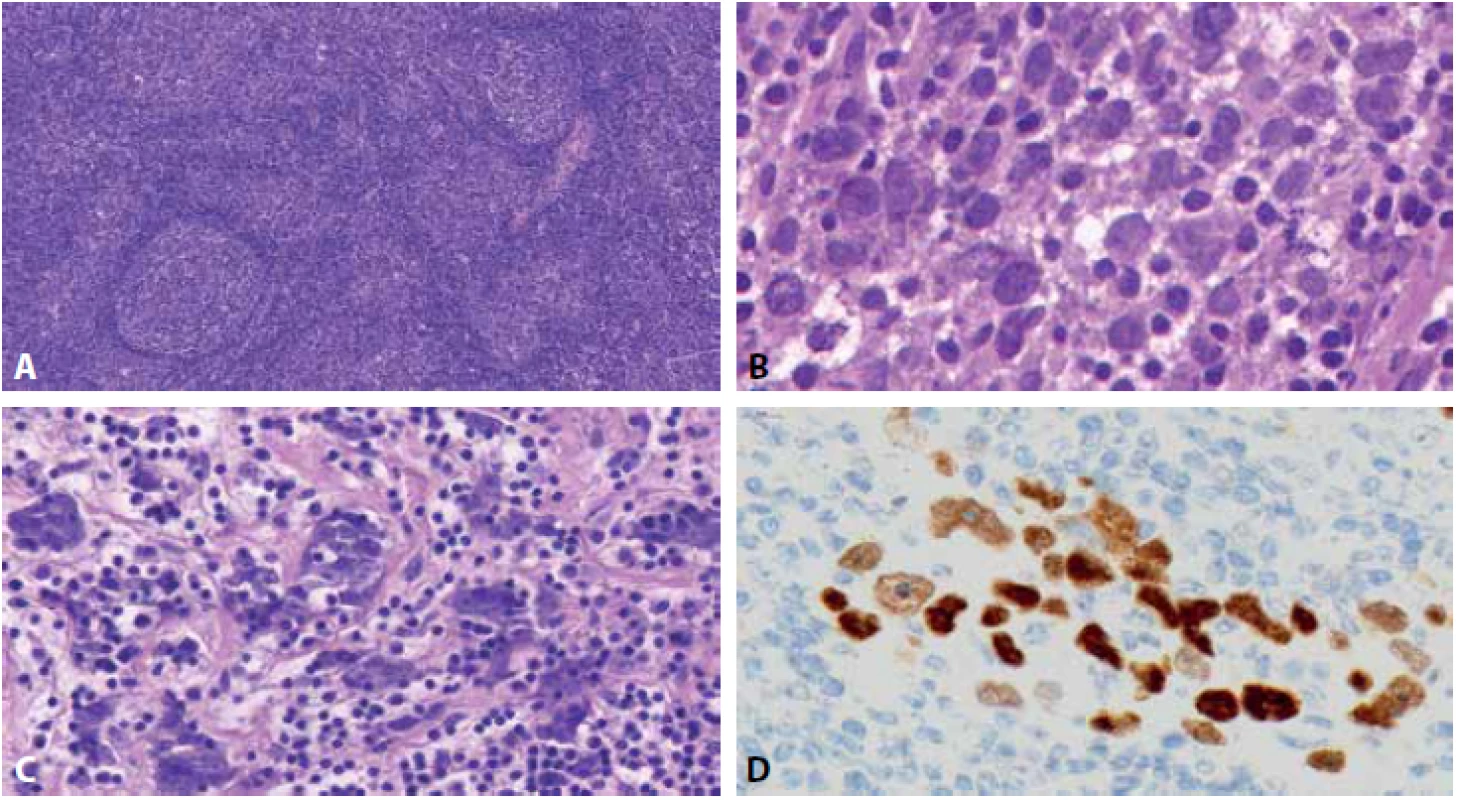
Posléze byla uzlina fixována ve formolu a zpracována v parafinových řezech. Popsané atypické buňky vykazovaly imunohistochemickou pozitivitu p63(ZETA Corp. 4A4 1 : 50)(obr. 2D) a vysokou míru proliferace (Ki67) přes 90 %. Všechny vyšetřované lymfocytární markery - PAX5(Roche, SP34, ready to use), CD20(DAKO, L26, 1 : 100), CD3(Novocastra, NCL-L-CD3-565, 1 : 50), CD5(Inovative Diagnostic, SP19, 1 : 50), CD30(DAKO, Ber-H2, 1 : 75) a CD15(Roche, MMA, ready to use) – byly v atypických buňkách negativní.
Ve fixovaném resekátu parotis byl makroskopicky nalezen šedavý tuhý tumor velikosti 42x30x22mm s lemem nenádorové tkáně slinné žlázy v rozsahu 22x22x16mm. V okolí tumoru byly uzliny suspektní z metastatické infiltrace velikosti do 22mm, v materiálu z lymfadenektomie bylo několik suspektních uzlin velikosti až 28mm.
Mikroskopicky jsme nalezli ve tkáni slinné žlázy ACC vykazující částečně konvenční morfologii z bifázickou epitelo-myoepiteliální diferenciací. Část nádoru vykazovala obraz high-grade transformace solidní a částečně kribriformní stavby, s výraznými cytonukleárními atypiemi, s vezikulárními jádry, prominentními jadérky a mitózami (obr. 3A). Nádor byl relativně dobře ohraničený, v jednom místě byla patrná perineurální a žilní invaze. Imunohistochemicky byla konvenční i high-grade komponenta silně pozitivní v průkazu p40(Roche, BC28, ready to use)(obr. 3B) a p63(ZETA Corp. 4A4 1 : 50). CD117 (BIO SB, EP10, 1 : 400) byl silně pozitivní v high-grade nádoru a kompletně negativní v konvenčním ACC (obr. 3C). Protein p53 vykazoval heterogenní wild-type expresi v obou komponentách. Hladkosvalový aktin (SMA, DAKO, 1A4, 1 : 400) byl pozitivní v myoepiteliálních buňkách v zevní vrstvě nádorových žlázek v konvenční části ACC, zatímco v high-grade komponentě byla patrná pozitivita SMA v nahodile distribuovaných buňkách nebo byl negativní. S100-protein (DAKO, polyclonal, 1 : 6000) byl silně pozitivní v high-grade nádoru, v konvenční části byla exprese patrná pouze v myoepiteliích (obr. 3D).
Obr. 3. Fotografie scanu parafinového řezu z resekátu tumoru s patrným rozhraním obou komponent ACC parotis; A: konvenční ACC vlevo, highgrade ACC vpravo, HE, 63x; B: silná imunohistochemická pozitivita p40 v obou komponentách, 46x, C: pozitivní imunohistochemie CD117 v highgrade komponentě (vpravo) a negativita v konvenčním ACC, s drobným ložiskem high-grade transformace (vlevo), 20x, D: difúzní imunoreaktivita S100 v high-grade ACC (vpravo) a pouze myoepiteliální pozitivita v konvenční části (vlevo), 54x. 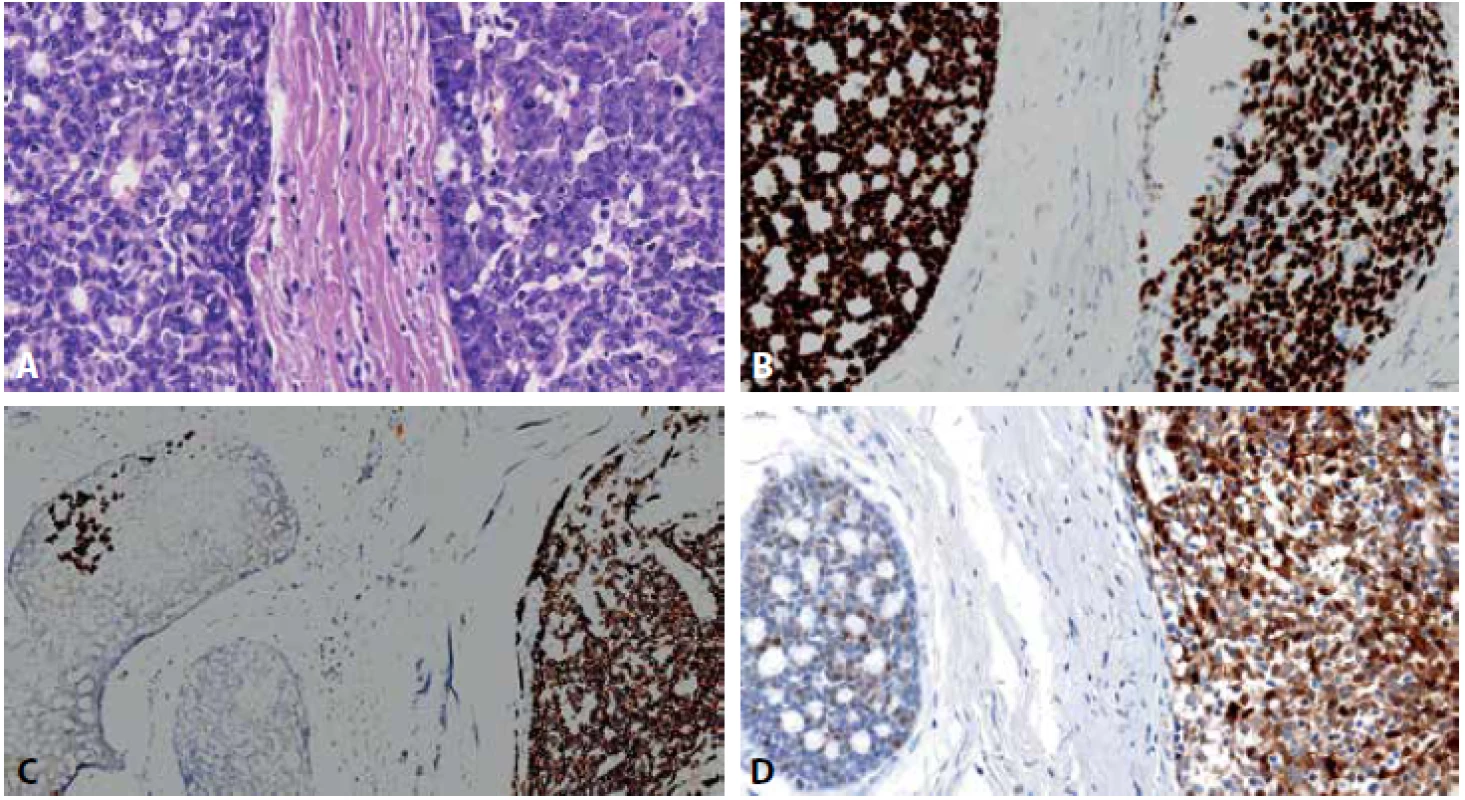
Chirurgické okraje resekátu byly nádoru prosté. Z 20 mízních uzlin byly v 17 přítomné metastázy ACC, velikost metastáz nepřesahovala 30mm, šíření nádoru přes pouzdro uzlin do perinodální tukové tkáně nalezeno nebylo. Nález tedy odpovídal stadiu pT3 pN2b (17/20) Pn1 V1 R0. Pooperační průběh byl klidný, na indikačním semináři byla pacientce doporučena adjuvantní chemoradioterapie, kterou však pacienta odmítla stejně jako další dispenzarizaci a její další osud nám není známý.
DISKUZE
High-grade transformace ACC, zvaná též dediferenciace, je poměrně vzácná a je spojená se špatnou prognózou. Histologicky pozorujeme u high-grade ACC zvýšenou mitotickou aktivitu a ztrátu charakteristické bifázické duktální-myoepiteliální struktury. Nejčastěji má ACC charakter málo diferencovaného kribriformního adenokarcinomu nebo solidního nediferencovaného karcinomu s velkými pleomorfními jádry, chromatin je obvykle vezikulární s výraznými jadérky. Podpůrná kritéria zahrnují případné komedo-nekrózy a desmoplastické stroma. Někdy lze pozorovat mikropapilární či skvamózní diferenciaci (4). High-grade ACC by měl obsahovat alespoň rezidua konvenčního ACC. Obě komponenty mohou být oddělené, někdy lze nalézt přechodnou zónu, která může pomoci odlišit high-grade ACC od hybridních tumorů, kdy jeden z nich je ACC (9). V našem případě lze pozorovat přechodnou zónu v imunohistochemii CD117 (obr. 3C).
Molekulárně genetické mechanismy podmiňující high-grade transformaci zahrnují několik genomických alterací, např. mutaci genu p53 nebo amplifikaci C-MYC (9,12). Jedna z teorií vysvětluje dediferenciaci ACC amplifikací genu HER-2/neu (5), která představuje nepříznivý prognostický znak u řady salivárních malignit (11). High-grade ACC je charakterizován ztrátou exprese myoepiteliálních markerů, i když u některých high-grade ACC je popisována pozitivita S100 (2), podobně jako v našem případě. Existují reference o vzácném dediferencovaném ACC s fenotypem myoepiteliálního karcinomu (13) s vřetenobuněčnou stavbou (14).
Hlavní diferenciálně diagnostické alternativy oproti konvenčnímu ACC slinných žláz zahrnují pleomorfní adenom, polymorfní (low-grade) adenokarcinom, epiteliální-myoepiteliální karcinom a adenokarcinom z bazálních buněk (1,15).
Odlišení ACC od pleomorfního adenomu a polymorfního adenokarcinomu je založeno na klasické histologii, kromě odlišné celkové stavby mají tyto léze jinou morfologii jader. Jádra v ACC jsou spíše angulovaná a hyperchromní, přičemž pleomorfní adenom a polymorfní adenokarcinom mají jádra oválná, spíše světlá a nesuspektní (16). I polymorfní adenokarcinom i ACC vykazují kribriformní architektoniku, infiltrativní způsob růstu a časné perineurální šíření, zatímco pleomorfní adenom je zpravidla dobře ohraničený. Jak polymorfní adenokarcinom, tak i ACC se často vyskytují v malých slinných žlázkách tvrdého patra. Při odlišení obou lézí může pomoci imunohistochemie CD117, přičemž ACC bývá silně pozitivní a polymorfní adenokarcinom má být pouze slabě pozitivní nebo negativní (17). Nicméně, v našem případě vykazovala jasnou pozitivitu CD117 pouze high-grade komponenta, která může být podle některých pramenů i zcela CD117-negativní (9). Spolehlivými markery při odlišení těchto tumorů jsou p40 a p63: ACC je p63+/p40+, zatímco polymorfní adenokarcinom je p63+/p40-. Odlišení ACC od pleomorfního adenomu se pak zakládá hlavně na morfologii, neboť oba nádory jsou p63+/p40+ (18).
Epiteliální-myoepiteliální karcinom a bazocelulární adenokarcinom se pak liší od ACC zejména morfologicky - epiteliální-myoepiteliální karcinom je častěji opouzdřený a mikroskopicky sestává z vývodů charakteristické bifázické stavby s vnitřní vrstvou luminálních buněk a zevní vrstvou myoepitelií. Bazocelulární adenokarcinom je pak tvořen hnízdy z velkých světlých a malých tmavých buněk s periferním palisádováním, příležitostně lze najít tubulární formace. Společným rysem s ACC je pak přítomnost matrix bazálních membrán v nádorovém stromatu, naopak perineurální šíření nacházíme u bazocelulárního adenokarcinomu zřídka. ACC má oproti epiteliálnímu-myoepiteliálnímu karcinomu i oproti bazocelulárnímu adenokarcinomu horší prognózu s tendencí k recidivám (15).
V malých slinných žlázkách v ústní dutině je další diferenciálně diagnostickou možností bazaloidní spinocelulární karcinom (SCC), který se od ACC liší přítomností komedo-nekróz a abruptního rohovění v bazaloidní komponentě, odlišení však může být problematické v malých biopsiích. Bazaloidní SCC i ACC sestávají z menších nádorových buněk s protáhlými hyperchromními jádry a se sporou cytoplazmou, obě léze jsou p40 a p63 pozitivní. Spolu s morfologií může být vodítkem ke správné diagnóze zejména distribuce pozitivity p63: zatímco bazaloidní SCC exprimuje p63 difúzně, ACC vykazuje kompartmentalizaci exprese, přičemž p63 barví buď periferní vrstvu v dvouvrstevných nádorových tubulech nebo se barví mnohočetná glandulární/kribriformní hnízda nádorových buněk, která jsou promíchána s nádorovými p63-negativními buňkami (19).
Vzácným nádorem příušní slinné žlázy, který může připomínat ACC, je intraduktální karcinom (dříve low-grade kribriformní cystadenokarcinom), mikroskopicky sestávající z dobře ohraničených nádorových ostrůvků, z nichž některé mohou být cysticky dilatované; architektonika samotných ostrůvku je kribriformní, solidní nebo mikropapilární, bez komedo-nekróz. Hlavním rozdílem oproti ACC jsou pak jádra nádorových buněk, která v případě intraduktálního karcinomu nevykazují žádné signifikantní atypie (21,22), zatímco u ACC jsou hyperchromní a angulovaná.
Ve většině případů vystačíme v diferenciální diagnostice nádorů slinných žláz s mikroskopií a imunohistochemií; ve sporných případech lze užít také metody molekulárně-genetické, např. při malém množství bioptického materiálu. Ve většině ACC se nachází translokace (6;9)(q22-23;p23-34) s fúzí genů MYB-NFIB (22). V našem případě molekulární vyšetření kvůli zjevné diagnóze ACC z resekátu tumoru indikováno nebylo.
V případě high-grade transformace ACC, pokud nezastihujeme zároveň konvenční ACC, je diferenciálně diagnostická paleta výrazně širší – lze uvažovat o high-grade salivárním duktálním karcinomu nebo o metastáze jiného origa. Při velmi variabilní a necharakteristické morfologii je klíčové vůbec rozpoznat, že se jedná o epitelový nádor. Ještě složitější je situace, tak jako v našem případě, při identifikaci uzlinové metastázy high-grade ACC, kdy může tato imponovat nejen jako high-grade karcinom, ale může připomínat různé typy lymfomu – anaplastický velkobuněčný T-lymfom (ALCL), difúzní velkobuněčný B-lymfom nebo dokonce jako klasický Hodgkinův lymfom. Klíčem ke správné diagnóze je, jak je v patologii obvyklé, adekvátní a správné zablokování materiálu, dobře indikovaná imunohistochemie a klinicko-patologická korelace. Náš případ demonstruje svízelnost peroperační diagnostiky uzlinových procesů ve zmraženém řezu.
Pokud se týká terapie high-grade ACC, kvůli častému výskytu uzlinových metastáz, který je 5-10krát častější u high-grade ACC než u konvenčního, Hellquist et al. doporučují krční disekci u těchto nemocných. Je-li diagnóza high-grade ACC zjevná až po resekci tumoru, je na místě pooperační radioterapie nebo elektivní krční disekce v druhé době (9). V našem případě však pacientka odmítla další léčbu i sledování.
Řečeno souhrnně, v této práci popisujeme vzácný případ high-grade ACC příušní slinné žlázy, který byl podle našich znalostí v parotis popsán pouze v 10 případech, přičemž uzlinové postižení je ještě o trochu vzácnější.
PODĚKOVÁNÍ
Tato práce byla podpořena z grantu výzkumného projektu PROGRES Q28 onkologie.
PROHLÁŠENÍ
Autor práce prohlašuje, že v souvislosti s tématem, vznikem a publikací tohoto článku není ve střetu zájmů a vznik ani publikace článku nebyly podpořeny žádnou farmaceutickou firmou. Toto prohlášení se týká i všech spoluautorů.
∗ Adresa pro korespondenci:
MUDr. Jan Hrudka, Ph.D.
Ústav patologie 3. lékařské fakulty Univerzity Karlovy
a Fakultní nemocnice Královské Vinohrady
Ruská 87, 100 00, Praha 10
e-mail: jan.hrudka@lf3.cuni.cz
tel: +420 724 579 183
Zdroje
Stenman G, Licitra L, Said-Al-Naief N, van Zante A, Yarbrough WG. Adenoid cystic carcinoma. In: El-Naggar AK, Chan JKC, Grandis JR, Takata T, Slootweg PJ, eds. WHO Classification of Head and Neck Tumours (4th ed). IARC: Lyon; 2017 : 164-165.
Cheuk W, Chan JK, Ngan RK. Dedifferentiation in adenoid cystic carcinoma of salivary gland: an uncommon complication associated with an accelerated clinical course. Am J Surg Pathol 1999; 23(4): 465-472.
Nagao T. Dedifferentiation and high-grade transformation in salivary gland carcinomas. Head Neck Pathol 2013; Suppl 1: S37-47.
Seethala RR, Hunt JL, Baloch ZW, Livolsi VA, Leon Barnes E. Adenoid cystic carcinoma with high-grade transformation: a report of 11 cases and review of the literature. Am J Surg Pathol 2007; 31(11): 1683-1694.
Nagao T, Gaffey TA, Serizawa H, et al. Dedifferentiated adenoid cystic carcinoma: a clinicopathologic study of 6 cases. Mod Pathol 2003; 16(12): 1265-1272.
Coca-Pelaz A, Rodrigo JP, Bradley PJ, et al. Adenoid cystic carcinoma of the head and neck-An update. Oral Oncol 2015; 51(7): 652-661.
Marcinow A, Ozer E, Teknos T, et al. Clinicopathologic predictors of recurrence and overall survival in adenoid cystic carcinoma of the head and neck: a single institutional experience at a tertiary care center. Head Neck 2014; 36(12): 1705-1711.
Retting EM, Tan M, Ling S, Yonescu R, Bishop JA, Fakhry C, Ha PK. MYB rearrangement and clinicopathologic characteristics in head and neck adenoid cystic carcinoma. Laryngoscope 2015; 125(9): E292-299.
Hellquist H, Skálová A, Barnes L, et al. Cervical lymph node metastasis in high-grade transformation of head and neck adenoid cystic carcinoma: a collective international review. Adv Ther 2016; 33(3): 357-368.
International Head And Neck Scientific Group. Cervical lymph node metastasis in adenoid cystic carcinoma of the major salivary glands. J Laryngol Otol 2017; 131(2): 96-105.
Ettl T, Stiegler C, Zeitler K, et al. EGFR, HER2, survivin, and loss of pSTAT3 characterize high-grade malignancy in salivary gland cancer with impact on prognosis. Hum Pathol 2012; 43(6): 921-931.
Chau Y, Hongyo T, Aozasa K, Chan JK. Dedifferentiation of adenoid cystic carcinoma: a report of a case implicating p53 gene mutation. Hum Pathol 2001; 32(12): 1403-1407.
Tando S, Nagao T, Kayano K, Fushiki S, Itoh K. High-grade transformation/dedifferentiation of an adenoid cystic carcinoma of the minor salivary gland to myoepithelial carcinoma. Pathol Int 2018; 68(2): 133-138.
Miyazaki M, Aoki M, Koga K, et al. Adenoid cystic carcinoma with high-grade transformation forming spindle cell komponent of the submandibular gland. Auris Nasus Larynx 2019; 46(6): 934-939.
Di Palma S, Simpson RHW, Skálová A, Leivo I. Groβe und kleine Speicheldrüsen. In: Cardesa A, Mentzel T, Rudolph P, Slootweg PJ, eds. Pathologie, Kopf-Hals-Region, Weichgewebstumoren, Haut (3. Auflage). Springer-Verlag Berlin Heidelberg; 2009 : 178-183.
McHugh JB. Upper aerodigestive tract. In: Goldblum JR, Lamps LW, McKenney JK, Myers JL, eds. Rosai and Ackerman´s surgical patology (11th ed). Elsevier, Philadelphia; 2018: p. 158-159.
Penner CR, Folpe AL, Budnick SD. C-kit expression distinguishes salivary gland adenoid cystic carcinoma from polymorphous low-grade adenocarcinoma. Mod Pathol 2002; 15(17): 687-691.
Rooper L, Sharma R, Bishop JA. Polymorphous low grade adenocarcinoma has a consistent p63+/p40 - immunophenotype that helps distinguish it from adenoid cystic carcinoma and cellular pleomorphic adenoma. Head Neck Pathol 2015; 9(1): 79-84.
Emanuel P, Wang B, Wu M, Burstein DE. p63 Immunohistochemistry in the distinction of adenoid cystic carcinoma from basaloid squamous cell carcinoma. Mod Pathol 2005; 18(5): 645-650.
Laco J, Podhola M, Doležalová H. Low-grade cribriform cystadenocarcinoma of the parotid gland: a neoplasm with favorable prognosis, distinct from salivary duct carcinoma. Int J Surg Pathol 2010; 18(5): 369-373.
Wang L, Liu Y, Lin X, Zhang D, Li Q, Quiu X, Wang EH. Low-grade cribriform cystadenocarcinoma of salivary glands: report of two cases and review of the literature. Diagn Pathol 2013; 8 : 28.
Skálová A, Stenman G, Simpson RHW, et al. The Role of Molecular Testing in the Differential Diagnosis of Salivary Gland Carcinomas. Am J Surg Pathol 2018; 42(2): e11-e27.
Štítky
Patologie Soudní lékařství Toxikologie
Článek vyšel v časopiseČesko-slovenská patologie

2020 Číslo 3-
Všechny články tohoto čísla
- Praktická imunohistochémia v genitourinárnej patológii
- Profesor Ivo Šteiner osmdesátiletý
- Monitor aneb nemělo by vám uniknout, že...
- Využití imunohistochemie při diagnostice renálních neoplázií
- Využití imunohistochemie při diagnostice lézí vývodného močového traktu
- Monitor aneb nemělo by vám uniknout, že...
- Praktické využití imunohistochemie a genetiky v diagnostice nádorů varlat
- Využití imunohistochemie v patologii prostaty
- Gossypibóm – imitujúci recidívu nádoru mandibuly: kazuistika
- Uzlinová metastáza high-grade adenoidně cystického karcinomu příušní slinné žlázy
- Karcinom z Merkelových buněk se skvamózní diferenciací – kazuistika
- Diagnostic Histopathology of Tumors
- Česko-slovenská patologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Uzlinová metastáza high-grade adenoidně cystického karcinomu příušní slinné žlázy
- Využití imunohistochemie při diagnostice lézí vývodného močového traktu
- Využití imunohistochemie při diagnostice renálních neoplázií
- Využití imunohistochemie v patologii prostaty
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



