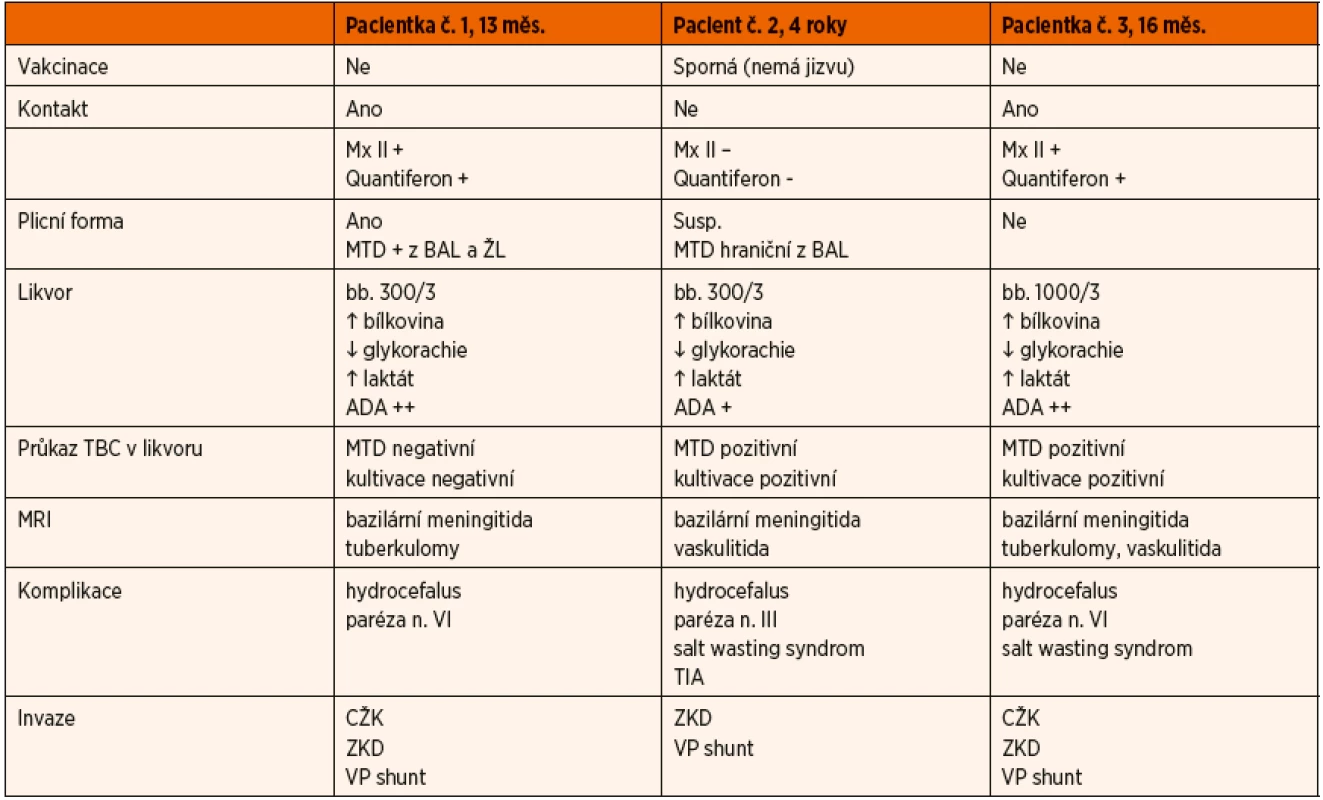
-
Medical journals
- Career
Tuberkulózní meningitidy v České republice – konfrontace s diagnózou po 20 letech
: T. Čábelová 1; V. Dedek 1; P. Kabíček 1; K. Křepela 1; Z. Rýznarová 2; I. Pospíšilová 3; H. Houšťková 1
: Pediatrická klinika IPVZ, 1. LF UK a Thomayerova nemocnice, Praha, přednostka doc. MUDr. H. Houšťková, CSc. 1; Radiodiagnostické oddělení, Thomayerova nemocnice, Praha, primářka MUDr. J. Votrubová, CSc. 2; Oddělení klinické biochemie, Thomayerova nemocnice, Praha, primářka MUDr. K. Bořecká. 3
: Čes-slov Pediat 2016; 71 (7-8): 345-350.
: Tuberculosis
Kazuistiky byly předneseny 15. 10. 2015 na 10. česko-slovenském kongresu dětské anestezie a intenzivní medicíny.
V následujícím článku prezentujeme tři kazuistiky pacientů s tuberkulózní meningitidou hospitalizovaných od roku 2013 na naší klinice, srovnání jejich klinických příznaků, výsledků laboratorních a zobrazovacích vyšetření, léčby a současného klinického stavu.
Klíčová slova:
tuberkulózní meningitida, tuberkulóza, vaskulitida, hydrocefalus, salt wasting syndrome, koeficient energetické bilanceÚVOD
Tuberkulózní meningitida je spolu s miliární tuberkulózou nejzávažnější formou postprimární tuberkulózy s vysokou morbiditou a mortalitou. Nejohroženější skupinou jsou děti a HIV pozitivní. Tuberkulózní meningitida tvoří cca 0,5 % všech TBC infekcí. Vzniká nejčastěji hematogenním rozsevem z primárního ložiska. Průběh je subakutní s nenápadnými prodromy. Maximum zánětlivých změn je na bazi lební a v oblasti cisteren – proto bazilární meningitida. Onemocnění je bez léčby letální.
KAZUISTIKA 1
Naší první pacientkou byla 14měsíční dívka, s dosud nezávažnou anamnézou. Očkována byla řádně, indikována ke kalmetizaci nebyla. V posledních 2 měsících před hospitalizací prodělala respirační infekt s febriliemi, léčený penicilinem, a hůře prospívala – pokles hmotnosti o 1,5 kg (tj. z 10. pod 3. percentil).
Dívka byla přijata na spádové dětské oddělení pro týden trvající intermitentní febrilie, apatii a nechutenství. Laboratorně vstupně mírná leukocytóza 15,7x109/ml, CRP i PCT negativní. Na rentgenovém snímku hrudníku drobný infiltrát vpravo, pro který byla zajištěna klacidem, jinak všechna provedená vyšetření včetně neurologického byla bez patologického nálezu. Matka dodatečně udává možný kontakt s TBC (rodinný přítel, který byl hospitalizován pro TBC, byl s dívkou v kontaktu v rámci rodinné oslavy), proto byl aplikován Mantoux II test.
Během hospitalizace dochází k progresi apatie, na MRI je nález komunikujícího hydrocefalu bez zřetelné překážky. Dívka byla přeložena na neurochirurgii, kde byla zavedena zevní komorová drenáž (ZKD). V likvoru ze ZKD mimo hraniční proteinorachie 0,539 g/l normální biochemický nález, buněčnost 220/3 s převahou mononukleárů, MTD (Myco Tbc Direct test – PCR průkaz mykobakteriální DNA) i mikroskopie opakovaně negativní. Na kontrolní MRI po zavedení ZKD bylo popsáno patologické postkontrastní sycení leptomening difuzně s maximem v oblasti bazálních cisteren až charakteru bazilární meningitidy. Mantoux II test pozitivní (indurace 9 mm) a rovněž pozitivní Quantiferon, proto byla nasazena trojkombinace antituberkulotik a dívka byla přeložena na naše pracoviště.
Při přijetí byla výrazně spavá, při manipulaci tendence k opistotonu a zvýšená dráždivost. ZKD odvádí čirý likvor se serózním vzorcem. Trvají febrilní vzestupy. Zahájili jsme vyšetřovací program k identifikaci specifického procesu – MTD pozitivní ze žaludeční laváže a BAL. V korelaci s drobným infiltrátem na RTG byla potvrzena diagnóza plicní formy tuberkulózy a do terapie jsme přidali 4. antituberkulotikum a prednison. V likvoru se serózní vzorec (opakovaně s normální glykorachií i laktátem) postupně normalizuje, mikroskopie, kultivace i PCR mykobakterií je opakovaně negativní. Rozsáhlými vyšetřeními nebyla prokázána jiná infekční, autoimunitní ani nádorová etiologie.
Po měsíci byl dívce zaveden ventrikuloperitoneální (VP) shunt, klinický stav výrazně zlepšen, od 34. dne dále afebrilní. V tuto dobu se diagnóza TBM zdála nepravděpodobná, provedená vyšetření svědčila pouze pro plicní formu TBC. Po 2 měsících hospitalizace náhle došlo k rozvoji parézy n. VI vpravo (obr. 1), na MRI byla popsána progrese bazilární meningitidy a rozvoj kaseifikujících tuberkulomů tvrdé pleny, větší z tuberkulomů utlačující mozkový kmen (obr. 2. a 3). Vzhledem k tomuto zhoršení byla zahájena terapie dexamethasonem i.v. a navýšena antituberkulózní léčba na pětikombinaci. V tuto chvíli jsme provedli první lumbální punkci (dosud veškerý vyšetřovaný likvor byl odebírán ze ZKD) s nálezem typicky tuberkulózního likvoru – xantochromní zabarvení, bílkovina >2,5 g/l, pleocytóza s převahou mononukleárů 297/3, výrazná hypoglykorachie 0,3 mmol/l a vysoký laktát 4,7 mmol/l s koeficientem energetické bilance (KEB) -244. Doplněné vyšetření aktivity adenosindeaminázy (ADA) v likvoru, která byla výrazně pozitivní, potvrdilo diagnózu tuberkulózní meningitidy.
1. Paréza n. VI. Fig. 1. Abducens nerve palsy. 
2. Postkontrastní sycení leptomening. Fig. 2. Leptomeningeal enhancement. 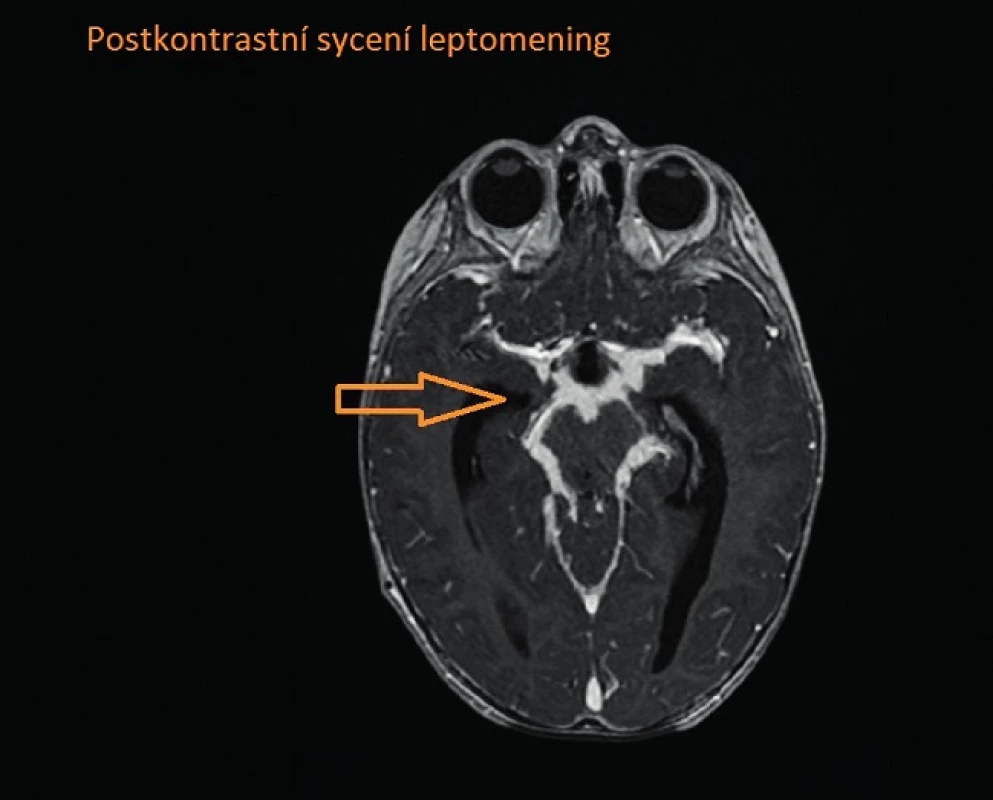
3. Tuberkulom mozkového kmene. Fig. 3. Brain-stem tuberculoma. 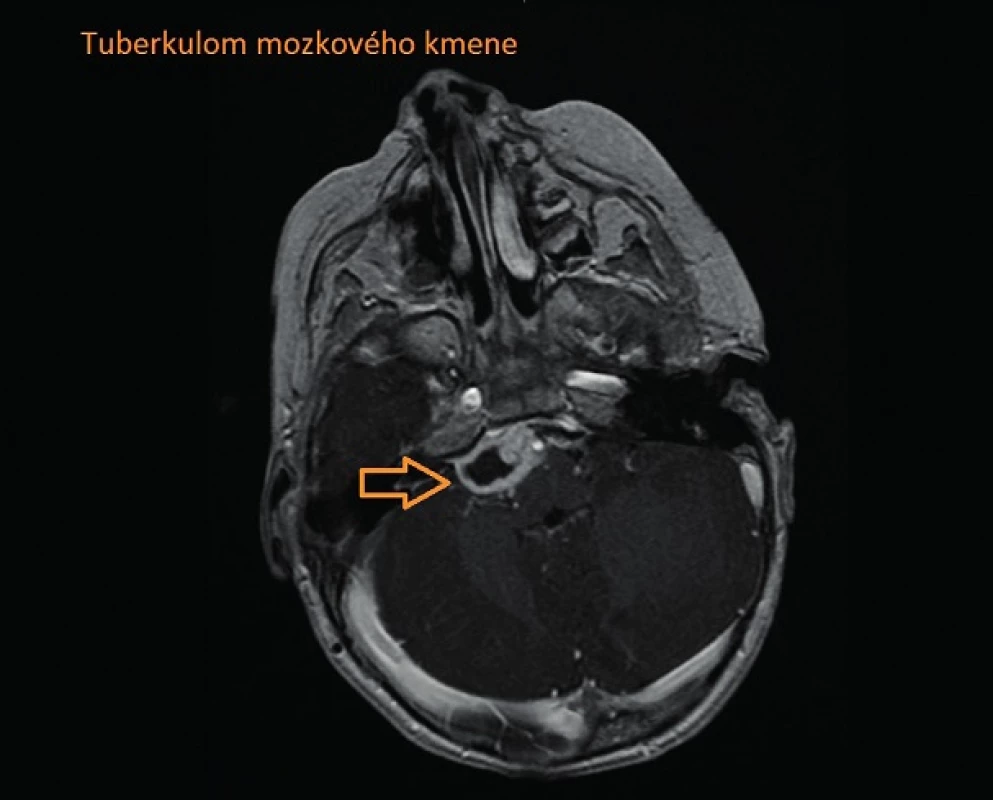
Dívka byla propuštěna do domácí péče po 4 měsících. Dále následovaly opakované hospitalizace s kontrolními MRI a lumbálními punkcemi. Likvorový nález se postupně upravuje až k normě, PCR ani kultivačně nebyla mykobakteria nikdy v mozkomíšním moku zastižena. Na MRI regreduje nález bazilární meningitidy, velikost i počet tuberkulomů u této pacientky zůstává stacionární. Kortikoidy postupně vysazeny po 114 dnech. V průběhu léčby došlo k závažné plicní komplikaci – obstrukci hlavního bronchu vpravo exulcerovanou uzlinou. Stav si vyžádal opakované bronchoskopie včetně rigidní bronchoskopie s odstraněním kaseózních hmot. Přechodně bylo nutné do terapie opět vrátit kortikoidy do úpravy jak klinického, tak rentgenologického nálezu. Terapie antituberkulotiky byla z pětikombinace postupně redukována a vysazena byla po 21 měsících.
Neurologický nález je příznivý, přetrvává pouze mírný strabismus na podkladě parézy n. VI, jinak se dívka vyvíjí přiměřeně svému věku.
KAZUISTIKA 2
Naším druhým pacientem byl 4letý chlapec žijící v Mexiku (matka Češka, otec Mexičan) s dosud nezávažnou osobní anamnézou. Očkován byl řádně včetně kalmetizace v novorozeneckém věku, ale nemá jizvu (tj. vakcinace buďto neproběhla, nebo byla látka aplikována špatně, tedy ne intradermálně, proto nevytvořila jizvu a tedy ani imunitu).
Během pobytu v Čechách u prarodičů byl přijat na spádové dětské oddělení pro cefaleu a meningismus. Zde byla provedena lumbální punkce se serózním likvorovým nálezem (bílkovina 450 mg/l, mononukleáry 770/3, glykorachie 2,7 mmol/l), CT mozku s normálním nálezem. V krvi pozitivní IgM proti boreliím, hraničně i v likvoru, proto byl zajištěn ceftriaxonem. Pro nelepšící se klinický stav byl po týdnu přeložen na naše pracoviště.
Při přijetí na naši kliniku dominuje spavost, fotofobie a výrazná pozitivita meningeálních známek. Byla provedena kontrolní lumbální punkce, kde přetrvává nehnisavý likvorový vzorec, již ale s vysokou bílkovinou 0,911 g/l, hypoglykorachií 1,1 mmol/l a výraznou elevací laktátu 5,9 mmol/l (KEB -58,5). Tento nález již budí podezření z infekce intracelulárním parazitem, proto mimo jiná vyšetření byl proveden Mantoux II test a Quantiferon, obojí s negativním výsledkem. MRI mozku byla v tuto chvíli bez patologie. Vzhledem k těmto nálezům probíhala další vyšetření k identifikaci infekčního agens a vyloučení maligního procesu.
Druhý týden hospitalizace dochází k prudkému zhoršení stavu – bradykardie, inkompletní paréza n. III vlevo, orální automatismy a rozvoj salt wasting syndromu s nutností překladu na JIRP. Na MRI pouze nespecifické změny ve smyslu zvýšeného signálu v oblasti bazálních ganglií, corpus callosum a periventrikulárně.
Koncem třetího týdne hospitalizace byl hlášen pozitivní MTD z likvoru (z 2. lumbální punkce provedené na našem pracovišti), doplněna ADA v likvoru, která byla jasně pozitivní. Zahájena terapie čtyřkombinací antituberkulotik. Po nasazení antituberkulózní terapie se klinický stav zlepšuje. Kultivace mykobakterií z likvoru byla pozitivní po 4 týdnech.
Plicní forma TBC byla v tomto případě sporná – na rentgenovém snímku hrudníku bylo sice drobné zastínění vpravo parahilózně, ale žaludeční laváž i laryngální stěry byly negativní, provedená bronchoskopie s makroskopicky normálním nálezem, ale v BAL hraničně pozitivní MTD.
V průběhu hospitalizace se vyskytly další komplikace. Tři týdny po nasazení léčby se náhle objevily silné bolesti hlavy a zmatenost, na CT nález neobstrukčního hydrocefalu, proto byla zavedena přechodně zevní komorová drenáž a terapie navýšena na pětikombinaci. V této době dosahuje proteinorachie z lumbální punkce svého maxima, a to 7 g/l. Na MRI provedené po zavedení ZKD je již patrné postkontrastní sycení leptomening při bazi, vaskulitida v oblasti Willisova okruhu (obr. 4) s ischemickými změnami bazálních ganglií (obr. 5), bez tuberkulomů. Vzhledem k nálezu vaskulitidy byla nasazena antiagregační terapie. Po stabilizaci stavu a poklesu proteinorachie byla ZKD převedena na VP shunt. Téměř po 3 měsících od přijetí proběhla u chlapce tranzitorní ischemická ataka s přechodnou afázií a parézou n. VII vpravo. Po atace byla provedena další MRI, kde jsou nově zobrazené postischemické změny vlevo frontálně při vaskulitidě, rozsah infiltrá-tů při bazilární meningitidě v supraselární oblasti je stacionární.
4. Vaskulitida cév Willisova okruhu. Fig. 4. Vasculitis of vessels of the circle of Willis. 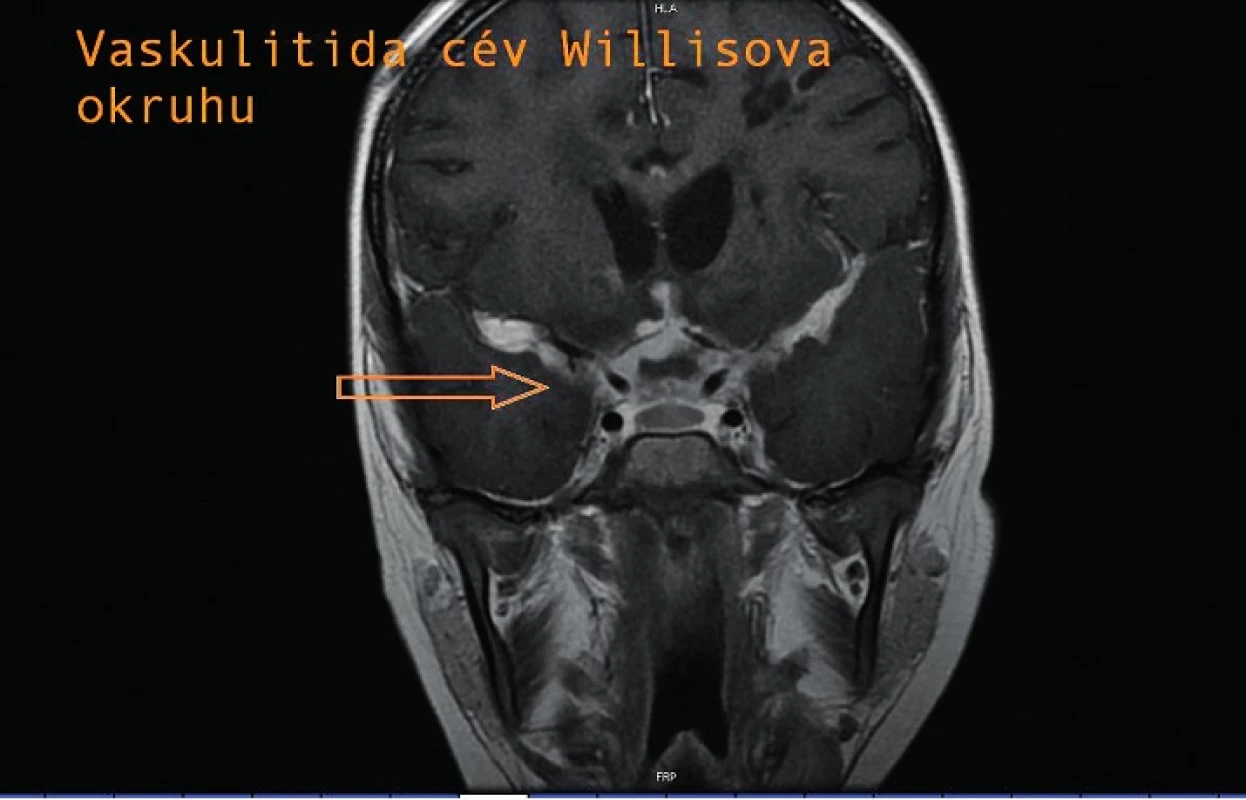
5. Postischemické změny bazálních ganglií. Fig. 5. Postischemic changes of the basal ganglia. 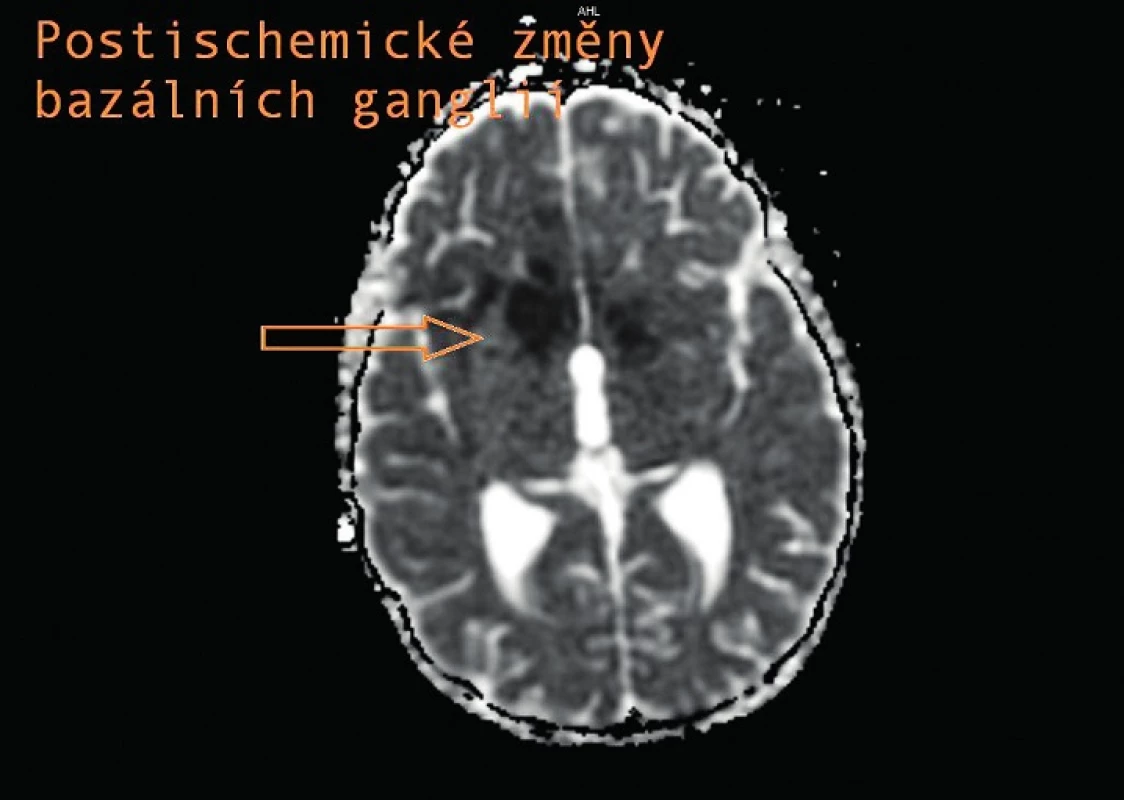
Do domácí péče byl chlapec propuštěn po 5 měsících. Likvorový nález se prakticky normalizuje, v době dimise přetrvává pouze proteinorachie 1 g/l. Po návratu do Mexika byl chlapec sledován v místě bydliště, opakovaně prováděné MRI s mírným zlepšením nálezu. Terapie byla ukončena po 12 měsících. Klinicky je v celkově dobrém stavu, přetrvává pouze hyperaktivita.
KAZUISTIKA 3
Naší třetí pacientkou byla 17měsíční dívka, osobní anamnéza bez pozoruhodností, očkována byla řádně, ke kalmetizaci indikována nebyla. Posledních 6 měsíců před hospitalizací špatně prospívala, po virovém infektu došlo k poklesu hmotnosti.
Dívka byla přijata na spádové dětské oddělení pro neprospívání, subfebrilie a odmítání chůze. V době přijetí byl otec dívky hospitalizován pro plicní formu tuberkulózy, proto byl dívce aplikován Mantoux II test, který byl výrazně pozitivní (15 mm indurace). Během hospitalizace došlo nejprve ke změně chování ve smyslu agresivity, následované poruchou vědomí. Na CT byly popsány známky hydrocefalu s nitrolební hypertenzí, v likvoru nález bílkoviny 35,5 g/l, leukocyty 1073/3, glykorachie 0,4 mmol/l, laktát 13,3 mmol/l, KEB -561. Byla zajištěna cefotaximem a dexamethasonem a přeložena na naše pracoviště.
Při přijetí na JIRP naší kliniky zjišťujeme mírnou poruchu vědomí, intermitentně bradykardii a desaturace. V neurologickém nálezu je patrná predilekce hlavy, hypotonie s hyporeflexií a vysoko laděný křik. Po přijetí byla zahájena léčba čtyřkombinací antituberkulotik a dexamethasonem i.v. a 2. den hospitalizace byla zavedena ZKD. Laboratorně nízké parametry zánětu, hypoosmolalita a hyponatrémie svědčící pro rozvoj salt wasting syndromu vyžadující vysoké parenterální dodávky natria. Po zavedení ZKD se velmi pozvolna upravil stav vědomí.
Byla doplněna další vyšetření k identifikaci specifického procesu – Quantiferon pozitivní, rentgenový snímek hrudníku bez ložiskových změn, mikroskopie i MTD z žaludeční laváže i laryngeálních stěrů negativní, čímž byla vyloučena plicní forma tuberkulózy. ADA v likvoru byla opět výrazně pozitivní a jak ze ZKD, tak i z lumbální punkce pozitivní MTD. S odstupem 6 týdnů bylo vykultivováno Mycobacterium tuberculosis v likvoru, s dobrou citlivostí na podávaná antituberkulotika. MRI s nálezem bazilární meningitidy s četnými tuberkulomy v zadní jámě, současně vaskulitida Willisova okruhu. Do terapie byl přidán anopyrin. V tomto případě jsme měli možnost porovnat likvorový nález ze ZKD a lumbální punkce provedené současně (tab. 1) a potvrdit tak zkušenost s diametrálně rozdílnými nálezy.
1. Porovnání nálezu v likvoru odebraného tentýž den. 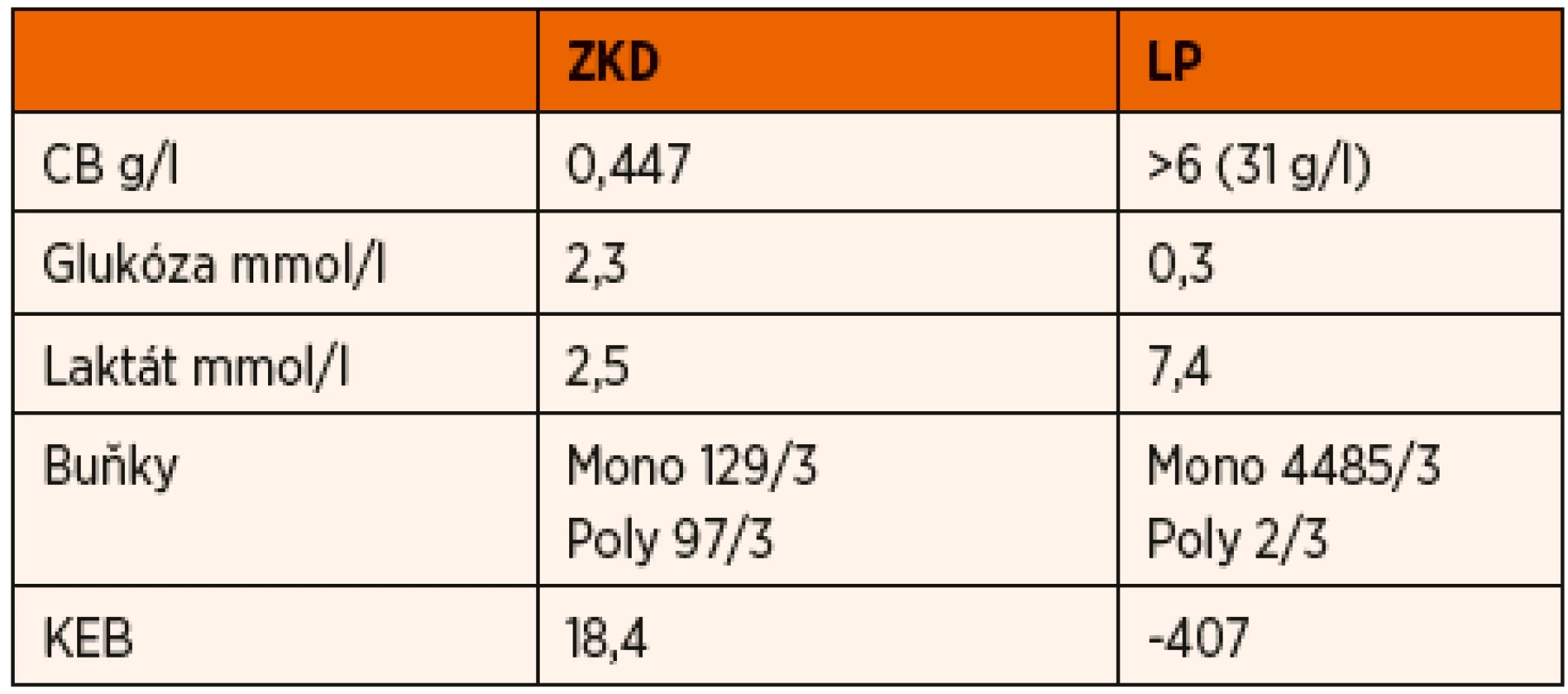
Po měsíci byl dívce zaveden VP shunt. Postupně se snižuje proteinorachie, upravují se i další biochemické parametry v likvoru a počet leukocytů. Po 2 měsících hospitalizace došlo k rozvoji parézy n. VI vlevo, na kontrolní MRI je výrazná progrese tuberkulomů, vaskulitidy Willisova okruhu a nově i tuberkulomy na n. opticus prechiasmaticky, v oblongatě i v krční míše.
Dívka byla ve stabilizovaném stavu propuštěna domů po téměř 5 měsících hospitalizace. Na MRI po 17 měsících léčby kompletní regrese tuberkulomů v oblasti infundibula hypofýzy a na povrchu krční míchy ve výši C1, reziduální nepravidelná stenóza v úseku ACA l. dx. při vaskulitidě (obr. 6 a 7). Vzhledem k tomuto nálezu byla ukončena antituberkulózní terapie a postupně vysazeny i kortikoidy. Klinický stav je celkově dobrý, neurologický nález bez lateralizace, pouze mírné opoždění psychomotorického vývoje.
6. Regrese tuberkulomu po léčbě. Fig. 6. Regression of tuberculoma. 
7. Vaskulitida ACA l. dx. Fig. 7. Vasculitis of ACA l. dx. 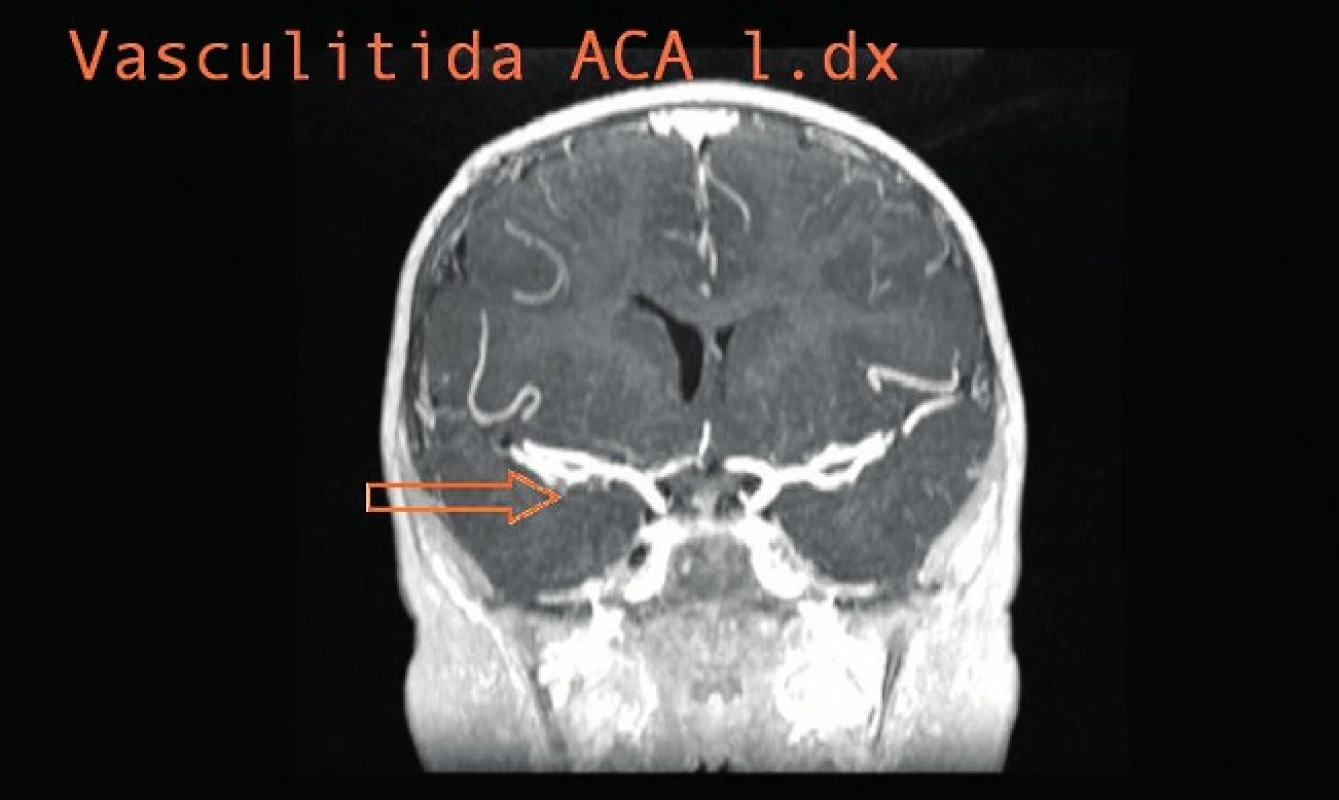
DISKUSE
Jak je patrné z prezentovaných případů, diagnostika tuberkulózní meningitidy (TBM) není vždy snadná. K podezření na tuto diagnózu vede zejména typický likvorový nález. Je nutné posuzovat likvor z lumbální punkce a ne ze zevní komorové drenáže, jak bylo názorně uvedeno u třetí kazuistiky (tab. 1). Tato diference je dána lokalizací zánětlivého procesu na bazi lební a cirkulací mozkomíšního moku. Proto v moku odebíraném z mozkových komor, tedy nad zánětlivým procesem, může být výrazně odlišný, až téměř normální nález. Počtem jaderných elementů převažují mononukleáry, řádově stovky buněk, v cytologickém obraze je lymfocytární pleocytóza. Z biochemických parametrů dominují vysoké hodnoty bílkoviny. Proteinorachie může v průběhu onemocnění narůstat i nad hodnoty 5 g/l, což v dalším průběhu může způsobovat komplikace při zavedeném VP shuntu. Dalším typickým znakem je hypoglykorachie s vysokou hladinou laktátu. Z těchto nálezů rezultuje nízký koeficient energetické bilance (KEB), který bývá často i v záporných hodnotách. KEB je vypočtená hodnota (KEB = 38–18*laktátCSF/lukózaCSF) s normou 28,0–38,0, která informuje o energetických poměrech v likvorovém kompartmentu. Nízké hodnoty KEB jsou typické pro purulentní meningitidy, s odpovídajícím cytologickým obrazem. V případě, kdy cytologický obraz neodpovídá hnisavému zánětu, je třeba myslet na infekci intracelulárními patogeny, jako například TBC, nebo na maligní proces postihující mozek nebo mozkové obaly.
Z klinických příznaků by k podezření na TBM mělo vést neprospívání se změnami chování a apatií, zvláště pokud je v anamnéze kontakt s TBC. Další projevy, jako je hydrocefalus a parézy hlavových nervů, především těch s dlouhým průběhem podél baze lební (n. VI, n. III), se rozvinuly u všech našich pacientů (tab. 2), i když, jak je z kazuistik patrné, u každého v jiné fázi onemocnění.
K dalším diagnostickým metodám patří přímý průkaz mykobakterií, Mantoux II test a Quantiferon TB Gold. Mantoux II test může být negativní v případě, že se jedná pouze o postižení CNS a dále negativita může být způsobena podáváním kortikoidů. Senzitivita Quantiferon Gold je 64–80 %, tedy negativita nevylučuje možnost tuberkulózního procesu. Průkaz mykobakterií se provádí mikroskopicky, přímou detekcí mykobakteriální DNA (MTD test) a kultivací (event. zrychlenou kultivací v systémech odvozených od hemokultur) z likvoru a dalších biologických materiálů. Průkaz mykobakterií z likvoru není pro diagnózu TBM rozhodující. Při vyšetření 5–10 ml moku je pravděpodobnost nálezu acidorezistentních tyček 30 % a pozitivita kultivace 50–70 %. V rámci podezření na TBM je vždy nutné vyloučit primární plicní tuberkulózu. Za tímto účelem se provádí průkaz mykobakterií z žaludeční laváže, laryngálních stěrů a event. bronchoalveolární laváže. Vyšetřením, které je vysoce specifické i senzitivní, je stanovení aktivity adenosindeaminázy (ADA). Aktivitu tohoto enzymu, podílejícího se na metabolismu purinů, je možné stanovit v různých tělních tekutinách, kromě likvoru je to typicky pleurální výpotek a ascites. Specificita a senzitivita ADA v likvoru je závislá na cut-off hodnotě. Norma pro likvor v naší laboratoři je <5 IU/l (tj. 0,085 μkat/l), při hodnotě 11 IU/l (tj. 0,19 µkat/l) je senzitivita 92 % a specificita 90 % pro tuberkulózní meningitidu [1]. Vyšetření hladiny chloridů v likvoru je dnes již obsolentní.
Na MRI mozku bývá typický obraz postkontrastního sycení leptomening na bazi a v oblasti cisteren. Dále do obrazu TBM patří nález tuberkulomů a vaskulitidy tepen Willisova okruhu, který se ale vyvíjí postupně a v počátečních stadiích onemocnění nemusí být plně vyjádřen. Tuberkulomy mohou v průběhu léčby regredovat, ale jejich perzistence neznamená selhání léčby. Vaskulitida může vést i k ischémiím a infarktům v povodí zasažených cév, a to zejména v případech, kdy není dostatečně léčena. Podle našich zkušeností dochází jen k částečné regresi tuberkulomů, přestože vaskulitida na terapii regreduje a postupně mizí i infiltrace mening na bazi lební.
Terapie TBM je zdlouhavá a vyžaduje mimo jiné i dobrou spolupráci rodiny. V akutní fázi by měla být již při podezření na TBM zahájena terapie většinou čtyřkombinací antituberkulotik 1. linie. V případě nutnosti přidání 5. antituberkulotika jsme přidávali cycloserine (tab. 3). Zároveň je nutné zahájit podávání kortikoidů. U našich pacientů jsme podávali dexamethason i.v. po 4 týdny [2] a poté dále prednison p.o. několik dalších měsíců.
3. Přehled antituberkulotik včetně průniku do likvoru. 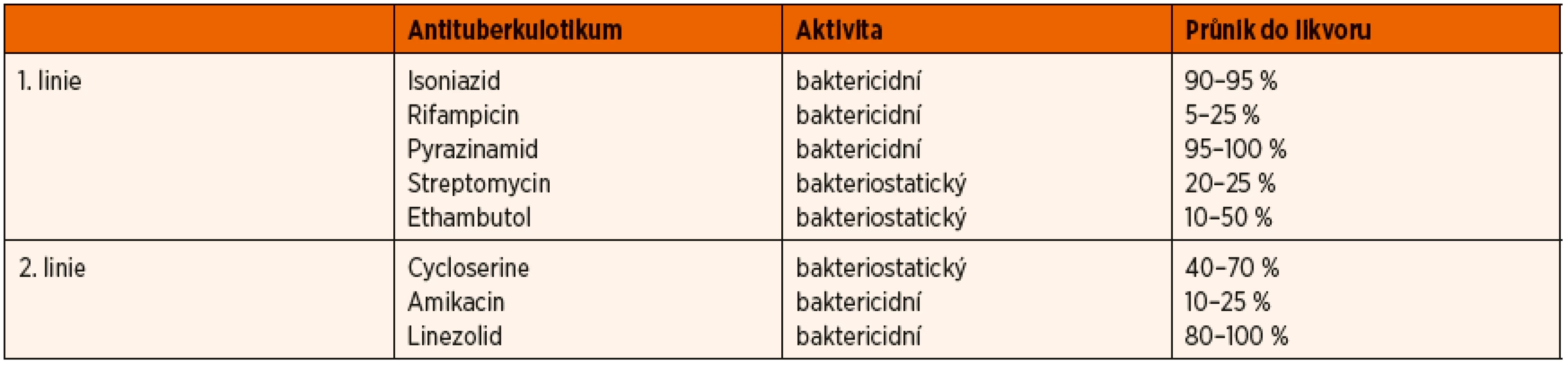
V případě nálezu vaskulitidy na MRI je nutná antiagregační terapie (kyselina acetylsalicylová). Nelze opominout ani terapii akutních komplikací, drenáž hydrocefalu a ovlivnění nežádoucích účinků antituberkulózní terapie (nutné je podávání pyridoxinu a v případě hyperurikémie allopurinolu). Celková délka léčby je minimálně jeden rok, ale její redukce a ukončení se musí řídit hlavně aktuálním klinickým stavem.
ZÁVĚR
TBM je onemocnění velmi závažné, které se za posledních 20 let v naší proočkované populaci nevyskytlo, ale vzhledem ke změně v očkovacím schématu můžeme očekávat jeho nárůst. Prognóza onemocnění přímo závisí na včasném zahájení adekvátní terapie, proto už podezření na TBM musí vést k zahájení léčby kombinací antituberkulotik, především je ale nutné na tuberkulózní meningitidu myslet a pacienty odeslat na specializované pracoviště. V diagnostice je klíčové provést lumbální punkci a nespoléhat se na likvor odebraný ze zevní komorové drenáže. Při typickém likvorovém nálezu včetně aktivity adenosindeaminázy a obrazu na MRI lze diagnózu stanovit i bez přímého průkazu mykobakterií v likvoru.
MUDr. Tamara Čábelová
Pediatrická klinika IPVZ
1. LF UK a Thomayerova nemocnice
Vídeňská 800
140 59 Praha 4 – Krč
e-mail: tamara.cabelova@ftn.cz
Sources
1. Karsen H, Koruk ST, Karahocagil MK, et al. Comparative analysis of cerebrospinal fluid adenosine deaminase activity in meningitis. Swiss Med Wkly 2011 Jun 24; 141: w13214. Epub 2011 Jun 24.
2. Thwaites GE, Nguyen Duc Bang. Dexamethasone for the treatment of tuberculous meningitis in adolescents and adults. N Engl J Med 2004; 351 : 1741–1751.
3. Donald PR, Van Toorn R. Use of corticosteroids in tuberculous meningitis, Lancet 2016 Jun 25; 387 (10038): 2585–2587. doi: 10.1016/S0140-6736(16)30770-X.
4. Thwaites GE, Toorn R, Schoeman J. Tuberculous meningitis: more questions, still too few answers. Lancet Neurol 2013, 12 : 999–1010.
5. Křepela K. Tuberkulóza dětí a dorostu a její diferenciální diagnostika. Praha: Maxdorf, 1995. ISBN 80-85912-03-1.
6. Ho J, Marais BJ, Gilbert GL, et al. Diagnosis tuberculous meningitis – have we made any progress? Trop Med Int Health 2013 June; 18 (6): 783–793.
7. Celik U, Celik T, Tolunay O, et al. Cerebral salt wasting in tuberculous meningitis: Two cases and review of the literature. Case report. Neuro Endocrinol Lett 2015; 36 (4): 306–310.
8. Rohlwink UK, Kilborn T, Wieselthaler N, et al. Imaging features of the brain, cerebral vessels and spine in pediatric tuberculous meningitis with associated hydrocefalus. Pediatr Infect Dis J 2016 Oct; 35 (10): e301–310.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2016 Issue 7-8-
All articles in this issue
- Tuberculosis in Children – some issues
- Incidence of tuberculosis at children in the Czech Republic in years 2000–2015
- The current situation in children TB in Slovakia
- Tuberculosis as one of the focal issues of Slovak presidency in the EU Council
- Mendelian Susceptibility to Mycobacterial Diseases
- TB meningitis in the Czech Republic – new encounter with an old diagnosis after 20 years
- Pulmonary tuberculosis in HIV positive infant – first case in the Czech Republic
- Invasive pneumococcal diseases in Slovakia in years 1997–2015
- Childhood cancer registry
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- TB meningitis in the Czech Republic – new encounter with an old diagnosis after 20 years
- The current situation in children TB in Slovakia
- Incidence of tuberculosis at children in the Czech Republic in years 2000–2015
- Tuberculosis in Children – some issues
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career