-
Medical journals
- Career
Nezbytnost soustavného rozvoje rozsáhlého systému péče o zdraví
Authors: J. Holčík
Authors‘ workplace: Ústav sociálního lékařství a veřejného zdravotnictví Lékařské fakulty MU Brno, přednosta prof. MUDr. Jan Holčík, DrSc.
Published in: Vnitř Lék 2010; 56(7): 663-668
Category: 80th Birthday - Jaroslava Blahoše, MD, DrSc.
Overview
Rostoucí počet chronických nemocí a akcelerace nákladů na zdravotní péči patří k významným problémům zdravotnictví. Článek uvádí 4 hlavní metody zvládání těchto těžkostí: (a) více peněz do systému, (b) vyšší účinnost a hospodárnost zdravotnických služeb, (c) přidělování zdravotní péče a (d) zlepšení zdraví lidí. První 3 metody mají svá omezení, ale zvyšování úrovně zdraví lidí je téměř bez hranic. Za hlavní předpoklady dobrého zdravotnického systému je označena zdravotní výchova a odborná příprava zaměřená na zlepšení zdravotní gramotnosti.
Klíčová slova:
zdraví – zdravotnictví – financování zdravotní péče – přidělování zdravotní péče – zdravotní gramotnÚvod
V posledních letech se zdravotnictví stává atraktivním tématem médií. V televizi, rozhlase i v novinách a časopisech se píše o problémech s financováním zdravotnictví, připomíná se nutnost reformy, potřeba nové legislativy a volá se po řadě dalších změn. Zdravotnictví se stalo i předmětem půtek politických stran, které nejen vyhlašují, co hodlají zlepšit, ale také varují před tím, co se chystají zkazit jejich političtí protivníci.
Jak už to bývá, názory na situaci ve zdravotnictví jsou namnoze prezentovány s nesmiřitelným zaujetím a někdy až s agitačním zápalem. Týkají se zejména financí, majetku a možností jeho privatizace.
Obvykle se poukazuje na nedostatek peněz, na potřebu zvýšení spoluúčasti a na posílení ekonomického řízení zdravotnických zařízení. I když se občas připomíná nutnost systémového řešení, sílí snahy o fragmentaci a deregulaci jak rezortního systému zdravotnictví, tak i ještě mnohem širšího systému péče o zdraví. Dokonce se objevují zjednodušující a podivné představy, že nemocnice je něco jako výrobní podnik a že řídit by se měla obdobně. Běžný je pragmatizmus, někdy dokonce provázený pokleslým cynizmem. Dominuje prosazování zájmů jednotlivých zdravotnických zařízení nebo dílčích finančních skupin. Společným jevem dosavadního vývoje je vědomí narůstající nejistoty a všeobecně vyjadřovaná nespokojenost.
Na diskuzích o zdravotnictví je nápadné, že se až na výjimky netýkají zdraví lidí a všech možností, jak zdraví lidí chránit, upevňovat a dále rozvíjet. A přitom k základním cílům zdravotnictví patří zlepšovat zdraví lidí, posilovat vstřícnost zdravotnického systému vůči pacientům i všem občanům a zajistit slušnost financování [1].
V mezinárodním měřítku je situace poněkud jiná než na domácí scéně. Materiály Evropské unie zdůrazňují potřebu věnovat rostoucí pozornost zdraví lidí (public health), a to se všemi jeho determinantami a možnostmi jeho příznivého ovlivnění [2].
Význam, nesporný přínos a meze klinické medicíny
Medicína je jednou z neobyčejně významných determinant zdraví lidí. Mnohé z toho, o čem snili dřívější lékaři, se stalo realitou. Nové možnosti klinické medicíny jsou ohromující. Jejich široké uplatnění však povětšině naráží na neúprosné ekonomické bariéry a vyvolává zásadní etické problémy. Mají být nové metody využívány podle závažnosti a prognózy zdravotního stavu pacienta, nebo v návaznosti na jeho platební schopnost?
U některých chronických nemocí medicínské technologie podstatně snižují utrpení nemocného a prodlužují jeho život, ale ke zdraví nevedou. V této souvislosti narůstá význam podpory zdraví (health promotion), účinné prevence a zdravotní výchovy.
Pokud jsou známy příčiny a determinanty nemocí, lze jejich výskyt alespoň do určité míry ovlivnit. Sama skutečnost nám důrazně připomíná, že medicína se netýká jen poruch jednotlivých buněk, tkání a orgánů, ale lidí, a to jak jednotlivců, tak rodin, dalších skupin i celých společenských celků.
Již v roce 1847 poznamenal Salomon Neumann: „Lékařská věda je ve své skutečnosti v podstatě vědou sociální…“ [3]. Je tomu tak proto, že medicína se setkává se zdravotními nesnázemi v reálném čase, pracuje s konkrétními lidmi a musí brát v úvahu okolnosti kulturní, politické, ekonomické a mnohé další, které souvisejí se samou existencí lidských společenství i konkrétních jedinců.
V tomto smyslu poskytuje cenné podněty Světová zdravotnická organizace, která ukazuje a nachází cesty, jak přispívat ke zdraví lidí v širokém kontextu sociálních determinant. Dobrým příkladem je v tomto ohledu program Zdraví 21 [4–7]. Dosavadní vývoj v České republice je však dokladem, jak je celostní nazírání na zdraví lidí obtížné, neboť poněkud přesahuje tradiční biomedicínské pojetí zdravotní péče.
Klinická medicína orientovaná na jednotlivce tvoří pestrou mozaiku oborů a podoborů. Ukazuje se, že specializace sice přináší své plody, ale integrace se stává stále obtížnější v důsledku exponenciálního nárůstu nových poznatků.
Je žádoucí vzít v úvahu všechny okolnosti, které souvisejí se zdravím, tzn. všechny jeho determinanty. I když se v učebnicích běžně uvádějí 4 základní determinanty zdraví, a to životní styl, životní prostředí, zdravotnictví a genetický základ, stále větší význam se připisuje sociálním determinantám zdraví: sociální gradient, stres, zdravotní a sociální podmínky v dětství, chudoba a sociální izolace, pracovní zátěž, míra jistoty zaměstnání, nezaměstnanost, sociální opora a sociální kontakty, sociální prostředí ovlivňující spotřebu alkoholu, cigaret, drog a volbu stravy i způsobu dopravy [8].
Je ovšem vhodné zdůraznit, že nejdůležitější determinantou zdraví jsou samotní lidé se svými znalostmi, dovednostmi a návyky, postoji, názory i potřebami. Významné jsou i hodnoty, kterých si společnost váží a které hodlá hájit i rozvíjet.
Některé problémy spojené s nárůstem počtu nemocných a možnosti řešení
Akutní nemoci se daří poměrně dobře zvládat. Vlivem mnoha faktorů i v důsledku lepší diagnostické technologie a časnější diagnostiky však výrazně narůstá počet chronicky nemocných. Jejich léčba namnoze nevede ke zdraví, ale ke zmírnění obtíží a k prodloužení života v nemoci. Je to důsledek jak epidemiologické transformace (přechod od infekčních nemocí k neinfekčním a od akutních ke chronickým), tak demografického tranzitu (pokles úmrtnosti i plodnosti a navazující stárnutí obyvatelstva). Schematicky je tento proces znázorněn na obr. 1.
Image 1. Postupný nárůst počtu osob, jejichž chronickou nemoc lze ovlivnit léčbou. 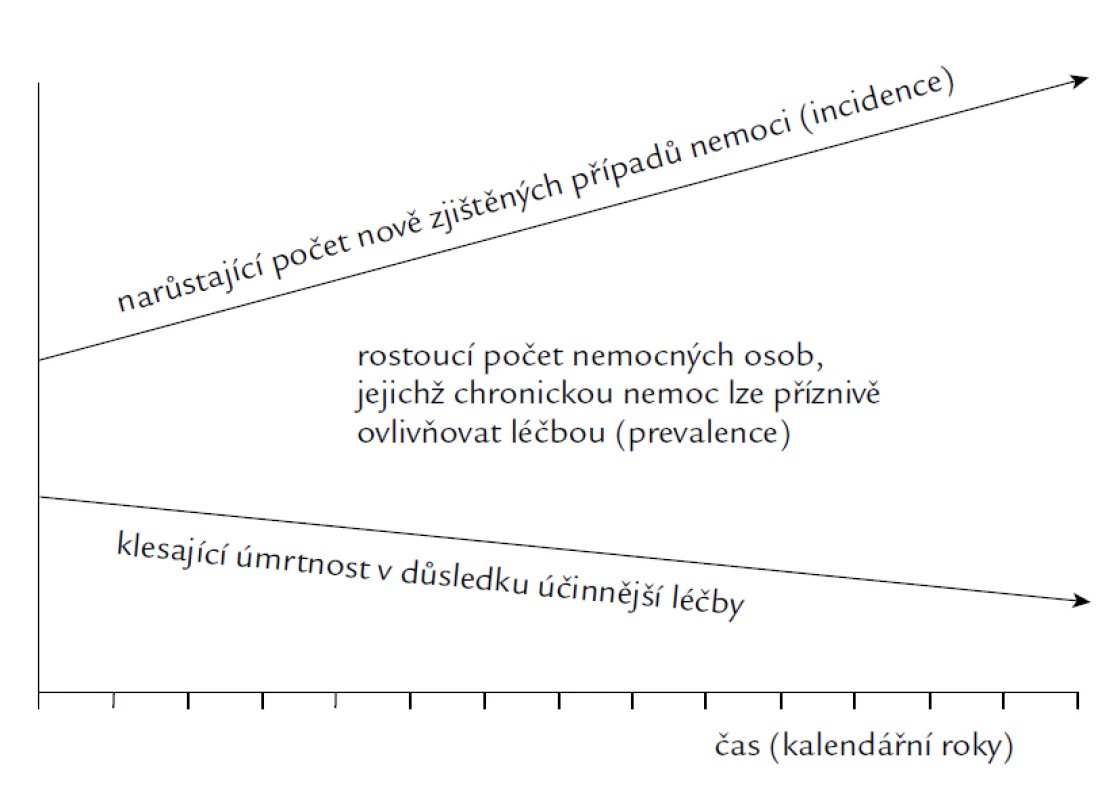
V návaznosti na tento vývoj se občas uvádí, že medicína je v krizi a že vzhledem k omezenosti ekonomických zdrojů nelze zajistit péči o narůstající počet nemocných a starších osob.
Nabízí se mnoho možností, jak na takový problematický vývoj reagovat. Zde budou ve stručnosti uvedeny jen čtyři.
Další peníze do systému zdravotnictví
Umožní to poskytovat větší počet zdravotnických služeb. Zkušenost dokládá, že ve většině států rostou finanční náklady na zdravotnický systém. Je ovšem zřejmé, že množství peněz nelze zvyšovat do nekonečna. Takový růst má své hranice, které jsou jednak dány výkonností ekonomiky a jednak naléhavostí nákladů v jiných rezortech. Nedostatek finančních prostředků v oblasti zdravotnictví se stává trvalou charakteristikou všech zdravotnických systémů a nedá se očekávat, že pouhým navýšením peněz plynoucích do zdravotnictví se zmíněné problémy dají vyřešit.
Když chybí peníze, může se na první pohled zdát, že je to ekonomický problém. I když lze připustit, že ekonomické poznatky i metody hrají v oblasti péče o zdraví důležitou roli, na zvládnutí zmíněného problému však ekonomie nestačí. Je nezbytné změnit celou strategii péče o zdraví.
Zvýšení hospodárnosti zdravotnictví
Mohlo by to přispět k lepšímu využití těch finančních prostředků, které jsou k dispozici. V podstatě to jsou dva základní úkoly. Jednak jde o snahu zlevnit nebo podstatně omezit (popřípadě nehradit) ty zdravotnické služby, které jsou už poskytovány, a jednak pečlivě vážit, které další účinné a hospodárné zdravotnické služby přicházejí v úvahu.
Tato oblast se týká i zvažování priorit v oblasti zdravotnictví, tzn. čemu pro omezenost finančních prostředků dát přednost, co by mohlo být větším přínosem pro zdraví lidí. Do těchto snah byly vkládány velké naděje a skutečně se v řadě případů podařilo dosáhnout dílčích úspěchů a alespoň do určité míry omezit růst nákladů (cost containment) [9].
Pokud se snahy o zvýšení hospodárnosti omezí na jedno nebo několik zdravotnických zařízení, výsledky bývají zpravidla horší, než se očekávalo. Nejde totiž o to, aby všechny zdravotnické služby, které nemocnice zvládá, byly poskytovány hospodárně. Důležité je, aby zbytečné zdravotnické služby nebyly poskytovány vůbec. Pokud se např. peníze v nemocnici vynaloží na zvládnutí zdravotního problému, na který by stačil praktický lékař nebo ambulantní specialista, pak jde o plýtvání. Proto je tak důležité, aby zdravotnická zařízení byla skloubena do funkčního systému a aby nebyla jen „samostatnými“ a „konkurujícími“ subjekty.
Těžkým a dosud nezvládnutým úkolem je účinně ochránit veřejné peníze určené na zdraví lidí a zajistit plnou kontrolu toho, komu, kam a na co byly peníze poskytnuty, jak byly využity a co to přineslo.
Omezení dostupnosti zdravotnických služeb
Je to krok nepopulární a nebývá deklarován ve volebních programech politických stran. Ve všech státech však k omezování zdravotnických služeb dochází a jsou používány nejrůznější metody. Bývají např. určovány ekonomické limity, jejichž překročení je provázeno sankcemi, zdůvodňováním a přijetím „nápravných“ opatření. Jsou rozpracovány a široce aplikovány metody řízeného poskytování zdravotnických služeb (rationing) [10], jehož podstatou je úsporné přidělování prostředků v případě nouze (např. lístkový systém). Využívají se zejména 2 základní typy, a to implicitní a explicitní rationing.
Implicitní rationing spočívá v tom, že zdravotničtí pracovníci odkládají zdravotnickou službu, poukazují na možná rizika a v některých případech rozmlouvají pacientům požadovaný zákrok. Jeho nevýhodou je, že veřejnost není o míře takového počínání informována. Implicitní rationing je často ovlivněn vnějším ekonomickým tlakem (např. ze strany manažerů). Za případné negativní důsledky však odpovídají lékaři. Lékaři přijímají implicitní rationing s nevolí, berou to jako nepřiměřený zásah do svého samostatného rozhodování a brání se mu s poukazem na svou etickou povinnost usilovat o co nejlepší léčbu svých pacientů.
Explicitní rationing je obvykle založen na rozhodnutí, které služby budou běžně poskytovány (např. hrazeny ze zdravotního pojištění) a které budou spojeny s určitým omezením (budou např. hrazeny pacientem, budou poskytovány jen v několika málo zdravotnických zařízeních, popřípadě jejich poskytování bude zastaveno, a to třeba jen dočasně).
Za explicitní rationing nese odpovědnost ten, kdo sestavil a schválil seznam omezující poskytování některých zdravotnických služeb. Takový seznam nebývá veřejností dobře přijímán. Proto se politické strany a zdravotní pojišťovny této metodě vyhýbají, a to přesto, že jsou k tomu zdravotnickou veřejností čas od času vyzývány.
Další známou metodou, jak omezit počet pacientů, je zvyšování spoluúčasti nemocných a nejrůznější další poplatky. Je sice na jedné straně pravda, že zavedení poplatků snižuje počty pacientů navštěvujících zdravotnická zařízení. Současně však roste i počet nemocných, kteří návštěvu lékaře oddalují a jejichž nemoc přejde do stadia, které se terapeuticky zvládá mnohem nákladněji. Když pacient přijde pozdě, bývá obviňován on, a tím částečně snímá obtížnou odpovědnost jak ze zdravotníků, tak z řídících pracovníků.
Omezení vyvolaná poplatky by neměla být nepřekročitelná a neměla by být plošná. Je chyba, jsou‑li takto omezovány děti a ti občané, kteří by poplatek zaplatit nemohli, popřípadě by to pro ně znamenalo závažný ekonomický problém.
Všeobecné zlepšení zdraví lidí
Bylo by to jistě ideální řešení. Méně lidí by v důsledku chronických nemocí požadovalo zdravotnické služby. Zdravotnictví by se orientovalo převážně na akutní zdravotní problémy. Takový záměr úzce souvisí s determinantami zdraví, z nichž mnohé však leží vně tradiční působnosti zdravotnictví.
Své zdraví mohou do značné míry ovlivnit jednotliví lidé. Proto se občas správně připomíná, že každý má pečovat o své zdraví. Poněkud se pomíjí skutečnost, že každá organizace a instituce i každá úroveň veřejné správy přijímá rozhodnutí, která mají větší nebo menší dopad na zdraví lidí. I když je nesporné, že zdravotnictví má v tomto ohledu výrazné úkoly (výzkum, motivace a vzdělávání, koordinace, kontrola a hodnocení), je zřejmé, že těžiště realizačních aktivit v oblasti péče o zdraví se přesouvá do široce pojímané společenské praxe.
Jakkoli je individuální aktivita jednotlivých občanů pečujících o své zdraví důležitá, pro zdravou společnost jsou významné demokratické mechanizmy veřejné politiky, která by měla zdraví respektovat jako jednu ze základních humánních hodnot a péči o zdraví by měla uznávat jako jedno z nezadatelných lidských práv.
Růst všeobecné zdravotní gramotnosti u dětí, všech občanů, a zejména u představitelů veřejné politiky je v tomto ohledu zásadní prioritou. I když se nedá poskytnout návod pro všechny situace, je důležité, aby byly při všem rozhodování zvažovány zdravotní důsledky.
Pokud se má zvládnout péče o rostoucí počet chronicky nemocných osob, bude samozřejmě nutné využívat všech vhodných metod. První 3 výše uvedené mají své limity. Množství finančních prostředků je omezeno, hospodárnost lze zlepšovat jen do určité míry i omezování zdravotnických služeb má své nepřekročitelné možnosti.
Naproti tomu zlepšování zdraví lidí prostřednictvím aktivity jedinců, rodin, dalších skupin, organizací a institucí, činností veřejné správy a všech řídících orgánů je téměř bez hranic. Dosud jsme v tomto ohledu v České republice na samém začátku. Zdravotní gramotnost je dosud povětšině neznámým pojmem [11].
Působení jednotlivých zmíněných metod je schematicky znázorněno na obr. 2.
Image 2. Znázornění čtyř metod ovlivňujících počet ošetřovaných chronických nemocných. 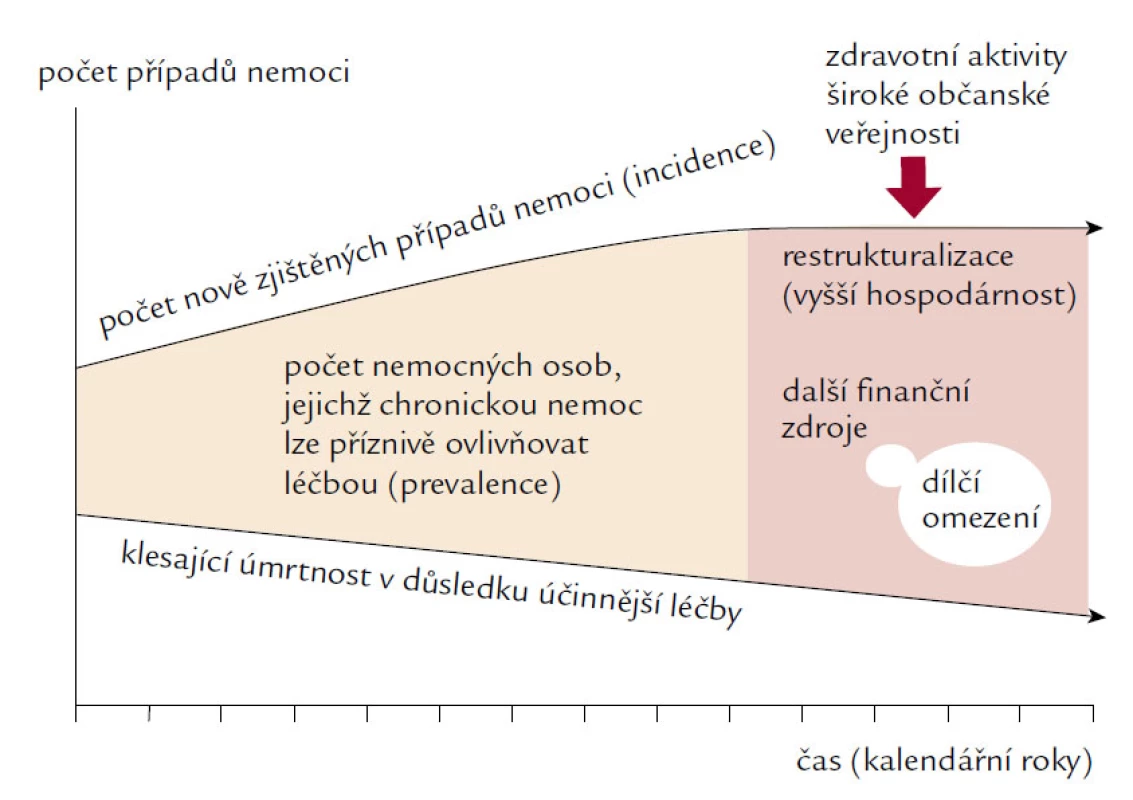
Je vhodné jasně uvést, že zdravotnictví, jehož činnost spočívá převážně na poskytování zdravotnických služeb, nestačí na řešení zdravotních problémů a bylo by pošetilé to od něj chtít. Zdravotnické služby mnohdy jen zmírňují utrpení nemocných a nemají vliv na podstatu zdravotního problému. Alkoholizmus nelze zvládnout rozšířením transplantačního programu jater, problém kouření se nedá podstatně ovlivnit prostřednictvím operací plic. Nejsme však bezmocní. Jen je potřeba pochopit, že je dobré být zdravý a že společnost by měla věnovat větší pozornost zdraví lidí. Asi se to nedá očekávat od politiků. Především zdravotníci by měli přispět k tomu, aby jednotlivé společenské struktury převzaly větší díl odpovědnosti za vytváření zdravého životního prostředí i za zvládání zdravotních problémů.
Důležitost metod přispívajících k prodloužení délky života ve zdraví
Cesta ke zvládnutí chronických nemocí tedy nespočívá jen v jejich diagnostice, léčbě a v následné rehabilitaci nemocných, ale především v celoživotní prevenci, lépe řečeno v posilování zdraví a v prodlužování délky života ve zdraví.
Takový záměr je zjednodušeně znázorněn na obr. 3, a to prostřednictvím tří modelů.
Image 3. Tři modely průběhu života v návaznosti na chronickou nemoc. 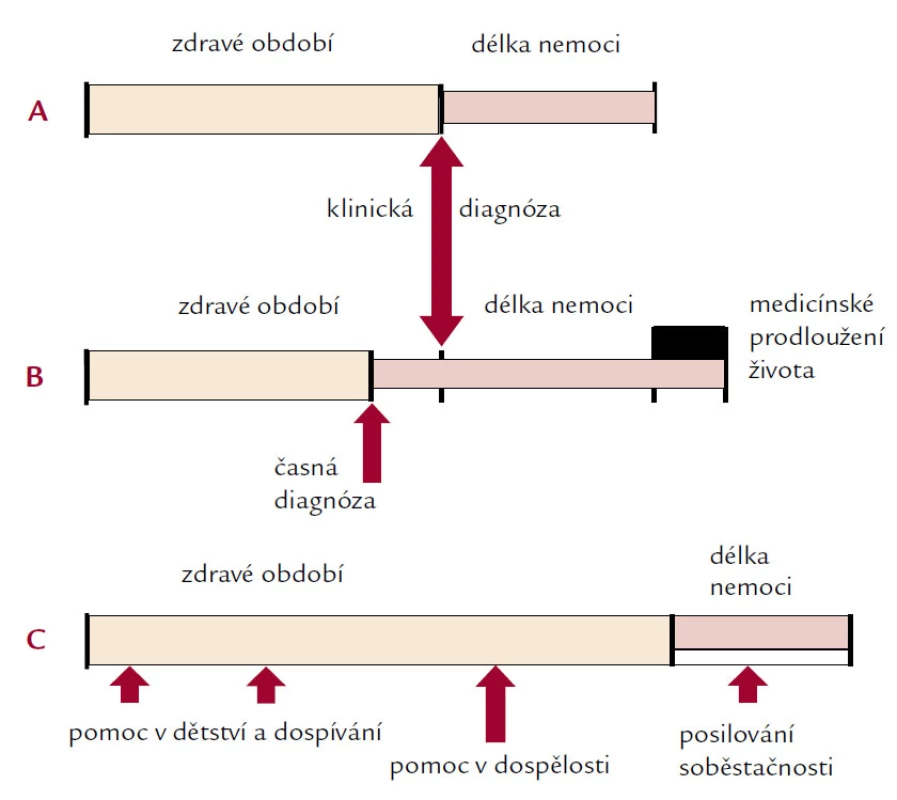
První model (A) znázorňuje průběh lidského života od narození přes zjištění klinické diagnózy až po úmrtí. Druhý model (B) symbolizuje pokrok klinické medicíny. Podstatně zlepšená diagnostika umožňuje zjistit chronickou nemoc v časných stadiích nemoci. Úspěšná terapie oddaluje úmrtí pacienta. Na modelu je rovněž znázorněno medicínské prodloužení života v nemoci. A konečně třetí model (C) nabízí východisko ve snaze prodloužit život lidí rozšířením intervalu života ve zdraví.
Dá se předpokládat, že i u lidí žijících zdravě a ve zdravém životním prostředí se časem objeví nějaká chronická nemoc. Jde ale o to, aby to bylo v co nejvyšším věku, a aby se tedy zásadně prodloužila délka života ve zdraví. K tomu nedojde samo sebou. Vyžádá si to výraznější pomoc rodinám s dětmi a cílenou pomoc dětem i dospívajícím. Je dosud nedostatečně zvládnuta návaznost zdravotnické a sociální péče, např. co se týče pomoci při posílení soběstačnosti starších občanů.
Snaha o účinné prodloužení života ve zdraví nenašla dosud v České republice účinné metody. Stačí poznamenat, že např. ve Švédsku je méně než poloviční spotřeba cigaret a zhruba poloviční spotřeba alkoholu. Švédové jsou od dětství vhodně motivováni k tělesné aktivitě a obezita je tam poměrně vzácná. Neexistují medicínské technologie, které by rozdíly ve výskytu zdravotně rizikových faktorů mezi Švédskem a ČR dokázaly vykompenzovat.
Střední délku života, kterou dosahujeme v ČR, měli Švédové před 25 lety. A to nemáme v ČR o 25 let horší nemocnice, lékaře nebo léky. Jsme jen o 25 let pozadu v pochopení jednoduchého faktu, že zdraví lidí se netvoří v nemocnicích, tam se jen s velkým úsilím a náklady zachraňuje, co se už pokazilo. Zdraví vzniká v rodinách, školách a na pracovištích, všude tam, kde lidé žijí, radují se a trápí i stárnou.
Občas se v médiích uplatňuje názor, že stárnutí populace je hrozbou pro financování zdravotnictví. Nezbývá než zdůraznit, že stárnutí populace není problém, ale velmi pozitivní důsledek zdravotní a sociální péče. Lidé dožívající se vysokého věku nejsou povětšině ti, kteří od mládí čerpali spoustu zdravotnických služeb. Jsou to lidé, kteří žili poměrně zdravě a zbytečně si zdraví neničili. Takoví lidé jsou příkladem pro ostatní. Nejsou hrozbou, ale bohatstvím společnosti.
Pokud se dá předpokládat příznivý vývoj politický, kulturní a ekonomický, je nutno počítat se stárnutím populace. To by mohlo společnost i ohrozit, pokud by lidé nedokázali adekvátně reagovat na měnící se okolnosti a pokud by ulpívali na předsudcích minulosti.
Potřeba rozvoje systému péče o zdraví a význam adekvátní odborné přípravy řídících zdravotnických pracovníků
Stojíme před zásadní reformou péče o zdraví v ČR. Stojíme před ní už více než 30 let. Dobrou zdravotní výchovu nemohou nahradit reklamní kampaně na multivitaminy, biopotraviny nebo na vybavení fit center. A už vůbec ne reklama na kouření a alkohol. Bohužel je velmi podceňována zdravotní výchova ve všech jejích základních složkách, a to pokud jde o edukaci pacientů, varování před zdravotními riziky a o výchovu ke zdraví. Snad nejslibnější výsledky jsou dosahovány na školách, kde se přece jen postupně začínají děti vést k tomu, aby si vážily samy sebe, aby se naučily rozhodovat, přejímat a unést odpovědnost, aby se zajímaly o všechno, co se týká zdraví, a aby si vážily svého zdraví i zdraví svých blízkých.
Zásadní změna, před kterou stojí péče o zdraví v ČR, tedy nemůže spočívat jen v dílčích rezortních změnách, nebo dokonce jen v dílčích úpravách financování zdravotnictví. Je nezbytné se podílet na vytvoření nově koncepčně pojatého systému péče o zdraví, který by spočíval jak na aktivitě jedinců, tak na činnosti všech společenských struktur.
I když zdravotnická veřejnost má spoustu starostí se zajištěním řádné činnosti zdravotnických zařízení, nezbývá než připomenout, že všichni zdravotníci by měli v systému péče o zdraví přijmout výraznou roli.
Je neúčinné lidi obviňovat, že se nestarají o své zdraví. Je lepší jim pomáhat při rozhodování pro zdraví a ještě lepší je vést lidi k pochopení, že jejich vlastní zdravotní aktivita má smysl. Východiskem dobrého systému péče o zdraví by se měl stát zájem lidí o zdraví a jejich schopnost přijmout a unést odpovědnost za zdraví.
Zdravý životní styl není finančně náročný (nekouřit, nepít příliš alkoholu, nepřejídat se, omezit opalování, jíst místní a sezónní zeleninu, pokud možno více chodit). Úspěšná cesta ke zdraví je do značné míry podmíněna výchovou a odbornou přípravou.
Nezbývá než vyjádřit rozčarování nad tím, že v ČR byla zrušena atestace z organizace a řízení zdravotnictví. Jak kdysi výstižně poznamenal prof. A. Žáček: „Kdo chce něco řídit, měl by o tom alespoň něco vědět.“ Klasické tržní metody řízení sice mohou napomoci k dosažení lepších hospodářských výsledků, ale jejich jednostranné uplatňování obvykle nevede ani ke zdraví, ani ke štěstí.
Stále se potýkáme s těžkým problémem, na který poukázal profesor Jaroslav Blahoš ve své přednášce na výročním zasedání World Medical Association po svém ročním působení ve funkci prezidenta: „Neúspěchy v řízení, jichž jsme byli dosud smutnými svědky, byly částečně důsledkem diletantských způsobů samouků (platí to nejen o zdravotnictví). Stále bohužel platí, že příslušnost k určité politické straně má prioritu před vzděláním a etikou. Připadá mi někdy, že političtí režiséři považují zdravotnickou obec za snadno manipulovatelný kompars“ [12].
Závěr
Pokud zdravotnická veřejnost nenajde cestu k lidem, musí počítat s tím, že rostoucí počet lidí bude hledat cestu do stále obtížněji financovaných zdravotnických zařízení. Podstatné zvýšení poplatků sice může omezit počet nových pacientů, ale zdraví lidí to neposílí.
V oblasti řízení zdravotnictví se potvrzuje odvěká lidská zkušenost o významu vzdělání, dobré odborné přípravy, etiky a humánního poslání medicíny, které dává celému systému péče o zdraví smysl.
Dosavadní situace dokládá, že neblahá minulost východní Evropy má dlouhou budoucnost. Vyžádá si to zřejmě ještě dlouhý čas, než pochopíme, že peníze nejsou cílem, ale prostředkem, a že svoboda, důstojnost, svébytnost, lidská sounáležitost i lidské zdraví jsou hodnoty, ke kterým stojí za to směřovat.
Publikace byla podpořena VZ MSM0021622421.
Doručeno do redakce: 18. 5. 2010
prof. MUDr. Jan Holčík, DrSc.
www.med.muni.cz
e‑mail: jholcik@med.muni.cz
Sources
1. WHO. World Health Report 2000. Health Systems: Improving Performance. Geneva: WHO 2000. Available from: http://www.who.int/whr/2000/en/whr00_en.pdf. 15. 5. 2010.
2. Commission of the European Communities. White Paper: Together for Health: A Strategic Approach for the EU 2008–2013. Available from: http://ec.europa.eu/health-eu/doc/whitepaper_en.pdf. 15. 5. 2010.
3. Kolektiv autorů. Sociální lékařství. Praha: Avicenum 1970.
4. WHO. Health 21 – health for all in the 21st century. The health for all policy framework for the WHO European Region, European Health for All Series No 6. Copenhagen: WHO Regional Office for Europe 1999.
5. Světová zdravotnická organizace. Zdraví 21 – zdraví do 21. století. Praha: MZ ČR 2001.
6. Holčík J. Zdraví 21 – výklad základních pojmů. Praha: MZ ČR 2004.
7. MZ ČR. Zdraví 21 – Dlouhodobý program zlepšování zdravotního stavu obyvatelstva ČR. Praha: MZ ČR 2003.
8. Marmot M, Wilkinson RG. Social Determinants of Health – The Solid Facts. Copenhagen: WHO 2003.
9. Mossialos E, Le Grand J. Health Care and Cost Containment in the European Union. Aldershot: Ashgate Publishing Limited 2001.
10. Butler J. The Ethics of Health Care Rationing. Principles and Practices. London: Cassell 1999.
11. Holčík J. Zdravotní gramotnost a její role v péči o zdraví. Brno: MSD 2009.
12. Blahoš J. Metamorphoses Medicinae. Zdravotnictví v České republice 2000; 3 : 2–5.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2010 Issue 7-
All articles in this issue
- Hyperlipoproteinemie a dyslipoproteinemie II. Terapie: Nefarmakologická a farmakologická léčba
- Chronická pankreatitida a skelet
- Nezbytnost soustavného rozvoje rozsáhlého systému péče o zdraví
- Elektrokardiografické markery u pacientov s hypertrofickou kardiomyopatiou
- Mezinárodní kurz NATO pro nácvik a výuku řešení situací s hromadným výskytem raněných
- 12 rokov kontinuálneho medicínskeho vzdelávania na Slovensku
- Hypofyzární adenomy – kam směřuje léčba na počátku 21. století?
- Kyselina oxalová – významný uremický toxín
- Vplyv testosterónu na kardiovaskulárne ochorenia u mužov
- Současné možnosti a principy patomorfologické diagnostiky nádorů
- Nátriuretické peptidy pri aortovej stenóze
- Kardiovaskulárne ochorenia u reumatoidnej artritídy
- Zásady péče o pacienty s intermitentními klaudikacemi
- Trnitá cesta metabolického syndromu prosadit se v praxi
- Diabetická osteopatie: onemocnění kdysi sporné a pravděpodobně významné
- Dočkáme se protinádorových vakcín?
- Současné možnosti léčby osteoporózy
- Laboratorní diagnostika a endokrinologie
- Infekcia parvovírusom B19 – príčina závažnej anémie po transplantácii obličky
- Přežití a kvalita života u popálenin
- Technika zaťažovania skeletu so spätnou väzbou v rehabilitácií osteoporotického pacienta (Biomechanická analýza)
- Index pevnosti femuru versus hustota kostného minerálu: nové poznatky (Slovenská epidemiologická štúdia)
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Laboratorní diagnostika a endokrinologie
- Vplyv testosterónu na kardiovaskulárne ochorenia u mužov
- Infekcia parvovírusom B19 – príčina závažnej anémie po transplantácii obličky
- Chronická pankreatitida a skelet
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

