-
Medical journals
- Career
Hypertriglyceridemie a kardiovaskulární riziko
Authors: T. Štulc
Published in: Kardiol Rev Int Med 2012, 14(3): 157-160
Category:
Overview
Hypertriglyceridemie je častá metabolická odchylka, která se většinou pojí s dalšími složkami tzv. aterogennídyslipidemie, především se snížením HLD-cholesterolu. Experimentální i epidemiologicképráce ukazují, že patogenetické účinky hypertriglyceridemie jsou převážně nepřímé – jsou zprostředkoványzvýšenou produkcí „malých denzních“ LDL částic a remnantních částic a snížením koncentraceHDL-cholesterolu. Hypertriglyceridemie je tak především markerem aterogenních změn různých lipoproteinovýchčástic a často též přítomnosti dalších složek metabolického syndromu. Základem léčbyhypertriglyceridemie jsou dietní a režimová opatření, při nedostatečném účinku lze zvážit podání fibrátůnebo niacinu.
Klíčová slova:
triglyceridy – aterogenní dyslipidemie – kardiovaskulární riziko – ateroskleróza – epidemiologie –klinické studieÚvod
Otázka hypertriglyceridemie jako rizikovéhofaktoru kardiovaskulárních (KV) onemocněníje předmětem diskuzí již několik desetiletí. S nástupem statinů v léčbě hypercholesterolemiea s jejich obrovskými úspěchy v kardiovaskulární prevenci se zájem o ostatní lipidy a lipoproteiny oslabil, v poslední době však zažívá určitou renesanci. Výsledky léčby statiny se zřejmě přiblížily hranici jejich možností, a lékaři proto hledajíjiné způsoby jak dále snížit riziko, které přetrvávái po účinném snížení LDL-cholesterolu (LDL-c). Různé analýzy statinových studiíukazují, že toto riziko je nezávislé na dosaženémsnížení LDL-c a je vázané na další lipidovéparametry – především na triglyceridy, HDL-c, non-HDL-c nebo jejich kombinaci (někdy se v tomto smyslu používá označení „reziduální riziko“).
Problematice hypertriglyceridemie byla věnována stanoviska evropských i amerických společností [1,2] publikovaná v posledních dvou letech. V tomto článku shrnuji nejdůležitější patofyziologické i epidemiologické poznatky o významu hypertriglyceridemie jako rizikového faktoru aterogeneze a kardiovaskulárních onemocnění a o významu její léčby.
Triglyceridy a aterogeneze: patogenetické mechanizmy
Mechanizmus aterogenního působení triglyceridů je předmětem kontroverzních diskuzí již mnoho let. Dlouhou dobu převládal názor, že jejich význam v tomto směru je jen malý. Tento skeptický pohled měl dva hlavní důvody: Triglyceridy nejsou v aterosklerotických plátech významněji obsaženy a hlavní částice bohaté na triglyceridy – chylomikraa VLDL částice – nemohou vzhledem ke svojí velikosti pronikat do subendoteliálního prostoru. Dlouhou dobu převládal názor, že do prostoru cévní stěny mohou pronikat pouze LDL částice.
Skutečnost je však složitější. Chylomikrai VLDL částice sice opravdu nemohou přestoupit přes endoteliální výstelku, tyto částice však během dalšího vývoje ztrácejí triglyceridy (procesem lipolýzy zprostředkované lipoproteinovou lipázou) a postupně se zmenšují; navíc jsou obohacovány o cholesterol, který získávají z LDL a HDL částic. Tímto procesem vznikají tzv. remnantní částice – chylomikronové remnanty a IDL (intermediate-density lipoprotein) částice, které již mohou pronikat do subendoteliálního prostoru, kde působí proaterogenně podobným způsobem jako LDL částice. Je tedy zřejmé, že čím větší počet chylomiker a VLDL částic je při hypertriglyceridemii uvolněn do cirkulace, tím vyšší počet remnantních částic z nich nakonec vznikne. Z IDL částic pak navíc dalším vývojem vznikají LDL částice. Zcela a beze zbytku tedy platí, že všechny aterogenní částice (remnantní lipoproteiny a LDL částice) vznikají z částic bohatých na triglyceridy.
Aterogenní působení remnantních částic závisí na množství cholesterolu, který obsahují. Při hypertriglyceridemii se podíl cholesteroluv remnantních částicích zvyšuje a jejich proaterogenní potenciál je výraznější.
Hypertriglyceridemie však nepříznivě ovlivňuje metabolizmus lipoproteinů i dalšími mechanizmy. Výměnou za cholesterol vede k obohacování LDL a HDL částic o triglyceridy, které jsou později degradovány a LDL i HDL částice se zmenšují. To vede ke vzniku tzv. „malých denzních“ LDL částic, které jsou vysoce aterogenní, a ke snížení koncentrace HDL-cholesterolu. Hypertriglyceridemie má navíc přímé nepříznivé účinky na cévní stěnu – snižuje vazodilataci závislou na endotelu a vede k aktivaci prozánětlivých molekul. Tyto účinky zřejmě souvisejí se zvýšenou koncentrací volných mastných kyselin v mikrocirkulaci.
Hypertriglyceridemie tedy může přispívatk rozvoji aterosklerózy několika mechanizmy:zvyšuje počet i aterogenitu remnantníchčástic, zvyšuje zastoupení „malých denzních“LDL částic, snižuje koncentraci HDL-cholesterolua má přímé škodlivé účinky na endotel.
Triglyceridy a kardiovaskulární riziko: epidemiologické studie
Pochybnosti ohledně úlohy triglyceridů jako nezávislého rizikového faktoru KV onemocnění vycházejí především z nejednoznačných výsledků epidemiologických studií. Zvýšené hladiny triglyceridů jsou sice většinou v těchto studiích spojeny se zvýšením KV rizika, tato souvislost se však výrazně oslabuje nebo zcela zaniká po korekci na další rizikové faktory (HDL-c, non-HDL-c, tělesná hmotnost a další). Vzhledem k tomu, že výsledky různých studií jsou do určité míry rozporné, mají pro hodnocení vztahu hypertriglyceridemie a KV rizika největší váhu rozsáhlé meta-analýzy, které byly v poslední době provedeny.
Hokansonova meta-analýza z roku1996 [3], zahrnující 16 studií a více než 57 000 osob, prokázala zvýšení KV rizika u mužů i u žen (RR 1,32 a 1,76 na každé zvýšení koncentrace triglyceridů o 1 mmol/l). Tato závislost se oslabila po korekci na HDL-c (RR 1,14 a 1,37), zůstala však pro obě pohlaví statisticky významná. Také novější Sarwarova meta-analýza z roku 2006 [4] (29 studií, 262 000 osob) ukázala zvýšení KV rizika i po korekci na různé rizikové faktory včetně koncentrace lipidů (RR 1,72 pro nejvyšší proti nejnižšímu tercilu koncentrace triglyceridů). Způsob korekce v jednotlivých studiích však byl značně heterogenní a ne vždy důsledný, což částečně omezuje hodnotu tohoto výsledku.
Největším přínosem k této problematice byla bezesporu Emerging Risk Factors Collaboration [5], která zahrnula největší počet studií (69) i osob (302 000), především však prováděla analýzu s využitím individuálních dat jednotlivých osob, což umožnilo daleko spolehlivější korekci na množství zavádějících (confounding) faktorů. I v této meta-analýze byla zřetelná poměrně silná závislost mezi koncentrací triglyceridů a rizikem ICHS (RR 1,37 na každé zvýšení koncentrace TG o jednu směrodatnou odchylku); význam triglyceridů pro riziko CMP byl podstatněmenší. Tato závislost však vymizela po korekci na ostatní rizikové faktory, přičemž největší vliv měla korekce na HDL-ca non-HDL-c (obr. 1).
Image 1. Relativní riziko koronárních příhod v závislosti na koncentraci triglyceridů v krvi. 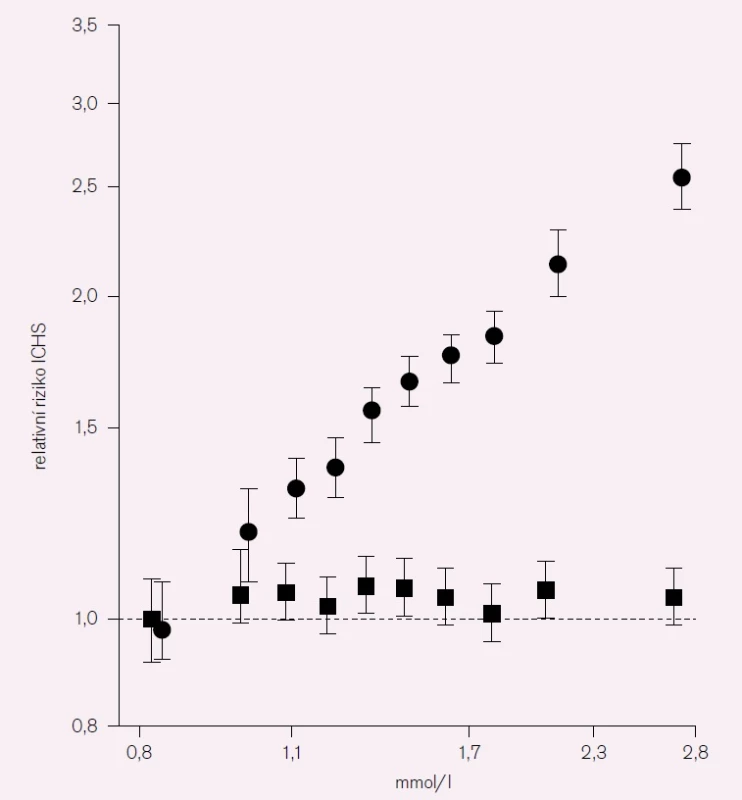
● – bez korekce na jiné rizikové faktory, ■ – adjustováno na další rizikové faktory, ICHS – ischemická choroba srdeční Zdá se tedy, že výsledky epidemiologických studií příliš nesvědčí pro význam triglyceridů jako nezávislého rizikového faktoru KVO. Tento závěr je však třeba brát s určitou rezervou, protože hodnocení vlivu triglyceridů v klinických studiích je zatíženo množstvím metodologických problémů. Hlavním z nich je velká variabilita koncentrace triglyceridů v krvi. Výsledek jednoho náhodného měření je proto jen nepřesným ukazatelem „obvyklé“ koncentrace triglyceridů u dané osoby, což značně ztěžuje průkaz vztahu ke KV riziku, pokud by skutečně existoval (tzv. regression dilution bias). Druhým problémem je silná nepřímá závislost mezi koncentracemi HDL-ca triglyceridů, proto korekce na HDL-c oslabuje vztah mezi triglyceridy a KV rizikem – toto však platí i opačně. Z určitého pohledu proto může být vhodné nahlížet na nízký HDL-c a hypertriglyceridemii jako na propojenou dvojici rizikových faktorů, kterou v praxi obvykle označujeme jako diabetickou nebo aterogenní dyslipidemii. Ve shodně s tím také evropská doporučení považují vztah aterogenní dyslipidemie a KV rizika za přesvědčivý, kdežto vztah samostatné hypertriglyceridemie nebo nízkého HDL-c za otazný. Posledním problémem je skutečnost, že jako ukazatel hypertriglyceridemie je používána koncentrace triglyceridů nalačno. Vzhledem k dlouhému trvání postprandiálního vzestupu koncentrace triglyceridů se však z tohoto hlediska ve stavu „nalačno“ nacházíme jen menšinu času. Lačné a postprandiální koncentrace triglyceridů spolu příliš nekorelují, a lačné koncentrace proto zřejmě nejsou přesným ukazatelem „průměrné zátěže“ triglyceridy. Ve shodě s tím také některé práce ukazují, že postprandiální koncentrace triglyceridů mají z hlediska KV lepší prediktivní hodnotu než koncentrace nalačno [6].
Snižuje léčba hypertriglyceridemie riziko KV příhod?
Může se zdát překvapivé, že odpověď na tuto jednoduchou a zcela zásadní otázku stále neznáme. Bližší pohled na naše léčebné možnosti a na dosud provedené klinické studie však ukazuje, že tento neuspokojivý stav má dva dobré důvody: Především, žádná studie hypolipidemické léčby u pacientů s hypertriglyceridemií nebyla dosud provedena, a dále žádný z dostupných léčebných postupů – především fibráty, niacin a režimová opatření – neovlivňuje pouze nebo především triglyceridy, ale vždy současně i další lipidy a lipoproteiny. Je proto obtížné odlišit příspěvek těchto různých účinků pro konečný výsledek léčby.
Pacienti s hypertriglyceridemií dosud skutečně stáli stranou pozornosti autorů klinických studií. Je to dáno jistě především tím, že úloha triglyceridů jako samostatného rizikového faktoru není jednoznačně prokázána. Starší studie (včetně fibrátových a niacinových) proto byly většinou zaměřeny na léčbu hypercholesterolemie. Hypertriglyceridemie byla navíc v naprosté většině studií vylučovacím kritériem, zřejmě především proto, že kolísání hladin triglyceridů u těchto pacientů zvyšuje variabilitu koncentrace dalších lipoproteinů. Pacienti s hypertriglyceridemií také často patří k méně ukázněným, což je opět z hlediska klinických studií nežádoucí. Více překvapivé je, že i v novějších studiích, ve kterých byla účast těchto pacientů v zásadě žádoucí (FIELD, ACCORD, AIM-HIGH), byly vstupní koncentrace triglyceridů téměř nebo zcela normální.
Máme tedy sice studie s léky, které účinně snižují triglyceridy, pacienti s hypertriglyceridemií však jsou v těchto studiích zahrnuti jen v omezené míře. To má z hlediska hodnocení výsledků těchto studií značný význam. Pro léčbu hypertriglyceridemie totiž platí, že efekt léčby – tedy snížení triglyceridů – závisí na výchozí koncentraci triglyceridů: u pacientů s těžší hypertriglyceridemií je pokles po léčbě obvykle velmi výrazný, kdežto při lehčí poruše nebo dokonce normálních koncentracích bývá efekt jen omezený. Tento vztah platí jistě především pro fibráty a niacin, je však patrný i ve studiích se statiny (které také snižují hladinu triglyceridů, i když podstatně méně). Ve shodě s tím byl ve všech dosavadních fibrátových i niacinových studiích pokles triglyceridů spíše mírný, což mohlo přispět k často nepřesvědčivému snížení KV rizika.
Hypotéza, že hypolipidemická léčba by mohla u pacientů s hypertriglyceridemií snižovat KV riziko více, než ukazují hlavní výsledky dosavadních fibrátových a niacinových studií, má podporu v subanalýzách velkých fibrátových studií (tab. 1). U pacientů s vyšší koncentrací TG bylo dosaženo většího snížení KV rizika, než tomu bylo v celé studii. A naopak, pacienti s nižšími triglyceridy měli prospěch z léčby menší nebo téměř žádný. Tato souvislost je patrná ve všech studiích a jejistě přesvědčivá, přesto však nemůže být náhradou za chybějící samostatnou studii u pacientů s hypertriglyceridemií.
Table 1. Snížení výskytu kardiovaskulárních příhod ve studiích s fibráty. 
Ani uvedené subanalýzy neodpovídají na otázku, jestli byl pokles KV rizika způsoben snížením hladiny triglyceridů nebo ovlivněním jiných lipidových (nebo i nelipidových) faktorů. Odpověď však zřejmě nemůžeme očekávat, dokud nebudeme mít k dispozici léčbu, kterás nižuje výhradně nebo převážně pouze triglyceridy. Na druhou stranu se jedná o otázku spíše teoretickou: Pokud bychom věděli s jistotou, že léčba fibráty, niacinem nebo dalšími léky přináší pacientům s hypertriglyceridemií prospěch (aditivní k léčbě LDL-c pomocí statinů), byla by tato informace z praktického hlediskaz cela dostatečná.
Uvedené výsledky tedy mohly vcelku oprávněně vést k mírně optimistickému názoru, že význam léčby hypertriglyceridemie není sice nesporný, ale přesto pravděpodobný, a že vliv na KV příhody je zřejmě spíše mírný, ale přesto patrný. Touto představou poněkud otřásly nedávné výsledky studie AIM-HIGH s niacinem, která přes příznivé změny koncentrace lipidů neprokázala žádný prospěch z léčby a navíc byl patrný trend k zvýšenému výskytu KV úmrtí a mozkových příhod.
Hypertriglyceridemie a kardiovaskulární riziko v klinické praxi
Ani po mnoha letech diskuzí o významu triglyceridů nám tedy výsledky výzkumu ani klinické studie stále nedávají tak jednoduchý a jednoznačný obraz, jaký bychom si přáli. Přibližším pohledu však tento obraz zůstává sice možná složitý, přitom je ale nakonec velmi konzistentní. Hypertriglyceridemie má množství jasně prokázaných aterogenních účinků. Většina z nich však není přímo způsobena samotnými triglyceridy, ale remnantními lipoproteiny, které z částic bohatých na triglyceridy vznikají, nebo kvalitativními změnami dalších lipoproteinů, které jsou hypertriglyceridemií způsobeny. Výsledky epidemiologických studií tomu velmi dobře odpovídají. Je zde patrná jasná a silná závislost mezi koncentrací trygliceridů a rizikem KV příhod, tato závislost se však oslabuje po korekci na další lipidové ukazatele, které s hypertriglyceridemií patofyziologicky souvisejí (především HDL-ca non-HDL-c). A není tedy překvapivé, že léčebné prostředky, které vedou ke snížení hladiny triglyceridů, současně také ovlivňujíi další lipidy a lipoproteiny.
Nelze tedy jednoduše uzavřít, že hypertriglyceridemie zvyšuje KV riziko „sama o sobě“, nezávisle na dalších změnách lipoproteinů, ani že samotné snížení hladiny triglyceridů bez dalších změn lipidového spektra má příznivé kardiovaskulární účinky. Hypertriglyceridemie je spíše jednou z několika aterogenních poruch lipidového metabolizmu, které jsou navzájem patogeneticky propojeny a vyskytují se často společně. Patří sem především snížení hladiny HDL-cholesterolu a zvýšení koncentrace „malých denzních“ LDL částic, ale také zvýšení koncentrace apoB a zvýšené množství remnantních částic – jedná se o různé složky tzv. diabetické dyslipidemie, která sama je jen jedním z prvků metabolického syndromu. Hypertriglyceridemie je zde jistě jedním z patogenetických činitelů. Z klinického hlediska má však nesporně větší význam skutečnost, že je ukazatelem přítomnosti dalších odchylek, z nichž některé nelze běžným vyšetřením prokázat (kvalitativní odchylky lipoproteinů). Kromě toho by nález hypertriglyceridemie měl být vždy důvodem k pátrání po ostatních složkách metabolického syndromu.
Pokud jde o léčbu hypertriglyceridemie, jsou stávající doporučení vzhledem k nedostatku přesvědčivých dat z klinických studií stále velmi konzervativní. Podle evropských doporučení pro prevenci KVO [12] je zvýšení hladiny triglyceridů (nad 1,7 mmol/l) považováno za ukazatel zvýšeného rizika, triglyceridy však nejsou považovány za cíl léčby. Samostatné doporučení pro léčbu dyslipidemií [13] stanovuje hypertriglyceridemii jako volitelný cíl léčby. Koncentrace > 1,7 mmol/l jsou indikací k nefarmakologické léčbě a hodnoty > 2,3 mmol/l pak důvodem ke zvážení indikace fibrátů nebo niacinu. Americká doporučení [14] sice stanovila hypertriglyceridemii (> 2,3 mmol/l) jako indikaci pro nasazení léčby již v roce 2001, jako cílové hodnoty léčby u těchto pacientů jsou však uváděny hodnoty non-HDL-cholesterolu.
Z praktického hlediska je zřejmé, že jakékoli zvýšení koncentrace triglyceridů nad hranici1,7 mmol/l by mělo být důvodem k dietní a režimové léčbě (fyzická aktivita, váhová redukce u pacientů s nadváhou a obezitou). Tato léčba je především bezpečná a má význam nejen s ohledem na triglyceridy, ale i na další složky metabolického syndromu. Podávání fibrátů nebo niacinu u pacientů s hodnotami > 2,3mmol/l sice jasnou oporu v doporučeních nemá, je však považováno za „volitelnou“ možnost, která zůstává na zvážení každého lékaře.
Doručeno do redakce 29. 6. 2012
Přijato po recenzi 23. 7. 2012
doc. MUDr. Tomáš Štulc, Ph.D.
III. interní klinika 1. LF UK a VFN Praha
tstulc@lf1.cuni.cz
Sources
1. Chapman MJ, Ginsberg HN, Amarenco P et al. European Atherosclerosis Society Consensus Panel. Triglyceriderich lipoproteins and high-density lipoprotein cholesterol in patients at high risk of cardiovascular disease: evidence and guidance for management. Eur Heart J 2011; 32 : 1345–1361.
2. Miller M, Stone NJ, Ballantyne C et al. American Heart Association Clinical Lipidology, Thrombosis, and Prevention Committee of the Council on Nutrition, Physical Activity, and Metabolism; Council on rteriosclerosis,
Thrombosis and Vascular Biology; Council on Cardiovascular Nursing; Council on the Kidney in Cardiovascular Disease. Triglycerides and cardiovascular disease: a scientific statement from the American Heart Association. Circulation 2011; 123 : 2292–2333.
3. Hokanson JE, Austin MA. Plasma triglyceride level is a risk factor for cardiovascular disease independent of high-density lipoprotein cholesterol level: a metaanalysis of population-based prospective studies.
J Cardiovasc Risk 1996; 3 : 213–219.
4. Sarwar N, Danesh J, Eiriksdottir G et al. Triglycerides and the risk of coronary heart disease: 10,158 incident cases among 262,525 participants in 29 Western prospective studies. Circulation 2007; 115 : 450–458.
5. Di Angelantonio E, Sarwar N, Perry P et al. Emerging Risk Factors Collaboration. Major lipids, apolipoproteins, and risk of vascular disease. JAMA 2009; 302 : 1993–2000.
6. Nordestgaard BG, Benn M, Schnohr P et al. Nonfasting triglycerides and risk of myocardial infarction, ischemic heart disease, and death in men and women. JAMA 2007; 298 : 299–308.
7. Manninen V, Tenkanen L, Koskinen P et al. Joint effects of serum triglyceride and LDL cholesterol and HDL cholesterol concentrations on coronary heart disease risk in the Helsinki Heart Study. Implications for
treatment. Circulation 1992; 85 : 37–45.
8. Robins SJ, Collins D, Wittes JT et al. VA-HIT Study Group. Veterans Affairs High-Density Lipoprotein Intervention Trial. Relation of gemfibrozil treatment and lipid levels with major coronary events: VA-HIT: a randomized controlled trial. JAMA 2001; 285 : 1585–1591.
9. The BIP Study Group. Secondary prevention by raising HDL cholesterol and reducing triglycerides in patients with coronary artery disease. The Bezafibrate Infarction Prevention (BIP) Study. Circulation 2000;
102 : 21–27.
10. Scott R, O’Brien R, Fulcher G et al. Fenofibrate Intervention and Event Lowering in Diabetes (FIELD) Study Investigators. Effects of fenofibrate treatment on cardiovascular disease risk in 9,795 individuals with type 2 diabetes and various components of the metabolic syndrome: the Fenofibrate Intervention and Event Lowering in Diabetes (FIELD) study. Diabetes Care 2009; 32 : 493–498.
11. ACCORD Study Group. Effects of combination lipid therapy in type 2 diabetes mellitus. N Eng J Med 2010; 362 : 1563–1574.
12. Perk J, De Backer G, Gohlke H et al. European Guidelines on cardiovascular disease prevention in clinical practice (version 2012): The Fifth Joint Task Force of the European Society of Cardiology and Other Societies on Cardiovascular Disease Prevention in Clinical Practice (constituted by representatives of nine societies and by invited experts). Developed with the special contribution of the EuropeanAssociation
for Cardiovascular Prevention & Rehabilitation (EACPR). Eur Heart J 2012; 33 : 1635–1701. doi:10.1093/eurheartj/ehs092.
13. European Association for Cardiovascular Prevention & Rehabilitation, Reiner Z, Catapano AL, De Backer G et al. ESC/EAS Guidelines for the management of dyslipidaemias: The Task Force for the management of dyslipidaemias of the European Society of Cardiology (ESC) and the European Atherosclerosis Society (EAS). Eur Heart J 2011; 32 : 1769–1818.
14. Expert Panel on Detection, Evaluation, and Treatment of High Blood Cholesterol in Adults. Executive Summary of The Third Report of The National Cholesterol Education Program (NCEP) Expert Panel on Detection, Evaluation, And Treatment of High Blood Cholesterol In Adults (Adult Treatment Panel III). JAMA 2001; 285 : 2486–2497.
Labels
Paediatric cardiology Internal medicine Cardiac surgery Cardiology
Article was published inCardiology Review

2012 Issue 3-
All articles in this issue
- Antidiabetika a kardiovaskulární riziko – dříve a nyní
- Význam stanovení apolipoproteinů B a A-1 pro klinickou praxi
- Reziduální vaskulární riziko a možnosti jeho ovlivnění
- Zítřky lipidy modifikující terapie – jaké budou?
- Náhlá smrt v kardiologii
- Hypertriglyceridemie a kardiovaskulární riziko
- Troponin jako prognostický rizikový faktor u pacientů hospitalizovaných pro akutní dekompenzaci chronického systolického srdečního selhání
- Léčba levosimendanem: up-date 2012
- Ticagrelor u pacientů s akutním koronárním syndromem
-
Antitrombotica v prevenci cévní mozkové příhody
1. část – Význam protidestičkové léčby - Renální denervace a její postavení v léčbě rezistentní hypertenze
- Mitrální stenóza v terminální fázi – kazuistika
- Cardiology Review
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Význam stanovení apolipoproteinů B a A-1 pro klinickou praxi
- Ticagrelor u pacientů s akutním koronárním syndromem
- Hypertriglyceridemie a kardiovaskulární riziko
- Troponin jako prognostický rizikový faktor u pacientů hospitalizovaných pro akutní dekompenzaci chronického systolického srdečního selhání
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

