-
Medical journals
- Career
Kardiovaskulární riziko spánkové apnoe a kazuistika
Authors: Jana Vyskočilová
Authors‘ workplace: Spánková laboratoř plicního oddělení EUC Kliniky Plzeň
Published in: Vnitř Lék 2017; 63(11): 843-847
Category: Reviews
Overview
Mezi nejčastější poruchy dýchání ve spánku patří spánková apnoe, která negativně ovlivňuje především kvalitu spánku, a tím má vliv na všechny orgány v těle. Mezi nejzávažnější komplikace neléčené spánkové apnoe patří kardiovaskulární onemocnění včetně nejzávažnější komplikace – náhlého úmrtí ve spánku následkem závažné poruchy srdečního rytmu.
Klíčová slova:
centrální spánková apnoe – kardiovaskulární nemoci – obstrukční spánková apnoe – spánková apnoeÚvod
Úlohou spánku je fyzický a psychický odpočinek organizmu. V hlubokém spánku dochází k utlumení všech tělesných funkcí, zvyšuje se hladina růstového hormonu, syntéza proteinů, v REM spánku se zvyšuje krevní tlak a dechová a srdeční frekvence.
Délka spánku je individuální, důležitá je role spánku na výkonnost v následujícím dni. Lidé se dělí na ty, kterým stačí krátká nebo dlouhá doba spánku – tzv. krátkospáči a dlouhospáči a dále na tzv. sovy – s větší výkonností v noci a potřebou spánku v dopoledních hodinách a tzv. skřivany, u kterých je vše naopak.
Příliš dlouhý i příliš krátký spánek je spojen s častější incidencí kardiovaskulárních nemocí, karcinomu, cévní mozkové příhody a suicidií.
Poruchy dýchání ve spánku
Poruchy dýchání ve spánku mají vliv na spánek a ovlivňují dopad spánku na odpočinek organizmu.
Obstrukční spánková apnoe
Nejčastější poruchou dýchání ve spánku je obstrukční spánková apnoe (OSA).
Charakteristickým projevem OSA jsou apnoe a hypopnoe, které buď jsou, nebo nejsou vyvolány faryngální obstrukcí a hypoventilací. Obstrukční spánková apnoe je způsobena kolapsem horních cest dýchacích [1], který vede k tranzitorní hypoxii.
Podle druhu poruch dýchání ve spánku mohou být tyto spojeny s hypoxemií nebo hypoxemií a hyperkapnií.
Patogeneticky způsobují poruchy dýchání ve spánku centrálně nervové nebo neuromuskulární procesy, které vedou ke změnám centrální regulace dýchání nebo ke změně tonu svaloviny horních cest dýchacích [2]. Výskyt nejčastější z poruch dýchání ve spánku – obstrukční spánkové apnoe – je 3–7 % v celkové populaci.
Rizikové faktory spánkové apnoe jsou mužské pohlaví, nadváha a věk, dále kouření, konzumace alkoholu a malá tělesná aktivita [3].
Spánková apnoe se vyskytuje i u dětí, 1–4 % školních dětí má spánkovou apnoi, u dětí bývá tato spojena s adenotonzilární hypertrofií a adipozitou [3].
Klasifikace spánkové apnoe
Tíže poruchy je určena počtem apnoí a hypopnoí za hodinu spánku – AHI index (apnoe-hypopnoe index):
- lehká apnoe – AHI 5–15/hod
- středně těžká spánková apnoe – AHI 15–30/hod
- těžká spánková apnoe – AHI více než 30/hod
Podle místa vzniku se apnoe a hypopnoe dělí na obstrukční, u níž je příčinou zúžení či uzávěr horních cest dýchacích, centrální, u níž chybí podnět k dýchání z dechového centra a smíšené, u nichž je přítomna centrální a obstrukční složka.
Centrální respirační události jsou často přítomny např. u srdečního selhání spolu s periodickým dýcháním či u cévních mozkových příhod.
Projevy spánkové apnoe
Hlavní projevy spánkové apnoe jsou:
- noční:
- pauzy v dýchání a chrápání pozorované partnerem
- probuzení s úlekem a pocitem dušení
- spánek bez pocitu odpočinku
- noční žízeň
- nykturie
- noční pocení
- obstrukce nosu
- gastroezofageální reflux
- erektilní dysfunkce
- poruchy usínání
- denní:
- nadměrná denní spavost
- ranní suchost v ústech
- ranní bolesti hlavy
- poruchy koncentrace
- podrážděnost
- poruchy nálady
Vyšetření a diagnostika spánkové apnoe
První podezření na spánkovou apnoi může vzniknout již na základě anamnézy. Vzhledem ke zdravotním dopadům neléčeného onemocnění by měly být obsahem základem každého klinického vyšetření alespoň základní otázky:
- Chrápete?
- Pozoroval váš partner zástavy v dýchání?
- Jste unavený?
Tíži nadměrné spavosti lze částečně specifikovat pomocí dotazníků, např. Epworthská škála spavosti, Stop-Bank či Berlínský dotazník.
Nejčastěji je ve spánkových laboratořích užívána Epworthská škála spavosti (tab). O nadměrné denní spavosti svědčí hodnoty vyšší než 10 bodů.
Table 1. Epworthská škála spavosti 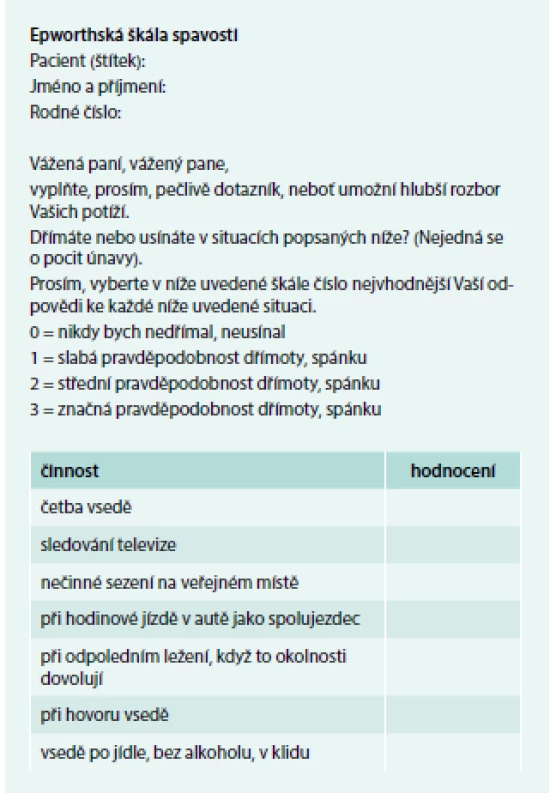
Ke klinickému vyšetření patří podrobné ORL vyšetření s posouzením eventuálního výskytu a tíže překážky v horních cestách dýchacích.
Ambulantní vyšetření a diagnostika ve spánkové laboratoři má 3 možné úrovně:
- screeningové ambulantní vyšetření (obr.) – domácí monitorace flow a saturace pomocí jednoduchého přístroje, který má jen 2 čidla: nosní brýle, které zaznamenávají proud vzduchu nosem a vyhodnocují chrápání, a pulzní oxymetr, který zároveň monitoruje i srdeční frekvenci, toto vyšetření by mělo předcházet doporučení pacienta do spánkové laboratoře a slouží k filtraci pacientů s lehkou spánkovou apnoí – do AHI 15/hod, která není určena ke konzervativní léčbě – viz dále; při posouzení záznamu je nutné ještě přihlédnout k desaturaci a době strávené v saturaci pod 90 % – t 90, tato hodnota vyšší než asi 10–15 % může být nepřímým ukazatelem tzv. hypoventilace a je také indikací k odeslání do spánkové laboratoře
- polygrafické vyšetření, které má kromě senzorů popisovaných výše ještě 2 pásy monitorující dechové pohyby břicha a hrudníku a čidlo pro polohu těla, toto vyšetření lze provádět ambulantně nebo ve spánkové laboratoři a umožňuje odlišit obstrukční události od centrálních a posoudit výskyt pauz v závislosti na poloze těla tyto údaje jsou důležité při volně typu terapeutického přístroje
- polysomnografické vyšetření, prováděné na lůžku, které má oproti předešlému vyšetření již senzory pro EEG, umožňující klasifikaci spánkových stadií, dále EMG, EKG, senzory pro pohyby končetin někdy i mikrofon k monitoraci chrápání, videopolysomnografie je doplněna videozáznamem, eventuálně audiozáznamem, polysomnografie umožňuje vyloučením úseků bdělosti přesnější kvantifikaci tíže poruch dýchání ve spánku a dále je rutinně užívána při diagnostice poruch spánku
Obr. Přístrojový screening u pacienta s těžkou spánkovou apnoí 
Léčba poruch dýchání ve spánku
U chrápání a lehké až středně těžké spánkové apnoe do AHI 20/hod dle doporučeného postupu chirurgické sekce České společnosti pro výzkum spánku a spánkovou medicínu (www.sleep-society.cz) je indikován ORL zákrok, stejně jako při intoleranci přetlakové léčby.
Od středně těžké spánkové apnoe – AHI ≥ 15/hod je indikována konzervativní léčba, která sestává z aplikace proudu vzduchu určitého tlaku přetlakovým přístrojem (pomocí kompresoru) prostřednictvím nosní nebo celoobličejové masky. Přístroj pomocí jednoúrovňového kontinuálního pozitivního přetlaku v dýchacích cestách (continuous positive airway pressure – CPAP) či dvouúrovňového pozitivního přetlaku v dýchacích cestách (bilevel positive airway pressure – BPAP) vytvoří tzv. pneumatickou dlahu v horních cestách dýchacích, a tím odstraní respirační události.
Léčba poruch dýchání ve spánku by měla být indikována vždy s ohledem na zlepšení kvality života pacientů odstraněním či zmírněním únavy a nadměrné denní spavosti a dále jako prevence, případně ke zlepšení prognózy komplikujících onemocnění.
Neléčená spánková apnoe má dále dopad na metabolické, endokrinní, neurologické, psychiatrické a plicní procesy v těle.
Včasná diagnostika a léčba spánkové apnoe snižuje riziko úrazů, zlepšuje kvalitu života, má vliv na morbiditu a mortalitu postižených. Neléčená spánková apnoe zvyšuje náklady na léčbu pacientů [4].
Kardiovaskulární komplikace neléčené spánkové apnoe
Arteriální hypertenze
Intermitentní epizody hypoxie a probouzecí reakce, které navazují na apnoe, způsobují zvýšení aktivity sympatiku, což způsobuje změny v krevním tlaku, a to má vliv na hypertrofii myokardu, další komplikací jsou arytmie až náhlé úmrtí [5].
Existuje úzký vztah mezi obstrukční spánkovou apnoí a hypertenzí (HT), zvláště rezistentní na léčbu u pacientů s doprovodným kardiovaskulárním onemocněním, se srdeční insuficiencí, cévní mozkovou příhodou, ischemickou chorobou srdeční, fibrilací síní, cévní mozkovou příhodou a mortalitou [6].
Až 50 % pacientů s OSA trpí hypertenzí a 30 % hypertenzních pacientů trpí OSA. OSA patří mezi identifikovatelné příčiny HT.
OSA zvyšuje riziko vzniku HT nezávisle na ostatních faktorech (hmotnost, BMI, pohlaví). Hypertenze u OSA má tyto charakteristiky: výskyt ve dne i v noci, ale dominantní výskyt v noci, „non-dipper“ typ při holterovském monitorování tlaku.
U pacientů s rezistentní hypertenzí se vyskytuje OSA až v 83 % případů, tedy všichni tito pacienti by měli podrobeni nočnímu monitorování [7].
Byla popsána signifikantní korelace mezi tíží OSA a hladinou aldosteronu u pacientů s rezistentní hypertenzí. Je možné, že retence tekutin vede k většímu parafaryngeálnímu edému [7].
Cévní mozková příhoda
Doporučené postupy [8] pro primární prevenci cévní mozkové příhody (CMP) uvádějí poruchy dýchání ve spánku jako rizikový faktor vzniku cévní mozkové příhody. Multicentrické randomizované kontrolované studie s 5letým sledováním ukázaly u pacientů s ischemickou cévní mozkovou příhodou a středně těžkou až těžkou spánkovou apnoí při terapii CPAP zlepšení funkčních následků CMP a snížení mortality [9].
Aktuální metaanalýza potvrzuje vztah mezi těžkou spánkovou apnoí a cévní mozkovou příhodou [10].
Zda terapie spánkové apnoe snižuje riziko CMP, není ještě dostatečně prokázáno.
Ischemická choroba srdeční a koronární příhody
Data z klinických studií dokazují, že spánková apnoe je nezávislý rizikový faktor infarktu myokardu a jiných koronárních příhod [11].
Popisuje se, že chronický zánět způsobený chronickou intermitentní hypoxií, může hrát klíčovou roli v aterogeneze u pacientů se spánkovou apnoí.
Tyto intermitentní mechanizmy mohou mít vliv na kardiální hyperexcitabilitu a zvyšovat tonus sympatiku, způsobovat oxidativní stres a hyperkoagulabilitu, což může zhoršovat tíži akutního koronárního syndromu a u pacientů s OSA a zhoršovat jeho prognózu [12].
Prevalence OSA u pacientů po akutním infarktu myokardu je 65,7 %.
Incidence ischemické choroby srdeční u pacientů s OSA činí 16,2 % oproti 5,4 % u pacientů bez OSA [12].
Sleep Heart Health Study [13] prováděná na 6 441 pacientech prokázala OSA jako nezávislý rizikový faktor výskytu ICHS.
Srdeční insuficience
U pacientů se srdeční insuficiencí se často vyskytují obstrukční a centrální spánkové apnoe a tyto jsou spojeny i u pacientů bez hypersomnie se zvýšenou morbiditou a mortalitou [14].
Vliv terapie CPAP na funkci levé komory bylo studováno pomocí metaanalýzy 10 randomizovaných kontrolovaných studií. Při terapii CPAP dochází k signifikantnímu zlepšení ejekční frakce levé komory srdeční. Počáteční AHI a ejekční frakce levé komory vykazují signifikantní korelaci.
Diabetes mellitus
Je prokázána vysoká koincidence spánkové apnoe a diabetu 2. typu.
Metaanalýza vlivu léčby pomocí CPAP na hladiny krevního cukru a na inzulinovou rezistenci prokázala po 214 týdnech léčby CPAP zlepšení hodnoty krevního cukru na lačno [2].
Srdeční arytmie
U pacientů se spánkovou apnoí se vyskytují: bradyarytmie – AV blokády, sinusová zástava, a tachyarytmie – fibrilace síní, komorové tachykardie.
Fibrilace síní a OSA
Princip vzniku či udržení fibrilace síní je hypoxií navozený oxidační stres, který vede k degeneraci až zániku buněk myokardu a následné zánětlivé procesy vedoucí ke strukturální přestavbě myokardu, dochází k náhradě svaloviny vazivem. Prevalence OSA je u pacientů s fibrilací síní 32–49 %.
U symptomatické paroxyzmální fibrilace síní rezistentní na terapii je vyšší prevalence OSA ve srovnání s kontrolní skupinou (87 % vs 48 %). Jedná se převážně OSA těžšího stupně.
OSA je nezávislý prediktor recidivy fibrilace síní po úspěšné radiofrekvenční ablaci.
Doporučuje se terapie CPAP jako prevence rekurence fibrilace síní po kardioverzi ke snížení rizika [15].
Kazuistika
Muž, narozený roku 1964, výška 196 cm, váha 110 kg, BMI 29 kg/m2, ORL nález v normě, v rodinné anamnéze pouze úmrtí otce na karcinom prostaty. OA: negativní. FA: léky nebere. Nekuřák. PA: firemní zástupce.
NO: Po návratu ze služební cesty nemohl usnout, užil Stilnox 1 tbl, za přibližně 20 min upadl do bezvědomí a chroptěl. Dcera mu poskytovala do příjezdu rychlé lékařské pomoci laickou kardiopulmonální resuscitaci. Při převzetí do zdravotní péče byla zaznamenána fibrilace komor. Pacient byl defibrilován a intubován a posléze hospitalizován na kardiologické JIP. Byl kompletně kardiologicky vyšetřen včetně koronarografie a nález byl negativním. Pacientovi byl implantován defibrilátor a doporučena noční monitorování.
Nočním monitorováním bylo zjištěno AHI 30, přítomno bylo 20 desaturací za hodinu spánku, nejnižší naměřená saturace činila 81 %, průměrná saturace během celé noci 94 %. Nemocný tráví 0 doby spánku v saturacích pod 90 %.
Následně byl převeden na terapii CPAP v automatickém modulu, pro zbytkové AHI byl zvýšen spodní tlak přístroje z 4 mbarů na 6 mbarů. Při kontrolách byl defibrilátor opakovaně bez výboje.
Po 3 měsících byla provedena kontrola ve spánkové laboratoři – průměrná denní doba používání výpočtem: 2 hod 52 min. Pacient byl poučen o nutnosti zlepšení kompliance. Reziduální AHI z přístroje: 6,9, uspokojivý efekt léčby. Při další kontrole za půl roku od zavedení bylo zjištěno zlepšení kompliance – 4 hod/noc, přístroj si pacient vozí i na služební cesty. Na terapii si pacient zvyká, při kontrolách je defibrilátor bez výboje.
Závěr
Spánková apnoe je svými kardiovaskulárními komplikacemi závažné onemocnění, jehož nejzávažnějším rizikem je náhlé úmrtí ve spánku v důsledku závažných poruch srdečního rytmu. V důsledku nedostatečné sítě spánkových laboratoří je v republice přes tato významná rizika výrazně nedostatečná diagnostikovanost pacientů s OSA. Včasná léčba pacientů s obstrukční spánkovou apnoí působí preventivně na výskyt kardiovaskulárních nemocí, snižuje náklady na jejich léčbu i morbiditu a mortalitu.
prim. MUDr. Jana Vyskočilová
jana.vyskocilova@eucklinika.cz
Spánková laboratoř plicního oddělení EUC Kliniky
Plzeň
www.euc.cz
Doručeno do redakce 17. 8. 2017
Přijato po recenzi 26. 9. 2017
Sources
1. Sánchez-de-la-Tirre M, Campos-Rodriguez F, Barbé F. Obstructive sleep apnoea and cardiovascular disease. Lancet Respir Med 2013; 1(1): 61–72. Dostupné z DOI: <http://dx.doi.org/10.1016/S2213–2600(12)70051–6>.
2. Riemann D,·Baum E, Cohrs S.-S3-Leitlinie Nicht erholsamer Schlaf/Schlafstörungen. Kapitel „Insomnie bei Erwachsenen“ (AWMFRegisternummer 063–003). Update 2016. Somnologie 2017; 20(Suppl 2): 97–180. Dostupné z DOI: <https://doi.org/10.1007/s11818–016–0093–1>.
3. O´Connor JM. Trace elements and DNA damage. Biochem Soc Trans 2001; 29(Pt 2): 354–357.
4. Ayas NT, FitzGerald JM, Fleetham JA et al. Cost-effectivness of continuous positive airway pressure therapy for moderate to severe sleep apnoea/hypopnoea. Arch Intern Med 2006; 166(9): 977–984.
5. Gami AS, Howard DE, Olson EJ et al. Obstructive sleep apnea and the risk of Sudden cardiac death: a longitudinal study of 10 701 adults. J Am Coll Cardiol 2013; 62(7): 610–616. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacc.2013.04.080>.
6. Drager LF, Bortolotto LA, Figueiredo AC et al. Effects of continuous positive airway pressure on early signs of aterosclerosis in obstructive sleep apnea. Am J Resir Crit Care Med 2007; 176(7): 706–712.
7. Young T, Finn L, Peppard PE et al. Sleep disordered breathing and mortality: eighteen-year follow up of the Wisconsin sleep cohort. Sleep 2008; 31(8): 1071–1078.
8. Goldstein C, Zee PC. Obstructive Sleep apnea-hypopnea and incident stroke: the sleep heart health study. Am J Resp Crit Care Med 2010; 182(10): 1332–1333. Dostupné z DOI: <https://doi.org/10.1164/ajrccm.182.10.1332a>.
9. Parra O, Sánchez-Armengol A, Bonnin M et al. Early treatment of obstructive apnoea and stroke outcome. A randomised controlled trial. Eur Respir J 2011; 37(5): 1128–36. Dostupné z DOI: <http://dx.doi.org/10.1183/09031936.00034410>.
10. Dong JY, Zhang YH, Quin LQ. Obstructive sleep apnea and cardiovascular risk: metaanalysis of prospective cohort studies. Atherosclerosis 2013; 229(2): 489–495. Dostupné z DOI: <http://dx.doi.org/10.1016/j.atherosclerosis.2013.04.026>.
11. Shah N, Redline S, Yaggi HK et al. Obstructive sleep apnea and Acute myocardial infarction severity, ischemic precondicioning? Sleep Breath 2013; 17(2): 819–826. Dostupné z DOI: <http://dx.doi.org/10.1007/s11325–012–0770–7>. Erratum in Sleep Breath 2013; 17(3): 1119.
12. Belaidi E, Joyeux-Faure M, Ribout C et al. Major role for hypoxia inducible factor-1 and the endothelin system in promoting myocardial infarction and hypertension in an animal model of obstructive sleep apnea. J Am Coll Cardiol 2009; 53(15): 1309–1317. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jacc.2008.12.050>.
13. Shahar E, Whitney CW, Redline S et al. Sleep disordered breathing and cardiovascular disease. Cross sectional results of the sleep heart health study. Am J Respir Crit Care Med 2001; 163(1): 19–25.
14. Corra U, Pistono M, Mezzani A et al. Sleep and exertional periodic breathing in chronic heart failure: prognostic importance and independence. Circulation 2006; 113(1): 44–50.
15. Kanagala R, Murali NS, Friedman PA et al. Obstructive sleep apnea and the recurrence of atrial fibrilation. Circulation 2003; 107(20): 2589–2594. Dostupné z DOI: <https://doi.org/10.1161/01.CIR.0000068337.25994.21>.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2017 Issue 11-
All articles in this issue
- Cílené vyhledávání nemocných s chronickou obstrukční plicní nemocí: stručný přehled
- Asthma bronchiale v kontextu vnitřního lékařství
- Diagnostika a léčba komunitní pneumonie – v jednoduchosti je klíč k úspěchu
- Nozokomiální pneumonie
- Pneumonie u imunokompromitovaných
- Idiopatická plicní fibróza. Umíme ji vždy správně diagnostikovat a léčit?
- Exogenní alergické alveolitidy: minimum pro praxi
- Sarkoidóza – nadále záhadné onemocnění
- Současný přístup k diagnostice, léčbě a prevenci tuberkulózy
-
Non-CF bronchiektázie dospělých: stručný přehled pro praxi
Dokument Sekce chorob s bronchiální obstrukcí České pneumologické a ftizeologické společnosti České lékařské společnosti J. E. Purkyně - Cystická fibróza dospělých
- Kardiovaskulární riziko spánkové apnoe a kazuistika
- Komplikace po transplantaci plic
- Nemalobuněčný karcinom plic
- Malobuněčný karcinom plic: epidemiologie, diagnostika a léčba
- Maligní mezoteliom pleury – dosud nepokořený nádor
- Spirometrie – základní vyšetření funkce plic
- Postavení bronchologie v pneumologické diagnostice
- Ultrasonografické vyšetření hrudníku v rukou lékaře klinika
- Neinvazivní ventilace
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Spirometrie – základní vyšetření funkce plic
- Neinvazivní ventilace
- Pneumonie u imunokompromitovaných
- Malobuněčný karcinom plic: epidemiologie, diagnostika a léčba
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

