-
Medical journals
- Career
Syndrom diabetické nohy z pohledu internisty podiatra
Authors: Alexandra Jirkovská
Authors‘ workplace: Centrum diabetologie IKEM, Praha
Published in: Vnitř Lék 2016; 62(Suppl 4): 42-47
Category: Reviews
Overview
Podiatrie je věda zabývající se diagnostikou a léčbou nohou a kotníku a souvisejících tkání a struktur všemi vhodnými metodami a také lokální manifestaci celkových procesů v této oblasti. Syndrom diabetické nohy je definován podle posledního vydání Mezinárodního konsenzu jako infekce, ulcerace nebo destrukce tkání nohy spojená s neuropatií nebo ischemickou chorobou dolních končetin u osob s diabetem. Úspěšná léčba i prevence syndromu diabetické nohy závisí na holistickém přístupu, při němž je syndrom diabetické nohy chápán jako součást multiorgánového postižení. Proto je nutná týmová spolupráce řady odborníků. Internista s diabetologickou a podiatrickou erudicí zaujímá v tomto týmu klíčovou roli zejména při kompenzaci diabetu a prevenci i léčbě komorbidit, při diagnostice malnutrice a v nutriční terapii a při včasné diagnostice a efektivní léčbě infekce. V neposlední řadě spolupracuje internista s dalšími odborníky i při diagnostice a léčbě ischemie dolních končetin, při vhodném odlehčení ulcerací a v lokální terapii. Rekurence ulcerací je velkým problémem podiatrie a může k ní dojít v prvém roce po zhojení až u 40 % pacientů. Další sledování pacientů se syndromem diabetické nohy zkušeným internistou může pomoci snížit závažné následky syndromu diabetické nohy včetně amputací a kardiovaskulární mortality.
Klíčová slova:
diabetická noha – interna – podiatrieÚvod
Úvodem si dovolím připomenout zásluhy prof. MUDr. Michala Anděla, CSc., jemuž je toto číslo časopisu Vnitřní lékařství věnováno, v rozvoji podiatrie v České republice. Byl jedním z prvních, který podpořil koncepci zakládání podiatrických ambulancí v naší republice v polovině 90. let minulého století, a také jedním z prvních, kdo takovou ambulanci na svém pracovišti vybudoval. Navíc dodnes podporuje její funkci a propojení podiatrické a interní péče o pacienty. V neposlední řadě si cením jeho zaměření na prevenci a edukaci v rámci výboru České diabetologické společnosti České lékařské společnosti J. E. Purkyně.
Podiatrie v diabetologii je ve světě i v naší republice obor poměrně mladý a vyvíjející se. Poslední vydání Mezinárodního konsenzu pro syndrom diabetické nohy v roce 2015 [1] zdůrazňuje holistický přístup k pacientům, který je blízký internistům. Úspěšná léčba i prevence syndromu diabetické nohy závisí na biopsychosociálním modelu onemocnění, při němž je syndrom diabetické nohy chápán jako součást multiorgánového postižení s psychosociálními konsekvencemi. Proto je nutná dobrá organizace týmové spolupráce v podiatrické péči, která vyžaduje jednotné doporučené postupy pro edukaci, screening, prevenci i léčbu. Nezbytný je i pravidelný audit podiatrické péče.
V čem se nejvíce vzájemně propojuje podiatrie a interna?
Podle definice Americké podiatrické asociace z roku 2001 je podiatrie věda zabývající se diagnostikou a léčbou nohou a kotníku a souvisejících tkání a struktur všemi vhodnými metodami a také lokální manifestací celkových procesů v této oblasti. Zabývají se jí odborníci, v převážné většině zdravotníci. Syndrom diabetické nohy je definován podle zmíněného posledního vydání Mezinárodního konsenzu jako infekce, ulcerace nebo destrukce tkání nohy spojená s neuropatií nebo ischemickou chorobou dolních končetin (ICHDK) u osob s diabetem. Od jiných onemocnění dolních končetin u diabetiků se odlišuje především tím, že jeho příčinou je diabetes a jeho komplikace – nejčastěji se uplatňuje jak neuropatie, tak angiopatie a infekce. V převážné většině situací se jedná o ulcerace, gangrény, Charcotovu neuropatickou osteoartropatii, osteomyelitidu, flegmónu a stavy po amputacích. Roční incidence syndromu diabetické nohy je kolem 2 % a prevalence tohoto onemocnění se pohybuje mezi 4–10 %. Velkým problémem současné podiatrie je rekurence onemocnění – v prvém roce po zhojení může ulcerace recidivovat až u 40 % pacientů!
Diagnostiku a léčbu syndromu diabetické nohy propojují s internou především samotný diabetes a jeho komplikace; především kompenzace diabetu a prevence aterosklerózy, ale také léčba komorbidit jako je ICHS a kardiální selhání, ICHDK, cévní mozkové příhody a v neposlední řadě i renální insuficience. Internisté by u pacientů se syndromem diabetické nohy neměli zapomínat ani na nutriční stav a s ním související léčbu infekce. Zásady komplexní léčby pacientů se syndromem diabetické nohy jsme popsali již dříve [2–4] a jsou aktualizovány v rámci doporučených postupů České diabetologické společnosti České lékařské společnosti J. E. Purkyně i v rámci nových vydání Mezinárodního konsenzu pro syndrom diabetické nohy.
K hlavním zásadám komplexní terapie syndromu diabetické nohy patří:
- odlehčení ulcerace (odstranění tlaku a tření)
- lokální terapie – především čištění rány pomocí debridementu
- terapie ischemie – revaskularizace
- terapie infekce
- metabolická kompenzace diabetu
- prevence a léčba komorbidit, zejména kardiovaskulárních onemocnění a renální insuficience
- edukace, dispenzarizace
V následujícím textu se soustředím na vybrané faktory, které propojují podiatrii a internu velmi úzce, a to zejména na kompenzaci diabetu, nutrici a léčbu infekce. Při ovlivnění těchto faktorů má internista s diabetologickou a podiatrickou erudicí klíčovou úlohu, a to zejména na úrovni primární podiatrické péče v ambulancích i v lůžkových zařízeních (tab. 1). Diabetolog, jako specializovaný lékař s interním základem, který je školen v podiatrii v rámci předatestační přípravy, se soustřeďuje na podiatrickou péči nejen na úrovni primární, ale také podle lokálních podmínek i na úrovni sekundární v podiatrických ambulancích nebo na úrovni terciární v diabetologických centrech.
Table 1. Role internisty s podiatrickou a diabetologickou erudicí v léčbě syndromu diabetické nohy 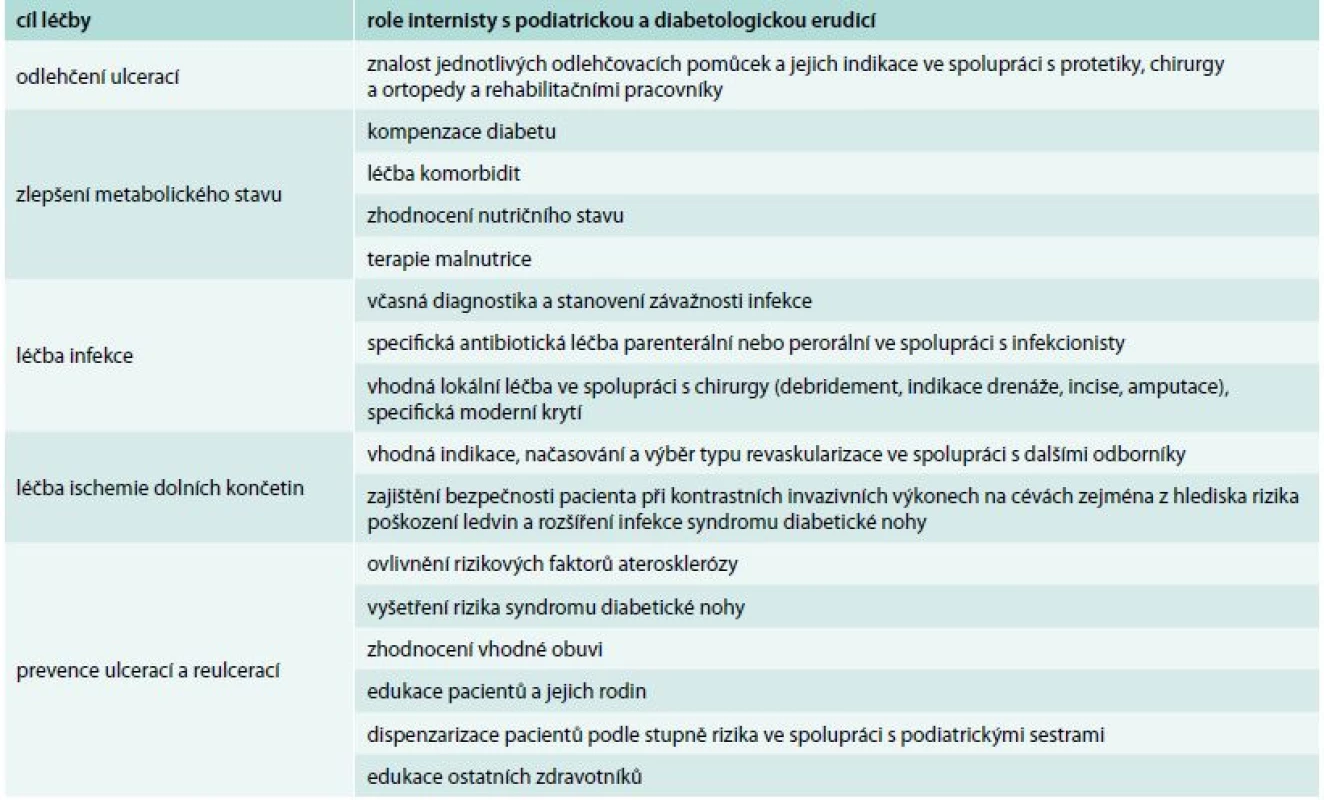
Kompenzace diabetu při prevenci a léčbě syndromu diabetické nohy
V Mezinárodním konsenzu z roku 2015 se doporučuje při léčbě syndromu diabetické nohy: „Kompenzujte optimálně diabetes, je-li to nutné, tak inzulinem“. Přestože je vliv hyperglykemie na hojení ulcerací mnohostranný, není jednoznačně jasné, nakolik se uplatňuje kompenzace diabetu v prevenci ulcerací a nakolik má přímý vliv na hojení akutní ulcerace. Jednoznačné je, že hyperglykemie má vliv na komplikace diabetu, které vedou k syndromu diabetické nohy, a to jak na diabetickou neuropatii, tak na angiopatii [5]. Hyperglykemie také ovlivňuje průběh infekčních komplikací syndromu diabetické nohy [6,7]. Např. produkty pozdní glykace (advanced glycation end-products – AGEs) hrají roli v hojení ran, jejich akumulace může ovlivňovat migraci neutrofilů, vzájemnou interakci mezi celulární složkou hojení ran a mezibuněčnou hmotou; AGEs mohou měnit složení a vlastnosti kolagenu a zvyšovat oxidační stres.
Ve známé studii UKPDS bylo spojeno snížení glykovaného hemoglobinu o 1 % se snížením rizika amputací a úmrtí spojeného s ICHDK o 43 % [5]. Na našem pracovišti jsme zjistili, že neuspokojivá kompenzace diabetu, hodnocená glykovaným hemoglobinem > 60 mmol/mol, byla spojena s vysokým rizikem recidivy syndromu diabetické nohy v následujících 3 letech po zhojení. K této recidivě došlo u 57,5 % pacientů [8]. Tento nález může být nejen známkou zhoršeného metabolického stavu podmiňujícího větší náchylnost k ulceracím, ale také může svědčit pro menší komplianci pacientů s dodržováním režimových opatření při kompenzaci diabetu i při prevenci syndromu diabetické nohy. V Německu prokázali při 5letém sledování 3 892 diabetiků 2. typu, že amputace byly nezávisle asociovány nejen s věkem, ale také např. s neuspokojivou kompenzací diabetu definovanou podobně jako v naší studii glykovaným hemoglobinem > 60 mmol/mol [10].
Systematická metaanalýza 9 randomizovaných studií, které byly zaměřeny na vztah mezi kompenzací diabetu a syndromem diabetické nohy a porovnávaly hůře a lépe kompenzované pacienty z hlediska amputací a neuropatie, shrnula výsledky zahrnující 10 897 diabetiků 2. typu sledovaných v průměru 5 let [9]. Lépe kompenzovaní pacienti (HbAlc do 59 mmol/mol) měli signifikantně menší riziko amputací (relativní riziko 0,65, konfidenční interval 0,45–0,94); lepší kompenzace byla ve dvou studiích spojena také s pomalejším zhoršováním neuropatie hodnocené prahem vibračního čití.
V recentní monografii o syndromu diabetické nohy se citují evropská doporučení pro prevenci kardiovaskulárních onemocnění u diabetiků – redukce glykovaného hemoglobinu < 48 mmol/mol především u nově diagnostikovaných diabetiků [11]. U pacientů s déle trvajícím diabetem je tato hranice sice považována za relativně bezpečnou, avšak přihlíží se k riziku hypoglykemií a přírůstku na hmotnosti.
Vliv nutrice na syndrom diabetické nohy
U pacientů se syndromem diabetické nohy je zvláště důležité si uvědomit, že obezita může být spojena se všemi formami malnutrice a že se poměrně často jedná o seniory a pacienty s renální insuficiencí či dlouhodobou infekcí, kteří mají k malnutrici sklony.
Nutrice má podobně jako kompenzace diabetu vliv na hojení rány, regeneraci tkání a imunomodulaci [12]. Během hojení ran se spotřebovává energie při tvorbě tkání a čerpá se především ze zásobních forem energie a proteinů v těle. Proto jsou v nevýhodě pacienti se známkami podvýživy a malnutrice. Podvýživa a malnutrice mohou při hojení ran snižovat syntézu kolagenu a zhoršovat funkci fibroblastů i neovaskularizaci, tlumit úvodní zánětlivou reakci a fagocytózu a vést k dysfunkci B - i T-lymfocytů a snižovat pevnost jizev a kožního krytu. U osob se závažnějšími ulceracemi může denní energetická potřeba být zvýšena na 35–40 kcal/kg hmotnosti a septický stav může vést k denní ztrátě 150–250 g tělesných proteinů, tj. 600–1 000 g svalové hmoty [13].
Při malnutrici se většinou kombinuje úbytek proteinové i energetické složky [14]: protein-energetická malnutrice je charakterizována postupným úbytkem tukové i netukové hmoty, snížením body mass indexu (BMI) a dalších antropometrických parametrů; hladina plazmatických proteinů je dlouhodobě normální. Při izolované proteinové malnutrici je přítomen rychlý pokles plazmatických proteinů, pokles absolutního počtu lymfocytů a porucha buněčné imunity; antropometrická měření mohou být v normě vzhledem k zachované tukové hmotě. Důležité je zhodnocení dynamiky změn hmotnosti za poslední období několika týdnů či měsíců. Antropometrické metody se používají k hodnocení stavu svalové a tukové hmoty – např. měření obvodu paže a výpočet obvodu svalstva paže. Mezi imunologické ukazatele, které lze použít v diagnostice malnutrice, patří hodnocení absolutního počtu lymfocytů a reakce na intradermálně aplikované antigeny. Mezi laboratorní ukazatele výživy patří albumin, prealbumin, cholinesteráza, C-reaktivní protein apod.
Wild et al [13] uvádějí v přehledném článku, že vysokoproteinová perorální nutriční substituce může snížit riziko dekubitů a že nutriční suplementace před elektivní operací u malnutričních pacientů může snížit riziko následných reoperací. Hospitalizovaní pacienti se syndromem diabetické nohy mohou mít nejen známky malnutrice, ale během hospitalizace podstupují různá vyšetření a chirurgické zákroky vyžadující hladovění. Jejich svalová hmota se může ztrácet také vlivem nedostatečné pohybové aktivity při nutném odlehčení ulcerací bez zatížení končetin a nedostatečnou rehabilitací při pohybu na vozíku či klidu na lůžku. V neposlední řadě se na zhoršeném nutričním stavu může podílet nedostatečná nutriční edukace těchto pacientů, která je náročná. K obecným doporučením pro diabetickou dietu může přistupovat snaha o zachování dostatečného příjmu kvalitních proteinů a mastných kyselin, a to často i u pacientů v renální insuficienci. Pacient se závažnějším syndromem diabetické nohy se pak neobejde bez speciálních dietních doporučení a případně i doplňků výživy. Bohužel se často v praxi setkáváme s opačnou situací – je-li pacient hospitalizován pro syndrom diabetické nohy, pozornost se soustředí na lokální terapii, případně na léčbu ischemie a infekce. Velmi malá pozornost je věnována zhodnocení nutričního stavu a adekvátní terapii případné malnutrice i vhodné rehabilitaci pro zachování svalové hmoty.
Výběr vhodného složení stravy a výběr nutričních doplňků pro hojení ran u diabetiků je ale předmětem diskuse. Analyzuje se především vliv složení proteinů z hlediska aminokyselin – např. methionin a cystein jsou aminokyseliny přímo zapojené do syntézy mezibuněčné hmoty a kolagenu, arginin má vliv na imunitní reakce a metabolizmus kolagenu. Na hojení ran mají vliv také specifické mastné kyseliny – jsou součástí buněčných membrán a substrátem lokálních působků při zánětlivé reakci. Objevují se i práce hodnotící vliv vitaminů a mikronutrientů – např. zinku, železa, vitaminu C a především vitaminu D. Zajímavá recentní práce [15] prokázala v dvojitě zaslepené placebem kontrolované studii u 60 pacientů se syndromem diabetické nohy, že suplementace 50 000 j vitaminu D v intervalech 2 týdnů po dobu 3 měsíců vedla k signifikantní redukci velikosti ulcerace a zánětlivých markerů. Otázkou však zůstává, zda vedle suplementace vitaminem D k tomu nepřispěla i lepší kompenzace diabetu zjištěná v intervenované skupině.
Nutriční stav pacientů podrobně analyzovali u 478 pacientů se závažným syndromem diabetické nohy v recentní studii [16]. Pro hodnocení nutrice použili skórovací systémy – tzv. Mini Nutritional Assessment (MNA) a Geriatric Nutritional Risk Index (GNRI), a zjistili jejich signifikantní asociaci se zachováním končetiny a zabránění vyšší amputaci. MNA se skládal z 18 položek rozdělených do 4 domén – antropomentrická měření (BMI, obvod paže a lýtka), obecné otázky (ztráta na hmotnosti v posledních 3 měsících, mobilita, psychologické problémy), analýza stravovacích zvyklostí (počet jídel, chuť k jídlu, způsob stravování) a subjektivní hodnocení zdravotního a nutričního stavu. Podle MNA byl nutriční stav hodnocen jako dobře živený, rizikový pro malnutrici a malnutriční [17]. Riziko nedostatečné nutrice podle GNRI [18] bylo vypočítáno z rovnice
GNRI = (1,489 × albumin v g/l) + (41,7 × aktuální hmotnost/ideální hmotností).Hodnoty GNRI < 92 představovaly vysoké riziko malnutrice, hodnoty mezi 92–98 střední a hodnoty > 98 pak nízké nebo nulové riziko.
Léčba infekce u syndromu diabetické nohy
Infekční komplikace jsou nejčastější příčinou obtížného hojení ulcerací, hospitalizace a amputací u diabetiků. Infekce obecně je definována jako invaze a multiplikace mikroorganizmů ve tkáni hostitele, která vyvolává zánětlivou reakci spojenou většinou s destrukcí tkáně. Infekce u syndromu diabetické nohy se nejčastěji projevuje jako flegmona, osteomyelitida, tendinitida, artritida, absces apod. Projevem infekce diabetické nohy může být ale i nekróza, která se většinou přičítá pouze cévním změnám a na vliv infekce se nepomýšlí. Patogeneticky vzniká při infekci nekróza tehdy, převýší-li edém způsobený infekcí kapilární tlak v kompartmentu nohy. Známý je i vliv infekce na mikrocirkulaci, v níž způsobuje trombotizaci a kapilaritidu vedoucí rovněž k ischemizaci tkáně a nekróze v ráně nebo v okrajích laloků po nízkých amputacích. Těžkosti při posouzení závažnosti infekce syndromu diabetické nohy působí i to, že nebývá doprovázena klasickými klinickými a laboratorními známkami zánětu. Příčinou je ovlivnění lokálních zánětlivých procesů nejen hyperglykemií, ale také periferní neuropatií a ischemií [19,20]. Proto je nutné pamatovat na to, že až 66 % hlubších ulcerací bývá spojeno s osteomyelitidou a její známky nemusí být patrné ani na RTG vyšetření [21].
Role internisty se zkušenostmi v podiatrii a jeho spolupráce s infekcionisty a chirurgy je v léčbě syndromu diabetické nohy jedna z nejpodstatnějších. Mezinárodní konsenzus pro syndrom diabetické nohy z roku 2012 i z roku 2015 věnuje této problematice nejrozsáhlejší kapitoly [22,23]. Podle tohoto konsenzu spočívá terapie lehké infekce syndromu diabetické nohy v odlehčení ulcerací a důkladném čištění rány i jejího okolí (debridementu); antibiotická (ATB) léčba není vždy nutná, jen pokud jsou přítomny známky infekce nebo se jedná o ulceraci komplikovanou např. opakovanými recidivami, těžkou ischemií, rezistencí na léčbu infekce apod. ATB terapie bývá v tomto případě perorální a často empirická, zaměřená na Staphylococcus aureus a Streptococcus sp. Terapie hluboké infekce je naopak velmi urgentním stavem vyžadujícím ve většině případů hospitalizaci. V praxi to bývá problematické, protože se dosud nevžilo, že okamžitá „agresivní“ léčba hluboké infekce může zabránit amputaci a že je u těchto pacientů nebezpečí z prodlení někdy i v řádu několika hodin či několika málo dnů. Pro léčbu infekce ohrožující končetinu či celkový stav pacienta platí následující doporučení:
- urgentně zvažte nutnost chirurgického debridementu včetně odstranění infikovaných kostí a drénování abscesu (obr. 1)
- zrevidujte cévní postižení dolních končetin a zvažte urgentně revaskularizaci
- začněte okamžitě empirickou parenterální širokospektrou ATB terapií co nejvyššími dávkami v rámci možností z hlediska stavu pacienta a zaměřte ji na grampozitivní i gramnegativní bakterie včetně anaerobů
- deeskalujte tuto ATB terapii podle klinické odpovědi, výsledků kultivací a mikrobiální senzitivity
Image 1. Hluboká infekce u syndromu diabetické nohy – před ošetřením (a) a po discizi planty (b) 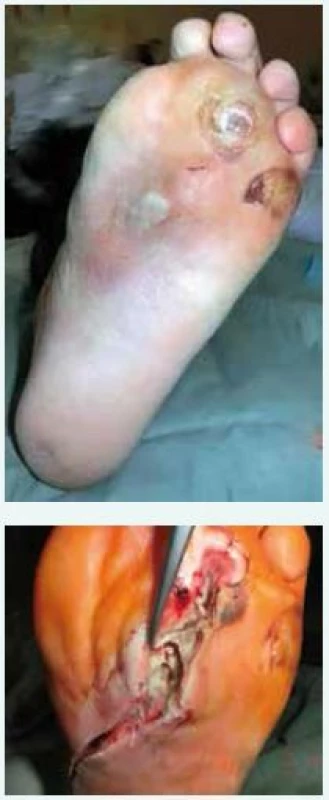
Při mírné infekci neohrožující končetinu ani pacienta obvykle stačí antibiotická léčba po dobu 1–2 týdnů, závažnější infekce měkkých tkání vyžadují obvykle léčbu 1 měsíc. Léčbu antibiotiky přerušujeme při ústupu celkových i lokálních známek infekce a při uspokojivém hojení ulcerace, a to i tehdy, není-li ulcerace zhojena. Léčba osteomyelitidy antibiotiky je obvykle delší než měsíc, její trvání po chirurgické intervenci závisí na reziduální infekci v měkkých tkáních nebo v kosti.
Výběr antibiotik se řídí nejrůznějšími schématy specifickými pro syndrom diabetické nohy. Jsou založena na individuálním posouzení závažnosti infekce podle lokálních známek i podle celkového stavu pacienta (výsledky kultivací jsou pouze pomocným kritériem!) a na lokální antibiotické rezistenci i její prevenci. Na našem pracovišti jsme např. zjistili odlišnou antibiotickou rezistenci u transplantovaných pacientů ve srovnání s dialyzovanými pacienty a ostatními pacienty se syndromem diabetické nohy [24].
Pro středně závažnou a závažnou infekci platí, že vzhledem ke sníženému průniku většiny antibiotik do tkání nohy se indikují obvyklé vyšší dávky určené pro těžké infekce upravené podle funkce ledvin a jater. Sledují se případné nežádoucí účinky, především riziko pseudomembranózní kolitidy. Přesto bývá poměrně častým problémem léčby infekce reziduální osteomyelitida, která bývá příčinou recidiv ulcerací, jak jsme zjistili i na našem pracovišti [8]. Proto se v poslední době doporučují kostní biopsie při prolongovaném hojení ulcerací nebo jejich recidivách k vyloučení osteomyelitidy a k nasměrování ATB terapie podle mikrobiologického i histologického vyšetření punktátu. Při průkazu chronické osteomyelitidy a nutnosti prolongované antibiotické léčby je současným trendem ambulantní parenterální antibiotická léčba pod vedením specialistů antibiotického střediska.
Závěr
Internu spojuje s podiatrií řada styčných bodů jak v prevenci, tak v terapii syndromu diabetické nohy. Internista s diabetologickou a podiatrickou erudicí je nepostradatelným členem týmu pečujícího o pacienta se syndromem diabetické nohy jak v nemocnicích, tak v ambulantních zařízeních. Osvědčuje se, když naváže spolupráci se specializovanou podiatrickou ambulancí pro diabetiky. Péče o pacienty se syndromem diabetické nohy v podiatrické ambulanci vedla již před více než 30 lety nejen k úspěšné léčbě diabetických ulcerací – ke zhojení 86 % neuropatických a 72 % ischemických lézí, ale také ke snížení počtu amputací o 44 %, jak prokázal v jedné z prvních zásadních podiatrických studií během 3 let provozu podiatrické ambulance prof. Edmonds v King´s Hospitalu v Londýně [25].
V neposlední řadě je nutné v souvislosti s péčí internisty o pacienty se syndromem diabetické nohy připomenout, že tito pacienti, kteří mívají ve více než polovině případů současně ICHDK a mají vysokou kardiovaskulární mortalitu (až v 50 % do 5 let). Proto je u nich plně indikováno agresivní ovlivnění kardiovaskulárních rizikových faktorů [1]. Zlepšené 5leté přežívání pacientů se syndromem diabetické nohy prokázal např. Young [26]. Po 2 dopisech, v nichž lékaři z podiatrických ambulancí upozornili ošetřující lékaře podiatrických pacientů na nutnost preskripce léků ovlivňujících kardiovaskulární rizikové faktory, došlo k podstatnému navýšení preskripce těchto léků. Např. antiagregancia byla předepisována v 84 % oproti 19 % v předchozím období, preskripce statinů se navýšila na 88 % oproti předchozím 9,6 %, preskripce ACE inhibitorů na 55 % oproti 8,9 % a betablokátorů na 35 % oproti předchozím 7 %. 5leté přežívání těchto pacientů se pak zlepšilo na 73,2 % z původních 52 % v předchozím 5letém období, což bylo vysoce signifikantní. Můžeme si proto jen přát, aby i v naší republice došlo k užší spolupráci mezi specializovanou podiatrickou péčí a dalšími specialisty v interních oborech i praktickými lékaři ku prospěchu pacientů se syndromem diabetické nohy.
Podpořeno projektem (Ministerstva zdravotnictví) rozvoje výzkumné organizace 00023001 (IKEM) – Institucionální podpora.
prof. MUDr. Alexandra Jirkovská, CSc.
alji@ikem.cz
Centrum diabetologie IKEM, Praha
www.ikem.cz
Doručeno do redakce 23. 7. 2016
Přijato po recenzi 6. 9. 2016
Sources
1. Bakker K, Apelqvist J, Lipsy B et al. [International Working Group on the Diabetic Foot (IWGDF)]. The 2015 IWGDF guidance documents on prevention and management of foot problems in diabetes: development of an evidence-based global consensus. Diabetes Metab Res Rev 2016; 32(Suppl 1): S2-S6. Dostupné z DOI: <http://dx.doi.org/10.1002/dmrr.2694>.
2. Jirkovská A. Možnosti plnění mezinárodních doporučení terapie syndromu diabetické nohy v České republice. Vnitř Lék 2011; 57(11): 908–912.
3. Jirkovská A. Stěžejní otázky terapie syndromu diabetické nohy. Vnitř Lék 2002; 48(6): 542–548.
4. Dubský M, Jirkovská A, Bém R et al. Terapie kritické končetinové ischemie u pacientů se syndromem diabetické nohy pomocí autologních kmenových buněk. Vnitř Lék 2011; 57(5): 451–455.
5. Stratton I, Adler I, Neil H et al. Association of glycaemia with macrovascular and microvascular complications of type 2 diabetes (UKPDS 35): prospective observational study. BMJ 2000; 321(7258): 405–412.
6. Niu Y, Xie T, Ge K et al. Effects of extracellular matrix glycosylation on proliferation and apoptosis of human dermal fibroblasts via the receptor for advanced glycosylated end products. Am J Dermatopathol 2008; 30(4): 344–351. Dostupné z DOI: <http://dx.doi.org/10.1097/DAD.0b013e31816a8c5b>.
7. Uccioli L, Izzo V, Meloni M et al. Non-healing foot ulcers in diabetic patients: general and local interfering conditions and management options with advanced wound dressings. J Wound Care 2015; 24(4 Suppl): S35-S42. Dostupné z DOI: <http://dx.doi.org/10.12968/jowc.2015.24.Sup4b.35>.
8. Dubský M, Jirkovská A, Bem R et al. Risk factors for recurrence of diabetic foot ulcers: prospective follow-up analysis in the Eurodiale subgroup. Int Wound J 2013; 10(5): 555–561. Dostupné z DOI: <http://dx.doi.org/10.1111/j.1742–481X.2012.01022.x>.
9. Pscherer S, Dippel F, Lauterbach S et al. Amputation rate and risk factors in type 2 patients with diabetic foot syndrome under real-life conditions in Germany. Prim Care Diabetes 2012; 6(3): 241–246. Dostupné z DOI: <http://dx.doi.org/10.1016/j.pcd.2012.02.004>.
10. Hasan R, Firwana B, Elraiyah T et al. A systematic review and meta-analysis of glycemic control for the prevention of diabetic foot syndrome. J Vasc Surg 2016; 63(2 Suppl): 22S-28S. e1-e2. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jvs.2015.10.005>.
11. Brownrigg J, Ray K Medical therapy and metabolic control to optimize cardiovascular risk and reduce overall mortality. In: Hinchliffe R, Schaper N, Thompson M et al. The diabetic foot. JP Medical Publishers: London 2014 : 33–38. ISBN 978–1907816628.
12. Arnold M, Barbul A. Nutrition and wound healing. Plast Reconstr Surg 2006; 117(7 Suppl): S42 - S58.
13. Wild T, Rahbarnia A, Kellner M et al. Basics in nutrition and wound healing. Nutrition 2010; 26(9): 862–866. Dostupné z DOI: <http://dx.doi.org/10.1016/j.nut.2010.05.008>.
14. Wohl P. Nutriční péče. In: Jirkovská A et al. Syndrom diabetické nohy. Maxdorf: Praha 2006 : 302–322.
15. Razzaghi R, Pourbagheri H, Momen-Heravi M et al. The effects of vitamin D supplementation on wound healing and metabolic status in patients with diabetic foot ulcer: A randomized, double-blind, placebo-controlled trial. J Diabetes Complications 2016. pii: S1056–8727(16)30220–3. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jdiacomp.2016.06.017>.
16. Gau BR, Chen HY, Hung SY et al. The impact of nutritional status on treatment outcomes of patients with limb-threatening diabetic foot ulcers. J Diabetes Complications 2016; 30(1): 138–142. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jdiacomp.2015.09.011>.
17. Bouillanne O, Morineau G, Dupont C et al. Risk Index: a new index for evaluating at-risk elderly medical patients. Am J Clin Nutr 2005; 82(4): 777–783.
18. DeLegge M, Drake I. Nutritional assessment. Gastroenterol Clin North Am 2007; 36(1): 1–22.
19. Caputo G, Cavanagh P, Ulbrecht J et al. Assessment and management of foot disease in patients with diabetes. N Engl J Med 1994; 331(13): 854–860.
20. Mason J, Keeffet C, Hutchinson A et al. A systematic review of foot ulcer in patients with type 2 diabetes mellitus. II: treatment. Diabet Med 1999; 16(11): 889–909.
21. Grayson M, Gibbons G, Balogh K et al. Probing to bone in infected pedal ulcers. JAMA 1995; 273(9): 721–723.
22. Lipsky B, Aragón-Sanchez J, Giggle M et al. IWGDG Guidance on the diagnosis and management of foot infections in persons with diabetes. In: Bakker K, Apelqvist J, Lipsky B et al [International Working Group on the Diabetic Foot (IWGDF)]. Prevention and management of Foot Problems in Diabetes. Guidance Documents and Recommendations. 2015. Dostupné z WWW: http://www.iwgdf.org.
23. Peters EJ, Lipsky BA, Berendt AR et al. A systematic review of the effectiveness of interventions in the management of infection in the diabetic foot. Diabetes Metab Res Rev 2012; 28(Suppl 1): S142-S162. Dostupné z DOI: <http://dx.doi.org/10.1002/dmrr.2247>.
24. Fejfarová V, Jirkovská A, Petkov V et al. Comparison of microbial findings and resistance to antibiotics between transplant patients, patients on hemodialysis, and other patients with the diabetic foot. J Diabetes Complications 2004; 18(2): 108–112.
25. Edmonds ME, Blundell MP, Morris ME et al. Improved survival of the diabetic foot: the role of special footclinic. QJMed 1986; 60(232): 763–771.
26. Young MJ, McCardle JE, Randall LE et al. Improved survival of diabetic foot ulcer patients 1995–2008: possible impact of aggressive cardiovascular risk management. Diabetes Care 2008; 31(11): 2143–2147. Dostupné z DOI: <http://dx.doi.org/10.2337/dc08–1242>.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2016 Issue Suppl 4-
All articles in this issue
- Adaptace tukové tkáně na redukční nízkoenergetickou dietu u obézních jedinců
- Heterogenita dětského diabetu a její terapeutické implikace
- Historie diagnostiky a léčby diabetické retinopatie
- Metabolický syndrom u nemocných s diabetes mellitus 1. typu, prevalence, vliv na morbiditu a mortalitu, komplexní přístup k nemocnému
- Frekvence a načasování jídel a změny v body mass indexu: analýza dat z Adventist Health Study-2
- Edukace pacienta s diabetem – součást komplexní terapie
- Pregestační diabetes mellitus a gravidita
- Bariatrické operace u nemocných s diabetem
- Duše jako imunomodulátor
- Syndrom diabetické nohy z pohledu internisty podiatra
- Komplex oxLDL/β2-glykoprotein I jako proaterogenní autoantigen. Je ateroskleróza autoimunitní onemocnění?
- Gestační diabetes mellitus
- Růstový hormon, osa GH-IGF1 a metabolizmus glukózy
- Perspektivní molekuly pro léčbu hyperglykemie u pacientů s diabetem 2. typu
- Vrozený hyperinzulinizmus: když B-buňka ztratí sebekontrolu…
- Obstrukční spánková apnoe a diabetes mellitus 2. typu
- Krátkodobá a dlouhodobá glykemická variabilita a její vztah k mikrovaskulárním komplikacím diabetu
- Složení makronutrientů v diabetické dietě
- Je glukóza pouze základní energetický substrát?
- Súčasné trendy v diagnostike a liečbe kongenitálneho hyperinzulinizmu
- Máme uvažovat o nové klasifikaci diabetu ovlivněné terapeutickým rozhodováním?
- Diabetes mellitus ve starším věku z pohledu klinického diabetologa
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vrozený hyperinzulinizmus: když B-buňka ztratí sebekontrolu…
- Gestační diabetes mellitus
- Růstový hormon, osa GH-IGF1 a metabolizmus glukózy
- Edukace pacienta s diabetem – součást komplexní terapie
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

