-
Medical journals
- Career
Kardiovaskulární projevy u syndromu multisystémové zánětlivé odpovědi asociované s covidem-19 u dětí (PIMS-TS)
Authors: Stará Veronika
Authors‘ workplace: Pediatrická klinika 2. LF UK a FN v Motole, Praha
Published in: Čes-slov Pediat 2022; 77 (1): 39-42.
Category:
Overview
Syndrom multisystémové zánětlivé odpovědi asociovaný s covidem-19 u dětí (paediatric inflammatory multisystem syndrome temporally associated with SARS-CoV-2, PIMS-TS) je vzácnou komplikací infekce SARS-CoV-2 u dětí a postižení kardiovaskulárního aparátu je významným faktorem morbidity tohoto onemocnění. Kardiovaskulární komplikace zahrnují dysfunkci levé komory, dilatace nebo aneurysmata koronárních arterií, poruchy rytmu, perikarditidu a valvulitidu. U části pacientů může onemocnění probíhat pod obrazem šokového stavu, závažnou komplikací mohou být tromboembolické příhody. Klíčovými diagnostickými metodami kardiovaskulárních komplikací při PIMS-TS jsou transtorakální echokardiografie a elektrokardiografie. Přestože u většiny pacientů dochází při adekvátní léčbě k úplné restituci srdeční funkce, měli by být pacienti během prvního roku po prodělaném onemocnění pravidelně kardiologicky sledováni.
Klíčová slova:
sledování – echokardiografie – systolická dysfunkce – aneurysmata
ÚVOD
Postižení kardiovaskulárního aparátu patří mezi nejzávažnější komplikace syndromu multisystémové zánětlivé odpovědi asociované s covidem-19 u dětí (PIMS-TS), podle dostupných retrospektivních studií je v určité míře přítomno u 35–100 % pacientů s PIMS-TS v závislosti na definici a vstupních kritériích.( 1,2) Zahrnuje jednak dysfunkci levé komory, vzácněji i pravé komory, dilatace nebo aneurysmata koronárních arterií, arytmie, zvláště pak převodní poruchy, perikarditidu a valvulitidu. U části pacientů může onemocnění probíhat pod obrazem kardiogenního nebo distribučního šoku. Potenciálně velmi závažné jsou také tromboembolické komplikace.
TYPY KARDIOVASKULÁRNÍHO POSTIŽENÍ
Dysfunkce levé komory je nejčastějším nálezem u pacientů s rozvinutým PIMS-TS. Určitý stupeň myokardiální dysfunkce se vyskytuje u 50–60 % pacientů, přičemž u části pacientů může vést až k šokovému stavu vyžadujícímu komplexní resuscitační péči s inotropní podporou a umělou plicní ventilací, v krajním případě i použití mimotělní oxygenace (ECMO).(1,3)
Etiopatogeneze myokardiálního poškození je multifaktoriální a pravděpodobně odlišná od „klasické“ virové myokarditidy nebo od poškození myokardu při akutní infekci SARS-CoV-2. V případě PIMS-TS se mimo jiné uplatňuje především systémová imunitní odpověď s cytokiny indukovaným postižením, vedoucí k tzv. stunningu, tedy „omráčení“ myokardu.(4) Pro tuto teorii svědčí vztah mezi výší zánětlivých parametrů a tíží myokardiálního postižení a korelace poklesu systémové zánětlivé odpovědi při adekvátní léčbě se zlepšením systolické funkce. Pro rozdílnost etiopatogenetického mechanismu ve srovnání s myokarditidami jiné etiologie svědčí také rychlá a úplná restituce myokardiální dysfunkce u naprosté většiny pacientů po zvládnutí akutního stavu adekvátní léčbou základního onemocnění, a to i u pacientů původně ve vážném stavu.(2)
Pro poškození myokardu svědčí i elevace kardiálních markerů. Zvýšení troponinu I se vyskytuje u 64 – 95 % pacientů, zvýšení NT-proBNP (N terminální fragment natriuretického peptidu typu B) u 73–95 % pacientů.(1) Zvýšené hodnoty těchto markerů prokazujeme i u pacientů, kteří mají echokardiograficky zcela normální systolickou funkci a fyziologický elektrokardiografický záznam (EKG). To svědčí o subklinickém poškození myokardu u téměř všech pacientů s PIMS-TS. Elevace zejména NT-proBNP může být ovšem ovlivněna i dalšími faktory, které je nutno vzít v úvahu v diferenciální diagnostice srdečního selhání – především se jedná o renální postižení nebo objemové přetížení.
Abnormality koronárních arterií podobně jako u Kawasakiho nemoci zahrnují rozvoj povšechných dilatací nebo aneurysmat (obr. 1). Incidence kolísá dle dostupných zdrojů mezi 6–24 % pacientů s PIMS-TS. Většinou jde o prosté difuzní rozšíření koronárních tepen s perivaskulárním projasněním nebo malá aneurysmata, u některých pacientů byl ale popisován i rozvoj obrovských (tzv. giant) aneurysmat.(1,2) Rozměry koronárních aneurysmat posuzujeme podle Z-skóre, které vztahujeme k věku a povrchu těla pacienta. Mechanismus poškození koronárních arterií je nejasný, opět se pravděpodobně uplatňují jednak systémové zánětlivé mediátory, ale také přímé narušení cévní stěny spojené s rozvojem vaskulitidy. Dilatace nebo aneurysmata vznikají obvykle v akutní fázi onemocnění, mohou se však objevit i ve fázi rekonvalescence.
Image 1. Dilatace levé koronární arterie s patrným perivaskulárním projasněním (šipka), zdroj vlastní 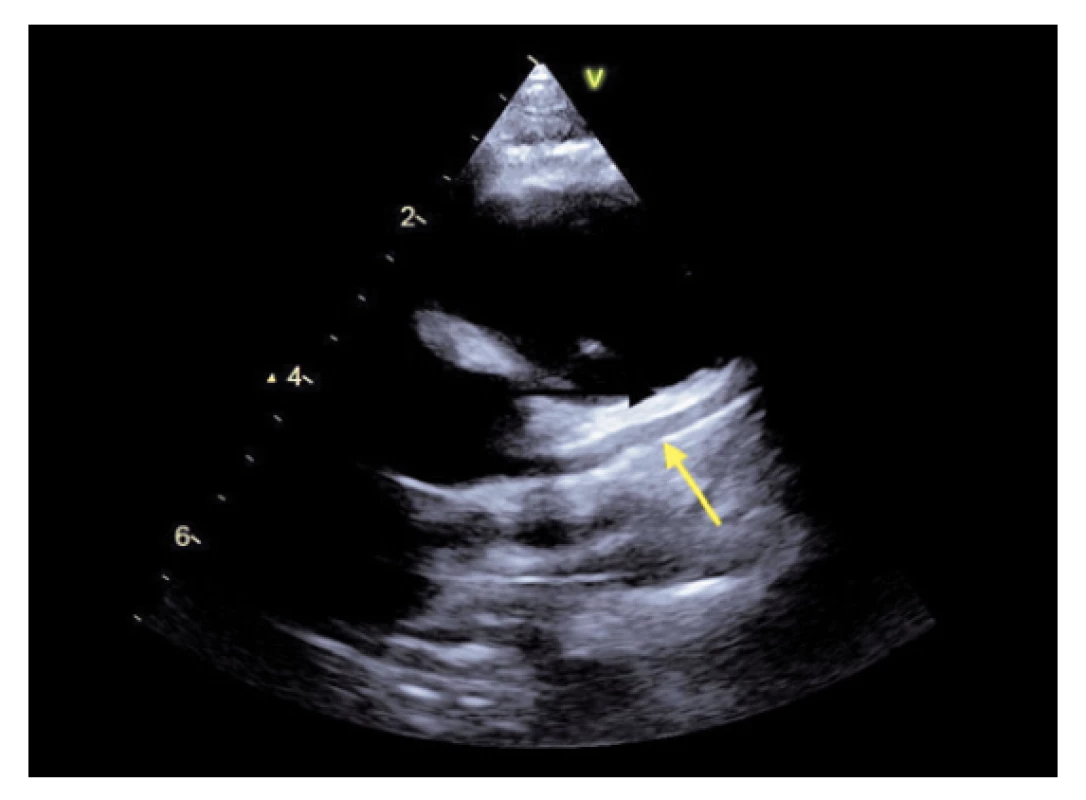
Arytmie a změny na EKG. Nejčastějším nálezem na EKG křivce u pacientů s PIMS-TS je prodloužení PQ intervalu až AV blok 1. stupně. Klinicky se tyto nálezy neprojeví a spontánně po zvládnutí akutního stavu vymizí. Bloky vyššího stupně, komorové extrasystoly nebo tachyarytmie se vyskytují spíše u pacientů se závažným kardiálním postižením. Časté jsou také nespecifické změny repolarizační fáze – změny ST/T úseku, T vlny, prodloužení QTc intervalu.(1,2,5) Tyto změny mohou mimo základní onemocnění souviset i s iontovými dysbalancemi nebo s podávanou medikací (obr. 2 a 3).
Image 2. Změny repolarizační fáze – oploštělé až negativní vlny T – standardní svody, zdroj vlastní 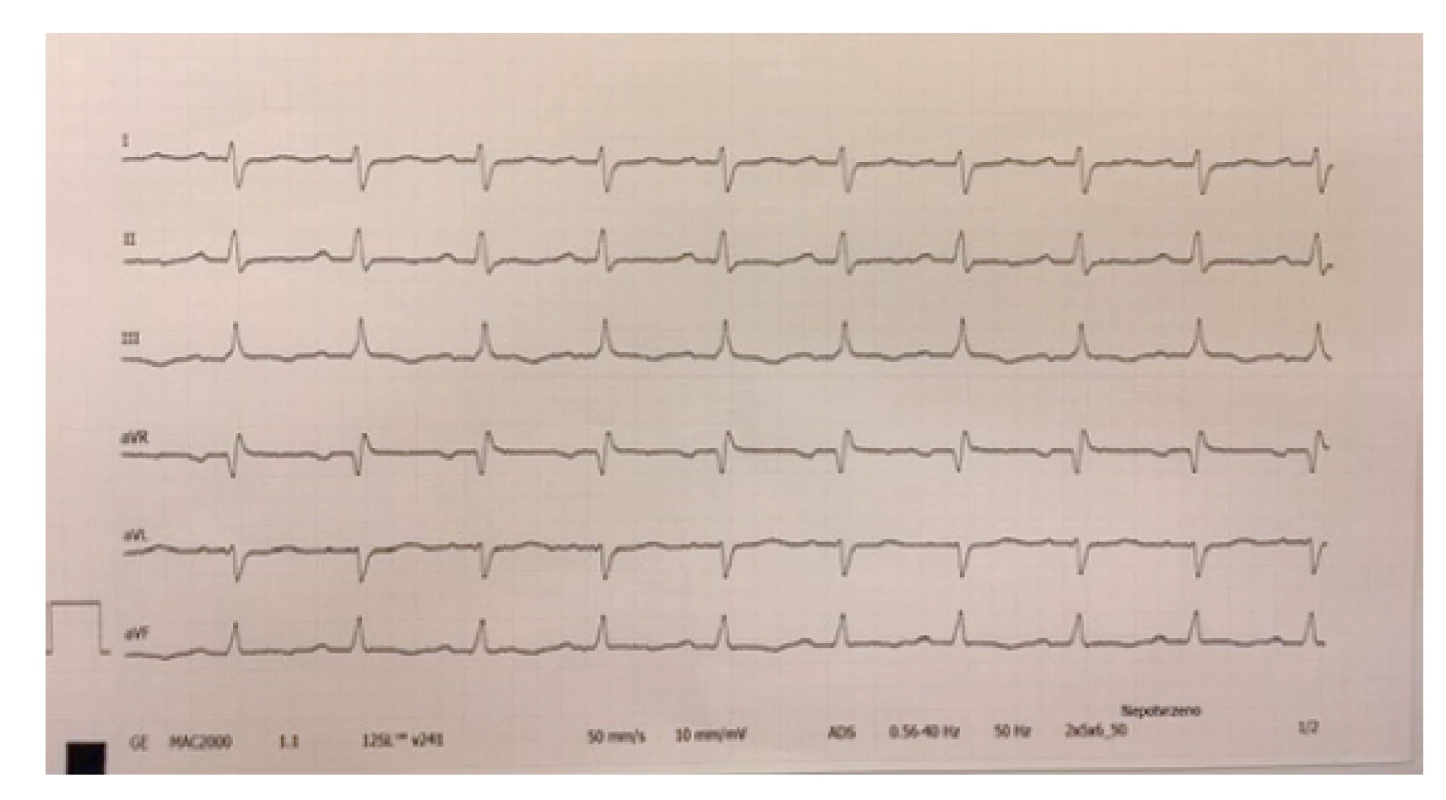
Image 3. Změny repolarizační fáze – oploštělé až negativní vlny T – hrudní svody, zdroj vlastní 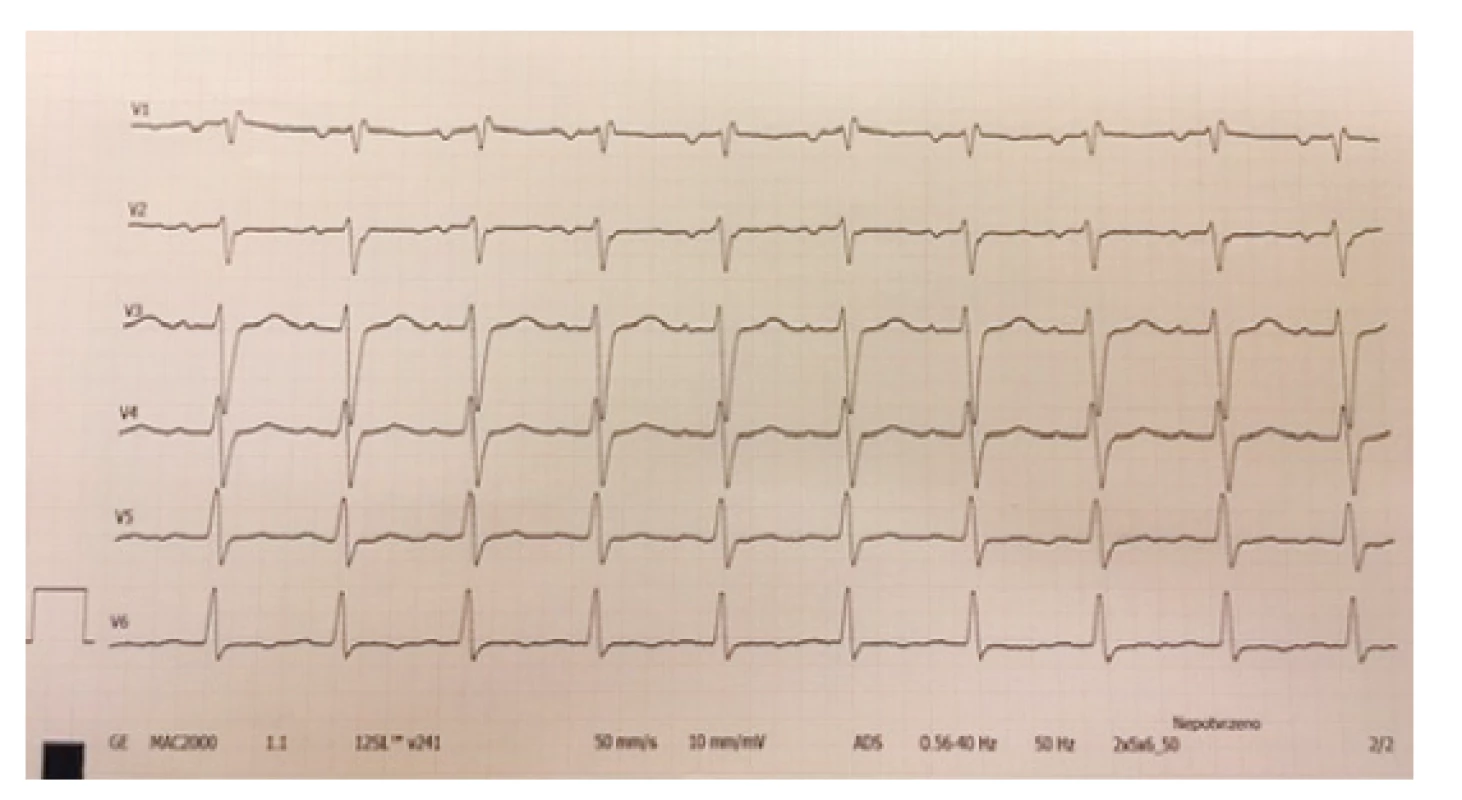
Perikarditida. Rozvoj perikardiálního výpotku může být součástí kardiovaskulárního postižení při PIMS-TS asi u čtvrtiny pacientů. Není ale vedoucím příznakem, obvykle nebývá většího rozsahu a nevyžaduje drenáž nebo specifickou léčbu.(6)
Valvulitida. Naopak regurgitace na chlopních jsou běžné, echokardiograficky je prokážeme v určité míře u velké části pacientů a po zvládnutí akutní fáze onemocnění regredují.(6)
Tromboembolické komplikace. Vznik trombů a následně případné periferní embolizace (zejména do centrálního nervového systému) jsou závažnou komplikací PIMS-TS. Ten je sám o sobě hyperkoagulačním stavem a je jasnou predispozicí tromboembolických příhod. Těmi jsou ohroženi zejména pacienti s porušenou kontraktilitou levé komory.(1)
Diagnostika oběhového postižení při PIMS-TS zahrnuje mimo klinická a laboratorní vyšetření především transtorakální echokardiografii a EKG. Tato vyšetření by měla být vstupně provedena u všech pacientů s diagnózou PIMS-TS a měla by být opakována podle vývoje klinického stavu a laboratorních parametrů. U pacientů se záchytem poruch rytmu na klidovém EKG doplňujeme 24hodinovou monitoraci EKG – Holter.(1)
SLEDOVÁNÍ PACIENTŮ
PIMS-TS je nová nozologická jednotka. Přestože se jeví, že prakticky u všech pacientů dochází časně k úplné restituci srdeční funkce i k regresi změn na koronárních arteriích, měli by být pacienti během prvního roku po prodělaném onemocnění pravidelně kardiologicky sledováni.(1,2) Dosud však neexistují jednoznačná doporučení pro frekvenci a rozsah kardiologických kontrol. U pacientů s přetrvávajícím postižením koronárních arterií se postupuje dle doporučených postupů pro sledování pacientů s Kawasakiho nemocí.(1,7)
ZÁVĚR
PIMS-TS je vzácná komplikace infekce SARS-CoV-2 u dětí a postižení kardiovaskulárního aparátu je významným faktorem morbidity tohoto onemocnění. Pacienty s podezřením na PIMS-TS je proto nutné hospitalizovat na pracovišti, kde je k dispozici pediatrická jednotka intenzivní a resuscitační péče a kde je dostupná specializovaná dětská multioborová péče (intenzivista, kardiolog, imunolog, revmatolog, infektolog).(8)
Korespondenční adresa:
MUDr. Veronika Stará
Pediatrická klinika 2. LF UK a FN v Motole
V Úvalu 84
150 06 Praha 5
Sources
1. Alsaied T, et al. Review of Cardiac Involvement in Multisystem Inflammatory Syndrome in Children. Circulation 2021; 143(1): 78–88. doi: 10.1161/CIRCULATIONA - HA.120.049836.
2. Sperotto F, et al. Cardiac manifestations in SARS-CoV-2-associated multisystem inflammator syndrome in children: a comprehensive review and proposed clinical approach. Eur J Pediatr 2021; 180 : 307–322.
3. Yasuhara J, et al. COVID-19 and multisystem inflammatory syndrome in children: A systematic review and meta-analysis. Pediatr Pulmonol 2021. Dostupné na: https://onlinelibrary. wiley.com/doi/10.1002/ppul.25245.
4. Belhadjer Z, et al. Acute Heart Failure in Multisystem Inflammatory Syndrome in Children in the Context of Global SARS-CoV-Pandemic. Circulation 2020; 142(5): 429 – 436.
5. Choi NH, et al. MIS-C and Cardiac Conduction Abnormalities. Pediatrics 2020; 146(6): e2020009738. doi: 10.1542/ peds.2020-009738.
6. Ahmed M, et al. Multisystem inflammatory syndrome in children: A systematic review. Clin Med 2020; 26 : 100527.
7. McCrindle BW, et al. Diagnosis, Treatment, and Long-Term Management of Kawasaki Disease: A Scientific Statement for Health Professionals From the American Heart Association. Circulation 2017; 135: e927–e999.
8. Fencl F, et al. Syndrom multisystémové zánětlivé odpovědi asociovaný s COVID-19 u dětí. Doporučený postup ČPS ČLS JEP. Ces Slov Pediatr 2021; 76(1): 4–9.
Labels
Neonatology Paediatrics General practitioner for children and adolescents
Article was published inCzech-Slovak Pediatrics

2022 Issue 1-
All articles in this issue
- Vybrané poznámky k psychofarmakoterapii dětského a dorostového věku
- Laboratorní novorozenecký screening
- Hereditárny angioedém u detí: čo potrebuje vedieť pediater
- Perinatální mortalita a morbidita u infekce SARS-CoV-2 v průběhu těhotenství
- Diferenciální diagnostika syndromu multisystémové zánětlivé odpovědi asociované s nákazou SARS-CoV-2 u dětí a mladistvých
- Kardiovaskulární projevy u syndromu multisystémové zánětlivé odpovědi asociované s covidem-19 u dětí (PIMS-TS)
- Sekundární hemofagocytující lymfohistiocytóza při infekci virem SARS-CoV-2
- Z historie pediatrie
- Czech-Slovak Pediatrics
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Laboratorní novorozenecký screening
- Diferenciální diagnostika syndromu multisystémové zánětlivé odpovědi asociované s nákazou SARS-CoV-2 u dětí a mladistvých
- Vybrané poznámky k psychofarmakoterapii dětského a dorostového věku
- Z historie pediatrie
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

