-
Medical journals
- Career
Vliv myomektomie na morfologii děložního a tubárního faktoru infertility
Authors: E. Filipinská; R. Hudeček; Lenka Mekiňová; M. Dziakova; P. Ventruba
Authors‘ workplace: Gynekologicko-porodnická klinika LF MU a FN, Brno, přednosta prof. MUDr. P. Ventruba, DrSc., MBA
Published in: Ceska Gynekol 2018; 83(6): 412-417
Category:
Overview
Cíl práce:
Porovnání incidence deformace děložní dutiny a tubárního faktoru před myomektomií a po myomektomii u pacientek s děložní myomatózou, které plánují graviditu. Typ studie: Prospektivní unicentrická kohortová studie. Název a sídlo pracoviště: Gynekologicko-porodnická klinika LF MU a FN Brno.
Metodika:
Sledovaný soubor tvoří 108 pacientek s intramurálním nebo subserózním myomem nebo myomy, které podstoupily laparoskopickou (LM, n = 60, 55,6 %) nebo otevřenou (OM, n = 48, 44,4 %) myomektomii v období let 2013–2016 na Gynekologicko-porodnické klinice LF MU a FN Brno. Analýza je zaměřena na srovnání incidence deformace děložní dutiny a tubárního faktoru pomocí sonohysterosalpingografie (sono HSG) nebo pomocí kombinace laparoskopie (LSK) s chromopertubací a ultrazvuku před chirurgickou intervencí a po ní.
Výsledky:
Incidence deformace děložní dutiny u pacientek po myomektomii byla signifikantně nižší ve srovnání s pacientkami před myomektomií, a to v obou ramenech studie (LM i OM), (n1 = 37, n2 = 0, p < 0,001). Incidence tubárního faktoru u pacientek po myomektomii byla nesignifikantně snížena ve srovnání s původním souborem pacientek před myomektomií, a to v obou ramenech studie (LM i OM), (n1 = 29, n2 = 20, p = 0,239).
Závěr:
Myomektomie u pacientek s intramurálním nebo subserózním myomem nebo myomy signifikantně snižuje incidenci deformace dutiny děložní a nesignifikantně snižuje incidenci tubárního faktoru bez závislosti na použití laparoskopického nebo otevřeného přístupu.
KLÍČOVÁ SLOVA
myom, myomektomie, děložní faktor, tubární faktor
ÚVOD
Výskyt děložních myomů u žen v reprodukčním věku představuje epidemiologický a klinický problém, který může negativně ovlivnit reprodukční funkce [4, 5, 6, 8]. Klíčovým faktorem vyššího výskytu děložních myomů u žen plánujících graviditu je posun reprodukčních plánů žen do vyšších věkových kategorií [4, 18, 21]. I když vliv přítomnosti myomu (nebo myomů) na fertilitu není dosud zcela exaktně prostudován, podle literárních zdrojů má přítomnost myomu (resp. myomů) negativní vliv na reprodukci [8, 18, 21]. To se týká především submukózního typu myomu. Jeho působením dochází k narušení endomyometriální junkce s následnou poruchou např. nidace plodového vejce [8, 18]. U dalších typů, intramurálního a subserózního, není jejich vliv objasněn [8, 18]. Mohou však způsobit deformaci dutiny děložní i anatomickou dislokaci a obstrukci vejcovodů s následkem vzniku tubárního faktoru neplodnosti [1, 8, 11, 18]. Možnými léčebnými postupy, mimo operační řešení, je farmakologická léčba, nebo v některých případech i embolizace uterinních tepen. Pro velké množství žen s myomem, které plánují graviditu, zůstává jedinou vhodnou cestou operační léčba děložních myomů, myomektomie [2, 3, 7, 12, 15].
Významným rizikem myomektomie, mimo standardní perioperační komplikace, je narušení děložní dutiny a vznik neelastické tuhé jizvy, která může v některých případech způsobit poškození tubárních ústí, komplikace v průběhu budoucí gravidity nebo vznik adhezí se vznikem chronických bolestí a tubárního faktoru [1, 6, 7, 9, 13]. Míra rizika výše zmíněných komplikací je přímo úměrná velikosti a počtu myomů a s tím pak souvisí rozsah poškození myometria a děložní dutiny.
Kvalitu jizvy lze v pozitivním směru ovlivnit operační technikou. Preferovány jsou proto operační postupy, které šetří pseudokapsulu myomu a myometrium (užití minimální elektrokoagulace a sutura myometria ve dvou vrstvách), což podporuje správný proces hojení [9, 10, 16, 19, 20]. Použití antiadhezivních preparátů snižuje riziko pooperačních adhezí. Adheze negativně ovlivňují reprodukční funkce pacientky a kvalitu života [9]. Kvalita jizvy po myomektomii má rozhodující význam na průběh budoucí gravidity a porodu [14, 19, 20]. Nekvalitně zhojená jizva po myomektomii může mít za následek poruchy fertility, rupturu dělohy nebo poruchu kontrakční činnosti za porodu [14, 21]. Proto je velmi důležité kontrolovat kvalitu jizvy a tubárního faktoru po operaci, což provádíme pomocí sonohysterosalpingografie nebo kombinací ultrazvuku a second look laparoskopie s chromopertubací [1, 11, 17].
SOUBOR PACIENTEK A METODIKA
Do studie bylo zařazeno 108 pacientek, které absolvovaly myomektomii na Gynekologicko-porodnické klinice LF MU a FN Brno v letech 2013 až 2016. Celkově myomektomii v tomto období absolvovalo 120 pacientek, z nichž 12 bylo vyřazeno již na začátku sledování na základě nesplnění vstupních kritérií. V průběhu sledování nebyla vyřazena žádná pacientka. Vstupní kritéria byla: provedení myomektomie pro symptomatický intramurální nebo subserózní myom nebo myomy s cílem zachování fertility.
Všechny pacientky podstoupily vyšetření děložní dutiny a průchodnosti vejcovodů pomocí sonohysterosalpingografie nebo kombinací ultrazvukového vyšetření a peroperační chromopertubace před (resp. v průběhu) plánovanou myomektomií a po ní. Do souboru nebyly zařazeny pacientky v případě těchto vylučovacích kritérií: přítomnost submukózního myomu, provedení myomektomie bez sutury myometria, absence doporučeného vyšetření dutiny děložní a průchodnosti vejcovodů, v případě iterativní myomektomie nebo jiných iterativních operací na děloze. Byly srovnávány tyto dva parametry: deformace děložní dutiny a přítomnost tubárního faktoru před myomektomií a po ní.
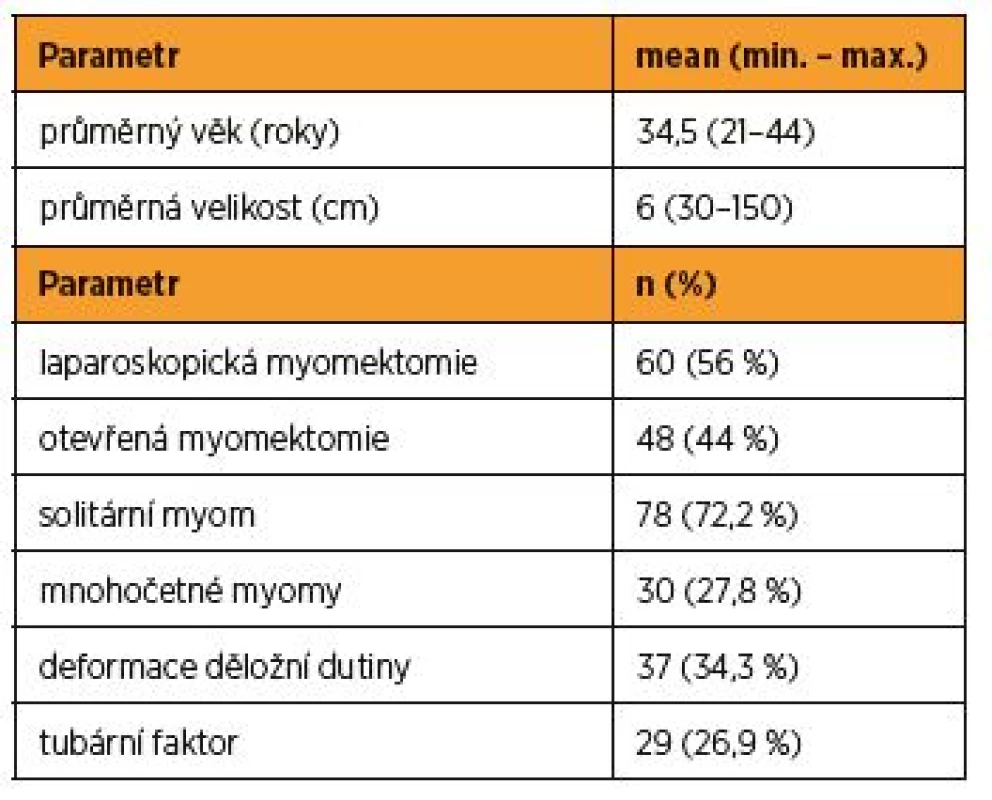
Laparoskopickou technikou podstoupilo operaci 60 pacientek (n = 60, 55,6 %) a otevřenou technikou 48 (n = 48, 44,4 %). Průměrný věk operovaných pacientek byl 34,5 let. Solitární myom se vyskytl u 78 pacientek (n = 78, 72,2 %) a mnohočetné myomy u 30 pacientek (n = 30, 27,8 %). Průměrná velikost myomu byla 6 cm (tab. 1). Myomektomii absolvovalo celkově 120 pacientek. Žádná pacientka nebyla vyřazena v průběhu sledování. Před operací byla pozorována deformace dutiny děložní u 37 pacientek (n = 37, 34,3 %) a tubární faktor (bilaterální i unilaterální) u 29 pacientek (n = 29, 26,9 %). Sledované pacientky podstoupily myomektomii, laparoskopickou nebo otevřenou, na základě standardních indikačních kritérií Gynekologicko-porodnické kliniky LF MU a FN Brno.
Po operaci byla u pacientek provedena sonohysterosalpingografie nebo kombinace vaginálního ultrazvuku a perioperační chromopertubace při second look laparoskopii. Následně byly srovnávány parametry – incidence deformace děložní dutiny a incidence tubárního faktoru před myomektomií a po myomektomii (schéma 1). Současně byl sledován výskyt perioperačních komplikací myomektomie (dehiscence jizvy, reziduální myom, recidiva myomu do jednoho roku po operaci, časná relaparotomie). Tyto komplikace se celkově vyskytly v jedenácti případech (n = 11, 10,2 %) (tab. 2).
Table 2. Výskyt perioperačních komplikací 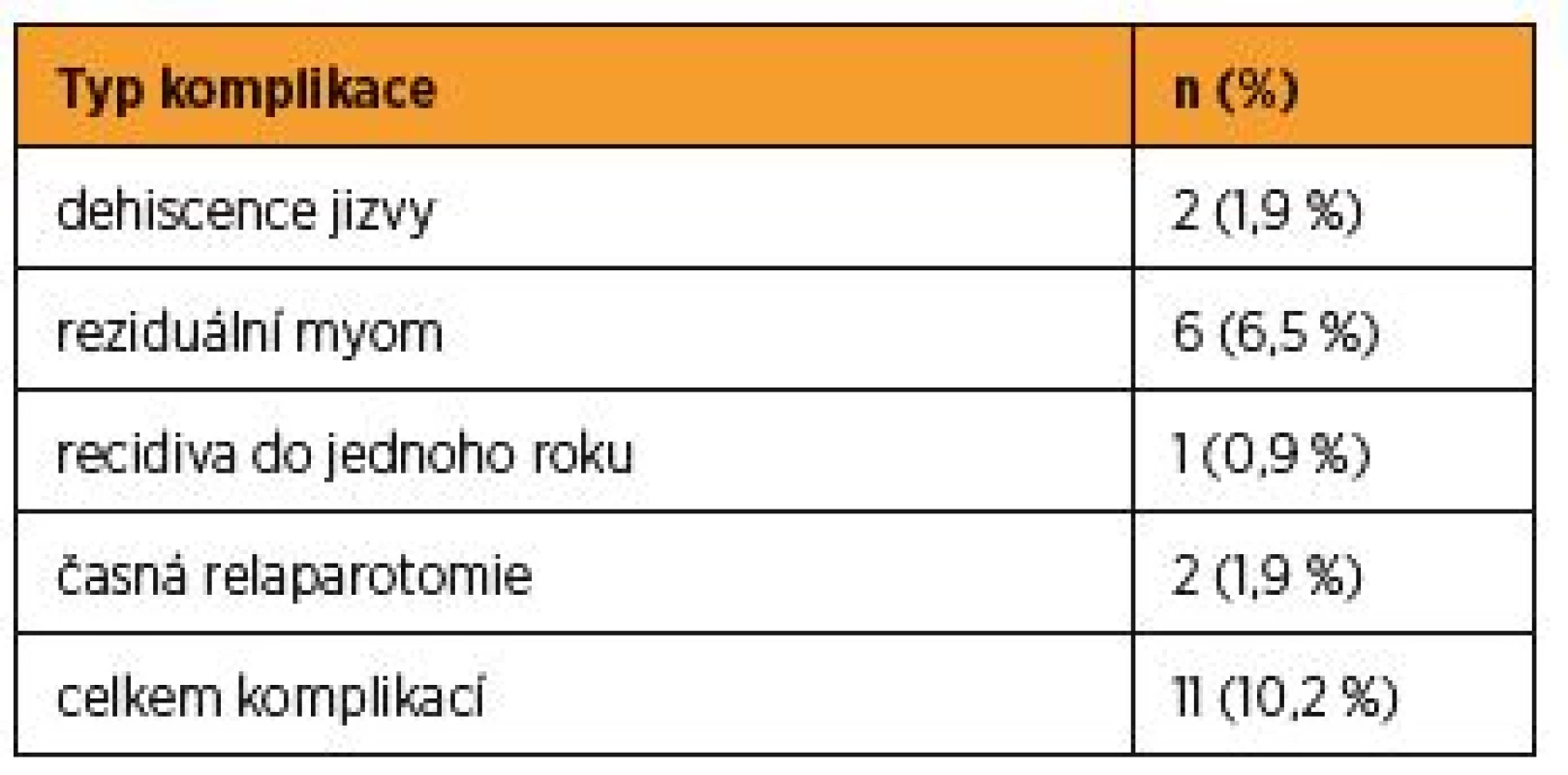
Pacientky byly zařazeny do klinického hodnocení na základě podepsání informovaného souhlasu. Studie byla schválena etickou komisí Gynekologicko-porodnické kliniky LF MU a FN Brno. Statistická analýza byla zaměřena na srovnání deformace děložní dutiny a přítomnosti tubárního faktoru (bilaterálně i unilaterálně) před myomektomií a po ní. Statistická analýza byla provedena za použití standardní popisné statistiky. Absolutní a relativní četnosti pro kategoriální proměnné, medián doplněn o 5–95percentilový rozsah pro spojité proměnné. Statistická významnost rozdílů mezi jednotlivými skupinami byla vypočtena na základě χ2 testu maximální věrohodnosti pro kategoriální proměnné a Mannova-Whitneyho testu pro SPSS 22.0.0.1 (IBM Corporation, 2014).
VÝSLEDKY
Deformace dutiny děložní byla před operací přítomna u 37 pacientek z celkového počtu (n = 37, 34,3 %), u 71 pacientek (n = 71, 65,7 %) přítomna nebyla. Po myomektomii se deformace děložní dutiny nevyskytla v žádném případě (n = 0,0 %), a to ani při použití laparoskopického, ani otevřeného přístupu, (p < 0,001, χ2 test maximální věrohodnosti) (tab. 3).
Table 3. Deformace děložní dutiny – LM + OM 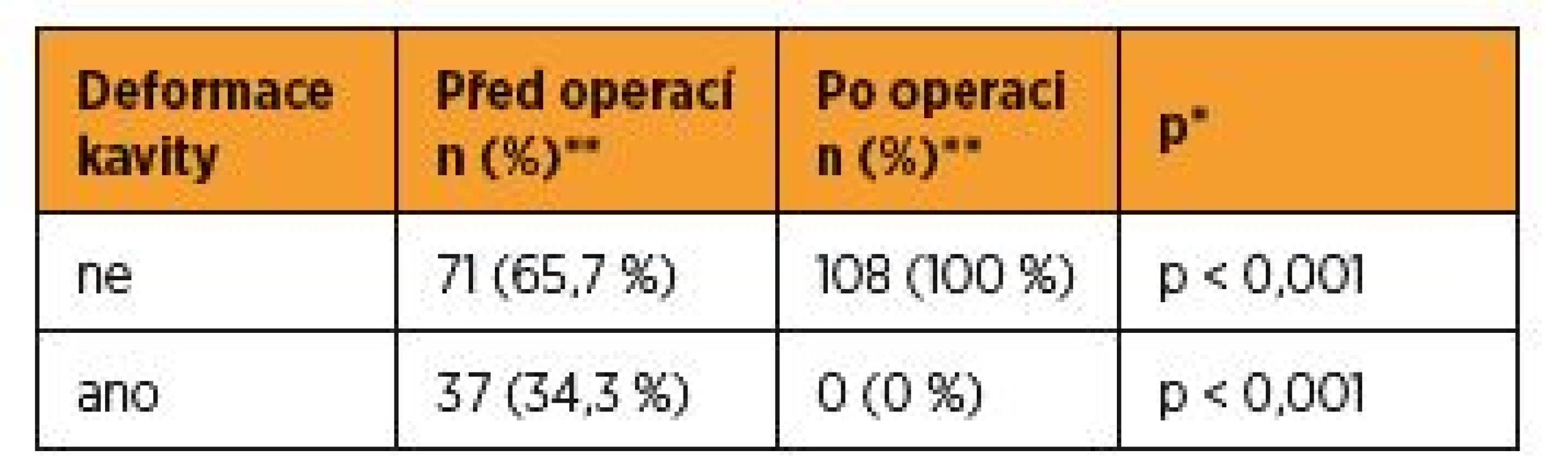
*χ2 test maximální věrohodnosti pro kategoriální proměnné, Mannův-Whitneyho test pro spojité proměnné
**absolutní a relativní četnosti pro kategoriální proměnné, medián a 5–95percentilový rozsah pro spojité proměnnéU pacientek, které podstoupily laparoskopickou myomektomii, byla deformace děložní dutiny před výkonem ve 20 případech (n = 20, 18,5 %) a u pacientek před otevřenou myomektomií v 17 případech (n = 17, 15,7 %). Po operaci se deformace dutiny děložní nevyskytla v žádném případě(n = 0, 0 %), (p < 0,001, χ2 test maximální věrohodnosti) (tab. 4, 5).
Table 4. Deformace děložní dutiny – LM 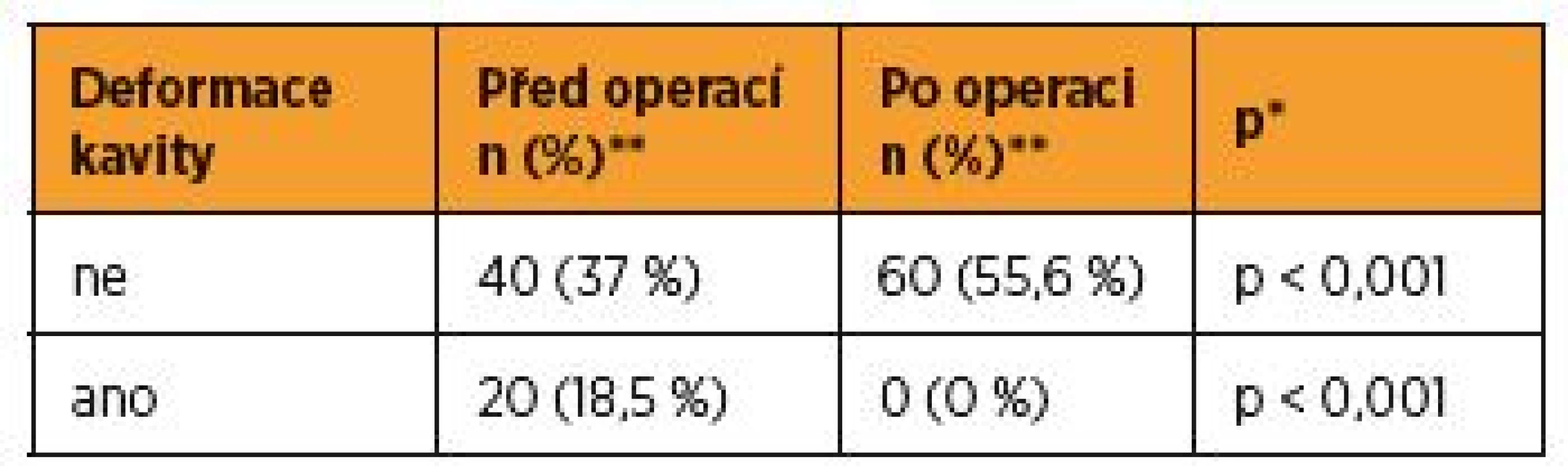
* χ2 test maximální věrohodnosti pro kategoriální proměnné, Mannův-Whitneyho test pro spojité proměnné
** absolutní a relativní četnosti pro kategoriální proměnné, medián a 5–95percentilový rozsah pro spojité proměnnéTable 5. Deformace děložní dutiny – OM 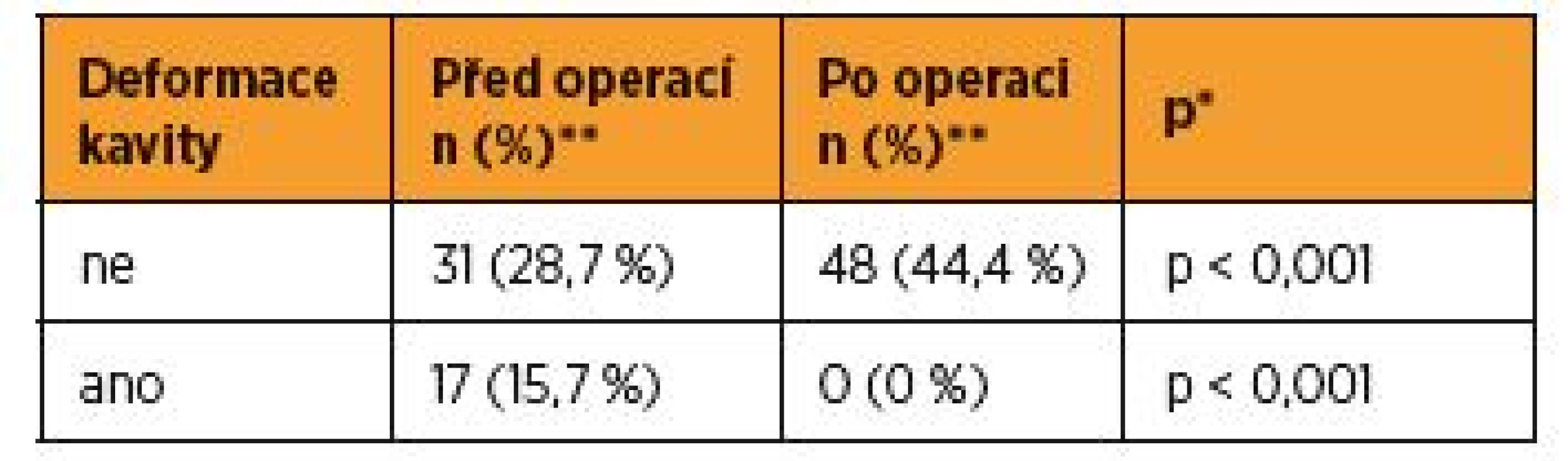
* χ2 test maximální věrohodnosti pro kategoriální proměnné, Mannův-Whitneyho test pro spojité proměnné
** absolutní a relativní četnosti pro kategoriální proměnné, medián a 5–95percentilový rozsah pro spojité proměnnéTubární faktor byl přítomen u 29 pacientek(n = 29, 26,9 %), bilaterální tubární faktor mělo šest pacientek (n = 6, 5,6 %) a unilaterální 23 pacientek (n = 23, 21,3 %). Po operaci byl tubární faktor přítomen ve 20 případech (n = 20, 18,6 %), (p = 0,239 χ2 test maximální věrohodnosti), bilaterální tubární faktor měly dvě pacientky (n = 2, 1,9 %), (p = 0,445 χ2 test maximální věrohodnosti), unilaterální 18 pacientek (n = 18, 16,7 %), (p = 0,445 χ2 test maximální věrohodnosti) (tab. 6). Pacientky, které podstupovaly operaci laparoskopickou technikou, měly před operací tubární faktor ve 14 případech (n = 14, 13 %), bilaterálně ve třech (n = 3, 3 %) a unilaterálně v jedenácti (n = 11, 10 %). S ohledem na přístup operace, po laparoskopické operaci byl přítomen tubární faktor v devíti případech(n = 9, 8,4 %), (p = 0,445 χ2 maximální věrohodnosti), bilaterální tubární faktor ve dvou případech(n = 2, 1,9 %), (p = 1,000 χ2 test maximální věrohodnosti), unilaterální tubární faktor v sedmi případech (n = 7, 6,5 %), (p = 0,445 χ2 test maximální věrohodnosti) (tab. 7).
Table 6. Tubární faktor – LM + OM 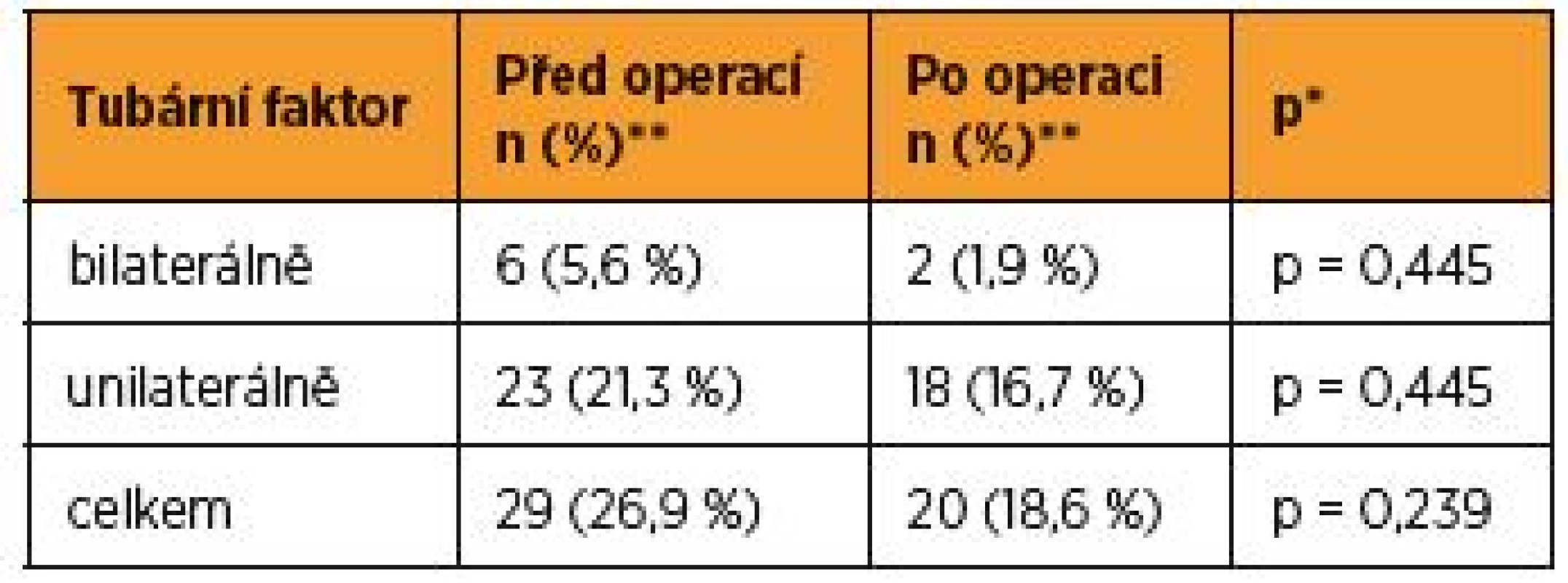
* χ2 test maximální věrohodnosti pro kategoriální proměnné, Mannův-Whitneyho test pro spojité proměnné
** absolutní a relativní četnosti pro kategoriální proměnné, medián a 5–95percentilový rozsah pro spojité proměnnéTable 7. Tubární faktor – LM 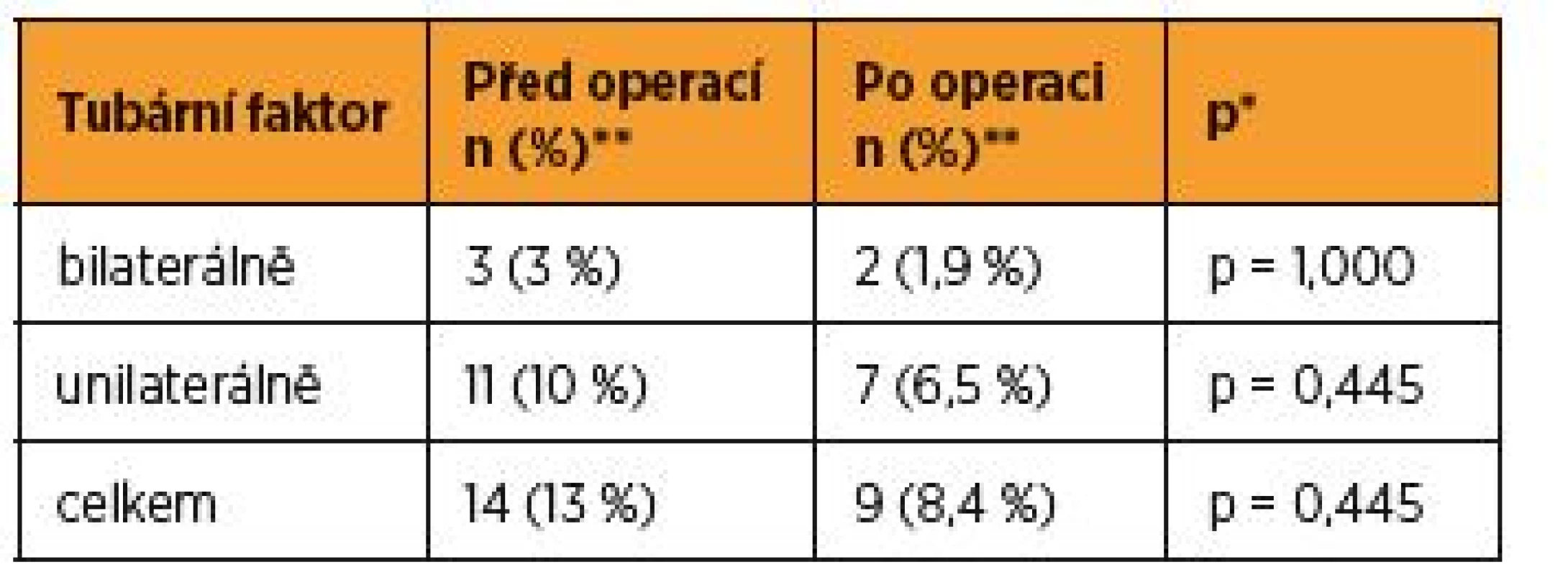
* χ2 test maximální věrohodnosti pro kategoriální proměnné, Mannův-Whitneyho test pro spojité proměnné
** absolutní a relativní četnosti pro kategoriální proměnné, medián a 5–95percentilový rozsah pro spojité proměnnéPacientky, které podstoupily otevřenou myomektomii, měly tubární faktor před operací v 15 případech (n = 15, 14 %), bilaterální tubární faktor se vyskytl ve třech případech (n = 3, 2,8 %) a unilaterálně ve 12 případech (n = 12, 11,2 %), Následně po otevřené myomektomii byl tubární faktor v 11 případech (n = 11, 10,2 %), (p = 0,445 χ2 test maximální věrohodnosti), bilaterální tubární faktor v žádném případě (n = 0, 0 %), (p = 0,239 χ2 test maximální věrohodnosti), unilaterální tubární faktor v 11 případech (n = 11, 10,2 %), (p = 1,000χ2 test maximální věrohodnosti) (tab. 8).
Table 8. Tubární faktor – OM 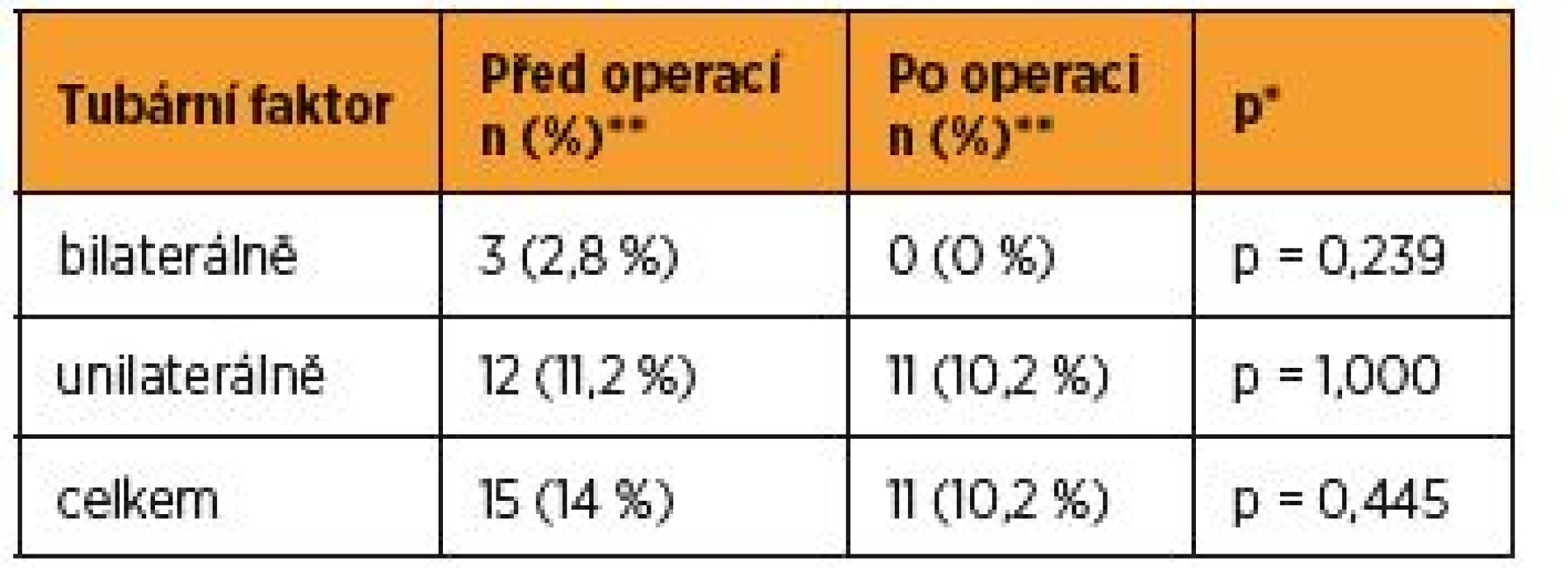
* χ2 test maximální věrohodnosti pro kategoriální proměnné, Mannův-Whitneyho test pro spojité proměnné
** absolutní a relativní četnosti pro kategoriální proměnné, medián a 5–95percentilový rozsah pro spojité proměnnéDále byla srovnávána incidence deformace děložní dutiny a tubárního faktoru před a po myom-ektomii s ohledem na typ myomu. Z celkového počtu pacientek s deformací dutiny děložní(n = 37) jich 29 (n = 29, 78,4 %) mělo intramurální myom/myomy, pět (n = 5, 13,6 %) mělo subserózní myom/y a tři (n = 3, 8 %) měly oba dva typy myomů. Tedy incidence deformace děložní dutiny je nejvyšší v případě intramurálního myomu. Po operaci se již deformace děložní dutiny nevyskytla v žádné skupině (n = 0, 0 %),(p < 0,001, χ2 test maximální věrohodnosti). Celkově se bilaterální tubární faktor před operací vyskytl u šesti pacientek, tři pacientky (n = 3, 50 %) byly ve skupině s intramurálním myomem/myomy, po myomektomii se vyskytl u jedné pacientky (n = 1, 17 %), (p = 0,605). Jedna pacientka s bilaterálním tubárním faktorem (n = 1, 17 %) měla subserózní myom, po myomektomii již se bilaterální tubární faktor nevyskytl (n = 0, 0 %),(p = 1,000) a dvě pacientky (n = 2, 33 %) měly oba dva typy myomů, po operaci se v této skupině bilaterální tubární faktor vyskytl v jednom případě(n = 1, 17 %), (p = 1,000). Unilaterální tubární faktor před operací se vyskytl u 23 pacientek, 12 pacientek (n = 12, 52 %) mělo intramurální myom/myomy, po myomektomii se vyskytl u jedenácti pacientek (n = 11, 48 %), (p = 1,000), šest pacientek (n = 6, 26 %) mělo subserózní myom, po myomektomii již se unilaterální tubární faktor vyskytl jen ve třech případech (n = 3, 18 %), (p = 0,445) a pět pacientek (n = 5, 22%) mělo oba dva typy myomů, po operaci se unilaterální tubární faktor vyskytl ve čtyřech případech (n = 4, 17,4 %), (p = 1,000).
Z výše uvedených výsledků vyplývá, že oba dva typy sledovaných patologií dominují ve skupině s intramurálním myomem nebo myomy. Z hlediska úspěšnosti myomektomie na patologii bilaterálního tubárního faktoru byla nejúspěšnější u pacientek s intramurálním myomem/myom a v případě unilaterálního tubárního faktoru byla operace nejúspěšnější v případě myomu subserózního. Nejméně úspěšná byla operace v případě přítomnosti obou typů myomů.
Perioperačně byly zaznamenány následující komplikace: časná relaparotomie (n = 2), dehiscence jizvy po myomektomii v průběhu 3–6 měsíců po operaci (n = 2), reziduální myom (n = 6) a recidiva myomu do jednoho roku ve stejné lokalizaci (n = 1) (tab. 2).
DISKUSE
Myomektomie jako každý jiný chirurgický výkon má rizika. Při této operaci je cílem zachování fertility, ale ne pouze ve smyslu zachování dělohy. Mělo by se jednat o operaci s maximálně šetřícím postupem pro myometrium, s cílem kvalitního zhojení jizvy, aktivního předcházení vzniku adhezí a zachování plné funkce jemných struktur vč. obou vejcovodů [9, 13]. Proto by myomektomie měla být nabízena pouze těm ženám, které mají závažné symptomy spojené s děložním myomem či myomy a které mají zájem o graviditu [14, 15]. Míra přínosu myomektomie pro pacientky musí převyšovat míru rizika operace.
Faktorů, které ovlivňují možnost budoucí gravidity a porodu zdravého dítěte, je více. Existují doporučení a postupy, u nichž byly prokázány nejlepší výsledky při hojení jizvy po myomektomii. Při jejich dodržení nedochází ke vzniku tuhé neelastické jizvy [10, 20]. Lze předpokládat, že špatně zhojená uterotomie by mohla způsobit deformaci dutiny děložní nebo i obstrukci ústí vejcovodů. Literatura uvádí jednu studii, kdy probíhalo srovnávání různých parametrů, včetně incidence deformace děložní dutiny a incidence tubárního faktoru. K těmto účelům byla použita hysterosalpingografie před myomektomií a po ní [11]. V této práci byly zahrnuty i submukózní myomy. Před operací byla incidence deformace děložní dutiny ve 41 % případů, po myomektomii v 12,5 % případů. Byl zde ale podíl reziduálního myomu po hysteroskopické resekci. Unilaterální tubární faktor se vyskytl v 6,2 % před operací a po operaci v 3,1 %. Stejné výsledky byly i v případě bilaterálního postižení. Jiné zdroje zkoumaly vliv hysteroskopické myomektomie na deformaci děložní dutiny u submukózních myomů. Zde výsledky ukazují na pozitivní vliv hysteroskopické resekce submukózního myomu na deformaci děložní dutiny [2, 15].
Je pravděpodobné, že vyšším počtem pacientek v naší studii by bylo možné prokázat signifikantní pokles incidence tubárního faktoru po myomektomii. Lze uvažovat také o možnosti, že myomektomie incidenci tubárního faktoru – za určitých podmínek u určitých pacientek – zvyšuje jizevnatým hojením nebo poškozením vejcovodů při operaci. Do budoucna by bylo vhodné tyto podmínky analyzovat.
Dále lze říci, že ani zcela průchodné vejcovody a symetrická děložní dutina nezaručí spontánní graviditu a úspěšný porod zdravého dítěte. Nyní se jedná o pilotní práci, která bude dále rozšířena o analýzu dostupných dat u našich pacientek, pokud jde o jejich graviditu a porody.
ZÁVĚR
Myomektomie, bez ohledu na zvolený endoskopický, nebo otevřený přístup, signifikantně snižuje incidenci deformace děložní dutiny. Nesignifikantně snižuje incidenci tubárního faktoru, a to jak bilaterálního, tak unilaterálního. Incidenci tubárního faktoru nezvyšuje. Myomektomie je vhodnou léčbou myomů u vybraných fertilních pacientek při dodržení indikačních kritérií a bezpečné techniky operace.
Podpořeno MZ ČR - RVO (FNBr, 65269705).
MUDr. Eva Filipinská
Onkogynekologicko-porodnická klinika LF MU a FN
Jihlavská 20
625 00 Brno
Sources
1. Briceag, I., Cosache, A., Purcarea, VL., et al. Fallopian tubes-literature review of anatomy and etiology in female infertility. J Med Life, 2015, 8, p. 129–131.
2. Donnez, J., Dolmans, MM. Uterine fibroid management: from the present to the future. Hum Reprod, 2016, p. 1–22.
3. Donnez, J., Hudecek, R., Donnez, O., et al. Efficacy and safety of repeated use of ulipristal acetate in uterine fibroids. Fertil Steril, 2015, 103, p. 519–527.
4. Donnez, J., Jadoul, P. What are the implications of myomas on fertility? Hum Reprod, 2002, 17, p. 1424–1430.
5. Guven, S., Kart, C., Unsal, MA., et al. Intramural leiomyoma without endometrial cavity distortion may negatively affect the ICSI-ET outcome. Rep Biol and Endoc, 2013, 11, p. 102–109.
6. Hackethal, A., Westermann, A., Tchartchian, T., et al. Laparoscopic myomectomy in patients with uterine myomas associated with infertility. Min Invasiv Ther, 2011, 20, p. 338–345.
7. Hermann, A., De Wilde, RL. Laparoscopic myomectomy – the gold standard. Gynecol Min Invasiv Ther, 2014, 32, p. 31–38.
8. Krajčovičová, R., Hudeček, R. Vliv děložní myomatózy na reprodukční funkce. Prakt gyn, 2010, 4, s. 154–163.
9. Kumakiri, J., Kikichi, I., Kitade, M., et al. Association between uterine repair at laparoscopic myomectomy and postoperative adhesions. Acta Obstet Gynecol Scan, 2012, 91, p. 331–337.
10. Kumakiri, J., Kikuchi, I., Kitade, M., et al. Evaluation of factors contributing to uterine scar formation after laparoscopic myomectomy. Acta Obstet Gynecol, 2010, 89, p. 1078–1083.
11. Lev-Toaff, AS., Karasick, S., Toaff, ME. Hysterosalpingography before and after myomectomy: clinical value and imaging findings. Amer J Radiol, 1992, 160, p. 803–807.
12. Mara, M., Kubinova, K., Makova, J., et al. Uterine artery embolisation versus laparoscopic uterine artery occlusion: the outcomes of a propesctive , nonrandomized clinical trial. Cardiovasc Intervent Radiol, 2012, 5, p. 1041–1052.
13. Mattei, A., Cioni, R., Bargelli, G., et al. Techniques of laparoscopic myomectomy. Reprod Biomed Online, 2011, 23, p. 34–39.
14. Mekiňová, L., Janků, P., Filipinská, E., et al. Incidence císařského řezu a úspěšnost vaginálně vedeného porodu u těhotných po myomektomii. Čes Gynek, 2016, 81, s. 404–409.
15. Metwally, M., Cheong, YC., Horne, AW. Surgical treatment of fibroids for subfertility (Review). Cochrane Database of Systematic Reviews, 2012, 11.
16. Palomba, S., Fornaciari, E., Falbo, A., et al. Safety and efficacy of the minilaparotomy for myomectomy: a systematic review and meta-analysis of randomized and non-randomized controlled trials. Reprod Biomed Online, 2015, 30, p. 462–481.
17. Panchal, S., Nagori, C. Imaging techniques for assessement of tubal status. J Hum Reprod Sci, 2014, 7, p. 1–12.
18. Purohit, P., Vigneswaran, K. Fibroids and infertility. Curr Obstet Gynecol Rep, 2016, 5, p. 81–88.
19. Tinelli, A., Hurst, BS., Hudelist, G., et al. Laparoscopic myomectomy focusing in the myoma pseudocapsule: technical and outcome report. Hum Reprod, 2012, 27, p. 427–435.
20. Tinelli, A., Malvasi, A., Hurst, BS., et al. Surgical management of neurovascular bundle in uterine fibroid pseudocapsule.J Soc Laparoend, 16, p. 119–129.
21. Zeipiridis, L., Grimbiris, GF., et al. Infertility and uterinefibroids. Best Pract Res Clin Obstet Gynaecol, 2016, 34, p. 66–73
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2018 Issue 6-
All articles in this issue
- Vliv myomektomie na morfologii děložního a tubárního faktoru infertility
- Radiofrekvenční ablace endometria – nová možnost konzervativní léčby silného menstruačního krvácení
- Perinatálna mortalita a morbidita v Slovenskej republike v rokoch 2007–2015
- Ashermanův syndrom: popis dvou případů
- Fetální a neonatální aloimunitní trombocytopenie
- Nové potenciálne biomarkery pre predikciu preeklampsie
- Surogátní mateřství: rozpory v terminologii
- Etiologie, rizikové faktory a metody prevence poporodní deprese
- Ektopická gravidita: retrospektivní kohortová analýza v referenčních centrech 3. úrovně v severovýchodním regionu Brazílie
- Gynekologická nádorová triplicita
- Strumálny karcinoid vaječníka – opis dvoch prípadov a prehľad literatúry
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Etiologie, rizikové faktory a metody prevence poporodní deprese
- Radiofrekvenční ablace endometria – nová možnost konzervativní léčby silného menstruačního krvácení
- Ashermanův syndrom: popis dvou případů
- Perinatálna mortalita a morbidita v Slovenskej republike v rokoch 2007–2015
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career