-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaInterní komorbidity a komplikace terapie roztroušené sklerózy – nenechte se zaskočit!
Internal comorbidities and complications of multiple sclerosis therapy – don’t be caught off guard!
Multiple sclerosis (MS) is a chronic autoimmune disease of the central nervous system, mainly affecting young adults. Factors positively influencing its course include early antiinflammatory treatment and the influencing of other comorbidities. The most common comorbidities occurring in MS patients with a higher frequency than in the general population are neurological, psychiatric, cardiovascular, metabolic and autoimmune. Just as comorbidity compensation affects the course of MS, in some cases, MS decompensation is associated with a worse course of associated diseases. Due to common risk factors and partially shared immunopathogenesis, treatment covering multiple conditions can be used, especially for some autoimmune diseases. On the other hand, some drugs may potentiate the development of other autoimmunity or disorder. A special topic is the side effects and complications of treatment (especially infections and malignancies) of disease-modifying therapies used in patients with MS. However, the potential treatment discontinuation carries significant risks and should always be discussed with the MS specialist. Therefore, close interdisciplinary collaboration is crucial.
Keywords:
autoimmune diseases – Drug interactions – comorbidities – adverse effects – disease -modifying therapies – multiple sclerosis
Autoři: Dominika Šťastná 1; Jana Seňavová 2,3; Michaela Andělová 1; Ingrid Menkyová 1,4; Otakar Pšenička 5; Dana Horáková 1
Působiště autorů: Neurologická klinika a Centrum klinických neurověd 1. LF UK a VFN v Praze 1; I. interní klinika – klinika hematologie 1. LF UK a VFN v Praze 2; BIOCEV, 1. LF UK v Praze 3; II. neurologická klinika LF UK a UNB, Bratislava 4; III. interní klinika – endokrinologie a metabolismu 1. LF UK a VFN v Praze 5
Vyšlo v časopise: Vnitř Lék 2023; 69(5): 294-298
Kategorie: Přehledové články
doi: https://doi.org/10.36290/vnl.2023.058Souhrn
Roztroušená skleróza (RS) je chronické autoimunitní onemocnění centrálního nervového systému postihující převážně mladé dospělé. Mezi faktory mající příznivý vliv na průběh nemoci patří časná protizánětlivá léčba a ovlivnění přidružených onemocnění. Nejčastější komorbidity vyskytující se u pacientů s RS s větší frekvencí než v obecné populaci jsou neurologické, psychiatrické, kardiovaskulární, metabolické a autoimunitní. Stejně jako kompenzace komorbidit ovlivňuje průběh RS, je v některých případech spojena dekompenzace RS s horším průběhem přidružených onemocnění. Vzhledem ke společným rizikovým faktorům a částečně společné imunopatogenezi lze zejména u některých autoimunitních onemocnění využít léčbu pokrývající více nemocí. Některé léky ale mohou paradoxně vývoj jiné autoimunity či další choroby potencovat. Specifickou kapitolou jsou pak nežádoucí účinky a komplikace léčby (zejména infekce a malignity) chorobu modifikujících terapií využívaných u pacientů s RS. Případné přerušení terapie však přináší značná rizika a je ho vždy nutné diskutovat s ošetřujícím lékařem RS centra. Zcela klíčová je zde proto úzká mezioborová spolupráce.
Klíčová slova:
lékové interakce – roztroušená skleróza – nežádoucí účinky – komorbidity – autoimunitní onemocnění – chorobu modifikující terapie
Úvod
Roztroušená skleróza (RS) je chronické onemocnění centrálního nervového systému postihující převážně mladé dospělé. Bez léčby vede v řádu let až dekád k závažné invaliditě. Prevalence nemoci navíc celosvětově stoupá. Dle dat z roku 2020 žije s diagnózou RS přibližně 2,8 milionů lidí, což je o 30 % více než v roce 2013 (1). V České republice se počet pacientů odhaduje na přibližně 22–25 000 (2). V rámci nejčastějšího fenotypu, relaps-remitentní RS, dochází k intermitentnímu vzplanutí autoimunitní zánětlivé aktivity s rozvojem přechodné akutní neurologické symptomatologie na pozadí čím dál tím více vyjádřené neurodegenerace podmiňující progresi disability. U progresivních forem naopak neurodegenerace dominuje již od počátku nemoci a podílu zánětlivé složky ubývá (3).
Nemoc má variabilní průběh, proč tomu tak je, zatím nebylo zcela uspokojivě objasněno. Existuje ale už dostatek důkazů o tom, že mezi faktory mající příznivý vliv na průběh nemoci patří časná protizánětlivá léčba (4, 5) a ovlivnění dalších přidružených onemocnění (6, 7). Mezi nejčastější komorbidity vyskytující se u pacientů s RS s vyšší frekvencí než v obecné populaci patří neurologické, psychiatrické, kardiovaskulární, metabolické a autoimunitní (7). Specifickou kapitolou jsou pak nežádoucí účinky a komplikace léčby (zejména infekce a malignity) v současnosti již více než 15 chorobu modifikujících terapií (DMT) využívaných u pacientů s RS (3, 8).
Vyvstává tedy několik otázek – jak u pacientů s RS a interními komorbiditami postupovat? Kdy pomýšlet na nežádoucí účinky terapie a na jaké lékové interakce si dát pozor? A v neposlední řadě, kdy lze naopak léků využívaných v interních oborech využít k příznivému ovlivnění RS?
Kardiovaskulární, metabolická onemocnění a anémie
Kardiovaskulární komorbidity (tromboembolická nemoc, abnormality srdečního rytmu a krevního tlaku, ischemická choroba srdeční, cévní mozková příhoda), které se u pacientů s RS vyskytují s vyšší incidencí i prevalencí (7), jsou dle rozsáhlé práce vycházející z dat dánského národního registru druhou nejčastější příčinou úmrtí (15,5 %) v této populaci (9). Pozoruhodným zjištěním je i vyšší riziko rozvoje RS (10) a relapsu nemoci (11) u pacientů s anémií. Kardiovaskulární komorbidity se vyskytují často spolu s metabolickými (zejména dyslipidemií, inzulinovou rezistencí nebo osteoporózou). Jejich výskyt je u pacientů s RS rovněž vyšší (12–15).
Jednou z možných příčin jsou některé společné rizikové faktory (např. kouření nebo obezita) RS a kardiovaskulárních i metabolických onemocnění (16). Dalším potenciálním důvodem je nižší mobilita, související hmotnostní nárůst a celkově horší zdravotní stav u pacientů s větším neurologickým postižením (17). Vliv může mít rovněž narušení cirkadiálních rytmů ovlivňujících řadu metabolických pochodů (18). Částečně souvisí výskyt interních onemocnění i s podávanou terapií, v takovém případě je těžké rozhodnout, zda se jedná o komorbiditu či nežádoucí účinek. Svými kardiovaskulárními nežádoucími účinky jsou charakteristické zejména sfingosin1fosfátové (S1P) modulátory (fingolimod, siponimod, ponesimod a ozanimod). Podtypy receptorů S1PR1, S1PR2 a S1PR3 se totiž nachází mimo jiné na kardiomyocytech, endotelových buňkách a hladké svalovině cév. Nežádoucí účinky objevující se okamžitě po podání (zejména prodloužení QT intervalu a bradykaridie) souvisí s parasympatickým efektem terapie a mohou si vyžádat dočasné přerušení užívání betablokátorů. Dlouhodobě mají S1P modulátory efekt spíše sympatikotonický, vedoucí k mírnému zvýšení krevního tlaku a snížení senzitivity baroreflexu (19). Zapomínat nesmíme ani na vliv kortikoterapie využívané u pacientů s RS zejména v rámci akutní terapie. U starších pacientů se můžeme setkat i s dlouhodobými nežádoucími účinky chronické kortikoterapie, např. s osteoporózou a zhoršením glukózové tolerance.
Vztah komorbidit a RS je obousměrný. Jejich přítomnost totiž také negativně ovlivňuje průběh RS, a to jak ve smyslu klinické progrese (relapsy a postupný nárůst disability), tak ve smyslu zhoršení patrném na magnetické rezonanci (MR; nová ložiska a atrofie) (11, 20, 21). Tento fenomén by mohl být vysvětlením v současnosti zkoumaného slibného efektu statinů na průběh progresivní RS (22, 23). Na horším průběhu RS by se ale mohl podílet i nižší efekt imunomodulační terapie pozorovaný u obézních pacientů pravděpodobně podmíněný změnou farmakokinetiky (24). V neposlední řade pak zvyšují somatické komorbidity RS riziko psychiatrických onemocnění a s nimi spojených komplikací (zhoršení symptomů RS, rizikové chování, abúzus, nižší adherence k léčbě, stigmatizace) (25). Terapie RS a léčba, ale i prevence interních komorbidit by tak bezesporu měly jít ruku v ruce.
Když komorbidita není komorbiditou, ale symptomem
Velice vzácně mohou být závažné interní stavy symptomem, respektive i první manifestací RS. Byly popsány případy fatálních arytmií, akutních kardiomyopatií typu tako-tsubo i akutního plicního edému u akutních ložisek demyelinizace v mozkovém kmeni, zejm. v prodloužené míše (26–28). V případě ložisek uložených v oblasti area postrema se popisuje nauzea a profuzní zvracení (29). U hypotalamických ložisek je možný výskyt poruch homeostázy tekutin, např. diabetes insipidus (30). Diagnóza RS, by však neměla vést k tomu, že se u příznaků, které by mohly souviset s RS, nebude zvažovat jiná diagnóza. Zmiňme například širokou diferenciální diagnózu únavy a poklesu výkonnosti, bolesti končetin či části trupu, za kterými se mohou skrývat závažné akutní interní stavy (které mohou navíc být zhoršeny podáním kortikosteroidů) či méně akutní, ale rovněž důležité revmatologické, onkologické a další komorbidity.
Autoimunity – vrána k vráně sedá
Roztroušená skleróza má jakožto autoimunitně zprostředkované onemocnění řadu společných imunopatogenetických rysů a rizikových faktorů s dalšími autoimunitními chorobami. Není tedy divu, že se některé z nich (například psoriáza, astma bronchiale, autoimunitní tyreoiditida, diabetes mellitus 1. typu, celiakie, Sjögrenův syndrom, idiopatické střevní záněty, revmatoidní artritida, systémový lupus erythematodes nebo atopická dermatitida) vyskytují u pacientů s RS častěji (12). Na problém se dá nahlížet i z opačného konce – u pacientů s autoimunitními onemocněními se vyskytuje častěji RS. Například při souběhu psoriázy a RS bývá ve většině případů (78 %) RS diagnostikována až jako druhá (31). Progrese, respektive vzplanutí jednoho autoimunitního onemocnění je také často spojeno se zhoršením onemocnění přidruženého. Pacienti s RS a revmatoidní artritidou mají až třikrát vyšší riziko relapsu RS (11) a naopak mají pacienti s RS horší průběh psoriázy, autoimunitní tyreoiditidy a diabetu (32). Autoimunitní komorbidity mohou být také spojeny s prognosticky závažnějším MR nálezem. Např. u psoriázy byla prokázána vyšší četnost kmenových a mozečkových ložisek (33).
Některé DMT mohou paradoxně vývoj jiné autoimunity iniciovat nebo již preexistující autoimunitu zhoršit. Klasickým příkladem je alemtuzumab, který vede až u třetiny pacientů k rozvoji Graves-Bassedowovy choroby, vzácněji k rozvoji autoimunitní trombocytopenie či Goodpastureova syndromu (34). Určitý překryv imunopatogeneze jednotlivých autoimunitních onemocnění se však dá brát z určitého úhlu pohledu i jako výhoda. Mnohdy lze totiž využít léčbu pokrývající více onemocnění, např. natalizumab u pacientů s RS a Crohnovou nemocí (Tab. 1). Zcela zásadní je proto úzká mezioborová spolupráce.
Tab. 1. Překryv terapií častých autoimunitních onemocnění. Více viz (35) 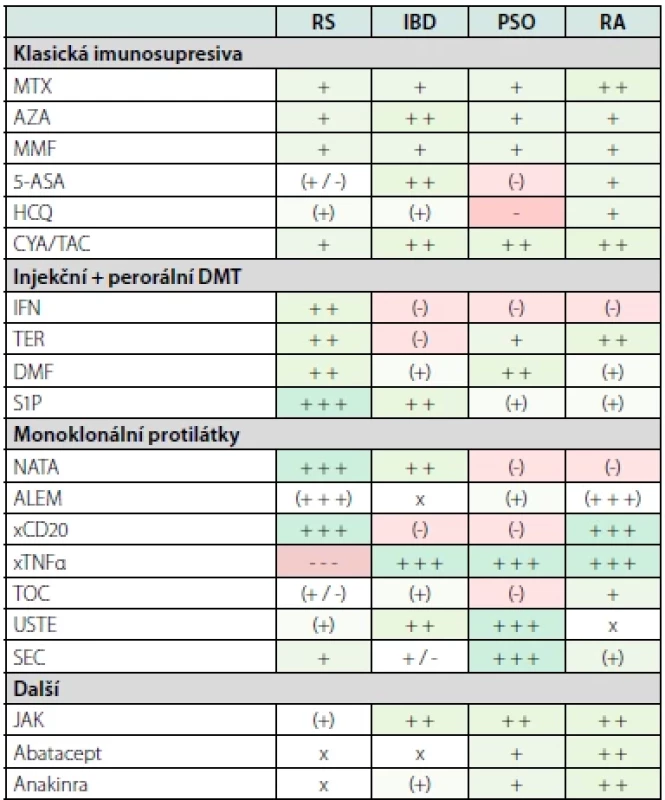
RS – roztroušená skleróza, IBD – idiopatické střevní záněty, PSO – psoriáza, RA – revmatoidní artritida, MTX – methotrexát, AZA – azathioprin, MMF – mykofenolát mofetil, 5-ASA – 5-aminosalicylová kyselina, HCQ – hydrochlorochin, CYA/ TAC – cyklosporin/tacrolimus, DMT – chorobu modifikující terapie, IFN – interferony, TER – teriflunomid, DMF – dimethyl fumarát, S1P – sfingosin 1 fosfátový modulátor, NATA – natalizumab, ALEM – alemtuzumab, xCD20 – anti-CD20 terapie, xTNFα – protilátky proti faktoru nekrotizujícího nádory, TOC – tocilizumab, USTE – ustekinumab, SEC – secukinumab, JAK – inhibitory Janus kináz, červená barva – kontraindikováno, zelená barva – výhodná volba terapie Tab. 2. Chorobu modifikující terapie v léčbě roztroušené sklerózy, její kontraindikace, vybrané nežádoucí účinky a lékové interakce. Pro mechanismus účinku, dávkování a podrobnější informace viz (3, 38, 43). Dále čerpáno z (8, 44, 45) 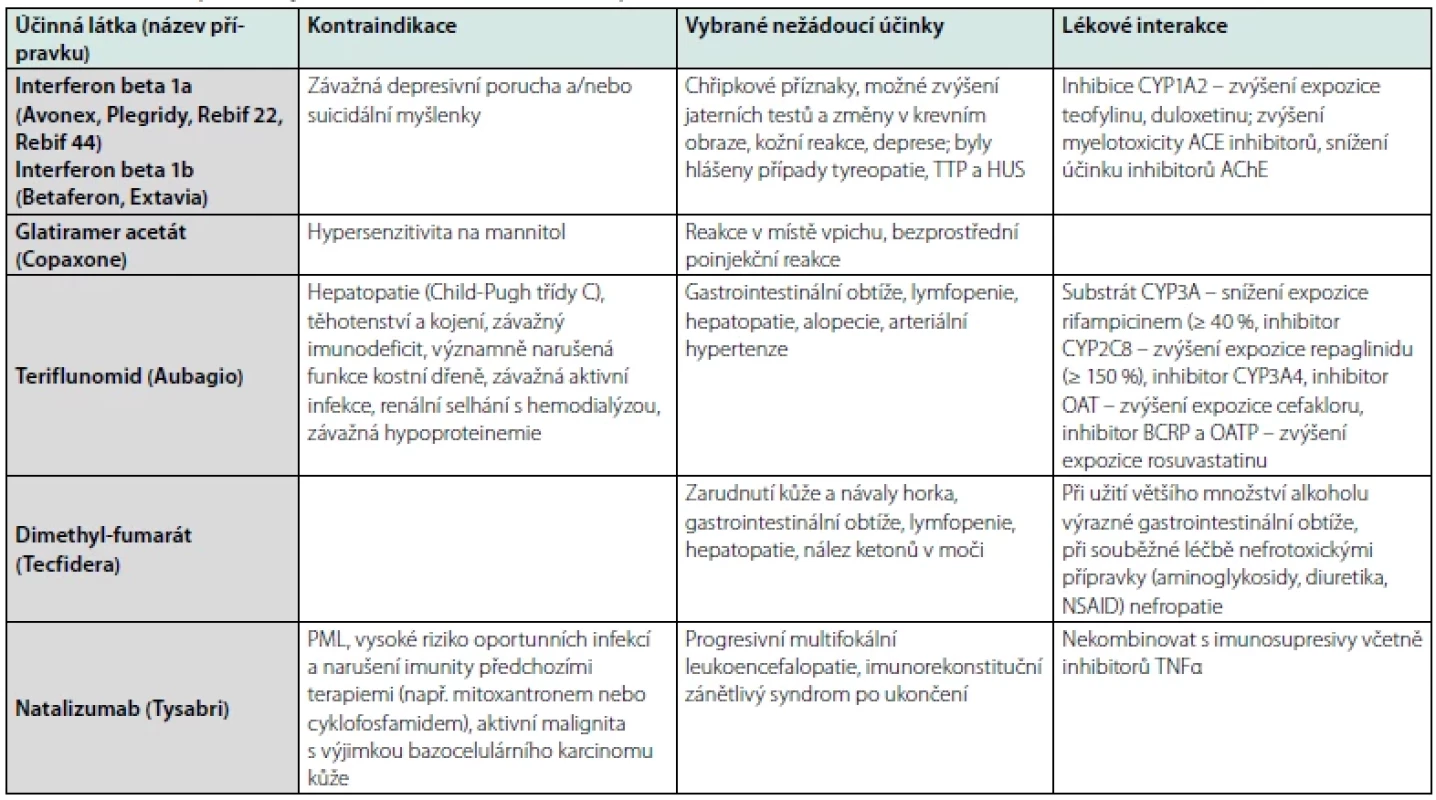

TTP – trombotická trombocytopenická purpura, HUS – hemolyticko-uremický syndrom, ACE – angiotenzin-konvertující enzym, AChE – acetylcholinesteráza, OAT – transportéry organických aniontů, BCRP – breast cancer resistance protein, OATP – organic anion transporting polypeptide, NSAID – nesteroidní antiflogistikum, PML – progresivní multifokální leukoencefalopatie, TNFα – faktor α nekrotizující nádory, CMP – cévní mozková příhoda, IM – infarkt myokardu, HBV – hepatitida B, HCV – hepatitida C, HSV1 – virus Herpes simplex 1, VZV – virus Varicelly zoster, ENT1 – equilibrative nucleoside transporter 1, CNT3 – concentrative nucleoside transporter 3, TBC – tuberkulóza, AV – atrio-ventrikulární, HPV – lidský papilomavirus, MAO-B – monoaminooxidáza typu B Primum non nocere
Algoritmus léčby RS se s přibývajícími poznatky mění a posouvá se k účinnějším DMT podávaným hned na počátku nemoci. Ačkoliv s sebou tento přístup přináší oddálení či zamezení dlouhodobých následků RS (36, 37), pojí se i s vyšším rizikem plynoucím zejména z nežádoucích účinků terapie. Tyto nežádoucí účinky jsou pak následně často v dikci lékařů oboru interní medicíny. Spolu s vyšším účinkem terapie a delším dožitím pacientů se zvýrazňuje i důležitost komorbidit a lékových interakcí, na které se často zapomíná (Tab. 2).
Vzhledem k tomu, že DMT využívané v terapii RS mají imunosupresivní, respektive imunomodulační účinky, je třeba dbát zvýšené opatrnosti zejména s ohledem na infekční komplikace a oddálené malignity (zejména u antiCD20 terapie – okrelizumab, ofatumumab, S1P modulátorů, alemtuzumabu a kladribinu) (3, 8). Případné přerušení, oddálení či vysazení terapie je však nutné vždy nejprve diskutovat s ošetřujícím lékařem RS centra za pečlivého vyhodnocení možných přínosů a rizik pro konkrétního pacienta. Zvláštní opatrnosti je pak vzhledem k vysokému riziku rebound fenoménu (vzplanutí aktivity RS po vysazení imunomodulační léčby převyšující aktivitu před zahájením dané terapie) nutné dbát u pacientů léčených natalizumabem a S1P modulátory. U těchto DMT je nutné při vysazování dodržovat specifické postupy minimalizující riziko zmiňovaného rebound fenoménu. Zdrojem možné diagnostické nejistoty pak mohou být změny v krevním obraze související s mechanismem účinku některých DMT (zejména výrazná, ale relativní lymfopenie > 0,2×109/l u pacientů léčených S1P modulátory zabraňujícím vycestování lymfocytů z lymfatických uzlin) (3, 38). Zapomínat nesmíme ani na komplikace spojené s imunosupresivní léčbou (např. cyklofosfamid nebo mitoxantron), kterou pacient již neužívá a která může vést k rozvoji zejména onkologických onemocnění i roky po ukončení terapie, a u těchto pacientů pravidelně provádět onkologický screening.
Vzhledem k mechanismu účinku DMT i autoimunitní podstatě RS je vhodná konzultace neurologa také před vakcinací. Očkování je i vzhledem k vyššímu riziku relapsu i komplikací plynoucích z infekčních onemocnění zcela jistě indikováno. Zároveň však nesmíme zapomínat na potenciální riziko exacerbace v souvislosti s vakcinací (40, 41). Absolutně kontraindikována je u RS vakcína proti žluté zimnici, velké opatrnosti je třeba dbát u živých vakcín. Naopak není pochyb o jasném benefitu a nutnosti vakcinace proti tetanu, při užívání některých DMT také proti viru Varicelly zoster. Důležité je načasování, vakcinace by měla proběhnout vždy v době stabilizace nemoci a v případě některých DMT s dostatečným odstupem od jejich podání: u ocrelizumabu pět měsíců po poslední infuzi, v případě terapie alemtuzumabem nebo kladribinem lze očkovat nejdříve za šest měsíců po posledním pulzu léčby, eventuálně dříve, ale vždy za předpokladu normalizace krevního obrazu, po podání vysokodávkovaného kortikosteroidu je vhodné odložit podání vakcíny alespoň o čtyři týdny (42). Obecně pak platí, že je u pacientů s RS vhodné vždy před indikací vakcíny zkontrolovat titr již existujících protilátek.
Závěr
Kompenzace přidružených onemocnění je u RS zcela jistě zásadním faktorem ovlivňujícím průběh nemoci. Platí to však i naopak. U některých, zejména autoimunitních komorbidit lze dokonce využít léčbu pokrývající vícero nemocí. Některé léky ale mohou paradoxně vývoj jiné autoimunity či komorbidity potencovat. Pro zdravotníky pečující o pacienta bez ohledu na jejich specializaci je výzvou, ale zároveň nezbytností, vyhodnocovat lékové interakce a nežádoucí účinky podávaných léků, a to napříč jednotlivými obory. Tato situace se stává komplikovanější při kumulaci vícero komorbidit. Zcela klíčová je zde proto úzká mezioborová spolupráce, prevence rizikových faktorů a edukace pacienta i rodiny.
Práce byla podpořena grantem MZ ČR-RVO-VFN64165
a výzkumným programem Univerzity Karlovy Cooperatio, neurovědyMUDr. Dominika Šťastná
Neurologická klinika a Centrum klinických neurověd 1. LF UK a VFN v Praze
dominika.stastna@vfn.cz
Zdroje
- Walton C, King R, Rechtman L, et al. Rising prevalence of multiple sclerosis worldwide: Insights from the Atlas of MS, third edition. Mult Scler. 2020;6(14):1816-21.
- Stastna D, Drahota J, Lauer M, et al. The Czech National MS Registry (ReMuS): Data trends in multiple sclerosis patients whose first disease-modifying therapies were initiated from 2013 to 2021. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub. 2023.
- Šťastná D, Menkyová Ingrid, Horáková D. Vysoce účinná terapie již od první ataky – důležitý posun v léčbě roztroušené sklerózy? Neu praxi. 2023 Jan 1;24(1):40-4.
- Cerqueira JJ, Compston DAS, Geraldes R, et al. Time matters in multiple sclerosis: can early treatment and long-term follow-up ensure everyone benefits from the latest advances in multiple sclerosis? J Neurol Neurosurg Psychiatry. 2018;89(8):844-50.
- Kavaliunas A, Manouchehrinia A, Stawiarz L, et al. Importance of early treatment initiation in the clinical course of multiple sclerosis. Mult Scler. 2017;23(9):1233-40.
- Marrie RA, Horwitz R, Cutter G, et al. Comorbidity delays diagnosis and increases disability at diagnosis in MS. Neurology. 2009;72(2):117-4.
- Hauer L, Perneczky J, Sellner J. A global view of comorbidity in multiple sclerosis: a systematic review with a focus on regional differences, methodology, and clinical implications. Journal of Neurology. 2021;268 : 4066-77.
- Mirabella M, Annovazzi P, Brownlee W et al. Treatment Challenges in Multiple Sclerosis – A Continued Role for Glatiramer Acetate? Front Neurol. 2022;13 : 618.
- Brønnum-Hansen H, Koch-Henriksen N, Stenager E. Trends in survival and cause of death in Danish patients with multiple sclerosis. Brain. 2004;127(4): 844-50.
- Koudriavtseva T, Renna R, Plantone D, et al. Association between Anemia and Multiple Sclerosis. Eur Neurol. 2015;73(3-4):233-7.
- Tettey P, Siejka D, Simpson S, et al. Frequency of Comorbidities and Their Association with Clinical Disability and Relapse in Multiple Sclerosis. 2016;46(2):106-13.
- Marrie RA, Reider N, Cohen J, et al. A systematic review of the incidence and prevalence of cardiac, cerebrovascular, and peripheral vascular disease in multiple sclerosis. Multiple Sclerosis Journal. 2015;21(3):318-31.
- Bisson EJ, Finlayson ML, Ekuma O, et al. Multiple sclerosis is associated with low bone mineral density and osteoporosis. Neurol Clin Pract. 2019;9(5):391-9.
- Wens I, Dalgas U, Deckx N et al. Does multiple sclerosis affect glucose tolerance? Multiple Sclerosis Journal. 2013;20(9):1273-6.
- Oliveira SR, Colado Simão AN, Kallaur AP, et al. Disability in patients with multiple sclerosis: Influence of insulin resistance, adiposity, and oxidative stress. Nutrition. 2014;30(3):268-73.
- Gianfrancesco MA, Acuna B, Shen L, et al. Obesity during childhood and adolescence increases susceptibility to multiple sclerosis after accounting for established genetic and environmental risk factors. Obes Res Clin Pract. 2014;8(5):e435.
- Moss BP, Rensel MR, Hersh CM. Wellness and the Role of Comorbidities in Multiple Sclerosis. Neurotherapeutics. 2017;14(4):999-1017.
- Zikán MV. Skelet a roztroušená skleróza (habilitační práce), 2017.
- Constantinescu V, Haase R, Akgün K, et al. S1P receptor modulators and the cardiovascular autonomic nervous system in multiple sclerosis: a narrative review. Ther Adv Neurol Disord. 2022;15.
- Kappus N, Weinstock-Guttman B, Hagemeier J, et al. Cardiovascular risk factors are associated with increased lesion burden and brain atrophy in multiple sclerosis. J Neurol Neurosurg Psychiatry. 2016;87(2):181-7.
- Kowalec K, McKay KA, Patten SB, et al. Comorbidity increases the risk of relapse in multiple sclerosis: A prospective study. Neurology 2017;89(24):2455.
- Multiple Sclerosis-Simvastatin Trial 2 – Full Text View – ClinicalTrials.gov [citováno 202305-01]. Available from: https://clinicaltrials.gov/ct2/show/NCT03387670.
- Abdalla MA, Zakhary CM, Rushdi H, et al. The Effectiveness of Statins as Potential Therapy for Multiple Sclerosis: A Systematic Review of Randomized Controlled trials. Cureus. 2021;13(9).
- Huppke B, Ellenberger D, Hummel H, et al. Association of Obesity With Multiple Sclerosis Risk and Response to First-line Disease Modifying Drugs in Children. JAMA Neurol 2019;76(10):1157-65.
- Marrie RA, Patten SB, Greenfield J, et al. Physical comorbidities increase the risk of psychiatric comorbidity in multiple sclerosis. Brain Behav. 2016; 6(9).
- Hengstman GJD, Kusters B. Sudden cardiac death in multiple sclerosis caused by active demyelination of the medulla oblongata. Multiple Sclerosis Journal. 2011;17(9):1146-8.
- Crawley F, Saddeh I, Barker S, Katifi H. Acute pulmonary oedema: presenting symptom of multiple sclerosis. Mult Scler. 2001;7(1):71-2.
- Bayer AD, Cahill JF, Rizvi SA. Multiple sclerosis relapse presenting as an acute cardiomyopathy. Mult Scler Relat Disord. 2019;27 : 7-8.
- Koh YH, Ratnagopal P. Multiple sclerosis with intractable vomiting and atypical area postrema lesion. Mult Scler Relat Disord 2020; 45.
- Tiedje V, Schlamann M, Führer D, Moeller LC. Diabetes insipidus as a rare cause of acute cognitive impairment in multiple sclerosis. Mult Scler. 2013;19(12):1676-8.
- Miron G, Gurevich M, Baum S, et al. Psoriasis comorbidity affects multiple sclerosis neurological progression: a retrospective case – control analysis. Journal of the European Academy of Dermatology and Venereology 2017;31(12):2055-61.
- Zivadinov R, Raj B, Ramanathan M, et al. Autoimmune Comorbidities Are Associated with Brain Injury in Multiple Sclerosis. American Journal of Neuroradiology. 2016;37(6):1010-6.
- Ganesvaran G, Greer JM, Pender MP. Prominent brainstem and cerebellar involvement in multiple sclerosis with psoriasis. Mult Scler. 2009;15(6):763-6.
- Coles AJ, Jones JL, Vermersch P, et al. Autoimmunity and long-term safety and efficacy of alemtuzumab for multiple sclerosis: Benefit/risk following review of trial and post-marketing data. Mult Scler. 2022;28(5):842-6.
- Brummer T, Ruck T, Meuth SG, et al. Treatment approaches to patients with multiple sclerosis and coexisting autoimmune disorders. Ther Adv Neurol Disord. 2021;14.
- Brown JWL, Coles A, Horakova D, et al.Association of Initial Disease-Modifying Therapy With Later Conversion to Secondary Progressive Multiple Sclerosis. JAMA 2019321(2):175–87.
- Harding K, Williams O, Willis M, et al. Clinical Outcomes of Escalation vs Early Intensive Disease-Modifying Therapy in Patients With Multiple Sclerosis. JAMA Neurol. 2019;76(5):536-41.
- Státní ústav pro kontrolu léčiv [Cited 2023-05-01]. Available from: https://www.sukl.cz/.
- Buljevac D, Flach HZ, Hop WCJ, et al. Prospective study on the relationship between infections and multiple sclerosis exacerbations. Brain. 2002;125(5):952-60.
- Stastna D, Menkyova I, Drahota J et al. To be or not to be vaccinated: The risk of MS or NMOSD relapse after COVID-19 vaccination and infection. Mult Scler Relat Disord. 2022; 65(3):104014.
- Mailand MT, Frederiksen JL. Vaccines and multiple sclerosis: a systematic review. J Neurol. 2017;264(6):1035-50.
- Horakova D. Doporučení Výboru Sekce klinické neuroimunologie a likvorologie ČNS ČLS JEP. 2021 [Cited 2023-03-19]. Available from: www.aktivnizivot.cz.
- Suchopár Š, Prokeš M, Suchopár J. Přehled lékových interakcí specifických léků používaných u roztroušené sklerózy. Remedia. 2022;32 : 179-90.
- Prokeš M, Suchopár J. Přehled lékových interakcí a rizik specifických léků používaných u roztroušené sklerózy. Med praxi. 2016;13(5):e1-e8.
- Stastna D, Menkyova I, Drahota J, et al. Multiple sclerosis, neuromyelitis optica spectrum disorder and COVID-19: A pandemic year in Czechia. Mult Scler Relat Disord. 2021;54 : 103104
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek Dyslipidemie – známá neznámá
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2023 Číslo 5- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Pregabalin je účinné léčivo s příznivým bezpečnostním profilem pro pacienty s neuropatickou bolestí
-
Všechny články tohoto čísla
- Kardiovaskulární onemocnění a transplantace ledviny
- Důsledky vysoce supresivní léčby infekce HIV
- Interní komorbidity a komplikace terapie roztroušené sklerózy – nenechte se zaskočit!
- Akutní poškození ledvin u pacientů s jaterní cirhózou - shrnutí pro praxi
- Dyslipidemie – známá neznámá
- Diferencovaný karcinom štítné žlázy – možná rizika léčby, supresní léčby a adherence k současným doporučení
- Atypická forma Goodpastureovy nemoci
- Farmakologický profil mepolizumabu
- Co je nového v pneumologii – rok 2022
- Finerenon: další možnost léčby u pacientů s chronickým onemocněním ledvin a diabetem 2. typu
- Zemřela prof. MUDr. Marie Brodanová, DrSc.
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Akutní poškození ledvin u pacientů s jaterní cirhózou - shrnutí pro praxi
- Dyslipidemie – známá neznámá
- Co je nového v pneumologii – rok 2022
- Kardiovaskulární onemocnění a transplantace ledviny
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



