-
Medical journals
- Career
Laparoskopická pyeloplastika u dospělých – střednědobé výsledky 32 laparoskopických pyeloplastik 2003–2008
Authors: L. Šafařík; K. Novák; Martin Pešl; K. Fógel; J. Sedláček; P. Macek; J. Dvořáček
Authors‘ workplace: Urologická klinika 1. LF UK a VFN Praha, přednosta: prof. MUDr. J. Dvořáček, DrSc.
Published in: Rozhl. Chir., 2009, roč. 88, č. 3, s. 142-146.
Category: Monothematic special - Original
Overview
Pyeloureterální obstrukce je nejčastější vrozenou vadou horních močových cest. V době rutinního prenatálního ultrazvukového vyšetření se na toto onemocnění přijde již v dětském věku, kdy je také nejčastěji léčeno. Publikace shrnuje výsledky moderní laparoskopické léčby této vady v dospělém věku u nemocných, kteří z různých důvodů nebyli diagnostikováni dříve a příznaky jejich onemocnění se objevily i několik desítek let po jejich narození. Operační léčba doznala změn z hlediska operačního přístupu, zatímco vlastní principy desobstrukce byly převzaty z otevřených operací. Výsledky operací v dospělém věku jsou ovlivňovány nejen samotnou technikou provedení, ale i délkou období, po kterou obstrukce trvala a četností zánětlivých komplikací v předoperačním období.
Klíčová slova:
pyeloplastika – laparoskopie – urologieÚVOD
Vrozená obstrukce pyeloureterálního přechodu (UPJO) je jednou z nejčastějších vrozených vad močových cest a nejčastější vrozenou vadou horních močových cest. Roční incidence je cca 5/100 000 [1]. Již před několika desítkami let bylo jednoznačně prokázáno, že resekční pyeloplastika provedená otevřenou cestou, nejčastěji z lumbotomie, má nejlepší výsledky, zvláště je-li provedena v mladším věku a na ledvině, která nebyla postižena opakovanými záněty [2]. V současnosti se UPJO nejčastěji odhalí již na prenatálním ultrazvuku (U/S) a chirurgicky řeší v dětském věku. Přesto existuje nezanedbatelný počet dospělých, u nichž se na toto onemocnění přijde i desítky let poté, co překročili práh dospělosti. Nejpravděpodobnější příčinou je, že prenatální U/S vyšetření je běžně dostupné v naší republice zhruba od poloviny 80. let a s rutinním vyšetřením je možno počítat až od 90. let. Proto nejspíše počet dospělých s touto diagnózou bude nadále klesat, avšak zhodnocení výsledků několika desítek operací na souboru dospělých podává náhled na mnohdy překvapivě dobré zachování funkcí u takto postižených nemocných.
MATERIÁL A METODA
Od roku 2003 byli operováni 32 dospělí nemocní, kteří byli vyšetřeni a léčeni na základě nálezu symptomatické/asymptomatické obstrukce v pyeloureterálním přechodu. Přehled podává tabulka 1. Kromě 4 (12,9 %) nemocných, kteří měli sonograficky nejprve zjištěnu dilataci dutého systému a následně založen stent do ledviny nebo nefrostomii, ostatních 87,1 % nemocných mělo vylučovací urografii s přetrvávajícím kontrastem v pánvičce a nenaplněným močovodem, případně bylo patrné zhoršení městnání po aplikaci furosemidu. U 9/10 nemocných byla provedena laparoskopická resekční plastika podle Andersona-Hynese (A/H), původně popsaná pro otevřenou operaci [3]. Operace byla zahájena cystoskopií a retrográdní sondáží subrenálně uretrálním katétrem s centrálním otvorem do cca 15 cm. Katétr byl fixován k měchýřové cévce. Po zpolohování pacienta do lumbotomické polohy čelem k operačnímu týmu byl katétr překryt sterilní rouškou (moč při kraniální obstrukci nevytéká a zároveň není vyprázdněna pánvička ke snadnější preparaci). Oboustranně byly použity jen 3 porty, lx 10mm (kamera) a 2x 5mm (pracovní). Rozestavení je patrné na obrázku 1. Operovali jsme transperitoneálně v tenzím kapnoperitoneu 12 mm Hg. Po odpreparování flexury tlustého střeva a její transpozici mediálně byl zjednán přístup do retroperitonea, kde jsme vyhledali pánvičku a močovod. Po obnažení pánvičky a uvolnění močovodu od pánvičky (event. i cév) jsme močovod přerušili co nejvýše a uvolnili jej dostatečně kaudálně, abychom se vyvarovali pozdějšího napětí v sutuře, neboť močovod má tendenci se po kompletním přerušení retrahovat do pánve. Pánvičku jsme zprvu resekovali více, později v menším rozsahu, naopak spatulaci ureteru laterálně jsme později prodloužili na cca 2 cm. Důvodem bylo opět snadnější šití širokého spojení bez zbytečného tahu na anastomózu. K šití jsme použili Vicryl 4-0 s počátečním stehem v nejkaudálnějším bodě resekované pánvičky a spatulovaného močovodu. Po sešití zadní stěny pánvičky pokračujícím stehem jsme po opětovné dezinfekci distálního konce ureterálního katétru protáhli teflonový vodič, který jsme vytáhli jedním z pracovních portů. Uretrální katétr byl sestrou vytažen a po vodiči jsme antegrádně portem přetáhli double J stent, nejprve 6, posléze 7 F. Po uložení kraniálního konce stentu do pánvičky byla pánvička pokračujícím stehem sešita se spatulovaným močovodem i na přední stěně. V některých případech jsme na anastomózu vystačili pouze s jedním stehem. Po uzavření pánvičky jsme přiložili sací drén a anastomózu jsme dále nekryli dříve odpreparovaným střevem. Nemocný byl ponechán 48 hodin na lůžku a poté rehabilitován. Drén byl zpravidla odstraněn 3.–4. den, měchýřová cévka následující den.
Table 1. Základní charakteristika souboru Tab. 1 Basic characteristics of the study group 
Image 1. Rozestavení portů u laparoskopické pyeloplastiky Fig. 1. Placement of ports in laparoscopic pyeloplasty 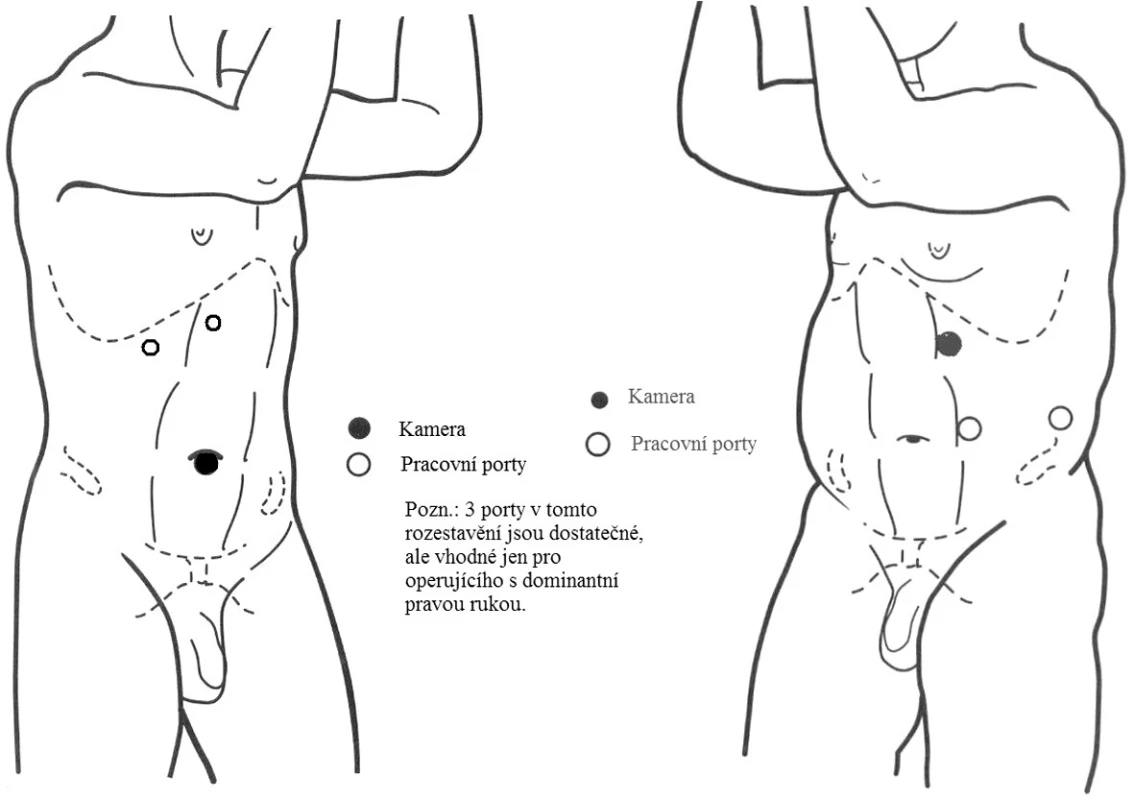
VÝSLEDKY
Všichni nemocní měli před i po operaci normální renální funkce (urea, kreatinin), jeden 40letý nemocný měl pouze solitární ledvinu vpravo. Před operací mělo 14 nemocných kromě IVU i izotopovou nefrografii 99mTc DMSA, ze které bylo možné posoudit relativní funkci ledviny proti kontralaterální straně. Průměr funkce postižených ledvin byl 36,5 % (rozpětí 19–53 %). Po operaci byli všichni objednáni na kontrolní izotopové vyšetření, ale z různých důvodů toto vyšetření absolvovalo jen 21 (75 %) nemocných. Porovnání s předoperační hodnotou však bylo možné provést jen u 10 nemocných. Funkce ledvin se zlepšila v průměru na 38,7 % (rozpětí 14–57 %), což nebylo statisticky významné, p < 0,237, obrázek 2. Celkem 28 nemocných absolvovalo po operaci IVU, vždy důsledně s furosemidem, obrázky 3a, b; 4 a, b. U 25 (89,2 %) došlo k výraznému zlepšení, u 2 (7,1 %) k mírnému zlepšení a u l (3,6 %) nedošlo k žádnému zlepšení (hodnoceno podle vyprázdnění kontrastu po podání furosemidu do 10 minut). Tento 25letý nemocný přišel již se založenou nefrostomií při relativní funkci 19 % a slabé koncentrační schopnosti ledviny. Laparoskopicky nebylo možné ledvinu dostatečně uvolnit, a proto byla operace dokončena otevřenou cestou (A/H). Následná funkce byla 15% při nedostatečné koncentraci radiofarmaka. U jiné, 69leté pacientky se vytvořil retroperitoneální urinom v důsledku netěsnosti anastomózy zjištěné 1 měsíc po odstranění stentu. Jako příčina však byla zjištěna obstrukce ureteru v pánevním úseku (strikturou?, drobným konkrementem?), cca 5 cm nad ústím vlevo. Tato pacientka byla 8 měsíců před pyeloplastikou operována perkutánně pro oxalátovou litiázu a v době pyeloplastiky a po ní litiáza již prokázána nebyla. Urinom byl řešen perkutánní drenáží ledviny, retroperitonea a zavedením stentu do ledviny na celkem 8 týdnů. Tři nemocní (9,7 %) se ke kontrolnímu vyšetření IVU nedostavili. Jedna pacientka původně po operaci podle A/H byla pro bolesti a přetrvávající dilataci operována opakovaně. Provedli jsme Fengerovu plastiku s následnou velmi zlepšenou evakuační schopností levé pánvičky. Třiadvacetiletá pacientka s diagnostikovanou UPJO v těhotenství a symptomatickou infekcí měla subrenálně vlevo 2 cm dlouhou strikturu ureteru bez cévní anomálie. Vzhledem k nadbytku tkáně pánvičky byl močovod nahrazen v části obvodu lalokem vyklopeným z pánvičky (Culp-Deweerdova plastika) [4]. Funkce ledviny se po > 6 měsících zlepšila o 19 % (z 32 % na 38 %), což bylo statisticky významné, p < 0,05.
Image 2. Graf sumarizující funkční výsledky postižené strany před a po operaci Fig. 2. Summary of functional results of the affected side prior to and following the procedure 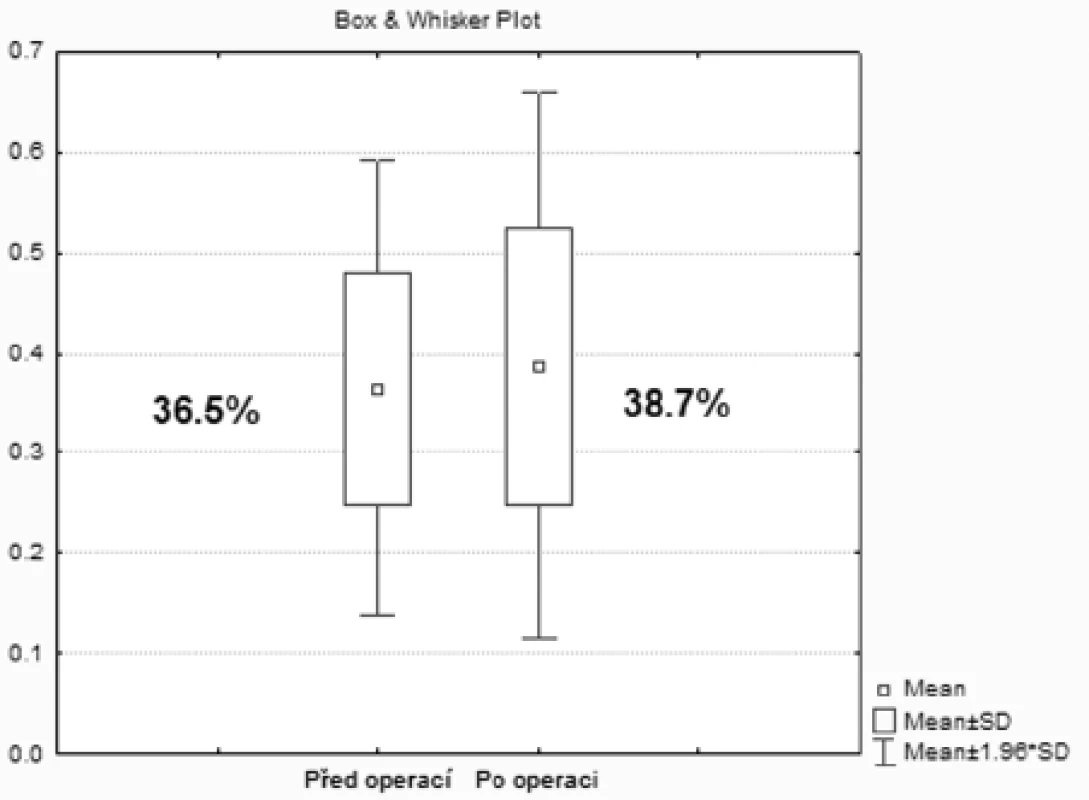
Image 3. a, b. Výsledek neresekční Fengerovy pyeloplastiky Fig. 3 a, b. Outcomes of the non-resection Fenger pyeloplasty 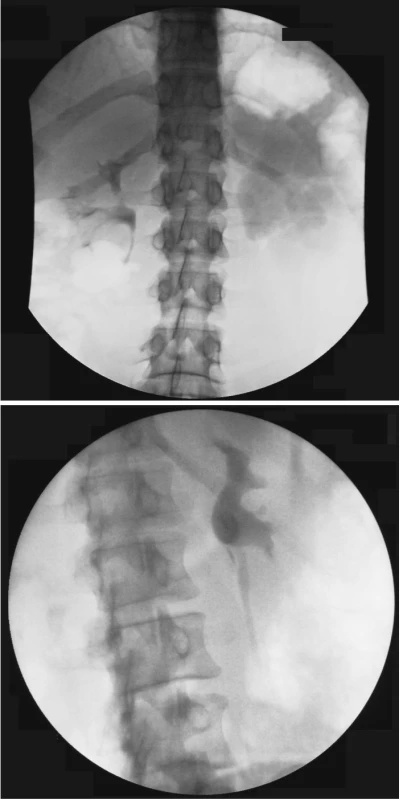
Image 4. a, b. Výsledek resekční plastiky podle Andersona-Hynese Fig. 4 a, b. Outcomes of the resection, Anderson-Hynes plasty 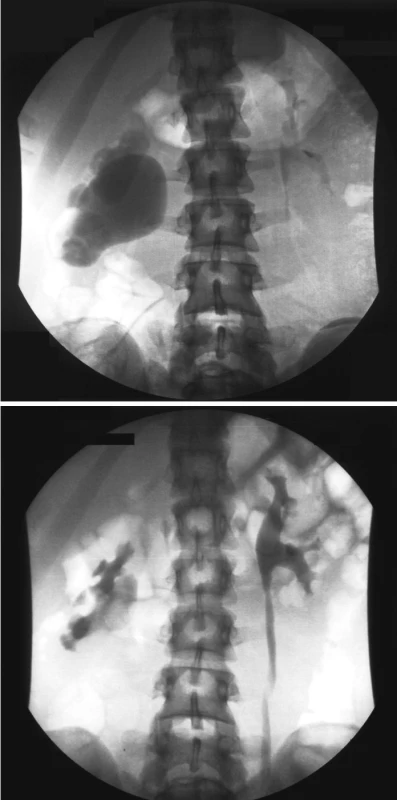
Pacienti byli hospitalizováni v průměru 6,3 dne (4–11), ale délka hospitalizace nebyla vždy závislá jen na medicínských faktorech. Stent jsme ponechávali zpravidla 3 týdny, 6 nemocných jsme však i po této době opakovaně stentovali na další 3 týdny pro symptomatickou dilataci pánvičky. Po přeléčení antibiotiky a odstranění stentu pak již byli bez obtíží. Jako příčinu jsme předpokládali okultní infekci a edém sliznice horních močových cest, avšak ani v jednom z případů jsme nevykultivovali bakteriální nález (nemocní vždy byli kryti antibiotiky). Nemocné jsme nadále sledovali v 6–12měsíčním intervalu sonograficky, prováděli opakovně IVU/izotopy a odebírali jsme moč na kultivaci. Někteří nemocní se však na kontrolu nedostavovali k nám, ale k odesílajícím lékařům, jež posléze výsledky kontrol sdělili telefonicky.
DISKUSE
Za nejčastější příčinu UPJO bývá označována aberantní céva (cévní svazek), která kříží močovod z ventrální strany a jde k dolnímu pólu ledviny. Kromě toho jsou v literatuře uváděny i „vnitřní příčiny“ jako segmentální hypoplazie svaloviny močovodu nebo porucha strukturální organizace vazivové složky [5, 6]. Zda převládá jedna z těchto příčin nebo jde o multifaktoriální příčinu dosud není jasné [7]. V 10 % může jít o sekundární obstrukci na podkladě VUR, jež vede zprvu k dilataci a elongaci ureteru a při předpokládaných zánětech v horních močových cestách nakonec k obstrukci [8]. Statisticky jsou postiženi 2x více chlapci a ve dvou třetinách případů se jedná o levou stranu [9, 10]. V námi prezentovaném souboru tomu bylo právě naopak. Mužů bylo 32,3 % a levá strana byla postižena jen v 35,5 %. Tato čísla nic nemění na statistikách a etiologii, ale spíše vypovídají o tom, že ženy mají symptomy často až po proběhlé infekci v močových cestách (7krát prokazatelný bakteriologický nález). Celkem 11 nemocných se prezentovalo bolestí v lumbální krajině, avšak moč byla kultivačně negativní. Přesto lze předpokládat, že u nich byla přítomna také infekce, která však v důsledku obstrukce nebyla prokázána ve spontánně vymočené moči. Klinicky byla od prvního vyšetření nasazena antibiotika, která mikrobiologický nález v moči s největší pravděpodobností ovlivnila. Téměř polovina nemocných (14, tj. 45,2 %) byla asyptomatická a nález byl učiněn náhodně při ultrazvukovém vyšetření břicha z jiného důvodu. Považujeme za důležité, že při operaci začínáme cystoskopií, neboť i při nevelkém souboru se stalo, že 2x byl objeven asymptomatický nádor měchýře, který s UPJO nesouvisel, ale byl by jistě zdrojem dalších obtíží v budoucnu. U jednoho z těchto nemocných (55letý muž) byla za 10 měsíců provedena cystektomie pro recidivující, již infiltrativně rostoucí nádor z přechodního epitelu. Při operaci byla preferována resekční plastika A/H ve většině případů, ale v jednom případě musela být tato operace nahrazena Fengerovou plastikou (úspěšně). Úspěšnost plastiky podle A/H se obecně uvádí v 88–100 % případů, podle subjektivních a radiodiagnostických metod (otevřené operace). V naší sestavě 32 nemocných bylo dlouhodobě sledováno jen 28 pacientů (90,3 %), z nichž subjektivně všichni uváděli zlepšení a nikdo dlouhodobě po operaci neměl pozitivní kultivační nález v moči nebo bolesti (28 z 28, tj. 100 %). Z hlediska vyšetření IVU s furosemidem a/nebo radioizotopy 99mTc DMSA s furosemidem, mělo 27 (96,4 %) objektivní zlepšení, i když morfologie pánvičky často vykazovala reziduální dilataci. To je však běžný nález i otevřených pyeloplastik. Dvě pacientky (7,1 %) však musely být reoperovány, jedna z A/H na Fengerovu plastiku a jedna měla drenáž retroperitoneálního urinomu na podkladě distální obstrukce při ještě nezhojené anastomóze v pyeloureterálním přechodu. Celkem 3 nemocní (9,7 %) měli provedenu Fengerovu neresekční pyeloplastiku s podélnou incizí zúženého úseku a příčným sešitím. Obecně jsme volili neresekční plastiku tam, kde po předchozích operacích (A/H, PEK, PNS) byly nalezeny v okolí ledviny a močovodu velmi těžké srůsty, které nedovolovaly velkou mobilizaci a resekci močovodu zavzatého do jizvy. U našeho jediného nemocného (3,2 %), který byl několik měsíců na nefrostomii a jehož funkce pravé ledviny byla primárně pod 20 %, jsme museli provést dokonce otevřenou konverzi, neboť jedině tak jsme byli schopni uvolnit močovod a ledvinu natolik, aby mohla být provedena resekční plastika A/H s anastomózou bez tahu. Přesto se funkce nijak nezlepšila (15 %), avšak nemocný je zcela asymptomatický. Někteří autoři v případech, že ledvina má funkci < 20 % primárně indikují k nefrektomii [1]. My jsme se o záchovnou laparoskopickou operaci pokusili z ohledem na věk nemocného (25 let).
Laparoskopická pyeloplastika může být prováděna také retroperitoneálně, přičemž někteří autoři zdůrazňují její jednoduchost, rychlost a dlouhodobě úspěšné výsledky. V tomto směru v Evropě dlouhodobě největší soubory prezentuje Janetschek, který však indikuje neresekční Fengerovu plastiku [11, 12]. Jinou možností operace UPJO je endopyelotomie (protětí zúženého močovodu antegrádně nebo retrográdně endoskopicky zpravidla „studeným“ nožem nebo laserem a intubace incidované části stentem s větším kalibrem (např. 12 F) na dobu 6–8 týdnů. Tato metoda společně s technikou „Acucise“ (speciální uretrální katétr s postranním incizním vláknem elektrokauteru) nedospěly do stádia většího rozšíření, neboť především dlouhodobé výsledky nebyly příliš příznivé (52–81 %) a náklady na jednorázové použití katétru „Acucise“ byly značné (až 1000 USD) [13, 14, 15]. Při těchto operacích existuje i poměrně značné riziko krvácení (3–10 %), neboť operatér nemá možnost přesně kontrolovat hloubku incize. Navíc je nezbytné, aby z důvodu časté přítomnosti aberantních cév k dolnímu pólu ledviny byl proveden CT angiogram před operací. Jinou možností je endopyeloplastika, která spočívá v antegrádním endoluminálním protětí močovodu z perkutánního přístupu a jeho příčném sešití speciálním nástrojem. Následně je místo sutury intubováno stentem. Sutura sice může zabránit extravazaci moče a tím umožnit lepší hojení, ale potřebné speciální nástroje omezují tuto možnost jen na vybraná pracoviště. Rovněž soubory takto operovaných nemocných nejsou zatím příliš velké [16, 17]. V nejnovější době se objevily zprávy o laparoskopických pyeloplastikách s asistencí robota, případně laparoskopie, při užití jediného portu, který je uzpůsoben k použití 3 nástrojů současně. Při použití těchto technik je autory sice uváděno zkrácení operačního času (robot), menší bolestivost (1 port), ale soubory jsou zatím malé a dlouhodobé výsledky zatím nejsou k dispozici. V dnešní době jsou tyto techniky značně nákladné a v našich podmínkách minimálně dostupné [18, 19].
ZÁVĚR
Laparoskopicky prováděná pyeloplastika u dospělých je indikována ve všech případech obstrukce pyeloureterálního přechodu (UPJO). Očekávané střednědobé (pětileté) výsledky překračují 95 % úspěšně vyřešených obstrukcí při minimální morbiditě a hospitalizační době v řádu několika dnů (cca 4). V úvahu je nutno brát, že pokud řešíme tyto vrozené vady až v dospělosti, vlastní funkční zlepšení nebývá příliš velké, operace však minimálně zabrání dalšímu zhoršování funkce ledviny, recidivujícím infekcím (někdy jen subklinickým) a rozvoji sekundární litiázy. Důležité je dobré předoperační vyšetření, přičemž ideálem by bylo provedení MAG 3 diuretického renálního scanu se spirálním CT angiogramem. Vzhledem k obecně dostupným podmínkám v ČR, 99mTc DMSA a IVU s furosemidem (ev. CT s furosemidem) jsou dostačující. Resekční i neresekční laparoskopické pyeloplastiky mohou přinést podobné výsledky, stejně tak jako je možné provést substituční plastiku. Kromě erudice je též nutné mít dostatečně kvalitní laparoskopické vybavení.
Zkratky
PEK – perkutánní extrakce konkrementu
PNS – punkční nefrotomie
A/H – plastika podle Andersona-Hynese
MUDr. L. Šafařík, CSc.
Na Vrších 372
252 29 Lety
Sources
1. Canes, D., Berger, A., Gettman, M. T., et al. Minimally invasive approaches to ureteropelvic junction obstruction. Urol. Clin. N. Am., 35, 2008, s. 425–439.
2. Carr, M. C.: Anomalies and surgery of the ureteropelvic junction in children. In.: Walsh, Retik, Vaughan, Wein, Eds.: Campbell‘s Urology, 8th Edition, 2002, s. 1995–2006.
3. Anderson, J. C., Hynes, W. Retrocaval ureter: A case diagnosed peroperatively and treated successfully by a plastic operation. Br. J. Urol., 21, 1949, s. 209.
4. Culp, O. S., Deweerd, J. H. A pelvic flap operation for certain types of ureteropelvic obstruction; observations after two years experience. J. Urol., 71, 1954, s. 523–529.
5. Starr, N. T., Maizels, M., Chou, P., et al. Microanatomy and morphometry of of the hydronephrotic obstructed renal Elvis in asymptomatic infants. J. Urol., 148, 1992, s. 519–524.
6. Hanna, M. K., Jeffs, R. D., Sturgess, J. M., et al. Ureteral structure and ultrastructure: Part II. Congenital ureteropelvic junction obstruction and primary obstructive megaureter. J. Urol., 116, 1976, s. 725–730.
7. Stephens, F. D. Ureterovascular hydronephrosis and the „aberrant“ renal vessels. J. Urol., 128, 1982, s. 984–987.
8. Lebowitz, R. L., Blickman, J. G. The coexistence of ureteropelvic junction obstruction and reflux. Am. J. Roentgenol., 140, 1983, s. 231–238.
9. Johnston, J. H., Evans, J. P., Glassberg, K. I., et al. Pelvic hydronephrosis in children: A review of 219 personal cases. J. Urol., 117, 1977, s. 97–101.
10. Lebowitz, R. L., Griscom, N. T. Neonatal hydronephrosis: 146 cases. Radiol. Clin. N. Am., 15, 1977, s. 49–59.
11. Janetschek, G., Peschel, R., Bartsch, G. Laparoscopic Fenger plasty. J. Endourol., 14, 2000, s. 889–893.
12. Albqami, N., Janetschek G. Laparoscopic pyeloplasty. Ann. Urol. (Paris), 40, 2006, s. 363–367.
13. Preminger, G. M., Clayman, R. V., Nakada, S. Y., et al. A multicenter clinical trial investigating the use of a fluoroscopically controlled cutting balloon catheter for the management of ureteral and ureteropelvic junction obstruction. J. Urol., 157, 1997, s. 1625–1629.
14. Danuser, H., Ackermann, D. K., Boehlen, D., et al. Endopyelotomy for primary ureteropelvic junction obstruction: risk factors determine the success rate. J. Urol., 159, 1998, s. 56–61.
15. Renner, C., Frede, T., Seemann, O., et al. Laser endopyelotomy: minimaxy invasive therapy of ureteropelvic junction stenosis. J. Endourology, 12, 1998, s. 537–544.
16. Ost, M. C., Kaye, J. D., Guttman, M. J., et al. Laparoscopic pyeloplasty versus antegrade endopyelotomy: comparison in 100 patients and a new algorithm for the minimally invasive treatment of ureteropelvic junction obstruction. Urology, 66, 5 Suppl, 2007, s. 47–51.
17. Stein, R. J., Gill, I. S., Desai, M. M. Comparison of surgical approaches to ureteropelvic junction obstruction: endopyeloplasty versus endopyelotomy versus laparoscopic pyeloplasty. Curr. Urol. Rep., 8, 2007, s. 140–149.
18. Hyams, E. S., Mufarrij, P. W., Stifelman, M. D. Robotic renal and upper tract reconstruction. Curr. Opin. Urol., 18, 2008, s. 557–563.
19. Desai, M. M., Rao, P. P., Aron, M., et al. Scarless single-port transumbilical nephrectomy and pyeloplasty: a first clinical report. BJU Int., 101, 2008, s. 83–88.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2009 Issue 3-
All articles in this issue
- Obrovský solitárny fibrózny tumor pleury – kazuistika
- Vliv předoperačního podání heparinu na vznik heparinové rezistence
- Šest let zkušeností s endovenózním laserem v terapii varixů dolních končetin
- Hepatolitiáza – vzácné onemocnění v naší populaci
- Bouveretův syndrom – raritní případ vysokého ileu biliární etiologie
- Trombóza horní mezenterické vény po robotické operaci na horním GIT – kazuistika
- Limitácie resekcií pečene
- Variabilita polôh apendix vermiformis a vplyv na diagnostiku apendicitídy u detí
- Diverticulitis appendicis vermiformis – kazuistika a prehľad literatúry
- Laparoskopická pyeloplastika u dospělých – střednědobé výsledky 32 laparoskopických pyeloplastik 2003–2008
- Nepigmentované subunguální malignity – kříž malé chirurgie
- Životní příběh profesora Josefa Hohlbauma
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Variabilita polôh apendix vermiformis a vplyv na diagnostiku apendicitídy u detí
- Limitácie resekcií pečene
- Bouveretův syndrom – raritní případ vysokého ileu biliární etiologie
- Obrovský solitárny fibrózny tumor pleury – kazuistika
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

