-
Medical journals
- Career
Současné možnosti diagnostiky a léčby osteoporózy
Authors: P. Horák; T. Pika
Authors‘ workplace: III. interní klinika Lékařské fakulty UP a FN, Olomouc, přednosta prof. MUDr. Vlastimil Ščudla, CSc.
Published in: Vnitř Lék 2006; 52(7-8): 749-755
Category: 130th Internal Medicine Day - Rheumatology in clinical practice
Overview
Výskyt osteoporózy není ve vyspělých zemích nikterak nízký, spolu se zvyšováním socioekonomické úrovně a s prodlužováním lidského života roste i prevalence osteoporózy, která postihuje přibližně 5-6 % obyvatel Evropy a zároveň stoupá i počet nejzávažnějších následků - zlomenin, komplikací výrazně zhoršujících zdravotní stav a omezujících společenské uplatnění pacientů. Osteoporóza patří mezi metabolická kostní onemocnění s dobře objasněnými mechanizmy úbytku kostní hmoty a ucelenou diagnostickou základnou založenou na kombinaci zobrazovacích a laboratorních metod, umožňující časné odhalení nemoci, již před vznikem komplikujících fraktur. V návaznosti na etiologii nemoci je známa adekvátní terapie osteoporózy s neustále se zvyšující účinností a jednoduchostí aplikace pro pacienta, zvyšující jeho komplianci. Stoupající informovanost veřejnosti a samotná prevence oddalují nejen vznik komplikací, ale i samotný nástup onemocnění. Osteoporóza je nicméně stále skrytým nebezpečím s vážným ekonomickým a společenským dopadem.
Klíčová slova:
osteoporóza - diagnostika osteoporózy - terapie osteoporózyDefinice
Osteoporóza je definována jako onemocnění skeletu charakterizované sníženou pevností kostí, jež člověka predisponuje ke zvýšenému riziku zlomeniny. Pevnost kosti odráží především spojení kostní denzity a kvality kosti. Světová zdravotnická organizace (SZO) definovala normální kostní denzitu jako hodnotu BMD (bone mineral density) uvnitř jedné směrodatné odchylky (SD) od průměrných hodnot mladého dospělého, myšleno jedince ve věku 20-40 let, kdy je kostní hmota během života nejvyšší. Hodnota BMD u dospělých mezi 1 a 2,5 SD pod průměrnou hodnotu mladého dospělého je definována jako osteopenie a hodnota pod 2,5 SD pod průměrnou hodnotou mladého dospělého je osteoporóza. Za těžkou osteoporózu se považuje stav spojený s poklesem BMD pod 2,5 SD střední hodnoty mladého dospělého s přítomností jedné či více osteoporotických zlomenin (tab. 1) [1].
Table 1. Klasifikace stupně demineralizace skeletu dle WHO na základě senzitometrického vyšetření. 
Patologie
Kostní minerál i organické části kosti jsou strukturálně normální a jsou přítomny ve fyziologickém poměru. Primárním defektem je snížení kvantity kosti, trabekulární i kortikální části kosti vykazují sníženou tloušťku [2].
Patofyziologie
Kostní remodelace je fyziologický děj, na kterém se podílejí 3 základní typy kostních buněk: 1. osteoblasty jsou buňky mezenchymálního původu, které tvoří a následně mineralizují osteoid; 2. osteoklasty pocházejí z hemopoetických buněk a mají původ v kostní dřeni a podílejí se na osteoresorpci; 3. osteocyty vznikají z osteoblastů zabudovaných do vnitřní části kosti [3].
Proces kostní remodelace je řízen celou řadou vlivů - jedná se o vlivy mechanické (tělesná zátěž, sport a pohyb působí příznivě na fyziologický vývoj kosti), vlivy endokrinní řídící homeostázu kalcia (parathormon, kalcitonin, vitamin D, dále estrogeny a androgeny inhibující zvýšenou aktivitu osteoklastů, glukokortikoidy a tyreoidální hormony), vlivy cytokinů a růstových faktorů (IL-1, IL-6, TNF, osteoprotegerin, RANKL apod). Remodelace kosti je založena na „spřažení“ (coupling) kostní formace a resorpce, v dospělosti „omlazuje“ kost. Remodelační místa se nazývají kostní remodelační jednotky, v oblasti trabekulární kosti to jsou Howshipovy lakuny, v oblasti kortikální kosti se jedná o osteony. Osteoporóza vznikne v situaci „rozpojení“ (uncoupling) obou procesů, kdy kostní novotvorba není schopna dlouhodobě pokrýt ztráty kostního materiálu vzniklé resorpcí [4,5].
Epidemiologie
Dle literárních údajů má 30 % žen nad 65 let kompresní frakturu obratlového těla. V USA dochází každoročně k 250 000 fraktur krčku stehenní kosti, v České republice bylo v roce 1986 hospitalizováno 8 030 nemocných s touto zlomeninou jako s primární diagnózou. Údaje z jednotlivých zemí se často rozcházejí, jedno je však jisté: ve vyspělých zemích je osteoporóza závažný zdravotnický a socioekonomický fenomén [6,7].
Etiologie
Pro rozvoj osteoporózy je identifikována řada rizikových faktorů (tab. 2). Mezi nejvýznamnější patří ženské pohlaví, věk, hypogonadizmy (včetně menopauzy), nízká kostní denzita či dlouhodobé užívání glukokortikoidů. K primárním osteoporózám se řadí idiopatická a involuční osteoporóza, jež se zase dělí na typ postmenopauzální (osteoporóza I. typu) a senilní (II. typu). Sekundární osteoporózy mají příčinu v primární chorobě. Nejčastější typ osteoporózy je postmenopauzální osteoporóza, která postihuje asi 30 % žen po přechodu. Etiologicky zde hraje hlavní vliv deficit estrogenů na terénu jisté genetické dispozice a při spolupodílu dalších rizikových faktorů. Postmenopauzální osteoporóza je charakterizovaná vysokým kostním obratem, to je zvýšenou aktivitou osteoklastů i osteoblastů, které ale nejsou schopny i přes vysokou metabolickou aktivitu veškerou resorbovanou kostní tkáň nahradit. Převažuje ztráta kosti trabekulární nad kostí kortikální. Převážná většina klinických dat ohledně účinnosti léčby osteoporózy se vztahuje ke klinickým studiím s postmenopauzální osteoporózou, která je pro svůj epidemický charakter nejlépe a nejstandardněji sledovatelná. Senilní osteoporóza postihuje starší jedince obojího pohlaví (nad 80 let), je charakterizována celkově nízkou aktivitou kostní formace, často je ale doprovázena sekundární aktivací příštítných tělísek v důsledku nižších sérových hladin vápníku. Úbytek kosti trabekulární a kortikální jsou proporcionální. Mužská osteoporóza představuje rovněž samostatnou jednotku, která bývá charakterizovaná až v 70 % případů jako sekundární při dalších nemocech, často se jedná o latentní hypogonadizmus, abúzus alkoholu a podobně. Idiopatická osteoporóza se u mužů vyskytuje asi ve 30 % případů [8]. Glukokortikoidy indukovaná osteoporóza je nejčastějším typem léky vyvolané osteopatie. Až u 50 % nemocných bez rozdílu věku a pohlaví léčených dlouhodobě glukokortikoidy se objeví osteoporotická zlomenina či jedna z dalších komplikací glukokortikoidní terapie, aseptická nekróza kosti. Primární juvenilní osteoporóza je velmi vzácná, častěji se jedná o sekundární osteoporózu, jejíž klinická manifestace odpovídá primárnímu onemocnění (Crohnova choroba, malabsorpce, endokrinopatie, terapie glukokortikoidy). Primární juvenilní osteoporózu jako chorobu neznámé etiologie je třeba odlišit od genetických poruch pojivové tkáně, jako jsou osteogenesis imperfecta (typ I.-IV.), Ehlers-Danlosův a Marfanův syndrom [2-5].
Table 2. Rizikové faktory rozvoje osteoporózy. 
BMD – bone mineral density, BMC – bone mineral content, SD – standardní odchylka Klinická manifestace osteoporózy
Hlavním klinickým příznakem osteoporózy jsou fraktury při nepřiměřeně malém traumatu, eventuálně spontánně vznikající (obratle). Při vědomí jistého zjednodušení se jako nepřiměřeně malý úraz definuje pád ze stoje. Typické lokalizace osteoporotických fraktur jsou kompresní zlomeniny obratlových těl, zlomeniny distálního předloktí (tzv. Collesova zlomenina) a zlomeniny krčku stehenní kosti [2,3].
Kompresní fraktury obratů nemusí nutně vzniknout náhle, častokrát se rozvíjejí po delší dobu. Klinicky jsou charakterizovány bolestmi v zádech při malé zátěži i v klidu, někdy akutní a těžkou bolestí, jindy jsou bolesti chronické, setrvalé a nižší intenzity. Bolest bývá lokalizována do postižených obratlů a často vyzařuje dopředu. Bývá často výrazně omezena mobilita páteře. Bolesti se zhoršují při stoji, kašli či při kýchání. Při fyzikálním vyšetření dominuje poklepová citlivost nad příslušnými obratlovými těly, paravertebrální svalové spazmy a omezení anteflexe. Predilekčním místem kompresních zlomenin je Th7 a Th8 a dolní části pak Th12 a L1. Zlomeniny obratlů je možné klasifikovat jako částečné deformity nebo jako úplné zlomeniny či zborcení obratlového těla. Mnohočetné komprese obratlových těl vedou k těžké deformitě páteře, snížení tělesné výšky, anatomickým změnám (vyklenutí břicha, pokles hrudního koše, v těžkých případech ke kontaktu žeber s pánví).
Hlavní diagnostickou metodou k průkazu kompresních zlomenin je prostý snímek páteře v boční projekci. Popisují se různé typy deformit - klínovitá, bikonkávní či úplné zborcení struktury obratlového těla (crush).
Kompresní fraktury obratlových těl jsou spojeny jednak s vyšším rizikem dalších osteoporotických zlomenin, jednak podobně jako zlomeniny proximálního femoru se signifikantním zvýšením mortality během 1 roku od diagnózy. Rovněž náklady na nemocniční léčbu kompresních zlomeniny obratlů představují asi 50-80 % nákladů na léčbu fraktur krčku femoru [9,10].
Zlomeniny distálního předloktí jsou po zlomeninách obratlových těl u žen v menopauze druhou nejčastější osteoporotickou zlomeninou. U mužů se její incidence s věkem nezvyšuje. Nebývají spojeny s nárůstem mortality.
Zlomenina krčku stehenní kosti je nejzávažnější osteoporotickou zlomeninou, je často spojena s dalšími následky, jako je dlouhodobá hospitalizace, potřeba domácí péče a rehabilitace. Mortalita během jednoho roku po zlomenině krčku femoru se dle různých údajů pohybuje mezi 10 až 20 % [10].
Bolesti páteře a kostí, které jsou všeobecně považovány za častý klinický projev osteoporózy, se vyskytují většinou až u pokročilejších stavů demineralizace skeletu i bez přítomnosti fraktur, jejich etiologie není jednoznačně známá, mohou se na nich podílet mikrofraktury kostěné trámčiny. Častokrát ale osteoporózy nezpůsobuje u postižených výraznější bolesti, probíhá asymptomaticky, někdy se také nazývá „tichá zlodějka“, protože prvním klinickým projevem bývá až osteoporotická zlomenina.
Diagnóza
Klinická diagnostika osteoporózy se opírá o anamnestická data (léčba kortikoidy, věk menopauzy, mentální anorexie, další choroby, rizikové faktory) a objektivní (astenický habitus, bolesti páteře, snížení tělesné výšky, hyperkyfóza Th-páteře) [11].
Zobrazovací metody
Radiografické metody - prostý předozadní a boční snímek Th a L-páteře pomůže odhalit přítomnost osteoporotických kompresních fraktur. Pro přítomnost zlomeniny obratle svědčí snížení výšky o 15-20 %. Citlivost radiografických metod pro diagnostiku osteoporózy bez přítomnosti kompresí je ale nízká, dokáží odhalit úbytek až 30-35 % kostní hmoty [2].
Osteodenzitometrické metody (ultrazvuková denzitometrie, RTG-senzitometrie - DEXA, CT-denzitometrie) představují zlatý standard diagnostiky osteoporózy, která je dnes dle WHO definována na základě snížení kostní denzity o 2,5 SD od hodnot mladého dospělého (T-skóre).
Diagnostika nízké kostní hmoty, častého nálezu u metabolických chorob skeletu, zejména u osteoporózy, je založena na zobrazovacích metodách. Pro určení jedinců s nízkou kostní hmotou, a tudíž ohrožených zvýšeným rizikem vzniku osteoporotické zlomeniny, jsou velmi rozšířené neinvazivní osteodenzitometrické metody, které poskytují číselnou informaci o kostní denzitě, tzv. index BMD (bone mineral density). Výsledky měření index BMD udávají množství kostního minerálu (z velké části hydroxyapatitu) na jednotku plochy měřené kosti v g/cm2. Někdy se vyskytují i údaje o indexu BMC (bone mineral content), kterému se dává někdy přednost v experimentálních měřeních a který vyjadřuje přímo v gramech množství minerálu v měřené oblasti (g). Je třeba zdůraznit, že diagnóza osteoporózy je klinická a že denzitometrické metody představují pouze jednu její část. Nízká kostní hmota se pojí rovněž s dalšími chorobami skeletu, jako jsou osteomalacie, osteogenesis imperfecta, mnohočetný myelom, sekundární osteoporózy u chorob endokrinního systému, trávicího traktu, jater, ledvin apod. Tato široká diferenciální diagnostika by měla být brána na zřetel zejména při nálezu nízké kostní denzity u mužů, dětí a premenopauzálních žen [5].
Metody měření kostní denzity
Jednofotonová absorpciometrie (SPA - single photon absorptiometry) - v případě této metody prochází jeden typ fotonů z radioaktivního zdroje přes periferní kost, kterou je nejčastěji radius či calcaneus. Stupeň oslabení procházejícího paprsku vyjadřuje hodnotu kostní denzity. Tato metoda je vhodná pouze pro periferní části skeletu, neboť jednofotonové a jednoenergetické metody nemohou rozlišit mezi oslabením paprsku způsobeným kostí a měkkými tkáněmi. V dnešní době jsou velmi rozšířeny přístroje využívající rentgenový paprsek o jedné energetické hladině (SXA - single x-ray absorptiometry) vhodné zejména pro měření oblasti předloktí.
Dvoufotonová absorpciometrie (DPA - dual photon absorptiometry) využívá dvou různých typů fotonů z radioizotopu. Tato metoda může rozlišit mezi měkkými tkáněmi a kostí, což umožňuje použití metody v oblasti důležitých částí axiálního skeletu, jako je páteř a kyčel.
Dvouenergetická rentgenová denzitometrie (DEXA - dual energy X-ray absorptiometry) využívá jako zdroje záření dva typy fotonů o různé energii emitované z rentgenové lampy. Jedná se o rychlou metodu spojenou s minimální radiační zátěží a s dobrou reprodukovatelností. V rámci metod kostní denzitometrie je považována za „zlatý standard“.
Standardní měřenou oblasti je L-páteř v rozsahu L1-L4 a oblast proximálního femoru. Každá měřená oblast má rozdílný podíl kortikální a trabekulární kosti, a tudíž i rozdílné absolutní hodnoty BMD indexu. U proximálního femoru se převážně hodnotí sumární denzita všech měřených podoblastí - krček, trochanter a tzv. Wardův trojúhelník, místo zpravidla nejnižší kostní hustoty na bázi krčku stehenní kosti.
Interpretace hodnot kostní denzitometrie je často komplikovaná přítomností spondylózy, osteoartrózy, deformitami obratlů při Scheuermannově nemoci, jejich synostózami při spondylitis ankylosans, aterosklerózou aorty, těžkou skoliózou či přítomností osteomalacie.
Dvouenergetická rentgenová denzitometrie ve spojení s počítačovou analýzou dovoluje provádění morfometrie obratlových těl včetně klasifikace a hodnocení kompresivních fraktur (DVA - dual vertebral assessment). Výhodou vyšetření je ve srovnání s konvenčním rentgenovým snímkováním stokrát nižší radiační zátěž, možnost substrakce měkkých tkání s artefakty a zobrazení poměrné části páteře (Th7-L4).
Parametry geometrie horního konce stehenní kosti (délka osy krčku, kolodiafyzální úhel, průměr krčku femoru) ve spojení s vyšetřením kostní denzity této oblasti se jeví jako jasné prediktory rizika zlomeniny krčku femoru (HAL - hip angle lenght, NSA - Neck Shaft Angle, FND - Femoral Neck Diameter) [12-19].
Kvantitativní počítačová tomografie (QCT) využívá na rozdíl od ostatních metod volumetrickou denzitu (výsledky se uvádějí v g/cm3). Tím způsobem je odfiltrován signál z procesus spinosus a výsledná denzita vyjadřuje denzitu čistě trabekulární kosti. Jedná se o přesnou metodu, která se však pro svou nákladnost, menší reprodukovatelnost a vyšší radiační dávku užívá méně často než DEXA.
Ultrasonodenzitometrie je na rozdíl od všech ostatních metod využívajících ionizujícího záření založená na oslabení transmise ultrazvuku. Jsou měřeny dvě základní veličiny: rychlost šíření ultrazvuku kostní tkání (VOS - velocity of sound) a širokopásmové oslabení ultrazvuku v kosti (BUA - broadband ultrasound attenuation). Měření se provádí zpravidla na patní kosti. Hodnota BUA závisí jak na obsahu minerálu, tak na struktuře kosti a orientaci trabekul, a nemůže automaticky predikovat výsledek měření DEXA v oblasti krčku stehenní kosti a L-páteře. V případě ultrazvukové denzitometrie se rovněž používá hodnocení T a Z-skóre [2].
Denzitometrie je indikována tam, kde zjištění momentálního stavu kosti či rizika zlomeniny ovlivní procesí rozhodování o léčebné strategii u pacienta [2,3]. Její hlavní indikací je podezření na osteopatii v případě absence jednoznačných rentgenových známek postižení kostí. Je zejména důležitá pro vyšetření:
- v období menopauzy u žen s klimakterickými potížemi a zvažování nasazení hormonální substituce;
- u předčasné menopauzy;
- u nemocných při zahájení a v průběhu dlouhodobé léčby glukokortikoidy;
- u nemocných s primárním či sekundárním hyperparatyreoidismem;
- u onemocnění, o kterých je známo, že negativně ovlivňují metabolizmus skeletu (hypogonadizmy, hypertyreóza, Cushingův syndrom, primární či sekundární malabsorpce, laktózová intolerance, chronické ledvinné selhání, mnohočetný myelom, revmatoidní artritida, mentální anorexie atd);
- je vhodná k monitoraci léčby metabolických osteopatií v 12-24měsíčních intervalech.
Indikace denzitometrie závisí výrazným způsobem na dostupnosti léčebných možností v případě prokázané osteoporózy. Léčebné strategie pro osteoporózu zaznamenávají významný vývoj, nasazení mnohých novějších medikamentů (raloxifen, bisfosfonáty) je vázáno v našem zdravotním systému na denzitometrický průkaz osteoporózy či na přítomnost osteoporotických fraktur (obr. 1).
Image 1. Osteoporotické kompresní fraktury Th páteře u 70leté ženy. 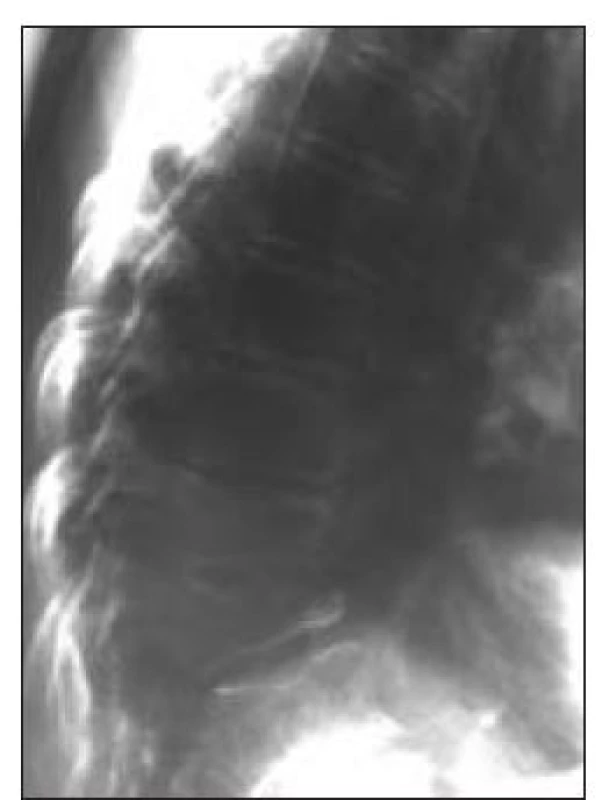
Biochemická diagnostika
- Rutinní biochemické vyšetření (krevní obraz s diferenciálním rozpočtem, sedimentace červených krvinek, CRP, moč a sediment, jaterní testy, ionty, kreatinin, močovina, kyselina močová, glykemie, lipidy, bílkoviny, elektroforéza bílkovin séra, TSH) pomohou vyloučit nejčastější příčiny sekundární osteoporózy.
- Vyšetření kalciumfosfátového metabolizmu (kalcemie, močové vylučování kalcia, fosfatemie, fosfaturie, magnezemie, vylučování magnézia močí, hladiny ionizovaného vápníku).
- Stanovení kalciotropních hormonů se sice rutinně neprovádí, může však být užitečným nástrojem v diferenciální diagnostice osteopatií a stavů porušení kalcium-fosfátové homeostázy (PTH, 1,25-hydroxykalciferol, kalcitoninový test, prolaktin, gonadotropiny, estradiol, testosteron).
- Ukazatelé kostní novotvorby (kostní izoenzym alkalické fosfatázy, osteokalcin, C terminální peptid prokolagenu I. - CTx).
- Ukazatelé kostní resorpce v moči (hydroxyprolin, pyridinolin, deoxypyridinolin, tartát rezistentní kyselá fosfatáza, N telopeptid kolagenu - NTx).
Ukazatelé kostní novotvorby a resorpce jsou nezbytné pro iniciální zhodnocení kostního obratu, a tím i prognózy kostních ztrát, a lze je využít také k monitoraci účinnosti terapie, i když interpretace změn jejich hladin je někdy velmi složitá [20-22].
Histomorfometrie
Histomorfometrie kosti se provádí z biopsie z lopaty či hřebenu kosti kyčelní, umožňuje posouzení mineralizace, osteoidu, kostních buněk, osteoresorpčních povrchů. V klinické situaci se využívá k diferenciální diagnostice složitých stavů (rozlišení osteoporózy, osteomalacie, Pagetovy choroby, renální osteodystrofie apod) a využívá se také ve výzkumu účinnosti a bezpečnosti nových léků.
Léčba
Léky užívané při léčbě osteoporózy lze schematicky rozdělit do dvou skupin: na přípravky snižující resorpci a přípravky zvyšující kostní novotvorbu [23].
Antiresorpční terapie
- Vápník a vitamin D (eventuálně jeho aktivní metabolity) představují v léčbě osteoporózy přípravky, které by měly tvořit základ jakékoliv léčby. V řadě klinických studií a metaanalýz byl prokázán nezpochybnitelný význam suplementace vápníku a vitaminu D pro udržení kostní hmoty. Vitamin D a zejména jeho aktivní metabolity (alfakalcidol a kalcitriol) mají rovněž výrazný efekt na zvýšení svalové síly zejména u starší populace trpící chronickým nedostatkem vitaminu D a podílejí se na snížení rizika pádů [23,24].
- Estrogeny eventuálně estrogeny s gestageny (ERT, HRT-estrogen, hormon replacement therapy) se užívají v terapii klimakterického syndromu a jako prevence postmenopauzální osteoporózy. Jeho role jako terapeutika osteoporózy byla výrazně oslabena výsledkem některých klinických studií, které, ač kritizovány pro metodologické nedostatky, poukázaly na jejich potenciálně negativní vliv na zvýšení kardiovaskulární morbidity a mortality [25].
- Raloxifen - látka patřící do skupiny SERM (selektivní modulátory estrogenních receptorů) prokázala účinnost v rozsáhlých studiích v léčbě postmenopauzální osteoporózy zejména v prevenci vertebrálních fraktur (studie MORE). Raloxifen má pozitivní efekt na kostní denzitu v oblasti L-páteře i krčku femoru. Má významné místo v léčbě postmenopauzální osteoporózy, a to zejména u mladších žen [26].
- Bisfosfonáty - v prevenci a léčbě postmenopauzální a glukokortikoidy indukované osteoporózy jsou nejčastěji podávány bisfosfonáty alendronate a risedronate. Oba přípravky se podávají v jednotýdenní dávce. Oba léky mají data prokazující jejich efektivnost v prevenci jak vertebrálních fraktur, tak i fraktur v oblasti proximálního femoru. Tyto perorálně podávané bisfosfonáty vykazují 40-50% redukci rizika vertebrálních fraktur, 30-40% redukci nonvertebrálních fraktur a 40-60% snížení rizika zlomenin proximálního femoru (studie FIT a HIP). Ibandronát, nový bisfosfonát, který lez podávat enterálně i perenterálně v intervalech jednoho měsíce, prokázal zatím velmi silný efekt (60%) v redukci rizika vertebrálních zlomenin (studie BONE a MOBILE). Přichází doba velmi potentních nových bisfosfonátů, které budou zřejmě podávány v intermitentních či v cyklických režimech (zoledronát, neridronáte, tiludronát, pamidronát). Některé z nich již mají své místo v terapii metastatického postižení kostí u maligních chorob a mnohočetného myelomu a u Pagetovy choroby [27-30].
- Kalcitonin je dnes považován u osteoporózy za lék druhé volby, ale vzhledem ke svému vynikajícímu analgetickému efektu je indikován při bolestivých kompresních frakturách obratlových těl. Prokázal pozitivní efekt v prevenci vertebrálních fraktur (studie PROOF) [31,32].
Léky podporující formaci
- Fluoridové soli postrádají jednoznačná data z hlediska pozitivního ovlivnění rizika fraktur a jejich podávání je spojeno s rizikem kostní fluorózy. Lze je podat v kombinaci s některými antiresorpčními léky (HRT, raloxifen), i když ne ve všech zemích jsou pro terapii osteoporózy registrovány.
- Anabolické steroidy se používají v terapii osteoporózy pouze okrajově, u žen se v současnosti prakticky nepoužívají.
- Rekombinantní lidský parathormon (rhPTH) představuje v současnosti velmi nadějný preparát, který je v některých zemích již registrován pro terapii těžké postmenopauzální, mužské i glukokortikoidy indukované osteoporózy s přítomností vertebrálních fraktur. Po 1,5roční terapii dochází k výrazným nárůstům kostní minerálové denzity [33].
- Stroncium vykazuje duální mechanizmus účinku. Působí jak protiresorpčně, tak stimuluje kostní formaci. Jedná se o unikátní molekulu, která prokázala svůj klinický efekt na redukci rizika zlomenin vertebrálních i nonvertebrálních v široce koncipovaných klinických studiích SOTI a TROPOS [34,35].
Závěr
Osteoporóza je choroba s hlubokým zdravotnickým i socioekonomickým dopadem zejména ve vyspělých průmyslových zemích. Široce založená prevence a všeobecná znalost této nemoci a jejich rizikových faktorů a v neposlední řadě také pokroky v diagnostice a farmakoterapii mohou výrazným způsobem pozitivně ovlivnit její průběh.
doc. MUDr. Pavel Horák, CSc.
www.fnol.cz
e-mail: horakp@fnol.cz
Doručeno do redakce: 1. 3. 2006
Sources
1. World Health Organization. Assessment of fracture risk and its application to screening for postmenopausal osteoporosis. Report of a WHO Study Group. World Health Organ Tech Rep Ser 1994; 843 : 1-129.
2. Broulík P. Osteoporóza. Praha: Maxdorf Jessenius 1999.
3. Blahoš J. Osteoporóza, Praha: Galén 1996.
4. Štěpán J. Syndrom osteoporózy. Praha: Avicenum 1990.
5. Favus MF (ed). Primer on the Metabolic Bone Diseases and Disorders of Mineral Metabolism. 3rd ed. Philadelphia-New York: Lippincott 1996.
6. Cooper C, Melton LJ. 3rd ed. Epidemiology of osteoporosis. Trends Endrocrinol Metab 1992; 3 : 224-229.
7. Geusens P (ed). Osteoporosis in Clinical Practice. London: Springer Verlag 1998.
8. Kocián J. Osteoporóza u mužů. Praha: Triton 2002.
9. Cooper C, O´Neill T, Silman A. The epidemiology of vertebral fracture. Bone 1993; 14: S89-S97.
10. Cauley JA, Thompson DE, Ensrud KC et al. Risk of mortality following clinical fractures. Osteoporosis Int 2000; 11 : 556-561.
11. Rizzoli R. Atlas of Postmenopausal Osteoporosis. 2nd ed. London: Current Medicine Group Ltd 2005.
12. Dequeker J, Pearson J, Reeve J et al. Dual-energy X ray absorptiometry - cross-calibration and normative reference ranges for the spine; results of a European Community Concerted Action Bone 1995; 17 : 247-254.
13. Pearson J, Dequeker J, Reeve J et al. Dual-energy X ray absorptiometry of the proximal femur; normal European values standardised with the European Spine Phantom. J Bone Miner Res 1995; 10 : 315-324.
14. Kans JA, Borgstrom F, De Late C et al. Assessment of fracture risk. Osteoporos Int 2005; 16 : 737-742.
15. Faulkner KG, Cummings SR et al. Simple measurement of femoral geometry predicts hip fracture: the study of osteoporotic fractures. J. Bone Miner Res 1993; 8 : 1211-1217.
16. Bergot C, Bousson V et al. Hip fracture risk and proximal femur geometry from DXA scans. Osteoporosis Int 2002; 13 : 542-550.
17. Pulkkinen P, Partanen J et al. Combination of bone mineral density and upper femur geometry improves the prediction of hip fracture. Osteoporosis Int 2002; 15 : 274-280.
18. Genant HK, Guglielmi G, Jergas M (eds). Bone Densitometry and Osteoporosis. Berlin-Heidelberg: Springer-Verlag 1998.
19. Kroger H, Heikkinen J, Laitinen K et al. Dual Energy X-ray Absorptiometry in normal women: a cross-sectional study of 717 Finnish volunteers. Osteoporos Int 1992; 2 : 135-140.
20. Johnell O, Oden A, De Laet C et al. Biochemical indices of bone turnover and the assessment of fracture probability. Osteoporos Int 2002; 13 : 523-526.
21. Stepan JJ. Clinical utility of bone markers in the evaluation and follow-up of osteoporotic patients: Why are the markers poorly accepted by clinicians? J Endocrinol Invest 2003; 26 : 458-463.
22. Eastell R, Baumann M, Hoyle NR et al. Bone Markers. London: Martin Dunitz Ltd 2001.
23. American Association of Clinical Endocrinologists. Medical guidelines for clinical practive for the prevention and treatment of postmenopausal osteoporosis: 2001 edition, with selected updates for 2003. Endocr Pract 2003; 9 : 544-564.
24. Richy F, Ethgen O, Bruyere O et al. Efficacy of alphacalcidiol and calcitriol in primary and corticoid - induced osteoporosis: a metaanalysis of their effects on bone mineral density and fracture rate. Osteoporosis Int 2004; 15 : 301-310.
25. Cauley JA, Robbins J, Chen Z et al. Effect of estrogen plus progestin on risk of fracutre and bone mineral density. The Women´s Health Initiavive Randomised Trial. JAMA 2003; 290 : 1729-1738.
26. Ettinger B, Black DM, Mitlak BH et al. Reduction of vertebral fracture risk in postmenopausal women with osteoporosis treated with raloxifen: results form a 3-year randomised clinical trial. JAMA 1999; 292 : 637-645.
27. Fleisch H Bisphosphonates in Bone Diseases. Academic Press, San Diego 2000Mc Clung M.R. Bisphsophonates. Endcrinol metab Vlin North Am 2003; 32 : 253-271.
28. Reginster JY, Minne HW, Sorensesn OH et al. Randomised trial of the efects of risedronate on vertebral fractures in women with established postmenopausal osteoporosis. Osteoporos Int 2000; 11 : 83-91.
29. Black DM, Cummings SR, Karpf DB et al. Randomised trial of effects of alendronate on risk of fracture in women with existinn vertebral fractures. Lancet 1996; 348 : 1535-1541.
30. Chesnut III CH, Skag A, Christiansesn C et al. Oral Ibandronate Osteoporosis Vertebral Fracture Trial in North America and Europe (BONE). Effects of oral ibandronate administered daily or intermittently on fracute risk in postmenopausal osteoporosis. J Bone Miner Res 2004; 19 : 1241-1249.
31. Chesnut CH, Silverman S, Adrianoi K et al. A randomised trial of nasal spray salmon calcitonin in postmenopausal women with established osteoporosis. The Prevent Recurrence of Osteoporotic Fracture Study. Am J Med 2000; 109 : 267-276.
32. Payer J jr, Killinger Z, Ondrejak P. Lososí kalcitonin v liečbe osteoporózy. Vnitř Lék 1999; 45 : 476-479.
33. Neer RM, Arnaud CD, Zanchetta JR et al. Effects of parathyroid hormone (1-34) on fractures and bone mineral density on postmenopausla women with osteoporosis. N Engl J Med 2001; 344 : 1334-1441.
34. Meunier PJ, Roux C, Seeman E et al. The effect of Strontium Renelate on the riskm of vertebral fracture in Women with postmenopausal osteoporosis. NEJM 2004; 23 : 459-468.
35. Reginster JY, Balogh A, Badurski J et al. Strontium ranelate reduces the risk of vertebral fractueres in osteoporotic postmenopausal women without prevalent fracture. Osteopor Int 2003; 14: S7–S8.
36. Reginster JY, Meunier PJ, Roux C,Compston J, Ortolani S. Strontium ranelate: An antiosteoporotic treatment demonstrated vertebral and nonvertebral anti fracture efficiacy over 5 years in post menopausal osteoporotic women. OC31. 6th European Congress on Clinical and Economic Aspects of Osteoporosis and Osteoarthritis, 15.–18. 3. 2006, Vídeň (Rakousko).
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2006 Issue 7-8-
All articles in this issue
- Problematika kardiovaskulární toxicity koxibů a neselektivních NSA
- Nesteroidní antirevmatika a ledviny
- Polymyalgia rheumatica a obrovskobunková arteritída: prvé výsledky ročného sledovania.
- Jak pomáhá vyšetřování autoprotilátek v diagnostice a hodnocení autoimunitních revmatických chorob?
- Léčba časné artritidy - doporučení EULAR
- Podiel GD komplikácií vo vzťahu k liečbe NSA vo Slovenskej republike. Ročná prospektívna štúdia.
- Systémový lupus erytematózus
- Nové trendy v diagnostice a léčbě systémové sklerodermie
- Antifosfolipidový syndrom
- Časná diagnostika ankylozující spondylitidy
- Ankylozujúca spondylitída - súčasný stav a nové možnosti liečby
- Patogeneze, diagnostika a léčba dny
- Muskuloskeletální projevy diabetes mellitus
- Současné možnosti diagnostiky a léčby osteoporózy
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Nesteroidní antirevmatika a ledviny
- Systémový lupus erytematózus
- Ankylozujúca spondylitída - súčasný stav a nové možnosti liečby
- Antifosfolipidový syndrom
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

