-
Medical journals
- Career
Farmakoterapie seniorů v domovech důchodců
Authors: Mgr. Stanislava Kalafutová 1; Mgr. Hana Šulcová 2; MUDr. Božena Jurašková; Ph. D 3; prof. RNDr. Jiří Vlček, CSc. 4
Authors‘ workplace: Katedra sociální a klinické farmacie FaF UK Hradec Králové 1; Nemocniční lékárna FN Motol, Praha 2; III. interní gerontometabolická klinika LF UKa FN Hradec Králové 3; Katedra sociální a klinické farmacie FaF UKHradec Králové 4
Published in: Geriatrie a Gerontologie 2014, 3, č. 2: 65-70
Category: Original Article/Study
Overview
Polypragmazie a užívání léčiv nevhodných ve stáří patří mezi časté příčiny nežádoucích vedlejších účinků léčiv. Klienti domovů důchodců jsou náchylnější k výskytu polypragmazie a následně k výskytu nežádoucích účinků než senioři žijící v domácím prostředí. Cílem této průřezové studie byla analýza farmakoterapie klientů domovů důchodců se zaměřením na analýzu léčiv potenciálně nevhodných ve stáří pomocí kritérií STOPP a lékových interakcí použitím databáze AISLP a softwaru Micromedex. Sběr dat probíhal v období mezi únorem a květnem 2012. Na statistickou analýzu byl použit software MS Excel 2007.
Studie probíhala ve dvou domovech důchodců v oblasti Prahy a Středočeského kraje. Do studie bylo zařazeno 58 respondentů ve věku 65 a víc let, kteří podepsali informovaný souhlas. Průměrný věk byl 82 let a 74 % všech respondentů byly ženy. Průměrný počet užívaných léků byl 8,9 léků vázaných na lékařský předpis, 1,2 volně prodejných léků a 0,6 doplňků stravy. Potenciální lékové interakce byly odhaleny u 86 % respondentů. Závažné a velmi závažné interakce se zjistily u 8,6 % respondentů. Léčiva nevhodná ve stáří byla předepsána 65 % pacientů sledovaného vzorku.
Incidence lékových interakcí je v sledovaném vzorku vysoká, stejně jako výskyt léčiv nevhodných ve stáří.Klíčová slova:
domovy důchodců – farmakoterapie seniorů – léčiva nevhodná ve stáří – lékové interakceÚvod
Stárnutí lidského organismu je fyziologický proces, doprovázený morfologickými a funkčními změnami orgánů, orgánových systémů, neuro-mediátorových a homeostatických mechanismů a receptorů. Tyto změny jsou individuální a neplatí paušálně pro celou seniorskou populaci. V našich podmínkách představuje spodní hranice věku geriatrického pacienta 65 let. Skutečné změny související se stárnutím organismu se však mohou projevit mnohem později, nebo naopak i v mladším věku (progerie). V praxi se tak můžete setkat s 85letým seniorem bez větších zdravotních potíží stejně jako s 65letým polymorbidním seniorem(1). Změny probíhající ve stáří mohou vést ke vzniku nových patologických procesů nebo k zhoršení již existujících onemocnění. Většina geriatrických pacientů trpí polymorbiditou, tj. přítomností více chronických onemocnění.
Nedílnou součástí zdravotní péče poskytované seniorům je farmakoterapie. V důsledku změn, které probíhají ve stáří, však v organismu dochází k negativnímu ovlivnění metabolismu některých užívaných léčiv. Tato léčiva se označují jako „léčiva nevhodná ve stáří“ a jejich předepisování by se mělo u každého geriatrického pacienta zvažovat individuálně, na základě aktuálního zdravotního stavu. Polyfarmakoterapie má různé definice. Někteří za ni považují užívání 5 a více léků, jiní již užívání 2 a více léků(2, 3) . Obecně lze říci, že současné užívání více léků, byť opodstatněné, zvyšuje riziko výskytu nežádoucích účinků a lékových interakcí(4).
V České republice žije v institucionalizované trvalé péči kolem 6 % seniorů. Mezi zařízení poskytující tento typ péče patří i domovy pro seniory. V roce 2012 využívalo jejich služeb 35 859 osob(5). Podle některých studií osoby žijící v domovech pro seniory užívají větší množství potenciálně nevhodných léčiv, což představuje vyšší riziko výskytu nežádoucích lékových reakcí, hospitalizací či úmrtí(6, 7). Prezentovaná studie analyzovala stav farmakoterapie seniorů v domovech důchodců s cílem identifikovat nejčastěji předepisovaná léčiva nevhodná ve stáří a potenciální lékové interakce.
Metodika
Průřezová studie probíhala od února do května 2012. V tomto období se uskutečnil sběr dat ve 2 domovech důchodců na území Prahy a Středočeského kraje. V obou domovech je zajištěna nepřetržitá ošetřovatelská péče i pravidelné návštěvy ústavního lékaře, případně dalších specialistů. Vhodní respondenti byli vybráni ošetřovatelským personálem na základě námi definovaných kritérií: věk minimálně 65 let, svéprávnost, schopnost rozhodovat se, dobrá komunikace s okolím a užívání minimálně 2 léčiv vázaných na preskripci. Dále byla zjišťována základní demografická data respondentů: věk, pohlaví, maximální dosažené vzdělání, délka pobytu v domově důchodců a léková anamnéza. Deskriptivní statistická analýza byla provedena pomocí softwaru MS Excel 2007. Lékové interakce jsme vyhodnotili s pomocí databáze AISLP (verze 2012.9 – 2013.1)(8) a softwaru Micromedex (Micromedex 2.0)(9). Léčiva nevhodná ve stáří byla stanovena pomocí kritérií STOPP(10).
Výsledky
Celkem jsme oslovili 72 seniorů z uvedených domovů důchodců, z toho 58 podepsalo informovaný souhlas. Sledovaný soubor tvořilo 43 (74 %) žen a 15 (26 %) mužů průměrného věku 82,4 ± 8,3 let (tab. 1). Průměrná délka pobytu respondentů v domovech důchodců byla 40 měsíců.
Table 1. Věkové rozložení souboru se zastoupením mužů a žen v jednotlivých věkových skupinách 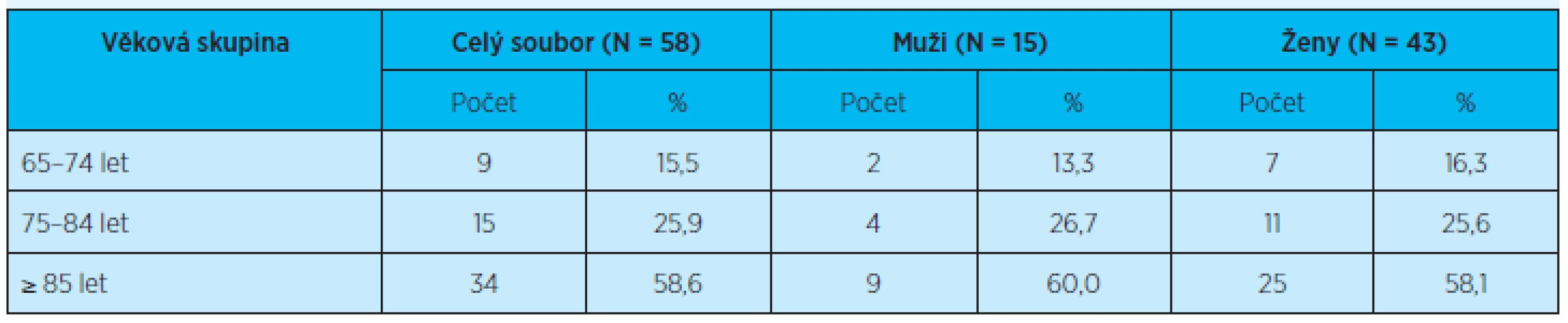
Mezi nejčastější diagnózy patřily: arteriální hypertenze (84,5 %), ischemická choroba srdeční (48,3 %), chronické degenerativní onemocnění kloubů (43,1 % respondentů), inkontinence různého stupně (41,5 % respondentů) a vředová choroba gastroduodenální (20,7 % respondentů) (graf 1).
Graph 1. Nejčastější zdravotní diagnózy (v %) 
Průměrný počet užívaných léků vázaných na lékařský předpis byl 8,9 léků na respondenta. Dva až pět léků vázaných na lékařský předpis užívalo 17,2 % respondentů, 58,7 % jich užívalo šest až deset léků a jedenáct a víc léků mělo 24,1 % respondentů. Kromě toho respondenti užívali v průměru 1,2 volně prodejných léčiv a 0,6 balení výživového doplňku. Ženy měly obecně větší průměrný počet léků nebo výživových doplňků než muži (tab. 2). Nejvíce léků užívali respondenti ve věkové skupině 65–74 let, bylo to průměrně 11,4 ± 3,2 léků na respondenta, s přibývajícím věkem počet léků klesal (75–84 let: 8,8 ± 3,2 léků; 85 let a výše: 8,2 ± 3,2 léků).
Table 2. Průměrné počty užívaných léků a u doplňků stravy podle pohlaví 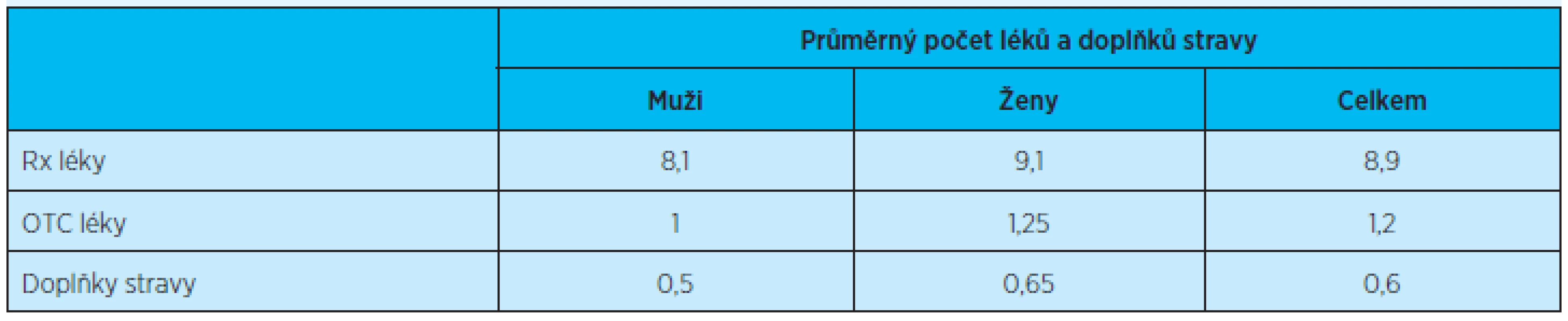
Rx léky – léky vázané na lékařský předpis; OTC léky – volně prodejné léky K nejčastěji předepisovaným skupinám léčiv se řadila: agregancia, diuretika, antiulceróza, ACE inhibitory (ACEI) a kardioselektivní betablokátory. Další skupiny léčiv jsou uvedeny v tabulce 3. Co se týče účinných látek, nejčastěji byly užívány: kyselina acetylsalicylová, omeprazol, zolpidem a furosemid (tab. 4).
Table 3. Nejčastěji předepisované skupiny léčiv (100 % = 58) 
Table 4. Nejčastěji předepisované účinné látky (100 % =58) 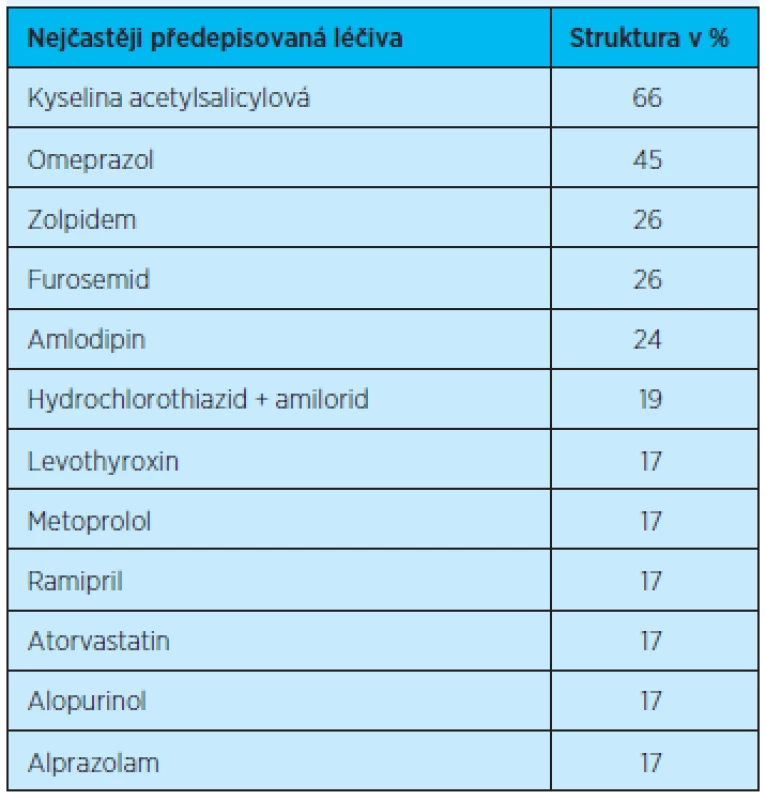
Pomocí databáze AISLP bylo identifikováno celkem 175 interakcí u 82 % všech respondentů. Interakce se nejpočetněji vyskytovaly ve skupině nesteroidních antiflogistik a antirevmatik (NSAID) (celkově 44 interakcí) – do této skupiny nebyla zařazena kyselina acetylsalicylová v kardioprotektivních dávkách. Následovala skupina diuretik (41 interakcí), antidepresiv ze skupiny SSRI (26 interakcí) a ACEI (23 interakcí).
Nejčastěji se vyskytovaly interakce se stupněm závažnosti 3 (94 interakcí), následované stupněm 2 (71 interakcí) a 4 (7 interakcí). Nejčastější interakcí se závažností 3. stupně (u 27,5 % respondentů) byla interakce kyseliny acetylsalicylové a NSAID. Nejčastější interakcí se závažností 2. stupně (u 22,4 % respondentů) byla interakce ACEI/sartanů s NSAID. U 7 % respondentů se vyskytla interakce 4. stupně závažnosti, a to SSRI v kombinaci s NSAID. Jen u jediného pacienta jsme identifikovali interakci se stupněm 5 – jednalo se o kombinaci omeprazolu a klopidogrelu.
Pomocí softwaru Micromedex bylo identifikováno celkem 269 interakcí u 98,3 % respondentů. Do kategorie méně závažných („minor“) bylo zařazeno 18 interakcí. Středně závažných („moderate“) interakcí se vyskytlo 197, závažných („major“) interakcí 52. Software odhalil také 2 interakce hodnocené jako kontraindikované („ contraindicated“).
Nejčastěji se vyskytovaly interakce diuretik (60 interakcí), NSAID (52 interakcí), ACE inhibitorů (40 interakcí) a antidepresiv ze skupiny SSRI (34 interakcí).
Polovinu závažných interakcí v Micromedexu představovaly interakce antidepresiv ze skupiny SSRI. Nejčastěji šlo o jejich kombinace s NSAID. Další interakce byly nalezeny mezi SSRI a ostatními serotoninergními látkami (tramadol, jiná SSRI). Poměrně často se objevovala též kombinace antidepresiva citalopramu s omeprazolem. Kontraindikované kombinace léčiv se vyskytly u dvou respondentů, jednalo se o venlafaxin s metoklopramidem a ibuprofen s pentoxifyllinem.
Léčivé látky definované pomocí kritérií STOPP jako potenciálně rizikové ve stáří se vyskytly u 65,5 % respondentů (šlo celkem o 61 léčiv potenciálně nevhodných ve stáříu 38 respondentů). U více než poloviny respondentů s léčivy potenciálně nevhodnými ve stáří (24 respondentů, 63,2 %) se zjistilo také 1 rizikové léčivo nebo skupina léčiv. Dvě riziková léčiva byla nalezena u 5 respondentů (13,1 %). Tři riziková léčiva užívalo 7 respondentů (18,4 %) a více než 4 léčiva užívali 2 respondenti (5,3 %). Všechna léčiva potenciálně nevhodná ve stáří, která se vyskytla v našem souboru, jsou uvedena v tabulce 5.
Table 5. Předepsaná léčiva potenciálně nevhodná ve stáří zjištěná ve sledovaném souboru pacientů 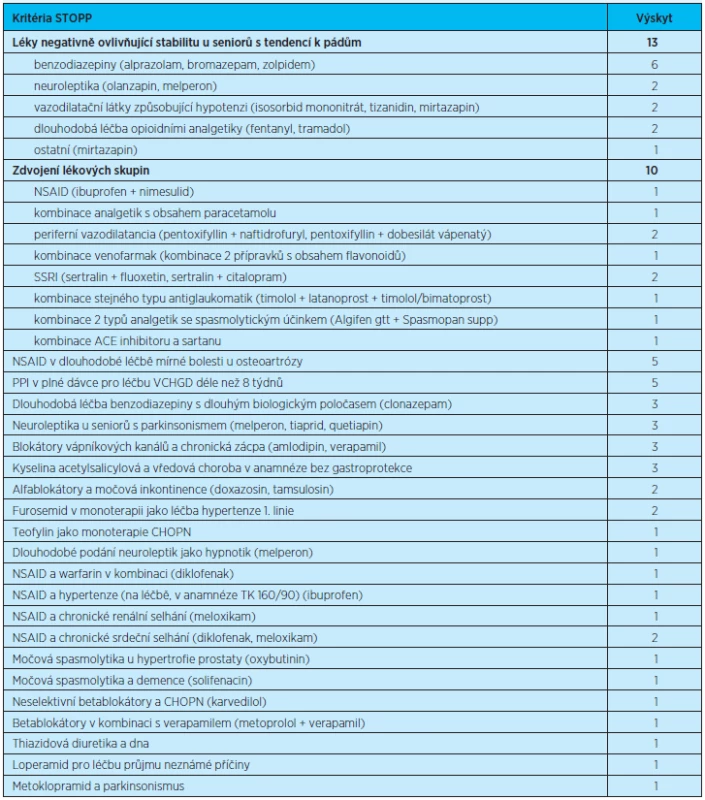
Diskuse
Hlavním cílem studie bylo zhodnotit výskyt léčiv nebo skupin léčiv potenciálně nevhodných ve stáří pomocí explicitních kritérií a dále identifikovat prevalenci interakcí lék–lék ve sledovaném souboru respondentů. Soubor byl oproti jiným studiím poměrně malý(11, 12, 13). Nicméně zastoupení žen a průměrný věk rezidentů byly srovnatelné s jinými světovými studiemi prováděnými v domovech pro seniory. Irská studie, která analyzovala výskyt léčiv potenciálně nevhodných ve stáří, byla provedena na souboru 313 respondentů průměrného věku 84,4 let, se 74,4% zastoupením žen(13). Ve finské studii zaměřené na podobnou problematiku byl průměrný věk respondentů 83,7 let, přičemž ženy tvořily 80,7 %(12).
V našem souboru užívali respondenti celkem 519 léků vázaných na lékařský předpis. Největší část představovala léčiva pro kardiovaskulární systém (168 léčiv), centrální nervový systém (128 léčiv) a trávicí systém (114 léčiv). Nejčastěji předepisovanými léčivy byly kyselina acetylsalicylová (66 % respondentů), omeprazol (45 %), zolpidem (26 %), furosemid (26 %) a amlodipin (24 %).
Mírně odlišné výsledky přinesla studie Bartošíkové(14) v roce 2006, ve které sledovaní respondenti nejčastěji užívali kyselinu acetylsalicylovou (52,8 %), furosemid (30,5 %), digoxin (25 %), oxazepam (19,4 %) a piracetam (19,4 %). Průměrný věk respondentů byl 84,9 let a více než 6 léků užívalo 92 % respondentů. Ve švédské studii z roku 2003(15) byl průměrný počet léků, který užívali respondenti domovů důchodců, až 11,9. Nejčastěji užívali laxativa (70 %), analgetika-antipyretika (62 %), hypnotika-sedativa (55 %), antidepresiva (51 %) a antitrombotika (49,5 %). Průměrný věk respondentů byl 85 let, přičemž až 79 % bylo starších 80. Příčinou rozdílných výsledků může být fakt, že během 6 let došlo k preskripční racionalizaci a lékařům se více do povědomí dostaly informace o léčivech nevhodných ve stáří. Navíc byly v řadě zemí vytvořeny seznamy léčiv, která je nevhodné předpisovat seniorům, případně je vhodné je předepisovat jen s určitou opatrností.
Analýza lékových interakcí softwarem AISLP(8) určila výskyt potenciálních lékových interakcí u 86,2 % respondentů (celkem 175 interakcí). Nejvíce interakcí spadalo do oblasti se stupněm závažnosti 3 (94 interakcí) a 2 (71 interakcí). Nejproblematičtějšími skupinami léčiv byly NSAID (44 interakcí), diuretika (41 interakcí), antidepresiva ze skupiny SSRI (26 interakcí) a ACEI (23 interakcí). Závažné a velmi závažné interakce, tj. interakce se stupněm závažnosti 4 a 5, se vyskytly u 8,6 % respondentů. Software Micromedex(9) identifikoval vyšší počet potenciálních interakcí u většího počtu respondentů. Nejrizikovější skupiny se shodovaly se skupinami, které byly zjištěny pomocí databáze AISLP (nejvyšší počet interakcí byl zaznamenán u diuretik). Micromedex identifikoval 52 závažných interakcí a 2 kontraindikované kombinace léčiv.
Rozdíly v hodnocení interakcí pomocí databáze AISLP a softwaru Micromedex mohly být způsobeny rozdílnou obsáhlostí obou databází. Software AISLP je menší databáze vytvořená pro Českou republiku, naproti tomu Micromedex je mnohem obsáhlejší databáze, vyžívající k hodnocení větší množství údajů. Databáze hodnotí interakce jiným způsobem, proto interakce, která je softwarem AISLP označena jako kontraindikovaná, nemusí mít stejnou závažnost v databázi Micromedex.
Léčiva potenciálně nevhodná ve stáří užívalo 65,5 % respondentů (celkem 61 PNL). Jedno léčivo z této skupiny užívalo 24 respondentů (63,2 %), 2 léčiva užívalo 5 respondentů (13,1 %), 3 užívalo 7 respondentů (18,4 %) a 4 a více 2 respondenti (5,3 %). Nejvíce nevhodných léčiv bylo předepsáno ve skupinách ovlivňujících centrální nervový systém, kardiovaskulární systém a muskuloskeletální systém. V irské studii(10), která stanovovala počet léčiv nevhodných ve stáří pomocí kritérií STOPP, byly výsledky obdobné. Nejméně jedno nevhodné léčivo bylo zjištěno u 59,8 % respondentů,4 a víc nevhodných léčiv užívalo 3,2 % respondentů. Výsledky se od prezentovaných liší jenom minimálně. O něco větší rozdíl je ve skupinách léčiv, do kterých patřily nevhodné léky. Nejvíc látek bylo zařazených do skupiny ovlivňující centrální nervový systém, následované gastrointestinálním traktem a kardiovaskulární systémem.
Prezentovaná studie má několik limitů. Za prvé, analýza byla provedena na velmi malém souboru respondentů. Za druhé, přístup ke kompletní dokumentaci každého respondenta nebyl v podmínkách domovů umožněn a ke zpracování byly poskytnuty pouze lékové karty určené pro zdravotnický personál domovů. A konečně, v několika případech nebyla zdrojová dokumentace kompletní nebo byly změny ve farmakoterapii zaznamenány s určitou latencí. Navzdory těmto omezením se naše práce snaží podat komplexní obraz o farmakoterapii se zaměřením na analýzu lékových problémů v domovech pro seniory.
Závěr
Farmakoterapie má u geriatrického pacienta svá specifika. Vlivem fyziologických změn se senior stává křehkým a polymorbidním. Ve stáří dochází také ke změnám terapeutické hodnoty některých léčiv a poměr přínosu a rizika se přiklání směrem k riziku. Z tohoto důvodu byly vytvořeny metody hodnocení vhodnosti použití některých léčiv nebo skupin léčiv ve stáří.
Domovy pro seniory jsou rizikovým prostředím pro výskyt lékových problémů. Práce potvrdila vysoký výskyt léčiv potenciálně nevhodných ve stáří pomocí kritérií STOPP a rovněž vysoký výskyt potenciálních lékových interakcí. Respektováním základních pravidel geriatrické preskripce, pečlivým a citlivým přístupem ke každému pacientovi by farmakoterapie v domovech pro seniory mohla být pro jejich klienty bezpečnější a méně zatěžující, než v současné době je. Farmakoterapie ve stáří by měla být komplexní a klást důraz nejen na bezpečnost, ale také na dávkování, délku léčby a potřeby pacienta.
Práce byla podpořena grantem Univerzity Karlovy v Praze (SVV 260 066).
Mgr. Stanislava Kalafutová
e-mail: stanislava.kalafutova@faf.cuni.cz
Absolvovala magisterské studium na Farmaceutické fakultě v Hradci Králové. Následně v roce 2009 zahájila prezenční doktorandské studium se zaměřením na problematiku geriatrické farmakoterapie na Katedře sociální a klinické farmacie, v oboru klinická farmacie. Během studia prezentovala výsledky práce na konferencích v ČR a v zahraničí. Nyní pokračuje v kombinované formě studia.
Sources
1. Kalvach Z, Zadák Z, Jirák R a kol. Geriatrické syndromy a geriatrický pacient. Praha: Grada Publishing 2008.
2. Best O, Gnjidic D, Hilmer SN, et al. Investigating polypharmacy and drug burden index in hospitalised older people. Intern Med J 2013; 43(8): 912–918.
3. Fulton MM, Allen ER. Polypharmacy in the elderly: A literature Review.J Am Acad Nurse Pract 2005; 17(4): 123–132.
4. Topinková E, Červený R. Geriatrie. Doporučený diagnostický a léčebný postup pro praktické lékaře. Společnost všeobecného lékařství ČLS JEP, 2010.
5. Ministerstvo práce a sociálních věcí. Statistická ročenka z oblasti práce a sociálních věcí, 2012.
6. Zhan C, Sangl J, Bierman AS, et al. Potentially inappropriate medication use in the community-dwelling elderly: findings from 1996 medical expenditure panel survey. JAMA 2001; 286(22): 2823–2829.
7. Lau DT, Kasper JD, Potter DE, et al. Hospitalisations and death assotiated with potentially inappropriate medication prescription among elderly nursing home residents. Arch Intern Med 2005; 165(1): 68–74.
8. Kompendium Infopharm. Drugagency.cz, 2006. http://www.drugagency.cz/infromace-o-lecich.php?id=18
9. Micromedex. Drug interactions. Micromedexsolutions.com, 2013. https://www-micromedexsolutions-com.
10. O’Mahony D, Gallagher P, Ryan C, et al. STOPP & START criteria: A new approach to detecting potentially inappropriate prescribing in old age. Eur Ger Med 2010; 1(1): 45–51.
11. Ruths S, Straand J, Nygaard HA. Multidisciplinary medication review in nursing home residents: what are the most significant drug-related problems? The Bergen District Nursing Home (BEDNURS) study. Qual Saf Health Care 2003; 12(3):176–180.
12. Hosia-Randell HM, Muurinen SM, Pitkälä KH. Exposure to potentially inappropriate drugs and drug-drug interactions in elderly nursing home residents in Helsinki, Finland: A cross-sectional study. Drugs Aging 2008; 25(8): 683–692.
13. Ryan C, O‘ Mahony D, Kennedy J, et al. Potentially inappropriate prescribing in older residents in Irish nursing homes. Age Ageing 2013; 42(1): 116–120.
14. Bartošíková L, Nečas J, Bartošík T a kol. Zhodnocení farmakoterapie u geriatrických pacientů ve vybraných domovech důchodců v regionu Brno. Čes Slov Farm 2008; 57(4): 181–186.
15. Bergman A, Olsson J, Carlsten A, et al. Evaluation of the quality of drug therapy among elderly patients in nursing homes. Scand J Prim Health Care 2007; 25(1): 9–14.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2014 Issue 2-
All articles in this issue
- Pregraduální výuka geriatrie a Evropské curriculumpro výuku geriatriena lékařských fakultách doporučené UEMS-Sekcí geriatrické medicíny
- Kam směřuje evropská geriatrie
- Farmakoterapie seniorů v domovech důchodců
- Efektivita a návaznost jednotlivých systémů péče o geriatrického pacienta
- Posuzování stupně závislosti pro účely příspěvku na péči na základě funkčního hodnocení stavu seniora
- Diabetes mellitus 2. typu ve stáří
- Anabolická rezistence
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Posuzování stupně závislosti pro účely příspěvku na péči na základě funkčního hodnocení stavu seniora
- Diabetes mellitus 2. typu ve stáří
- Farmakoterapie seniorů v domovech důchodců
- Anabolická rezistence
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career


