-
Medical journals
- Career
Recidivující melanom vulvy s heterogenními histologickými rysy: kazuistika
Authors: Jiří Bouda 1; Martin Pešek 1; Václav Janda 3; Denisa Kacerovská 2; Dmitrij Kazakov 2
Authors‘ workplace: Gynekologicko-porodnická klinika LF UK a FN, Plzeň, přednosta doc. MUDr. Zdeněk Novotný, CSc. 1; Šiklův patologický ústav LF UK a FN, Plzeň, přednosta prof. MUDr. Michal 2; Urologická klinika LF UK a FN, Plzeň, přednosta prof. MUDr. Milan Hora, Ph. D. 3
Published in: Prakt Gyn 2015; 19(1): 38-41
Category: Oncogynecology: Case report
Overview
Melanom vulvy je druhým nejčastějším zhoubným nádorem zevních rodidel. Oproti kožnímu melanomu je jeho záchyt pozdější a prognóza horší. V managementu časných stadií melanomu vulvy je rozhodující adekvátní chirurgický výkon na vulvě i spádových lymfatických uzlinách, u pozdních stadií je léčba často paliativní, léčebné režimy je nutno stanovit individuálně.
Klíčová slova:
desmoplastický melanom – melanom vulvy – sentinelová uzlinaÚvod
Melanom je maligní nádor z neuroektodermových buněk – melanocytů. Jeho nejčastější variantou je kožní melanom, může však mimo jiné postihovat i sliznice gastrointenstinálního, respiračního a urogenitálního traktu. Vulvární melanom je řazen mezi slizniční melanomy a představuje 1–2 % všech melanomů u žen. Na vulvě se jedná o druhou nejčastější malignitu s podílem 2–10 % na všech zhoubných onemocněních vulvy. Jeho incidence v posledních desetiletích mírně narůstá. Oproti kožnímu melanomu postihuje starší ženy, jeho záchyt je pozdější a má horší prognózu [1–6] (tab. 1).
Table 1. Metaanalýza 55 485 kožních a 762 vulvárních melanomů. Upraveno podle [2] ![Metaanalýza 55 485 kožních a 762 vulvárních melanomů. Upraveno podle [2]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/380447472f62bc5ea0ba8fcbf6d27e85.png)
Zatímco u kožního melanomu hraje významnou roli kožní fototyp a expozice slunečnímu záření, u vulvárního melanomu mají tyto faktory menší význam. Mezi faktory podílející se na vzniku a rozvoji onemocnění jsou řazeny imunosuprese, genetické faktory (mutace CDKN2A), chronické záněty, chemická iritace, infekční faktory, terén vulvární melanózy [5,7,8].
Mezi základní typy melanomů se řadí: superficiálně se šířící, nodulární, akrolentiginózní a lentigo maligna melanoma. Patrně nejčastější variantou vulvárního melanomu je slizniční lentiginózní melanom, varianta melanomu akrolentiginózního. Superficiálně se šířící melanom, který se vyskytuje na kůži nejčastěji, je na vulvě zastoupen relativně méně. Existuje však celá řada morfologických variant (desmoplastický melanom atd), které do základních kategorií zařadit nelze [1,4,5,9].
Klinický obraz melanomu vulvy je charakterizován přítomností léze, většinou tmavé (hnědočerné, černé, modročerné aj), méně často amelanotické (narůžovělé) [1,4,5,10]. Tato léze je buďto v úrovni okolního terénu nebo vyvýšená (nodózní), nepříznivou známkou je přítomnost ulcerace. Dalšími znaky charakterizujícími maligní léze jsou tzv. ABCDE kritéria (Asymetry – osová nesouměrnost ložiska Border – nepravidelné okraje Color – barevná pestrost; Diameter – velikost přesahující 5–6 mm Enlargement – kontinuální zvětšování se). Tato léze je buďto asymptomatická, nebo doprovázená subjektivními obtížemi, nejčastěji svěděním, bolestí, krvácením, dysurií atd [1,4,5].
Melanom se šíří nejprve horizontálně, později vertikálně, v dalším vývoji většinou dochází k ulceraci ložiska. Lymfogenně se šíří do uzlin ingvinofemorální oblasti, častý je výskyt satelitních a intranzitních metastáz. Hematogenní šíření postihuje kůži a podkoží, plíce, játra, mozek, kosti, atd [1,4,5].
Pro staging vulvárního melanomu je využíváno více klasifikací, v poslední době je nejvíce využívána klasifikace AJCC kožních melanomů z r. 2010 [11], která asi nejlépe koreluje s prognózou onemocnění a je nejlépe využitelná pro plánování terapeutického postupu [12]. Někteří autoři používají FIGO-staging pro karcinom vulvy, používána jsou i kritéria invaze dle Clarka [1] (tab. 2).
Table 2. Anatomická hloubka invaze dle Clarka. Upraveno podle [1] ![Anatomická hloubka invaze dle Clarka. Upraveno podle [1]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/93d2e6a8139788b497694c696bdb551d.png)
V diagnostice se vedle vulvoskopického vyšetření uplatňuje dermatoskopie (ruční, digitální videodermatoskopie) [4,13]. Suspektní léze je nezbytné vyšetřit biopticky, v případech, v nichž je to možné, je preferována kompletní excize ložiska s lemem zdravé tkáně [14,15].
V diferenciální diagnóze připadají do úvahy hyperpigmentace, vulvární melanóza, melanocytární névy, pigmentovaná VIN obvyklého typu, lentigo simplex, bazaliom, hemangiom, endometrióza atd [13–15].
V léčbě časného melanomu vulvy je základní metodou kompletní odstranění ložiska s adekvátním lemem zdravé tkáně (tab. 3). Nedílnou součástí chirurgické léčby je i staging regionálních lymfatických uzlin. Ačkoli data o postižení lymfatických uzlin a jejich prognostickém významu jsou limitována, předpokládá se, že principy lymfogenního šíření jsou obdobné jako u dlaždicového karcinomu vulvy, tudíž i management ošetření uzlin je většinou obdobný jako u vulvárního karcinomu, včetně využití lymfatického mapování [3,16,17]. Při přítomnosti rizikových faktorů některá pracoviště indikují adjuvantní radioterapii. Melanom je však nízce radiosenzitivní, a tak je většinou radioterapie rezervována pro léčbu inoperabilních metastáz v urogenitální oblasti. Na základě zkušeností s kožním melanomem je možné k adjuvanci využít i imunoterapii (interferon alfa). Metastazující vulvární melanom má obecně velmi špatnou prognózu a v jeho léčbě je využívána celá řada cytostatik (deriváty platiny, bleomycin, vinkrystin, vinblastin, dakarbazid atd), případně kombinovaná imunochemotrapie [3,5,18,19]. Ve velké většině je léčebná odezva omezená a nemá dlouhého trvání, léčebný režim je tedy třeba stanovit individuálně se zřetelem k vedlejším účinkům léčby.
Table 3. Doporučené okraje zdravé tkáně u excize melanomu 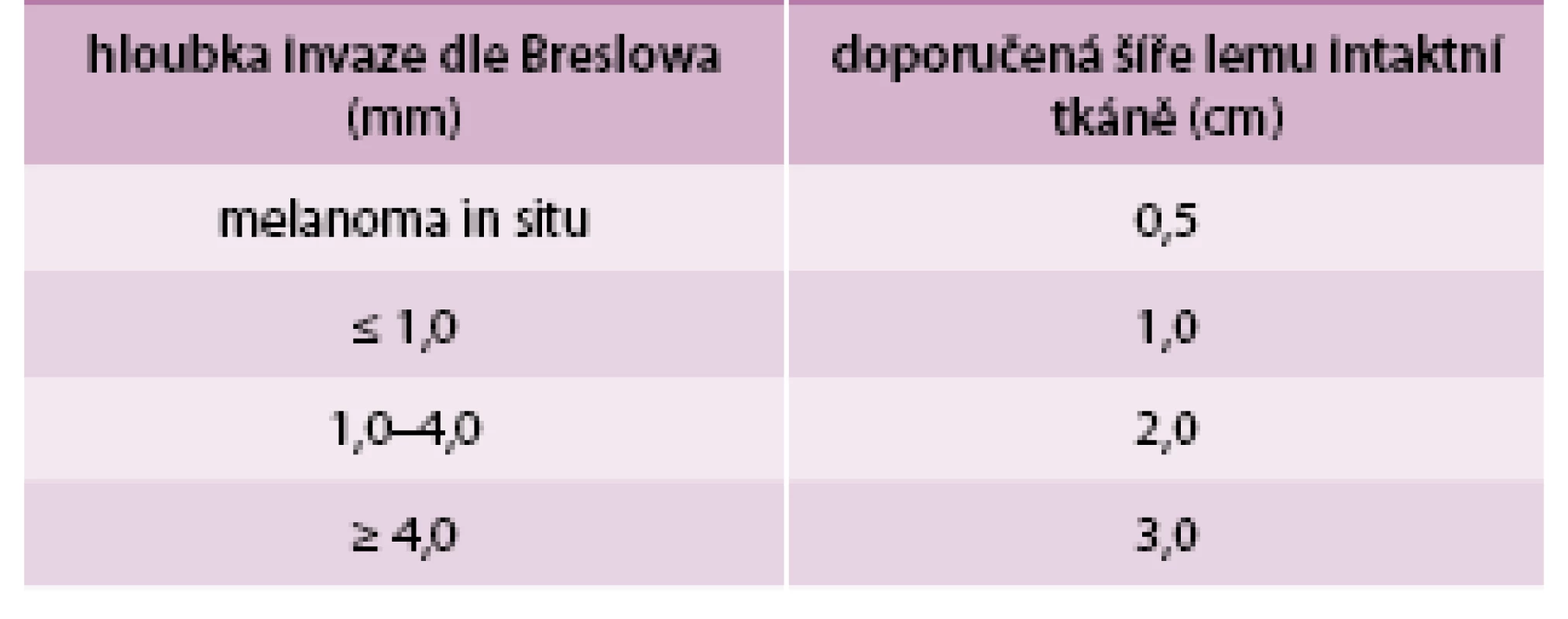
Prognóza onemocnění závisí především na hloubce invaze (Breslow) a přítomnosti ulcerací, nepříznivým faktorem je i centrální lokalizace léze [6,12,20,21]. Celkové přežití dramaticky klesá při přítomnosti regionálních a vzdálených metastáz. U vzdálených metastáz je prognostickým faktorem hladina laktátdehydrogenázy. Obecně je 5leté přežití pro všechna stadia udáváno mezi 30–54 % [1,6,18,21].
Kazuistika
43letá pacientka s nevýznamnou osobní a rodinnou anamnézou, v gynekologické anamnéze stav po hysterektomii pro uterus myomatosus, byla odeslána ošetřujícím lékařem k ambulantnímu vyšetření na urologickou kliniku pro palpačně citlivé zduření 2 × 2 × 1 cm částečně obturující zevní ústí uretry (9/2009). Biopsie provedená excizí ložiska prokázala melanom smíšeného typu imunohistochemicky pozitivní na S-100 a negativní na HMB-45. Při komplexním dermatologickém vyšetření nebyla identifikována žádná jiná suspektní kožní léze. Dle PET-CT (11/2009) zůstávalo v oblasti zevního ústí uretry reziduum primárního tumoru a v plicích subpleurálně byla popsána suspektní vícečetná drobná metastatická ložiska. Onkologem byla indikována chemoterapie Mustophoranem (fotemuscin – derivát nitrosomočoviny; 6 sérií, špatná tolerance pacientkou), v mezidobí byla urologem provedena resekce zbytku tumoru s částečnou resekcí uretry. Pro suspektní progresi ložisek v plicích dle PET-CT byla indikována další chemoterapie Temodalem (temozolomid – triazenové cytostatikum; 9/2010). V dalším follow-up došlo ke stabilizaci nálezu v plicích, opakované recidivy v oblasti primárního tumoru byly řešeny dalšími resekcemi (10/2012, 1/2013, 3/2013). S pacientkou byla opakovaně diskutována možnost radikálnějšího výkonu a aktinoterapie, k čemuž se pacientka stavěla negativně. Pro další recidivu 12 × 8 mm v oblasti levého malého labia distálně od jizvy po předchozí resekci byla pacientka referována na ambulanci pro choroby vulvy GPK (4/2013), obr. 1 a obr. 2. Následně byla provedena radikální excize recidivy tumoru a identifikace a exstirpace sentinelových uzlin (sentinelové uzliny bez pozitivního nálezu, minimální okraj zdravé tkáně v oblasti uretry 10 mm). Při další recidivě (9/2013) v oblasti levého malého labia a uretry nemocná souhlasila s kompletním odstraněním uretry v rámci výkonu a následnou aktinoterapií. PET-CT vyšetření prokazovalo pouze lokální recidivu (obr. 3). Byla provedena (10/2013) radikální excize recidivy s parciální kolpektomií přibližně 2/3 pochvy a totální uretrektomií (obr. 4 a obr. 5). Adjuvantní radioterapie 50 Gy ve 25 frakcích na oblast původní uretry a pánevního dna byla dokončena v prosinci 2013.
Image 1. Recidiva melanomu v oblasti levého malého labia 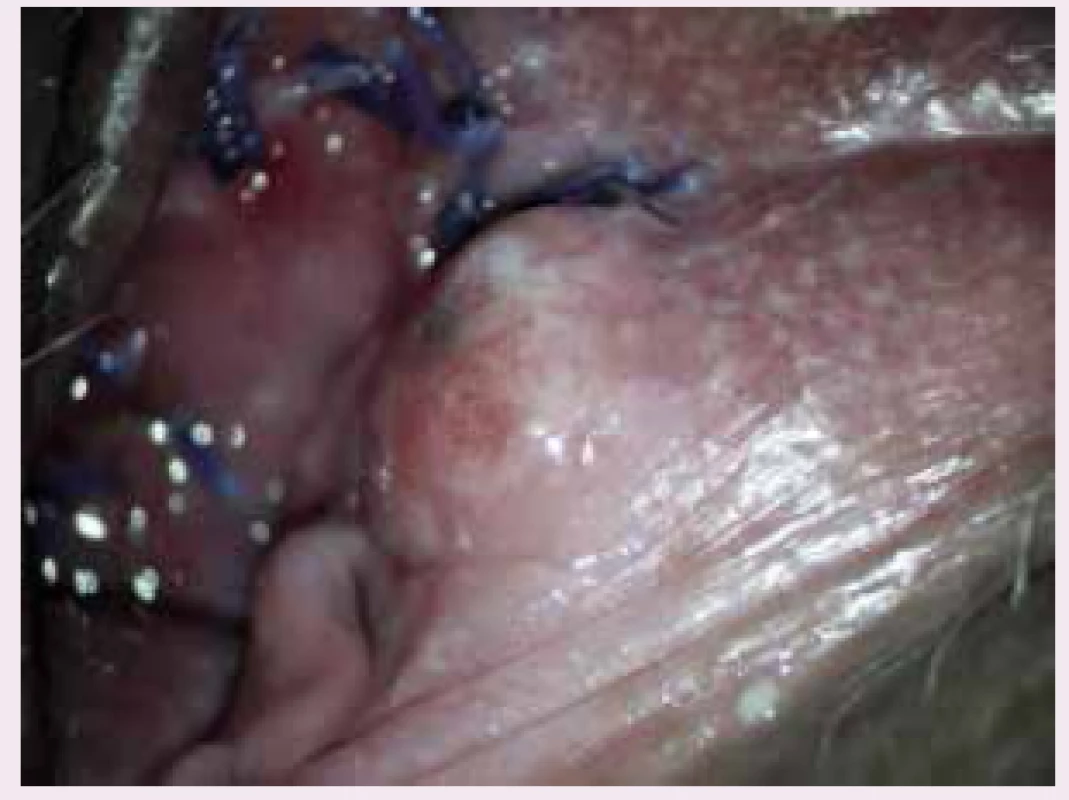
Image 2. Detail vřetenobuněčné komponenty melanomu s mitotickými figurami 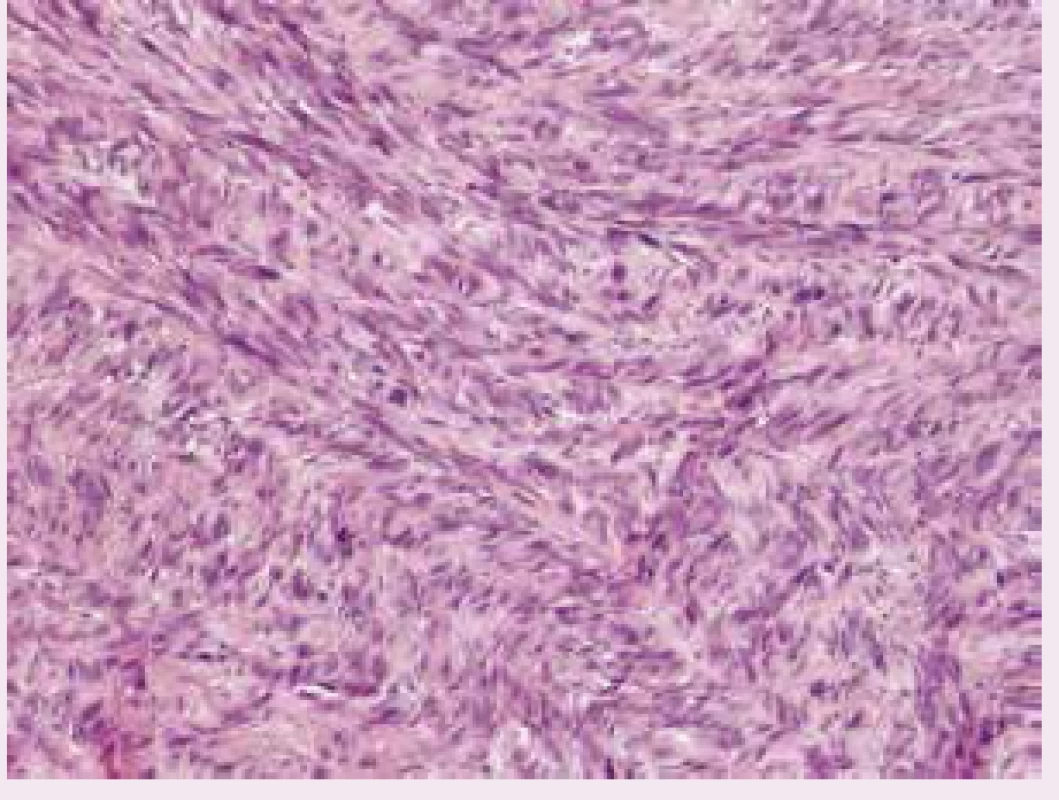
Image 3. Recidiva melanomu na PET-CT 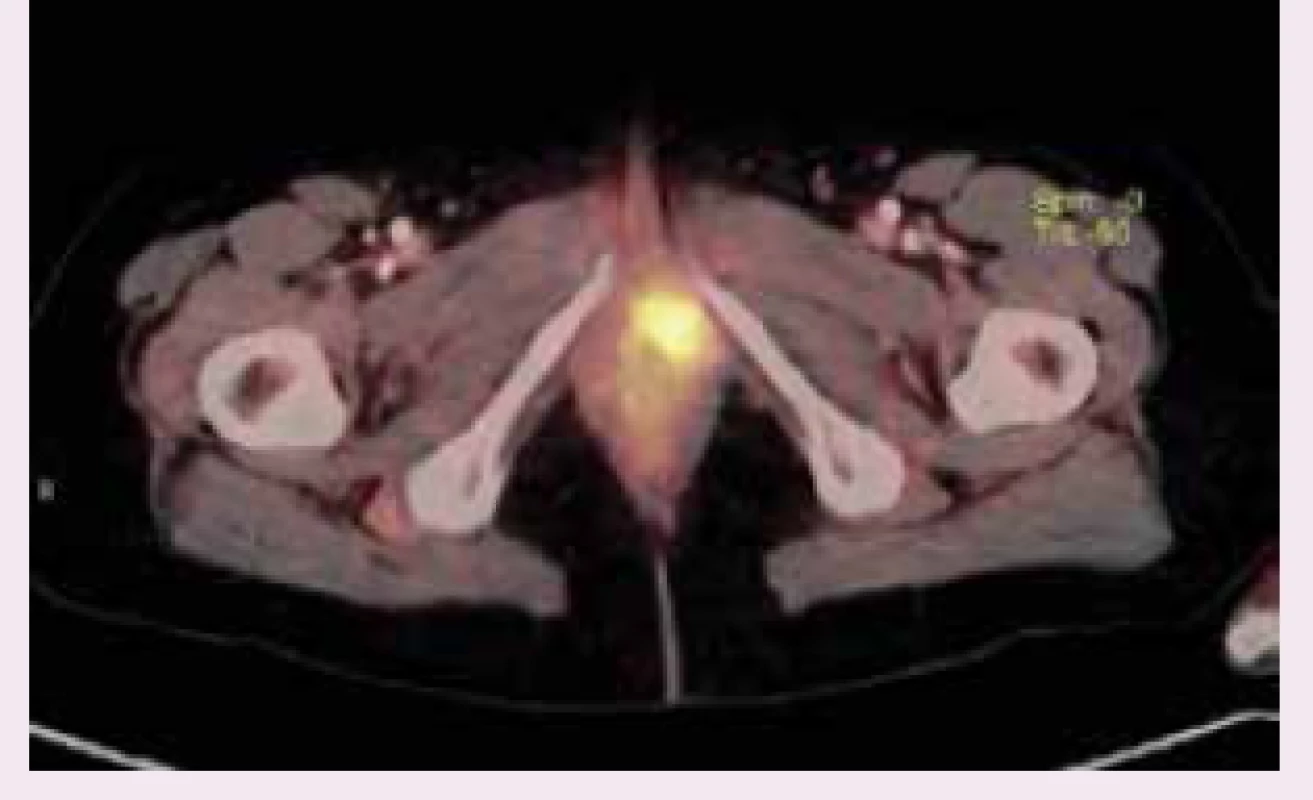
Image 4. Radikální excize tumoru – mobilizace preparátu 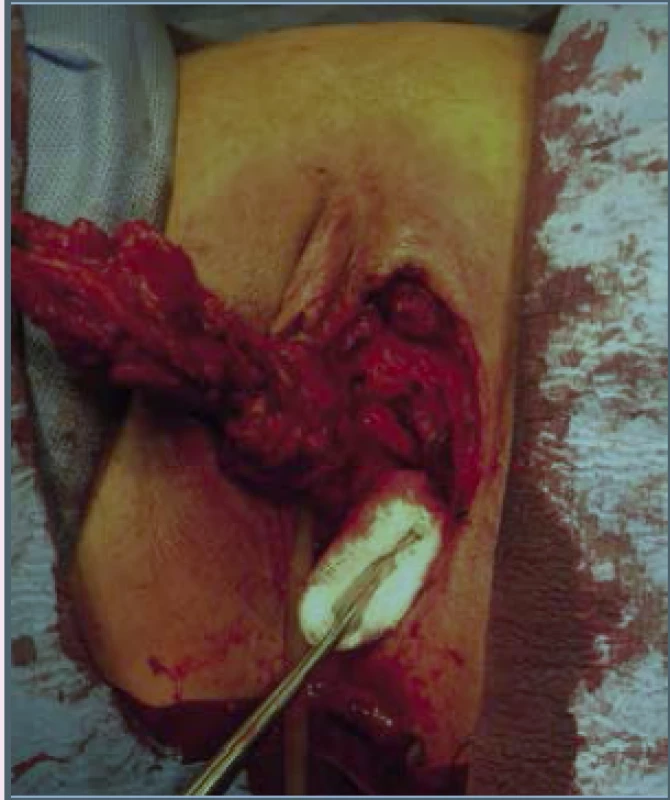
Image 5. Radikální excize tumoru – sutura močového měchýře 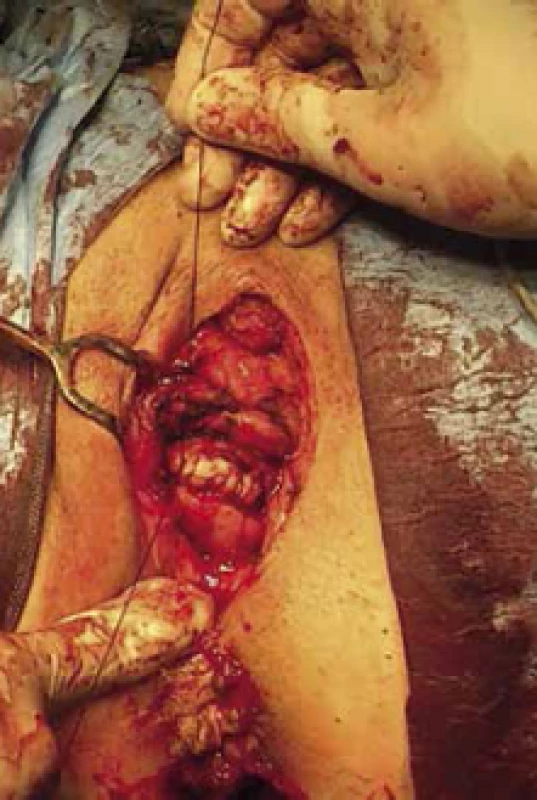
Diskuse a závěr
Melanom vulvy je vzácné onemocnění podílející se 2–10 % na zhoubných onemocněních vulvy a 1–2 % na melanomech celkově. Má horší prognózu než dlaždicový karcinom vulvy i než kožní melanom. V diagnostice pigmentových lézí vulvy je důležitá spolupráce s dermatologem a včasná biopsie ložiska. V terapii časných stadií má dominantní roli adekvátní chirurgický výkon dle prognostických kritérií, role sentinelových uzlin není standardizována, nicméně lymfatické mapování nabývá na významu i v této diagnóze a rozšiřuje se do klinické praxe. Při léčbě pozdních stadií a metastatického onemocnění je léčba často paliativní a je nutno přihlédnout k vedlejším účinkům léčby a terapeutický režim stanovit individuálně s ohledem na kvalitu života.
V kazuistice prezentujeme neobvyklý případ recidivujícího melanomu v oblasti zevního ústí uretry histologicky vykazujícího rysy desmoplastického melanomu smíšeného typu a demonstrujeme obtíže spojené s lokální kontrolou tumoru při nesouhlasu pacientky s radikálním výkonem, a tím s nemožností dosažení adekvátního chirurgického okraje.
Doručeno do redakce 12. 1. 2015
Přijato po recenzi 27. 2. 2015
doc. MUDr. Jiří Bouda, Ph.D.
boudaj@medima.cz
Gynekologicko-porodnická klinika LF UK a FN, Plzeň
MUDr. Martin Pešek
MUDr. Václav Janda
doc. MUDr. Denisa Kacerovská, Ph.D
prof. MUDr. Dmitry Kazakov, CSc.
www.fnplzen.cz
Sources
1. Shea CR, Selim MA, Robboy SJ. Vulvar cysts, neoplasms, and related lesions. In: Robboy SJ (ed) et al. Robboy’s Pathology of the Female Reproductive Tract. 2nd ed. Churchill Livingstone: London 2008 : 59–94. ISBN 978–0443074776.
2. Mert I, Semaan A, Winner I et al. Vulvar/vaginal melanoma: an updated surveillance epidemiology and end results database review, comparison with cutaneous melanoma and significance of racial disparities. Int J Gynecol Cancer 2013; 23(6): 1118–1125. Dostupné z DOI: <http://dx.doi.org/10.1097/IGC.0b013e3182980ffb>. Abstract.
3. Piura B. Management of primary melanoma of the female urogenital tract. Lancet Oncol 2008; 9(10): 973–981. Dostupné z DOI: <http://dx.doi.org/10.1016/S1470–2045(08)70254–7>. Abstract.
4. Arenbergerová M, Fialová A, Pojezná E et al. Melanom vulvy. Ceska Gynekol 2013; 78(4): 351–355.
5. Krajsová I. Melanom vulvy. In: Cibula D, Petruželka L (eds). Onkogynekologie. Grada: Praha 2009 : 370–380. ISBN 978–80–247–2665–6.
6. Sugiyama VE, Chan JK, Shin JY et al. Vulvar melanoma: a multivariable analysis of 644 patients. Obstet Gynecol 2007; 110(2 Pt 1): 296–301.
7. Parara S, de Bree E, Takos D, et al. Melanoma of the vulva: a pigmented lesion is also significant in a non-sun-exposed area. Arch Gynecol Obstet 2009; 280(5): 831–834. Dostupné z DOI: <http://dx.doi.org/10.1007/s00404–009–1011–6>. Abstract.
8. De Simone P, Silipo V, Buccini P et al. Vulvar melanoma: a report of 10 cases and review of the literature. Melanoma Res 2008; 18(2): 127–133. Dostupné z DOI: <http://dx.doi.org/10.1097/CMR.0b013e3282f94636>. Abstract.
9. Collina G. “Combined” desmoplastic melanoma of the vulva with poor clinical outcome. Pathologica 2011; 103(6): 337–339.
10. An J, Li B, Wu L, Lu H et al. Primary malignant amelanotic melanoma of the female genital tract: report of two cases and review of literature. Melanoma Res 2009; 19(4): 267–270. Dostupné z DOI: <http://dx.doi.org/10.1097/CMR.0b013e32831993de>. Abstract.
11. Edge SB, Byrd DR, Compton CC et al. AJCC Cancer Staging Manual. 7th ed. Springer: London. 2015. ISBN 978–1845974749.
12. Moxley KM, Fader AN, Rose PG et al. Malignant melanoma of the vulva: an extension of cutaneous melanoma? Gynecol Oncol 2011; 122(3): 612–617. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ygyno.2011.04.007>. Abstract.
13. Cinotti E, Perrot JL, Labeille B et al. Reflectance confocal microscopy for the diagnosis of vulvar melanoma and melanosis: preliminary results. Dermatol Surg 2012; 38(12): 1962–1967. Dostupné z DOI: <http://dx.doi.org/10.1111/dsu.12009>. Abstract.
14. Heller DS. Pigmented vulvar lesions--a pathology review of lesions that are not melanoma. J Low Genit Tract Dis 2013; 17(3): 320–325. Dostupné z DOI: <http://dx.doi.org/10.1097/LGT.0b013e31826a38f3>. Abstract.
15. Venkatesan A. Pigmented lesions of the vulva. Dermatol Clin 2010; 28(4): 795–805. Dostupné z DOI: <http://dx.doi.org/10.1016/j.det.2010.08.007>. Abstract.
16. Trifirò G, Travaini LL, Sanvito F et al. Sentinel node detection by lymphoscintigraphy and sentinel lymph node biopsy in vulvar melanoma. Eur J Nucl Med Mol Imaging 2010; 37(4): 736–741. Dostupné z DOI: <http://dx.doi.org/10.1007/s00259–009–1358–8>. Abstract.
17. Dhar KK, DAS N, Brinkman DA et al. Utility of sentinel node biopsy in vulvar and vaginal melanoma: report of two cases and review of the literature. Int J Gynecol Cancer 2007; 17(3): 720–723.
18. Janco JM, Markovic SN, Weaver AL et al. Vulvar and vaginal melanoma: case series and review of current management options including neoadjuvant chemotherapy. Gynecol Oncol 2013; 129(3): 533–537. Dostupné z DOI: <http://dx.doi.org/10.1016/j.ygyno.2013.02.028>. Abstract.
19. Sadownik LA, Crawford RI. Post-surgical treatment of melanoma in situ of the vulva with imiquimod. J Obstet Gynaecol Can 2010; 32(8): 771–774.
20. Günther V, Alkatout I, Lez C et al. Malignant melanoma of the urethra: a rare histologic subdivision of vulvar cancer with a poor prognosis. Case Rep Obstet Gynecol 2012; 2012 : 385175. Dostupné z DOI: <http://dx.doi.org/10.1155/2012/385175>.
21. Tcheung WJ, Selim MA, Herndon JE et al. Clinicopathologic study of 85 cases of melanoma of the female genitalia. J Am Acad Dermatol. 2012; 67(4): 598–605. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jaad.2011.11.921>. Abstract.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inPractical Gynecology

2015 Issue 1-
All articles in this issue
- Nová klasifikace nádorů a lézí prsu, jejich hormonální senzitivita a naše možnosti prevence
- Současné možnosti rekonstrukce prsu po mastektomii
- Dispenzarizace pacientek po léčbě karcinomu prsu
- Vztah kvality života a typu léčby u žen s karcinomem prsu: pilotní studie
- Recidivující melanom vulvy s heterogenními histologickými rysy: kazuistika
- Adenocarcinoma in situ děložního hrdla – 10letý soubor
- Zanedbání prevence onkogynekologických onemocnění u žen bez domova
- Postavení D-manózy v léčbě a prevenci urologických infekcí Adam Neumann
- Management porodů po císařském řezu v Nemocnici Český Krumlov
- Jak správně klasifikovat ženské sexuální dysfunkce?
- Specifika prenatální péče u žen z vybraných minorit
- Specifika ošetřovatelské péče o ženu s HELLP-syndromem: kazuistika
- Metformin a těhotenství
- Tomáš Fait, Michal Zikán, Jaromír Mašata et al. Moderní farmakoterapie v gynekologii a porodnictví
- Zdeněk Hájek, Evžen Čech, Karel Maršál et al. Porodnictví
- Eva Kašáková, Martin Vokurka, Jan Hugo. Výkladový slovník pro zdravotní sestry
- Editorial
- Hovory s Laurou Tentokrát s docentem Michalem Zikánem
- Practical Gynecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Nová klasifikace nádorů a lézí prsu, jejich hormonální senzitivita a naše možnosti prevence
- Metformin a těhotenství
- Postavení D-manózy v léčbě a prevenci urologických infekcí Adam Neumann
- Adenocarcinoma in situ děložního hrdla – 10letý soubor
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

