-
Medical journals
- Career
Management porodů po císařském řezu v Nemocnici Český Krumlov
Authors: MUDr. Lukáš Dostálek
Authors‘ workplace: prim. MUDr. Jan Shon Gynekologicko-porodnické oddělení, Nemocnice Český Krumlov
Published in: Prakt Gyn 2015; 19(1): 51-59
Category: Gynecology and Obstetrics: Review Article
Overview
Typ studie:
retrospektivní.Cíl:
Cílem studie bylo zjistit úspěšnost porodů u žen s císařským řezem v anamnéze na našem pracovišti. Rovněž bylo cílem určit rizikové faktory pro úspěšnost porodu po předchozím císařském řezu a míru rizika, kterou tyto pacientky podstupují.Metodika:
Výzkumný soubor tvořilo 1 060 porodů, které na našem pracovišti proběhly ve sledovaném období. Z toho 103 žen mělo císařský řez v anamnéze a 70 z nich se pokusilo porodit vaginálně.Výsledky:
Z 1 060 porodů bylo 19,2 % sekcí, ze 70 TOLAC (trial of labour after caesarean – pokus o spontánní porod po císařském řezu) bylo 54,3 % úspěšných (porodily vaginálně), ze 13 indukcí po sekci bylo úspěšných 23,1 %. Jako prediktivní faktor pro úspěšný TOLAC byl prokázán vaginální porod v anamnéze (p = 0,00), BMI < 35 (p = 0,04) a trend naznačil věk rodičky < 25 let (p = 0,05). Byl prokázán signifikantní rozdíl v krevní ztrátě (měřené odhadem) mezi pokusem o vaginální porod po sekci a bez sekce v anamnéze (p = 0,000), pokusem o vaginální porod po sekci a primární sekcí po sekci (p = 0,000) a mezi úspěšným a neúspěšným pokusem o vaginální porod po sekci (p = 0,000). Byl rovněž prokázán signifikantní rozdíl Apgar(ové) skóre v 1. a 5. minutě u dětí z úspěšných a neúspěšných pokusů o vaginální porod po sekci. Tyto výsledky byly dány do kontextu s doporučenými postupy z USA, Kanady, Spojeného království, Německa, Rakouska a Austrálie a Nového Zélandu.Závěr:
Studie poskytla informace, se kterými je možné seznámit pacientku plánující pokus o vaginální porod po sekci na našem pracovišti.Klíčová slova:
císařský řez – pokus o spontánní porod po císařském řezu – TOLAC – trial of labour after caesareanÚvod
Plánování způsobu porodu po předchozím císařském řezu představuje kontroverzní téma jak mezi odbornou, tak i laickou veřejností. Vzhledem k narůstajícímu trendu počtu porodů císařským řezem [53] jsou porodníci s touto problematikou konfrontováni stále častěji. V České republice je pro management porodu po sekci přijat doporučený postup [54]. V roce 2012 v ČR porodilo 9 431 žen se sekcí v anamnéze, z 8 323 žen s jedním císařským řezem v anamnéze porodilo 2 409 vaginálně, tj. 28,9 % [53].
Podobné doporučené postupy jsou přijaty i v zahraničí a úspěšnost TOLAC (trial of labour after caesarean – pokus o spontánní porod po císařském řezu) se podle zahraničních studií v závislosti na pracovišti dramaticky liší [2,50,51,55,56,60,61] od 0 % do 76 %.
Například v USA [52] způsobila aktualizace doporučeného postupu téměř okamžitě změny velikosti podílu TOLAC na počtu všech porodů po císařském řezu. Byl zde jasně patrný nárůst tohoto podílu až do roku 1999 (např. v roce 1996 to bylo 28 %), v němž byl vydán doporučený postup. Toto vedlo k dramatickému poklesu počtu žen, jež se pokusily o vaginální porod po sekci (TOLAC; 2006 : 8,5 %), přičemž velká část porodnic jej jako alternativu přestala nabízet úplně. Tento posun byl způsoben na první pohled drobnou změnou v doporučeném postupu, v němž se v části, která upravovala dostupnost týmu pro provedení císařského řezu (gynekolog a anesteziolog) změnila formulace z „readily available“ na „immediately avilable“, což prakticky znamenalo, že již nestačilo mít tyto specialisty pouze „na příslužbě“. (V českém prostředí těžko představitelná situace.) V roce 2010 byl doporučený postup aktualizován, což vedlo k opětovnému nárůstu podílu TOLAC v poslední době. Poslední doporučení sice ponechalo formulaci „immediately available“, ale dalo pacientce možnost předem informovaným souhlasem toto riziko akceptovat. Rovněž explicitně stanovilo povinnost všech nemocnic TOLAC umožnit a doporučilo vaginální porod po císařském řezu i u dvojčat a při stavu po 2 sekcích v anamnéze (viz níže) [50].
Na našem pracovišti byla provedena retrospektivní studie zabývající se výsledky porodů po císařském řezu. Přestože se řídíme aktuálním doporučeným postupem ČGPS ČLS [54], byly tyto výsledky pro zajímavost porovnány s aktuálními doporučenými postupy z Kanady, USA, Spojeného království, Německa, Rakouska, Austrálie a Nového Zélandu.
Metodika a soubor pacientek
Do retrospektivní studie byly zařazeny všechny porody, které proběhly na našem pracovišti v období od 8. 4. 2013 do 6. 11. 2014. Jednalo se tedy o 1 060 porodů. Byly vybrány všechny porody bez ohledu, jak na charakteristiku rodiček, tak na výsledky porodů. Data byla shromážděna z formuláře Porodopis v počítačovém systému FONS Akord.
Soubor TOLAC byl tvořen 70 pacientkami.
Krevní ztráta byla u všech porodů měřena pouze odhadem. Vzhledem k faktu, že se jedná o malé pracoviště, byly všechny porody odvedeny omezeným počtem porodníků (méně než 10) – lékař je vždy porodu alespoň přítomen a krevní ztrátu tedy stanovuje (po dohodě s porodní asistentkou) on. Chyba plynoucí ze subjektivního hodnocení krevní ztráty by se měla tedy projevit ve všech hodnocených skupinách stejně.
U fyziologických porodů je přítomna pouze dětská sestra. Dětský lékař je volán k porodům, u nichž je očekávána komplikace (operační porody, známky hypoxie plodu apod), a k dětem jevícím známky zhoršené poporodní adaptace – Apgar(ové) skóre tedy stanovuje v některých případech lékař a v některých dětská sestra.
Statistické zpracování bylo provedeno v programu Microsoft Excel. Byl proveden dvouvýběrový t-test s nerovností rozptylů, dále byla data rozdělena do kontingenčních tabulek a proveden χ2-test (viz níže).
Výsledky
Z 1 060 porodů, které v Nemocnici Český Krumlov v daném období proběhly, bylo 203 císařských řezů, tj. 19,2 %. Počet primárních sekcí dosáhl 60 (tj. 29,6 % všech sekcí), počet TOL (trial of labour – pokus o spontánní porod) byl celkem 1 000, z nich 857 (tj. 85,7 %) proběhlo vaginálně (tab. 1).
Table 1. Počet indukovaných porodů včetně indukcí pomocí DVB, případně za podání oxytocinu nebo podáním PGE2 ve vztahu k jejich ukončení SC 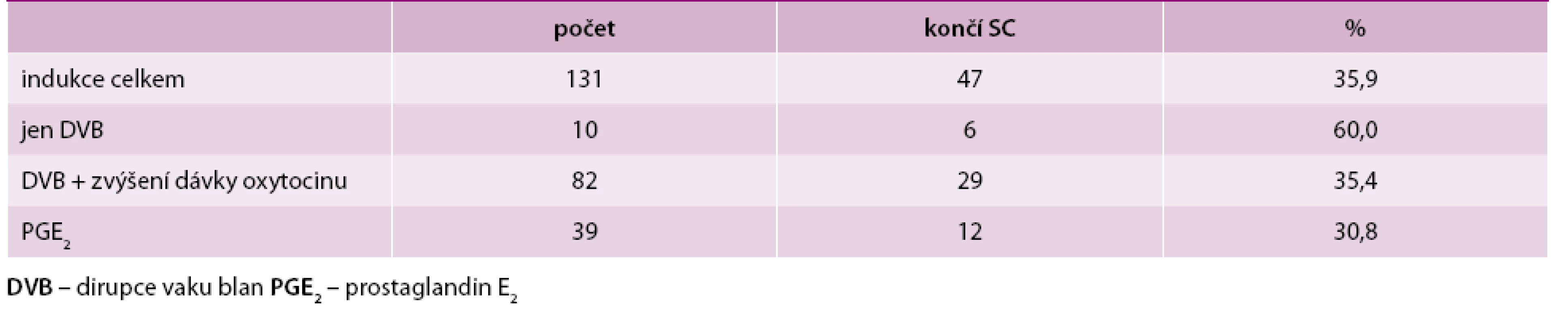
Indukovaných porodů bylo 131 (12,4 % ze všech) a 84 z nich proběhlo vaginálně (úspěšnost byla tedy 64,1 % bez ohledu na metodu). 82 porodů (62,6 % indukcí) bylo indukováno dirupcí vaku blan a následnou infuzí s oxytocinem s úspěšností 64,6 %, 10 indukcí (7,7 % indukcí) bylo provedeno pouze pomocí dirupce s úspěšností 40,0 % a 39 porodů (29,8 % indukcí) bylo vyvoláno pomocí prostaglandinu E2, z nich neskončilo císařským řezem 69,2 %.
Na našem pracovišti porodilo 103 pacientek s císařským řezem v anamnéze. Z toho bylo indikováno k provedení primárního císařského řezu (ERCS – elective repeat caesarean section) 33 pacientek. Dalších 70 pacientek s císařským řezem v anamnéze (tj. 68,0 %; z nich měla 1 pacientka v anamnéze sekce 2) se pokusilo o vaginální porod (TOLAC), přitom 38 z těchto rodiček (tj. 54,3 %) nakonec opravdu vaginálně porodilo (VBAC – vaginal birth after caesarean), u 32 byl indikován akutní císařský řez. To znamená, že 36,9 % pacientek se sekcí v anamnéze porodilo vaginálně – to je více než celorepublikový průměr (26,1 %) [53]. 13 porodů (18,6 % TOLAC) po císařském řezu bylo indukováno, z nich pouze 3 skončily vaginálním porodem a 10 akutní sekcí (úspěšnost 23,1 %). Pouze 1 porod po císařském řezu byl indukován pomocí prostaglandinu E2 (pacientka porodila vaginálně), ostatní byly indukovány pomocí dirupce vaku blan a následné infuze s oxytocinem. 57 porodů po císařském řezu začalo spontánně, z nich 35 proběhlo vaginálně a 22 pak sekcí (úspěšnost 61,4 %), tab. 2.
Table 2. Počet TOLAC (včetně končících SC) u sekundipar, případně multipar ve vztahu k typu porodu v anamnéze 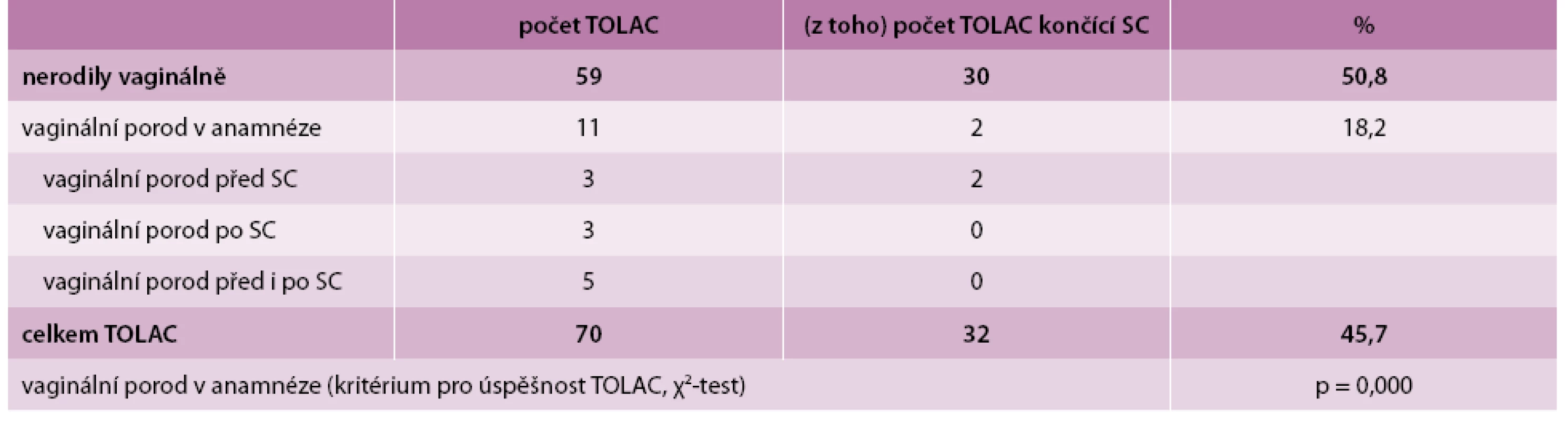
Ze 70 pacientek, které se pokusily o vaginální porod po císařském řezu (TOLAC), bylo 59 sekundipar a 11 již mělo v anamnéze rovněž vaginální porod (3 před sekcí, 3 po sekci a 5 před i po sekci). Ze skupiny sekundipar porodilo 29 pacientek vaginálně (tj. úspěšnost 49,2 %), z druhé skupiny porodilo vaginálně 9 žen (tj. úspěšnost 81,8 %). Po zpracování do kontingenční tabulky a provedení χ2-testu tento fakt vychází jako signifikantní prediktivní faktor pro úspěšnost TOLAC.
Z celkového počtu mělo 6 žen v anamnéze 2 císařské řezy, z toho 5krát byla provedena primární sekce a 1 žena porodila vaginálně (ta měla v anamnéze mezi císařskými řezy 2 spontánní porody).
Dále byly porovnány rizikové faktory pro úspěšnost pokusu o vaginální porod při sekci v anamnéze. Data byla rozdělena do kontingenčních tabulek a byl proveden χ2-test. Následující data se týkají souboru 70 pacientek, jež zkoušely TOLAC. Výsledkem 35 porodů byl plod mužského pohlaví – bez efektu na úspěšnost TOLAC (p = 0,7), 13 žen bylo vyšších než 170 cm – bez efektu na úspěšnost TOLAC (p = 0,23), 9 žen bylo nižších než 160 cm – bez efektu na úspěšnost TOLAC (p = 0,52), 7 žen mělo v době porodu BMI >35 – tento fakt v našem souboru signifikantně snížil naději na úspěšný vaginální porod (p = 0,04), 10 žen mělo v těhotenství větší přírůstek hmotnosti než 18 kg – bez efektu na úspěšnost TOLAC (p = 0,49), 8 žen mělo v průběhu těhotenství nižší přírůstek hmotnosti než 8 kg – bez efektu na úspěšnost TOLAC (p = 0,45), 9 žen bylo starších 35 let – bez efektu na úspěšnost TOLAC (p = 0,76), 9 žen bylo mladších 25 let – zde se ukázal trend k vyšší úspěšnosti TOLAC (p = 0,05), 30 žen rodilo po termínu porodu – bez efektu na úspěšnost TOLAC (p = 0,38) a 8 dětí vážilo více než 4 000 g – bez efektu na úspěšnost TOLAC (p = 0,48), tab. 3.
Table 3. Vliv rizikových faktorů na úspěšnost TOLAC 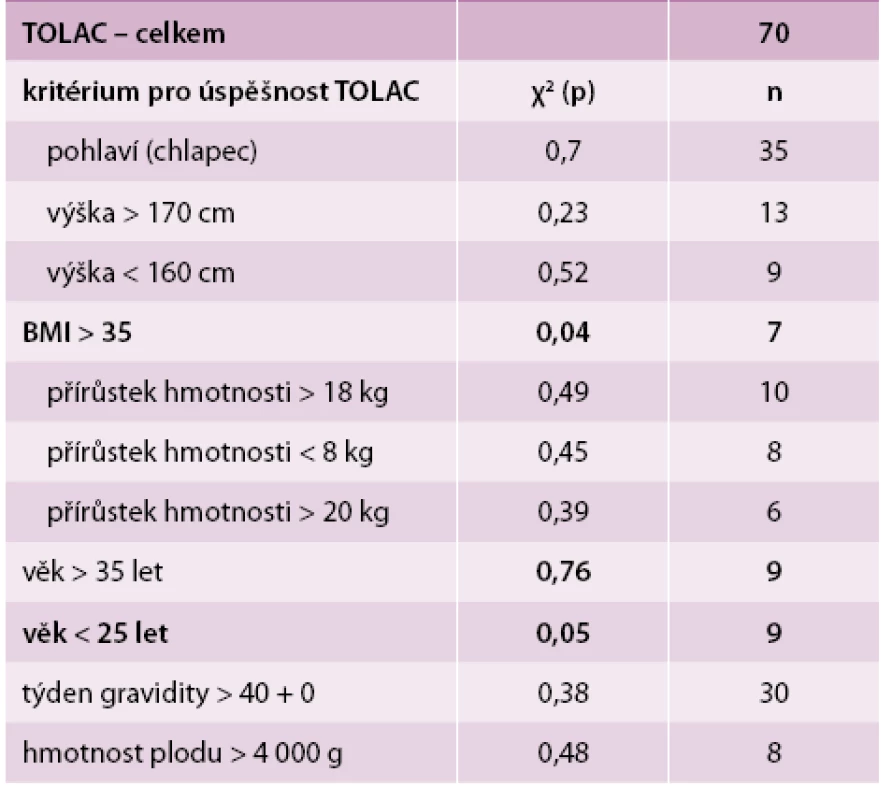
Krevní ztráta byla porovnána u všech porodů (průměr 209,1 ml, odchylka 150,9) a u následujících podskupin: u porodů indukovaných (průměr 244,8 ml, odchylka 173,7 ml), u skupiny porodů bez indukcí a primárních sekcí (průměr 194,0 ml, odchylka 142,8 ml), u pacientek, které se pokusily rodit vaginálně a neměly sekci v anamnéze (průměr 192,8 ml, odchylka 140,2 ml), u TOLAC (průměr 276,4 ml, odchylka 170,9 ml), u indukovaných porodů po císařském řezu (průměr 338,5 ml, odchylka 137,2 ml), u TOLAC bez indukcí (průměr 262,2 ml, 175,6 ml), u TOLAC, jež dopadly vaginálním porodem (průměr 199,9 ml, odchylka 164,4 ml), u TOLAC jež dopadly císařským řezem (průměr 367,2 ml, odchylka 130,5 ml) a u skupiny, v níž byla pacientkám se sekcí v anamnéze provedena primární sekce (ERCS). Vybrané skupiny byly porovnány proti sobě pomocí dvouvýběrového t-testu s nerovností rozptylů. Krevní ztráta u indukovaných porodů je signifikantně vyšší než u skupiny porodů bez indukcí a primárních sekcí (p = 0,00), krevní ztráta u pacientek, které zkusily rodit spontánně a neměly sekci v anamnéze, byla signifikantně nižší něž u skupiny TOLAC (p = 0,000), nebyl prokázán signifikantní rozdíl mezi krevní ztrátou u indukcí po sekci a TOLAC bez indukcí (p = 0,05), krevní ztráta u skupiny TOLAC, která dopadla vaginálním porodem byla signifikantně nižší než u skupiny TOLAC, která dopadla akutní sekcí, krevní ztráta u pacientek s elektivní sekci (ERCS) byla signifikantně vyšší než u pacientek ve skupině TOLAC (p = 0,000), tab. 4, tab. 5.
Table 4. Porovnání krevních ztrát u všech porodů různých typů podle odpovídajících skupin 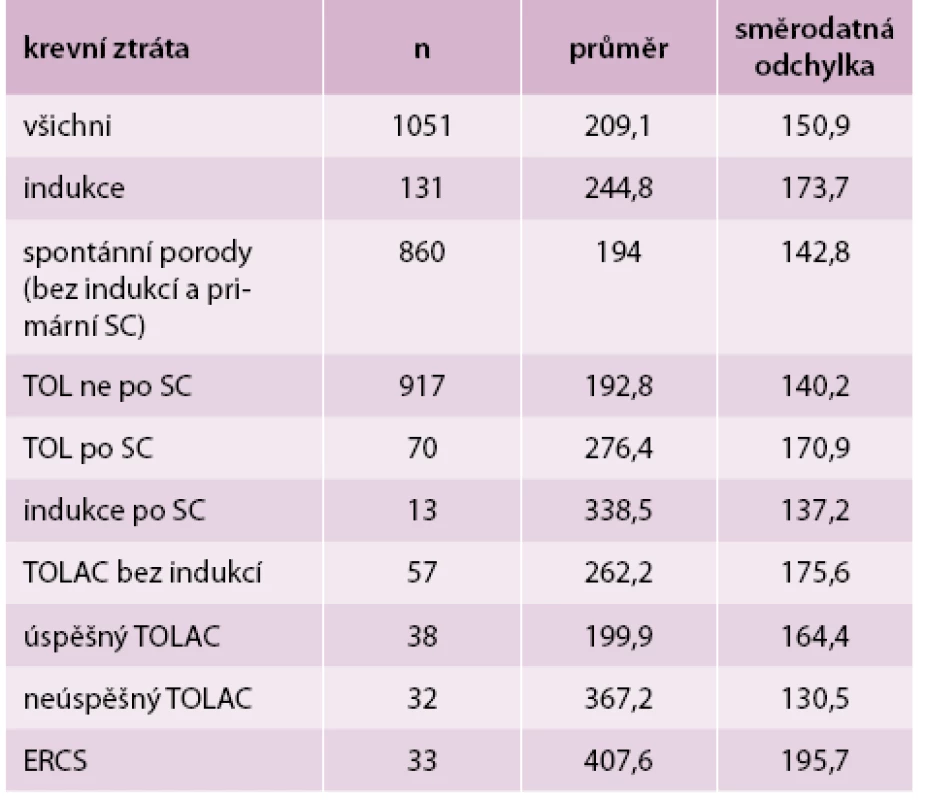
Table 5. Porovnání krevních ztrát u vybraných skupin odpovídajících typů porodů pomocí dvouvýběrového t-testu 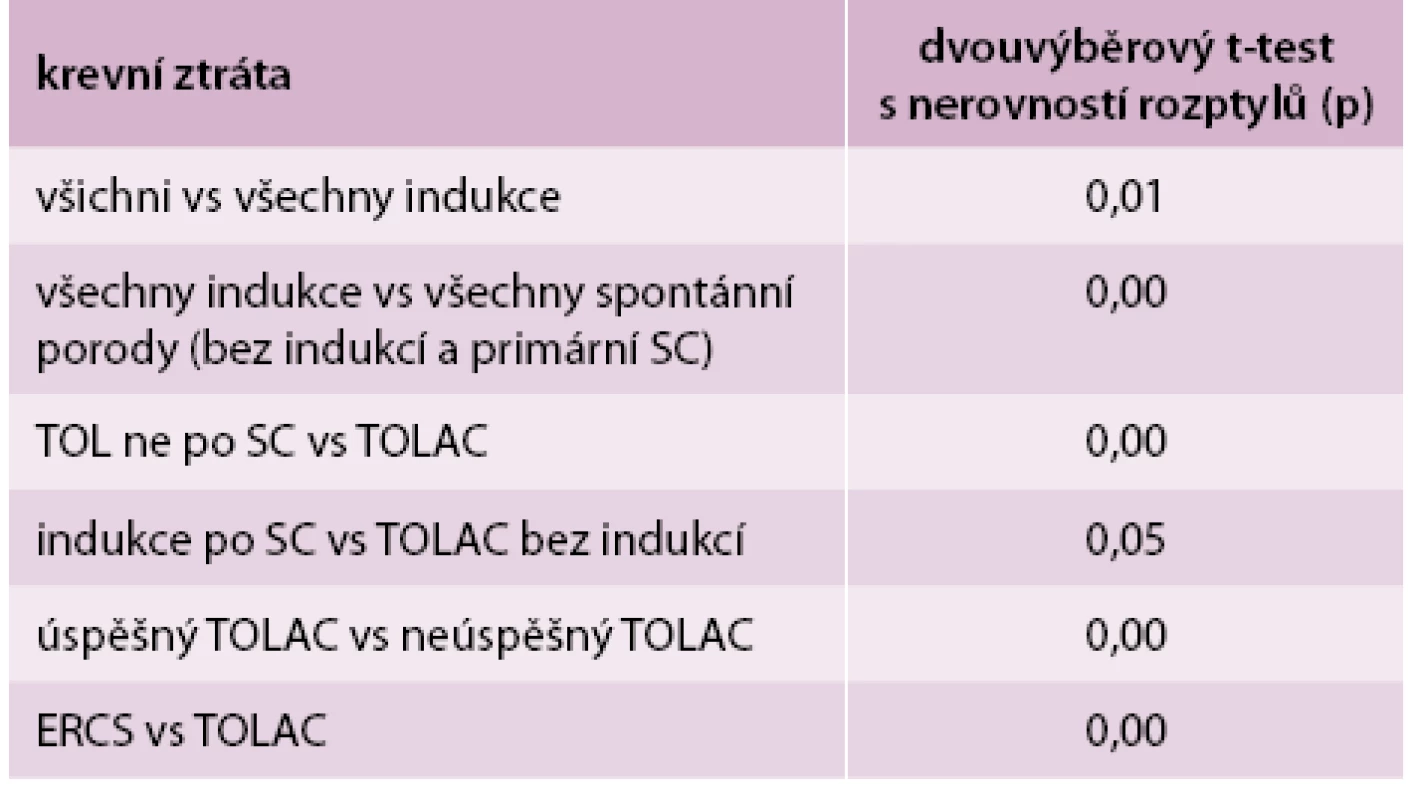
Ve výše uvedených skupinách bylo porovnáno Apgar(ové) skóre v 1., 5. a 10. minutě. Signifikantní rozdíl vyšel pouze při porovnání skupiny dětí, které se narodily matkám, jež zkusily rodit vaginálně po sekci (TOLAC) a porodily vaginálně. Ty měly signifikantně lepší Apgar(ové) skóre v 1. minutě, než ty, u kterých se TOLAC nepovedl (p = 0,04). Ostatní rozdíly se neukázaly jako signifikantní (p > 0,05). Skupina indukovaných porodů po sekci je ovlivněna malým počtem pozorování, tab. 6, tab. 7.
Table 6. Porovnání Apgarové skóre u všech i u jednotlivých skupin 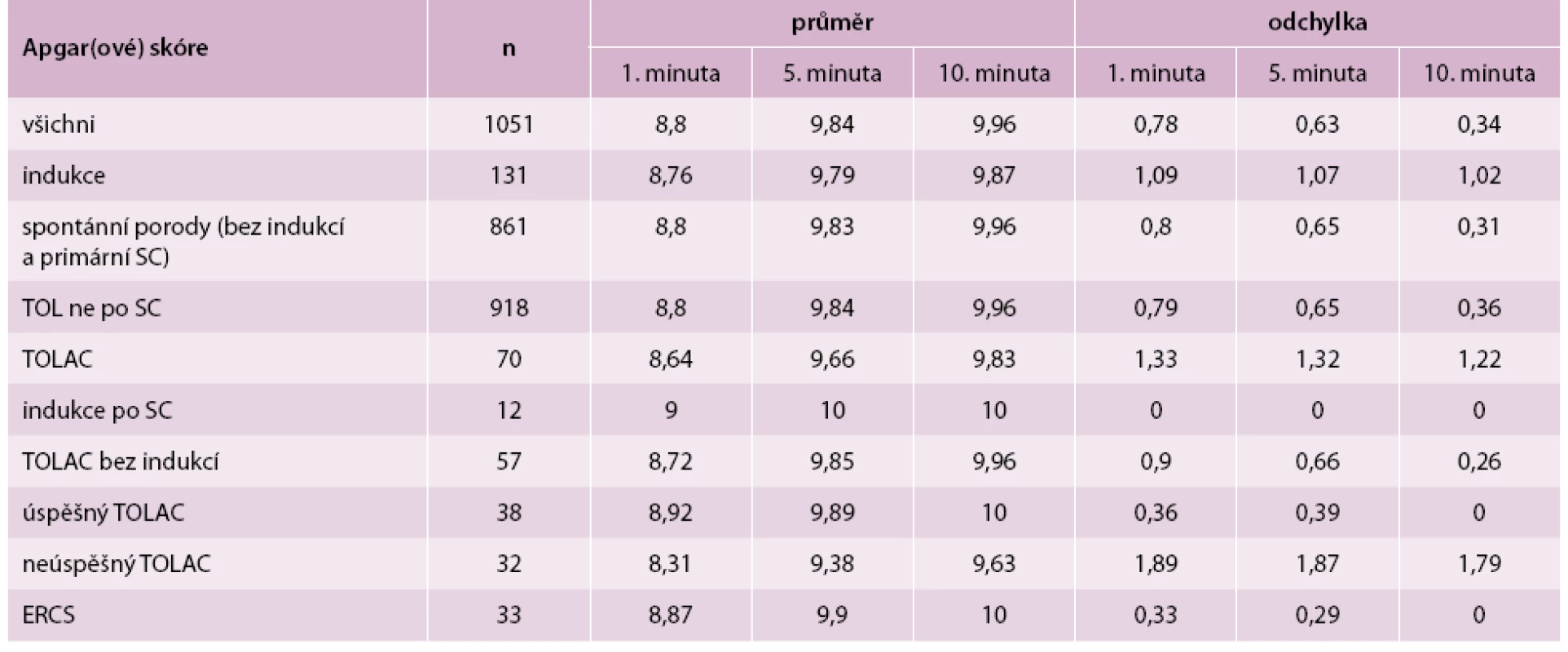
Table 7. Porovnání Apgarové skóre u vybraných skupin 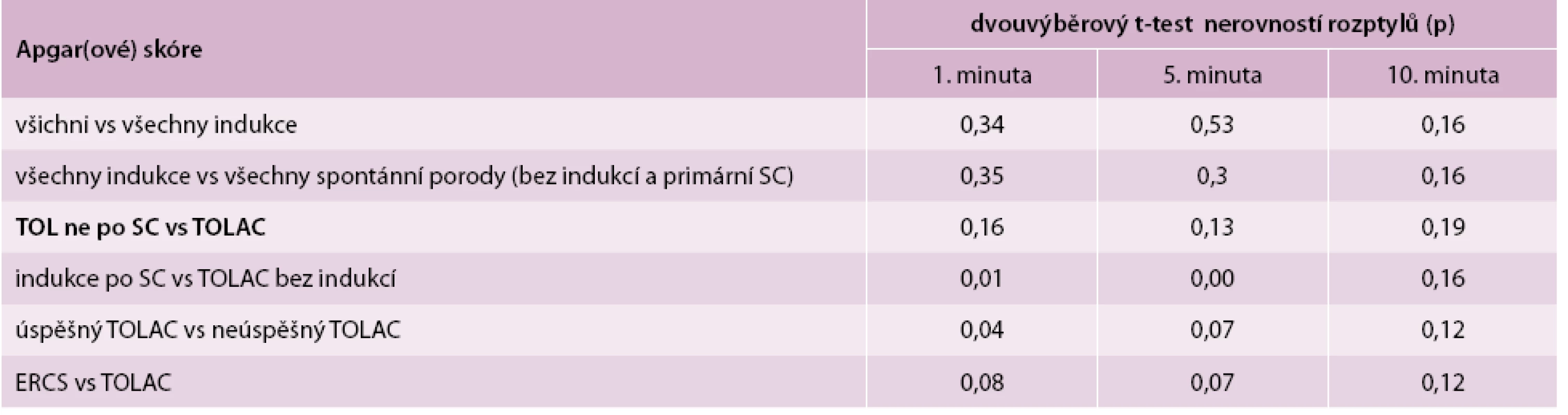
Diskuse
V České republice je pro vedení porodu u pacientek, jež mají císařský řez v anamnéze, platný doporučený postup z roku 2012. Pokud se však podíváme na doporučené postupy z jiných zemí, zjistíme, že se zejména v anglosaský zemích [56–59] problému věnují poněkud obšírněji. Rozdělují postup na několik níže popsaných fází.
Nejprve je třeba zmínit, že všechny analyzované doporučené postupy [56–61] se shodnou na faktu, že si žena po náležitém poučení (a náležitém zápisu do dokumentace) může vybrat, pokusí-li se o vaginální porod, či dá přednost primární sekci. Český doporučený postup je v tomto bodě ne zcela jednoznačný, protože sice zmiňuje „postoj rodičky k vedení porodu“, ale dále stanoví, že iterativní císařský řez musí mít „jasně stanovenou indikaci“. Ve výčtu indikací však bod, který by zohlednil přání rodičky, není. V praxi tak dochází často k situacím, že rodička přichází do porodnice již „poučena“, co má uvádět o diskomfortu, respektive bolesti („kde jí má bolet“) tak, aby byl porodník manipulován k rozhodnutí o ukončení gravidity postupem, který by naplnil představy rodičky o ukončení porodu podle jejích představ.
Kanadský doporučený postup poukazuje na fakt, že naprostá většina studií týkajících se této problematiky je retrospektivní a nerandomizovaná a porovnává komplikace, které nastávají velice zřídka (viz níže). Je proto třeba obrovských souborů, aby se komplikace (např. ruptura dělohy) staly alespoň v řádu jednotek případů [1]. Rozhodnutí o podstoupení TOLAC je rovněž ovlivněno lokálními faktory, jako je například doporučení ambulantního specialisty.
Velikost souboru naší studie se s těmito nemůže ani řádově srovnávat, určité zákonitosti, které tyto velké studie zmiňují, se však projevily i u nás.
Britský, americký a kanadský doporučený postup explicitně říká, že není-li kontraindikace proti TOLAC (viz níže), je vhodné jej doporučit.
Kontraindikace
Všechny zmiňované doporučené postupy (včetně českého) se shodnou, že absolutní kontraindikací je korporální řez v anamnéze. Britský doporučený postup jej definuje jako řez, který rozetnul děložní tělo v celém rozsahu. Riziko ruptury poté udává v rozsahu 200–900/10 000 porodů [56]. Kanadské a americké doporučení zmiňuje jako kontraindikaci i řez ve tvaru obráceného T. Britský postup zmiňuje zvýšené riziko ruptury dělohy jak po řezech ve tvaru obráceného T, tak J.
Doporučené postupy se liší v názoru na stav po 2 sekcích (2krát transverzální řez v dolním děložním segmentu při absenci jiných komplikací) v anamnéze. Zatímco britské a americké doporučení preferuje v této situaci pokus o plánovaný VBAC, německý, kanadský a rakouský postup zmiňuje téměř stejnou úspěšnost pokusu, co se týče konce vaginálním porodem, ale vyšší riziko ruptury dělohy. Australský, novozélandský a český doporučený postup vidí tento fakt jako absolutní kontraindikaci TOLAC. Citované studie se většinou shodnou, že TOLAC u stavu po 1krát SC či 2krát SC má stejnou naději na vaginální porod, riziko ruptury je však vyšší přibližně o jeden řád [4–6]. Rovněž poukazují na vyšší riziko dalších komplikací (krevní ztráta či nutnost hysterektomie) [7]. V naší studii se tato situace vyskytla 6krát, z toho 5krát bylo přistoupeno k ERCS a 1krát si pacientka přála zkusit vaginální porod, který dopadl úspěšně (měla však mezi 2 císařskými řezy ještě 2 spontánní porody). Britský doporučený postup udává vhodnost ERCS u pacientek se 3 a více císařskými řezy v anamnéze. V roce 2012 porodilo v České republice vaginálně 45 žen po 2 SC (tj. 4,5 % všech takovýchto porodů) a 6 žen po třech a více sekcích (tj. 5,3 % všech takovýchto porodů) [53].
Všechna doporučení poukazují na vhodnost primární sekce u žen s rupturou dělohy v anamnéze. Britský postup nechává otevřenou otázku stavu po operacích na děloze, americký doporučuje po „velkých operacích na děloze“ ERCS a německý a kanadský pouze v případech, byla-li otevřena dutina děložní.
Německý postup bere jako kontraindikaci TOLAC přetrvávající indikaci k předchozí SC. Australský doporučený postup zmiňuje jako kontraindikaci interval od poslední SC kratší než 18 měsíců (viz níže), morbidní obezitu (viz níže) a EFW > 4 000 g (EFW estimated fetal weight – odhadovaná hmotnost plodu).
Jako situace hodné zvýšené pozornosti (ale ne kontraindikace) zmiňuje německé a rakouské doporučení konec pánevní, dvojčata, EFW > 4 250 g, stav po řezu ve tvaru obráceného T a nutnost indukce prostaglandiny.
Český doporučený postup uvádí jako další kontraindikace polohu koncem pánevním, gemini, EFW > 4 000 g, známky CP nepoměru a výraznou bolestivost DDS.
Prediktivní faktory
Podle sledovaných zahraničních doporučených postupů se úspěšnost TOLAC pohybuje od 72 do 76 %. Úspěšnost v našem souboru činila 54,3 %. Všechny analyzované doporučené postupy se shodnou, že vaginální porod v anamnéze výrazně zvyšuje šanci na úspěch TOLAC. Podle britského doporučení zvyšuje předchozí vaginální porod a zejména předchozí VBAC naději na úspěch až na 87–90 %. Landon et al zmiňují ve své velké (14 529 žen podstoupilo TOLAC) prospektivní studii jako příznivé tyto faktory: vaginální porod v anamnéze, předchozí indikací nebyl CP nepoměr, spontánní nástup děložní činnosti, kavkazoidní/evropoidní rasu a porodní hmotnost < 4 kg. BMI > 30 naději na úspěch TOLAC snižuje [8]. Smith et al navrhují pomocí jednoduchého vzorce kvantifikovat naději na úspěch TOLAC. Zohledňuje se věk matky, výška matky, předpokládané pohlaví plodu, vaginální porod v anamnéze, jedná-li se o indukci (případně s prostaglandiny) a jedná-li se o potermínovou graviditu (zhoršuje výsledek) [9]. Grobman et al vytvořili na základě své studie nomogramy, které jsou tabelovány v podobě jednoduché internetové aplikace [10,62].
V našem souboru se vaginální porod v anamnéze projevil jako jasný faktor, který zvyšuje šanci na úspěch TOLAC (p = 0,000), výška, pohlaví plodu, hmotnost dítěte ani přírůstek hmotnosti se jako signifikantní faktory neprojevily.
Britský, australský a německý doporučený postup uvádí dále jako nepříznivý faktor obezitu. Britské doporučení zmiňuje navíc vyšší riziko ruptury dělohy u obézních žen podstupujících TOLAC [11]. Kanadské doporučení zmiňuje studii, podle které úspěšnost TOLAC s narůstající obezitou klesá [12]. Podle naší studie se BMI > 35 ukázal jako signifikantně nepříznivý faktor pro vaginální porod při TOLAC.
Další nepříznivé faktory, které Britové ve svém postupu zmiňují, jsou věk rodičky [13] a je-li gravidita potermínová. Podle Coassola et al je u potermínové gravidity nižší naděje na úspěch TOLAC, riziko ruptury dělohy však neroste [14]. Věk > 35 let se sice v našem souboru jako nepříznivý faktor neukázal, ale věk < 25 let ukázal trend (p = 0,05) k lepšímu výsledku TOLAC v této kategorii. Vliv překročení termínu na úspěšnost TOLAC jsme nepotvrdili.
Rizika
Nejčastěji zmiňovaným (a jistě i nejvíce obávaným) rizikem TOLAC je ruptura dělohy. Citované doporučené postupy udávají shodně riziko ruptury v řádu desetin procenta TOLAC. Studie [17,18,21,22,49] udávají vyšší riziko ruptury dělohy u TOLAC než u ERCS, a s tím spojenou vyšší perinatální mortalitu [28]. Názory se liší, je-li odhadovaná hmotnost plodu > 4 000 g spojena s vyšším rizikem ruptury dělohy [19,20]. (Shodují se však, že makrosomie snižuje šanci na úspěch.) V našem souboru se ruptura dělohy nevyskytla.
Britský doporučený postup uvádí, že VBAC s sebou přináší nižší počet febrilních komplikací a nižší riziko transfuze. Toto tvrzení podtrhují i další studie [23,27,29]. Britský (ale i český) doporučený postup zdůrazňuje výrazně vyšší procento komplikací u nepodařeného TOLAC než u podařeného [27]. Toto potvrzují i výsledky naší retrospektivní studie, která při porovnání krevní ztráty u neúspěšného a úspěšného TOLAC prokázala signifikantní rozdíl. Rovněž jsme prokázali signifikantně vyšší krevní ztrátu u ERCS než u TOLAC. Obecně vykázal pokus o vaginální porod po sekci signifikantně vyšší krevní ztrátu než pokus o vaginální porod bez sekce v anamnéze.
Dále je zmiňováno zvýšení perinatální mortality o 0,2–0,3 ‰ u TOLAC oproti ERCS. Britský doporučený postup dodává, že je relativní riziko stejné jako u 1. vs 2. porodu (tedy TOLAC má stejnou perinatální mortalitu jako porod primipary) [26,27,31]. Náš soubor porovnával pouze hodnoty Apgarové skóre. Rozdíl v těchto hodnotách byl signifikantní ve srovnání porodů úspěšných a neúspěšných ve skupině TOLAC: děti po neúspěšném TOLAC měly signifikantně nižší Apgarové skóre v 1. a 5. minutě.
Německý postup doporučuje zmínit riziko snížení fertility po TOLAC až o 17 %. Cituje studii ze subsaharské Afriky [25].
Benefity
Postup RCOG zmiňuje zvýšení rizika plicních onemocnění u dítěte narozeného per SC. Všechny sledované doporučené postupy uvádějí jako největší benefit snížení vážných komplikací v další graviditě. S narůstajícím počtem sekcí v anamnéze narůstá riziko placenta praevia [33], accreta [35] a výrazně roste i riziko, že placenta praevia bude současně accreta [34,35]. Rovněž narůstá perioperační morbidita, a tedy i potřeba provedení hysterektomie [35].
Speciální situace
Britský doporučený postup uvádí, že u předčasného porodu je naděje na úspěch TOLAC stejná jako u termínového porodu a riziko ruptury dělohy menší [36,37].
U porodu dvojčetné gravidity se český doporučený postup diametrálně liší od všech ostatních. V Čechách je tento stav zmíněn jako indikace k provedení ERCS, všechny ostatní doporučené postupy poukazují na stejnou úspěšnost TOLAC jako u jednočetných gravidit. Riziko ruptury není zvýšeno [38–40]. Podle německých a rakouských směrnic se jedná o stav, ke kterému je třeba přistoupit se zvýšenou pozorností. V našem souboru se porod dvojčat po sekci nevyskytl.
Německý a britský doporučený postup zmiňují jako vhodný interval od posledního císařského řezu alespoň 2 roky [41]. Bojold et al doporučují tento interval zkrátit na 18 měsíců – nevidí zvýšení rizika ruptury dělohy [42]. Při podkročení 2letého intervalu podle britského postupu signifikantně klesá úspěšnost TOLAC.
Provedení
Všechny zmiňované doporučené postupy zdůrazňují nutnost informování pacientky v dostatečném předstihu (32. – 36. týden těhotenství) o možnostech vedení porodu. Pacientka si může vybrat mezi VBAC a ERCS na základě zhodnocení rizik a přínosů obou postupů. O všem je nutné podepsat informovaný souhlas. Postupy dále řeší otázku, kdo je oprávněn tyto informace pacientce poskytnout.
Vstupní vyšetření má zahrnout zhodnocení gestačního stáří plodu, EFW, lokalizaci placenty, interval od předchozího císařského řezu, známky CP-nepoměru (kefalo-pelvický) a vaginální nález.
Všechny doporučené postupy poukazují na nutnost kontinuálního CTG-monitorování a vhodnost epidurální analgezie, která signifikantně zvyšuje naději na úspěch TOLAC. Abnormální CTG-záznam je zmíněn jako nejspolehlivější ukazatel ruptury dělohy. Britský doporučený postup vyjmenovává varovné známky svědčící pro rupturu děložní, jsou to: patologické CTG, břišní bolest i mezi kontrakcemi, hrudní bolest či bolest v rameni, dyspnoe, náhlá měkkost v jizvě po SC, vaginální krvácení či hematurie, ustání děložní činnosti, tachykardie, šok, hypotenze, ztráta palpace naléhající části.
Německý a americký postup doporučuje provést pokus o obrat zevními hmaty u polohy koncem pánevním i při stavu po sekci (při zájmu o TOLAC).
Rakouský doporučený postup poukazuje na vhodnost liberální indikace k sekci při TOLAC, australská společnost přímo uvádí minimální rychlost progrese – dilatace branky 1 cm za hodinu a 2. doba porodní ne delší než 1 hodinu.
Podle všech doporučených postupů je nutné mít možnost provést vždy akutní císařský řez. Kanadský doporučený postup stanoví, že interval od indikace k akutní laparotomii má být maximálně 30 minut.
Německá a rakouská směrnice explicitně uvádí výčet vyšetření, která nejsou při rozhodování o TOLAC nutná, jsou to: pelvimetrie, USG-měření jizvy na děloze po SC, intrauterinní měření tlaku v děloze, profylaktická extrakční operace, digitální revize DDS. Rakouský doporučený postup toto vyšetření explicitně kontraindikuje.
Indukce
Britský doporučený postup uvádí, že úspěšnost TOLAC je při indukci zhruba 1,5krát nižší. Všechny zmiňované doporučené postupy uvádějí, že indukce pomocí prostaglandinů zvyšuje riziko ruptury dělohy [27,47,48]. Německý postup uvádí, že riziko ruptury dělohy je nejnižší u indukce pomocí oxytocinu, poté PGE2 a nejvyšší je u použití PGE1. Použití tohoto prostaglandinu je vysloveně kontraindikováno [45,46] (v Německu je jinak běžné užívat při indukcích PGE1 jako off-label use). Rovněž je doporučeno nekombinovat PGE2 s oxytocinem. Podle amerického doporučení by PGE1 obecně neměl být používán u stavů po jakýchkoliv operacích na děloze.
V našem souboru měl TOLAC při indukci výrazně nižší naději na úspěch než TOLAC bez indukce (58,3 % vs 23,1 %; p = 0,00). Je však třeba dodat, že indukcí po sekci bylo v našem souboru pouze 13.
Australský a kanadský doporučený postup upřednostňuje mechanické metody indukce. Jako preindukci doporučuje Kanadská společnost použít Foleyův katétr zavedený za vnitřní branku a přilepený pod tahem na stehno rodičky.
Závěr
Vaginální porod u žen s císařským řezem v anamnéze by měl být podle všech zmíněných doporučených postupů metodou volby u jinak nekomplikovaných gravidit. Naše retrospektivní studie vykázala poněkud nižší úspěšnost TOLAC ve srovnání se zahraničními doporučeními. Většina trendů, které analyzované doporučené postupy zmínily, se projevila i v našem limitovaném souboru. K riziku vzácných komplikací, jako je ruptura dělohy či komplikace s fatálním koncem pro matku nebo plod, se na základě našich pozorování nemůžeme vzhledem k malému souboru pacientek vyjádřit.
Naše pracoviště vykázalo vyšší podíl žen s císařským řezem v anamnéze, které vaginálně porodí, než je celorepublikový průměr.
I v našem souboru se v souladu s poznatky ze světových studií ukázal trend relativně horších výsledků indukcí po sekci v porovnání se spontánními TOLAC. Jako prediktivní faktory úspěchu TOLAC se v našem souboru ukázaly BMI < 35 a vaginální porod v anamnéze. Jistý trend naznačil věk rodičky < 25 let.
Byla prokázána signifikantně vyšší krevní ztráta u neúspěšných TOLAC oproti úspěšným, rovněž u ERCS oproti TOLAC (bez ohledu na výsledek) a u TOLAC oproti pokusu o spontánní porod bez sekce v anamnéze.
Analýzou zahraničních doporučených postupů bylo poukázáno na určité rozdíly mezi českým doporučeným postupem a stejnými cizojazyčnými dokumenty.
Doručeno do redakce 13. 2. 2015
Přijato po recenzi 10. 3. 2015
MUDr. Lukáš Dostálek
dostalek@nemck.cz
prim. MUDr. Jan Shon
Gynekologicko-porodnické oddělení, Nemocnice Český Krumlov
www.nemckr.cz
Sources
1. Dodd JM, Crowther CA, Huertas E et al. Planned elective repeat caesarean section versus planned vaginal birth for women with a previous caesarean birth. Cochrane Database Syst Rev 2004; (4): CD004224.
2. Davies GA, Hahn PM, McGrath MM. Vaginal birth after cesarean. Physicians’ perceptions and practice. J Reprod Med 1996; 41(7): 515–520.
3. Asakura, H, Myers SA. More than one previous cesarean delivery: a 5-year experience with 435 patients. Obstet Gynecol 1995; 85(6): 924–929.
4. Macones GA, Cahill A, Pare E et al. Obstetric outcomes in women with two prior cesarean deliveries: is vaginal birth after cesarean delivery a viable option? Am J Obstet Gynecol 2005; 192(4): 1223–1228; discussion 1228–1229.
5. Spaans WA, van der Vliet LM, Röell-Schorer EA et al. Trial of labour after two or three previous caesarean sections. Eur J Obstet Gynecol Reprod Biol 2003; 110(1): 16–19.
6. Caughey AB, Shipp TD, Repke JT et al. Rate of uterine rupture during a trial of labor in women with one or two prior cesarean deliveries. Am J Obstet Gynecol 1999; 181(4): 872–876.
7. Landon MB, Spong CY, Thom E et al. Risk of uterine rupture with a trial of labor in women with multiple and single prior cesarean delivery. Obstet Gynecol 2006; 108(1): 12–20.
8. Landon MB, Leindecker S, Spong CY et al. The MFMU Cesarean Registry: factors affecting the success of trial of labor after previous cesarean delivery. Am J Obstet Gynecol 2005; 193(3 Pt 2): 1016–1023.
9. Smith GC, White IR, Pell JP et al. Predicting cesarean section and uterine rupture among women attempting vaginal birth after prior cesarean section. PLoS Med 2005; 2(9): e252.
10. Grobman WA, Lai Y, Landon MB et al. Development of a nomogram for prediction of vaginal birth after cesarean delivery. Obstet Gynecol 2007; 109(4): 806–812.
11. Hibbard, Judith U et al. Trial of labor or repeat cesarean delivery in women with morbid obesity and previous cesarean delivery. Obstet Gynecol. 2006;108(1): 125–133.
12. Chauhan SP, Magann EF, Carroll CS et al. Mode of delivery for the morbidly obese with prior cesarean delivery: vaginal versus repeat cesarean section. Am J Obstet Gynecol 2001;185(2):349–354.
13. Bujold E, Hammoud AO, Hendler I. Trial of labor in patients with a previous cesarean section: does maternal age influence the outcome? Am J Obstet Gynecol 2004; 190(4): 1113–1118.
14. Coassolo KM, Stamilio DM, Paré E et al. Safety and efficacy of vaginal birth after cesarean attempts at or beyond 40 weeks of gestation. Obstet Gynecol. 2005; 106(4): 700–706.
15. Hoskins IA1, Gomez JL. Correlation between maximum cervical dilatation at cesarean delivery and subsequent vaginal birth after cesarean delivery. Obstet Gynecol 1997; 89(4): 591–593.
16. Caughey AB, Shipp TD, Repke JT et al. Rate of uterine rupture during a trial of labor in women with one or two prior cesarean deliveries. Am J Obstet Gynecol 1999; 181(4): 872–876.
17. Guise JM, McDonagh MS, Osterweil P et al. Systematic review of the incidence and consequences of uterine rupture in women with previous caesarean section. BMJ. 2004; 329(7456):19–25.
18. Mozurkewich EL, Hutton EK. Elective repeat cesarean delivery versus trial of labor: a meta-analysis of the literature from 1989 to 1999. Am J Obstet Gynecol 2000; 183(5): 1187–1197.
19. Elkousy MA, Sammel M, Stevens E et al. The effect of birth weight on vaginal birth after cesarean delivery success rates. Am J Obstet Gynecol 2003; 188(3): 824–830.
20. Zelop CM1, Shipp TD, Repke JT et al. Outcomes of trial of labor following previous cesarean delivery among women with fetuses weighing >4000 g. Am J Obstet Gynecol 2001; 185(4): 903–905.
21. Chauhan SP, Martin JN Jr, Henrichs CE et al. Maternal and perinatal complications with uterine rupture in 142,075 patients who attempted vaginal birth after cesarean delivery: A review of the literature. Am J Obstet Gynecol 2003; 189(2): 408–417.
22. Grobman WA, Lai Y, Landon MB et al. Prediction of uterine rupture associated with attempted vaginal birth after cesarean delivery. Am J Obstet Gynecol 2008; 199(1): 30.e1–5. Dostupné z DOI:<http://doi: 10.1016/j.ajog.2008.03.039>.
23. Mozurkewich EL, Hutton EK. Elective repeat cesarean delivery versus trial of labor: a meta-analysis of the literature from 1989 to 1999. Am J Obstet Gynecol 2000; 183(5): 1187–1197.
24. Stutchfield P, Whitaker R, Russell I et at. Antenatal betamethasone and incidence of neonatal respiratory distress after elective caesarean section: pragmatic randomised trial. BMJ 2005; 331(7518): 662. Epub 2005 Aug 22.
25. Collin SM, Marshall T, Filippi V. Caesarean section and subsequent fertility in sub-Saharan Africa. BJOG 2006; 113(3): 276–283.
26. Guise JM, Denman MA, Emeis C et al. Vaginal birth after cesarean: new insights on maternal and neonatal outcomes. Obstet Gynecol 2010; 115(6): 1267–1278.
27. Landon MB, Hauth JC, Leveno KJ et al. Maternal and perinatal outcomes associated with a trial of labor after prior cesarean delivery. N Engl J Med 2004; 351(25): 2581–2589.
28. McMahon MJ, Luther ER, Bowes WA Jr et al. Comparison of a trial of labor with an elective second cesarean section. N Engl J Med 1996; 335(10): 689–695.
29. Rageth JC, Juzi C, Grossenbacher H. Delivery after previous cesarean: a risk evaluation. Swiss Working Group Obstet Gynecol. 1999; 93(3): 332–337.
30. Shimonovitz S, Botosneano A, Hochner-Celnikier D. Successful first vaginal birth after cesarean section: a predictor of reduced risk for uterine rupture in subsequent deliveries. Isr Med Assoc J 2000; 2(7): 526–528.
31. Smith GC, Pell JP, Cameron AD et al. Risk of perinatal death associated with labor after previous cesarean delivery in uncomplicated term pregnancies. JAMA 2002; 287(20): 2684–2690.
32. Levine EM, Ghai V, Barton JJ et al. Mode of delivery and risk of respiratory diseases in newborns. Obstet Gynecol 2001; 97(3): 439–442.
33. Ananth CV, Smulian JC, Vintzileos AM. The association of placenta previa with history of cesarean delivery and abortion: a metaanalysis. Am J Obstet Gynecol 1997; 177(5): 1071–1078.
34. Miller DA, Chollet JA, Goodwin TM. Clinical risk factors for placenta previa-placenta accreta. Am J Obstet Gynecol 1997; 177(1): 210–214.
35. Silver RM, Landon MB, Rouse DJ et al. Maternal morbidity associated with multiple repeat cesarean deliveries. Obstet Gynecol 2006; 107(6): 1226–1232.
36. Quiñones JN, Stamilio DM, Paré E et al. The effect of prematurity on vaginal birth after cesarean delivery: success and maternal morbidity. Obstet Gynecol 2005; 105(3): 519–524.
37. Landon MB, Hauth JC, Leveno KJ et al. Maternal and perinatal outcomes associated with a trial of labor after prior cesarean delivery. N Engl J Med 2004; 351(25): 2581–2589.
38. Varner MW, Leindecker S, Spong CY et al. The Maternal-Fetal Medicine Unit cesarean registry: trial of labor with a twin gestation. Am J Obstet Gynecol 2005; 193(1): 135–140.
39. Cahill A, Stamilio DM, Paré E et al. Vaginal birth after cesarean (VBAC) attempt in twin pregnancies: is it safe? Am J Obstet Gynecol 2005; 193(3 Pt 2): 1050–1055.
40. Sansregret A, Bujold E, Gauthier RJ Twin delivery after a previous caesarean: a twelve-year experience. J Obstet Gynaecol Can 2003; 25(4): 294–298.
41. Bujold E, Mehta SH, Bujold C et al. Interdelivery interval and uterine rupture. Am J Obstet Gynecol 2002; 187(5): 1199–1202.
42. Bujold E, Gauthier RJ. Risk of uterine rupture associated with an interdelivery interval between 18 and 24 months. Obstet Gynecol 2010; 115(5): 1003–1006.
43. Guise JM, McDonagh MS, Osterweil P et al. Systematic review of the incidence and consequences of uterine rupture in women with previous caesarean section. BMJ 2004; 329(7456): 19–25.
44. Bujold E, Bujold C, Hamilton EF et al. The impact of a single-layer or double-layer closure on uterine rupture. Am J Obstet Gynecol 2002; 186(6): 1326–1330.
45. Taylor DR, Doughty AS, Kaufman H et al. Uterine rupture with the use of PGE2 vaginal inserts for labor induction in women with previous cesarean sections. J Reprod Med 2002; 47(7): 549–554.
46. Blanchette HA1, Nayak S, Erasmus S. Comparison of the safety and efficacy of intravaginal misoprostol (prostaglandin E1) with those of dinoprostone (prostaglandin E2) for cervical ripening and induction of labor in a community hospital. Am J Obstet Gynecol 1999; 180(6 Pt 1): 1551–1559.
47. Delaney T, Young DC. Spontaneous versus induced labor after a previous cesarean delivery. Obstet Gynecol 2003; 102(1): 39–44.
48. Ravasia DJ, Wood SL, Pollard JK. Uterine rupture during induced trial of labor among women with previous cesarean delivery. Am J Obstet Gynecol 2000; 183(5): 1176–1179.
49. Hochler H, Yaffe H, Schwed P et al. Safety of trial of labor after cesarean delivery in grandmultiparous women. Obstet Gynecol 2014; 123(2 Pt 1): 304–308.
50. Rosenstein MG, Kuppermann M, Gregorich SE et al. Association between vaginal birth after cesarean delivery and primary cesarean delivery rates. Obstet Gynecol 2013; 122(5): 1010–1017.
51. NIH Consensus Development Conference on Vaginal Birth After Cesarean: New Insights, March 8–10, 2010, Bethesda, Maryland, Final Panel Statement. Dostupné z: <http://consensus.nih.gov/2010/vbacstatement.htm>.
52. Grady D. New guidelines seek to reduce repeat Caesareans. The New York Times. July 21 (2010). Dostupné z WWW: <http://www.nytimes.com/2010/07/22/health/22birth.html?_r=0>.
53. Rodička a novorozenec 2012. ÚZIS 2013. Dostupné z WWW: <http://www.uzis.cz/katalog/zdravotnicka-statistika/rodicka-novorozenec>.
54. Roztočil A, Velebil P. Vedemí porodu u těhotné s císařským řezem v anamnéze – doporučený postup. Čes gynek 2013; 78(Suppl): 48–49.
55. Zhang J, Troendle J, Reddy UM et al. “ Contemporary cesarean delivery practice in the United States. Am J Obstet Gynecol. 2010; 203(4):326.e1–326.e10. Dostupné z WWW: <http://doi: 10.1016/j.ajog.2010.06.058>.
56. The Royal College of Obstetricians and Gynaecologists. Birth after previous caesarean birth. Green-top Guideline No. 45 February 2007. Dostupné z WWW: <https://www.rcog.org.uk/en/guidelines-research-services/guidelines/gtg45>.
57. American Congress of Obstetricians and Gynecologists (ACOG). Vaginal birth after previous cesarean delivery. ACOG practice bulletin; no. 115. 2010. Dostupné z WWW: <http://www.acog.org/Resources-And-Publications/Practice-Bulletins/Committee-on-Practice-Bulletins-Obstetrics/Vaginal-Birth-After-Previous-Cesarean-Delivery>.
58. Martel MJ, MacKinnon CJ. Society of Obstetricians and Gynaecologists of Canada. Guidelines for vaginal birth after previous Caesarean birth. J Obstet Gynaecol Can 2005; 27(2): 164–188.
59. The Royal Australian and New Zealand College of Obstetricians and Gynaecologists. Planned Vaginal Birth after Caesarean Section. Trial of Labour. New College Statement C-Obs 38. 2010. Review 2013. Dostupné z WWW: <https://www.ranzcog.edu.au/college-statements-guidelines.html#obstetrics>.
60. Deutsche Gesellschaft für Gynäkologie und Geburtshilfe (2010). Schwangerenbetreuung und Geburtseinleitung bei Zustand nach Kaiserschnitt. AWMF 015/021 (S1). Dostupné z WWW: <http://www.dggg.de/fileadmin/public_docs/Leitlinien/3–4–5-entbindung-nach-sectio-2010.pdf>.
61. Österreichische Gesellschaft für Gynäkologie und Geburtshilfe. Entbindungsmodus bei Zustand nach Kaiserschnitt (in Anlehnung an die Empfehlung der AG für materno-fetale Medizin der DGGG) 2003. Dostupné z WWW: <http://www.oeggg.at/fileadmin/user_upload/downloads/Leitlinien/Leitlinie_Entbindungsmodus_bei_Status_post_Sectio.pdf>.
62. Kalkulátor dostupný z https: <https://mfmu.bsc.gwu.edu/PublicBSC/MFMU/VGBirthCalc/vagbirth.html>.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inPractical Gynecology

2015 Issue 1-
All articles in this issue
- Nová klasifikace nádorů a lézí prsu, jejich hormonální senzitivita a naše možnosti prevence
- Současné možnosti rekonstrukce prsu po mastektomii
- Dispenzarizace pacientek po léčbě karcinomu prsu
- Vztah kvality života a typu léčby u žen s karcinomem prsu: pilotní studie
- Recidivující melanom vulvy s heterogenními histologickými rysy: kazuistika
- Adenocarcinoma in situ děložního hrdla – 10letý soubor
- Zanedbání prevence onkogynekologických onemocnění u žen bez domova
- Postavení D-manózy v léčbě a prevenci urologických infekcí Adam Neumann
- Management porodů po císařském řezu v Nemocnici Český Krumlov
- Jak správně klasifikovat ženské sexuální dysfunkce?
- Specifika prenatální péče u žen z vybraných minorit
- Specifika ošetřovatelské péče o ženu s HELLP-syndromem: kazuistika
- Metformin a těhotenství
- Tomáš Fait, Michal Zikán, Jaromír Mašata et al. Moderní farmakoterapie v gynekologii a porodnictví
- Zdeněk Hájek, Evžen Čech, Karel Maršál et al. Porodnictví
- Eva Kašáková, Martin Vokurka, Jan Hugo. Výkladový slovník pro zdravotní sestry
- Editorial
- Hovory s Laurou Tentokrát s docentem Michalem Zikánem
- Practical Gynecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Nová klasifikace nádorů a lézí prsu, jejich hormonální senzitivita a naše možnosti prevence
- Metformin a těhotenství
- Postavení D-manózy v léčbě a prevenci urologických infekcí Adam Neumann
- Adenocarcinoma in situ děložního hrdla – 10letý soubor
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

