-
Medical journals
- Career
Jaterní metastázy jiného než kolorektálního původu
Authors: V. Třeška; V. Liška; T. Skalický; A. Sutnar; D. Šmíd; A. Ňaršanská; M. Vachtová; Inka Třešková; J. Brůha; O. Vyčítal
Authors‘ workplace: Chirurgická klinika FN a LF UK v Plzni, přednosta: prof. MUDr. Vladislav Třeška, DrSc.
Published in: Rozhl. Chir., 2010, roč. 89, č. 3, s. 202-207.
Category: Monothematic special - Original
Overview
Cíl:
Hlavním metastazujícím karcinomem do jater je kolorektální karcinom, kde v současnosti je resekabilních přibližně 25–30 % metastáz s velmi kvalitními dlouhodobými výsledky. Metastázy tzv. nekolorektálních karcinomů do jater tvoří podstatně menší část jaterních metastáz, kde vzhledem k odlišné biologické povaze metastáz v porovnání ke kolorektálním metastázám je chirurgická léčba u některých případů diskutabilní, nicméně u jiných vysoce prospěšná. Cílem práce bylo zhodnotit vlastní výsledky chirurgické a termoablační léčby jaterních metastáz jiného než kolorektálního původu.Metoda:
Autoři prezentují své zkušenosti s chirurgickou léčbou 68 nemocných průměrného věku 58,2 let (33,1–77,5) s jaterními metastázami nekolorektálních karcinomů – NKJM (nejčastěji: karcinom prsu – 32,4 %, karcinoid – 20,6 %, renální karcinom – 13,3 %, gynekologické nádory – 13,3 %, gastrointestinální stromální tumor – 4,4 %, karcinom žaludku – 4,4 %) v letech 2001–2008. Průměrná doba od primárního chirurgického výkonu pro karcinom byla 3,9 roku (0–8,5 let). Z operačních výkonů převažovala radiofrekvenční ablace (RFA) – 50 nemocných (73,5 %), resekční výkon byl zastoupen ve 26,5 %. Předoperační chemoterapeutický „downstaging“ či embolizace portální žíly na straně nádoru ke zvýšení resekability NKJM byl proveden u 10 nemocných (14,7 %). Resekabilní, či RFA řešitelné mimojaterní metastázy v jedné, nebo více operačních dobách jsme odstranili u 25 nemocných (36,7 %). Celkový počet metastáz v játrech v celém souboru nemocných se pohyboval od 1 (28x) do 8 (1x) metastáz. Pooperační adjuvantní chemoterapii, kombinovanou u některých nemocných s biologickou léčbou podstoupilo celkem 33 nemocných (48,5 %).Výsledky:
Jeden rok po operaci nebo RFA přežívalo celkem 88,6 % nemocných, 3 roky 72,5 % a 5 let pak 36,9 % nemocných. Ze čtyřech nejčastěji zastoupených nádorů (karcinom prsu, karcinoid, gynekologické karcinomy a renální karcinom) měli nejlepší pětileté přežívání nemocní s metastázami karcinoidu (100 %), 33,8 % nemocných s metastázami prsu přežívalo 5 let, 44,4 % nemocných s metastázami renálního karcinomu přežívalo 3 roky a 72,9 % nemocných s gynekologickými nádory přežívalo 2 roky. Nenašli jsme statisticky významný rozdíl mezi RFA a resekčním výkonem co do dlouhodobého přežívání nemocných. Nemocní s mimojaterními metastázami měli horší prognózu (p < 0,01).Závěr:
Resekce jater a RFA u jaterních metastáz nekolorektálních karcinomů mají své jednoznačné zastoupení v multimodální léčebné strategii. Rozhodnutí k chirurgické léčbě je zejména u nemocných s NKJM přísně individuální s cílem dosažení kvalitního dlouhodobého přežití u těchto nemocných.Klíčová slova:
nekolorektální jaterní metastázy – radiofrekvenční ablace – resekce – dlouhodobé výsledkyÚVOD
Chirurgická léčba má dnes své jednoznačné postavení u nemocných s metastázami kolorektálního karcinomu, kde pro dlouhodobé přežití nemocného má zásadní význam. Díky sofistikovaným technikám dosahujeme dnes průměrného pětiletého přežití u těchto nemocných ve 35–50% [1].
Druhou skupinou nemocných, kteří přicházejí na chirurgická pracoviště, jsou nemocní s metastázami nekolorektálních karcinomů do jater (NKJM). Jedná se o širokou skupinu karcinomů různého původu, různé biologické povahy a různých cest metastazování do jater. Zatímco nádory gastrointestinálního traktu metastazují do jater především cestou portálního oběhu, ostatní pak především systémovou cirkulací. U těchto nádorů je pak zásadní otázkou jejich diseminace v organizmu.
METODA
Na chirurgické klinice FN a LFUK v Plzni jsme v létech 2001–2008 řešili celkem 68 nemocných průměrného věku 58,2 roky (33,1–77,5 let) s NKJM. Jednalo se o 22 nemocných s karcinomem prsu (32,4 %), 14 s metastázami karcinoidu (20,6 %), 9 s metastázami renálního karcinomu (13,3 %), 9 s metastázami gynekologických nádorů (13,3 %), 3 s metastázami gastrointestinálního nádoru (4,4 %), 3 s metastázami žaludku (4,4 %) a po 1 nemocném byly metastázy do jater přítomny u karcinomu nadledviny, pankreatu, plic, prostaty, štítné žlázy, kožního melanomu, retroperitoneálního sarkomu a karcinomu gastrointestinálního traktu nejasného origa.
Celkový počet metastáz v játrech v celém souboru nemocných se pohyboval od 1 (28x) do 8 (1x) metastáz. Průměrná doba od primárního chirurgického výkonu pro karcinom byla 3,9 roku (0–8,5 let). U karcinomu prsu byla průměrná doba vzniku jaterní metastázy 5,5 roků, u renálního karcinomu 3,1 roků, u gynekologických nádorů 3,6 roku a u karcinoidu 5,7 roku.
Z operačních výkonů převažovala radiofrekvenční ablace (RFA) u 50 nemocných (73,5 %), resekční výkon byl zastoupen ve 26,5 %. Předoperační chemoterapeutický „downstaging“ či embolizace portální žíly na straně nádoru ke zvýšení resekability NKJM byl proveden u 10 nemocných (14,7 %). Resekabilní, či RFA řešitelné mimojaterní metastázy v jedné, nebo více operačních dobách jsme odstranili u 25 nemocných (36,7 %).
Pooperační adjuvantní chemoterapii, kombinovanou u některých nemocných s biologickou léčbou podstoupilo celkem 33 nemocných (48,5 %). Pro recidivu NKJM jsme provedli druhý resekční nebo termoablační výkon u 11 nemocných a 4 výkony pak u jednoho nemocného.
VÝSLEDKY
Kompletní RFA ablaci jsme dosáhli u 34 nemocných (68 %),u zbývajících pak byla zjištěna na pooperačním CT tzv. non ablace, R0 resekci pak u 15 nemocných (88,9 %), u třech nemocných jen resekci R1.
Jeden rok po operaci a RFA přežívalo celkem 88,6 % nemocných, 3 roky 72,5 % a 5 let pak 36,9 % nemocných (Graf 1). Ze čtyřech nejčastěji zastoupených nádorů (karcinom prsu, karcinoid, gynekologické karcinomy a renální karcinom) měli nejlepší pětileté přežívání nemocní s metastázami karcinoidu (100 %), 33,8 % nemocných s metastázami prsu přežívalo 5 let, 44,4 % nemocných s metastázami renálního karcinomu přežívalo 3 roky a 72,9 % nemocných s gynekologickými nádory přežívalo 2 roky (Graf 2). Nenašli jsme statisticky významný rozdíl mezi RFA a resekčním výkonem co do dlouhodobého přežívání nemocných (Graf 3). Nemocní s mimojaterními metastázami (nejčastěji uzliny hepatoduodenálního ligamenta, plicní metastázy) měli horší prognózu (p < 0,01) i přes jejich chirurgické nebo termoablační odstranění (Graf 4). Non ablace byla hraničně statisticky významná (p < 0,08) z hlediska dlouhodobého přežívání nemocných (Graf 5). Význam radikality resekce jsme nemohli pro nízký počet R1 resekcí zhodnotit.
Graph 1. Celkové přežívání nemocných po resekční a RFA léčbě Graph 1. Overall survival rates in patients following resection and RFA therapy 
Graph 2. Celkové přežívání nemocných s N JM karcinomu prsu, ledvin, gynekologických nádorů a karcinoidu Graph 2. Overall survival rates in patients with non- colorectal liver metastases (NKJM) of breast carcinomas, renal carcinomas, gynecological tumors and carcinoids 
Graph 3. Přežívání nemocných podle typu výkonu – resekce x RFA Graph 3. Patient survival rates according to the procedure type – resection x RFA 
Graph 4. Prognóza nemocných s chirurgicky řešitelnými mimojaterními metastázami Graph 4. Prognosis in patients with surgically-manageable extrahepatic metastases 
Graph 5. Význam „non ablace“ po RFA z hlediska dlouhodobého přežívání (A-non ablace, N-ablace) Graph 5. Significance of „non ablation“ following RFA for long- term survival rates (A-ablation, N-non ablation) 
DISKUSE
NJKM dělíme dle biologické povahy na dvě základní skupiny [2]. První jsou tzv. neuroendokrinní nádory, kde typickým představitelem je karcinoid, méně často jsou to hormonálně aktivní nádory slinivky břišní (neuroendokrinní jaterní metastázy – NJM), druhé jsou pak jiné než neuroendokrinní nádory (jaterní metastázy – NNJM), kam patří zejména – karcinom prsní žlázy, renální karcinom, gynekologické nádory, gastrointestinální stromální tumor, karcinom jícnu, žaludku, slinivky břišní, melanom, testikulární nádory a další [3, 4].
Jaterní metastázy karcinoidu (Obr. 1) mohou být asymptomatické, nebo se projevují tzv. karcinoidovým syndromem (zarudnutí v obličeji, dechové potíže, pelagra, průjem). Problémem, se kterým musíme především při velkých resekčních výkonech na játrech počítat, je nebezpečí fibrózy srdečních chlopní s rozvojem srdeční nedostatečnosti, která může vzniknout u nemocných s karcinoidem. Nádory slinivky břišní se pak mohou manifestovat podle produkce nejrůznějších působků, jakými jsou inzulin, glukagon, gastrin, vazoaktivní intestinální peptid a další.
Image 1. Hypervaskularizovaná metastáza karcinoidu v pravém laloku jater Fig. 1. Hypervascularized carcinoid metastasis in the right liver lobe 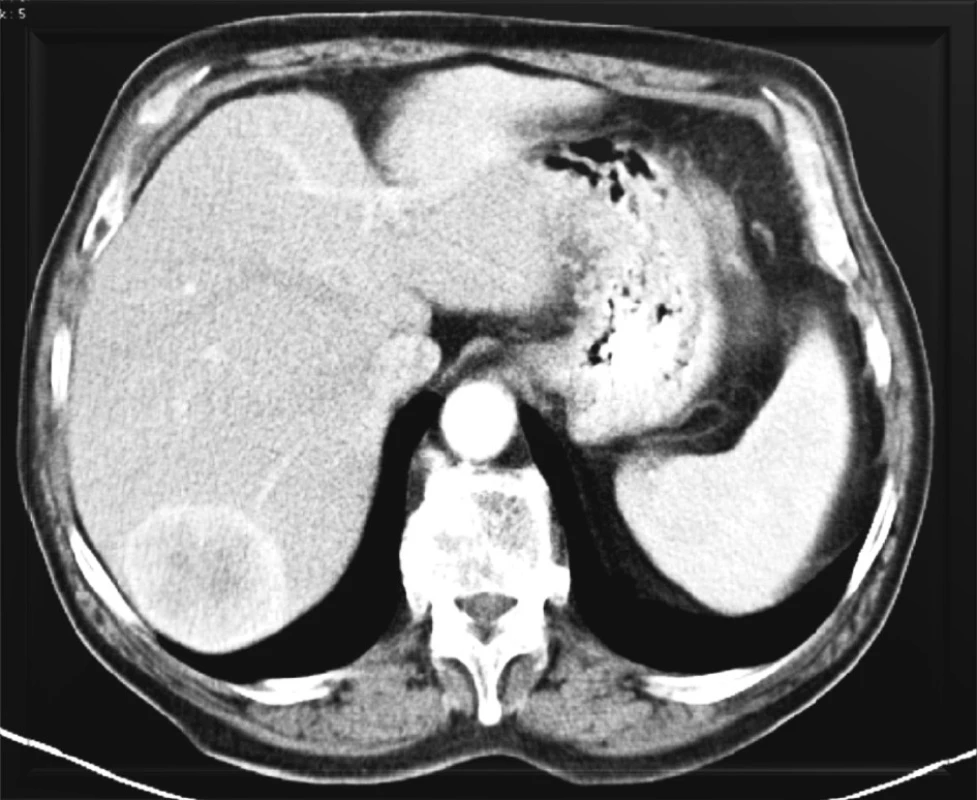
Systémová chemoterapie je spojena jen s limitovaným účinkem, významnou toxicitou, bez podstatného vlivu na dlouhodobé přežívání. Somatostatinové deriváty (např. octreotid) dosahují u 70–80 % nemocných zmírnění symptomatologie, ale vlastní efekt na zabránění progrese nádoru je jen u méně než 10 % nemocných.
Radikální chirurgická léčba v některých případech (zejména u bilobárních metastáz) kombinovaná s RFA má zásadní význam [5] pro dlouhodobé přežívání nemocných, což dokazuje i náš soubor nemocných. Sami se přikláníme i k tzv. cytoredukční léčbě, doplněné výše uvedenou medikamentózní léčbou, která bude pravděpodobně rovněž rozhodující pro přežívání nemocných.
U nemocných, kde nelze vzhledem k rozsahu metastáz v játrech využit resekční nebo RFA léčbu, bude výhodná alespoň jako dočasný paliativní výkon transarteriální embolizace NJM (TAE) nebo transarteriální chemoembolizace (TACE). Tyto metody jsou kontraindikovány u nemocných, kde nádor zaujímá více než 50 % jaterního parenchymu z důvodů obavy ze selhání jater po TAE nebo TACE [6, 7].
Transplantace jater je spornou a diskutabilní otázkou u nemocných s masivním postižením jater NJM bez přítomnosti jiných metastáz. Některá centra dosahují až 80% pětiletého přežívání nemocných, jiná tyto výsledky nepotvrzují.
Z NNJM jsou nejčastější metastázy karcinomu prsní žlázy (Obr. 2). Po dlouhá léta byl k léčbě NNJM karcinomu prsu nihilistický pohled především proto, že při přítomnosti NNJM se onemocnění považovalo za generalizované. Jaterní metastázy přicházejí u více jak 50 % nemocných a lokalizované metastázy jen do jater pak u méně než 5 % nemocných. Nicméně agresivní chirurgická léčba jaterních metastáz bez přítomnosti vzdálených neresekabilních metastáz dává nemocným značnou naději na dlouhodobé přežívání [8, 9]. Dokazuje to i náš soubor nemocných s 33,8% přežíváním po dobu 5 let. Dobrou prognózu po resekčním nebo RFA výkonu mají nemocní s bezpříznakovým intervalem delším 12 měsíců po operaci prsu, méně než 4 ložisky v játrech, pozitivními hormonálními receptory v metastáze, R0 resekcí, chemosenzitivitou a bez mimojaterního šíření [10, 11].
Image 2. Metastáza karcinomu prsu v pravém jaterním laloku Fig. 2. Breast carcinoma metastasis in the right liver lobe 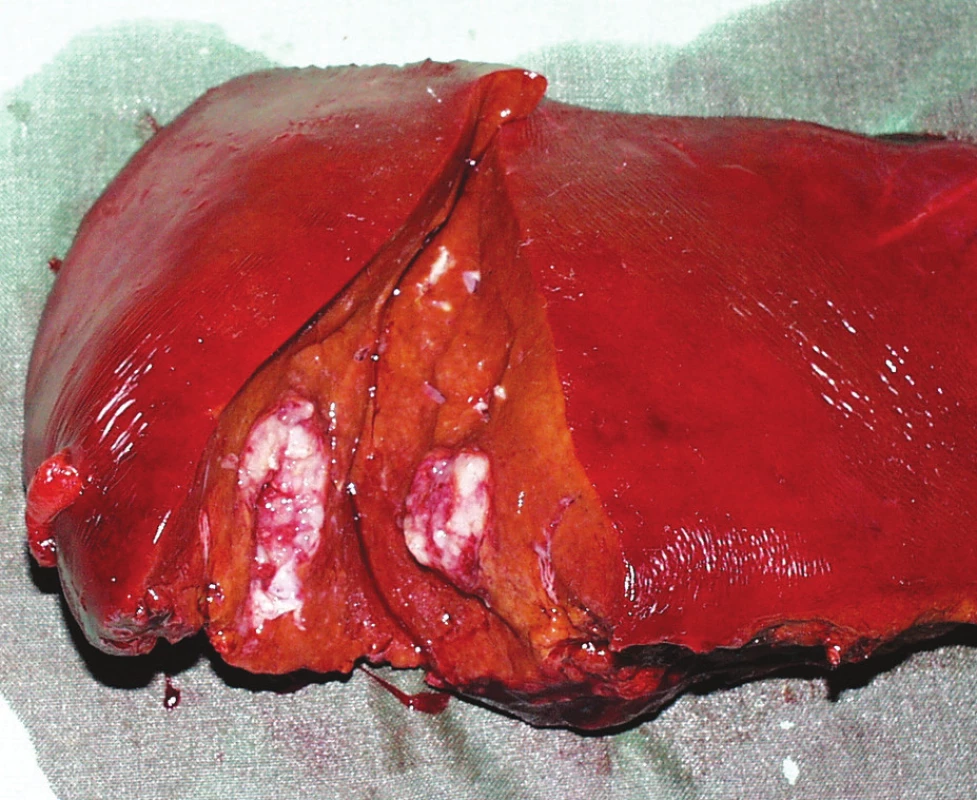
NNJM přicházejí asi u 50 % nemocných s renálním karcinomem (Obr. 3), z nichž jen 20 % má jaterní parenchym jako jediný cílový orgán [12]. K prognostickým faktorům jaterní resekce či RFA patří: bezpříznakový interval kratší 24 měsíců od první operace, průměr metastázy menší 5 cm, R0 resekce a nepřítomnost mimojaterních metastáz [13]. Při dodržení těchto podmínek jsou dlouhodobé výsledky chirurgické léčby uspokojivé, 44,4 % nemocných v našem souboru přežívalo 3 roky.
Image 3. Metastáza renálního karcinomu v pravém laloku jater Fig. 3. Renal carcinoma metastasis in the right liver lobe 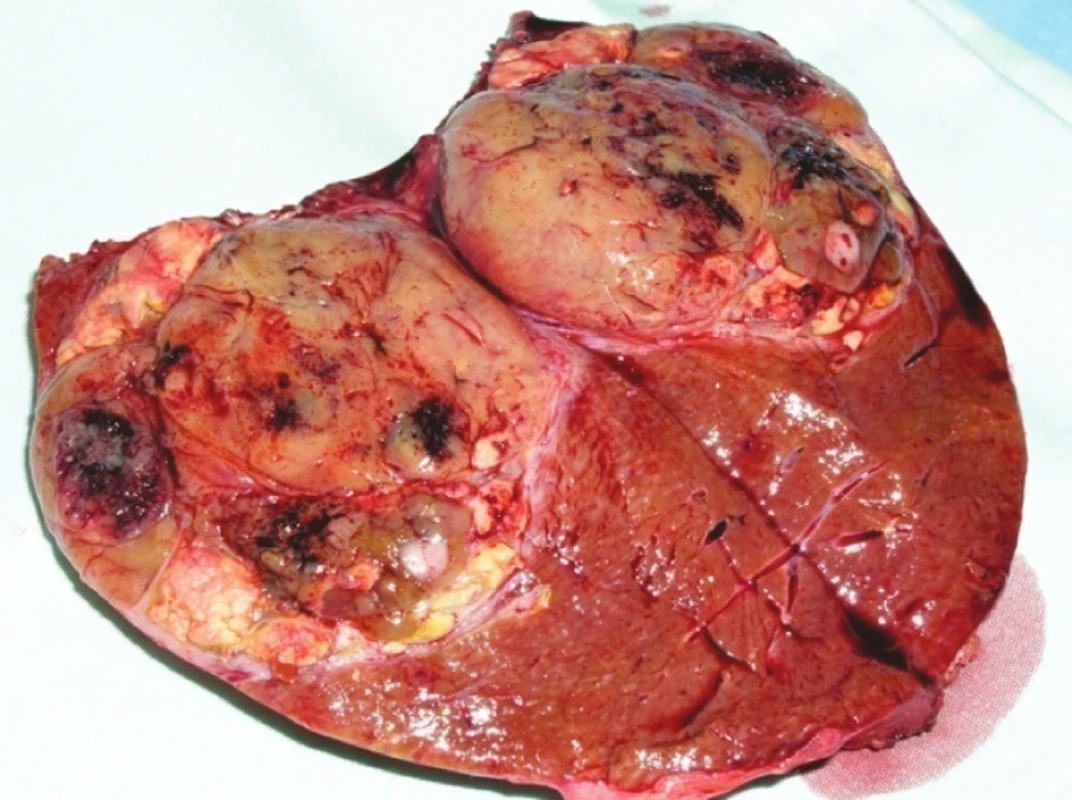
NNJM gynekologických nádorů [14] jsou jen velmi zřídka izolované na játra, v době diagnózy se většinou jedná o generalizované onemocnění. Chirurgická léčba NNJM má zde spíše cytoreduktivní charakter. Pokud se jedná o izolované jaterní postižení a NNJM jsou chemosenzitivní, pak šance nemocné na dlouhodobé přežívání je dobrá.
Metastázy maligního melanomu [15] do jater mají původ buď v kožním nebo uveálním melanomu, který má z hlediska chirurgické léčby lepší prognózu (5 let přežije asi 20 % nemocných) než jeho kožní forma, kde nebylo zaznamenáno pětileté přežití po chirurgické léčbě NNJM. Toto onemocnění je charakterizováno vysokým stupněm (70–80 %) jaterních a systémových recidiv po chirurgickém výkonu na játrech. Chemoterapie (např. cisplatina, mitomycin C) a radioterapie mají jen slabý efekt. Biologická léčba interleukinem-2 a interferonem-γ je charakterizována značnou toxicitou a omezeným efektem.
Metastázy gastrointestinálního stromálního tumoru (považovaného za potenciálně maligní nádor) jsou zjištěny asi u 10 % nemocných v době primární diagnózy nádoru, avšak u řady nemocných je přítomno i mimojaterní šíření nádoru. Standardem léčby NNJM je inhibitor tyrozinkináz imatinib mesilát s léčebnou odpovědí dosahující až 70 %. Pro pacienty s intolerancí imatinibu je pak výhodný sunitinib malát. Pro resekční či RFA léčbu NNJM metastáz platí obecná pravidla jako u ostatních metastáz. Otázkou, kterou řeší v současnosti některé studie, zůstává, jaký nejvýhodnější postup využít. Slibnou se jeví neadjuvantní léčba inhibitory tyrozinkinázy, jaterní chirurgický výkon a následná adjuvantní léčba opět inhibitory tyrozinkinázy [16].
Ostatní NNJM jsou z prognostického hlediska po event. chirurgické léčbě velmi špatné (karcinom jícnu, žaludku, slinivky) s minimální (např. karcinom Vaterské papily) až žádnou nadějí na dlouhodobý efekt [17]. U těchto nemocných je nutné léčbu výrazně individualizovat s ohledem na biologickou aktivitu primárního nádoru, celkového stavu nemocného, lokalizaci a počtu NNJM, radikalitě výkonu, chemosenzitivitě a dalším faktorům. Jen u velmi malého počtu nemocných se podaří i při přísně individuálním výkonu dosáhnout delšího bezpříznakového přežití.
ZÁVĚR
Řada nemocných s NKJM mají velkou šanci na dlouhodobé přežití po chirurgickém výkonu. U nemocných s NNJM mají šanci pak nemocní s jaterními metastázami karcinomu prsu, renálního karcinomu a gynekologických nádorů. Každý nemocný s NKJM vyžaduje dokonalou předoperační týmovou rozvahu chirurga, onkologa, radiodiagnostika tak, aby měl zajištěnu patřičnou léčbu tak říkajíc „ušitou na míru“ s cílem maximálního prodloužení kvalitního života.
Práce vznikla za podpory grantů NS 9727-4 /2008, NS 10240-3/2009 a VZ MSM 0021620819.
Prof. MUDr. Vladislav Třeška, DrSc.
Chirurgická klinika LF UK a FN
Alej Svobody 80
304 60 Plzeň
e-mail: treska@fnplzen.cz
Sources
1. Shah, S. A., Bromberg, R., Coates A. Survival after liver resection for metastatic colorectal carcinoma in a large population. J. Am. Coll. Surg., 2007; 205 : 676–683.
2. Choi, E. U., Abdalla, E. K. Patient selection and outcome of hepatectomy for noncolorectal non-neuroendocrine liver metastases. Surg. Oncol. Clin. N. Am., 2007; 16 : 557–577.
3. O‘Rourke, T. R., Tekkis, P., Yeung, S., Fawcett, J., Lynch,S., Strong, R., Wall, D., John, T. G., Welsh, F., Rees, M. Long-term results of liver resection for non-colorectal, non-neuroendocrine metastases. Ann. Surg. Oncol., 2008; 15 : 207–218.
4. Laurent, Ch., Rullier, E., Feyler, A., Masson, B., Saric, J. Resection of noncolorectal and nonneurocrine liver metastases: late metastases are the only chance of cure. World J. Surg., 2001; 25 : 1532–1536.
5. Dejong, C. H. C., Parks, R. W., Currie, E., Piris, J., Redhead, D. N., Garden, O. J. Treatment of hepatic metastases of neuroendocrine malignancies: a 10-year experience. J. R. Coll. Surg. Edinb., 2002; 47 : 495–499.
6. Strosberg, J. R., Choi, J., Cantor, A. B., Kvols, L. K. Selective hepatic artery embolization for treatment of patients with metastatic carcinoid and pancreatic endocrine tumors. Cancer Control, 2006; 13 : 72–78.
7. Hodul, P., Malafa, M., Choi, J., Kvols, L. The role of cytoreductive hepatic surgery as an adjunct to the management of metastatic neuroendocrine carcinomas. Cancer Control, 2006; 13 : 61–71.
8. Martinez, S. R., Young, S. E.,Giuliano, A. E., Bilchik, A. J. The utility of estrogen receptor, progesterone receptor, and Her-2/ n status to predict survival in patients undergoing hepatic resection for breast cancer metastases. Am. J. Surg., 2006; 191 : 281–283.
9. Adam,R., Aloia, T., Krissat, J., Bralet, M. P., Paule, B., Giacchetti, S., Delvart, V., Azoulay, D., Bismuth, H., Castaing, D. Is liver resection justified for patients with hepatic metastases from breast cancer? Ann. Surg., 2006; 244 : 897–908.
10. Caralt, M., Bilbao, I., Cortés, J., Escartin, A. Lázaro, J. L.,Dopazo, C., Olsina, J. J., Balsells, J., Charco, R. Hepatic resection for liver metastases as part of the „oncosurgical“ treatment of metastatic breast cancer. Ann. Surg. Oncol., 2008; 15 : 2804–2810.
11. Furka, A., Halász, L., Szentkereszty, Z., Pósán, J., András, C., Sápy, P. Surgical treatment of liver metastases from breast cancer. Hepato-Gastroenterology, 2008; 55 : 1416–1418.
12. Thelen, A., Jonas, S., Benckert, C., Lopez-Hanninen, E., Rudolph, B., Neumann, U., Neuhaus, P. Liver resection for metastases from renal cell carcinoma. World J. Surg., 2007; 31 : 802–807.
13. Alves, A., Adam, R., Majno, P., Delvart, V., Azoulay, D., Castaing, D., Bismuth, A. Hepatic resection for metastatic renal tumors: Is it worthwhile? Ann. Surg. Oncol., 2003; 10 : 705–710.
14. Chi, D. S., McCaughty, K., Diaz, J. P. Guidelines and selection criteria for secondary cytoreductive Sumery in patients with recurrent, platinum-sensitive epithelial ovarian carcinoma. Cancer, 2006; 106 : 1933–1999.
15. Rose, D. M., Essner, R., Hughes, T. M. Surgical resection for metastatic melanoma to the liver: the John Wayne Cancer Institute and Sydney Melanoma Unit experience. Arch. Surg., 2001; 136 : 950–955.
16. Pohnán, R., Ryska, M., Doležel, R., Veverová, I., Linke, Z. Gastrointestinální stromální tumor - analýza vlastní sestavy pacientů, přehled literatury. Rozhl. Chir., 2009; 88 : 629–633.
17. Yamada, S., Fujii, T., Sugimoto, H., Kanazumi, N., Kasuya, H., Nomoto, S., Takeda, S., Kodera, Y., Nakao, A. Pancreatic cancer with distant metastases: A contraindication for radical surgery? Hepato-Gastroenterology, 2009; 56 : 881–885.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2010 Issue 3-
All articles in this issue
- Karcinom žaludku a současnost
- Karcinom žaludku – výskyt a řešení komplikací chirurgické léčby
- Iatrogenní poranění žlučových cest
- Naše zkušenosti s Free Hand kamerou
- Prodloužená profylaxe tromboembolismu při resekci kolorekta pro malignitu
- Počet uzlin u resekcí tlustého střeva pro kolorektální karcinom
- Jaterní metastázy jiného než kolorektálního původu
- Moderní algoritmy diagnostiky a léčby anorektálních píštělí na klinickém pracovišti – kazuistiky
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Jaterní metastázy jiného než kolorektálního původu
- Moderní algoritmy diagnostiky a léčby anorektálních píštělí na klinickém pracovišti – kazuistiky
- Iatrogenní poranění žlučových cest
- Počet uzlin u resekcí tlustého střeva pro kolorektální karcinom
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

