-
Medical journals
- Career
Domácí nutriční péče v České republice
Authors: Michal Šenkyřík
Authors‘ workplace: Interní gastroenterologická klinika LF MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Aleš Hep, CSc.
Published in: Vnitř Lék 2015; 61(7-8): 691-694
Category: Vanýsek´s day 2015
Overview
Domácí nutriční podpora zahrnuje aplikaci enterální a parenterální výživy v domácím prostředí při selhání přirozeného způsobu výživy. Domácí enterální výživa používá různé modality a přístupové cesty při zachování funkce střeva. Chronické intestinální selhání indikuje závislost na domácí parenterální výživě, která je podávána dlouhodobými centrálními žilními vstupy. Domácí nutriční péče zlepšuje kvalitu života pacienta a je ekonomicky výhodnější ve srovnání s hospitalizační péčí.
Klíčová slova:
domácí enterální výživa – domácí nutriční podpora – domácí parenterální výživa – chronické intestinální selhání – syndrom krátkého střevaÚvod
Počátky domácí nutriční podpory (DNP, home artificial nutrition – HAN) navazují na zdokonalení přípravků enterální a parenterální výživy v 70. letech minulého století. V České republice lze větší rozvoj sledovat od 90. let minulého století se zlepšením dostupnosti firemních přípravků a organizace nutriční péče.
Mezi hlavní důvody domácí nutriční podpory patří:
- porucha motility gastrointestinálního traktu (GIT)
- narušení digesce a resorpce
- chronické kachektizující nemoci
- léčba základního onemocnění
- některé případy anorexie
Aplikace výživy v domácím prostředí představuje možnost nutričního zabezpečení pacienta při selhání standardního příjmu živin nebo selhání výživové funkce střeva v domácím prostředí. Ve srovnání s hospitalizací umožňuje pacientovi vyšší kvalitu života a více stimulačních podnětů potřebných pro jeho rehabilitaci, mobilizaci a zlepšení psychického stavu. V neposlední řadě je domácí nutriční podpora levnější než podávání srovnatelné výživy za hospitalizace, včetně snížení obecně známých rizik spojených s pobytem v nemocnici [1,2].
Volba způsobu a cesty podání nutriční podpory doma se řídí stavem pacienta, resp. stavem jeho gastrointestinálního traktu (tab. 1). Preferována, pokud je to možné, má být vždy enterální cesta, která je fyziologičtější, levnější a přináší méně závažných komplikací. Parenterální a enterální cesta podání výživy však nestojí proti sobě, naopak na sebe často navazují nebo se vzájemně doplňují, jak umožňuje průběh onemocnění pacienta.
Table 1. Výběr způsobu nutriční podpory. Upraveno podle [3] ![Výběr způsobu nutriční podpory. Upraveno podle [3]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/6b43b2a3ac09e63d6ac8ac2f82c772b5.jpg)
Domácí enterální výživa
Domácí enterální výživa (DEV) by měla být použita u pacientů s funkčním zažívacím traktem, jejichž perorální příjem nestačí k pokrytí energetické a proteinové potřeby, resp. v některých terapeutických indikacích z důvodu nastolení střevního klidu. Nejčastějšími diagnózami dětí i dospělých jsou nádory a nenádorová neurologická onemocnění, způsobující symptomy dysfagie, malabsorpce, obstrukce a anorexie. V terapeutickém pojetí je, zvláště u dětí, nejčastější indikací léčba nespecifických střevních zánětů – Crohnovy nemoci.
Adekvátní nutriční podporou rozumíme podávání modulárních dietetik (proteinové nebo sacharidové přípravky k fortifikaci běžných pokrmů a tekutin), sippingu nebo enterální výživy, při němž lze vybírat ze širokého portfolia výrobků několika firem působících na českém trhu. Použít můžeme přípravky hypokalorické, normokalorické i hyperkalorické, nejčastěji polymerní, ev. oligomerní (oligopeptidové). Kromě standardního složení jsou k dispozici přípravky obohacené vlákninou, fortifikované bílkovinami, mikronutrienty nebo imunomodilačními substancemi, resp. orgánově specifické přípravky – s cílem specifického ovlivnění orgánové funkce (např. obohacení větvenými aminokyselinami pro pacienty s hepatopatií) nebo komorbidity, limitující dietu pacienta (např. diabetes mellitus, chronické ledvinné selhání apod). Cílová dávka jakéhokoliv přípravku enterální výživy současně zajišťuje dodávku běžné doporučené denní dávky minerálů, stopových prvků a vitamínů. Při dávkách pod 1 500 ml polymerního přípravku enterální výživy standardního složení není jejich množství dostačující a je doporučeno arteficiálně suplementovat mikronutrienty, např. parenterální cestou.
Podle situace volíme vhodnou přístupovou cestu do zažívacího traktu k aplikaci enterální výživy – popíjení (sipping), nazogastrická a nazojejunální sonda (NGS, NJS), perkutánní endoskopická gastrostomie (PEG), ev. perkutánní endoskopická gastro-jejunostomie (PEG-J), perkutánní endoskopická jejunostomie (PEJ), chirurgická gastrostomie a jejunostomie.
Správné užití sippingu (z anglického „srkání, popíjení“) představuje postupné perorální požití 125–300 ml balení ochuceného přípravku v rozmezí 1–2 hod, v počtu jednoho až několika balení přípravku denně. V případě nutnosti kompletní enterální výživy, bez kontraindikace jejího popíjení, může být tímto způsobem podáno i celkové denní množství (tzv. pitná enterální výživa).
V ostatních případech a zvláště při nutnosti hrazení většího objemu enterální výživy je nutné zavést arteficiální vstup, do kterého bude výživa podávána. (obr. 1, tab. 2). Bolusové žaludeční podávání respektuje přirozenou evakuační funkci žaludku, který umělou stravu dávkuje do aborálních částí GIT. Chlorovodíková kyselina v žaludeční šťávě pak vytváří přirozenou bariéru proti zavlečení infekce do horního GIT. Naopak podávání enterální výživy do tenkého střeva vyžaduje kontinuální aplikaci, nejlépe enterální pumpou, a sterilní manipulaci. Je třeba také upozornit na volbu vhodných lékových forem (kapky, sirupy, neretardované formy tablet, tablety bez speciálních povrchů), pokud mají být do arteficiálních vstupů podávány. Léky je třeba důsledně oddělit od aplikované enterální výživy [3,4].
Table 2. Rozdělení přístupů pro enterální výživu do GIT 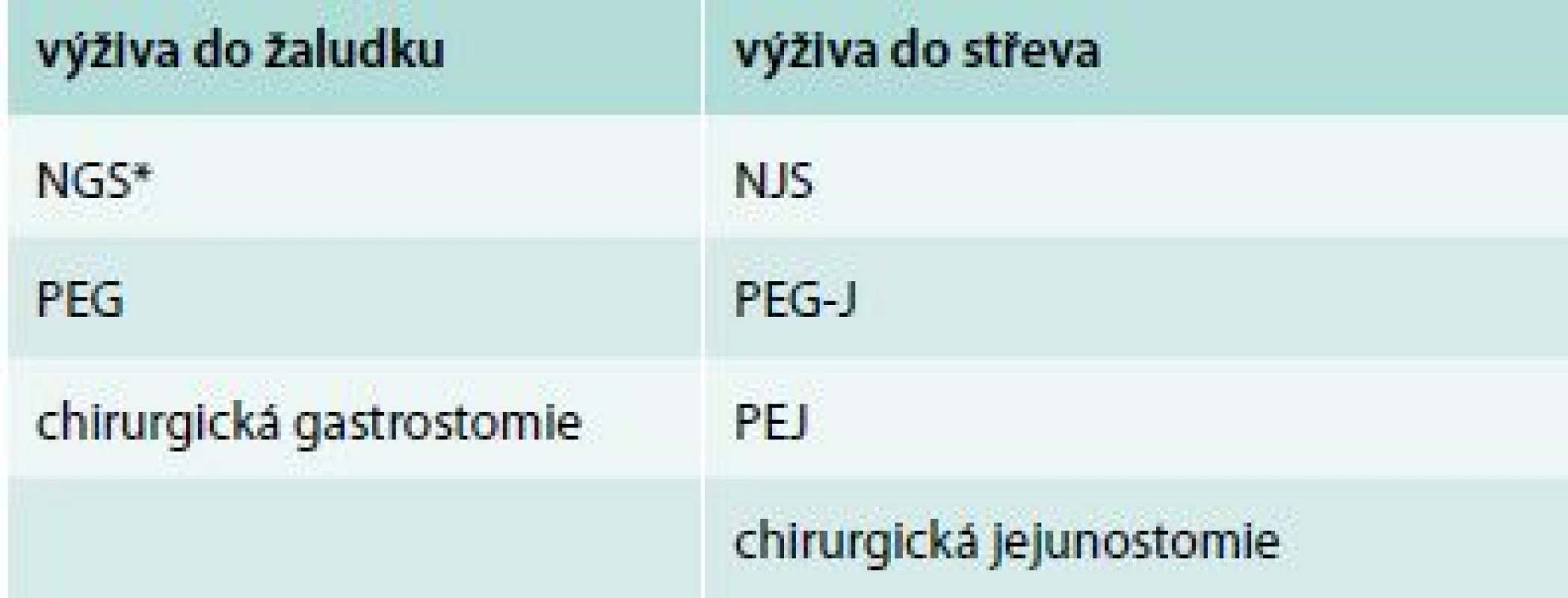
NGS – nazogastrická sonda NJS – nazojejunální sonda PEG – perkutánní endoskopická gastrostomie PEG-J – perkutánní endoskopická gastro-jejunostomie PEJ – perkutánní endoskopická jejunostomie * nevhodná pro dlouhodobé použití, resp. použití v následné a domácí péči Image 1. Použitelné vstupy pro domácí enterální výživu. Upraveno podle http://www.baxternutritionacademy.com 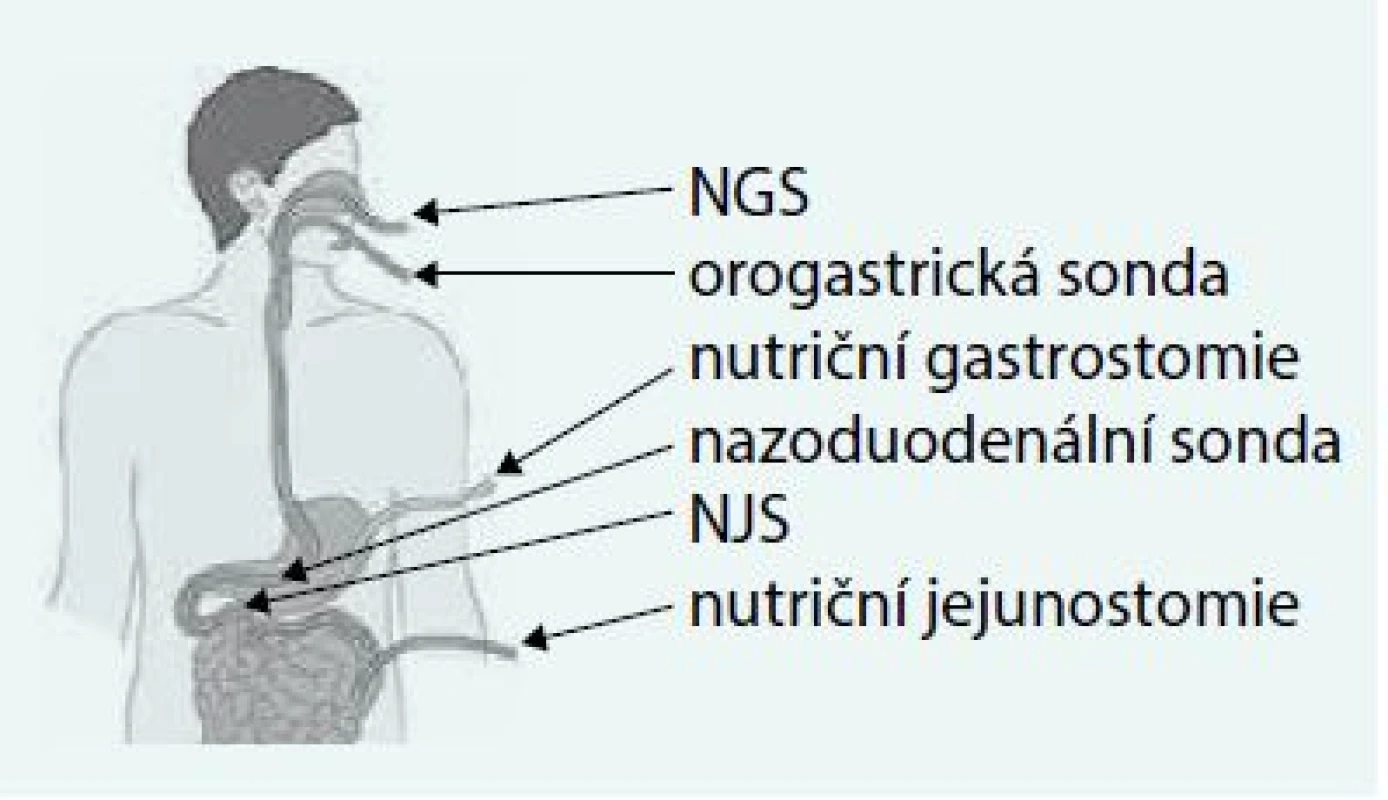
Domácí parenterální výživa
Domácí parenterální výživa (DPV), suplementační (doplňková k perorálnímu příjmu nebo k nekompletní enterální výživě) a totální (úplná, zcela zajišťující potřeby pacienta), představuje mnohem vzácnější modalitu domácí nutriční péče (prevalence 15/1 milion obyvatel). Je indikována při selhání výživové funkce střeva (chronické intestinální selhání, chronic intestinal failure – CIF, tab. 3) způsobené absolutní nebo relativní ztrátou resorpční plochy střeva (tab. 4). Nejčastější indikací je syndrom krátkého střeva a střevní obstrukce, u dospělých jako následek nádorového onemocnění, mezenteriální ischemie, chronického pooperačního nebo poradiačního postižení, u dětí při chronické střevní pseudoobstrukci (chronic intestinal pseudo-obstruction – CIPO), nenádorových chirurgických onemocněních, nekrotizující enterokolitidě a vrozených vadách. Typy syndromů krátkého střeva jsou uvedeny v tab. 5 [5,6].
Table 3. Rozlišení typů chronického střevního selhání 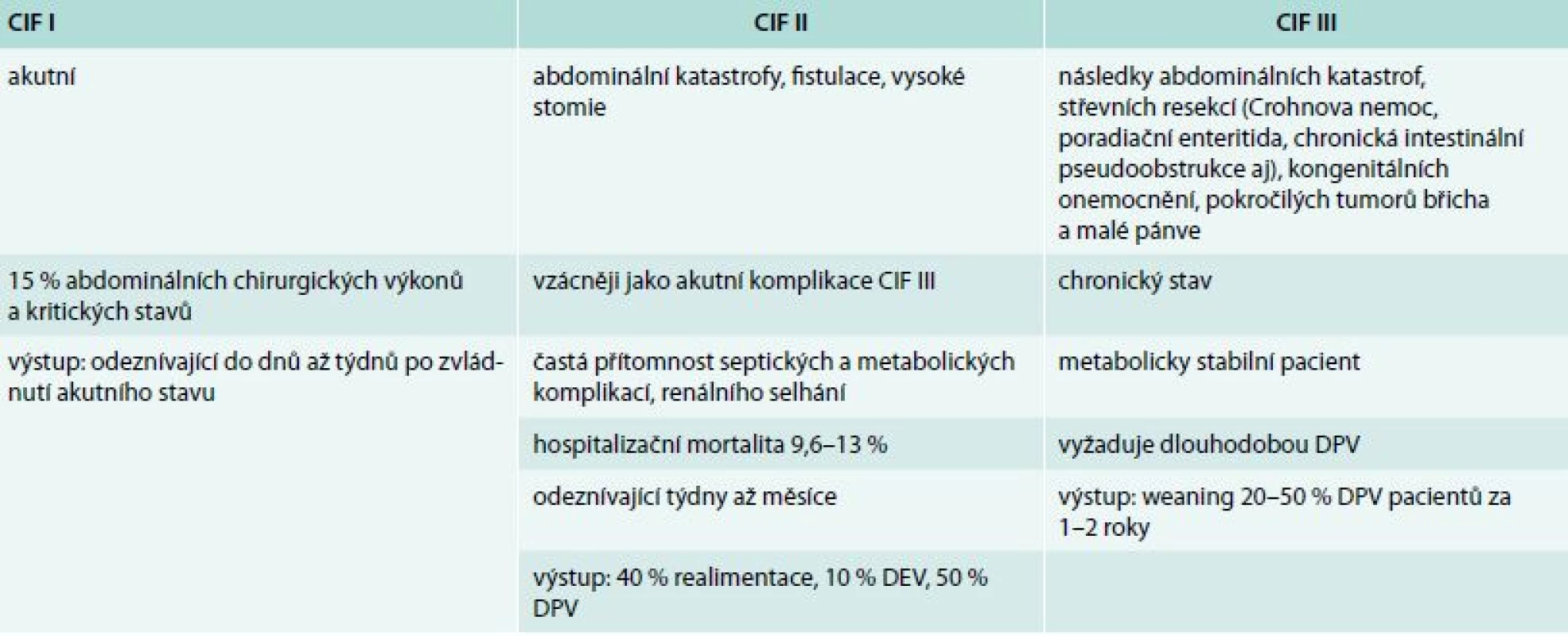
CIF – chronic intestinal failure/chronické střevní selhání DPV – domácí parenterální výživa Table 4. Vliv délky střeva na adaptaci na enterální příjem u syndromu krátkého střeva 
normální délka střeva (dle metody měření): 275–850 cm syndrom krátkého střeva: < 200 cm Table 5. Rozdělení typů syndromů krátkého střeva 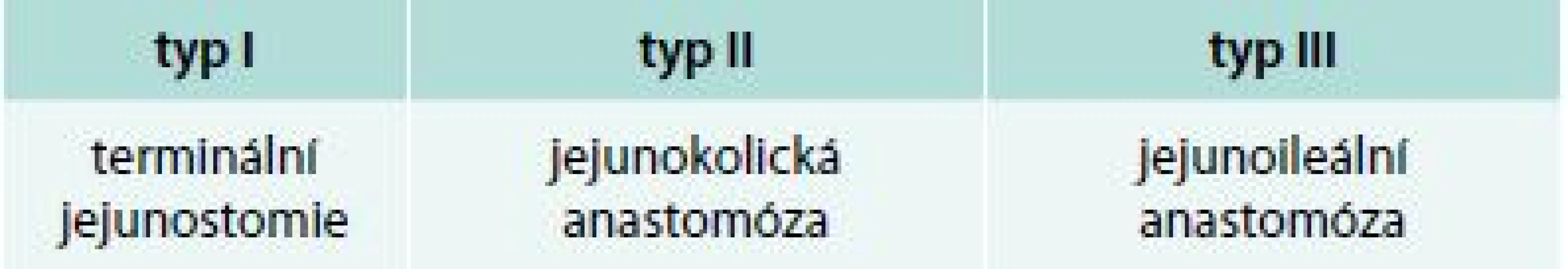
Dostupnost péče je zajišťována specializovanými centry DPV (aktuálně téměř 200 pacientů v 17 centrech pro dospělé a 7 dětských centrech v ČR). Předpokladem, kromě vlastní indikace, je dobrá spolupráce pacienta nebo rodiny při zaučení se technice domácího podávání za dodržení přísných sterilních kautel v přípravě. Může být využita i terénní domácí péče oprávněná k aplikaci parenterální výživy. Centra DPV, kromě vstupní edukace, materiálového zabezpečení a pravidelné dispenzarizace pacientů, zajišťují také lůžkové zázemí v řešení ev. komplikací, což jsou nejčastěji trombotické okluze nebo infekce trvalých vstupů. Z dlouhodobých problémů jsou pro pacienty na DPV nejzávažnější asociované hepatopatie ve formě steatózy a cholestázy (parenteral nutrition-associated liver disease – PNALD), vedoucí v některých případech až k cirhóze jaterní, a osteoporóza.
Pravidelné kontroly pacientů a zadávání některých sledovaných parametrů a vzniklých komplikací do fungujícího registru domácí parenterální výživy umožňuje zpětnou reflexi úspěšnosti podávané léčby. Jako úspěšná se např. hodnotí léčba s výskytem < 1,1 infekcí cévních vstupů na 1 000 katétrových dnů (odpovídá 1 katétrové sepsi za 2 roky).
Pro DPV používáme preformované nebo individualizované míchané vaky, podávané cestou trvalých cévních přístupů do magistrálních žil – tunelizovaný centrální žilní katétr, žilní port nebo přechodně inzerovaný periferní centrální katétr (peripherally inserted central catheter – PICC, obr. 2). Uvedené trvalé vstupy vyžadují speciální péči. Obecně je však nutné zdůraznit nevhodnost jejich používání pro jiné účely, přísně jednosměrný provoz (bez aspirace krve ze vstupu) a antibiotickou profylaxi při ev. intervenčních výkonech na pacientovi [7].
Image 2. Místa inzerce trvalých cévních vstupů pro DPV. Upraveno podle [10] ![Místa inzerce trvalých cévních vstupů pro DPV.
Upraveno podle [10]](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image/35775a9a7b8152aa29e6fcf23bad09cf.jpg)
Aplikace parenterální výživy v domácím prostředí je prováděna pomocí gravitačních setů s regulátory, infuzními pumpami, resp. nově pomocí mobilních infuzních pump, které neomezují denni aktivity a mobilitu pacienta (obr. 3 a–c).
Image 3. Mobilní infuzní pumpa pro parenterální výživu Mini RythmicTM PN+ společnosti Micrel Medical Devices 
(váha 290 g, životnost baterie 17 hod, infuzní rychlost až 400 ml/hod, konektibilita – možnost zpětné analýzy záznamu pumpy při kontrole pacienta). Zdroj: http://www.micrelmed.com Vlastní efekt DPV pro pacienta je obtížně měřitelný (kvalita života, fyzická zdatnost, vlastní ekonomická aktivita pacienta apod). Hodnocení musíme vždy vztahovat k původnímu záměru, se kterým pacient do programu DPV vstupoval. Tak lze rozlišit DPV trvalou (doživotní), přechodnou (do adaptace střeva, rekonstrukční operace nebo transplantace střeva) a preterminální (doživotní nebo do přechodu na symptomatickou terapii).
DPV představuje v současnosti srovnatelnou alternativu k transplantaci střeva, která je rezervována pro pacienty s vyčerpanými konzervativními možnostmi parenterální léčby selhání funkce střeva (např. vyčerpáních veškerých cévních vstupů, recidivující katétrové sepse apod) nebo těžkými komplikacemi DPV (pokročilé poškození jater asociované s parenterální výživou apod). Transplantace střeva tedy nemá být chápána jako preemptivní procedura ani alternativa DPV (srovnatelné 70-80% průměrné 5leté přežití u obou modalit), ale jako další krok při jejím selhání. Provádí se jako samostatný výkon, nebo současně s transplantací jater ev. v rámci multiviscerální transplantace [8].
Samostatnou kapitolu tvoří tzv. preterminální domácí parenterální výživa pacientů s pokročilým nádorovým onemocněním paralyzujícím GIT, jejichž nedostatečný perorální příjem limituje přežití více než nádor. Zvažována má být u pacientů s očekávanou dobou přežití více než 3 měsíce, v dobrém klinickém stavu (Karnofského skóre > 50 % nebo Performance Status 0–2) a nemožností použití enterální výživy. Onkologický pacient i rodina musí být plně informováni o diagnóze, přínosu i komplikacích, které DPV přináší, a měla by být jasně definována kritéria pro ev. ukončení DPV v terminální fázi nádorového onemocnění [9].
Závěr
Domácí enterální a parenterální výživa představují v současnosti standardní léčebné modality umožňující zachování jisté kvality života v domácím prostředí i přes závažnost základního onemocnění. Dokumentují neustálý vývoj a zdokonalování medicínských postupů a trendy k minimalizaci hospitalizace těchto skupin pacientů z důvodu nutričního zajištění, což finálně přináší zlepšení kvality života pacientů i nižší ekonomické náklady na ambulantní léčbu.
V článku byla použita data Registru domácí nutriční podpory (REDNUP) a Registru domácí parenterální výživy.
MUDr. Michal Šenkyřík
msenkyrik@fnbrno.cz
Interní gastroenterologická klinika LF MU a FN Brno
www.fnbrno.cz
Doručeno do redakce 20. 4. 2015
Přijato po recenzi 20. 5. 2015
Sources
1. Pertkiewitz M et al. Home artificial nutrition. In: Sobotka L, Allison SP (ed). Basics in Clinical Nutrition. 4th ed. Galén: Praha 2011 : 689–695. ISBN 978–80–7262–821–6.
2. Van Gossum A et al. Home artificial Nutrition. In: Bozzetti F, Staun M, van Gossum A (eds). Home Parenteral Nutrition. 2nd ed. Cabi 2015 : 14–24. ISBN 978–1780643113.
3. Zadák Z. Výživa v intenzivní péči. 2. vyd. Grada: Praha 2008. ISBN 978–80–247–2844–5.
4. Cano N, Fiaccadori E, Tesinsky P et al. ESPEN (European Society for Parenteral and Enteral Nutrition). ESPEN Guidelines on Adult Enteral Nutrition: Adult renal failure. Clin Nutr 2006; 25(2): 295–310.
5. Staun M, Pironi L, Bozzetti F et al. ESPEN Guidelines on Parenteral Nutrition: Home Parenteral Nutrition (HPN) in adult patiens. Clin Nutr 2009; 28(4): 467–479.
6. Pironi L, Arends J, Baxter J et al. Home Artificial Nutrition & Chronic Intestinal Failure and the Acute Intestinal Failure Special Interest Groups of ESPEN. ESPEN endorsed recommendations. Definition and classification of intestinal failure in adults. Clin Nutr 2015; 34(2): 171–180.
7. Víšek J, Maňák J, Safránek R et al. Péče o tunelizované žilní katétry u nemocných na domácí parenterální výživě podle současných doporučení. Vnitř Lék 2012; 58(12): 955–957.
8. Pironi L, Joly F, Forbes A et al. Long-term follow-up of patients on home parenteral nutrition in Europe: implications for intestinal transplantation. Gut 2011; 60(1): 17–25.
9. Bozzetti F et al. Home Parenteral Nutrition in Cancer Patients. In: Bozzetti F, Staun M, van Gossum A et al. Home Parenteral Nutrition. 2nd ed. CABI 2015 : 118–137. ISBN 978–1780643113.
10. Sands MJ. Vascular access in the adult home infusion patient. J Parenter Enteral Nutr 2006; 30:( Suppl 1): S57-S64).
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2015 Issue 7-8-
All articles in this issue
- Transplantace pankreatu: současný stav a výhledy do budoucna
- Tumory a transplantace jater
- Transplantace solidních orgánů v České republice
- Konopí – léčba budoucnosti?
- Novinky v léčbě akutního nevarikózního krvácení do horní části gastrointestinálního traktu
- Domácí nutriční péče v České republice
- Vitamin D – stará látka s novými perspektivami
- Možnosti endoskopického řešení polypoidních a nepolypoidních lézí v kolon
- Obyčejná nemoc – apendicitida
- Platí „LDL-hypotéza“ i pro pacienty s diabetem?
- Snížení krevního tlaku – léčbou dalších rizikových faktorů
- Jak na dyslipidemii u pacientů s metabolickým syndromem
- Transplantace ledviny při inkompatibilitě krevní skupiny – úvodní zkušenosti programu
- Takotsubo (stresová) kardiomyopatie – co se změnilo? – editorial
- Rizikové faktory vzniku karcinomu štítné žlázy – editorial
- Takotsubo kardiomyopatie, klinické zkušenosti s onemocněním a jednoletá prognóza pacientů
- Infuzní toxicita rituximabu u nemocných s chronickou lymfocytární leukemií
- Kardiovaskulární účinky léčby GLP-1 agonisty se zaměřením na liraglutid
- Transkatétrová implantácia aortálnej chlopne – indikácie, priebeh intervencie a výsledky
- Hepatorenální syndrom – patofyziologie, diagnostika a léčba
- Rizikové faktory vzniku karcinomu štítné žlázy
-
Erektilná dysfunkcia ako prvý znak systémových cievnych chorôb a orgánovovaskulárnych artériových ischemických chorôb
Odporúčania a výzva Angiologickej sekcie Slovenskej lekárskej komory (2015)
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Obyčejná nemoc – apendicitida
- Transkatétrová implantácia aortálnej chlopne – indikácie, priebeh intervencie a výsledky
- Hepatorenální syndrom – patofyziologie, diagnostika a léčba
-
Erektilná dysfunkcia ako prvý znak systémových cievnych chorôb a orgánovovaskulárnych artériových ischemických chorôb
Odporúčania a výzva Angiologickej sekcie Slovenskej lekárskej komory (2015)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

