-
Články
- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Nádory prsu
Vyšlo v časopise: Klin Onkol 2015; 28(Supplementum 1): 71-82
Kategorie: Nádory prsu
XIII. Nádory prsu
XIII/ 46. SEKRECE Z BRADAVKY – DIAGNÓZA, CHIRURGICKÁ TERAPIE
Gatěk J.1, Vrána D.2, Vážan P.3, Zábojníková M.4, Duben J.5
1 Chirurgické oddělení, Nemocnice Atlas, Zlín, 2 Onkologická klinika LF UP a FN Olomouc, 3 VELAB, Bioptická a cytologická laboratoř, Zlín,4 Oddělení klinické onkologie, Komplexní onkologické centrum, Krajská nemocnice T. Bati, Zlín, 5 Gastroenterologická ambulance, Nemocnice Atlas, Zlín
Východiska: Sekrece z bradavky je relativně velmi častá stížnost v mamologických poradnách. Jedná se o třetí nejčastější symptom po hmatných útvarech na prsu a mastodynii, vyskytující se asi u 3–10 % žen navštěvujících mamární poradnu. Sekrece z bradavky je obvykle způsobena benigní lézí, ale také může být prvním symptomem karcinomu prsu. Cílem retrospektivní studie bylo zjistit patologický podklad operovaných pacientek se sekrecí z bradavky. Materiál a metody: V období od ledna 2004 do prosince 2013 na Chirurgickém oddělení Nemocnice Atlas ve Zlíně bylo operováno 917 pacientek s karcinomem prsu a 665 s benigní lézí. Diagnóza sekrece z prsu byla operována u 31 pacientek. U každé pacientky bylo rutinně předoperačně provedeno podrobné klinické vyšetření, cytologické, sonografické a mamografické. Úspěšná duktografie byla provedena u třetiny pacientek. Výsledky: Do studie byly zařazeny pouze pacientky, které byly operovány. Průměrný věk byl 51 let (od 24 do 72). U žádné z pacientek nebyla patrná žádná palpační ani viditelná masa, nebyla detekována patologie na sonografii a mamografii. Duktografie odhalila papilom 7krát. Cytologie byla u 26 pacientek negativní, atypická hyperplazie byla 5krát, maligní buňky byly detekovány jen jedenkrát DCIS. Cytologie byla negativní 1krát u pacientky s definitivním nálezem intraduktální papilokarcinom. Sekrece z bradavky byla provázena s jednou nebo více epizodami krvavé sekrece u všech pacientek. Histopatologické výsledky benigní 28krát. Intraduktální papilom 11krát, papilomatóza 5krát, fibrocystické mastopatie 8krát, mastitis 2krát, papilom s atypickou duktální hyperplazií (DIN 1B) 3krát, 2krát byl nález maligní, DCIS 1krát, intraduktální papilokarcinom 1krát. Duktektomie byla provedena 28krát a 1krát konzervativní výkon se sentinelovou biopsií. Mastektomie a biopsie sentinelové uzliny byla provedena 1krát u pacientky s DCIS pro nemožnost dosáhnout volné okraje. Recidivu sekrece jsme registrovali 1krát z papilomu přímo z bradavky. Závěr: Sekrece z bradavky může u žen způsobit úzkost, diskomfort. Strach z maligního onemocnění může ovlivnit kvalitu života. Naše výsledky potvrdily, že sekrece z bradavky nepatří k prvním příznakům karcinomu prsu, avšak karcinom může vyloučit pouze chirurgický výkon.
XIII/ 47. Absence hot-spot po lymfoscintigrafii u karcinomu prsu – analýza 101 případů
Zapletal O., Coufal O.
Oddělení chirurgické onkologie, MOÚ, Brno
Lymfoscintigrafie před operací u pacientek s karcinomem prsu je dnes dominantní metoda využívaná pro detekci sentinelových uzlin. Ne vždy se však při lymfoscintigrafickém vyšetření zobrazí axilární horké ložisko. Neexistuje jednoznačné a všeobecně přijímané doporučení, jak v takových případech postupovat. Cílem práce bylo zjistit četnost lymfoscintigrafických (LSG) vyšetření k detekci sentinelové uzliny u karcinomu prsu na našem pracovišti, při nichž nedošlo k zobrazení axilárního horkého ložiska, odhadnout možné faktory, které se na neúspěchu vyšetření mohou podílet, zjistit reakce operatérů na zmíněnou situaci a formulovat obecné doporučení, jak při neúspěšném LSG vyšetření postupovat. V letech 2000–2013 bylo v MOÚ v dané indikaci provedeno 4 156 vyšetření, při nichž jsme zaznamenali celkem 101 případů pacientek, u nichž bylo předoperační lymfoscintigrafické vyšetření neúspěšné – nebylo možné detekovat ložisko aktivity ve spádových lymfatických uzlinách. Retrospektivně jsme zjišťovali, jaké byly možné rizikové faktory pro neúspěšnou detekci a jaký byl další zvolený postup operatéra. Mezi nalezené rizikové faktory patří především předchozí chirurgický výkon na prsu nebo v axile, nádorová obturace lymfatické drenáže, absence masáže místa aplikace indikátoru a kratší doba snímání. Operatéři na neúspěch LSG vyšetření reagovali nejčastěji aplikací barviva a explorací axily, vynecháním zákroku na uzlinách, případně axilární disekcí. Nezobrazí-li se v axile depo aktivity, doporučujeme použít vitální barvení a chirurgicky explorovat axilu. Pokud se identifikace sentinelové uzliny nezdaří ani kombinovanou metodou, je nutno zvolit chirurgický výkon dle individuálního vyhodnocení klinického kontextu.
Práce byla podpořena grantovým projektem MZ ČR – RVO (MOÚ, 00209805).
XIII/ 48. SentiMag®, systém k detekci sentinelových uzlin u karcinomu prsu – první zkušenost v ČR
Coufal O.1, Fait V.1, Chrenko V.1, Žaloudík J.2
1 Oddělení chirurgické onkologie, MOÚ, Brno, 2 ředitelství, Masarykův onkologický ústav, Brno
Východiska: Biopsie sentinelové uzliny je nepodkročitelným standardem v chirurgické léčbě karcinomu prsu. Existují různé možnosti, jak sentinelovou uzlinu detekovat. Dosud nejpoužívanější je aplikace radioaktivně značeného indikátoru (radioizotopu), případně v kombinaci s vitálním barvením. Novým postupem, vyvinutým pro detekci sentinelové uzliny, je systém SentiMag®. Indikátorem je zde látka Sienna+® obsahující magnetické částice SPIO (superparamagnetic iron oxid particles), které se hromadí v sentinelové uzlině, kde je jejich přítomnost zjišťována pomocí speciální sondy detekující magnetické pole. Potenciální výhodou oproti aplikaci radioizotopu je absence radioaktivity a oproti vitálnímu barvení možnost perkutánní detekce magnetické kontrastní látky. Celou proceduru sentinelové biopsie je možno zajistit pouze v rámci chirurgie, odpadá nutnost návaznosti na pracoviště nukleární medicíny. Evropská multicentrická studie potvrdila použitelnost této metody v klinické praxi a její srovnatelnost s použitím radioizotopu. Nevyjasněná je zatím role případných přetrvávajících zbytků látky Sienna+® v prsu při interpretaci případného vyšetření prsů nukleární magnetickou rezonancí. Metoda disponuje příslušným CE certifikátem, v ČR však nebyla dosud použita. V příspěvku budeme prezentovat naše první zkušenosti s jejím použitím v klinické praxi. Soubor pacientů a metody: V době přihlašování konferenčních příspěvků byly k dispozici pouze dílčí údaje od prvních šesti pacientek operovaných po současné aplikaci radioizotopu a látky Sienna+. Předpokládáme, že k datu konference budou k dispozici předběžné výsledky pilotní studie zahrnující 20 pacientek. Výsledky: Z úvodních velmi limitovaných zkušeností lze konstatovat, že metoda je v praxi použitelná. Podrobněji výsledky rozpracujeme až po dokončení pilotní studie a budeme je prezentovat v konferenčním příspěvku. Závěr: SentiMag® je nový systém k detekci sentinelových uzlin, který prokázal svou použitelnost u mamárních karcinomů v multicentrické evropské studii a při operacích prvních pacientek operovaných v MOÚ. Až další praxe ukáže, do jaké míry dozná metoda rozšíření v klinické praxi u karcinomu prsu a potenciálně i u jiných nádorů, kde je sentinelová biopsie klinicky relevantní.
Práce byla podpořena grantovým projektem MZ ČR – RVO (MOÚ, 00209805).
XIII/ 49. Závěry studie nežádoucích následků operací mízních uzlin pro karcinom prsu v MOÚ
Vrtělová P.1, Coufal O.1, Selingerová I.2, Krsička P.1
1 Oddělení chirurgické onkologie, MOÚ, Brno, 2 Masarykův onkologický ústav, Brno
Východiska: Výkony na regionálních lymfatických uzlinách jsou tradiční součástí diagnosticko-terapeutických postupů u karcinomu prsu. Kompletní odstranění podpažních uzlin (disekce axily) je zatíženo rizikem trvalých následků. Nejčastějšími konsekvencemi jsou lymfedém horní končetiny a hrudní stěny, změny senzitivní inervace axily a dorzomediální plochy paže a omezení hybnosti ramene na operované straně. Z dosavadních studií nicméně vyplývá, že určitý podíl pacientek může mít dlouhodobé problémy (parestezie, lymfedém, serom) i po pouhé biopsii sentinelové uzliny (SNB). Soubor pacientů a metody: Srovnáváme frekvenci objektivních a subjektivních ukazatelů pooperační morbidity mezi pacientkami se SNB a disekcí axily operovanými v MOÚ pro časné stadium karcinom prsu. Studie byla rozdělena do dvou částí. Prospektivně byl u 207 pacientek operovaných v letech 2010–2012 srovnáván v období 6 měsíců a 1 roku rozdíl v obvodech paže a předloktí, abdukci ramene, svalové síle paže a změnách senzitivní inervace v oblasti n. intercostobrachialis (ICBN). Objektivní měření byla doplněna informacemi o subjektivním hodnocení formou dotazníku (pacientky klasifikovaly intenzitu parestezií v axile a na paži, otoků horní končetiny, omezení hybnosti ramene, snížení svalové síly, obratnosti a citlivosti paže). U každého z těchto parametrů byl pomocí statistického testování ověřován vzájemný rozdíl jak mezi oběma skupinami pacientek v daném časovém období, tak vývoj v jednotlivých skupinách v časové ose. V retrospektivní části byly získány od 172 pacientek operovaných v letech 2006–2007 informace o subjektivním hodnocení (viz výše) 5 let po operaci. Výsledky: Ve srovnání s axilární disekcí bylo v našem souboru u pacientek po SNB prokázáno statisticky významné snížení četnosti klinicky významného lymfedému horní končetiny a poruch senzitivní inervace ICBN v obou sledovaných obdobích, výsledky odpovídaly subjektivnímu vnímání potíží. Omezení abdukce a svalové síly paže bylo statisticky významné jen v 6 měsících, bez korelátu v subjektivním hodnocení. Konkrétní data budou uvedena v prezentaci. Závěr: Naše studie potvrdila předpoklad nižší pooperační morbidity po SNB ve srovnání s disekcí axily, přesto zůstává určité procento pacientek po SNB s trvalými obtížemi. Tento fakt je nutno zohlednit při indikacích SNB u karcinomů in situ, u nichž je žádoucí předoperační stanovení prediktorů možné invaze v resekátu.
Práce byla podpořena grantovým projektem MZ ČR – RVO (MOÚ, 00209805).
XIII/ 363. Estetické operace prsu
Justan I., Coufal O.
Oddělení chirurgické onkologie, MOÚ, Brno
Východiska: Za posledních 6 let se počet estetických chirurgických výkonů zdvojnásobil. Tento trend se netýká pouze žen, ale zvyšují se i počty mužů podstupujících estetické operace prsu. Pokud tento trend bude i nadále pokračovat, je velmi pravděpodobné, že se běžně s pacienty po korekčních operacích prsů budou setkávat stále častěji i kolegové v jiných oborech. Cíl: Cílem sdělení je zvýšit povědomí mezi ne-chirurgicky zaměřenými kolegy o technikách estetické chirurgie a používaných přípravcích. U žen jednoznačně vede augmentace prsů, která je následována modelací prsů. Při kosmetických augmentacích se majoritně používají gel-silikonové implantáty, výjimečně se zvětšení prsů provádí pomocí vlastního tuku. U mužů většina operací řeší různé formy gynekomastií nebo se zaměřuje na úpravu hrudníku po redukcích váhy. Specifickou skupinou jsou pak transsexuální pacienti, u kterých se započne s chirurgickou přeměnou. Závěr: Moderní společnost klade velký důraz na atraktivitu těla a plastická chirurgie dokáže nabídnout stále kvalitnější metody k dosažení této vlastnosti. Zároveň přibývá i řada původně morbidně obézních pacientů, kteří zredukovali hmotnost a vyžadují korekci poprsí. Plastický chirurg je nezbytnou součástí procesu přeměny pohlaví u transsexuálů. Pohled společnosti na estetickou operaci se tak v průběhu posledních desetiletí mění. Přestala být utajovaným stigmatem a stala se společností liberálně akceptovanou.
Práce byla podpořena grantovým projektem MZ ČR – RVO (MOÚ, 00209805).
XIII/ 364. Onkoplastická chirurgie v léčbě karcinomu prsu
Coufal O., Justan I., Gabrielová L.
Oddělení chirurgické onkologie, MOÚ, Brno
Východiska: „Onkoplastická chirurgie“ je zavedený, mezinárodně užívaný pojem (oncoplastic surgery) označující zapojení metod plastické chirurgie do operační léčby onkologických pacientů. Jedná se o provázání resekčních a rekonstrukčních přístupů s cílem optimalizace kosmetického či funkčního efektu při zachování adekvátní chirurgické radikality. Výrazného rozšíření doznává onkoplastická chirurgie v léčbě nádorů prsu. Cíl: Cílem tohoto vzdělávacího příspěvku je seznámit posluchače přehlednou formou s konceptem onkoplastické chirurgie a na základě vlastních klinických zkušeností demonstrovat její uplatnění v léčbě nádorů prsu. Jedná se zejména o okamžité mamární rekonstrukce a o onkoplastické techniky parciálních mastektomií. V menší míře nalézají onkoplastické výkony uplatnění při resekcích rozsáhlejších nádorů nebo při řešení vzácnějších chirurgických komplikací. Závěr: Onkoplastická chirurgie se stává běžnou realitou při léčbě nádorů prsu v medicínsky vyspělých zemích. Náš příspěvek rozšíří zájemcům z řad odborné veřejnosti povědomí o některých onkoplastických postupech a v kontextu s dalšími přednáškami vzdělávacího bloku upozorní na některá specifika, která je nutno zohledňovat při diagnostice a léčbě pacientek po onkoplastických operacích.
Práce byla podpořena Evropským fondem pro regionální rozvoj a státním rozpočtem České republiky (OP VaVpI – RECAMO, CZ.1.05/ 2.1.00/ 03.0101) a MZ ČR – RVO (MOÚ, 00209805).
XIII/ 365. Úskalí radioterapie při časných rekonstrukcích prsu
Svoboda T.
Komplexní onkologické centrum, FN Plzeň
Východiska: Terapie karcinomu prsu je názorným příkladem nutnosti mezioborové spolupráce, především závisejícím na domluvě mezi chirurgy a onkology. Stejně, jako je zvažována neadjuvantní chemoterapie, vychází indikace onkologické léčby kromě předoperačních vyšetření především z operačního nálezu, typu provedeného výkonu a histopatologických charakteristik tumoru. Většina pacientek – převažují konzervativní prs šetřící výkony nebo bylo potvrzeno postižení svodných uzlin – bude absolvovat některou z forem pooperačního ozáření. Zatímco stanovení cílových objemů je poměrně standardní, tvorbu plánu a výpočet mohou zkomplikovat některé postupy související s okamžitou rekonstrukcí. Cíl: Okamžité rekonstrukční výkony dominují v případech, kde není indikace následné radioterapie pravděpodobná – u profylaktických výkonů u pacientek s BRCA pozitivitou nebo větších DCIS, event. drobných nádorů invazivních s vysokou pravděpodobností negativních uzlin. Lze se však pravidelně setkat s případy, kdy je třeba ozáření indikovat i po provedení rekonstrukce nebo zavedení implantátu či expandéru. Tyto cizí materiály mohou ovlivnit jak plánovací CT vyšetření, tak především výpočet ozařovacího plánu. Cílem naší práce bylo porovnání charakteristik a možného ovlivnění výpočtu, které mohou tyto změny znamenat pro homogenitu a další charakteristiky radioterapie. Ačkoliv radiační onkolog nebo fyzik mohou mít svou práci komplikovanější, je důležité, aby pacientka jak tolerancí, tak především ve svém výsledku nepoznala proti za jiných okolností standardnímu průběhu léčby žádný rozdíl. To znamená, že by mohlo být třeba výpočet určitým způsobem modifikovat, jindy lze však tyto změny zanedbat. Předvedeme některé medicínsko-fyzikální náležitosti, které jsme získali měřením. Závěr: Radioterapie je pro většinu nemocných s karcinomem prsu v jakémkoliv stadiu jednou ze základních léčebných modalit. Moderní přinejmenším 3D konformní ozáření připravené na podkladě CT dat bývá až na výjimky bezproblémově proveditelné. Pokud však nastupuje tato léčba až po výkonu plastických chirurgů, může výpočet ozařovacího plánu do určité míry ovlivnit např. zavedení silikonového implantátu, nebo především některých typů tkáňových expandérů. Naší snahou je tedy zabránit možnému nedozáření, či naopak přezáření, které by mohly nepříznivě ovlivnit v prvním případě prognózu onemocnění a riziko recidivy, ve druhém pak možné nežádoucí účinky radioterapie.
XIII/ 366. Naše zkušenosti s radioterapií po časné rekonstrukci prsu
Čoupek P.1, Čoupková I.1, Coufal O.2, Šlampa P.1, Procházka T.3
1 Klinika radiační onkologie, MOÚ, Brno, 2 Oddělení chirurgické onkologie, MOÚ, Brno, 3 Oddělení radiologické fyziky, MOÚ, Brno
Východiska: Rekonstrukce prsu po mastektomii pro karcinom hraje u pacientek z psychologického a sociálního hlediska významnou roli. Podle současných odborných poznatků nesnižuje účinnost protinádorové léčby a z onkologického hlediska pacientku nijak neohrožuje. Radioterapie patří mezi základní adjuvantní léčbu, neboť snižuje lokální recidivu po parciální a v určitých případech i po totální mastektomii a prodlužuje přežití pacientek s metastaticky postiženými regionálními lymfatickými uzlinami. Od počátku zavedení rekonstrukcí jako standardního postupu byly pokládány otázky, zda rekonstrukce neoddálí začátek adjuvantní radioterapie a zda radioterapie nezvýší pooperační komplikace a nezhorší kosmetické výsledky okamžitého rekonstrukčního zákroku. V našem sdělení prezentujeme na souboru pacientek léčených radioterapií po časné rekonstrukci prsu své vlastní zkušenosti. Soubor pacientů a metody: Na Chirurgickém oddělení MOÚ byla v letech 2006–2014 provedena časná rekonstrukce mammy po mastektomii u 169 pacientek. U 23 z nich byla indikována pooperační radioterapie. Celkem čtyři pacientky odmítly léčbu zářením a jedna pacientka byla ozařována mimo MOÚ. Na Klinice radiační onkologie MOÚ Brno bylo ozářeno 18 pacientek. Do ozařovaného objemu (CTV = klinický cílový objem) byla zaujata hrudní stěna, kůže a případně stejnostranná regionální lymfatická oblast axily, podklíčkových a nadklíčkových uzlin. Byla aplikována jednotlivá dávka 2,0 Gy, 25 frakcí ozáření, celková dávka záření v PTV byla 50 Gy/ 5 týdnů. V našem souboru 18 pacientek ozařovaných po časné rekonstrukci prsu jsme nepozorovali žádnou komplikaci během radioterapie či po jejím skončení. Postradiační reakce nebyla zvýšená, průběh radioterapie byl klidný a obvyklý. Rovněž nedošlo k poškození implantátu během radioterapie nebo po jejím skončení. Závěr: Časná rekonstrukce prsu musí být pečlivě indikována u vybrané skupiny pacientek s karcinomem mammy. Jde o relativně novou metodu léčby, po které je v některých případech indikována adjuvantní radioterapie na oblast hrudní stěny, kůže a na oblast lymfatických uzlin. V našem souboru jsme nepozorovali zvýšenou postradiační reakci v důsledku zavedeného implantátu, ani jsme nepozorovali vyšší procento komplikací u této skupiny pacientek. Rovněž nedochází k poškození implantátu v důsledku aplikovaného ionizujícího záření.
Podpořeno MZ ČR – RVO (MOÚ,00209805).
XIII/ 367. Obraz prsu po plastických a rekonstrukčních operacích v zobrazovacích diagnostických metodách
Schneiderová M.
Oddělení radiologie, MOÚ, Brno
Přibývá žen, u kterých byla provedena plastická operace prsu. Jsou to výkony estetické (augmentace prsu implantátem, korekční nebo redukční mamoplastiky), ale také výkony rekonstrukční po léčbě karcinomu prsu a výkony profylaktické pro vyšší riziko vzniku karcinomu prsu. Po operačních výkonech mohou nastat komplikace, které je nutné vyšetřit. Je nutné sledovat celistvost implantátů. A samozřejmě je potřeba u všech těchto žen provádět další pravidelné sledování pro včasný záchyt karcinomu prsu. V zásadě se můžeme setkat s těmito typy výkonů: 1) redukční mamoplastika, 2) implantáty, 3) rekonstrukce tukovým lalokem (TRAM, DIEP), 4) lipofilling. Výkony můžeme rozdělit na: 1) estetické, 2) profylaktické pro vysoké riziko vzniku karcinomu prsu, 3) rekonstrukční a korekční po terapii karcinomu prsu. Pro mamární diagnostiku tak vzniká nutnost seznámit se se specifickým pooperačním obrazem takového prsu v jednotlivých diagnostických metodách a osvojit si jej. A úkol v tomto terénu detekovat případný karcinom prsu. Pro sledování po plastických výkonech lze použít všechny zobrazovací metody – mamografii (MG), ultrasonografii (UZ) i magnetickou rezonanci (MR). Mnohdy je výhodná kombinace metod. Magnetická rezonance má nejlepší tkáňové a prostorové zobrazení, nevýhodou však zůstává vyšší cena, horší dostupnost a časová náročnost. Vzhledem k různým typům operací, případné kombinaci operací (jedna strana implantát, druhá strana lalok) a stavů a terénu, kde jsou prováděny (zdravá žena, stav po předchozí léčbě karcinomu prsu), je problematika velmi komplexní – jak v otázce volby diagnostické metody nebo jejich kombinace, tak ve výčtu možných patologií a jejich diferenciální diagnózy proti karcinomu prsu. Prezentace poskytne několik poznámek k této problematice. Samostatnou otázkou je algoritmus sledování žen po provedených rekonstrukčních výkonech prsu – po mastektomii pro karcinom prsu a po profylaktické operaci (druhého prsu po terapii karcinomu prsu, obou prsů u zdravých nosiček vysokého rizika). Liší se názory, zda vůbec sledovat, a pokud ano, pak jak často a jakou metodou. Někteří autoři uvádějí, že po rekonstrukční operaci prsu je riziko vzniku karcinomu sníženo na minimum a že další intenzivní sledování není nutné. Vznik karcinomu v prsu po provedené profylaktické rekonstrukční operaci se udává jako raritní. V poslední době ale údajů o těchto případech přibývá, a „skutečný“ výskyt tak může být otázkou času od provedení operace a jejich počtu. Zároveň začíná převažovat názor, že i zde je sledování vhodné.
Práce byla podpořena grantovým projektem MZ ČR – RVO (MOÚ, 00209805).
XIII/ 379. Karcinom prsu v souvislosti s těhotenstvím a kojením – vyhodnocení souboru pacientek ve VFN
Zimovjanova M.1, Tesařová P.1, Pavlišta D.2, Petruželka L.1
1 Onkologická klinika 1. LF UK a VFN v Praze, 2 Gynekologicko-porodnická klinika 1. LF UK a VFN v Praze
Východiska: Karcinom prsu diagnostikovaný v těhotenství a do jednoho roku po porodu se nazývá PABC (pregnancy associated breast cancer). Pacientky s karcinomem prsu do 35 let tvoří < 10 % všech nemocných s karcinomem prsu. Incidence karcinomu prsu stoupá s věkem. V důsledku trendu odkládání těhotenství po 30. roce věku se zvyšuje pravděpodobnost vzniku karcinomu prsu v souvislosti s těhotenstvím a s kojením. Interakce mezi těhotenstvím a karcinomem prsu jsou komplexní. Léčebná strategie u pacientek s PABC je volena individuálně s respektováním specifických klinických situací (např. trimestr gravidity). Soubor pacientů a metody: Soubor nemocných tvoří ženy s karcinomem prsu v těhotenství a do jednoho roku po porodu léčené na Onkologické klinice VFN v Praze v rámci Projektu 35. Projekt 35 byl zahájen v roce 2005 s cílem získat informace o epidemiologii, terapeutické strategii a klinických výsledcích léčby mladých pacientek s karcinomem prsu v ČR. Pacientky s karcinomem prsu léčené v průběhu gravidity chemoterapií byly sledovány na Gynekologicko-porodnické klinice VFN s ohledem na vývoj plodu, plánování a následné provedení porodu. V letech 2004–2015 bylo na našem pracovišti léčeno 58 pacientek s PABC, 23 nemocných mělo stanovenu diagnózu karcinomu prsu v průběhu těhotenství a 35 pacientek mělo karcinom prsu do jednoho roku po porodu. Medián věku v době diagnózy byl 32 let (rozmezí 23–43 let). Klinické stadium onemocnění: I 19 %, II 55 %, III 12 %, IV 14 %. Histopatologické charakteristiky onemocnění: IDC 91 %, G3 55 %, HR+ 47 %, HER3+ 29 %, triple-negativní C50 38 %. 43 pacientek podstoupilo genetické vyšetření, 21 nemocných (49 %) mělo prokázanou genetickou predispozici (BRCA1, BRCA2 a jiné predispoziční geny). Výsledky: V mediánu sledování 3,5 let byla v podskupině 23 pacientek s karcinomem prsu v těhotenství zaznamenána kompletní remise onemocnění u 15 žen (74 %), 2 pacientky s generalizací choroby a 6 nemocných zemřelo. V podskupině pacientek s karcinomem prsu do jednoho roku po porodu byla zaznamenána kompletní remise onemocnění u 21 nemocných (60 %), 5 pacientek s generalizací choroby a 9 nemocných zemřelo. Závěry: Prognóza mladých pacientek s PABC není příznivá. Diagnóza onemocnění bývá stanovena s časovou prodlevou a v pokročilejším klinickém stadiu. Vyšší riziko vzniku PABC se předpokládá u žen, které mají vyšší věk v době prvního porodu a u žen s hereditární predispozicí ke vzniku karcinomu prsu.
XIII/ 131. Neuroendokrinní nádory prsu – základní charakteristiky z registru MOÚ
Fabián P.1, Babánková I.2
1 Oddělení onkologické patologie, MOÚ, Brno, 2 1. úsek diagnostické bioptické patologie, MOÚ, Brno
Neuroendokrinní karcinomy (NEC) prsu jsou jednotkou definovanou WHO klasifikací, nicméně o její incidenci a biologickém chování je toho známo velmi málo a výsledky publikovaných studií jsou do určité míry rozporuplné. Definice uvádí morfologickou podobnost s NET gastroenteropankreatickými či pulmonálními a expresi neuroendokrinních markerů (zejména chromograninu a synaptofyzinu). NEC prsu se dělí na tři kategorie – low-grade, high-grade a NOS. První dvě odpovídají morfologií NEC jiných lokalizací. Třetí skupina zahrnuje mamární karcinomy definované histomorfologie, ale s prokázanou expresí neuroendokrinních markerů. Incidence NEC prsu je udávána v rozmezí 0,1–27 %, většina prací se ale shoduje na incidenci kolem 5 %, přičemž low-grade NEC výrazně převažují. Typický NEC prsu je G2 dle Nottinghamského systému, ER pozitivní, HER2 negativní, tedy luminálního A nebo B typu. Biologická povaha je podle některých autorů agresivnější, podle jiných se neliší ve srovnání s luminálními karcinomy prsu bez neuroendokrinní diferenciace. Diferenciální diagnóza NEC prsu zahrnuje zejména metastázy NEC jiných primárních lokalizací a je doporučeno klinickými metodami vyloučit NEC v jiné lokalizaci. Provedli jsme studii 645 konsekutivních primárních karcinomů prsu diagnostikovaných v MOÚ Brno od května 2004 do června 2005. Při imunohistochemickém průkazu chromograninu A, synaptofyzinu a CD 56 jsme nalezli 31 (4,8 %) karcinomů s pozitivitou alespoň jednoho z těchto markerů ve více než 50 % nádorových buněk. Z nich bylo 30 (96,8 %) případů ER pozitivních, z toho dva (6,5 %) s HER2 amplifikací, jeden tumor (3,2 %) byl triple-negativní. Věk pacientek v době diagnózy měl medián 62 let (25–89 let). Podle Nottinghamského systému byly nádory 13krát G1, 12krát G2 a 5krát G3. U jednoho případu grade nebyl stanoven. Z těchto nádorů s vysokou expresí neuroendokrinních markerů většina (21) morfologicky splňovala podmínku morfologické podobnosti s „karcinoidy“, a vyhovují tedy definici NEC podle WHO klasifikace. U několika nádorů, které byly primárně diagnostikovány jako NEC prsu, byl v době diseminace proveden Octreoscan s pozitivním výsledkem, což svědčí pro přítomnost somatostatinového receptoru v nádorových buňkách a biologickou příbuznost s gastroenteropankreatickými a plicními NET. Lze tedy vyslovit hypotézu o potenciálu k použití somatostatinových analog při léčbě těchto vzácných neoplazií.
Práce byla podpořena grantem Research Support Foundation, Vaduz, Lichtenstein.
XIII/ 281. Změna hormonálních receptorů u kostní metastázy karcinomu prsu
Grosman R., Chaloupka R., Cienciala J.
Ortopedická klinika LF MU a FN Brno
Hormonální receptory (HR) u karcinomu prsu patří mezi základní ukazatele povahy nádoru. Při metastazování dochází ke změně exprese receptorů u vzdálených metastáz, u metastatického postižení lokálních uzlin exprese zůstává stacionární. Vyhodnotili jsme bioptické vzorky 27 pacientek průměrně 36 měsíců (medián 30 měsíců) po operaci prsu a stanovili jsme expresi HR (progesteronových PgR a extrogenových ER) u primárního tumoru a kostní metastázy. Hodnota Karnofsky indexu při operaci metastázy byla průměrně 77 %. Statisticky významný pokles exprese u ER byl ve 12 případech (45 %), průměrná hodnota poklesu exprese byla 47 %. Ke zvýšení exprese u ER nedošlo. K poklesu exprese PgR došlo u 14 pacientek (51 %), u jedné pacientky (4 %), došlo ke vzestupu exprese o 20 %, průměrná hodnota poklesu byla 24 %. Pokles exprese HR u kostních metastáz při karcinomu prsu ukazuje na ztrátu hormonální kontroly nádorových buněk a dediferenciaci primárního nádoru. Vzhledem k tomu, že i u kostních metastáz byla potvrzena změna exprese HR, je vhodné bioptické vyšetření metastázy a zahájení cílené léčby včetně radikálního chirurgického ošetření metastázy.
XIII/ 130. Histopatologické parametry důležité pro indikaci neoadjuvance u karcinomu prsu: srovnání výsledků core biopsií s resekáty
Nenutil R.1, Holánek M.2, Petráková K.2
1 Oddělení onkologické patologie, MOÚ, Brno, 2 Klinika komplexní onkologické péče, MOÚ, Brno
Materiál a metody: Z databáze bylo vypsáno 268 konsekutivních mamárních resekátů pro karcinom bez neoadjuvantní léčby s dostupnými daty core biop-sií. Ty byly ve 124 případech provedeny na MOÚ, 144 pocházelo z jiných pracovišť. Výsledky: Z diskordancí v histologickém typu (tab. 1) jsou ze zkoumaného hlediska důležité neadekvátně diagnostikované lobulární karcinomy (sedm nediagnostikovaných v core, tři naopak z exstirpátu nepotvrzeny). Zdá se, že core biopsie poněkud podceňují i diagnózu mikropapilárního karcinomu (6 případů). Počet výrazně diskordantních případů v grade (tab. 2) je zanedbatelný (celkem 6, 2,4 %). Je dán limitovaným rozsahem odběru a artefakty v punkčních vzorcích. Shoda Ki-67 je statisticky vysoká (r = 0,68, p < 0,001) (tab. 3). Je zde ale náznak podcenění v punkčních biopsiích, zejména pokud se jako hranice zvolí 20 %. V 19 (19 %) případů výsledek stanovený z core představoval relativní kontraindikaci k nasazení neoadjuvance. Deset (10 %) případů nadhodnocení je ze sledovaného hlediska méně problematických, s hodnotami převážně do 30 %. Diskordance v ER (tab. 4) se objevila ve třech případech (3,7 %), kde pozitivita z punkce nebyla potvrzena v resekátu. Vždy se jednalo o nízké hodnoty (1, 5 a 15 %) u high-grade karcinomů, které v praxi nejsou z hlediska nasazení neoadjuvance kontraindikující. Stanovení HER2 amplifikace (tab. 5) bylo vysoce shodné. Ve dvou případech (2,2 %) nebyla vyšetřením resekátu HER2 amplifikace potvrzena. V jednom z nich se jednalo o polyzomii s hraničními hodnotami, ve druhém šlo o rozsáhlý klonálně heterogenní nádor s nízce amplifikovaným klonem oblasti axily. V jednom (1,1 %) případě šlo o nízkou amplifikaci v resekátu, která v core biopsii (mimo MOÚ) měla negativní IHC. Závěr: Core biopsie na MOÚ nemívají rutinně vyšetřen fenotyp. O to cennější je zjištěná vysoká shoda zásadních parametrů (grade, ER, HER2) u nálezů pocházejících z extramurálních pracovišť. Výsledek z punkce je tedy i v našich podmínkách spolehlivý. U Ki-67 je patrná tendence k podcenění v core biopsiích. Rovněž typizace nádoru se jeví jako méně jistá s tendencí k podcenění lobulárních a mikropapilárních karcinomů v punkcích.
Tab. 1. Histologický typ nádoru stanovaný core biopsií a v následném resekátu. 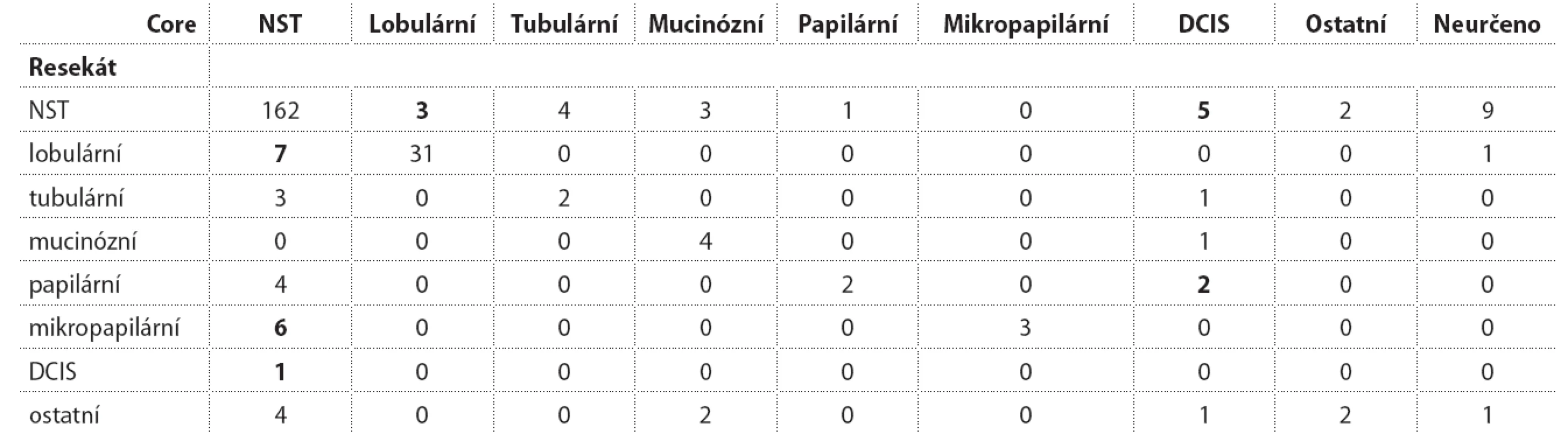
Tučně jsou označeny případy s potenciálním klinickým dopadem diskordance. n = 268 Tab. 2. Grade nádoru stanovený v core biopsii a následném resekátu. 
Tučně jsou označeny případy s potenciálním klinickým dopadem diskordance. * % z hodnititelných párů Tab. 3. Index Ki-67 stanovený v core biopsii a v následném resekátu. 
Tučně jsou označeny případy s potenciálním klinickým dopadem diskordance. * % z hodnotitelných párů Tab. 4. Estrogenový receptor stanovený v core biopsii a v následném resekátu. 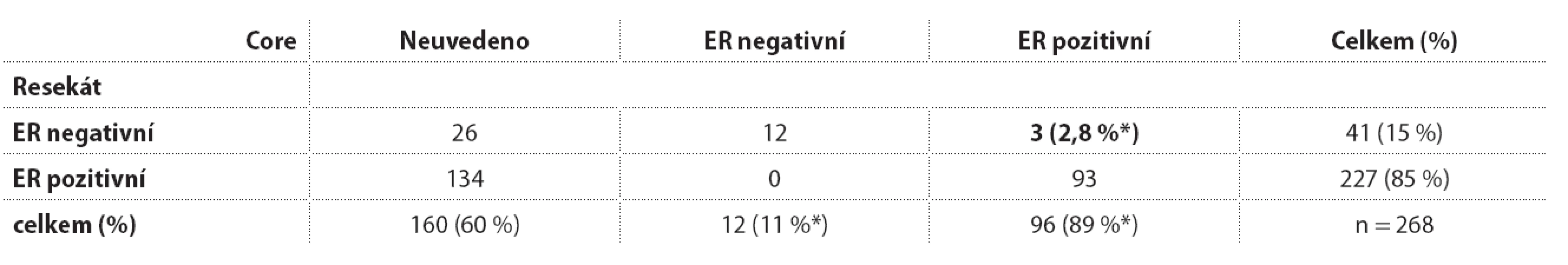
Tučně jsou označeny případy s potenciálním klinickým dopadem diskordance. * % z hodnotitelných párů Tab. 5. HER2 status stanovený v core biopsii a v následném resekátu. 
Tučně jsou označeny případy s potenciálním klinickým dopadem diskordance. * % z hodnotitelných párů Práce byla podpořena Evropským fondem pro regionální rozvoj a státním rozpočtem České republiky (OP VaVpI – RECAMO CZ.1.05/ 2.1.00/ 03.0101).
XIII/ 382. Neoadjuvantní hormonální léčba karcinomu prsu – jak dál?
Petruželka L.
Onkologická klinika 1. LF UK a VFN v Praze
Neoadjuvantní systémová terapie je ověřeným přístupem k léčbě nemocných s lokálně pokročilým karcinomem prsu (LABC). Její prvotní indikací byla konverze LABC do stadia vhodného k provedení chirurgického výkonu nebo konverze ablačního výkonu na prs záchovný. S přibývajícími znalostmi o biologii karcinomu prsu se k indikacím předoperační systémové terapie přiřadily agresivní nádory, které nemocnou spíš než suboptimálním chirurgickým výkonem ohrožují časnou diseminací nemoci. V tomto případě představuje neoadjuvantní chemoterapie (NACT) přístup časného zásahu do biologie nemoci. Protipólem je indukční hormonální terapie (HT), která je v stávajících doporučeních vymezena pro postmenopauzální nemocné s vysoce hormonálně senzitivním karcinomem prsu jako alternativa k toxické chemoterapii, která je spojena u pacientek vyšší věkové kategorie často s neakceptovatelnými nežádoucími účinky. Ukazuje se, že správně zvolená indukční HT může správně vybraným nemocným přinést stejné benefity jako léčba chemoterapií. Regrese nádorového objemu je synonymem pro senzitivitu nádoru k tomuto typu léčby. Při efektu HT v neoadjuvantní indikaci můžeme pak očekávat i její efekt pooperační. Potenciálně by se tedy, v krátké sekvenci po biopsii a před chirurgickým výkonem, mohla stát HT prediktorem benefitu adjuvantní HT. Vůbec nejočekávanější jsou v tomto ohledu výsledky studie POETIC. Velmi intenzivně jsou zkoumány také molekulární prediktory léčebné odpovědi na HT. Z frekvencí patologických kompletních remisí (pCR) u jednotlivých podtypů karcinomu prsu je zřejmé, že efekt HT je ve srovnání s NACT pozvolnější a méně výrazný. Počet pCR zřídka dosahuje 10 %. Prediktivní význam pCR na prognózu nemocných s ER – nádory se u ER+ nádorů vytrácí. Přežívání nemocných s hormonálně dependentním karcinomem prsu je obecně dobré, což dokládá, že pCR není v této skupině odpovídajícím prediktorem. Podle molekulárních charakteristik jsou nejlepším kandidátem pro HT luminální nádory typu A. Dosud nemáme randomizovanou studii, která by doložila rovnocenný efekt NACT a HT. Výsledky studie NeoCENT srovnávající chemoterapii FEC s letrozolem u nádorů s vysokou expresí hormonálních receptorů v kohortě postmenopauzálních pacientek jsou v očekávání. Naděje jsou vkládané také do multigenových esejí, jako jsou Oncotype DX či MammaPrint, které na základě molekulárního profilu predikují potřebu adjuvantní chemoterapie u ER+ časného karcinomu prsu. Prospektivní studie využívající tyto testy (TAILTAILOR X, MINDACT, MINT) by mohly pomoci identifikovat pacienty maximálně profitující z endokrinní léčby.
XIII/ 248. Neoadjuvantní léčba hormonálně independentního HER2 pozitivního karcinomu prsu u pacientky s triplicitou
Vitásková D.1, Vlachová Z.1, Zlámalová N.2, Šišola I.3, Janková J.4, Melichar B.1
1 Onkologická klinika LF UP a FN Olomouc, 2 I. chirurgická klinika LF UP a FN Olomouc, 3 Radiologická klinika LF UP a FN Olomouc, 4 Ústav klinické a molekulární patologie, FN Olomouc
Východiska: Karcinom prsu je nejčastějším nádorovým onemocněním žen. Jeho incidence je vysoká a neustále stoupá, ročně je na světě zjištěno asi 1,4 mil. nových případů. Vysoká exprese HER2 je přítomna asi u 18–20 % z nich. Před érou cílené léčby byla zvýšená exprese HER2 u pacientek s karcinomem prsu spojena s nepříznivým průběhem onemocnění. Zavedení humanizované monoklonální protilátky proti HER2 trastuzumabu prognózu těchto pacientek významně změnilo. Pacientky s lokálně pokročilým karcinomem prsu mají vysoké riziko rekurence a medián přežití u tohoto onemocnění je významně nižší než u pacientek s diagnózou lokálně nepokročilého karcinomu. Význam neoadjuvatní léčby je tedy velmi důležitý, do jisté míry může ovlivnit možnosti následného chirurgického výkonu a také prognózu pacientek. Popis případu: V naší kazuistice prezentujeme 45letou pacientku s triplicitou. V roce 2005 jí byla provedena parciální mastektomie pro hormonálně dependentní, HER2 negativní karcinom prsu, následovala adjuvantní chemoterapie (celkem 6krát FAC, kumulativní dávka doxorubicinu 600 mg, 300 mg/ m2), radioterapie a hormonální léčba. Kolem Vánoc 2013 si nahmatala rezistenci v levém prsu, histologicky byl verifikován hormonálně independentní, HER2 pozitivní karcinom prsu. U pacientky při vyšetření anémie, výrazně zvýšená hodnota CEA nutí myslet na triplicitní nádorové onemocnění v oblasti gastrointestinálního traktu. Stran karcinomu prsu v plánu podání kombinace týdenního paclitaxelu/ karboplatiny s trastuzumabem (prakticky vyčerpaná dávka antracyklinů). Následně prokázán duplicitní karcinom rekta. Indikována chemoradioterapie, vzhledem k nutnosti současné léčby karcinomu prsu kombinace 5-FU s týdenní dávkou cisplatiny 30 mg/ m2 a týdenním trastuzumabem, po chemoradioterapii paclitaxel/ karboplatina a trastuzumab. V červnu 2014 pacientka prezentována na mezioborovém semináři, indikována nízká resekce. Současně indikována parciální mastektomie pro karcinom vlevo, zde úplná klinická odpověď. Prokázána patologická kompletní odpověď v prsu, po neoadjuvantní léčbě stadium karcinomu rekta yT2-3N0. Následně indikována adjuvantní radioterapie. Závěr: I přes vyčerpání dávky antracyklinů došlo u pacientky po léčbě paclitaxel/ karboplatina s trastuzumabem ke kompletní patologické odpovědi. Kompletní patologická odpověď je považována za nejvýznamnější prognostický faktor u pacientek s karcinomem prsu. Několik klinických studií prokazuje signifikantní souvislost mezi dosažením kompletní patologické odpovědi a prodloužením doby přežití bez progrese i prodloužení celkové doby přežití.
XIII/ 386. Adjuvantní léčba karcinomu prsu – selekce nemocných podle genového profilu, tekuté biopsie a dalších parametrů. Čas pro uplatnění v praxi?
Ušiaková Z., Petruželka L.
Onkologická klinika 1. LF UK a VFN v Praze
Vznik nádoru je primárně poruchou komunikace mezi buňkami. Vývoj karcinomu prsu je komplexní proces, který se odehrává na několika úrovních buňky propojených navzájem sítí signálních drah i v její komunikaci s okolním prostředím. Cílení terčů na povrchu i uvnitř nádorové buňky se ukázalo být účinným terapeutickým nástrojem. Nádorový proces je ale dynamickým jevem, který reaguje na podmínky vývoje nádoru a optimalizuje je do stavu co možná nejlepšího pro další progresi nemoci. K mechanizmům nádorové propagace patří proliferace buněk, angiogeneze, vysílání antiapoptotických signálů, uvolňování nádorových buněk do cirkulace za změny jejich vlastností a získávání invazivních schopností, vývoj rezistence buněk na léčbu, který je úzce spojen s klonální evolucí buněk atd. Terapeutický přístup k léčbě malignit se v 21. století snaží obsáhnout všechny tyto děje. Pouhá optimalizace stávajících léčebných algoritmů nestačí. Lepší stratifikace nemoci podle molekulárních markerů je základním přístupem pro zlepšení prognózy nemocných. Vývoj multigenových esejí sleduje jak prognostický, tak prediktivní záměr. V současné době je u hormonálně dependentního karcinomu prsu k dispozici několik genomových testů. Většina z nich stanovuje riziko relapsu nemoci na podkladě exprese genů proliferace. Stejný trend bude provázet i ostatní podtypy karcinomu prsu. Detekce minimální reziduální nemoci bude předpokladem pro sledování vývoje nemoci v daném čase v období léčebném i sledovacím. Diagnostika převládajícího klonu nádorové populace je podmínkou pro „skutečně“ cílenou léčbu ve správný čas, pro správného pacienta a správný klon nádorových buněk. Nádorovou heterogenitu nelze pojmout stávajícími metodami biopsie. Analýza cirkulujících nádorových buněk nebo cirkulující DNA může být vodítkem k překonání tohoto problému a přepokladem překonání lékové rezistence. Cílená monoterapie bude patrně nahrazena cílenou polyterapií. Spolu s nalézáním prediktorů léčebné odpovědi budou výše uvedené strategie nadějí pro uspokojivé léčebné výsledky a redukci nežádoucích účinků necílené terapie.
XIII/ 387. Luminální/ HER2 negativní karcinom prsu a možnosti využití komplexních prognostických systémů založených na analýze genetických molekulárních biomarkerů
Svoboda M.1, Hajdúch M.2
1 Klinika komplexní onkologické péče, MOÚ, Brno, 2 Laboratoř experimentální medicíny, Ústav molekulární a translační medicíny, LF UP v Olomouci
Východiska: Nejvyšší prevalence mezi pacientkami s karcinomem prsu dosahují luminální (A i B)/ HER2 negativní karcinomy. V populaci českých pacientek tvoří 65–70 %. Vyznačují se zejména expresí estrogenového receptoru alfa (ER-alfa) a přítomností nemutované formy genu HER2. Jsou sice obecně prognosticky příznivější, nicméně i mezi nimi existuje značná heterogenita ve vývoji onemocnění. V dosavadní klinické praxi se k jejich prognostické stratifikaci používají různě klasické a molekulární prognostické biomarkery, jako jsou věk, velikost tumoru, postižení lymfatických uzlin, grading, exprese ER-alfa, PR, markery proliferace (např. Ki-67) a další. Pacientky ve zvýšeném riziku relapsu pak podstupují intenzivnější adjuvantní systémovou léčbu, a to v podobě sekvenční a/ nebo prodloužené hormonoterapie nebo aplikace chemoterapie před hormonální léčbou. V těchto případech však současně dochází k navyšování toxicity léčby a s tím souvisejících přímých i nepřímých nákladů. V klinické praxi činí problém zejména stanovení prognózy a indikace intenzivnější adjuvantní léčby u pacientek, jejichž onemocnění: a) prokazatelně nediseminovalo do regionálních lymfatických uzlin (N0), přitom jejich tumor přesahuje 2 cm, b) postihlo sentinelové a/ nebo maximálně tři lymfatické uzliny, c) má přítomny jiné prognosticky nepříznivé parametry (např. vyšší grading, zvýšená proliferace, nižší exprese ER). Přestože určitého konsenzu v užívání a interpretaci uvedených biomarkerů bylo dosaženo prostřednictvím prognostických schémat a systémů, které vycházejí z doporučení odborných panelů (např. St. Gallen, NCCN a ASCO) nebo z klinických registrů (např. Adjuvant! Online), problém správného určení strategie léčby tímto způsobem zcela vyřešen není. Mezi důvody patří i to, že stanovení gradingu, exprese ER, PR a Ki-67 podléhá do značné míry technické a interindividuální variabilitě, a dále, že výše uvedené biomarkery u takto vymezené skupiny pacientek již nejsou schopny blíže diferencovat biologickou povahu onemocnění. Zcela zásadní změnu přinesly komplexní prognostické systémy založené na metodicky jednotném, vysoce přesném stanovení a interpretaci několika biomarkerů pomocí metod molekulární genetiky. Jejich použití u indikované skupiny pacientek vede ke změně postupu léčby v rozmezí 27–74 % případů, a to vždy s převahou případů, kdy jsou pacientky adjuvantní chemoterapie ušetřeny (20–40 % pacientek). Cílem naší přednášky bude představit tyto testy se zaměřením se na jejich dostupnost, přednosti, případně slabá místa.
Práce byla podpořena grantovým projektem MZ ČR – RVO (MOÚ, 00209805).
XIII/ 388. Klinicko-ekonomické posouzení zavádění multigenových analýz exprese pro stanovení prognózy pacientek s časným karcinomem prsu v České republice
Burger M.
Institut biostatistiky a analýz, MU, Brno
Východiska: Tradičně se prognostická předpověď a indikace chemoterapie u pacientek s ER+, HER2 – časným karcinomem prsu řídí na základě klinicko-patologických parametrů, podle nichž odhadujeme rizikovost z hlediska možné progrese a indikujeme chemoterapii. Tyto údaje jsou však nedostatečné. Studie ukazují, že některé pacientky s malými nádory mohou vyžadovat léčbu a jiné, byť s postižením uzlin, nemusí být k chemoterapii indikovány. Nabízí se tedy otázka, zda analýza nádorových genů lépe pomůže v rozhodování o adjuvantní léčbě. V odpověď na tuto otázku bylo vytvořeno a v klinických studiích validováno několik multigenových testů pro analýzu exprese různých kombinací genů s cílem poskytnout prognostickou nebo prediktivní informaci. Tyto multigenové analýzy se liší nejen cenou, logistikou provádění a různými kombinacemi analyzovaných genů, ale odlišnosti lze nalézt i v úrovni klinického důkazu. Výsledky některých srovnávacích analýz komerčně využívaných multigenových esejí naznačují, že klasifikují pacienty rozdílně, a to v poměrně velkém měřítku. Z tohoto důvodu je při jejich zavádění do běžné klinické praxe potřeba postupovat obezřetně, na základě důkladného posouzení důkazů získaných z klinických studií. Cíl: Autoři práce si kladou za cíl posoudit dopad zavedení multigenových analýz exprese pro stanovení prognózy pacientek s časným karcinomem prsu jako nové zdravotnické technologie v rámci léčby nádorových onemocnění v ČR. Snahou práce je při hodnocení dbát na dodržení zásad komplexního hodnocení zdravotnických technologií podle mezinárodních metodických pravidel EUnetHTA, a tak částečně napomoci jejich úspěšné implementaci v ČR. Závěr: Jako nástroj pro určení rizika progrese a odhad predikce odpovědi na léčbu chemoterapií je zavedení testování pacientek s časným ER+, HER2 – karcinomem prsu pomocí komerčních testů pro multigenové analýzy doporučovanou alternativou doposud tradičně využívaných metod. Z hlediska úrovně klinického důkazu je nejvíce prověřeným test OncotypeDX, který je spolu s testem MammaPrint 70 doporučován významnými odbornými společnostmi ASCO, NCCN, ESMO a St. Gallen. Test OncotypeDX je v podmínkách ČR nákladově efektivní a dopad do rozpočtu veřejného zdravotního pojištění je díky předpokládané úspoře na straně chemoterapie minimální. Dopad do změny rozhodnutí lékařů o dalším postupu v adjuvantní léčbě je třeba lokalizovat na podmínky v ČR na základě neintervenční studie. Na zavádění tohoto typu zdravotnické intervence nejsou v ČR připraveny úhradové mechanizmy ani potřebná legislativa.
XIII/ 380. Triple-negativní karcinom prsu: analýza souboru pacientek diagnostikovaných a/ nebo léčených v MOÚ v letech 2004–2010
Navrátil J.1, Svoboda M.1, Palácová M.1, Fabián P.2, Folberová J.3, Baldíková L.1, Princ D.4, Kudláček A.4, Bílek O.1, Kazda T.4, Ostřížková L.5, Grell P.1, Juráček J.3, Selingerová I.3, Vyzula R.1
1 Klinika komplexní onkologické péče, MOÚ, Brno, 2 Oddělení onkologické patologie, MOÚ, Brno, 3 Masarykův onkologický ústav, Brno, 4 Klinika radiační onkologie, MOÚ, Brno, 5 Interní hematologická a onkologická klinika LF MU a FN Brno
Východiska: Triple-negativní karcinom prsu představuje heterogenní skupinu karcinomů prsu, které neexprimují estrogenový receptor-alfa, progesteronový receptor a receptor Her-2. Obecně se jedná o nádory s agresivním chováním, které se častěji vyskytují u mladších žen a u kterých je zdokumentována spojitost s mutací v genu BRCA1. Cílem naší práce bylo vytvořit dostatečně reprezentativní soubor pacientek s TNBC, který by bylo možné analyzovat, a na základě získaných údajů sestavit základní epidemiologickou, molekulární a klinickou charakteristiku populace českých pacientek s TNBC. Soubor pacientů a metody: Na souboru 408 pacientek diagnostikovaných a/ nebo léčených v MOÚ v letech 2004–2010 s triple-negativním karcinomem prsu jsme provedli základní klinicko-patologické korelace. Výsledky: Medián věku pacientek s triple-negativním karcinomem prsu v našem souboru byl 56 let, rozpětí 25–88 let. Ve věkové skupině do 34 let bylo diagnostikováno 9,8 % případů a ve skupině 35–44 let 14,5 % případů, pacientek ve věku 70 a více let bylo 15,2 %. Basal-like karcinomy představovaly 75 % všech TNBC. Potvrdili jsme agresivní charakter tohoto onemocnění, ve sledovaném období (medián sledování 77,2 měsíce) jsme zaznamenali relaps u 111 (27,2 %) pacientek, do dvou let od diagnózy onemocnění nastalo 71 % relapsů onemocnění. Iniciální strategie léčby v naprosté většině případů (88,9 %) zahrnovala chemoterapii. Nejčastěji byla založená na antracyklinech, případně v kombinaci s taxany. Systémová léčba pro IV. klinické stadium a relabující onemocnění byla podána u 87 ze 121 (72 %) případů a u 40,2 % pacientek navodila kompletní nebo parciální remisi (19,5 % CR a 20,7 % PR), naopak u 43,7 % neměla žádný protinádorový efekt. Mezi nejvýznamnější negativní prognostické faktory ve vztahu k OS a DFS patřily: vyšší klinické stadium a pT (p < 0,0001), pozitivní pN status (p < 0,0001), nepodání systémové léčby nebo její nepodání v plánovaném rozsahu (p < 0,0001), minimální odpověď (TRG 4 a 5) na neoadjuvantní chemoterapii (p < 0,005). Ve vztahu k DFS byl negativním faktorem nádor s vysokou proliferační aktivitou (Ki-67/ cut-off 50 %; p = 0,021). Další výsledky budou prezentovány v přednášce. Závěr: Triple-negativní karcinom představuje agresivní formu karcinomu prsu, která se může vyskytovat u pacientek v každém věku, častěji však u mladších žen. Pouze časný záchyt onemocnění a intenzivní léčba dává vysokou šanci na vyléčení. Bohužel dosud nebyly identifikovány spolehlivé prediktivní faktory. Lepší léčebné výsledky lze očekávat od cílené terapie.
Podpořeno IGA MZ ČR NT/ 14599-3.
Tab. 1. Charakteristika souboru 408 pacientek s triple-negativním karcinomem prsu z let 2004–2010. 
XIII/ 381. BRCA-mutation status combined with BCL2 protein in prediction of relapse in triple-negative breast cancer (TNBC) treated with adjuvant anthracycline-based chemotherapy
Bouchalová K.1,4, Svoboda M.2, Kharaishvili G.3, Vrbková J.4, Bouchal J.5, Trojanec R.4, Koudeláková V.4, Cwiertka K.6, Hajdúch M.4
1 Department of Pediatrics, Faculty of Medicine and Dentistry, Palacký University and University Hospital, Olomouc, 2 Department of Comprehensive Cancer Care, Masaryk Memorial Cancer Institute, Brno, 3 Department of Clinical and Molecular Pathology, Faculty of Medicine and Dentistry, Palacký University, Olomouc, 4 Laboratory of Experimental Medicine, Institute of Molecular and Translational Medicine, Faculty of Medicine and Dentistry, Palacký University, Olomouc, 5 Laboratory of Molecular Pathology I, Faculty of Medicine and Dentistry, Palacký University, Olomouc, 6 Department of Oncology, Faculty of Medicine and Dentistry, Palacký University, Olomouc
Background: TNBC is aggressive and the prognosis is poor. Patients cannot benefit from targeted treatment. For this reason, there is an urgent need for markers that will predict the outcome of chemotherapy (Bouchalova et al., Current Drug Targets 2014). The role of BRCA mutation status as a predictor in TNBC is unclear. Data show an association of high BCL2 expression and resistance to anthracyclines. BCL2, size and nodal status are independent predictors for both relaps and death in TNBC treated with adjuvant anthracyclines (Bouchalova et al., Tumor Biology 2015). The objective of this study was to determine whether combination of BCL2 and BRCA1 status predicts outcome in TNBC patients treated with adjuvant anthracycline-based therapy. Methods: The study included 187 patients with TNBC, 178 of who were treated with adjuvant chemotherapy (164 had anthracyclines). BCL2 analysis was performed using IHC. BRCA1 status was obtained from patients records: mutation (mut), wild-type (wt) and unknown status were present in 21.39, 19.25, and 59.36%, respectively. The data were analysed with software Statistica and R. Results: Among six BCL2/ BRCA1 TNBC subtypes, BCL2high/ BRCA1wt predicts the worst, while BCL2low/ BRCA1mut the best RFS (log-rank p < 0.05). BCL2high protein expression predicts poor relapse free survival (RFS) in BRCA1wt TNBC patients treated with adjuvant anthracycline-based regimens (log-rank p = 0.007, hazard ratio, HR 13.24, 95%CI 1.19–147.93). Interestingly, there was no significant difference in RFS between BCL2low/ BRCA1mut and BCL2high/ BRCA1mut, but between BCL2low/ BRCA1mut and BCL2high/ BRCA1wt (log-rank p = 0.009) TNBC patients treated with adjuvant anthracycline-based therapy. BCL2high/ BRCA1wt predicts trend to the worst overall survival (OS) analyzed together with other subtypes treated with adjuvant anthracycline-based regimens (log-rank p = 0.081). Conclusions: Dividing TNBC into subtypes according BCL2 protein expression and BRCA1 mutation status predicts good, vs. poor outcome in patients treated with adjuvant anthracycline-based chemotherapy. BCL2 expression together with BRCA1 status could facilitate decision making on adjuvant therapy. Underlying mechanisms could be revealed by further research. In patients with BCL2 high/ BRCA1wt other types of adjuvant therapy should be considered.
The study was presented at ASCO Annual Meeting 2014 (Bouchalova et al., J Clin Oncol 2014; 32 (suppl): Abstr. 1132). Grants: IGA NT14599-32013, IGA NS10286-3, National Sustainability Programme (LO1304), and Czech Technology Agency (TE02000058), MZ ČR – RVO (MOÚ, 00209805).
XIII/ 246. Kazuistika pacientky s karcinomem prsu léčené paclitaxelem s bevacizumabem
Bartoš J.1, Dvořák J.2, Richter I.3
1 Oddělení radiační a klinické onkologie, Krajská nemocnice Liberec, 2 Onkologická klinika 1. LF UK a Thomayerova nemocnice, Praha, 3 Onkologické oddělení, Krajská nemocnice Liberec
Karcinom prsu patří mezi nejčastější zhoubná onemocnění u žen. Stále je diagnostikováno mnoho pacientek s diseminovaným onemocněním, kde je indikována systémová léčba. V dnešní době lze využít chemoterapii, hormonální léčbu a cílenou léčbu. Nejvíce klinických studií s využitím cílené terapie proběhlo u pacientek s HER2 dependentním karcinomem prsu, který představuje jenom necelých 15 % všech pacientek. Možností cílené léčby u HER2 negativních pacientek je využití bevacizumabu, monoklonální protilátky proti vaskulárnímu endoteliálnímu růstovému faktoru (VEGF). Schválení bevacizumabu v první linii léčby metastatického karcinomu prsu proběhlo na podkladě výsledků klinické studie E2100, kde bylo prokázáno prodloužení přežití bez progrese (PFS) o 5 měsíců v ramenu s kombinací paclitaxelu s bevacizumabem ve srovnání s monoterapií paclitaxelem. Na druhé straně je potřeba mít kritický náhled na kontrolní rameno, protože máme k dispozici účinnější léčbu v první linii než monoterapii paclitaxelem. Následně studie AVADO a RIBBON-1, podobně jako metaanalýza všech tří studií, neprokázaly výraznější efekt na PFS a celkové přežití (OS) pacientek. Na druhé straně existuje skupina pacientek, kde by léčba bevacizumabem mohla mít svůj význam. Jedná se hlavně o pacientky s triple-negativním karcinomem prsu, kde by podání kombinace cytostatik mohlo být rizikové z důvodu přítomnosti komorbidit, vyššího věku apod. Publikovaná studie potvrdila dobrou toleranci kombinace bevacizumabu a paclitaxelu u pacientek starších 70 let v první linii terapie metastatického karcinomu prsu. Prezentovaná kazuistika popisuje 75letou pacientku s primárně generalizovaným karcinomem prsu léčenou kombinací bevacizumabu a paclitaxelu s dobrým léčebným efektem a dobrou tolerancí.
XIII/ 247. Bevacizumab v léčbě triple-negativního karcinomu prsu
Pukyová J., Šulc D., Chodacká M.
Onkologické oddělení, Krajská zdravotní, Masarykova nemocnice v Ústí nad Labem
Východiska: Karcinom prsu v diseminovaném stadiu je nevyléčitelné onemocnění s definovanou dobou přežití, která v případě viscerálních metastáz dosahuje jen několika měsíců. U pacientek HER2 negativních má své místo antiangiogenní léčba bevacizumabem, která je schválena v první linii léčby metastatického HER2 negativního karcinomu prsu v kombinaci s paclitaxelem, a to na základě významného prodloužení PFS ve studii III. fáze E2100. Výsledky léčby kombinovanou chemoterapií ve většině studií dokladují intervaly PFS/ TTP mezi 4 a 7 měsíci, čemuž odpovídá i komparativní rameno E2100 (5,8 měsíce). Popis případu: Pacientka, roč. 1962, onemocněla ca mammae l. dx. v dubnu roku 2008. Tehdejší klasifikace: cT4bNxM0. Z CCB: karcinomová lymfangiopatie. Nebyla operována. V období 5–8/ 2008 absolvovala neoadjuvantní chemoterapii 4krát FAC, následně dne 25. 8. 2008 provedena mastektomie s exenterací axily vpravo. Histologie z resekátu: makro nález negativní, mikroskopicky zjištěny cysty s intraduktální propagací špatně diferencovaného adenokarcinomu, s angioinvazí, nejasná radikalita výkonu. Z 19 axilárních uzlin byly ve dvou LU metastázy. IHC: ER a PR negativní, HER2/ Neu 1+. Pooper. ypT1aypN1. Následně v rámci adjuvance podána chemoterapie 4krát docetaxel + adjuvantní radioterapie do 2/ 2009: X 6MV do 50 Gy + nadklíček/ axilla X 6MV 44/ 54Gy na lineárním urychlovači. Poté pravidelně sledována. 39 měsíců byla bez známek onemocnění. Na CT v 5/ 2012 tři ložiska v pravé plíci, největší 21 × 26 mm, v levé plíci dvě ložiska + mediastinální lymfadenopatie až 17 mm. Provedena bronchoskopie. Histologicky: Částky plicního parenchymu s metastatickými strukturami duktálního karcinomu mléčné žlázy (ověřeno IHC vyšetřením). Doplněno i vyšetření FISH: nebyla nalezena amplifikace genu HER2. Potvrzen triple-negativní tumor, nyní s histologicky ověřenou generalizací do plic a mediastinálních uzlin. Indikována k první linii chemoterapie paclitaxel + bevacizumab. Léčba byla zahájena v 6/ 2012. Bevacizumab byl k chemoterapii přidán pro administrativní průtahy mezi nemocnicí a pojišťovnou až k 5. sérii chemoterapie. Pacientka absolvovala 7krát cyklus paclitaxelu (do 10/ 2012), kdy byla chemoterapie ukončena pro neurotoxicitu gr. 3. V léčbě bevacizumabem pokračovala každé tři týdny: 15 mg/ kg. Dle restagingových CT vyšetřeních bylo dosaženo prakticky kompletní regrese ložisek v plicích (drobná rezidua v horních plicních lalocích mají charakter spíše jizevnatých změn) a vymizení lymfadenopatie. Závěr: Pacientka přežívá od zjištění generalizace onemocnění k dnešnímu dni 31 měsíců, kombinovanou léčbou dosaženo prakticky CR za výborné kvality života. Snášenlivost Avastinu je excelentní, léčba trvá.
XIII/ 249. Sledování vývoje zdravotního stavu u pacientky s generalizovaným karcinomem prsu léčené kombinací Avastin + paclitaxel – kazuistika
Bustová I.
Onkologické oddělení, Nemocnice České Budějovice
Pacientka s karcinomem prsu – triple-negativní – byla po adjuvantní léčbě léčena pro generalizaci do plic paliativní chemoterapií Avastin + paclitaxel. Léčba byla zahájena 8. 1. 2014 a ukončena 1. 7. 2014 pro progresi do lymfatických uzlin jaterního hilu a nově dvou ložisek ve slezině, plíce byly stabilizovány. Pacientka odmítla další léčbu a je pravidelně kontrolována CT vyšetřením à 3 měsíce. Metastatický proces je od té doby stabilizovaný. Otázka k zamyšlení je, zda interpretace nálezu při biologické léčbě je správná a může se řídit pravidly interpretace RECIS kritérií solidních nádorů. V našem souboru 12 pacientek můžeme takovýto výsledek popsat u tří pacientek.
XIII/ 251. Bevacizumab v léčbě karcinomu prsu – kazuistika
Čejková J., Büchler T., Donátová Z., Abrahámová J.
Onkologická klinika 1. LF UK a Thomayerova nemocnice, Praha
Východiska: Bevacizumab je humanizovaná rekombinantní monoklonální protilátka proti růstovému faktoru cévního endotelu VEGF. Jeho uplatnění v léčbě karcinomu prsu potvrdila klinická studie fáze III. V kombinaci s paclitaxelem je indikován k první linii léčby dospělých pacientů s metastatickým karcinomem prsu nebo v kombinaci s kapecitabinem v první linii metastatického karcinomu prsu, u kterých je léčba antracykliny a taxany nevhodná. Popis případu: Pacientce narozené roku 1953, bez významné osobní anamnézy, ale s pozitivní rodinnou anamnézou (jeden syn zemřel ve 33 letech na karcinom žlučových cest a jater, druhý syn zemřel ve 3 letech na sarkom, otec matky zemřel v 63 letech na kolorektální karcinom), byla diagnostikována ca mammae l. sin T1c N3 M0 v lednu 2012. Jako první obtíž se objevila špatná hybnost levé horní končetiny, otok a bolestivost levé axily. Histologicky dle core-cut biopsie se jednalo o invazivní duktální a lobulární karcinom G3, ER 40 %, PR 10 %, HER2 negativní, Ki-67 90 %. Byla podána neoadjuvantní chemoterapie (4krát EC, 4krát T) do června 2012 s regresí lymfadenopatie dle CT. Následně byla provedena tumorektomie s exenterací axily vlevo v červenci 2012. Klasifikováno jako ypT0 ypN0 (12/ 0) M0, tedy kompletní patologická regrese. Následovala adjuvantní radioterapie na oblast levého prsu a spádových lymfatik 50 Gy a boost na lůžko tumoru 16 Gy, adjuvantní hormonoterapie tamoxifenem do roku 2013, která musela být ukončena pro gynekologické obtíže. Pacientka dále dostávala letrozol do února 2014. Při pravidelné kontrole v únoru 2014 byly zjištěny suspektní lymfatické uzliny v nadklíčkové oblasti vlevo. Dle PET/ CT byl prokázán relaps v uzlinách v levém nadklíčku a dolních krčních uzlinách vlevo. Od března 2014 byla podávána léčba paclitaxel 175 mg/ m2 + bevacizumab 15 mg/ kg i.v. à 3 týdny. Pacientka absolvovala celkem sedm cyklů biochemoterapie s dobrou tolerancí (hematologická toxicita G1, neuropatie G2). Dle PET/ CT v srpnu 2014 byla pacientka v kompletní remisi bez známek viabilní neoplazie. Pokračuje v monoterapii bevacizumabem, paclitaxel byl ukončen pro progresi neuropatie. Závěr: Bevacizumab bývá velmi dobře tolerován a v kombinaci s chemoterapií paclitaxelem prodlužuje dobu do progrese u pacientek s metastatickým karcinomem prsu.
XIII/ 272. VYUŽITÍ BEVACIZUMABU U NEMOCNÝCH S METASTATICKÝM KARCINOMEM PRSU – KLINICKÉ KAZUISTIKY
Holubec L.1, Fischerová T.2, Fínek J.1
1 Onkologická a radioterapeutická klinika LF UK a FN Plzeň, 2 FN Plzeň
Východiska: U nemocných s metastatickým karcinomem prsu, kteří jsou HER2 negativní, je využití bevacizumabu v kombinaci s paclitaxelem jednou z mála možností využití cílené léčby u těchto nemocných. Předmětem sdělení jsou klinické zkušenosti s využitím bevacizumabu u pacientek s metastatickým karcinomem prsu, kde nasazení této protilátky v kombinaci s paclitaxelem vedlo k velmi rychlé léčebné odpovědi a redukci nádorové masy, což ve finálním důsledku vedlo k velmi výraznému zlepšení kvality života nemocných s inkurabilním onemocněním. Popis případu: Autoři budou prezentovat dvě klinické kazuistiky na výše uvedené téma. První klinický případ je zaměřen na nemocnou, u které bylo v prosinci 2013 diagnostikováno pomocí PET/ CT s FDG vícečetné uzlinové postižení v mediastinu a podél mamárních cévních svazků, dále bylo diagnostikováno mnohočetné metastatické postižení plic. Nemocná byla původně po ablaci levého prsu s exenterací axily pro invazivní lobulární karcinom, histologicky se jednalo o hormonálně závislý tumor s pozitivitou ER receptorů ve 100 % a pozitivitou PR receptorů v 80 %, HER2/ Neu negativní. U nemocné byla v první linii nasazena cílená kombinace ve schématu paclitaxel D 1, 8, 15 + bevacizumab D1, 15, Q28 dní. Pacientka je po celou dobu léčby ve velmi dobrém klinickém stavu, PS 0–1, po 7 měsících byla léčba na 14 dní přerušena pro trombopenii. Nemocná stále pokračuje v léčbě již po dobu 13 měsíců, kdy postupně došlo v březnu 2014 nejprve k parciální remisi, následně v červenci 2014 ke kompletní radiologické remisi nádorového onemocnění. Nemocná léčbu podstupuje v ambulantním režimu při zachování velmi dobré kvality života. Druhý klinický případ je zaměřen na nemocnou s primárně inoperabilním duktálním karcinomem pravého prsu s mnohočetným postižením pravostranných axilárních uzlin, s mnohočetným metastatickým postižením skeletu a plic. Kvalita života nemocné byla omezena skeletálními bolestmi, sekrecí z ulcerovaného nádoru prsu a opakovaným, pravostranným fluidotoraxem. Po 3 měsících léčby kombinace paclitaxelu, bevacizumabu a RANKL inhibitoru došlo u nemocné k léčebné odpovědi o více než 50 % dle RECIST 1.1. Nemocná je bez výpotku, bez skeletálních bolestí, pro výraznou regresi primárního tumoru je nyní indikována k pravostranné mastektomii s exenterací axily. Závěr: Výše uvedené klinické kazuistiky demonstrují přínos bevacizumabu u nemocných s metastatickým karcinomem prsu, kdy u obou nemocných došlo k velmi rychlé regresi nádorového onemocnění a k významnému zlepšení kvality života.
Podporováno projektem CZ 1.05/ 2.1.00/ 03.0076.
XIII/ 383. Halaven – naděje pro nemocné s předléčeným pokročilým karcinomem prsu (zkušenost tří pracovišť)
Abrahámová J.1, Brančíková D.2, Betlachová L.3, Donátová Z.1
1 Onkologická klinika 1. LF UK a Thomayerova nemocnice, Praha, 2 Interní hematologická a onkologická klinika LF MU a FN Brno,3 Ústav radiační onkologie, Nemocnice Na Bulovce, Praha
Východiska: Eribulin je netaxanový inhibitor dynamiky mikrotubulů. Je syntetickým analogem halichondrinu B. Působením na mikrotubuly eribulin účinkuje antimitoticky v G2/ M fázi buněčného cyklu, ničí mitotické vřeténko a způsobuje apoptózu. Specificky inhibuje růstovou fázi mikrotubulů a sekvestruje tubulin v neproduktivní agregáty. Mechanizmus se liší od působení vinca alkaloidů a taxanů, které také způsobují apoptózu, ale činí tak buď zabráněním polymerizace tubulinu (vinca alkaloidy), nebo depolymerizace tubulinu (taxany). V poslední době byly publikovány výsledky preklinického výzkumu „nemitotického“ mechanizmu účinku eribulinu (zejména vliv na vaskularizaci nádoru, epiteliálně mezenchymální přechod, invazivitu a schopnost migrace). Popis případů: Eribulin je dostupný v ČR od 1. 1. 2014 v režimu VILP. Prezentující pracoviště disponují zkušenostmi již z roku 2007 (dvě pacientky v klinické studii EMBRACE). V běžné klinické praxi v letech 2014–2015 jsme léčili dalších sedm nemocných. Vzhledem k indikačnímu omezení se jednalo o pacientky ve čtvrté a další linii s výskytem viscerálních i non-viscerálních metasatáz. Soubor se ještě vyvíjí, část pacientek dosud pokračuje v léčbě. Data budou pro sdělení aktualizována podle posledních výsledků souboru. Tolerance dosud aplikované léčby byla výborná, s výhodou bolusového krátkodobého podání léčivého přípravku. Standardně jsme použili premedikaci setrony. Z nežádoucích účinků se vyskytla zejména alopecie, neurotoxicita a hematologická toxicita. Závěr: Sdružená zkušenost tří onkologických pracovišť v ČR je v souladu s publikovanými daty z klinických studií. Ukazuje se, že eribulin představuje významné obohacení terapeutických možností u pokročilého karcinom prsu a měl by být zvažován u pacientek, které již vyčerpaly možnosti antracyklinů, taxanů a kapecitabinu.
XIII/ 21. Karcinom prsu – přehled nejvýznamnějších výsledků klinických studií za poslední rok
Petráková K.
Klinika komplexní onkologické péče, MOÚ, Brno
Východisko: Řada klinických studií prokázala účinnost nových léků, které byly zařazeny do léčby karcinomu prsu. Cíl: Zcela se změnil algoritmus léčby HER2 pozitivního karcinomu prsu. Největší pozornost odborné veřejnosti byla věnována výsledkům klinické studie CLEOPATRA. Kombinace pertuzumab, trastuzumab a taxan v první linii léčby HER2 pozitivního karcinomu prsu v této studii prodloužila celkové přežití pacientek proti kombinaci trastuzumab a taxan o 15,7 měsíce. Zatím v žádné klinické studii u metastatického karcinomu prsu nebylo dosaženo takového zlepšení. Tím se tato kombinace stala standardní první linií léčby. Další zlepšení přežití této skupiny pacientek přinese konjugát trastuzumabu a emtansinu pod názvem t-DM1 (Kadcyla). Pacientky léčené t-DM1 po selhání předchozí léčby trastuzumabu a taxanu měly delší přežití než pacientky léčené lapatinibem a kapecitabinem. V současné době běží řada klinických studií, které zkoumají přínos pertuzumabu a t-DM1 v adjuvantním podání. Novým lékem u ER pozitivního karcinomu prsu je everolimus. V kombinaci se steroidním inhibitorem aromatázy byl registrován pro léčbu pacientek po předchozím selhání léčby nesteroidním inhibitorem aromatázy. I tato kombinace prokázala zlepšení přežití pacientek. V adjuvantní léčbě ER pozitivního karcinomu prsu se uplatňuje nyní koncept delší hormonální léčby, až 10 let. Tuto koncepci podpořily výsledky klinických studií ATTOM a ATLAS. Podobně u premenopauzálních pacientek prokázala adjuvantní léčba kombinací goserelinu a inhibitoru aromatázy nebo tamoxifenu v pětiletém podání zlepšil přežití pacientek bez známek nemoci. Zatím nebyl prokázán rozdíl v celkovém přežití pacientek. Doba sledování je však zatím krátká. Nežádoucí účinky léčby jsou značné a je potřeba je zvažovat v případě indikace této kombinace u mladých pacientek. V léčbě triple-negativního karcinomu prsu (TNBC) zatím nedošlo k velkým změnám. Několik neoadjuvantních klinických studií prokázalo vyšší procento dosažených kompletních patologických remisí po přidání karboplatiny v neoadjuvantním podání. Přínos v adjuvantní léčbě však zatím u této skupiny pacientek prokázán nebyl. V současné době probíhá řada klinických studií, které hledají postavení PARP inhibitorů v léčbě TNBC. Závěr: Zavedení nových léků do léčby karcinomu prsu zlepší prognózu karcinomu prsu.
Štítky
Dětská onkologie Chirurgie všeobecná Onkologie
Článek Radioterapeutické metodyČlánek Nutriční podpora v onkologiiČlánek Psychosociální péčeČlánek EditorialČlánek SOUTĚŽ O NEJLEPŠÍ PRÁCIČlánek SarkomyČlánek Nádory hlavy a krkuČlánek Gynekologická onkologieČlánek UroonkologieČlánek Nádory nervového systémuČlánek HematoonkologieČlánek Jmenný rejstříkČlánek Sborník abstraktČlánek Nádory jícnu a žaludku
Článek vyšel v časopiseKlinická onkologie
Nejčtenější tento týden
2015 Číslo Supplementum 1- Metamizol jako analgetikum první volby: kdy, pro koho, jak a proč?
- Nejlepší kůže je zdravá kůže: 3 úrovně ochrany v moderní péči o stomii
- Nejasný stín na plicích – kazuistika
- Metamizol v léčbě různých bolestivých stavů – kazuistiky
-
Všechny články tohoto čísla
- SOUTĚŽ O NEJLEPŠÍ PRÁCI
- Nádory slinivky, jater a žlučových cest
- Neuroendokrinní a endokrinní tumory
- Sarkomy
- Nádory hlavy a krku
- Nádory hrudníku, plic, průdušek a pleury
- SOUTĚŽ NA PODPORU AUTORSKÝCH TÝMŮ PUBLIKUJÍCÍCH V ZAHRANIČNÍCH ODBORNÝCH TITULECH
- Gynekologická onkologie
- Uroonkologie
- Nádory nervového systému
- Hematoonkologie
- Nádory dětí, adolescentů a mladých dospělých
- Jiné malignity (ostatní, jinde nezařazené malignity)
- Varia (ostatní, jinde nezařazené příspěvky)
- Vývoj nových léčiv, farmakoekonomika, klinická farmacie v onkologii
- Základní a aplikovaný výzkum v onkologii
- Jmenný rejstřík
- Onkologická prevence a screening
- Organizace a financování zdravotní péče
- Epidemiologie nádorů, klinické registry, zdravotnická informatika
- Vzdělávání, kvalita a bezpečnost v onkologické praxi
- Diagnostické metody v onkologii
- Radioterapeutické metody
- Sborník abstrakt
- Nežádoucí účinky protinádorové léčby
- Paliativní péče a symptomatická léčba
- Nutriční podpora v onkologii
- Psychosociální péče
- Pacientské organizace a spolupráce s veřejností
- Hereditární nádorové syndromy
- Editorial
- Nádory prsu
- Nádory kůže a maligní melanom
- Nádory jícnu a žaludku
- Nádory tlustého střeva a konečníku
- Organizační a programový výbor BOD a KNZP v roce 2015
- Klinická onkologie
- Archiv čísel
- Aktuální číslo
- Informace o časopisu
Nejčtenější v tomto čísle- Nádory tlustého střeva a konečníku
- Paliativní péče a symptomatická léčba
- Nádory prsu
- Nádory jícnu a žaludku
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



