-
Medical journals
- Career
Přežívání pacientů s radikálně neresekabilním karcinomem pankreatu
Authors: L. Bébarová 2; P. Skalický 2; Dušan Klos 1; R. Havlík 1; Č. Neoral 1; J. Zapletalová 3; M. Loveček 2
Authors‘ workplace: I. chirurgická klinika FN Olomouc přednosta: prof. MUDr. Č. Neoral, CSc. 1; I. chirurgická klinika LF Univerzity Palackého Olomouc přednosta: prof. MUDr. Č. Neoral, CSc. 2; Ústav lékařské biofyziky LF Univerzity Palackého a FN Olomouc přednostka: prof. RNDr. H. Kolářová, CSc. 3
Published in: Rozhl. Chir., 2016, roč. 95, č. 6, s. 222-226.
Category: Original articles
Overview
Úvod:
Adenokarcinom pankreatu (PDAC) je jedním z nejagresivnějších maligních onemocnění. Jeho špatná prognóza je dána kombinací různých faktorů, mezi něž patří agresivní biologie onemocnění, nespecifické či chybějící příznaky v časných stadiích, jejich nedocenění, protrahovaná diagnostika a zpoždění v zahájení léčby. Většina pacientů je diagnostikována již v pokročilém stadiu onemocnění. Medián přežití u těchto pacientů se pohybuje mezi 2 a 11 měsíci. Nejčastějšími důsledky lokálně pokročilého onemocnění, které si vynutí intervenci, jsou obstrukce žlučových cest a duodena. Cílem práce byla analýza přežívání pacientů s radikálně inoperabilním PDAC, kteří podstoupili paliativní chirurgický výkon či exploraci s biopsií, stanovení vlivu faktorů pacienta, nádoru a léčebné modality na délku přežití.Metody:
Jedná se o retrospektivní analýzu souboru pacientů s inoperabilním PDAC, kteří podstoupili neradikální chirurgickou intervenci v letech 2006–2014. Předmětem analýzy byly věk, histopatologické nálezy, chirurgická a onkologická léčba a doba přežití. Výsledky byly statisticky zpracovány a vyhodnoceny pomocí softwaru IBM SPSS Statistics verze 22 (USA).Výsledky:
Soubor tvořilo celkem 184 pacientů (105 mužů, 79 žen) s radikálně inoperabilním PDAC. Průměrný věk byl 64 let a převažovali pacienti s onemocněním ve stadiu IV. Průměrná délka přežití byla 7,04 měsíce, medián 4,7 měsíce.Závěr:
Byl zjištěn statisticky signifikantní vliv pohlaví, stadia onemocnění, přítomnosti vzdálených metastáz v době operace a podání onkologické léčby na přežívání těchto pacientů. Průměrná délka i medián přežití pacientů s radikálně inoperabilním tumorem v našem souboru koresponduje s výsledky podobných studií.Klíčová slova:
karcinom pankreatu – radikálně neresekabilní – paliativní chirurgie – přežitíÚvod
Adenokarcinom pankreatu (PDAC) je jedním z nejagresivnějších maligních onemocnění. V Evropě je ročně zaznamenáno kolem 100 000 nově diagnostikovaných pacientů a nejvyšší incidence je pak v současné době v České republice [1]. V roce 2012 dosáhla 19/ /100 000 obyvatel a mortalita pak téměř 17/100 000 obyvatel, což odpovídá 2015, respektive 1744 pacientům [2]. Jedinou potenciálně kurativní možností léčby je radikální resekční výkon [3]. Téměř polovina všech pacientů v roce 2012 však byla diagnostikována ve stadiu III a IV, tedy s lokálně pokročilým (III) či lokálně inoperabilním nebo metastatickým onemocněním (IV) [2]. Medián přežití u těchto pacientů se pohybuje mezi 2–11 měsíci [4].
Intervence u pacientů s radikálně neresekabilním PDAC je ve většině případů vynucena symptomy vyplývajícími z lokálního růstu tumoru způsobujícího obstrukci žlučových cest či duodena. Až u 90 % pacientů s tumorem lokalizovaným v hlavě pankreatu dochází k rozvoji obstrukčního ikteru [5], u 2−25 % pacientů dochází ke vzniku pasážových obtíží na podkladě obstrukce duodena [6,7]. Přestože v řešení těchto stavů zejména v posledních letech jsou preferovány minimálně invazivní metody, je chirurgická léčba stále jednou z možností paliativní léčby karcinomu pankreatu [8,9]. Chirurgická léčba biliární obstrukce spočívá ve vytvoření tzv. biliodigestivní spojky (choledochoduodenoanastomóza – CHDA, hepatikojejunoanastomóza – HJA), obvykle doplněné o cholecystektomii. V případě obstrukce duodena je metodou volby gastroenteroanastomóza GEA. Primárním cílem paliativní léčby je především zlepšení nebo alespoň zachování kvality života pacientů. Optimálně zvolený algoritmus péče o pacienta s radikálně neresekabilním PDAC, a to včetně onkologické léčby, může život jak zkvalitnit, tak také prodloužit [10,11,12,13].
Cílem práce byla analýza přežívání pacientů s radikálně inoperabilním PDAC, kteří podstoupili neradikální chirurgickou léčbu a stanovení vlivu faktorů pacienta, nádoru a léčebné modality na délku jejich přežití.
Metody
Do souboru byli zařazeni všichni pacienti s radikálně neresekabilním a/nebo diseminovaným PDAC, kteří podstoupili chirurgickou intervenci na I. chirurgické klinice LF UP a FN v Olomouci v letech 2006–2014. Samostatně pak byly analyzovány dvě skupiny pacientů: 1. spojkové operace, 2. explorace a biopsie z tumoru či metastázy.
V obou skupinách byl analyzován věk pacientů v době operace, základní histopatologická data – grading a staging tumoru, typ operace, údaj o onkologické léčbě a délka přežití. Údaj o datu úmrtí byl získán z nemocničního informačního systému, od praktického lékaře či přímo od zdravotní pojišťovny. Data byla statisticky zpracována a vyhodnocena s použitím statistického softwaru IBM SPSS Statistics verze 22 (USA). Přežití bylo hodnoceno pomocí Kaplan-Meierovy analýzy. Vliv vybraných parametrů na přežívání pacientů byl posouzen pomocí log-rank testu. Normalita dat byla ověřena pomocí Shapiro-Wilk testu a testy byly dělány na hladině signifikance 0,05.
Výsledky
V letech 2006–2014 bylo celkem operováno 369 pacientů s PDAC, z toho 184 pacientů (105 mužů, 79 žen) podstoupilo neradikální chirurgický výkon z důvodu lokální inoperability či generalizace onemocnění. U 111 (60,3 %) pacientů se jednalo o paliativní spojkovou operaci, u 73 (39,7 %) pacientů byla provedena explorace s odběrem bioptického materiálu. Průměrný věk operovaných pacientů byl 64,3±9,7 a medián 65 let (rozmezí 37–91 let). Nejčastějším paliativním výkonem byla zadní retrokolická gastroenteroanastomóza, která byla provedena u 54 (48,6 %) pacientů. Biliodigestivní spojka v podobě HJA či CHDA byla založena u 31 (27,9 %) pacientů, kombinace GEA a biliodigestivní spojky byla provedena u 26 (23,4 %) pacientů. Indikací k provedení spojkové operace byla vždy neprůchodnost duodena, žlučovodu nebo kombinace obou. V obou souborech převažovali pacienti ve stadiu onemocnění IV – v souboru paliativně operovaných 68 (61,3 %) pacientů, v souboru explorovaných 53 (72,6 %) pacientů, celkem tedy 121 (65,8 %) pacientů. Ve skupině paliativně operovaných pacientů mělo vzdálené metastázy v době operace 59 (53,2 %) pacientů, ve skupině explorovaných 53 (72,6 %) pacientů, celkem tedy 112 (60,9 %) pacientů. Onkologickou léčbu podstoupilo 53 (47,7 %) paliativně operovaných a 50 (80,6%) explorovaných pacientů, celkem tedy 103 (56 %) pacientů (Tab. 1). Údaje o datu úmrtí byly získány u 100 % pacientů. Průměrná délka přežití u neradikálně operovaných pacientů byla 7,04 měsíce, medián 4,73 měsíce. Průměrná délka přežití u neradikálně operovaných žen byla signifikantně delší než u neradikálně operovaných mužů − 8,35 měsíce u žen, 6,06 měsíce u mužů (p=0,021) (Graf 1). Průměrná délka přežití u neradikálně operovaných pacientů pod 65 let nebyla signifikantně delší než délka přežití u pacientů nad 65 let (p=0,714). Pacienti s nízce diferencovaným tumorem, kteří podstoupili neradikální chirurgický výkon, přežívali průměrně 6,6 měsíce, se středně diferencovaným tumorem 6,12 měsíce a s dobře diferencovaným tumorem 11,3 měsíce (p=0,235). Signifikantně delší přežívání bylo prokázáno u stadia 2 ve srovnání se stadiem 3 (p=0,049), resp. ve srovnání se stadiem 4 (p=0,045) (Graf 2). U neradikálně operovaných pacientů, kteří podstoupili onkologickou léčbu, byla průměrná délka přežití 9,73 měsíce a medián 7,92 měsíce, zatímco u pacientů bez onkologické léčby byla průměrná délka přežití jen 2,72 měsíce a medián 1,64 měsíce (p=0,0001) (Graf 3). Neradikálně operovaní pacienti, u nichž byly v době operace přítomny vzdálené metastázy (M1), měli průměrnou délku přežití 6,27 měsíce, pacienti bez metastáz (M0) 8,84 měsíce (p=0,019) (Graf 4). Všechny výše uvedené výsledky jsou shrnuty v tabulce (Tab. 2). Třicetidenní mortalita u paliativně operovaných pacientů byla 12,6 %, u explorovaných pacientů 8,2 %.
Table 1. Základní charakteristiky souboru neradikálně operovaných pacientů Tab. 1: Basic characteristics of the group of non-radically operated patients with PDAC 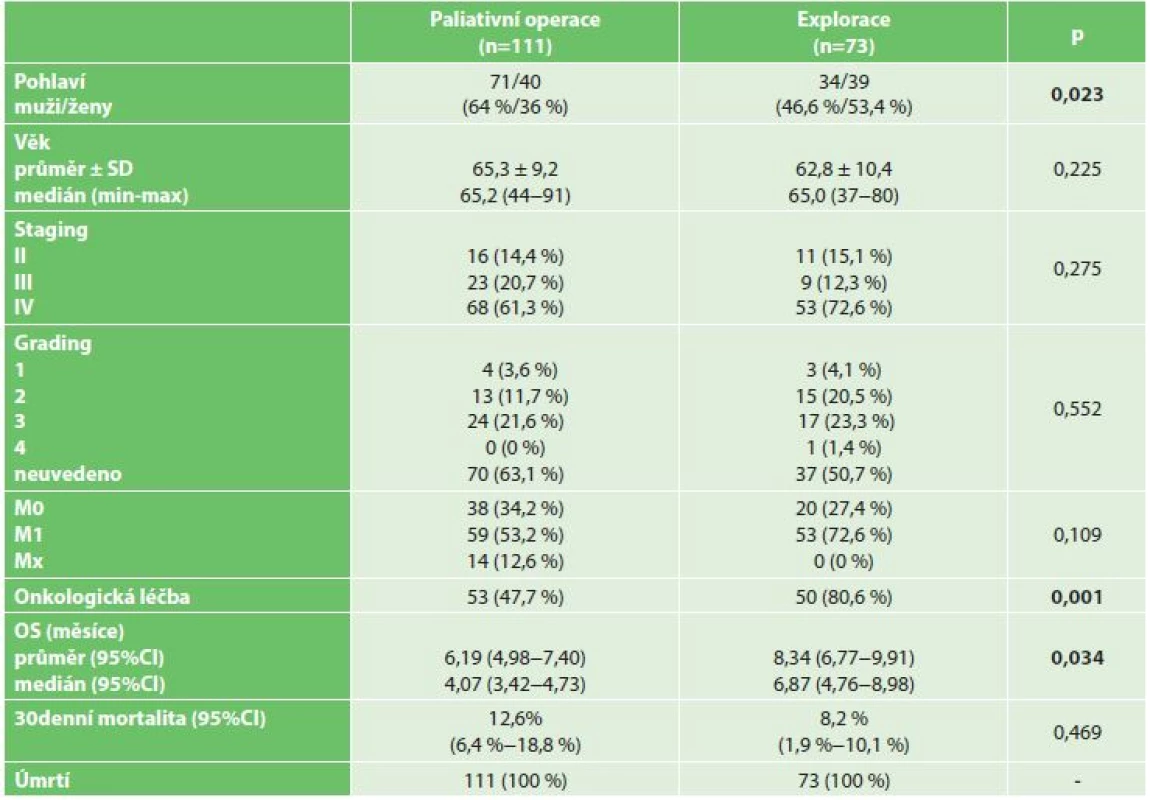
Table 2. Přežívání pacientů s PDAC v měsících Tab. 2: Survival of non-radically operated patients with PDAC in months 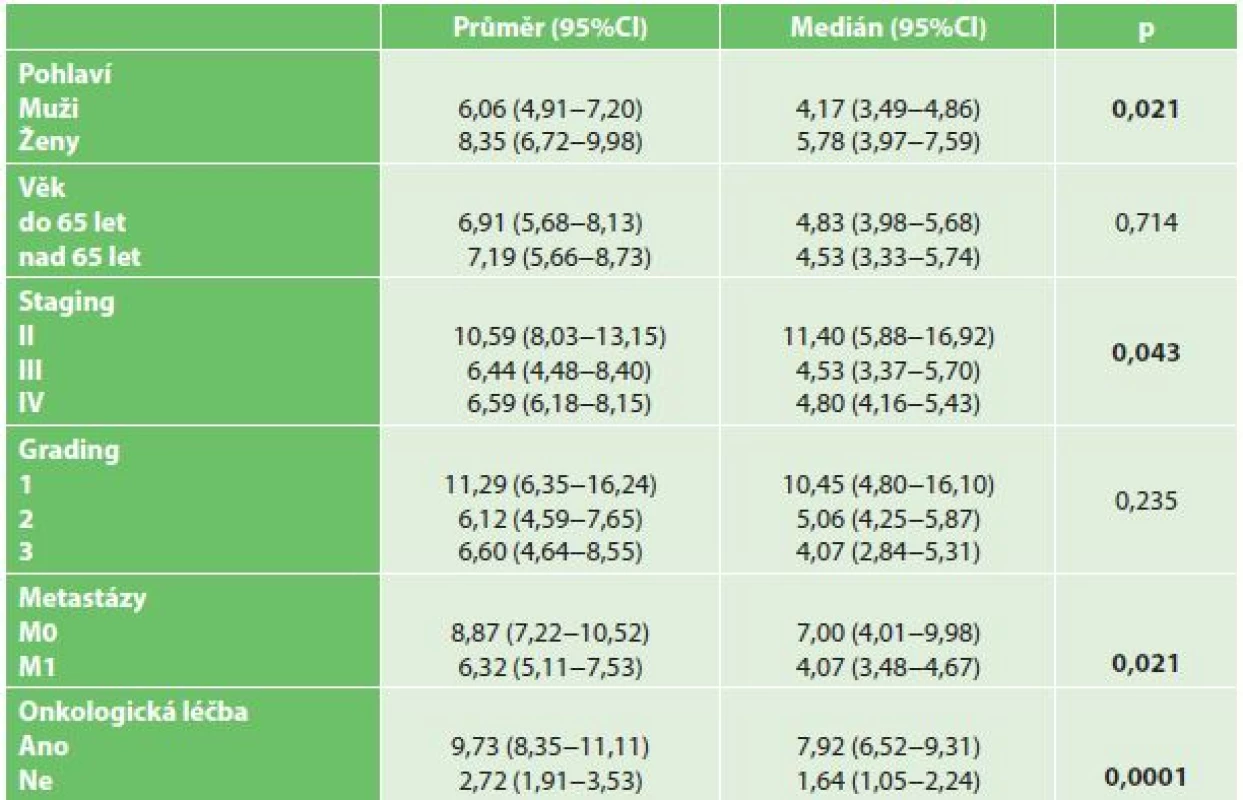
Graph 1. Vliv pohlaví na přežívání neradikálně operovaných pacientů Graph 1: The effect of sex on the survival of non-radically operated patients with PDAC 
Graph 2. Vliv stadia onemocnění na přežívání neradikálně operovaných pacientů Graph 2: The effect of disease stage on the survival of non-radically operated patients with PDAC 
Graph 3. Vliv onkologické léčby na přežívání neradikálně operovaných pacientů Graph 3: The effect of oncological treatment on the survival of non-radically operated patients with PDAC 
Graph 4. Vliv přítomnosti metastáz na přežívání neradikálně operovaných pacientů Graph 4: The effect of metastases on the survival of non-radically operated patients with PDAC 
Diskuze
Etiologie PDAC není zcela jednoznačná. Jedná se o onemocnění multifaktoriální, na jehož vzniku, rozvoji a prognóze se podílí celá řada faktorů vnitřních i vnějších, ovlivnitelných i neovlivnitelných. Z demografických faktorů, tedy neovlivnitelných, hrají roli věk, pohlaví, rasa a některá hereditární či vrozená onemocnění. Jen asi 10 % pacientů s karcinomem pankreatu je mladších 50 let, onemocnění je častější u žen a mortalita vyšší v černé populaci. Z faktorů více či méně ovlivnitelných jsou to především abúzus alkoholu, kouření, stravovacích návyků a pracovní expozice kancerogenním látkám [14,15].
Důležitým aspektem se zásadním vlivem na prognózu nemocných je stadium onemocnění, respektive možnost radikální léčby. Pacientů, kterým tato léčba může být nabídnuta, je pouze okolo 20 %. Asi u 30 % nemocných je onemocnění v době stanovení diagnózy již lokálně pokročilé a až polovina nemocných je diagnostikována ve stadiu metastatického onemocnění [2,5,10,11]. Léčba v tomto stadiu již nemá kurativní potenciál, a jedná se tedy o paliativní postupy s cílem udržet či zlepšit kvalitu života pacienta, případně jej prodloužit [9].
V našem souboru se o lokálně pokročilé (stadium III) či metastatické onemocnění (stadium IV) jednalo v 83 % případů. Relativně vysoké procento neradikálně operovaných pacientů ve stadiu II je dáno metodikou, kdy všichni pacienti byli pro účely jednotné statistiky klasifikováni podle sedmé edice UICC (2009). Pacienti, u kterých byla peroperačně zjištěna invaze do horní mezenterické žíly či okolních orgánů bez invaze do arteriálních struktur, byli proto hodnoceni jako T3. Tito pacienti však byli operováni v době platnosti šesté edice UICC (2002), kdy invaze tumoru do venózních struktur a okolních orgánů byla považována za lokálně inoperabilní stav, tedy T4 (stadium IVa).
V našem souboru byl prokázán statisticky signifikantní vliv stadia onemocnění, přítomnosti vzdálených metastáz v době operace a podání onkologické léčby na přežívání pacientů s radikálně inoperabilním PDAC. Signifikantně delší přežívání bylo rovněž zjištěno u žen. Vzhledem ke srovnatelné incidenci PDAC v ČR u mužů i žen a chybějící signifikanci pohlaví coby faktoru přežívání u radikálně operovaných pacientů s PDAC ve stejném sledovaném období [13] se toto prozatím nepodařilo uspokojivě vysvětlit. Naopak nebyl prokázán statisticky signifikantní vliv věku a stupně diferenciace tumoru. Statistické výsledky týkající se vlivu gradingu však mohou být ovlivněny faktem, že u velkého procenta pacientů tento parametr nebyl vůbec hodnocen.
Nejčastějším důvodem pro chirurgickou intervenci v rámci paliativní léčby PDAC je neprůchodnost duodena, žlučových cest nebo obou, případně nutnost odběru validní biopsie k histologickému vyšetření. I v této oblasti se ale význam chirurgické intervence postupně snižuje. Především v terapii obstrukce žlučových cest se dnes významněji než chirurgie uplatňují metody miniinvazivní. Důvodem jsou pokroky v oblasti intervenční radiologie a endoskopie, které umožňují bezpečně a efektivně zajistit drenáž žlučových cest, aniž by bylo nutné vystavit pacienta rizikům vyplývajícím z chirurgického výkonu. Morbidita a mortalita po paliativních chirurgických výkonech je poměrně vysoká a pohybuje se kolem 20 až 30 %, respektive 15−20 % [5,6,7,16,17]. I v našem souboru byla 30denní mortalita relativně vysoká (12,6 % a 8,2 % oproti 1,4 % u radikálních resekcí pro PDAC) jak v důsledku pooperačních komplikací, tak v důsledku již vstupně špatného celkového stavu pacientů [13]. Hlavními pooperačními komplikacemi vedoucími k úmrtí byly u paliativně operovaných pacientů sepse na podkladě pneumonie, multiorgánové selhání a dehiscence anastomózy žlučových cest s následným rozvojem cirkumskriptní či difuzní peritonitidy. I přesto má chirurgie i nadále své místo v managementu radikálně neřešitelných tumorů pankreatu [5,9].
Medián přežití u pacientů s radikálně inoperabilním tumorem se pohybuje mezi 2 a 11 měsíci [4,10,11,12,18]. Zásadními prognostickými faktory jsou především přítomnost vzdálených metastáz v době stanovení diagnózy a podání onkologické léčby, ať už chemoterapie, nebo chemoradioterapie [11,12,13,19,20]. Samotná radikální neřešitelnost onemocnění však není automatickou indikací k podání onkologické léčby. Je nutné zvážit benefity a také celkový stav pacienta, jehož prospěch a kvalita života by měly být prioritou zvažované léčby [21]. Současně s postupným pronikáním k biologické podstatě karcinomů jako takových jsou objevovány další léčebné modality, kterých by bylo možno v budoucnosti využít. Jedná se především o biologickou léčbu specifickými protilátkami, které by měly potenciál ovlivnit nejen lokálně pokročilé, ale i metastatické onemocnění [11,22].
Závěr
PDAC je velmi agresivním maligním onemocněním se špatnou prognózou. Tato je důsledkem často pozdní diagnostiky zapříčiněné asymptomatickým počátečním průběhem onemocnění nebo podceněním, nebo spíše nerozeznáním nespecifických příznaků. Z celkového počtu 369 pacientů s PDAC operovaných na I. chirurgické klinice v letech 2006–2014 bylo téměř 50 % pacientů operováno neradikálně v důsledku lokálně pokročilého nebo metastatického onemocnění. Průměrná délka i medián přežití pacientů s radikálně inoperabilním tumorem v našem souboru odpovídá výsledkům podobných studií, stejně jako statisticky signifikantní vliv stadia onemocnění, přítomnosti vzdálených metastáz a podání onkologické léčby na přežívání těchto pacientů.
Přestože prognóza pacientů s PDAC, zejména radikálně inoperabilních, je velmi špatná, je možno optimální volbou terapie nejen prodloužit přežívání těchto pacientů, ale zároveň jim zajistit i dostatečnou kvalitu života.
Součástí paliativní léčby PDAC je i nadále léčba chirurgická, spočívající zejména v zajištění průchodnosti trávicího traktu formou gastroenteroanastomózy u lokálně pokročilých tumorů. Vzhledem k zátěži pacienta a riziku komplikací jsou však v dnešní době upřednostňovány spíše metody miniinvazivní a intervenčně-radiologické a chirurgický výkon se stává až poslední možností.
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.MUDr. Linda Bébarová
Studentská 27
796 01 Prostějov
e-mail: nabaa@centrum.cz
Sources
1. Ferlay J, Steliarova-Foucher E, Lortet-Tieulent J, et al. Cancer incidence and mortality patterns in Europe: Estimates for 40 countries in 2012. European Journal of Cancer 2013;49 : 1374−1403.
2. www.svod.cz
3. Ryska M, Strnad R, Bělina F, et al. Radikální resekce u nemocných s karcinomem hlavy pankreatu. Retrospektivní analýza přežívání u souboru 307 nemocných. Rozhl Chir 2007;86 : 432−9.
4. Richter A, Niedergethmann M, Sturm JW, et al. Long-term results of partial pancreaticoduodenectomy for ductal adenocarcinoma of the pancreatic head: 25-year experience. World J Surg 2003;27 : 324−9.
5. Neoptolemos JP, Urrutia R, Abbruzzese JL, et al. Pancreatic Cancer. Springer Science+Business Media 2010.
6. Shah A, Fehmi A, Savides TJ. Increased rates of duodenal obstruction in pancreatic cancer patients receiving modern medical management. Digestive Diseases and Sciences 2014; 59 : 2294−8.
7. Tender DA. Malignant gastric outlet obstruction: bridging another divide. Am J Gastroenterol 2002;97 : 4−6
8. Ducreux M, Cuhna A, Caramella C, et al. Cancer of the pancreas: ESMO Clinical Practice Guidelines for diagnosis, treatment and follow-up. Annals of Oncology 2015;26 : 56−68.
9. Čečka F, Jon B, Dvořák J, et al. Paliativní chirurgická léčba nádorů pankreatu a periampulární oblasti. Klin Okol 2012;25 : 117−23.
10. Malik NK, May KS, Chandrasekhar R, et al. Treatment of locally advanced unresectable pancreatic cancer: a 10-year experience. J Gastrointest Oncol 2012;3 : 326−34.
11. Willet CG, Czito BG, Bendell JC, et al. Locally advanced pancreatic cancer. Journal of clinical oncology 2005;23 : 4538−44.
12. Sultana A, Smith CT, Cunningham D, et al. Meta-analyses of chemotherapy for locally advanced and metastatic pancreatic cancer. Journal of clinical oncology 2007;25 : 2607−15.
13. Loveček M, Skalický P, Klos D, et al. Resekabilní karcinom pankreatu – 5leté přežití. Rozhl Chir 2015;94 : 470−6.
14. Li D, Xie K, Wolff R, et al. Pancreatic cancer. The Lancet 2004;363 : 1049−57.
15. Lowenfels AB, Maisonneuve P. Epidemiology and risk factors for pancreatic cancer. Best practice and research clinical gastroenterology 2006;20 : 197−209.
16. Bakkevold KE, Kambestad B. Morbidity and mortality after radical and palliative pancreatic cancer surgery – risk factors influencing the short-term results. Annals of Surgery 1993;217 : 356−8.
17. Wong YT, Brams DM, Munson L, et al. Gastric outlet obstruction secondary to pancreatic cancer. Surg Endosc 2002;16 : 310−2.
18. Spinelli GP, Zullo A, Romiti A, et al. Long-term survival in metastatic pancreatic cancer. A case report and review of the literature. Journal of Pancreas 2006;7 : 486−91.
19. Vincent A, Herman J, Schulick R, et al. Pancreatic cancer. The Lancet 2011;378 : 607−20.
20. Glimelius B, Hoffman K, Sjoden PO, et al. Chemotherapy improves survival and duality of life in advanced pancreatic and biliary cancer. Annals of Oncology 1996;7 : 593−600.
21. Ryska M, Dušek L, Pohnán R, et al. Kvalita života je důležitým faktorem indikační rozvahy u nemocných s pokročilým karcinomem pankreatu – multicentrická prospektivní studie. Rozhl Chir 2012;92 : 199−208.
22. Hucl T. Cílená léčba karcinomu pankreatu - minulost či budoucnost? Gastroent Hepatol 2013;67 : 366−76.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2016 Issue 6-
All articles in this issue
- Léčba akutní pooperační bolesti po torakotomii – současné možnosti
- Přežívání pacientů s radikálně neresekabilním karcinomem pankreatu
- Laparoskopická resekční rektopexe v léčbě obstrukčního defekačního syndromu
- Cievne plastiky a úpravy ciev u pacientov pri transplantácii obličiek v 10 ročnom sledovaní
- Videothorakoskopické odstranění mediastinálně uloženého adenomu příštítného tělíska při primární hyperparathyreóze
- Intraparietální hemoragie tenkého střeva při antikoagulační terapii pacienta jako neobvyklá příčina hemoperitonea
- Alveolární echinokokóza – vzácné onemocnění s problematickou diferenciální diagnostikou
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Laparoskopická resekční rektopexe v léčbě obstrukčního defekačního syndromu
- Cievne plastiky a úpravy ciev u pacientov pri transplantácii obličiek v 10 ročnom sledovaní
- Léčba akutní pooperační bolesti po torakotomii – současné možnosti
- Videothorakoskopické odstranění mediastinálně uloženého adenomu příštítného tělíska při primární hyperparathyreóze
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

