-
Medical journals
- Career
Komplikace periproktálního abscesu – Fourniérova gangréna nebo nekrotizující fasciitida? Kazuistika
Authors: M. Pirkl; L. Sákra; S. Kašpar; Michal Černý
Authors‘ workplace: Fakulta zdravotnických studií Univerzity Pardubice, děkan prof. MUDr. A. Pellant, DrSc. ; Chirurgická klinika, Pardubická krajská nemocnice, a. s., přednosta doc. MUDr. K. Havlíček, CSc.
Published in: Rozhl. Chir., 2009, roč. 88, č. 7, s. 403-408.
Category: Monothematic special - Original
Overview
Úvod:
Periproktální absces je rutinní diagnózou v každodenní chirurgické praxi. Jednou z nejzávažnějších komplikací, ke které může v rámci tohoto onemocnění dojít, je Fourniérova gangréna s rozvojem těžké sepse.Kazuistika:
Autoři prezentují případ těžké chirurgické infekce probíhající pod obrazem Fourniérovy gangrény a nekrotizující fasciitidy pravé dolní končetiny a trupu s rozvojem těžkého septického stavu, která nasedala na postkontuzní hematom periproktálně s jeho kolikvací a infekcí. Stav nemocného si vyžádal dlouhodobou intenzivní péči včetně hospitalizace na ARO, několik operací a následnou dlouhodobou rehabilitační terapii. Celý případ je ojedinělý svojí raritností původu takto rozsáhlé infekce měkkých tkání a je názorným příkladem náročnosti a úskalí léčby takovýchto nemocných.Závěr:
Fourniérova gangréna a nekrotizující fasciitida vůbec jsou zatíženy vysokou smrtností. Jde o jednu z nejvážnějších chirurgických infekcí, která mnohdy končí fatálně. Terapie je v první řadě chirurgická, která ale nemůže být soběstačná bez agresivní intenzivní péče o nemocného.Klíčová slova:
periproktální absces – Fourniérova gangréna – nekrotizující fasciitida – sepseÚVOD
Periproktální abscesy jsou abscesová ložiska vznikající přestupem infektu mukózních análních žláz drénovaného do Morgagniho krypt a následně odtud přestupující do periproktálního prostoru, který dělíme na subkutánní (intrasfinkterický, extrasfinkterický – perianální), submukózní, intersfinkterický, ischiorektální a supralevátorový (pelvirektální) [3].
Muži jsou obvykle postiženi častěji než ženy 2–3násobně. Vrchol výskytu je ve 3.–4. dekádě věku. Obvykle se jedná o polymikrobiální flóru jak aerobní tak anaerobní – nejčastěji je původcem anaerob Bacteroides fragilis následovaný v četnosti E. coli, Proteus, Streptococcus [5, 9, 12] aj.
Existují přidružená onemocnění a stavy, při nichž je náchylnost k tvorbě periproktálního abscesu vyšší: m. Crohn, malignita, iradiace, trauma, Hodgkinův lymfom, imunosupresivní stavy a medikace, gravidita, diabetes mellitus, ulcerózní kolitida, tuberkulóza a lymfogranuloma venereum, trauma během rekto - či koloskopie.
Terapie je dominantně chirurgická ve smyslu drenáže abscesového ložiska a debridement. Antibiotická terapie se běžně, jak je zvykem u drenáží, nepoužívá – primárně jsou k ATB terapii indikováni pacienti s imunosupresí, projevy sepse, chlopenními vadami nebo náhradami.
25–50 % periproktálních abscesů končí formováním píštělí, dále při nedokonale léčeném nebo zanedbaném abscesu periproktálním se může rozvinout bakteriemie a sepse, často též recidivují. Další závažnou komplikací této zánětlivé afekce je Fourniérova gangréna.
Především u imunosuprimovaných pacientů může dojít k rozvoji nekrotizující perineální infekce nebo Fourniérovy gangrény (synergické nekrotizující fasciitidy) – mechanismus není přesně znám – jedná se nejspíše o to, že infekce přestoupí z fossy ischiorektální skrz fenestrovanou Collesovu fascii směrem k perineu přes diafragma urogenitale [8]. Mortalita se v literatuře popisuje mezi 7 a 75 % [1, 2, 4–6, 9–13], u diabetiků se udává až 80% [6, 8]. Tato infekce vede prakticky vždy k rozvoji sepse. Projevuje se bronzovým zabarvením kůže, tvorbou bul, erytémem, edémem a krepitem, přičemž je typické, že postižení kůže je vždy menšího rozsahu než postižení fascie a epifasciálních prostorů. Někdy v rámci debridement se nelze vyhnout při avitalitě testes provedení orchiektomie – případně i bilaterální.
KAZUISTIKA
Dvaatřicetiletý 120 kilogramů vážící pacient, s ničím se jinak neléčící, byl na začátku ledna 2008 prvně ambulantně ošetřen traumatologem pro bolesti pravé hýždě a zadní strany stehna po pádu při hokeji před týdnem – uzavřeno jako distensio m. bicipitis femoris l.dx. a konzervativně léčen včetně rehabilitace. I po rehabilitaci a návratu z lyžování na konci ledna opět vyhledává ambulanci tentokrát neurologickou pro bolesti SI skloubení vpravo s anamnestickými údaji bolestivosti vleže v klidu, pohyby bolest zhoršují, udává zhoršení obtíží při zakašlání, v noci nemůže spát pro bolest, úlevová poloha je na břiše. U praktického lékaře mu byla opakovaně aplikována Dolmina i.m. s úlevou. Bez sfinkterických obtíží, pouze při bolesti má nucení na močení – v objektivním nálezu jsou známky radikulárního dráždění vpravo, chladnější pravá dolní končetina s pulzacemi do periferie – uzavřeno jako blok SI skloubení s radikulární symptomatologií – terapie: obstřiky, NSAID, RHB.
Dva dny poté vyhledává naší chirurgickou ambulanci – v klinickém nálezu je hmatný infiltrát pravé hýždě, bez teplot, na UZ jsou popsány suspektní hematomy pravostranných gluteálních svalů. Další dva dny poté při chirurgické kontrole je bez subjektivní úlevy, bez teplot, infiltrát přetrvává, per rectum je v konkavitě kosti křížové, více vpravo, hmatné ovoidní vyklenutí, bez zjevné fluktuace. UZ hýždě je s popisem dvou nepravidelných hypoechogenních nepřesně ohraničených vřetenovitých a od okolí špatně odlišitelných kolekcí, první 7 x 3,5 cm v hloubce asi 7 cm, druhá 6 x 2 cm v hloubce asi 10 cm, bez prokazatelné vaskularizace. Zdají se výběžky od těchto kolekcí laterokaudálně směrem k oblasti kyčle a mediálně do hloubi k oblasti anu. RTG pánve je bez známek traumatu. Nemocnému byla doporučena hospitalizace, kterou odmítá, proto je dojednáno CT malé pánve ambulantně. Následně ještě téhož dne (31. 1.) odpoledne přichází z domu k hospitalizaci. Při přijetí zchvácený, opocený, afebrilní, oběhově stabilní, s klidnými pulzy, přijat s předběžnou diagnózou infiltrátu nejasné etiologie, nejspíše zánětlivého charakteru, v oblasti ischiorektální fossy vpravo a v pravé hýždi. Druhý den (1. 2.) hospitalizace se u pacienta objevují poprvé sub - až febrilie, bylo doděláno MR vyšetření malé pánve (Obr. 1) s popisem rozsáhlé, členité abscesové kolekce vpravo, zasahující do malé pánve a do gluteální oblasti. Celková velikost je 13 x 9 x 15 cm. Rektum je odtlačeno doleva, není v těsném kontaktu s abscesem, periproktální tuková vrstva je zachovalá, mírně prosáklá, prosáklý m. iliacus. Kolekce zasahuje do gluteálních svalů, které jsou zřetelně edematózní, rovněž je patrné prosáknutí podkoží pravé hýždě. Pravý kyčelní kloub je intaktní, vlevo je mírně zmnožená tekutina. Pacient je indikován k operační revizi. Při té je vzhledem k nepřítomnosti vyklenutí perianálně provedena incize transanálně, evakuace hnisu, debridement, laváž, drenáž. Po výkonu je pacient afebrilní, s ústupem bolestí. Od 3. pooperačního dne (4. 2.) je nasazena profylaxe LWMH a ATB terapie i přes afebrilní průběh (Unasyn, Gentamicin – v kultivacích E. coli, Streptococcus agalactiae) a pro přetrvávající sekreci je indikován k další operační revizi, při které je redrénována původní incize ampuly rektální s evakuací koagul. Večer po tomto výkonu dochází u pacienta k rozvoji významného krvácení z transanálního drénu, zároveň se objevuje masivní otok pravé dolní končetiny. Pacient je přeložen na JIP Chirurgické kliniky a pro pokračující krvácení s rozvojem anemizace na 88 g Hb/l je indikován k operační revizi s tamponádou ampuly rektální a následně k angiografii – podle diagnostické angiografie (Obr. 2) je průkaz extravazátu v oblasti distálního rekta v blízkosti anu, živený dominantně předními větvemi vnitřní pánevní tepny vpravo. Gelatinovou pěnou je provedena dočasná embolizace celé vnitřní pánevní tepny vpravo a přední divize větví vnitřní pánevní tepny vlevo do zástavy průtoku těmito tepnami (Obr. 3). V den tohoto výkonu bylo podáno celkem 6 TU erymasy a 6 TU plazmy. Po endovaskulární selektivní embolizaci krvácení již nepokračuje.
Image 1. MR obraz rozsáhlé abscesové kolekce pararektálně vpravo a v gluteálních svalech vpravo Fig. 1. MR view of the extensive abscess collection in a right pararectal area and in a right gluteal muscles 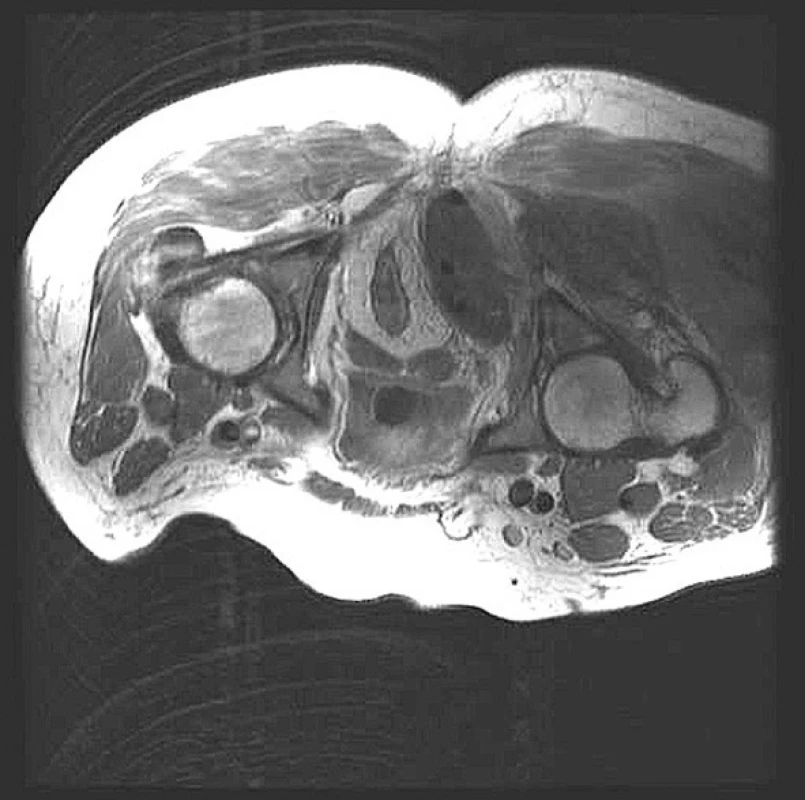
Image 2. Arteriogram s průkazem krvácení v povodí oboustranných aa. iliacae internae Fig. 2. Angiography view of the bleeding from branches of internal iliacal arteries 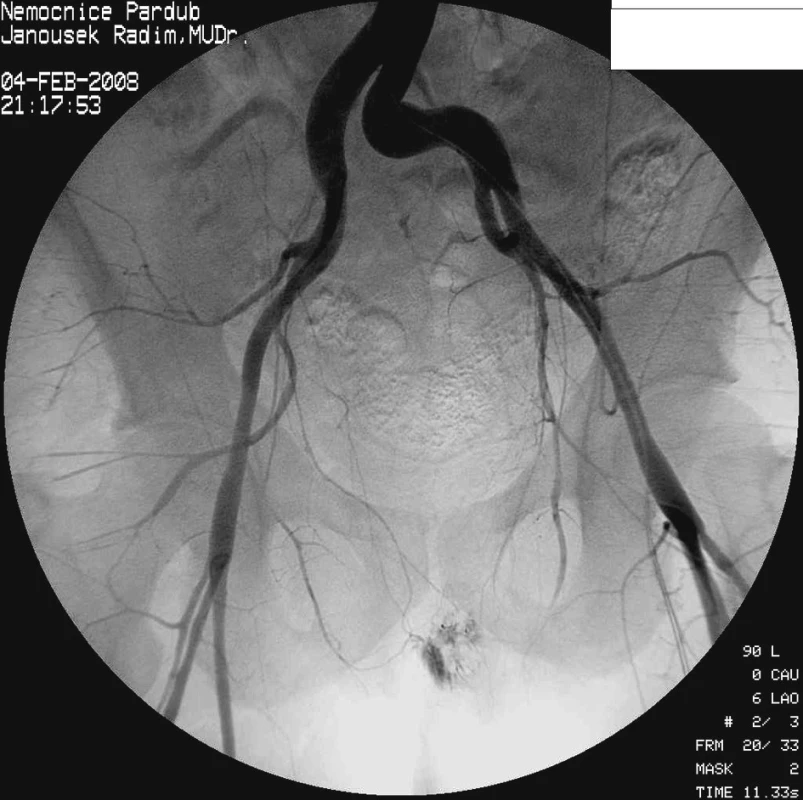
Image 3. Arteriogram po selektivní embolizaci větví vnitřních ilických tepen, extravazace již neprokázána Fig. 3. Angiography view after the selective embolisation of a branches of internal iliacal arteries, without extravasation 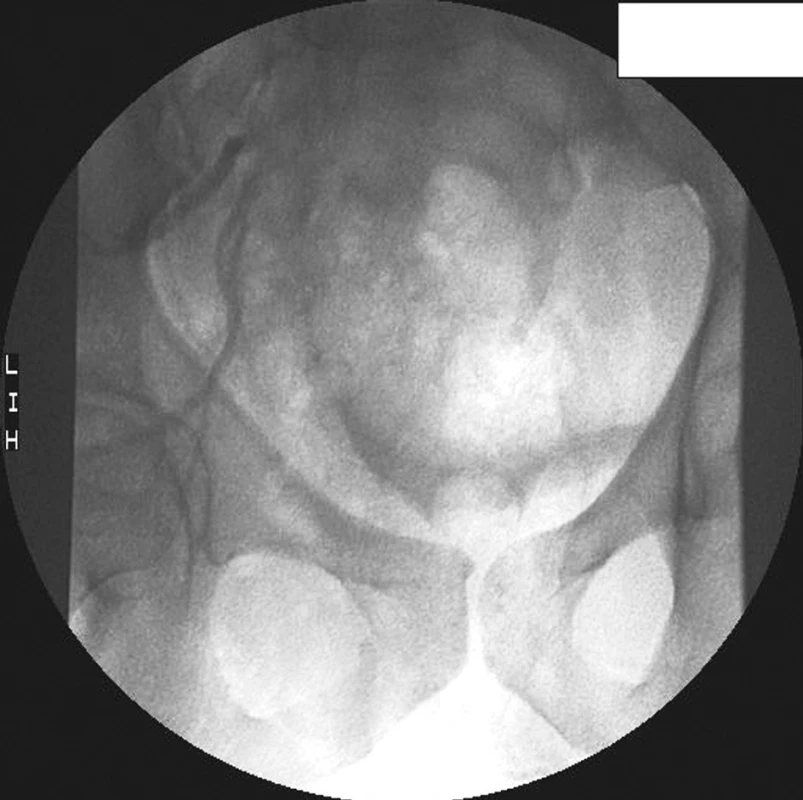
Následující den (5. 2.) je pro otok PDK zrušena tamponáda ampuly rektální. Pacient dále nekrvácí, oběhově je stabilní, febrilní. Otok pravé dolní končetiny přetrvává (pravé stehno 72 cm, levé stehno 58 cm v obvodu), na UZ bez flebotrombózy nebo alterace arteriálních toků. Uzavřeno jako obraz žilní komprese v pánvi. Je vyjádřen i neurologický deficit ve smyslu poruchy hybnosti od hlezna vpravo distálně a výpadek čití v téže oblasti včetně nocicepce. Provedeno nové MR vyšetření: rozsah infiltrace gluteálních svalů vpravo je podstatně menší oproti předchozímu vyšetření. Pokud jde o infiltraci pararektálního prostoru vpravo a presakrálního prostoru, tak rozsah je rovněž podstatně menší, prokázán však volný plyn. Nadále je zřejmá kolekce tekutiny s volným plynem. Rektální ampula je dislokována kontralaterálně. Vasae iliacae l. dx. jsou zavzaty do infiltrátu. Průtok není spolehlivě diferencovatelný. Je zřejmý těsný kontakt s nervovými strukturami v pravé části presakrálního prostoru. Pacient je indikován k incizi, revizi a drenáži pravé gluteální krajiny, při revizi je prokázána zjevná komunikace afekce pravostranných gluteálních svalů s incizí rektální ampuly.
Dne 6. 2. byla u pacienta provedena sigmoideostomie k vyloučení rekta z pasáže a aborální sigma vyvedeno jako mukózní píštěl. Na PDK se formují deskvamace a buly. Febrilie nadále přetrvávají. Objevuje se ikterus. Dne 7. 2. změna ATB na Timentin a Ciplox. Dne 8.2. – převaz v CA, pyrexie, podle neurologického vyšetření je paréza PDK periferního charakteru s maximem postižení n. ischiadicus. Dne 9. 2. – převaz v CA – incize pravé kyčelní krajiny, dorzální strany lýtka a stehna, fasciotomie, nekrektomie přední strany stehna, třísla, skrota (bez nutnosti orchiektomie) – změna ATB na Meronem, Amikin, Avrazor, Dalacin; anemizace na 71 g Hb/l – podány 2x TU erymasy, 2x TU plazmy. Progrese flegmony na pravý bok trupu. Objevuje se příměs krve v NGS. Pro septický stav je pacient indikován k překladu na ARO.
Ztlumen, zaintubován, ventilován, je nutná vazopresorická podpora oběhu. Nadále volumosubstituce, hemosubstituce, Kiovig. Masivní přetlakové náhrady krve a plazmy. Pro neztišitelné difuzní krvácení byl podán ve 24 : 00 Novoseven (16,8 mg). Neinvazivní měření hemodynamiky (LiDCO). Dne 10. 2. je pacient nadále v těžkém septickém šoku. Vzhledem k pokračujícímu difuznímu krvácení z ranných ploch je nutná nadále masivní hemosubstituce, tato je ale bez většího efektu (17 TU erymasy a 31 TU plazmy/24 hod.). Byla podána další dávka Novoseven (12 mg). Krvácení je poté poněkud mírnější, ale nadále trvá sklon k hypotenzi, je nutná masivní hemo - a volumosubstituce, vazopresorická podpora. Ráno je pacient prakticky vykrvácen, je provedena operační revize a opich krvácejících cév hýžďové krajiny, packing rouškami. Krvácení se zmírňuje, ale nadále je laboratorně vyjádřena anemizace. Laboratorně progreduje další vzestup jaterních testů a bilirubinu. Nemocný je kontinuálně febrilní téměř trvale 39 °C. Během dalšího pobytu na ARO je pacient arteficiálně ventilován, opakovaně převazován, opakovaně je mu měněna cílená ATB terapie podle výsledků kultivací (Tab. 1, 2). Léčen intenzivně pro septický šok. Několikrát vyšetřen konziliářem z oboru neurologie se závěrem periferní denervační syndom v oblasti inervace n. ischiadicus oboustranně – dominantně vpravo. Celkový stav se pozvolna dále zlepšuje. Vysazena enterální i parenterální výživa, perorální příjem je již dostatečný, stoupá hodnota sérové bílkoviny. Rány granulují, kultivačně převažuje pseudomonáda, kvantitativně je bakterií výrazně postupně méně. Plánována plastická operace defektů na lýtku, eventuálně i stehnu PDK. Přeložen zpět na chirurgickou JIP dne 1. 4. Pacient je následně zlepšen, plně při vědomí, spolupracující, rehabilitován, vertikalizován. Dne 2. 4. byl proveden plastickým chirurgem přenos DE štěpů na defekty pravého stehna dorzálně, defekty v tříslech po incizích jsou již zhojené, skrotum (respektive testes) přegranulovává, stejně tak defekty v sakrální a gluteální krajině – odběrové plochy jsou zhojené, transplantáty přihojené (Obr. 4, 5, 6, 7). Pacient přeložen k další péči na oddělení rehabilitace 14. 5. Zde je dále vertikalizován postupně přes chodítko k samostatné chůzi o 2 podpažních berlích s peroneálními páskami oboustranně, na HKK normální nález, na DKK – vpravo kompletní akroparéza do flexí v hleznu při EMG prokázané lézi n. tibialis a n. peroneus, vlevo pozvolna regreduje paréza peroneálního typu do dorzální flexe v hleznu. V čase pokračuje zlepšení celkové kondice, nemocný je plně soběstačný, přesuny samostatné, stomie funkční bez stenózy či krvácení. Při pobytu na rehabilitačním oddělení byly prováděny opakované převazy chirurgem a kontroly defektu v sakrální krajině. Defekty se postupně zmenšují, na sákru o velikosti cca 7 x 2 cm bez povleklé spodiny již granulující ze stran, nad tuber ischiadicum je mělký defekt o velikosti 2 x 2 cm s minimálně povleklou spodinou. Dne 9. 7. přeložen k lázeňské terapii v lázních Luže - Košumberk. Odtud je v říjnu téhož roku u nás ještě ošetřen pro recidivující absces gluteální krajiny, pro který byl posléze léčen ambulantně. Pacient je nyní soběstačný, chodící na kontroly o francouzských holích, nyní v domácí péči a naší ambulantní péči a dispenzarizaci.
Table 1. Výsledky kultivací Tab. 1. Microbial cultivation results 
Table 2. Přehled ATB terapie v průběhu hospitalizace u nemocného Tab. 2. Overview of the antiobiotic therapy during the hospitalisation 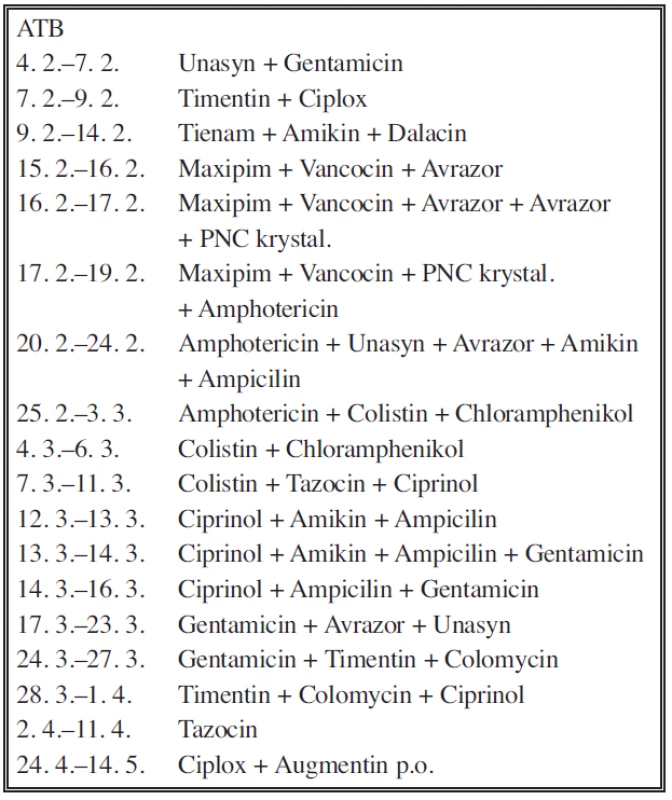
Image 4. Defekty v oblasti gluteální krajiny a kyčelní krajiny vpravo po prvotních nekrektomiích Fig. 4. Defects of the gluteal, sacral and right hip area after primary necrectomies 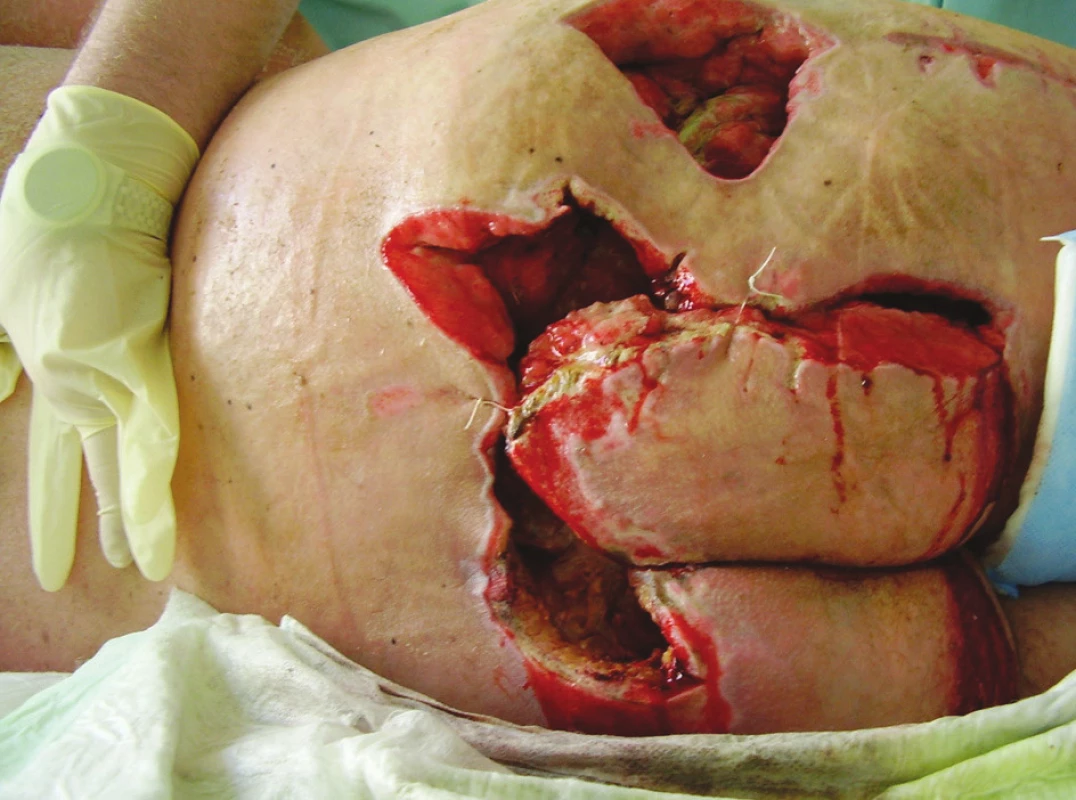
Image 5. Defekty dorzální strany pravé dolní končetiny po nekrektomiích Fig. 5. Defects of the back side of a femur after necrectomies 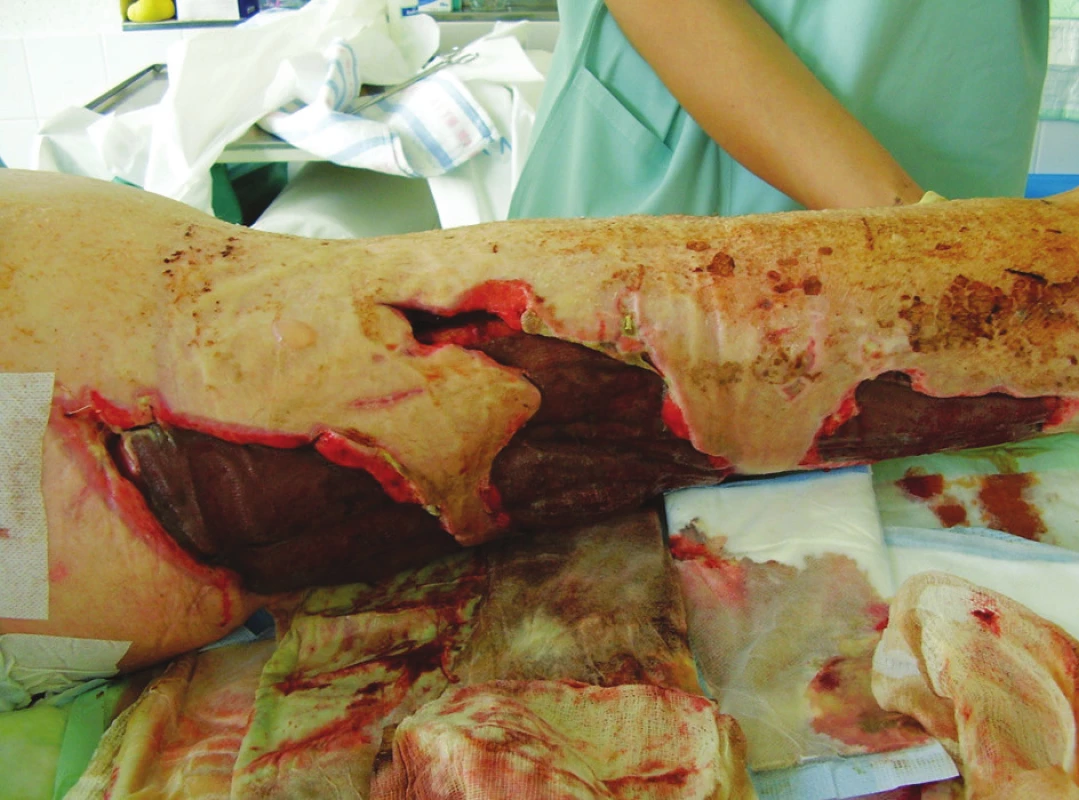
Image 6. Defekty gluteální a kyčelní krajiny před překladem na rehabilitaci Fig. 6. Defects of the gluteal, sacral and right hip area before patient´s transfer from our department 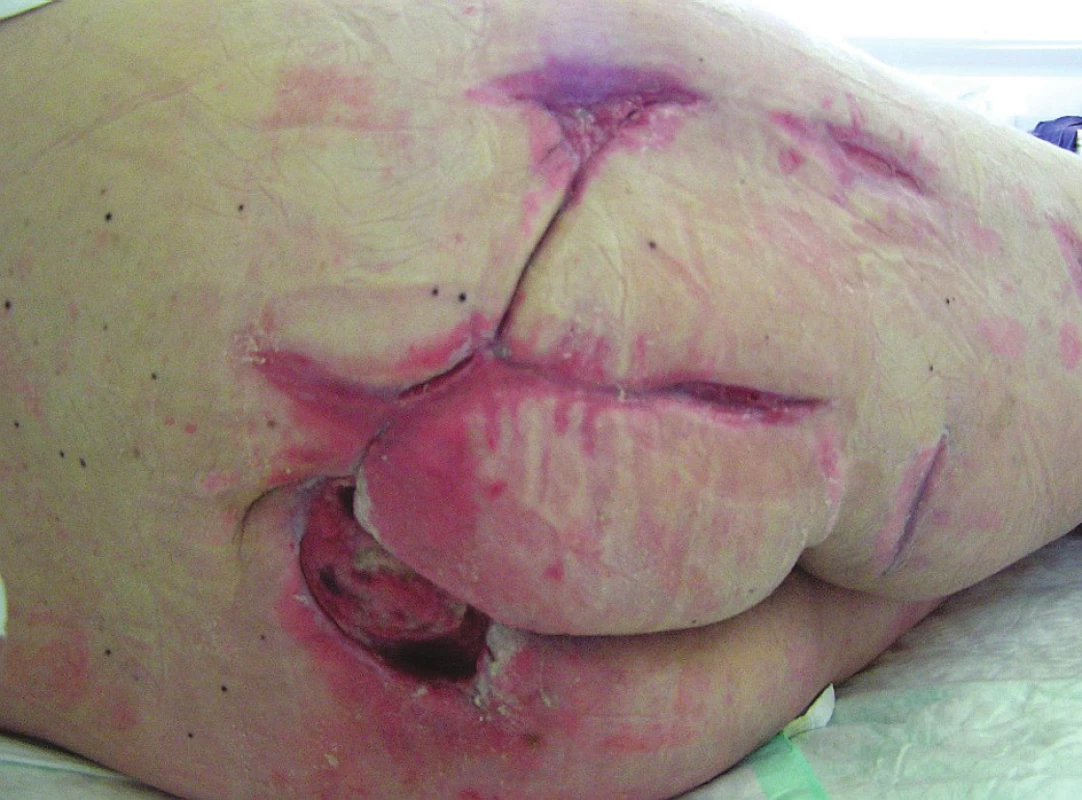
Image 7. Ranné plochy na pravé dolní končetině po autotransplantaci DE štěpy Fig. 7. Wound areas of the right lower limb after a dermoepidermal autotransplantation 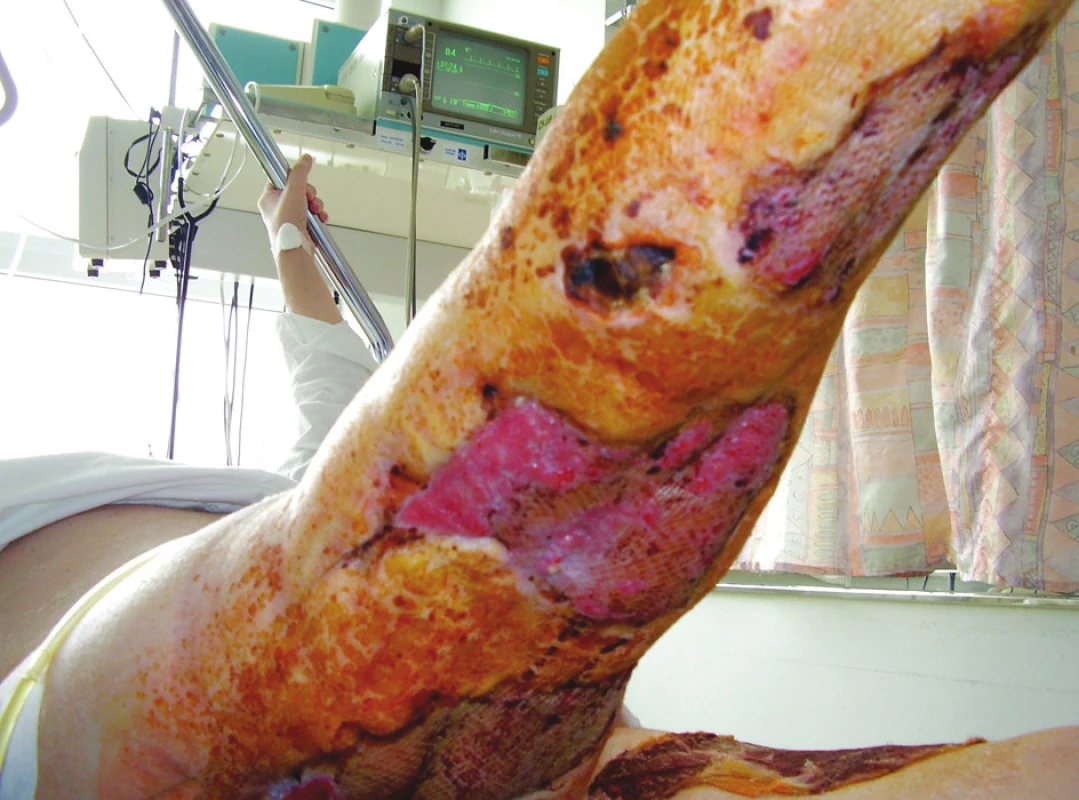
DISKUSE
Fourniérova gangréna je fulminantně probíhající nekrotizující fasciitida perinea a zevního genitálu, která si vždy žádá urgentní chirurgickou intervenci a může rychle vést k sepsi a smrti [13]. Predispozicí pro rozvoj Fourniérovy gangrény nebo obecně nekrotizující fasciitidy je diabetes mellitus [2, 4, 5, 6, 11, 12] imunodeficience [4, 5, 6, 12], alkoholismus [4, 5, 6, 11, 12], parenterální užívání drog [2, 6] a malnutrice [6, 9, 12].
Prognóza nemocných je závislá na mnoha faktorech, jak je vysledováno z dostupné literatury. Mortalita se v literárních zdrojích pohybuje mezi 7 a 75 % [1, 5, 6, 12, 13]. Základními determinantami rozhodujícími o lepší prognóze nemocných je věk mladší 60 let, urgentní chirurgická intervence, nepřítomnost sepse, negativní hemokultury a včasná derivace stolice stomií [1, 5, 8] v indikovaných případech. Včasné provedení kolostomie u indikovaných případů (původ je v periproktální afekci, imunosuprimovaní nemocní, nelepšící se stav po radikální lokální nekrektomii…) vede podle dostupných literárních zdrojů ke zmírnění šokového indexu ve smyslu vzestupu systémového arteriálního tlaku, dále k poklesu teploty a zlepšení lokálního nálezu [1, 8]. Jistě do péče kromě chirurgické radikální lokální terapie patří i intenzivní terapie septického stavu se zaměřením na korekci vnitřního prostředí, razantní antibiotickou terapii, parenterální a enterální realimentaci [6, 10]. Lokální debridement mnohdy končí u mužů orchiektomií jak jednostrannou tak i oboustrannou [8]. Následná terapie rekonstrukční a rehabilitační je neméně náročná a důležitá.
Námi prezentovaná kazuistika je zvláštní i vazbou obtíží na kontuzi hýždě u nemocného v předchorobí – v literatuře jsme našli pouze jednu zmínku o podobném případu, kdy byl popsán soubor 4 nemocných s rozvojem periproktálního abscesu po kontuzi hýždí při lyžování [7].
ZÁVĚR
Nekrotizující fasciitida a problematika chirurgické rány je poslední dobou konkrétně na stránkách Rozhledů v chirurgii hojně probírána. V záměrně rozsáhle popsané kazuistice jsme chtěli upozornit na záludnost synergické nekrotizující fasciitidy a Fourniérovy gangrény, jak co se složitosti a náročnosti terapie týče, tak i co se týče finanční nákladnosti léčby. Jenom během pobytu na ARO PKN, a.s. (9. 2.–1. 4. 08) byla výše nákladů na nemocného za léčebné prostředky a přípravky a za zvlášť účtovaný materiál (převazy rozsáhlých ranných ploch s použitím Atraumanu Ag, ATB, krevní deriváty, parenterální a enterální nutriční podpora…) vypočtena na 1,2 milionu Kč.
Další zvláštností námi prezentované kazuistiky je otázka nozologického zařazení celého případu. Průběh, kultivační a lokální nález odpovídal jak Fourniérově gangréně, tak i nekrotizující fasciitidě dolní končetiny, hýždí a trupu. Nejspíše se jedná o případ mimořádně invazivního procesu Fourniérovy gangrény, která i díky narušení některých bariér (komunikace gluteálních svalů s ampulou rektální a fossou ischiorektální) mohla postupovat v podobě nekrotizující fasciitidy i do dalších regií.
Fulminantnost celého průběhu nemoci je u mladého nemocného bez jakékoliv komorbidity taktéž neobvyklá a jen se tím potvrzuje, že nikdy nelze podcenit jakoukoliv nemoc, ani když se jedná o „pouhý“ periproktální absces.
MUDr. M. Pirkl
Chirurgická klinika
Pardubická krajská nemocnice, a.s.
Kyjevská 44
Sources
1. Benizri, E., Fabiani, P., Migliori, et al. Gangrene of the perineum. Urology, 1996 Jun; 47 (6): 935–939.
2. Bosshart, T. L., Henderson, V. J., Ogan, C. H. Jr. Necrotizing soft tissue infections. Arch. Surg., 1996; 131 : 846–856.
3. Černý, J. Špeciálna chirurgia – Chirurgia tráviacej rúry. Bratislava, Vydavatelstvo Osveta, 1996 : 345–346.
4. Dahm, P., Roland, F. H., Vaslef, S. N., et al. Outcome analysis in patients with primary necrotizing fasciitis of the male genitalia. Urology, 2000; 56 : 31–36.
5. Eke, N. Fourniér‘s gangrene: A reveiw of 1726 cases. Br. J. Surg., 2000; 87 : 718–728.
6. Ersay, A., Yilmaz, G., Akgun, Y., et al. Factors affecting mortality of Fourniér‘s gangrene: review of 70 patients. ANZ J. Surg., 2007; 77 : 43.
7. Matsuda, N. Four cases of anorectal abscess after hip contusion while on skis, Skiing trauma and safety: Sixth international symposium; 1987.
8. Moorthy, K., Rao, P. P., Supe, A. N. Necrotising perineal infection: a fatal outcome of ischiorectal fossa abscesses. J. R. Coll. Surg. Edinb., 2000; 45 : 281–284.
9. Smith, G. L., Bunker, C. B., Dinneenn, M. D. Fourniér‘s gangrene. Br. J. Urol., 1998; 81 : 347–355.
10. Šiller, J., Šácha, M., Daněk, T., Havlíček, K., Grófová, Z. Nové aspekty v enterální nutriční podpoře kriticky nemocných na chirurgické JIP. Rozhl. Chir., 2007; 86 : 139–141.
11. Vick, R., Carson, C. C. 3rd Fourniér‘s disease. Urol. Clin. Noth Am., 1999; 26 : 841–849.
12. Yaghan, R. J., Al-Jaberi (tm)., Bani-Hani, I. Fourniér‘s gangrene: changing face of the disease. Dis. Colon rectum, 2000; 43 : 1300–1308.
13. Zsolt, T., Stockinger Fourniér‘s gangrene – case report. Hospital Physician, 2004; September: 37–40.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2009 Issue 7-
All articles in this issue
- Úloha klasickej chirurgie pri liečbe náhlych príhod brušných u onkologických pacientov
- Nekrotizující infekční komplikace u syndromu diabetické nohy a jejich řešení
- Moderní radioterapie v komplexní léčbě sarkomů měkkých tkání a kostí u dospělých – aktuální přehled a vlastní zkušenosti
- Komplikace IPOM plastiky – naše zkušenosti
- Septický šok u pacienta s Fourniérovou gangrénou s fatálním koncem
- Komplikace periproktálního abscesu – Fourniérova gangréna nebo nekrotizující fasciitida? Kazuistika
- Nutriční intervence v chirurgii
- Infekce náhrad abdominální aorty
- Perioperační metabolická péče u diabetického pacienta – doporučení
- Antibiotická profylaxe v urologii
- Levostranné resekce pankreatu: indikace, chirurgická technika a komplikace
- Experimentální terapie nádoru pomocí intratumorózní aplikace dendritických buněk
- Minimalizace krevních ztrát v jaterní chirurgii
- The Occurrence of Gallbladder Carcinoma in Yemeni Patients Undergoing Cholecystectomy in Two Hospitals
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Septický šok u pacienta s Fourniérovou gangrénou s fatálním koncem
- Komplikace IPOM plastiky – naše zkušenosti
- Komplikace periproktálního abscesu – Fourniérova gangréna nebo nekrotizující fasciitida? Kazuistika
- Antibiotická profylaxe v urologii
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

