-
Medical journals
- Career
Jak definovat osoby s vysokým rizikem pankreatického karcinomu
Authors: Petr Dítě 1; E. Geryk 2; M. Jelšíková 1; I. Novotný 3; J. Trna 4; Arnošt Martínek 1; H. Nechutová 4
Authors‘ workplace: Akademické centrum gastroonkologie Lékařské fakulty OU Ostrava, vedoucí lékař prof. MUDr. Petr Dítě, DrSc. 1; Ekonomický odbor FN Brno, ředitel MUDr. Roman Kraus, MBA 2; Gastroenterologické oddělení Masarykova onkologického ústavu Brno, vedoucí oddělení MUDr. Milana Šachtová, CSc. et Ph. D. 3; Interní gastroenterologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Aleš Hep, CSc. 4
Published in: Vnitř Lék 2012; 58(7 a 8): 195-198
Category: 60th Birthday prof. MUDr. Miroslav Souček, CSc.
Overview
Pankreatický karcinom patří mezi onemocnění s neobyčejně špatnou prognózou. Důvodem je především pozdní diagnostika nemoci, protože jedinou efektivní kurativní metodou je stále chirurgická resekce a ta při diagnostice není možná. Je známo, že pětileté přežití nemoci není vyšší než 5,0 %, a stejně tak platí, že počet nových diagnóz ve světě za kalendářní rok se rovná počtu úmrtí za kalendářní rok – tj. 300 000 osob. Dosud neexistuje žádný efektivní screening pankreatického karcinomu u asymptomatických osob. Jistou nadějí se proto zdá být identifikace rizikových faktorů a jejich nositelů vzhledem k možné indukci nádorového bujení. Mezi tyto faktory patří dědičná onemocnění, jako je Peutz-Jeghersův syndrom, familiární střevní polypóza, melanoma mole, hereditární pankreatitida nebo rodinný výskyt karcinomu pankreatu. Nejen faktory genetické, ale i řada iniciálně benigních onemocnění, jako je chronická pankreatitida, diabetes mellitus anebo obezita, patří rovněž mezi rizikové faktory. V současné době mezinárodní konzorcium účastníků z 15 států připravilo tuto alternativu screeningu, jejímž cílem je aktivní identifikace nádorem pankreatu ohrožených osob, vyšetření členů jejich rodin a následná pravidelná dispenzarizace při využití především CECT a endosonografie.
Klíčová slova:
karcinom pankreatu – rizikové faktory – chronický zánět – genetická onemocněníÚvod
Pankreatický karcinom (dg. C25) patří mezi onemocnění, jejichž průběh incidence a mortality zůstává dlouhodobě souběžný. Celosvětový odhad v roce 2008 činil téměř 279 000 nových případů a 267 000 zemřelých se shodným zastoupením 52 % u mužů a 48 % u žen. U obyvatel méně vyspělých zemí se uvádí 40,4 % (112 500) nových onemocnění a vyspělých zemí 59,6 % (166 000), z toho téměř 70 000 v zemích EU. Zatímco ve vyspělých zemích bylo do věku 65 let nově nemocných 36,2 % mužů a 23,6 % žen, v EU jen 35 % mužů a 22,3 % žen, v méně rozvinutých zemích to bylo 49,1 % mužů a 41,8 % žen [1]. Při pokračujícím výskytu se v roce 2030 očekává ve světě 499 000 nových případů (graf 1), z toho při očekávaném stárnutí populace bude do 65 let ve vyspělých zemích 28,3 % mužů a 18,4 % žen, v EU 28,9 % mužů a 18,6 % žen, v méně vyspělých zemích 42,5 % mužů a 35,3 % žen. Podle recentní statistiky v roce 2009 připadlo v ČR na 100 000 mužů 18,9 nemocných a 18,6 zemřelých, na 100 000 žen 18,6 nemocných a 16,6 zemřelých [2]. U české populace bylo v letech 1976–2009 hlášeno u mužů 25 378, u žen 23 284 nových nádorů pankreatu. Je pozoruhodné, že z toho v letech 1976–2005 bylo 562 (57,1 % mužů, 42,9 % žen) nemocných s primárním nádorem pankreatu postiženo dalším topograficky a histologicky odlišným novotvarem a u 3 070 (51,5 % mužů, 48,5 % žen) nemocných předcházel nádoru pankreatu jiný primární novotvar [3].
Graph 1. Odhad počtu nových onemocnění karcinomem pankreatu ve světě [1]. ![Odhad počtu nových onemocnění karcinomem pankreatu ve světě [1].](https://pl-master.mdcdn.cz/media/image/9cb01bae8bfdac2f02f5e0108a00bb1b.png?version=1537790357)
Přes nepochybný pokrok v oblasti nových diagnostických metod je diagnostika časných stadií pankreatického karcinomu stále nedostatečná a přežití osob je ve srovnání s jinými nádory poměrně nízké. I přesto vzrostla jeho průřezová prevalence mezi roky 1989 a 2005 u mužů ze 431 (8,6/100 000) na 629 (12,6/100 000), u žen z 355 (6,7/100 000) na 637 (12,2/100 000) a může v roce 2015 překročit 1 400 dispenzarizovaných [4].
Stále platí, že pouze úplné chirurgické odstranění nádoru je jedinou efektivní léčebnou metodou nemocných s karcinomem pankreatu.
Pankreatický karcinom je neobyčejně agresivně probíhajícím onemocněním a pětileté přežití osob s pankreatickým karcinomem nepřesahuje 5,0 %. Jestliže se však zdaří úplná resekce nádoru, jsou odstraněny lymfatické uzliny a linie operačního řezu je bez průkazu nádorových buněk, stoupá pětileté přežívání až na 41 %.
Protože plošný screening pankreatického karcinomu u asymptomastických jedinců je stále jednou z temných oblastí gastroonkologie, soustředí se pozornost pankreatologů na identifikaci rizikových faktorů a rizikem pankreatického karcinomu ohrožených osob.
Mezi tyto rizikové faktory patří rodinná anamnéza pankreatického karcinomu, tzv. family pancreatic cancer [5], skupina hereditárních chorob [6], se vznikem pankreatického karcinomu úzce spojených [7–9]. Rizikovým faktorem pankreatického karcinomu se zdá být rovněž diabetes mellitus [10–13], obezita [14,15,21], chronická pankreatitida nehereditární [16], intraduktální papilární mucinózní neoplazie [17–20] a nepochybným rizikovým faktorem je životní styl – kouření a stravovací zvyklosti.
Lze předpokládat, že jestliže je u osob s více než jedním z výše uvedených rizikových faktorů v rámci systematické dispenzarizace a při intervalu jedenkrát ročně provedeno vyšetření endosonografické a/anebo CT vyšetření pankreatu, naskýtá se reálná šance diagnostikovat iniciální stadia nemoci, a tím chirurgicky resekabilní formy pankreatického karcinomu [11,22,23].
Anamnestické údaje
Tzv. rodinná forma pankreatického karcinomu (family pancreatic cancer) je definována jako výskyt pankreatického karcinomu nejméně u dvou členů rodiny v přímém příbuzenském vztahu s nemocným, u kterého byl diagnostikován pankreatický karcinom. Přibližně 4–8 % pacientů s pankreatickým karcinomem má rodinou zátěž karcinomu. Riziko jeho vzniku u této skupiny osob je 13krát vyšší než u běžné populace [5,24].
Neobyčejně významnou skupinou z pohledu rizika vzniku pankreatického karcinomu je skupina hereditárních chorob, mezi které patří hereditární forma pankreatitidy [6,25], Peutz--Jeghersův syndrom [7], familiární adenomatózní polypóza, ale i vzácná familiární melanoma mole [8]. Všechna tato onemocnění bývají označována jako hereditární syndrom pankreatického karcinomu.
Vyšetřili jsme v průběhu dvou let (2010–2011) skupinu osob s některými výše uvedenými nemocemi (tab. 1) a identifikovali ve všech případech chirurgicky řešitelná stadia pankreatického karcinomu.
Table 1. Soubor osob s rizikem pankreatického karcinomu. 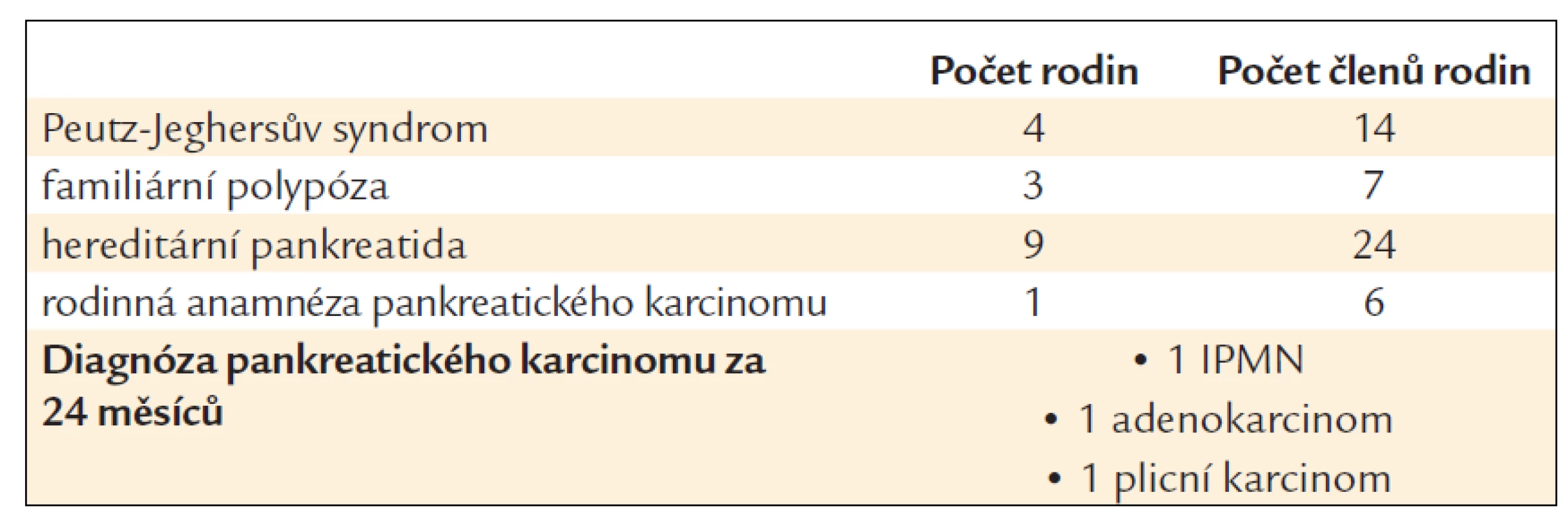
IPMN – intraduktální papilární mucinózní neoplazie Diabetes mellitus
Existuje řada studií prokazující vztah mezi pankreatickým karcinomem a diabetes mellitus [11,12]. Dle epidemiologických studií je riziko vzniku pankreatického karcinomu u osob s diabetem 1,85–2,12krát vyšší než u populace bez diabetu. Metaanalýza Calleho et al z roku 1998 prokázala u osob s trváním diabetu déle než pět let relativní riziko vzniku pankreatického karcinomu 2,1krát vyšší než tomu bylo u populace bez diabetu [11]. Ogawova prospektivní studie z roku 2002 sledovala pomocí ERCP osoby s diabetes mellitus, který vznikl a byl diagnostikován po 50. roce věku [26]. U této selektované skupiny osob byly prokázány abnormality nejen v hladinách sérové glukózy, ale i zvýšené hladiny pankreatických enzymů a nádorových markerů. Celková incidence pankreatického karcinomu u této skupiny byla 7,4. Ve skupině 105 osob, kdy diabetes mellitus byl diagnostikou déle než tři roky před vznikem karcinomu pankreatu, byla incidence 3,8 %, avšak u osob, kdy interval mezi diagnózou diabetu a diagnózou karcinomu nebyl delší než tři roky, byla incidence 13,7 %. V retrospektivní studii Trny et al byl diabetes přítomen u 35,2 % pitvaných pacientů s karcinomem pankreatu [27]. Řada studií prokázala, že zřejmě významnou roli v karcinogenezi pankreatu hraje vysoká hladina krevního cukru v době lačnění, podobně jako vysoká hladina inzulinemie a inzulinová rezistence [28,29]. Hyperinzulinemie nejen může iniciovat vznik nádoru, ale ovlivňuje i jeho progresi.
Obezita
Obezita a obecně excesivní nadváha patří mezi další rizikové faktory indukce pankreatického karcinomu a nejen pankreatického karcinomu [30,31]. Velká studie provedená v Japonsku z roku 2007 [15] prokázala u osob s BMI 30,0 až 3,5krát vyšší riziko vzniku karcinomu u mužů a i další studie tyto nálezy potvrdily [14,15].
Chronická pankreatitida
Chronický zánět patří mezi významné rizikové faktory v karcinogenezi pankreatu [32,33]. Toto tvrzení platí již od poloviny 19. století, kdy tento postulát poprvé vyjádřil německý patolog Virchow. V dalších letech toto bylo řadou autorů potvrzeno, a to nejen pokud jde o karcinom pankreatu, ale známá je souvislost mezi infekcí Helicobacter pylori s gastritidou a žaludečním karcinomem, refluxní ezofagitidou a karcinomem jícnu nebo bylo popsáno riziko karcinomu tlustého střeva u osob s dlouhodobě probíhající extenzivní formou nespecifického střevního zánětu.
Relativní riziko karcinomu pankreatu u osob s chronickou pankreatitidou je až 8–16krát vyšší oproti běžné populaci [16], v japonské studii je toto riziko dokonce 20krát vyšší.
Hereditární pankreatitida je dnes exaktně identifikována jako autozomálně dominantní onemocnění, kde základním mechanizmem vzniku mutace genu pro kationický trypsinogen na chromozomu 7q35. U této formy pankreatitidy je riziko vzniku pankreatického karcinomu velmi vysoké, a to 60krát vyšší riziko než u běžné populace [6].
Intraduktální papilární mucinózní neoplazie (IPMN) – typ postihující sekundární větve pankreatického vývodu – je spojena s nálezem synchronního nebo metachronního pankreatického karcinomu. Výskyt je nejčastěji u vyšších věkových skupin, obvykle po 60. roce života. Nálezu IPMN je třeba věnovat velkou pozornost, protože doba progrese do malignity je poměrně krátká, navíc se často jedná o formu carcinoma in situ. Cytologické vyšetření pankreatické šťávy je důležitým vyšetřením, přinášejícím zásadní diagnostickou informaci. Na IPMN je třeba pomýšlet i u malých pankreatických cystických útvarů, jejichž průměr není větší než 1,0 cm [18,20]. Časná diagnostika je prakticky vždy indikací k chirurgickému řešení.
Životní styl (tzv. enviromentální toxiny)
V současné době je dostatek důkazů o významu kouření při vzniku pankreatického karcinomu [34,35]. U kuřáků je až třikrát vyšší riziko vzniku pankreatického karcinomu oproti nekuřákům a zřejmě existuje přímý vztah mezi dobou kouření a množstvím cigaret za den. V naší prospektivní studii jsme potvrdili, že u kuřáků s diabetem je kouření nezávislým rizikovým faktorem vzniku malignity [36].
Již ne tak jednoznačná data jsou o vztahu alkoholu a pankreatického karcinomu, pravděpodobně se bude jednat o roli zprostředkovanou, kdy alkohol indukuje vznik chronické alkoholické pankreatitidy a ta je rizikovým faktorem karcinomu [35,37]. Nebyl prokázán jednoznačný vztah mezi karcinomem pankreatu a pitím kávy [38,39].
Závěr
Karcinom pankreatu patří z pohledu epidemiologických dat k nádorům zvláště agresivním, kdy navíc současné diagnostické možnosti a efektivní terapie často selhávají. Není stále dostatečná senzitivita a specificita diagnostiky časných stadií nemoci, a tak v době, kdy přichází nemocný se svými subjektivními potížemi, je většinou diagnostikován již stav pokročilý, radikálním chirurgickým výkonem neřešitelný.
Bohužel ani screening pankreatického karcinomu prakticky neexistuje, a tak jako slibné se jeví aktivní vyhledávání a identifikace rizikových faktorů u osob ohrožených karcinomem pankreatu. Tento přístup ovšem v prvé řadě vyžaduje výše uvedené rizikové faktory znát a systematicky pak vyšetřovat jejich nositele a jejich rodiny. V současné době zahájená multicentrická mezinárodní studie CAPS je právě tímto směrem zaměřena. Bez nadsázky lze říci, že čas na aktivní formy využití různých modifikací screeningu pankreatického karcinomu, zaměřených na diagnostiku časných stadií onemocnění, nastal.
prof. MUDr. Petr Dítě, DrSc.
www.osu.cz
e-mail: petr.dite@osu.cz
Doručeno do redakce: 17. 5. 2012
Sources
1. IARC. Globocan 2008. Lyon: IARC. http://globocan.iarc.fr/.
2. ÚZIS. Novotvary 2009 ČR. ÚZIS ČR 2012.
3. Dítě P, Geryk E. Trends of primary and subsequent cancers of gastrointestinal tract in Czech population, 1976–2005. Dig Dis 2010; 4 : 1–13.
4. Konečný M, Geryk E, Kubíček P et al. Prevalence nádorů v České republice, 1989–2005–2015. Brno: PřF MU 2008.
5. Yamaguchi K, Kinoshita H, Hokazono K et al. Familial pancreatic cancer: report of one Japanese family. J Hepatobiliary Pancreat Surg 2004; 11 : 434–437.
6. Whitcomb DC, Applebaum S, Martin SP. Hereditary pancreatitis and pancreatic carcinoma. Ann N Y Acad Sci 1999; 880 : 201–209.
7. Latchford A, Greenhalf W, Vitone LJ et al. Peutz-Jeghers syndrome and screening for pancreatic cancer. Br J Surg 2006; 93 : 1446–1455.
8. Goldstein AM, Chan M, Harland M et al. Melanoma Genetics Consortium (GenoMEL). High-risk melanoma susceptibility genes and pancreatic cancer, neural system tumors, and uveal melanoma across GenoMEL. Cancer Res 2006; 66 : 9818–9828.
9. Lynch HT, Brand RE, Lynch JF et al. Hereditary factors in pancreatic cancer. J Hepatobiliary Pancreat Surg 2002; 9 : 12–31.
10. Huxley R, Ansary-Moghaddam A, Berrington de González A et al. Type-II diabetes and pancreatic cancer: a meta-analysis of 36 studies. Br J Cancer 2005; 92 : 2076–2083.
11. Calle EE, Murphy TK, Rodriguez C et al. Diabetes mellitus and pancreatic cancer mortality in a prospective cohort of United States adults. Cancer Causes Control 1998; 9 : 403–410.
12. Chari ST, Leibson CL, Rabe KG et al. Probability of pancreatic cancer following diabetes: a population-based study. Gastroenterology 2005; 129 : 504–511.
13. Platts J. Insulin therapy and cancer risk in diabetes mellitus. Clin Med 2010; 10 : 509–512.
14. Bracci PM. Obesity and pancreatic cancer: Overview of epidemiologic evidence and biologic mechanism. Mol Carcinog 2012; 51 : 53–63.
15. Lin Y, Kikuchi S, Tamakoshi A et al. JACC Study Group. Obesity, physical activity and the risk of pancreatic cancer in a large Japanese cohort. Int J Cancer 2007; 120 : 2665–2671.
16. Whitcomb DC, Pogue-Geile K. Pancreatitis as a risk for pancreatic cancer. Gastroenterol Clin North Am 2002; 31 : 663–678.
17. Yamaguchi K, Ohuchida J, Ohtsuka T et al. Intraductal papillary-mucinous tumor of the pancreas concomitant with ductal carcinoma of the pancreas. Pancreatology 2002; 2 : 484–490.
18. Nakaizumi A, Tanaka S, Oshikawa O et al. Branch duct type IPMN concomitant with usual invasive ductal carcinoma. Tan to Sui 2002; 23 : 1013–1019.
19. Tada M, Kawabe T, Arizumi M et al. Pancreatic cancer in patients with pancreatic cystic lesions: a prospective study in 197 patients. Clin Gastroenterol Hepatol 2006; 4 : 1265–1270.
20. Uehara H, Nakaizumi A, Ishikawa O et al. Development of ductal carcinoma of the pancreas during follow-up of branch duct intraductal papilary mucinous neoplasm of the pancreas. Gut 2008; 57 : 1561–1565.
21. Calle EE, Rodriguez C, Walker-Thurmond K et al. Overweight, obesity, and mortality from cancer in a prospectively studied cohort of U.S. adults. N Engl J Med 2003; 348 : 1625–1638.
22. Polesel J, Talamini R, Negri E et al. Dietary habits and risk of pancreatic cancer: an Italian case-control study. Cancer Causes Control 2010; 21 : 493–500.
23. Otsuki M, Tashiro M. Chronic pancreatitis and pancreatic cancer, lifestyle-related diseases. Intern Med 2007; 46 : 109–113.
24. de Vos tot Nederveen Cappel WH, Lagen-dijk MA, Lamers CB et al. Surveillance for familial pancreatic cancer. Scand J Gastroenterol Suppl 2003; 239 : 94–99.
25. Lowenfels AB, Maisonneuve P, Whitcomb DC et al. Cigarette smoking as a risk factor for pancreatic cancer in patients with hereditary pancreatitis. JAMA 2001; 286 : 169–170.
26. Ogawa Y, Tanaka M, Inoue K et al. A prospective pancreatographic study of the prevalence of pancreatic carcinoma in patients with diabetes mellitus. Cancer 2002; 94 : 2344–2349.
27. Trna J, Dítě P, Adamcová M et al. Diabetes Mellitus in Pancreatic Cancer Patients in the Czech Republic – Sex Differences? Exp Diab Res 2012; přijato do tisku.
28. Stolzenberg-Solomon RZ, Graubard BI, Chari S et al. Insulin, glucose, insulin resistance, and pancreatic cancer in male smokers. JAMA 2005; 294 : 2872–2878.
29. Call R, Griemsley M, Cadwallader L et al. Insulin-carcinogen or mitogen? Preclinical and clinical evidence from prostate, breast, pancreatic and colorectal research. Postgrad Med 2010; 122 : 158–165.
30. De Waele B, Vanmierlo B, Van Nieuwenhove Y et al. Impact of body overweight and class I, II and III obesity on the outcome of acute biliary pancreatitis. Pancreas 2006; 32 : 343–345.
31. Larsson SC, Orsini N, Wolk A. Body mass index and pancreatic cancer risk: a metaanalysis of prospective studies. Int J Cancer 2007; 120 : 1993–1998.
32. Stolzenberg-Solomon RZ, Blaser MJ, Limburg PJ et al. Helicobacter pylori seropositivity as a risk factor for pancreatic cancer. J Natl Cancer Inst 2001; 93 : 937–941.
33. Reuter S, Gusta SC, Chaturvedi MM et al. Oxidative stress, inflammation and cancer: how are they linked? Free Radic Biol Med 2010; 49 : 1603–1616.
34. Gallicchio L, Kouzis A, Genkinger JM et al. Active cigarette smoking, household passive smoke exposure, and the risk of developing pancreatic cancer. Prev Med 2006; 2 : 200–205.
35. Yadav D, Hawes RH, Brand RE et al. Whitcomb DC; North American Pancreatic Study Group. Alcohol consumption, cigarette smoking, and the risk of recurrent acute and chronic pancreatitis. Arch Intern Med 2009; 169 : 1035–1045.
36. Dítě P, Trna J, Bělobrádková J et al. Pankreatický karcinom – vztah k diabetes mellitus a kouření. Vnitř Lék 2011; 57 : 159–162.
37. Tramacere I, Scotti L, Jenab M et al. Alcohol drinking and pancreatic cancer risk: a meta-analysis of the dose risk relation. Int J Cancer 2010; 126 : 1474–1486.
38. Nishi M, Ohba S, Hirata K et al. Dose-response relationship between coffee and the risk of pancreas cancer. Jpn J Clin Oncol 1996; 26 : 42–48.
39. Gullo L, Pezzili R, Morselli-Labate AM. Italian Pancreatic Cancer Study Group. Coffee and cancer of the pancreas: an Italian multicenter study. Pancreas 1995; 11 : 223–229.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2012 Issue 7 a 8-
All articles in this issue
- Syndróm nepokojných nôh u dialyzovaných pacientov
- Antagonisty aldosterónu v liečbe chronického srdcového zlyhávania
- Manažment stabilnej anginy pectoris a iných foriem chronickej kardiovaskulárnej artériovej choroby
- Antiaterogénny účinok HDL subpopulácií u jedincov s novodiagnostikovanou končatinovocievnou artériovou chorobou
- Koncentrace sodíku v dialyzačním roztoku – důležitý, ale opomíjený parametr hemodialýzy u nemocných s chronickým selháním ledvin
- Oxidačný stres a antioxidačné systémy u hemodialyzovaných chorých
- Farmakogenetické aspekty liečby orálnymi antidiabetikami
- Refeeding syndrom u mladého pacienta s anxiózně-depresivní poruchou
- Detekce KRAS a jeho mutace v biopsii pokročilého kolorektálního karcinomu při koloskopii
- Tuhosť aorty zvyšuje centrálny aortový tlak u pacientov s hypertenziou
- Jak definovat osoby s vysokým rizikem pankreatického karcinomu
- Veľkosť LDL lipoproteínových partikúl u pacientov s náhlou mozgovocievnou príhodou
- Chronický zánět a metabolický syndrom
- Profylaxe a léčba antifosfolipidového syndromu – současné možnosti, úskalí a perspektivy do budoucna
- Pokrok v oblasti mnohočetného myelomu a vývoj souvisejícího laboratorního zázemí
- Jak v ambulantní péči neprošvihnout rozvíjející se kritické poruchy hemostázy
- Frekvence nových trombofilních mutací antitrombinu (SERPINC1) (IVS +141G>A), glykoproteinu GPVI (Ser219Pro) a cytochromu CYP4V2 (Lys259Gln) u zdravých osob středního věku v oblasti středních Čech
- Megakaryopoéza a geneze destiček
- Současné možnosti diagnostiky a léčby myelomové kostní nemoci v klinické praxi
- Změny kalcium-fosfátového metabolizmu při chronických nefropatiích
- Konečné stadium chronického onemocnění ledvin a metabolická acidóza
- Chronické ochorenie obličiek a vápniková homeostáza bunky
- Solit nebo nesolit při ledvinových chorobách? Ne více než quantum satis!
- Infarkt myokardu v mladom veku – naše výsledky a skúsenosti
- Vzťah mikroalbuminúrie a obezity u zdravých mladistvých – predbežné výsledky štúdie „Rešpekt pre zdravie“
- Kontrastová nefropatie a možnosti její prevence
- Terapeutický přístup ke krvácení v souvislosti se „starými“ a „novými“ antikoagulans
- Možnosti diagnostiky heparinem indukované trombocytopenie v České republice
- Získaná hemofilie A
- Vysokodávková léčba a přípravné režimy před transplantací krvetvorných buněk
- Trojkombinační léčba chronické hepatitidy C
- Požadavky na předoperační vyšetření z pohledu anesteziologa
- Fixní kombinace v léčbě hypertenze
- Farmakoterapie hypertenze po transplantaci srdce
- Snížení srdeční frekvence u srdečního selhání: změny funkce levé komory a kvalita života v podstudiích SHIFT
- Ischemické a neischemické příčiny elevace ST segmentu u pacientů s bolestí na hrudi: Systematický přehled literatury
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Infarkt myokardu v mladom veku – naše výsledky a skúsenosti
- Požadavky na předoperační vyšetření z pohledu anesteziologa
- Megakaryopoéza a geneze destiček
- Ischemické a neischemické příčiny elevace ST segmentu u pacientů s bolestí na hrudi: Systematický přehled literatury
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

