-
Medical journals
- Career
Neobvyklá příčina defektu nohy u nemocného s diabetes mellitus
Authors: J. Tomešová; S. Lacigová; D. Čechurová; J. Gruberová; Z. Rušavý
Authors‘ workplace: Diabetologické centrum I. interní kliniky Lékařské fakulty UK a FN Plzeň, přednosta prof. MUDr. Martin Matějovič, Ph. D.
Published in: Vnitř Lék 2012; 58(11): 875-877
Category: Case Reports
Overview
Defekty na nohou diabetiků jsou jednou z nejzávažnějších a ekonomicky náročných komplikací diabetu. Amputaci části dolní končetiny často předchází právě defekt na noze. Existují také jiné, ne tolik typické příčiny vzniku syndromu diabetické nohy (SDN). Cílem našeho sdělení je prezentovat atypický průběh SDN.
Klíčová slova:
diabetes mellitus – syndrom diabetické nohy – interdigitální mykóza – maligní melanoblastomÚvod
Syndrom diabetické nohy (SDN) je definován podle WHO jako ulcerace nohy (distálně od kotníku včetně kotníku) u diabetiků spojená s neuropatií a různým stupněm ischemie a infekce [1,2]. Je jednou z nejčastějších příčin hospitalizace diabetiků. Patří mezi chronické komplikace a během života postihuje asi 25 % pacientů s diabetem. V České republice mělo v roce 2010 defekt na noze 45 118 nemocných, z toho 8 501 z nich skončilo amputací [3]. K hlavním patologickým faktorům patří diabetická neuropatie a ischemická choroba dolních končetin, dále infekce a těžké deformity (Charcotova osteoartropatie). SDN přináší problémy somatické, psychické, sociální i ekonomické a i přes komplexní terapii se stále nedaří jeho incidenci podstatně redukovat. Léčba je zaměřená proti vyvolávajícím faktorům. Kromě zlepšení perfuze (cévní rekonstrukce, angioplastika) je nutné dosažení metabolické kompenzace, dostatečně dlouhá a účinná antibiotická léčba, vhodně zvolená lokální léčba a odlehčování postižené nohy.
Kazuistika
Do podiatrické ambulance Diabetologického centra FN Plzeň se dostavil 60letý muž pro 2 měsíce trvající defekt na pravé noze.
Nemocný měl diabetes mellitus 2. typu 6 let s dobrou kompenzací, léčen perorálními antidiabetiky (PAD) – hodnota glykovaného hemoglobinu byla 4,8 % (IFCC). Dále byla přítomna hypertenze a sekundární dyslipoproteinemie, obě tyto nemoci s adekvátní léčbou. Součástí metabolického syndromu byla obezita (BMI 33,2 kg/m2). Nemocný nekouřil. Jednalo se o první defekt na noze bez předcházejícího zranění či jiné příčiny, po které by defekt mohl vzniknout. Lokalizace defektu byla na plantární straně v rýze baze 4. prstu v podobě až 5 mm hluboké ragády v délce 16 mm, byl bez zápachu a bez klinických známek zánětu. Při první návštěvě v ambulanci jsme odebrali kultivace na mikrobiologické vyšetření a provedli základní vyšetření nohou. Byla přítomna interdigitální mykóza na obou nohách (obr. 1). Nebyly prokázány žádné kožní změny, ochlupení fyziologické. Pulzace byla hmatná až do periferie, nad femorálními tepnami bez šelestu. ABI (ankle--brachial index) na pravé DK 1,0, na levé DK 0,92. Orientační neurologické vyšetření neprokázalo poruchu taktilního čití (monofilamenta 7/8). Nicméně pomocí biotesiometru jsme prokázali poruchu hlubokého čití (P50, L50). Defekt jsme klasifikovali podle Texaské škály jako A/1, neuropatický defekt bez zánětu a bez ischemie v terénu interdigitální mykózy [2]. Nemocného jsme poučili o nutnosti odlehčení končetiny, vybavili ho speciální polobotou k odlehčení přední části nohy, dále mu bylo doporučeno používat denně koupele v hypermanganu, defekt převazovat ředěným roztokem Betadinu (1 : 4) a do meziprstí nohou aplikovat Candibene spray. Další ambulantní kontroly probíhaly v týdenních intervalech. Laboratorní screening byl kompletně ve fyziologickém rozmezí, pacient nadále afebrilní a kompenzace diabetu stále vysoce uspokojivá. Nemocný neporušoval doporučený léčebný režim, přesto se ragáda více prohlubovala a prodloužila dorsálním směrem v meziprstí 4.–5. prstu. Na ošetření reagoval bolestivě, podobně jako vídáme u ischemických defektů, ale vzhled nebyl pro ischemický defekt typický, a jak již bylo zmíněno výše, orientační vyšetření neprokázalo poruchu perfuze. Po měsíčním ošetřování jsme nemocného odeslali ke konzultaci do dermatologické ambulance, zde byla změněna lokální antimykotika, ale opět bez efektu. Pro kultivační záchyt Enterococcus faecalis a Escherichia coli jsme pacienta přeléčili antibiotiky (ATB), ale opět bez efektu. Pacient nebyl spokojen s výsledkem léčby a při další návštěvě přišel sám nemocný s odhodláním podstoupit TMT amputaci prstu, proto byl odeslán na chirurgickou kliniku. Zde nemocného týden observovali, znovu přeléčili ATB podle kultivace, ale nakonec od amputace ustoupili a rozhodli dále o konzervativním postupu. Pacient byl předán zpět do naší ambulantní péče. Defekt se opět zvětšil i prohloubil. Vzhledem k atypickému průběhu jsme začali uvažovat o jiné etiologii a odebrali vzorek z okraje rány k histologickému vyšetření. Histologie prokázala maligní akrolentiginózní melanoblastom. K dalšímu léčení byl nemocný předán do melanoblastové ambulance kožní kliniky. Na chirurgické klinice dále provedli klínovitou excizi 4. prstu a zároveň extirpaci sentinelové uzliny z levého třísla. Skrínink na metastázy byl negativní. Byla zahájena imunoterapie interferonem α. Nyní 1 rok od diagnózy melanomu pokračuje léčba interferonem α, bez známek generalizace onemocnění.
Image 1. Popisovaný defekt v terénu interdigitální mykózy. 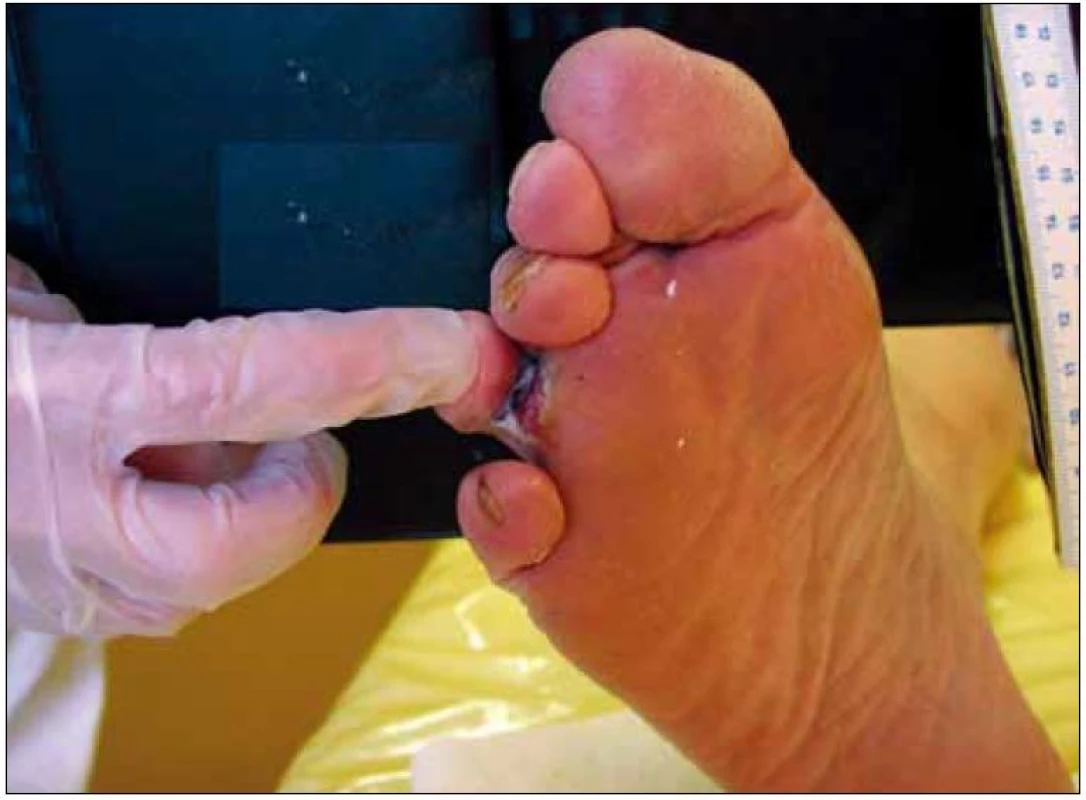
Diskuze
Cílem našeho sdělení bylo informovat o atypickém průběhu defektu na noze nemocného s diabetes mellitus 2. typu. Defekt byl téměř 4 měsíce považován a léčen jako SDN. Atypická byla bolestivost defektu v terénu diabetické neuropatie, nepřítomnost známek zánětu, vzhled defektu a nehojení při komplexní léčbě. Všechny tyto atypie nás mohly vést ke správné diagnóze. Pro diagnózu maligního melanomu napovídalo to, že nemocný je běloch s nízkým fototypem, s vyšším počtem pigmentových névů na těle. Na druhé straně jiné kožní atypie nebyly přítomny a rodinná anamnéza melanoblastomu byla negativní.
Pacient byl vyšetřen minimálně 6 lékaři různých specializací. Lokalita i vzhled defektu nebyl pro melanoblastom typický a nebyl diagnostikován ani specialistou při konzultaci ohledně podezření na interdigitální mykózu.
Literární zdroje uvádějí, že lokalizace melanoblastomu na plantě je přítomná v 7 % případů [4], vyjma japonské populace, kde je planta naopak nejčastější lokalizací [5]. Tyto plantární formy jsou často amelanotické a ulcerované [6], jak tomu bylo i v našem případě.
Dle studie [7,8] až 61 % případů melanomu na plosce je misdiagnostikováno a správná diagnóza je oddálena až o 12 měsíců, což rapidně zhoršuje prognózu přežití. To dokazují i další publikace zabývající se tímto tématem [9–11].
Nejvíce jsou tímto nádorem ohroženi jedinci s nízkým fototypem, s vysokým počtem pigmentových névů, lidé s velkým kongenitálním névem nebo mnohočetnými atypickými (dysplastickými) névy. Přítomnost 50–90 běžných pigmentových névů zvyšuje riziko vzniku melanomu 2krát, přítomnost 10 a více dysplastických névů zvyšuje riziko až 12krát. Vzhledem k polygenní dědičnosti se 5–10 % melanomů nachází v rodinách s pozitivní anamnézou. Až 1/4 pacientů s melanomem je mladší 40 let a průměrný věk melanomového pacienta je 54 let [12].
V našem případě byla správná diagnóza stanovena za 5 měsíců od počátku potíží, v té době a ani po 1 roce nebylo prokázáno metastatické postižení.
Z výše uvedeného je zřejmé, že v případě nehojícího se defektu na noze nemocného s diabetem bychom měli pomýšlet i na jiné, ne tolik typické příčiny. Těmi mohou být nádory kůže, vaskulitidy, cizí těleso či dna.
Podpořeno výzkumným záměrem MSM 00216 208 14.
MUDr. Jitka Tomešová
www.fnplzen.cz
e-mail: tomesova@fnplzen.cz
Doručeno do redakce: 18. 6. 2012
Přijato po recenzi: 12. 9 2012
Sources
1. Apelqvist J, Bakker K, van Houtum WH et al. International consensus and practical guidelines on the management and the prevention of the diabetic foot. International Working Group on the Diabetic Foot. Diabetes Metab Res Rev 200;
2. Jirkovská A. Možnosti plnění mezinárodních doporučení terapie syndromu diabetické nohy v České republice. Vnitř Lék 2011; 57 : 908–912.
3. Ústav zdravotnických informací a statistiky České republiky.
4. Franke W, Neumann NJ, Ruzicka T et al. Plantar malignant melanoma: a challenge for early recognition. Melanoma Res 2000; 10 : 571–576.
5. Kato T, Tabata N, Suetake T et al. Non-pigmented nodular plantar melanoma in 12 Japanese patients. Br J Dermatol 1997; 136 : 207–211.
6. Dwyer PK, Mackie RM, Watt DC et al. Plantar malignant melanoma in a white Caucasian population. Br J Dermatol 1993; 128 : 115–120.
7. Soon SL, Solomon jr. AR, Papadopoulos D et al. Acral lentiginous melanoma mimicking benign disease: the Emory experience. J Am Acad Dermatol 2003; 48 : 183–188.
8. Metzger S, Ellwanger U, Stroebel W et al. Extent and consequences of physician delay in the diagnosis of acral melanoma. Melanoma Res 1998; 8 : 181–186.
9. Rogers LC, Armstrong DG, Boulton AJ et al. Malignant Melanoma Misdiagnosed as a Diabetic Foot Ulcer. Diabetes Care 2007; 30 : 444–445.
10. Yesil S, Demir T, Akinci B et al. Amelanotic melanoma misdiagnosed as a diabetic foot ulcer. J Diabetes Complications 2007; 21 : 335–337.
11. Torres T, Rosmaninho A, Caetano M et al. Malignant melanoma misdiagnosed as a diabetic foot ulcer. Diabet Med 2010; 27 : 1302–1303.
12. Arenberger P, Arenbergerová M, Vedral T. Maligní melanom: standardy a inovace v diagnostice a terapii. Čas Lék Česk 2009; 148 : 151–157.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2012 Issue 11-
All articles in this issue
- Účinnost lenalidomidu u vzácných krevních chorob: u histiocytózy z Langerhansových buněk, multicentrické Castlemanovy choroby, POEMS syndromu, Erdheimovy-Chesterovy choroby a angiomatózy. Popis případů a přehled literatury
- Metabolizmus vitaminu D a současné možnosti terapeutické aktivace receptoru pro vitamin D při chronickém onemocnění a selhání ledvin
- Kombinovaná kinezio-flebotromboemboloprofylaxia, mechano-flebotromboemboloprofylaxia a farmako-flebotromboemboloprofylaxia vénovej tromboembólie v internej medicíne
- Koronární-subklaviální steal syndrom, komplikace po chirurgické revaskularizaci myokardu
- Je syndróm polycystických ovárií asociovaný s autoimunitnou tyreoiditídou?
- Myxom levé síně – nečekaná příčina dušnosti a teplot mladého pacienta
- Karcinoid a jeho kardiální manifestace
- Neobvyklá příčina defektu nohy u nemocného s diabetes mellitus
- Kostní minerální denzita u nemocných s chronickým selháním ledvin při zahájení hemodialyzační léčby
- Revmatoidní artritida – nezávislý rizikový faktor kardiovaskulárních onemocnění
- Adiponektín vo vzťahu k obličkovej dysfunkcii u chorých s diabetes mellitus 2. typu
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Koronární-subklaviální steal syndrom, komplikace po chirurgické revaskularizaci myokardu
- Metabolizmus vitaminu D a současné možnosti terapeutické aktivace receptoru pro vitamin D při chronickém onemocnění a selhání ledvin
- Myxom levé síně – nečekaná příčina dušnosti a teplot mladého pacienta
- Karcinoid a jeho kardiální manifestace
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

