-
Medical journals
- Career
Syndróm vénovej panvovej kongescie v klinickej praxi z pohľadu angiológa*
Authors: P. Gavornik 1,2; A. Dukát 1,2; Ľ. Gašpar 1,2
Authors‘ workplace: Angiologická sekcia Slovenskej lekárskej komory, Slovenská republika, Predseda: doc. MUDr. Peter Gavorník, PhD., mim. prof. 1; Lekárska fakulta Univerzity Komenského v Bratislave, Dekan: prof. MUDr. Juraj Šteňo, DrSc. 2
Published in: Prakt. Lék. 2020; 100(1): 19-22
Category: Of different specialties
Overview
Chronické panvové bolesti môžu byť spôsobené urogenitálnymi, angiogénnymi, gastrointestinálnymi, neurogénnymi, osteoartromuskulárnymi, psychosomatickými a inými poruchami. Niekedy u pacienta/pacientky spolupôsobia viaceré faktory. Syndróm panvovej kongescie je súbor chronických symptómov (panvové bolesti, perineálne ťažkosti, urgentné močenie, postkoitálne bolesti) spôsobených ováriovým a/alebo panvovým vénovým refluxom a/alebo vénovou obštrukciou u ženy a môže sa prejaviť objektívnymi znakmi, ako sú vulvové, perineálne a/alebo končatinové varixové vény (varixy). VEIN-TERM konsenzus je dokument vytvorený transatlantickou interdisciplinárnou komisiou expertov pod záštitou najvyšších medzinárodných angiologických inštitúcií: Americké vénové fórum (AVF), Európske vénové fórum (EVF), Medzinárodná flebologická únia (IUP), Americké flebologické kolégium (ACP) a Medzinárodná angiologická únia (IUA). Poskytuje odporúčania pre základnú vénovú terminológiu. Projekt CIEVY AS SLK.
Klíčová slova:
angiológia/vaskulárna medicína – flebológia/vénová medicína – chronická vénová choroba – syndróm vénovej panvovej kongescie – klinická prax
ÚVOD
Syndróm vénovej panvovej kongescie (SVPK), syndróm panvovej kongescie (pelvic congestion syndróm – PCS), Taylorov syndróm je súbor chronických subjektívnych príznakov (panvové bolesti, perineálne ťažkosti, urgentné močenie, postkoitálne bolesti) trvajúci 6 a viac mesiacov, spôsobený vénovou hypertenziou z obštrukcie a/alebo refluxu v oblasti iliackých a/alebo ováriových vén a objektívne sa môže prejavovať vulvovými, perineálnymi, inguinálnymi, gluteálnymi a ischiadickými končatinovými varixami (1–3). Napriek tomu, že táto špecifická forma chronickej vénovej choroby (chronic venous disease – CVD) s panvovými varixami u žien (As5; Ad6–10; Ap19) je známa už 70 rokov (2), stále je to choroba prehliadaná (3, 4) a neskoro diagnostikovaná, podobne ako aj iné vénové cievne poruchy/choroby (3–20).
<hr>
*Venované 45. výročiu vzniku Prvého klinického angiologického pracoviska (PAP) na Slovensku.
<hr>
Podobnou chorobou u mužov je varikokéla (varicocele), čo je vénová choroba testes a skróta (varixy plexus venosus pampiniformis) (1, 8). Je to špecifická forma chronickej vénovej choroby (CVD) muža, spôsobená vénovým testesovým (v. Testicularis, spermatica) a/alebo vénovým iliackým refluxom a/alebo obštrukciou s následnou vénovou hypertenziou. Varikokéla by nemala byť považovaná za benígnu chorobu, pretože spôsobuje hypofunkciu testes s hypotestosteronémiou, a sú dôkazy o vzťahu varikokély s mužskou infertilitou, s predčasnou ejakuláciou a s erektilnou dysfunkciou (8). Je to vlastne kombinovaná genito-gonadovaskulárna choroba (3, 8, 11, 13, 14).
EPIDEMIOLÓGIA
Chronické vénové choroby/poruchy (chronic venous diseases/disorders – CVD), chronické membrovaskulárne vénové choroby patria medzi najčastejšie choroby človeka vôbec. Celosvetovo postihujú v oblasti dolných končatín asi 80 % populácie (6, 7). Výskyt SVPK (PCS) nie je presne známy, vzhľadom k nedostatočnej diagnostike je pravdepodobne podhodnotený. Avšak chronická panvová bolesť, ktorá je dôvodom ambulantného urologického a/alebo gynekologického vyšetrenia, sa vyskytuje počas života asi u tretiny žien, pričom asi v 30 % je príčinou vénová kongescia panvy (3, 6–8, 19). V niektorých medzinárodných odporúčaniach však nepochopiteľne vaskulárna etiopatogenéza úplne chýba a o angiológii nie je v nich ani len zmienka (4), napriek súčasnej angiopandémii tretieho milénia (3, 8, 11, 13, 14). Typicky ide o ženy v reprodukčnom veku s vrcholom výskytu 30–35 rokov, astenického habitu, viackrát gravidné (multigravida, multipara). Avšak obezita, nullipara, primipara nevylučujú SVPK, i keď je to menej časté. Odhaduje sa, že SVPK má 5–7 % všetkých rodičiek.
KLINICKÝ OBRAZ A CEAP KLASIFIKÁCIA
Podľa revidovaného havajského medzinárodného konsenzu (9) sa chronické vénové choroby majú charakterizovať komplexnou klinicko-etiologicko-anatomicko-patofyziologickou (CEAP) klasifikáciou a diagnózou (tab. 1 až 4) (3, 8, 13, 14).
Table 1. Klinická klasifikácia chronickej vénovej choroby dolných končatín podľa havajskej revidovanej CEAP klasifikácie (2004) (3, 8, 9, 11) 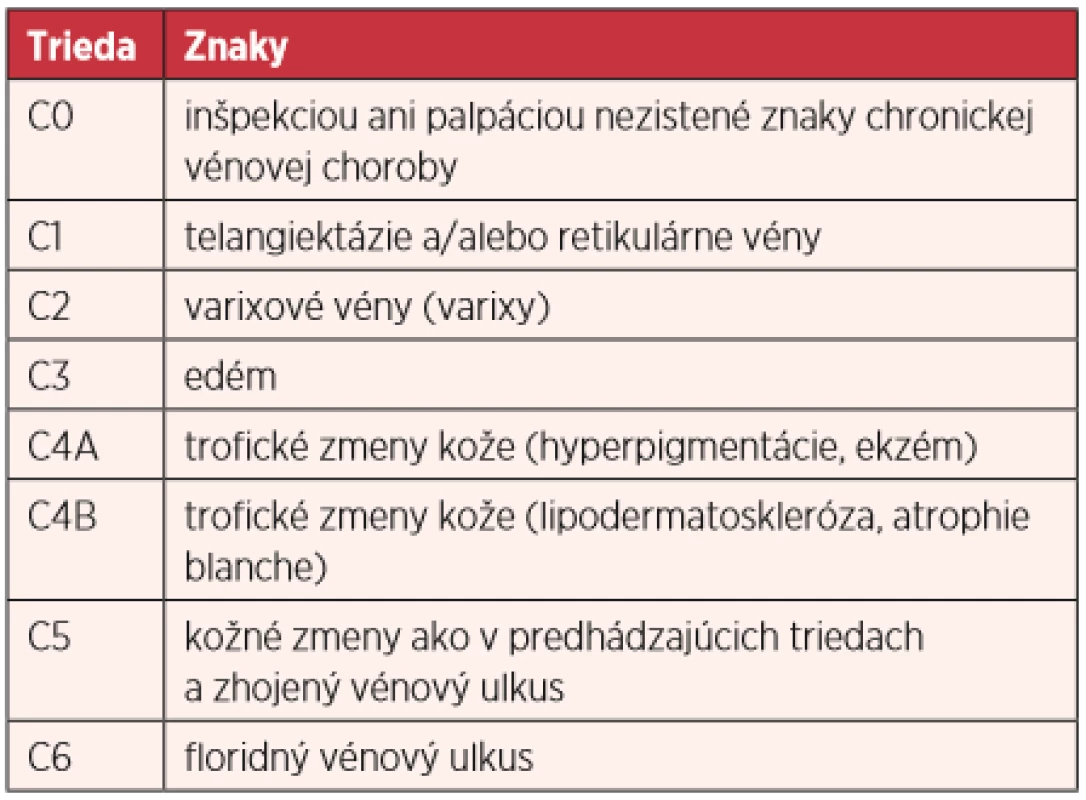
C0s–C6s – symptomatická forma, C0a–C6a – asymptomatická forma Klinická klasifikácia (C) rozoznáva sedem klinických štádií a dve formy: symptomatickú (C0s–C6s) a asymptomatickú (C0a–C6a) formu (tab. 1) (9).
Hlavným subjektívnym príznakom (symptómom) je bolesť, najčastejšie panvová, ale aj hypogastrická (častejšie vľavo), perineálna, v dolnej časti chrbta („lumbago“), ľavého boku („nefralgia“), v gluteálnej oblasti dolných končatín. Je trvalá, ale zhoršuje sa, alebo je vyvolaná v perimenštruačnom a periovulačnom období, v gravidite, počas vaginálneho styku alebo po ňom (dyspareunia, postkoitálna bolesť), pri močení (dysúria), pri statickej záťaži (státie, sedenie), pri psychoemocionálnom strese, pri gestagénovej (kombinovanej) kontracepcii. K úľave dochádza v horizontálnej ležiacej polohe, pri elevácii panvy. Ťažkosti pri mikcii: urgentné močenie (náhle a neodolateľné nutkanie močiť), dysúria, polakisúria, inkontinencia moču – najčastejšie urgentná, stresová a i.
Medzi hlavné objektívne klinické znaky (signum) chronických vénových chorôb patria telangiektázie (sútok, zhluk nepravidelne dilatovaných a vinutých intradermálnych, intrakutánnych venúl s diametrom menším ako 1 mm – „metličky“) a/alebo retikulárne vény (nepalpovateľné, nepravidelne dilatované, subkutánne vény s diametrom 1–4 mm) – (C1) a varixové vény – varixy (palpovateľné, nepravidelne dilatované a nepravidelne vinuté, subkutánne vény s diametrom väčším ako 4 mm) – (C2), pri SVPK predovšetkým vulvové (v oblasti labia maiora a introitus vaginae), perineálne (v oblasti hrádze a vnútornej strany stehna), inguinálne, gluteálne a ischiadické (v povodí perzistujúcej ischiadickej žily na zadnej strane stehna) (As5). V horizontálnej polohe sú varixy väčšinou kolabované, manifestné sú až v stoji a pri/po zakašľaní. K ďalším znakom patrí edém vulvy (C3) a vaginálny neinfekčný výtok (fluor). Znaky vyšších štádií chronickej vénovej choroby sa vyskytujú zriedkavejšie, vrátane vredu predkolenia – ulcus cruris (C6) (tab. 1). K urogenitálnym znakom patria aj rôzne poruchy menštruačného cyklu (8).
Etiologická klasifikácia (E) (9) rozoznáva štyri formy (tab. 2):
Table 2. Etiologická klasifikácia chronickej vénovej choroby podľa havajskej revidovanej CEAP klasifikácie (2004) (3, 8, 9, 11) 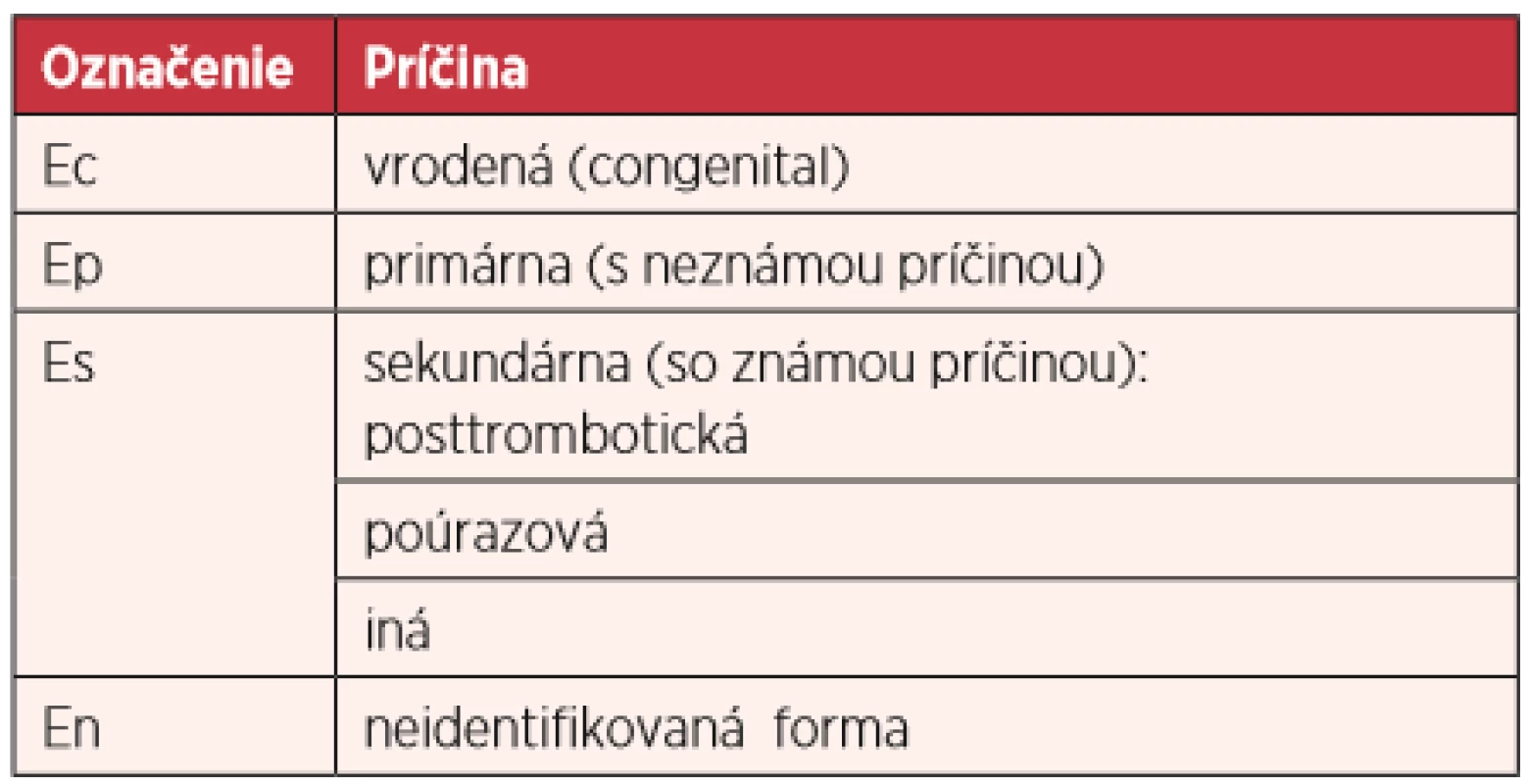
Ec: kongenitálna (congenital, vrodená) forma sa vyskytuje pri vrodených vénových malformáciách, ktoré patria medzi najčastejšie vaskulárne malformácie. V etiológii SVPK sa vrodené anomálie podieľajú 1–3 %. Klinicky sa manifestujú väčšinou s nástupom menarché (1, 3, 8, 13, 15).
Ep: primárna forma je najčastejšia forma SVPK s neznámou, väčšinou multifaktoriálnou etiopatogenézou. Za najvýznamnejšie sa považujú hormonálne, angiocirkulačné a mechanické zmeny pri opakovaných graviditách. Nie je prítomná žiadna kongenitálna malformácia ani žiadna choroba spôsobujúca sekundárnu formu. Zodpovedá za asi 70 % prípadov SVPK.
Es: sekundárna forma chronickej vénovej choroby (CVD) vzniká najčastejšie v dôsledku hĺbkovej vénovej trombózy (posttrombotická, postflebotrombotická forma, postflebotrombotický syndróm – PTS), po komplikovanej tromboflebitíde (posttromboflebitická forma, posttromboflebitický syndróm – PFS), po traume, najmä po bodných a strelných poraneniach (posttraumatická forma) a po iných známych príčinách, ktoré poškodzujú hĺbkový vénový systém, napr. kompresia vén (kompresívna forma) cystou, herniou, nádormi, anomálnym priebehom ciev, artériovou aneuryzmou, adhéziami, lymfadenopatiou a pod. Zodpovedá za asi 20–30 % prípadov SVPK.
En: Neidentifikovaná forma. U niektorých pacientiek nemožno nájsť príčinu CVD, takže ju zaraďujeme do tejto kategórie (8, 9).
Anatomická klasifikácia (A) opisuje lokalizáciu a rozsah anatomicko-morfologických zmien, ktoré môžu byť v jednom, v dvoch alebo vo všetkých troch vénových systémoch (As, Ad, Ap) panvy a dolných končatín (9). Rozsah vaskulárneho postihnutia môže byť ďalej kategorizovaný presnejšie na menšie anatomické segmenty, ktoré sú označené číslami (tab. 3). AS SLK navrhla doplnenie o symbol Ap19* pre iné ako stehnové a lýtkové perforátory (3, 8). An: neidentifikovaná anatomická vénová anomália. U niektorých pacientiek nemožno nájsť objektívne znaky chronickej vénovej choroby. Je možné, že so zdokonaľovaním zobrazovacích angiologických metód bude možné odhaliť anatomickú zmenu v niektorej časti vénového cievneho systému.
Table 3. Anatomická klasifikácia chronickej vénovej choroby podľa havajskej revidovanej CEAP klasifikácie (2004) (3, 8*, 9, 11) 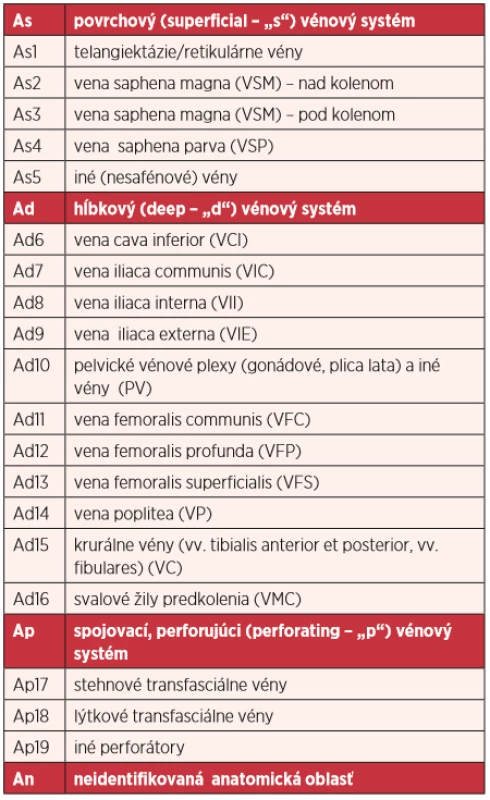
Pozn.: Ap19* podľa Angiologickej sekcie SLK (3, 8, 26) Vény dolných končatín a panvové vény tvoria funkčnú jednotku. Pri obštrukcii a/alebo refluxe v jednej alebo vo viacerých úrovniach vzniká vénová hypertenzia a kongescia v príslušných anatomických oblastiach, čo vysvetľuje aj klinické prejavy (1,3,6,8,11,13).
Patofyziologická klasifikácia (P) objasňuje patofyziologické mechanizmy CVD (9), teda či sú symptómy a znaky výsledkom refluxu (Pr), obštrukcie (Po), obidvomi mechanizmami (Pr/o), alebo je patofyziologický mechanizmus nezistený (Pn) (tab. 4). Všetky formy sú rizikovým vaskulárnym faktorom vénovej tromboembólie – VTE (vénovej tromboembolickej choroby – VTECH).
Table 4. Patofyziologická klasifikácia chronickej vénovej choroby podľa havajskej revidovanej CEAP klasifikácie (2004) (3, 8, 9, 11) 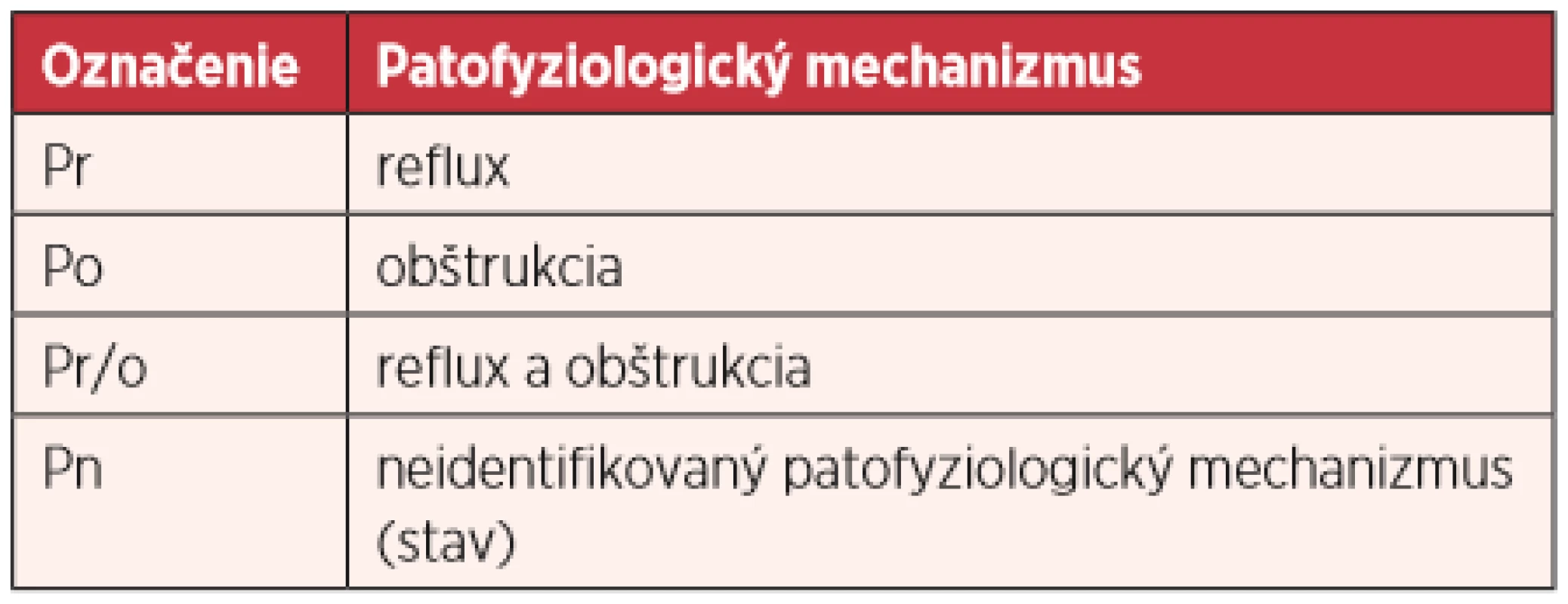
DIAGNÓZA A DIFERENCIÁLNA DIAGNÓZA
Pri diagnostike cievnych chorôb, vrátane chronických vénových chorôb (CVD), cielená detailná anamnéza zameraná na subjektívne príznaky (symptómy) a precízne základné fyzikálne vyšetrenie (inšpekcia, palpácia, perkusia, auskultácia) a funkčné fyzikálne vyšetrenie (funkčné vénové testy) zamerané na objektívne vaskulárne znaky, majú nenahraditeľnú úlohu. Pacientku vyšetrujeme vyzlečenú nielen v ležiacej polohe, ale nevyhnutne aj v stoji a pri/po zakašľaní! Až po fyzikálnom vyšetrení nasledujú pomocné vyšetrovacie metódy, najprv neinvazívne, ak je to indikované – aj invazívne. Pomocné angiologické vyšetrovacie metódy sú na objektivizáciu, spresnenie a dokumentáciu CVD. Žiadna z nich nenahradzuje základné lekárske vyšetrenie na lôžku a v stoji (3, 8, 11, 13, 14).
Diferenciálna diagnóza chronickej panvovej bolesti (chronic pelvic pain syndrome – CPPS) je v klinickej medicíne jednou z najťažších. Okrem interného, angiologického a gastroenterologického vyšetrenia treba vylúčiť gynekogénne, nefrourogénne, muskuloskeletogénne, neurogénne, psychosomatogénne a ďalšie príčiny (3, 8, 11, 19).
PREVENCIA A LIEČBA
Prevencia a liečba chronických vénových chorôb (CVD) musí byť komplexná a celoživotná. Osoby s predispozíciou k CVD by sa mali celý život vystríhať statického zaťažovania dolných končatín. Dôsledne a včas treba kauzálne liečiť všetky choroby, ktoré spôsobujú sekundárnu formu CVD (flebotrombóza, tromboflebitída, kompresívne vénové syndrómy atď.) (3, 6, 8, 11, 13).
Neinvazívna prevencia a liečba je predovšetkým nefarmakoterapeutická. Nefajčiť! Racionálne jesť a piť! Viac sa pohybovať! – to sú tri základné angioprotektívne piliere (imperatívy) zdravého životného štýlu a prevencie všetkých cievnych chorôb (3, 8, 11, 13, 14). Kompresívna mechanoterapia predstavuje základnú liečebnú metódu všetkých CVD vrátane SVPK. Pomocou kompresívnych pančuchových nohavíc (KPN) sa nahrádza nedostatočnosť muskulo-fascio-vénovej pumpy, obmedzuje sa vénová hypertenzia, stlačením žíl sa zlepšuje dovieravosť žilových chlopní, zrýchľuje sa vénová krvná i lymfová drenáž. Okrem KPN sa iné kompresívne pomôcky pri SVPK nepoužívajú. Podľa aplikovaného tlaku v oblasti členka sa na základe medzinárodnych kritérií delia KPN do 4 kompresívnych tried (KT) (tab. 5) (3, 6, 8, 11, 13, 14). Väčšina pacientiek potrebuje 2. KT, menej často 3. KT. Počas gravidity je možnosť predpisu KPN pre gravidnú ženu, pri atypických rozmeroch pacientky je aj možnosť predpisu KPN vyrobených individuálne na mieru (3, 6, 8, 10, 11, 13). Pri angiokinezioterapii sú vhodné také pohybové aktivity, ktoré posilňujú funkciu muskulo-fascio-vénovej pumpy („vaskulárneho srdca“) a znižujú vénovú hypertenziu (8, 11, 13). Zo športov je vhodné najmä plávanie. Farmakoterapia (farmakoprevencia) patrí medzi symptomatické liečebné metódy. Venofarmaká (flebofarmaká, venoprotektíva, venotoniká, fleboaktívne látky) sú lieky a/alebo výživové doplnky, ktoré účinkujú najmä na subjektívne príznaky a zmierňujú opuchy (8, 11, 13, 14, 20). Antitrombotiká je potrebné vždy zvážiť na prevenciu a liečbu vénovej tromboembólie. Pri invazívnej liečbe sa používa predovšetkým cielená kompresívna skleroterapia (CKST) (8, 13) a angiochirurgické alebo endovaskulárne metódy (3, 8, 11, 13, 19). Pri manažmente spolupracuje angiológ-internista s invazívnym vaskulárnym rádiológom i angiochirurgom (angiotrio, vascular team).
Table 5. Kompresívne triedy medicínskych kompresívnych pančúch (3, 8, 11, 13, 14) 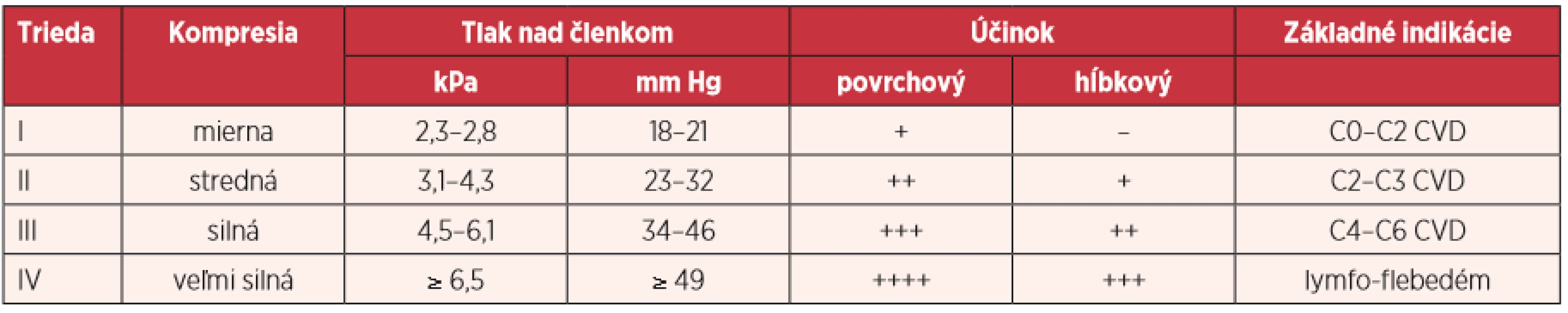
ZÁVER
Napriek tomu, že chronické vénové cievne choroby patria medzi najčastejšie choroby človeka vôbec, i napriek tomu, že sú súčasťou smrtiacej angiopandémie tretieho milénia s vaskulárnou mortalitou na prvom mieste, nevenuje sa im v klinickej praxi adekvátna pozornosť. Pri zdravotných ťažkostiach v panvovej oblasti treba v klinickej praxi myslieť aj na možnú angiogénnu etiopatogenézu. Syndróm vénovej panvovej kongescie (SVPK) je špecifická forma chronickej vénovej choroby u žien, s vénovou hypertenziou a panvovými varixami, s klinickými prejavmi, ktoré obmedzujú pracovnú schopnosť, podstatne znižujú kvalitu života s vážnymi ekonomickými a sociálnymi následkami nielen pre pacientku, ale aj pre spoločnosť. Je nevyhnutné čím skôr obsahovo i formálne zmeniť pregraduálnu i postgraduálnu, teoretickú i praktickú edukáciu artériovej, mikrovaskulárnej, vénovej a lymfovej vaskulárnej medicíny/angiológie v súlade s progresívnymi medzinárodnými angiologickými modelmi najvyšších medzinárodných, európskych i amerických angiologických/flebologických inštitúcií.
Konflikt záujmov: žiadny.
ADRESA PRO KORESPONDENCI:
doc. MUDr. Peter Gavorník, PhD., mim. prof.
Lekárska fakulta Univerzity Komenského
Špitálska 24, 813 72 Bratislava, SR
e-mail: gavornik.peter@gmail.com
Sources
1. Eklof B, Perrin M, Delis KT, et al. Updated terminology of chronic venous disorders: The VEIN-TERM transatlantic interdisciplinary consensus document. J Vasc Surg 2011; 49(2): 498–501.
2. Taylor HC jr. Vascular congestion and hyperaemia; their effect on structure and function in the female reproductive system. Am J Obstet Gynecol 1949; 57(2): 211–230.
3. Gavorník P, Holomáň K, Gašpar Ľ, a kol. Syndróm vénovej panvovej kongescie – diagnóza a manažment. Odporúčanie Angiologickej sekcie Slovenskej lekárskej komory (2015). Vnitř. Lék. 2015; 61(3): 244–250.
4. Engeler D, Baranowski AP, Borovicka J, et al. Guidelines of chronic pelvic pain. Eur Urol 2013; 64(3): 431–439. Dostupné z: http://uroweb.org/wp-content/uploads/21-Chronic-Pelvic-Pain_LR_pocket.pdf [cit. 2019-09-27].
5. Dos Santos SJ, Holdstock JM, Harrison, et al. Ovarian vein diameter cannot be used as an indicator of ovarian venous reflux. Eur J Vasc Endovasc Surg 2015; 49(1): 90–94. Dostupné z: http://dx.doi.org/10.1016/j.ejvs.2014.10.013 [cit. 2019-09-27].
6. Nicolaides A, Kakkos S, Baekgaard N, et al. Management of chronic venous disorders of the lower limbs. Guidelines according to scientific evidence. Part I. Int Angiol 2018; 37(3): 181–254.
7. Rabe E, Guex J-J, Puskas A, et al. The VCP Coordinators. Epidemiology of chronic venous disorders in geographically diverse populations: results from the Vein Consult Program. Int Angiol 2012; 31(2): 105–115.
8. Gavorník P. Najčastejšie choroby vénového cievneho systému. Bratislava: Univerzita Komenského 2014.
9. Eklof B, Rutherford RB, Bergan JJ, et al. Revision of the CEAP classification for venous disorders: Consensus statement. J Vasc Surg 2004; 40(6): 1248–1252.
10. Rabe E, Breu F, Cavezzi A, et al. for the guideline group. European guidelines for sclerotherapy in chronic venous disorders. Phlebology 2014; 29(6): 338–354.
11. Gavorník P. Všeobecná angiológia. Angiologická propedeutika. Cievne choroby. 2. vydanie. Bratislava: Univerzita Komenského 2001.
12. Gašpar Ľ. 40. výročie vzniku prvého klinického angiologického pracoviska na Slovensku. Monitor medicíny SLS 2014; 4(3–4): 41–42.
13. Gavorník P. Angiológia 1 pre všeobecných praktických lekárov. Flebológia. Bratislava: Dr. Josef Raabe 2013.
14. Gavorník P. Angiológia 2 pre všeobecných praktických lekárov. Arteriológia. Bratislava: Dr. Josef Raabe 2014.
15. Clemens RK, Pfammatter T, Meier TO, et al. Vascular malformations revisited. Vasa 2015; 44(1): 5–22.
16. Barros BS, Kakkos SK, De Maeseneer M, Nicolaides AN. Chronic venous disease: from symptoms to microcirculation. Int Angiol 2019; 38(3): 211–219.
17. Antignani PL. Let’s talk about pelvic congestion syndrome. Acta Phlebol 2018; 19(3): 71–73.
18. Chernukha L, Kondratyuk V, Vlasenko O, Bobrova A. Pelvic congestion syndrome as a predisposing factor of „two-level“ varicose veins development. Acta Phlebol 2018; 19(3): 80–86.
19. Antignani PL, Lazarashvili Z, Monedero JL, et al. Diagnosis and treatment of pelvic congestion syndrome: UIP consensus document. Int Angiol 2019; 38(4): 265–283.
20. Mansilha A, Sousa J. Benefits of venoactive drug therapy in surgical or endovenous treatment for varicose veins: a systematic review. Int Angiol 2019; 38(4): 291–298.
Labels
General practitioner for children and adolescents General practitioner for adults
Article was published inGeneral Practitioner

2020 Issue 1-
All articles in this issue
- Cílená léčba plicního karcinomu
- „Second hand drinking“ neboli škody, které alkohol způsobuje druhým lidem
- Využití krytí s obsahem medu v léčbě nehojících se ran u seniorů
- Syndróm vénovej panvovej kongescie v klinickej praxi z pohľadu angiológa*
- Vybrané rizikové faktory pádů pacientů v nemocnici: nízký BMI, hypotenze, zvýšená tepová frekvence, hypoglykemie, anemie
- Pacienti s omezenou svéprávností v ordinacích praktických lékařů: novinky v české legislativě
- Terapie hypercholesterolemie inhibitory PCSK9
- Krátké zamyšlení nad významem vlasů v životě jedince
- Velký úklid mozku při spánku pomáhá v prevenci Alzheimerovy nemoci
- Vincenz Priessnitz (1799–1852) – propagátor vodoléčby a zakladatel prvních vodoléčebných lázní na světě
- Stomický pacient v ordinaci praktického lékaře
- Nové způsoby pro snížení antibakteriální rezistence ve zdravotnických zařízeních – projekt mezinárodní spolupráce AMICI
- Testy a dotazníky pro vyšetřování kognitivních funkcí, nálady a soběstačnosti
- General Practitioner
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Pacienti s omezenou svéprávností v ordinacích praktických lékařů: novinky v české legislativě
- Využití krytí s obsahem medu v léčbě nehojících se ran u seniorů
- Syndróm vénovej panvovej kongescie v klinickej praxi z pohľadu angiológa*
- Terapie hypercholesterolemie inhibitory PCSK9
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

