-
Medical journals
- Career
Funkční výsledky kryochirurgických operací při rhegmatogenním odchlípení sítnice včetně makuly naše zkušenosti
Authors: O. Chrapek; M. Šín; B. Jirková; Jiří Jarkovský; J. Řehák
Authors‘ workplace: Oční klinika FN a LF UP, OlomoucI. P. Pavlova 6, Olomouc, 775 1; Institut biostatistiky a analýz Masarykovy univerzity, Brno 2
Published in: Čes. a slov. Oftal., 69, 2013, No. 5, p. 202-206
Category: Original Article
Overview
Cíl práce:
Cílem tohoto sdělení je retrospektivně zhodnotit funkční výsledky kryochirurgické léčby nekomplikovaného, idiopatického, rhegmatogenního odchlípení sítnice včetně makuly u fakických pacientů, kteří byli na Oční klinice FN a LF UP v Olomouci operováni v letech 2003 až 2012. Zhodnotit význam délky doby odchlípení makuly pro výslednou zrakovou ostrost.Metody:
Do hodnoceného souboru bylo zařazeno 56 očí 56 pacientů operovaných v letech 2003 až 2012 na Oční klinice FN a LF UP v Olomouci. Všichni pacienti byli fakičtí a bylo u nich diagnostikováno odchlípení sítnice včetně makuly. Pacienti byli v průměru sledováni 8,75 měsíce. U pacientů bylo provedeno vyšetření vstupní a výsledné zrakové ostrosti. Porovnáním vstupní a výsledné zrakové ostrosti jsme vyhodnotili míru změny zrakové ostrosti. Stav jsme hodnotili jako zlepšený, pokud se zraková ostrost pacienta zlepšila o více než 1 řádek ETDRS optotypu. Stav jsme hodnotili jako stabilizovaný, pokud se zraková ostrost nezměnila, nebo se změnila o jeden řádek ETDRS optotypu. Stav jsme hodnotili jako zhoršený, pokud se zraková ostrost zhoršila o více než 1 řádek ETDRS optotypu. U sledovaného souboru jsme srovnávali úrovně zrakové ostrosti pacientů s dobou odchlípení makuly ≤ 10 dnů a 11 dnů. Pro statistické zpracování dosažených výsledků byl použit Mann-Whitney U test.Výsledky:
Zraková ostrost se zlepšila u 49 (87 %), nezměnila u 5 (9 %) a zhoršila u 2 (4 %) pacientů. Pacienti s dobou odchlípení makuly ≤ 10 dnů dosáhli statisticky signifikantně lepší zrakové ostrosti než pacienti s dobou odchlípení makuly 11 dnů.Závěr:
Pacienti s dobou odchlípení makuly ≤ 10 dnů mají vyšší naději na lepší funkční výsledek, než pacienti s dobou odchlípení makuly 11 dnů.Klíčová slova:
rhegmatogenní odchlípení sítnice, zraková ostrostÚvod
Odchlípení sítnice je oddělení jejího neurosenzorického a pigmentového listu. Nejčastěji se setkáváme s rhegmatogenním odchlípením sítnice, kdy je přítomna trhlina neurosenzorického listu, přes kterou proniká tekutina do subretinálního prostoru a odděluje jej od pigmentového listu. Bez léčby vede tato patologie až k úplné ztrátě zrakových funkcí oka. Klíčové pro řešení rhegmatogenního odchlípení sítnice s lepšími anatomickými i funkčními výsledky se postupně staly operační techniky zaváděné do praxe v druhé polovině dvacátého století. V padesátých letech dvacátého století referoval Schepens o použití kryochirurgických technik s použitím episklerálně fixovaných cerklážních pásků a plomb [20, 21]. Na začátku sedmdesátých let dvacátého století představil nejdříve Machemer pars plana vitrektomii [16] a v roce 1986 Hilton a Grizzard pneumatickou retinopexi [12] jako vhodné techniky pro řešení odchlípení sítnice.
Ale ani přes nástup nových operačních technik nebylo vždy dosaženo ideálního výsledku. Postupně se ukázalo, že horší pooperační výsledky souvisí s některými předoperačními faktory, jako je špatná předoperační zraková ostrost (ZO), vyšší věk pacienta, odchlípení makuly, bulózní odchlípení makuly, dlouhá doba odchlípení makuly [1, 5, 6, 7, 8, 9, 14, 15, 18, 19, 22, 23, 24, 25].
Cílem tohoto sdělení je retrospektivně zhodnotit funkční výsledky kryochirurgické léčby nekomplikovaného, idiopatického, rhegmatogenního odchlípení sítnice včetně makuly u fakických pacientů, kteří byli na Oční klinice FN a LF UP v Olomouci operováni v letech 2003 až 2012. Zhodnotit význam délky doby odchlípení makuly pro výslednou ZO.
Soubor a metodika
Do hodnoceného souboru byli zařazeni pacienti s nekomplikovaným, idiopatickým, rhegmatogenním odchlípením sítnice. V anamnéze pacientů byl přípustný údaj tupého poranění oka. Příčinou odchlípení sítnice byla jedna preekvatoriální retinální trhlina, dvě preekvatoriální trhliny kdekoliv v periferii sítnice, či tři sousedící preekvatoriální trhliny, kdy všechny tři byly rozmístěny v rozsahu jednoho kvadrantu (90 obvodových stupňů). Všichni pacienti měli vlastní čočku, transparentnost čočky a všech optických médií byla bezproblémová a umožňovala spolehlivou vizualizaci zadního segmentu oka.
Podstatou chirurgického ošetření rhegmatogenního odchlípení sítnice pacientů souboru byla transsklerální kryokoagulace okrajů retinálních trhlin pod kontrolou indirektního oftalmoskopu a následně episklerální fixace cerklážního pásku, akcentací cerkláže, radiálních či paralimbálních plomb, případně jejich vzájemná kombinace na základě peroperačního rozhodnutí chirurga. V případě, že byl stav komplikován vysokým bulózním odchlípením sítnice, které peroperačně znemožňovalo lokalizaci retinální trhliny, kryokoagulaci retinální trhliny, případně kontakt retinální trhliny s valem cerkláže, akcentace či plomby, byla prováděna transsklerálně punkce subretinálního prostoru a exodrenáž subretinální tekutiny. V případě, že byla po provedené exodrenáži subretinální tekutiny diagnostikována hypotonie bulbu, mohl být, na základě peroperačního rozhodnutí chirurga, intravitreálně, formou injekce, insuflován plyn.
Do hodnoceného souboru nebyli zařazeni pacienti, u nichž byla před operací diagnostikována proliferativní vitreoretinopatie (PVR) stupně C1 a horší. Vyloučeni byli pacienti, kteří prodělali pronikající oční poranění, byli po komplikované i nekomplikované operaci šedého zákalu (artefakičtí, afakičtí), pacienti, u nichž se při předoperačním vyšetření nepodařilo identifikovat žádnou retinální trhlinu, měli velkou trhlinu s přeloženým posteriorním okrajem, pacienti s postekvatoriální sítnicovou trhlinou a ti, u nichž byla amoce sítnice spojena s přítomností preekvatoriálních tří a více trhlin rozmístěných ve dvou a více kvadrantech. Vyloučeni byli pacienti, u nichž nedostatečná transparentnost optických médií (edém rohovky, katarakta, hemoftalmus, nedostatečná mydriáza a podobně) znemožňovaly spolehlivou přehlednost zadního segmentu oka. Vyloučeni byli pacienti s jiným makulárním či sítnicovým onemocněním, které mohlo mít vliv na úroveň ZO. Vyloučeni byli pacienti, u nichž byl po kryokoagulačním ošetření retinální trhliny a našití cerklážního pásku či plomby insuflován do sklivce plyn bez předchozí exodrenáže subretinální tekutiny.
V průběhu hodnocených 10 let se na provedených a hodnocených operacích podílelo 6 vitreoretinálních chirurgů. Hodnoceny jsou všechny operace, bez ohledu na délku praxe a míru erudice jednotlivých operatérů.
U každého pacienta byla hodnocena vstupní (předoperační) a výsledná (pooperační) nejlépe korigovaná ZO. Hodnocení bylo prováděno na Snellenově optotypu nebo na ETDRS optotypu (Early Treatment Diabetic Retinopathy Study). K vzájemnému sladění hodnot ZO získané na rozdílných optotypových tabulích byla použita přepočtová tabulka [tab. 1].
Table 1. Přepočtová tabulka zrakové ostrosti 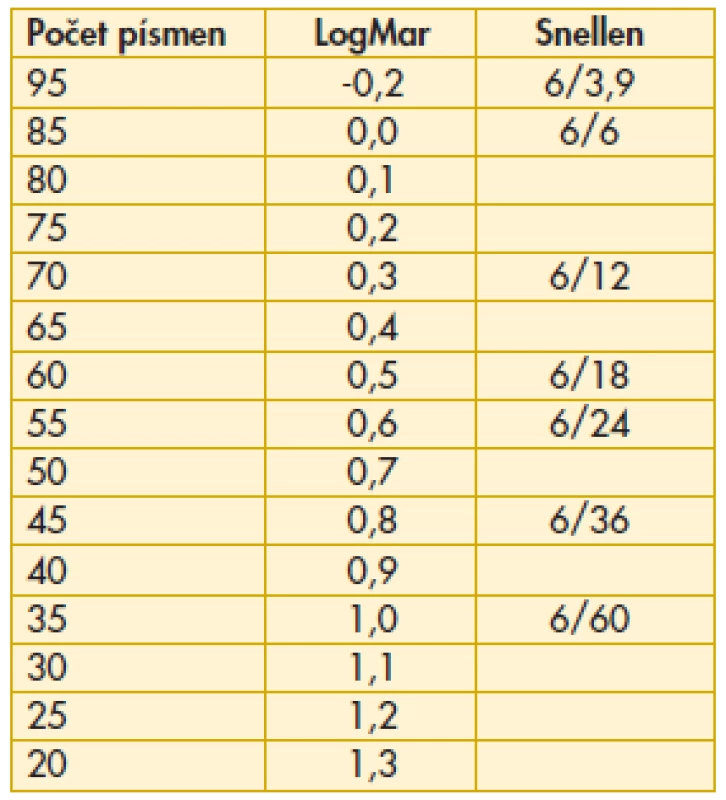
Jako výslednou ZO pacienta jsme hodnotili tu nejlepší ZO, která byla v období, po které byl sledován, zaznamenána. Doba sledování každého pacienta byla proměnlivá. Nejkratší doba sledování byla 1 měsíc, nejdelší 40 měsíců. Průměrná doba sledování pacienta souboru byla 8,75 měsíce.
Porovnáním vstupní a výsledné ZO jsme vyhodnotili míru její změny. Stav jsme hodnotili jako zlepšený, pokud se ZO pacienta zlepšila o více než 1 řádek ETDRS optotypu. Stav jsme hodnotili jako stabilizovaný, pokud se ZO nezměnila, nebo se změnila o jeden řádek ETDRS optotypu. Stav jsme hodnotili jako zhoršený, pokud se ZO zhoršila o více než 1 řádek ETDRS optotypu.
U sledovaného souboru jsme srovnávali úrovně ZO pacientů s dobou odchlípení makuly ≤ 10 dnů a ≥ 11 dnů. Pro statistické zpracování dosažených výsledků byl použit Mann-Whitney U test. Statisticky byly zpracovány hodnoty ZO vyjádřené počtem písmen ETDRS optotypové tabule.
V letech 2003 až 2012 jsme operovali 120 očí, 120 pacientů. Všichni pacienti byli operováni v celkové anestezii. U 58 pacientů byla odchlípená sítnice, ale makula byla přiložena, u 62 pacientů byla odchlípená sítnice i makula. V naší práci hodnotíme funkční výsledky u pacientů, u nichž byla před operací makula odchlípena a k jejímu opětovnému přiložení stačila jediná operace. Jedná se o 22 (39 %) mužů, 34 (61 %) žen průměrného věku 54 let, kdy nejstaršímu pacientovi souboru bylo v době operace 77 let a nejmladšímu 16 let. 33 krát (59 %) bylo postiženo oko pravé, 23 krát (41 %) oko levé.
Výsledky
Dosažené úrovně vstupní a výsledné ZO jednotlivých pacientů souboru jsou uvedeny v tabulce [tab. 2a, 2b, 2c].
Table 2. a) Vstupní a výsledná zraková ostrost pacientů s dobou odchlípení makuly 10 dnů a 11 dnů operovaných v letech 2003–2005 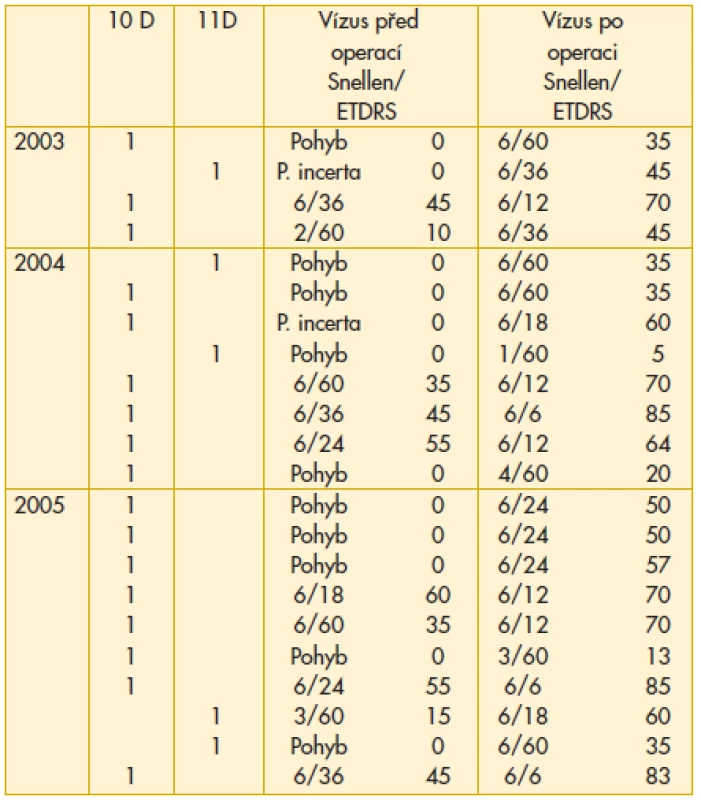
Tab. 2b Vstupní a výsledná zraková ostrost pacientů s dobou odchlípení makuly 10 dnů a 11 dnů operovaných v letech 2006–2008 
Tab. 2c Vstupní a výsledná zraková ostrost pacientů s dobou odchlípení makuly ≤ 10 dnů a ≥ 11 dnů operovaných v letech 2009–2012 
ZO se zlepšila u 49 (87 %), nezměnila u 5 (9 %) a zhoršila u 2 (4 %) pacientů. Úrovně ZO pacientů v období před a po operaci a míru jejich změny znázorňuje graf 1.
Graph 1. Vyjádření počtu pacientů a jejich zrakové ostrosti v období před a po operaci. Vysvětlivky: OP = operace 
V subanalýze jsme pacienty souboru rozdělili na skupinu A s 37 pacienty, u nichž byla délka doby odchlípení makuly ≤ 10 dnů a skupinu B s 19 pacienty, s dobou odchlípení makuly ≥ 11 dnů. Průměrná vstupní ZO pacientů skupiny A byla 23 písmen ETDRS (SD ± 24), medián 15 (0; 70), skupiny B 11 písmen ETDRS (SD ± 16), medián 0 (0; 45). Rozdíl mezi úrovní vstupní ZO skupiny A a B nebyl statisticky signifikantní (p = 0,084). Průměrná výsledná ZO pacientů skupiny A byla 59 písmen ETDRS (SD ± 18), medián 62 (13; 85), skupiny B 32 písmen ETDRS (SD ± 17), medián 35 (5; 60). Rozdíl mezi úrovní výsledné ZO pacientů skupiny A a B byl statisticky signifikantní (p < 0,001).
V průměru se ZO pacientů ve skupině A zlepšila o 36 písmen ETDRS (SD ± 18), medián 35 (3; 79), ve skupině B o 21 písmen ETDRS (SD ± 24), medián 25 (-40; 54). Rozdíl v míře zlepšení ZO mezi skupinou A a B byl statisticky signifikantní (p = 0,030).
Diskuse
Větší počet prací se u očí s nekomplikovaným, rhegmatogenním odchlípením sítnice zabývá dopadem délky odchlípení makuly na výslednou ZO po kryochirurgické operaci. Různé práce pak definují dobu odchlípení makuly v délce 1 týden [7, 15], 2 týdny [17], 1 měsíc [3, 6, 23], 2 měsíce [4, 9, 10, 14, 18] a 6 měsíců [13] jako interval, po jehož uplynutí se anatomické i funkční výsledky kryochirurgických operací zhoršují [2].
V jedné ze stěžejních prací Burton popsal progresivní úbytek ZO po kryochirurgickém výkonu počínaje pátým dnem odchlípení makuly. Pozoroval úbytek jednoho řádku Snellenova optotypu až do 27 dne trvání odchlípení makuly a následně popsal ztrátu jednoho řádku Snellenova optotypu každých dalších 10–11 dnů ochlípení makuly, a to až do 71 dne, kdy ZO poklesla na 20/200, kterážto hodnota odpovídala průměrné výsledné ZO jeho souboru [2].
Ross a Kozy ve své prospektivní práci hodnotili výslednou ZO po kryochirurgických operacích u pacientů s rhegmatogenním odchlípením sítnice s dobou odchlípení makuly 7 a méně dní. Neprokázali statisticky signifikantní rozdíl v dosažených úrovních výsledné ZO u očí, které byly operovány kdykoliv během prvního týdne odchlípení makuly [19]. Většina očí, která byla hodnocena v těchto studiích pro odchlípení makuly při rhegmatogenním odchlípení sítnice, měla špatnou předoperační ZO, i když v každém souboru byly i oči s plošným odchlípením makuly a relativně dobrou ZO. Hassan hodnotil 94 pacientů s primárním, nekomplikovaným odchlípením sítnice s odchlípením makuly a předoperační ZO 20/200 a horší. Po provedené kryochirurgické operaci dosáhlo výsledné ZO 20/40 a lepší 71 % očí s délkou odchlípení makuly ≤ 10 dnů, 27 % očí s dobou odchlípení makuly ≥ 11 dnů až 6 týdnů a 14 % očí s dobou odchlípení makuly delší než 6 týdnů. Oči s dobou odchlípení makuly ≤ 10 dnů dosáhly po kryochirurgické operaci průměrné výsledné ZO 20/41, 20/121 byla-li doba odchlípení makuly 11 dnů až 6 týdnů a 20/178 byla-li doba odchlípení makuly delší než 6 týdnů [11]. V našem souboru dosáhlo výsledné ZO 6/12 a lepší 49 % očí s délkou odchlípení makuly ≤ 10 dnů, ale 0 % očí s dobou odchlípení makuly ≥ 11 dnů. Oči s dobou odchlípení makuly ≤ 10 dnů dosáhly po kryochirurgické operaci průměrné výsledné ZO 6/18, oči s dobou odchlípení makuly ≥ 11 dnů dosáhly po kryochirurgické operaci průměrné výsledné ZO 6/60.
Závěr
Pacienti s nekomplikovaným, idiopatickým, rhegmatogenním odchlípením sítnice včetně makuly mají statisticky signifikantně vyšší naději na lepší funkční výsledek, je-li doba odchlípení makuly ≤ 10 dnů, než ti, u nichž je doba odchlípení makuly ≥ 11 dnů.
Do redakce doručeno dne 21. 10. 2013
Do tisku přijato dne 20. 12. 2013
MUDr. Oldřich Chrapek, Ph.D.
Oční klinika FN a LF UP v Olomouci
I. P. Pavlova 6
775 20 Olomouc
e-mail: olchrapek@gmail.com
Sources
1. Burton, T.C.: Preoperative factors influencing anatomic success rates following retinal detachment surgery. Trans Am Acad Ophthalmol Otolaryngol, 83; 1977 : 499–505.
2. Burton, T.C.: Recovery of visual acuity after retinal detachment involving the macula. Trans Am Ophthalmol Soc, 80; 1982 : 475–497.
3. Charamis, J., Theodossiadis, G.: Visual results after treatment of rhegmatogenous retinal detachment. Isr J Med Sci, 8; 1972 : 1439–1442.
4. Cleary, P.E., Leaver, P.K.: Macular abnormalities in the reattached retina. Br J Ophthalmol, 62; 1978 : 595–603.
5. Cowley, M., Conway, B.P., Campochiaro, P.A. et al.: Clinical risk factors for proliferative vitreoretinopathy. Arch Ophthalmol, 107; 1989 : 1147–1151.
6. Davidorf, F.H., Havener, W.H., Lang, J.R.: Macular vision following retinal detachment surgery. Ophthalmic Surg, 6; 1975 : 74–81.
7. Davies, E.W.G.: Factors affecting recovery of visual acuity following detachment of the retina. Trans Ophthalmol Soc UK, 92; 1972 : 335–344.
8. Grizzard, W.S., Hilton, G.F., Hammer, M.E. et al.: A multivariate analysis of anatomic success of retinal detachments treated with scleral buckling. Graefes Arch Clin Exp Ophthalmol, 232; 1994 : 1–7.
9. Grupposo, S.S.: Visual acuity following surgery for retina detachment. Arch Ophthalmol 93; 1975 : 327–330.
10. Gundry, M.F., Davies, E.W.G.: Recovery of visual acuity after retinal detachment surgery. Am J Ophthalmol, 77; 1974 : 310–314.
11. Hassan, T.S., Sarrafizadeh, R., Ruby, A.J. et al.: The Effect of Duration of Macular Detachment on Results after the Scleral Buckle Repair of Primary, Macula-off Retinal Detachments. Ophthalmology, 109; 2002 : 146–152.
12. Hilton, G.F., Grizzard, W.S.: Pneumatic retinopexy. A two-step outpatient operation without conjunctival incision. Ophthalmology 93; 1986 : 626 – 641.
13. Hughes, W.F. Jr.: Evaluation of results of retinal detachment surgery. Trans Am Acad Ophthalmol Otolaryngol, 56; 1952 : 439–448.
14. Jay, B.: The functional cure of retinal detachments. Trans Ophthalmol Soc UK, 85; 1965 : 101–110.
15. Kreissig, I.: Prognosis of return of macular function after retina reattachment. Mod Probl Ophthalmol, 18; 1977 : 415–429.
16. Machemer, R., Parel, J.M., Buettner, H.: A new concept for vitreous surgery. I. Instrumentation. Am J Ophthalmol, 73; 1972 : 1–7.
17. Marquez, F.M.: Functional results of retinal detachment surgery. Mod Probl Ophthalmol 20; 1979 : 330–332.
18. Norton, E.W.D.: Retinal detachment in aphakia. Trans Am Ophthalmol Soc, 61; 1963 : 770–789.
19. Ross, W.H., Kozy, D.W.: Visual recovery in macula-off rhegmatogenous retinal detachments. Ophthalmology 105; 1998 : 2149–2153.
20. Schepens, C.L.: Progress in detachment surgery. Trans Am Acad Ophthalmol Otolaryngol, 55; 1951 : 607–615.
21. Schepens, C.L., Okanuta, I.D., Brockhurst, R.J.: The scleral buckling procedures. I. Surgical techniques and management. AMA Arch Ophthalmol, 58; 1957 : 797 – 811.
22. Sharma, T., Challa, J.K., Ravishankar, K.V. et al.: Scleral buckling for retinal detachment. Predictors for anatomic failure. Retina, 14; 1994 : 338–343.
23. Tani, P., Robertson, D.M., Langworthy, A.: Prognosis for central vision and anatomic reattachment in rhegmatogenous retina detachment with macula detached. Am J Ophthalmol, 92; 1981 : 611–620.
24. Tani, P., Robertson, D.M., Langworthy, A.: Rhegmatogenous retina detachment without macular involvement treated with scleral buckling. Am J Ophthalmol, 90; 1980 : 503–508.
25. Wilkinson, C.P.: Visual results following scleral buckling for retinal detachments sparing the macula. Retina, 1; 1981 : 113–116.
Labels
Ophthalmology
Article was published inCzech and Slovak Ophthalmology

2013 Issue 5-
All articles in this issue
- Funkční výsledky kryochirurgických operací při rhegmatogenním odchlípení sítnice včetně makuly naše zkušenosti
- Vzťah morfologických a funkčných zmien u detí s dystrofickým ochorením sietnice
- Vývoj počtu endotelových buněk rohovky po provedení femtosekundovým laserem asistované operace katarakty ve srovnání s klasickou fakoemulzifikací
- Konzervativní možnosti řešení diplopie u pacientů s endokrinní orbitopatií
- Dlouhodobé výsledky u nepenetrujících operací glaukomu
- Řešení dekompenzovaného sekundárního glaukomu pomocí antiglaukomového implantátu ExPRESS
- Czech and Slovak Ophthalmology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Konzervativní možnosti řešení diplopie u pacientů s endokrinní orbitopatií
- Řešení dekompenzovaného sekundárního glaukomu pomocí antiglaukomového implantátu ExPRESS
- Vzťah morfologických a funkčných zmien u detí s dystrofickým ochorením sietnice
- Vývoj počtu endotelových buněk rohovky po provedení femtosekundovým laserem asistované operace katarakty ve srovnání s klasickou fakoemulzifikací
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

