-
Medical journals
- Career
Varikokéla: kdy načasovat a jakou léčbu provést?
Authors: R. Kočvara
Authors‘ workplace: 1. LF UK a VFN, Praha ; Urologická klinika
Published in: Urol List 2007; 5(1): 26-29
Overview
Varikokéla se většinou objevuje na počátku puberty. Při fyzikálním vyšetření je třeba stanovit stupeň varikokély a posoudit velikost varlat. Nález se potvrdí prokázáním venózního refluxu a upřesněním velikosti varlat při sonografii. Pouze 20 % adolescentů s varikokélou bude mít problémy s fertilitou, proto ji většinou léčíme konzervativně. K časné operaci jsou indikováni zejména nemocní s menším varletem, nemocní s funkčně solitárním varletem, s oboustrannou hmatnou varikokélou a starší adolescenti s patologickým spermiogramem.
U operovaných nemocných byl popsán větší objem varlete a lepší semenné parametry. Doporučuje se pouze lymfatika šetřící operace mikrochirurgickou technikou (otevřeně s mikroskopem či laparoskopicky), jejímž účelem je prevence vzniku hydrokél, intratestikulárního edému (hypertrofie varlete) a zlepšení funkce varlete.Klíčová slova:
varikokéla, adolescentní varikokéla, infertilita, mikrochirurgie, laparoskopieINCIDENCE
U chlapců. mladších 10 let se varikokéla vyskytuje zřídka a objevuje se teprve na počátku puberty. Nalézáme ji u 15 % adolescentů. Vpravo se vyskytuje méně často a téměř vždy současně s levostrannou varikokélou. Z andrologického hlediska je varikokéla progresivní onemocnění, vyskytuje se u 16–40 % mužů s primární infertilitou a až u 80 % mužů se sekundární infertilitou [6]. Je předpoklad, že až 20 % adolescentů s varikokélou bude mít problémy s infertilitou.
DIAGNÓZA
Klinicky se projevuje rozšířením plexus pampiniformis a různým stupněm hypoplazie varlete. Většinou je asymptomatická, jen zřídka vyvolává bolesti. Všimne si jí obvykle nemocný, rodiče či pediatr při roční prohlídce. Vyšetřuje se zásadně u nemocného vestoje: varikokéla III. stupně je patrná na dálku, II. stupně je hmatná a varikokéla I. stupně je hmatná pouze při Valsalvově manévru.
Ultrazvukem lze určit velikost varlete a pomocí doppplerovského vyšetření můžeme dále diagnostikovat venózní reflux do plexus pampiniformis (obr. 1). Velikost varlat je v adolescenci přibližně stejná, při varikokéle nacházíme menší varle u 30–70 % chlapců, častěji u III. stupně; za významnou hypoplazii se považuje rozdíl 10–50 % objemu, u větších varlat rozdíl o 2 cm3. Pro poruchu testikulární funkce v adolescenci může svědčit nadměrná LH či FSH reakce na stimulaci LH-RH analogu.
Image 1. Ultrazvukové vyšetření u varikokély. 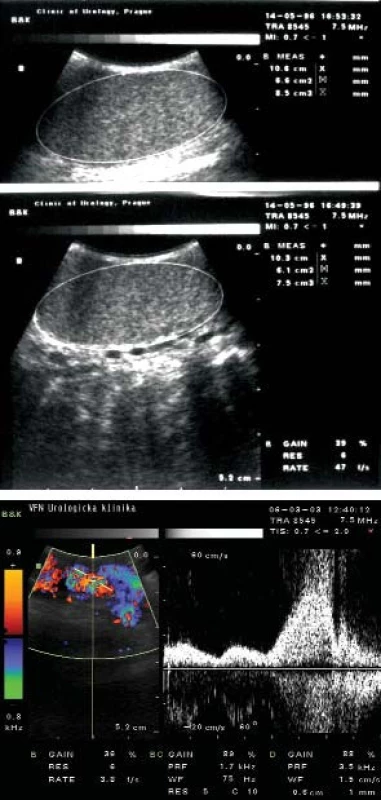
LÉČBA
Indikace k operační léčbě varikokély u adolescentů jsou shrnuty v následujícím přehledu. Jedná se bohužel spíše o doporučení expertů než o doporučení podložená studiemi. Indikace jsou zde rozděleny na absolutní, relativní a minoritní [14]:
- absolutní: malé varle, jiná okolnost, která má vliv na fertilitu, abnormální spermiogram, oboustranná hmatná varikokéla
- relativní: velká varikokéla, měkčí konzistence varlete, bolest, nadměrná reakce LH a FSH na stimulaci LH-RH, obavy pacienta či rodičů
- minoritní: abnormální vzhled skrota
Alternativou operační léčby je sledování do doby, než je možné provést spolehlivé vyšetření spermiogramu. Pokud se během sledování začne varle opožïovat v růstu, je operace indikována. Jako nejčastější důvod pro časnou operaci varikokély je udáváno malé varle, které se připisuje zástavě růstu. U konzervativně léčených hochů zůstává malé, zatímco po operaci varikokély se může růst obnovit (tzv. catch-up growth) [9,18]. Cayan et al (2002) pozorovali zvýšení volumu varlete jen u chlapců mladších 14 let [2]. Gershbein et al dokonce popsali u 38 % malých varlat zvětšení, při němž původně menší varle přesáhlo ve velikosti o více než 10 % druhé varle, a nazvali tento nárůst hypertrofií varlete; po Palomově úplném přerušení ji pozorovali častěji než u modifikace šetřící arterii [5].
My jsme prokázali, že část tohoto tzv. catch-up growth je způsobena intratestikulárním otokem v souvislosti s přerušením lymfatických cév varlete a že jde jen částečně o skutečný růst [11]. Vztah hypoplastického varlete a patologického spermiogramu je podle dostupných prací také nejasný, výsledky se liší [9,15,18,19]. U nemocných s asymetrickými varlaty jsme prokázali významně lepší spermiogram (koncentrace spermií a rychlou progresivní motilitu) po operaci ve srovnání se spermiogramem neoperovaných nemocných. U nemocných se symetrickými varlaty byly nálezy u operovaných i neoperovaných stejné. Lepších výsledků jsme pak dosáhli u nemocných operovaných v časném stadiu puberty oproti nemocným operovaným později [13]. U symetrických varlat je proto možné s operací vyčkat na ukončení puberty, zatímco u nemocných s asymetrickými varlaty je třeba včas indikovat operaci.
CHIRURGICKÁ LÉČBA VARIKOKÉLY U DĚTÍ A ADOLESCENTŮ
Je založena na podvazu či okluzi vnitřní spermatické vény a jejích větví; podvaz se provádí na supraingvinální, ingvinální či subingvinální úrovni.
Přerušení testikulárních lymfatických cév vede ke vzniku hydrokély a k vývoji hypertrofie varlete, a dále pak k horším andrologickým výsledkům (výraznější reakce FSH a LH po stimulaci LH-RH, horší nálezy ve spermiogramu i nižší fertilita) [1,11,13].
Srovnání jednotlivých metod je uvedeno v tab.
Table 1. Srovnání různých metod operace varikokély. 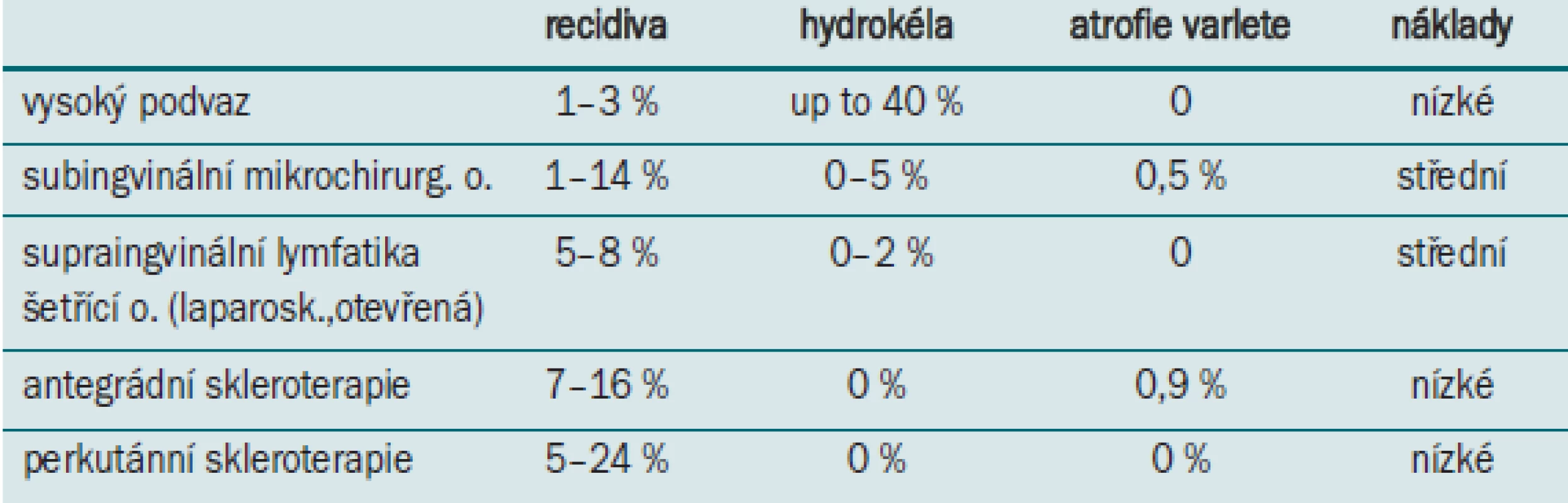
Subingvinální mikrochirurgická varikokélektomie se stala zlatým standardem pro operace varikokély u dospělých nemocných a postupně se rozšiřuje i na dětský věk. Subingvinální přístup vyžaduje optické zvětšení, bez mikroskopu mnohdy nelze bezpečně odlišit arterii od drobných vén, které arterii na této úrovni téměř vždy obkružují (narozdíl od ingvinální úrovně) a jejich ponechání může být příčinou recidivy [8]. Na subingvinální úrovni nacházíme také větší počet více dilatovaných vén. Toto jsou důvody, proč je subingvinální varikokélektomie považována za obtížnou operaci. Při přerušení arterie hrozí atrofie varlete, která je popisována u 0,9 % nemocných [4]. Drobné vény, které doprovázejí chámovod, je nutno zachovat. Recidivy jsou popsány u 0–11 % nemocných, hydrokély u 0–16 % a nárůst varlete u 89 % nemocných. Ke zlepšení detekce hlavních lymfatických cév, bylo doporučeno použití barviva isosulphan blue [3,21,22]. Též bylo popsáno zlepšení semenných parametrů po této operaci u adolescentů [3].
Ingvinální přístup byl doporučen Ivanissevichem již v roce 1918. Po otevření ingvinálního kanálu jsou přerušeny všechny dilatované vény na úrovni anulus inguinalis internus. Šetří se spermatická arterie i lymfatické cévy, pokud jsou nalezeny. Tato operace není vhodná po předchozí operaci v ingvině. Podle Hoppse et al [8] je ingvinální přístup snazší a bezpečnější a pravděpodobně znovu získá svoji původní pozici v léčbě varikokély u dětí.
Retroperitoneální podvaz byl originálně popsán Palomem a spočíval v kompletním přetnutí vnitřních spermatických cév nad odstupem chámovodu. Následně byl modifikován zachováním arterie, byl však zaznamenán vyšší počet recidiv [10]. Dosud ale žádná studie neprokázala, že by přetnutí vnitřní spermatické arterie na této úrovni mělo negativní vliv na hemodynamiku či funkci varlete [24]. Přetnutí lymfatických cév je i na této úrovni doprovázeno vznikem hydrokély u 3–40 % případů [23]. Také zde bylo doporučeno použití barviva isosulphan blue k identifikaci lymfatických cév v rámci otevřené modifikované operace podle Paloma s 2 % recidivy a vyloučením hydrokél [20].
Konvenční laparoskopická varikokélektomie kopíruje otevřenou techniku podle Paloma s výskytem hydrokél u 11–23 % v souvislosti s podvazem lymfatických cév [7,16]. Také snaha zachovat arterii byla doprovázena vyšším počtem recidiv. Z tohoto pohledu laparoskopická technika nepřinesla žádnou výhodu a byla následně doporučována jen na oboustranné operace.
Lymfatika-šetřící mikrochirurgická laparoskopická varikokélektomie využívá 10–20násobného zvětšení obrazu při laparoskopii. Chráněním lymfatik se nám podařilo snížit výskyt hydrokél na 1,9 % a výskyt hypertrofií varlete na 2,9 % oproti lymfatika nešetřící operaci (u 17,9, resp. 20,1 %; p = 0,0003) [12]. U supraingvinálního přístupu nehrozí atrofie varlete z náhodného přerušení arterie, počet vén je méně než poloviční a sinus drobných vén obkružující arterii se nachází jen u třetiny nemocných. Dobré andrologické výsledky, stejná účinnost a nízký počet komplikací opravňují zkušené laparoskopisty k volbě tohoto typu operace u jednostranné i oboustranné pediatrické varikokély.
Retrográdní sklerotizace vykazuje vysoké procento recidiv u 3,8–26 % nemocných [25], navíc se v 15–20 % operace technicky nepodaří.
Antegrádní skrotální skleroterapie popsaná Tauberem et al. v roce 1988 vykazuje přijatelnou četnost recidiv 4–7 %, je levná, neinvazivní, u 1,1 % nemocných však může být spojena s atrofií varlete [16,26]. Mazzoni et al (2002) ji doporučil jako techniku první volby u recidivující pediatrické varikokély [17].
ANDROLOGICKÉ VÝSLEDKY VARIKOKÉLEKTOMIE
Po lymfatika šetřící operaci jsme v prospektivní studii zjistili lepší testikulární funkce na základě LH-RH [11]. Bylo popsáno zlepšení semenných parametrů po subingvinální mikrochirurgické operaci u adolescentů [3]. Ve srovnání s neoperovanými nemocnými byly v prospektivní studii prokázány větší objem varlete a zlepšení v semenných parametrech po sklerotizaci varikokély [15]. Jiné retrospektivní studie zjistily lepší kvalitu semenných parametrů a normozoospermii u 77 % nemocných po operaci dle Palomo.
ZÁVĚR
Důvody pro časnou léčbu pediatrické varikokély: časná léčba může zabránit rozvoji progresivních změn, konzervativní léčba vyžaduje dlouhodobé sledování, u operovaných nemocných byl popsán větší objem varlete a lepší semenné parametry. Předběžné výsledky ukazují, že u symetrických varlat je možné s operací počkat do ukončení puberty, zatímco u nemocných s asymetrickými varlaty je třeba včas indikovat operaci.
Doporučuje se pouze lymfatika šetřící operace, a to kvůli prevenci vzniku hydrokél a intratestikulárního edému (hypertrofie varlete) a kvůli zlepšení funkce varlete. Důvody pro pečlivé sledování: pouze 20 % adolescentů s varikokélou bude mít problémy s fertilitou. Zatím máme jen málo důkazů, že časná operace varikokély v dětském věku zajistí lepší andrologické výsledky než operace provedena později.
doc. MUDr. Radim Kočvara, CSc.
Urologická klinika
1. LF UK a VFN, Praha
Ke Karlovu 6, 128 00 Praha 2
e-mail: radim.kocvara@lf1.cuni.cz
Sources
1. Cayan S, Kadioglu TC, Tefekli A et al. Comparison of results and complications of high ligation surgery and microsurgical high varicocelectomy in the treatment of varicocele. Urology 2000; 55 : 750-754.
2. Cayan S, Akbay E, Bozlu M et al. The effect of varicocele repair on testicular volume in children and adolescents with varicocele. J Urol 2002; 168 : 731-734.
3. Cayan S, Acar D, Ulger S, Akbay W. Adolescent varicocele repair: long-term results and comparison of surgical techniques according to optical magification use in 100 cases at a single university hospital. J Urol 2005; 174 : 2003-2007.
4. Chan PTK, Wright EJ, Goldstein M. Incidence and postoperative outcomes of accidental ligation of the testicular artery during microsurgical varicocelectomy. J Urol 2005; 178 : 482-484.
5. Gershbein AB, Horowitz M, Glassberg KI. The adolescent varicocele I: Left testicular hypertrophy following varicocelectomy. J Urol1999; 162 : 1447-1449.
6. Gorelick JE, Goldstein M. Loss of fertility in men with varicocele. Fertil Steril1993; 59 : 613-616.
7. Hassan JM, Adams MC, Pope JC et al. Hydrocele formation following laparoscopic Varicocelectomy. J Urol 2006; 175 : 1076-1079.
8. Hopps CV, Lemer ML, Schlegel PN et al. Intraoperative varicocele anatomy: a microscopic study of the inguinal versus subinguinal approach. J Urol 2003; 170 : 2366-2370.
9. Kass EJ, Belman AB. Reversal of testicular growth failure by varicocele ligation. J Urol 1987; 137 : 475-476.
10. Kass EJ, Marcol B. Results of varicocele surgery in adolescents: a comparison of techniques. J Urol 1992;148 : 694-696.
11. Kočvara R, Doležal J, Hampl R et al. Division of lymphatic vessels at varicocelectomy leads to testicular oedema and decline in testicular function according to the LH-RH analogue stimulation test. Eur Urol 2003; 43 : 430-435.
12. Kočvara R, Dvořáček J, Sedláček J et al. Lymphatic-sparing laparoscopic varicocelectomy: a microsurgical repair. J Urol 2005; 173 : 1751-1754.
13. Kočvara R, Doležal J, Dítě Z et al. Paediatric varicocele - indications for early surgical repair: a prospective study. J Pediatr Urol 2007; v tisku.
14. Kogan SJ. The pediatric varicocele. In: Gearhart JP, Rink RC, Mouriquand PDE (eds). Pediatric Urology. Philadelphia: W.B. Saunders Company 2001 : 763-774.
15. Laven JSE, Haans LCF, Mali WPTM et al. Effect of varicocele treatment in adolescents: a randomized study. Fertil Steril 1992; 58 : 756-762.
16. May M, Johannsen M, Beutner S et al. Laparoscopic surgery versus antegrade scrotal sclerotherapy: retrospective comparison of two different approaches for varicocele treatment. Eur Urol 2006; 49 : 384-387.
17. Mazzoni G, Minucci S, Gentile V. Recurrent varicocele: role of antegrade sclerotherapy as first choice treatment. Eur Urol 2002; 41 : 614-618.
18. Paduch DA, Niedzielski J. Repair versus observation in adolescent varicocele: A prospective study. J Urol 1997; 158 : 1128-1132.
19. Pinto KJ, Kroovand RL, Jarow JP. Varicocele related testicular atrophy and its predictive effect upon fertility. J Urol 1994; 152 : 788-790.
20. Riccabona M, Oswald J, Koen M et al. Optimizing the operative treatment of boys with varicocele: Sequential comparison of 4 techniques. J Urol 2003; 169(2): 666-668.
21. Schiff J, Kelly C, Goldstein M et al. Managing varicoceles in children: results with microsurgical varicocelectomy. BJU Int 2005; 95 : 399-402.
22. Schwentner C, Oswald J, Lunacek A et al. Optimizing the outcome of microsurgical subinguinalvaricocelectomy using Isosulfan Blue: a prospective randomized trial. J Urol 2006; 175 : 1049-1052.
23. Szabo R, Kessler R. Hydrocele following internal spermatic vein ligation: a retrospective study and review of the literature. J Urol 1984; 132 : 924-925.
24. Študent V, Záura F, Scheinar J et al. Testicle hemodynamics in patients after laparoscopic varicocelectomy evaluated using color Doppler sonography. Eur Urol 1998; 33 : 91.
25. Thon WF, Gall H, Danz B et al. Percutaneous sclerotherapy of idiopathic varicocele in childhood: a preliminary report. J Urol 1989; 141 : 913-915.
26. Zaupa P, Mayr J, Hoellwarth T. Antegrade scrotal sclerotherapy for treating primary varicocele in children. BJU Int 2006; 97 : 809-812.
Labels
Paediatric urologist Urology
Article was published inUrological Journal

2007 Issue 1-
All articles in this issue
- Vezikoureterální reflux
- Poruchy sexuální diferenciace
- Obstrukční uropatie dětského věku
- Hypospadie: optimální možnosti řešení
- Problematika urolitiázy u dětského pacienta: přinesla moderní doba nové možnosti?
- Kryptorchizmus: kdy načasovat a jakou léčbu provést?
- Varikokéla: kdy načasovat a jakou léčbu provést?
- Fimóza v dětském věku
- Dysfunkce dolních močových cest u dětí
- Enuresis nocturna
- Urological Journal
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Hypospadie: optimální možnosti řešení
- Varikokéla: kdy načasovat a jakou léčbu provést?
- Poruchy sexuální diferenciace
- Obstrukční uropatie dětského věku
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

