-
Medical journals
- Career
Gastrický bypass a jeho role v metabolické a bariatrické chirurgii
Authors: M. Čierny; A. Trávniček; J. Ucháľ
Published in: Rozhl. Chir., 2019, roč. 98, č. 2, s. 58-63.
Category: Original articles
Overview
Úvod:
Gastrický bypass (GB) je historicky nejdéle prováděným bariatrickým zákrokem, který byl přes relativní technickou náročnost po celá desetiletí nejčastěji prováděnou bariatrickou operací ve světě a doposud si globálně udržuje nenahraditelné postavení pro svůj výrazný a dlouhodobý metabolický účinek a pro svůj terapeutický efekt při refluxní nemoci jícnu (GERD).
Metoda:
Autoři ve vlastním souboru 268 GB retrospektivně hodnotí střednědobý pokles váhy, metabolický účinek na diabetes 2. typu (DM2T), výskyt komplikací a reoperací i komplexní hodnocení BAROS po Roux Y gastrickém bypassu (RYGB) a po minigastrickém bypassu s jednou anastomózou (MGB/OAGB), které pro názornost srovnávají se zákroky u nás častěji používanými, tj. s plikací a sleeve resekcí žaludku.
Výsledky:
Oba GB dosahují bez navýšení rizika komplikací či reoperací větší pokles váhy i vyšší celkové hodnocení podle BAROS než technicky jednodušší restriktivní zákroky. V souboru tuzemských diabetiků 2. typu dochází rok po obou GB k remisi DM2T u většiny operovaných, tj. „number needed to treat“ je <2.
Závěr:
Gastrické bypassy jsou v krátkodobém sledování bezpečné a účinné a jako jediné v sortimentu metabolických a bariatrických (MB) zákroků na pracovišti dosahují po více než dvou letech v průměru „výborný“ efekt podle BAROS. Bezkonkurenční jsou zejména u spolupracujících pacientů s DM2T a GERD, nebo při reoperacích. Unikátní metabolický efekt GB vede u většiny operovaných s DM2T k remisi jinak nevyléčitelného onemocnění a zásadně mění pozici chirurgie v diabetologii. Autoři vyzývají k celonárodní systematické evidenci dlouhodobých výsledků metabolické a bariatrické (MB) chirurgie a ke koncepčnímu rozvoji operační léčby DM2T v centrech MB chirurgie.
Klíčová slova:
bariatrická a metabolická chirurgie – gastrický bypass – bypass žaludku – chirurgická léčba diabetu
Úvod
Gastrický bypass (GB) je operace, která nastartovala éru globálně úspěšné chirurgické léčby obezity před půl stoletím, kdy plně nahradila do té doby používané kontroverzní střevní, jejuno-ileální a jejuno-kolické bypassy [1]. Je proto nejdéle odzkoušeným a nejprozkoumanějším příkladem metabolicky účinné chirurgie na gastrointestinálním traktu (GIT). Reorganizuje vrozené uspořádání orgánů trávicího traktu tak, že vyřazuje z pasáže nejenom větší část žaludku – jak je zřejmé již z názvu, ale zejména duodenum a orální jejunum. Samotný princip restrikce a malabsorpce ani jejich kombinace nevysvětlují okamžitou pooperační úpravu metabolismu po bypassových operacích [2]. Podle novějších poznatků je podstatnou spíše změna původního poslání některých částí trávicího traktu, která mění enterohepatální cirkulaci žluče, zvyšuje koncentraci biliárních kyselin a ovlivňuje neurohumorální aktivitu GIT, mění složení střevní mikrobioty [3] a mění signalizaci do center řídících metabolismus i energetické hospodaření organismu. Vychází se z předpokladu, že obezita není prostým důsledkem přejídání, ale spíše je vnitřní poruchou autoregulace [4], že pacient není jediným viníkem své tloušťky, že je spíše obětí onemocnění, které se má léčit. K vysvětlení metabolického účinku bypassu byly formulovány hypotézy „forgut“ a „hintgut“, které odpovídají vyřazení horní části tenkého střeva z pasáže a včasné expozici distálního střeva trávenině, ale plně nevysvětlují všechny mechanismy účinku bypassů. Vzestup hladiny PYY a GLP-1 po bypassových operacích (včetně biliopankreatické diverze – BPD) má anorexigenní účinek, který se objevuje v prvním týdnu po operaci, ale přetrvává dlouhodobě, čímž bezpochyby přispívá k dlouhodobému udržení redukované hmotnosti po bypassu [5]. Klinickým výsledkem bypassové operace je celkové zlepšení fyziologického fungování organismu ve shodě s definicí „metabolické autobioniky“ [6]. Přesměrování pasáže s označením „gastrický bypass“ bylo prováděno v různých modifikacích, s různými délkami jednotlivých ramen, ze kterých se empiricky vyselektovaly, v praxi ověřily dva základní typy GB. První, technicky náročnější je RYGB (Roux Y gastric bypass), s konstrukcí exkludované alimentární kličky (AL) a biliopankreatické kličky (BPL) ve tvaru písmena Y, pomocí dvou anastomóz (Obr. 1). Jedná se o Griffenovu modifikaci (1977) původního Masonova bypassu (1966), který byl na přelomu století často označován za „gold standard“ v bariatrii [1]. Druhý, technicky jednodušší a historicky mladší bypass byl původně označen MGB (mini gastric bypass, Rutledge, 1997) [7], později rozšířen v různých částech světa jako OLGB (omega loop gastric bypass) nebo SAGB (single anastomosis gastric bypass), OAGB (one anastomosis gastric bypass), resp. BAGUA (bypass gastrico de una anastomosis) ve španělsky mluvících zemích (Obr. 2). V prezentované práci je označen kompromisně MGB/OAGB (mini gastric/one anastomosis gastric bypass), jak se v roce 2013 usnesla celosvětová komunita chirurgů preferujících anebo provádějících tento typ bypassu. Až od r. 2018 je MGB/OAGB akceptován zastřešující organizací International federation for surgery of obesity and metabolic disorders (IFSO) [8].
Image 1. RYGB − Roux Y gastrický bypass
Fig. 1: RYGB − Roux-en-Y Gastric Bypass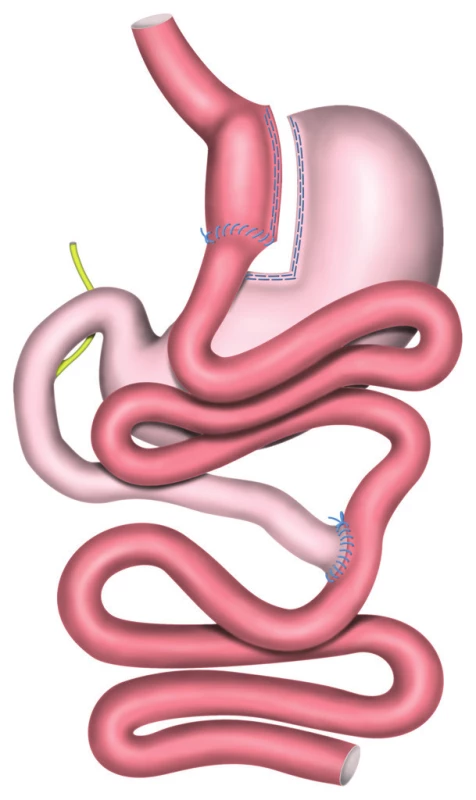
Image 2. MGB/OAGB – Minigastrický bypass žaludku s jednou anastomózou
Fig. 2: MGB/OAGB − Mini Gastric Bypass/One Anastomosis Gastric Bypass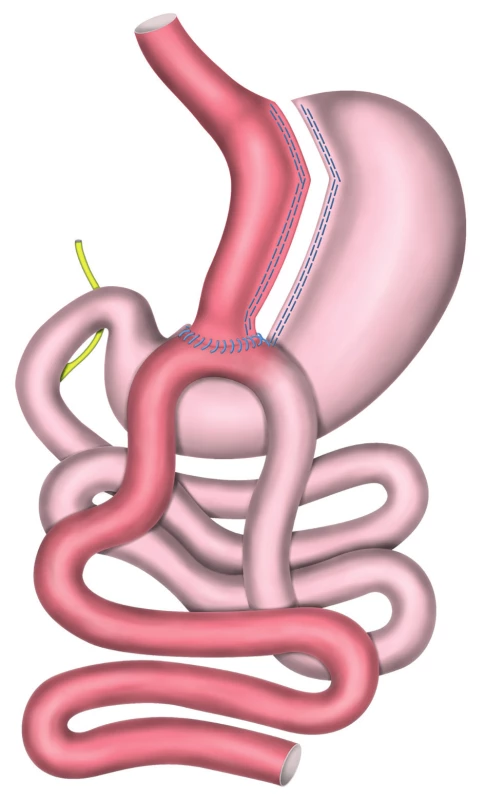
Cílem prezentované práce autorů z pracoviště poskytujícího široké spektrum bariatrických a metabolických operací je zejména přiblížit výsledky i rizika dvou typů bypassu žaludku chirurgické veřejnosti v ČR, kde na rozdíl od Evropy a západního světa historicky dominují technicky jednodušší restriktivní zákroky [9]. Sekundárním cílem je srovnat účinnost a bezpečnost laparoskopických GB s laparoskopickou tubulizací (sleeve resekcí žaludku) a s laparoskopickou plikací žaludku (LGCP).
Metoda
Retrospektivní analýza údajů v nemocničním informačním systému a v elektronické bance „výsledky operační léčby obezity“ na internetovém portálu www.volo.cz, které jsou hodnoceny standardizovaně podle poklesu nadváhy, vývoje komorbidit, výskytu komplikací a reoperací a podle kvality života pomocí „Bariatric analysis and reporting of outcome system“ (BAROS, 2009) [10].
Soubor: Všechny gastrické bypassy (n=268) provedené v období od 1. 1. 2011 do 31. 12. 2017 v Nemocnici Břeclav, p. o. Počet MGB/OAGB (n=181) převyšuje v souboru počet RYGB (n=87). Během hodnoceného období bylo provedeno 336 plikací žaludku (LGCP) a 195 sleeve resekcí žaludku. Jiné bariatrické zákroky (19) nebyly do hodnocení zahrnuty (Tab. 1).
Table 1. Celkový počet bariatrických a metabolických operací ve sledovaném období
Tab. 1: Number of bariatric and metabolic surgeries performed with in the study period
Věk v průměru: 43 let, nejvyšší průměrný věk je v podskupinách MGB/OAGB a LGCP (47 a 46 let), nejnižší průměrný věk (40 let) je u žen v podskupině sleeve resekcí žaludku.
BMI v průměru: 43,8, nejvyšší při MGB/OAGB (46,6), nejnižší u LGCP (43,1).
Genderový poměr M:Ž (v %) 23 : 77, nejvyšší podíl mužů je u MGB/OAGB a RYGB (30 % a 23 %), nejnižší u LGCP (18 %).
Zastoupeni diabetiků se liší podle typu operace: 52 % u MGB/OAGB (n=94), 41 % u RYGB (n=36), nižší bylo u sleeve resekce žaludku, 18 % (n=35) a u plikace žaludku jen 16 % (n=54, z toho se jednou jednalo o DM 1. typu).
Výsledky
Všechny bariatrické operace byly provedeny laparoskopicky. Podíl GB představuje 32,8 % ze širokého spektra bariatrických zákroků (n=818) a má vzestupný trend. Od zamýšleného GB bylo během operace upuštěno jednou pro krvácení a dvakrát pro adheze a výraznou hepatomegalii, s plánem provést zákrok po výraznější redukci váhy. Třikrát byl proveden místo plánovaného RYGB technicky jednodušší MGB/OAGB pro vysoký stupeň nitrobřišní obezity, pro hepatomegalii nebo pro krátké mezenterium. Jednou byla místo plánovaného MGB/OAGB vykonána sleeve resekce žaludku pro obavu z možného přechodu těžké hepatopatie NASH s výraznou velkouzlovou přestavbou jaterního parenchymu až do cirhózy. V souboru 818 pacientů nebyl ani jeden exitus po úspěšně provedené bariatrické operaci.
Procento snížení nadváhy (% EWL) bylo v jednom, ve dvou a ve třech letech po RYGB 54,9 %, 62,3 % a 53,4 %, po MGB/OAGB 54,6 %, 51,3 % a 52,4 %, po sleeve resekci 61 %, 57,9 % a47,5 % a po plikaci 42,7 %, 41,7 % a 40,1 %.
Pooperační pokles váhy v kg a podíl sledovaných pacientů je uveden v Tab. 2. Procento sledovaných pacientů ve follow up pooperačně klesá v bariatrické ambulanci z průměrných 62 % v prvním roce na 49 % ve třetím roce. Jeden rok po operaci je záznam o kontrole po RYGB, po MGB/OAGB, po tubulizaci a po plikaci v 83 %, 71 %, 42 % a 53 % pacientů, ale po třech letech už jenom 37 %, 37 %, 23 % a 20 % operovaných.
Table 2. Pooperační pokles váhy (kg) a procento sledovanosti v jednom, dvou a třech letech po operaci
Tab. 2: Postoperative weight loss (kg) and follow-up (%) in one, two and three years after the surgery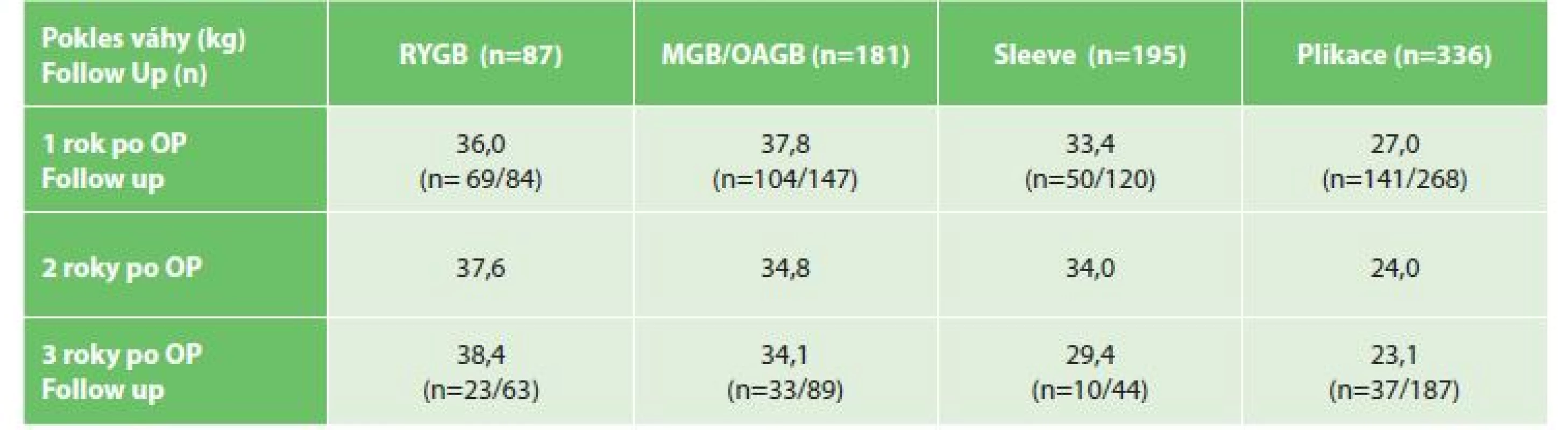
DM2T rok po operaci: po RYGB došlo k remisi DM2T u 69 % operovaných diabetiků (n=25), zlepšení DM2T bylo u 27 % (n=10) a u 5 % operovaných diabetiků nebylo možné vývoj DM2T posoudit (n=2). Rok po MGB/OAGB byla cukrovka v remisi u 57 % pacientů s DM2T (n=54), zlepšena byla u dalších 32 % operovaných diabetiků (n=30) a jenom u cca 11 % (n=10) nemáme dostatek informací k vyhodnocení vývoje DM2T (Graf 1).
Image 3. Vývoj DM2T rok po operaci (zhoršení – beze změn – zlepšení – remise)
Graph 1: T2DM development one year after the surgery (worsening – unchanged – improvement – resolution)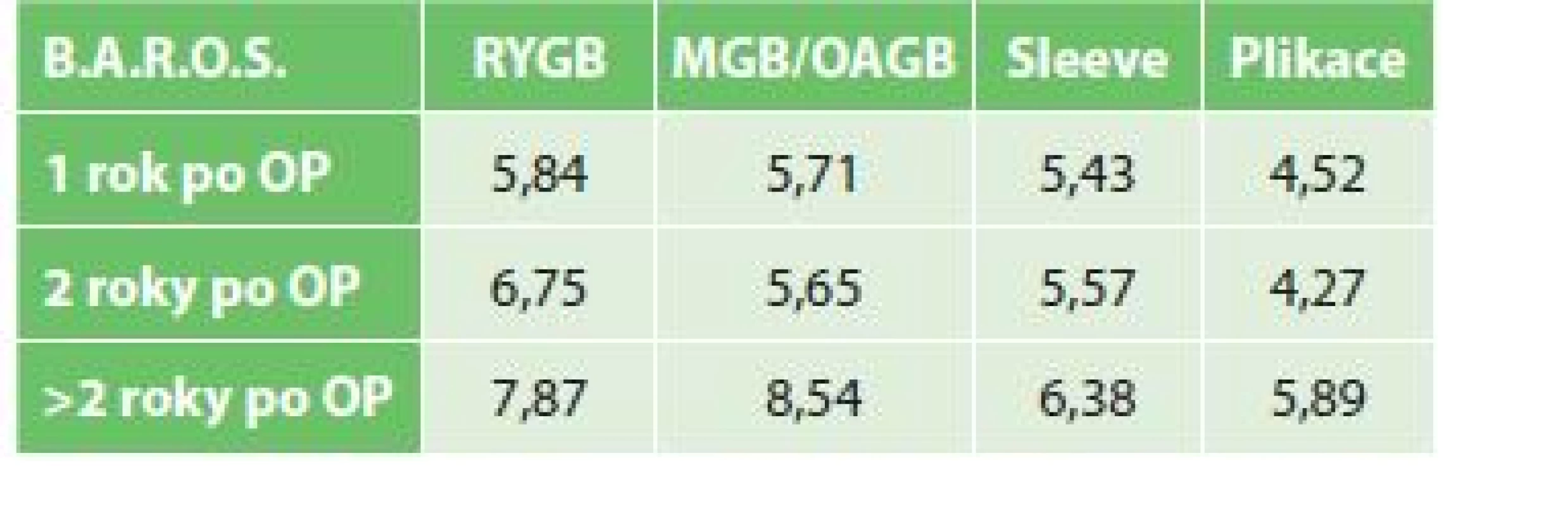
Pro srovnání ve skupině sleeve resekcí žaludku (n=195) dospělo k remisi necelých 23 % diabetiků (n=8), zlepšení DM2T u 54 % (n=19), jen u 23 % nebyl dostatek informací o pooperačním vývoji DM2T (n=8). Ve skupině plikací žaludku (n=336) se rok po operaci dostal DM2T do remise v 31 % (n=17), zlepšil se ve 49 % (n=27) a u 20 % nebyl dostatek informací k posouzení pooperačního vývoje onemocnění (n=11).
Remise DM2T dosáhla většina operovaných diabetiků v souboru, pokud podstoupila některý z gastrických bypassů, ale jenom necelá 1/4 diabetiků po sleeve resekci a necelá 1/3 po plikaci žaludku. „Number needed to treat“ pro bypassy je menší než 2. Zlepšení DM2T bylo konstatováno u 27 % (n=10) rok po RYGB a u 32 % diabetiků (n=30) po MGB/OAGB. Po sleeve a plikaci žaludku dochází častěji „jenom“ ke zlepšení DM2T, a to u 54 % a u 49 % operovaných diabetiků. Zhoršení DM2T nebylo zaznamenáno u žádného operovaného diabetika v souboru.
Komplikace po GB: Vřed v GEA po GB je často asymptomatický, nemá známou prevalenci, častější je u kuřáků. Krvácení z vředu v GEA se vyskytlo 4x s potřebou transfuze, perforace vředu se vyskytla 2x, s potřebou laparoskopické nebo otevřené revize. V souboru GB nedošlo k žádné netěsnosti sutury, k úniku či leaku na rozdíl od sleeve resekce a plikace. Nebyl zaznamenán žádný případ vnitřní herniace po GB. Časná revize byla nutná po RYGB dvakrát, pro perforaci vředu v anastomóze a jednou při časné stenóze anastomózy (2,3 %), po MGB/OAGB 3x pro perforaci vředu a krvácení z vředu (1,7 %). Sleeve resekce během sledovaného období vyžadovala jenom 2x časnou revizi (1 %), jednou pro krvácení a jednou pro leak staplerové linie, co byla současně komplikace s nejzávažnějším pooperačním průběhem, s multiorgánovým selháváním, s protrahovaným pobytem na JIP a s délkou hospitalizace 5 měsíců, s potřebou reoperací, radiologických a endoskopických reintervencí. Po plikaci žaludku byla časná revize nejčastější, vyskytla v 17 případech (5 %), pro perforaci nebo neprůchodnost, tj. příliš utaženou plikaci.
Pozdní bariatrické reoperace. Krátká doba sledování nedovoluje adekvátně hodnotit jejich dlouhodobý výskyt. Po RYGB byla jednou indikována laparoskopická revize pro podezření na vnitřní intermitentní herniaci, s negativním nálezem. Po MGB/OAGB byla 2x pozdní reoperace pro biliární refluxní potíže do žaludku a jícnu, v obou případech se jednalo o pacienty s GERD, u kterých byla předtím odstraněná bandáž žaludku. Jednou byla provedena konverze na RYGB, jednou byla našita EEA dle Brauna se suboptimálním efektem. Jedna pacientka byla laparoskopicky revidována pro hypoproteinemii po MGB/OAGB. Jednou byl MGB/OAGB zrušen, tj. bylo provedeno obnovení kontinuity pasáže kvůli intoleranci steatorhoe a pro udávanou nesnesitelnou flatulenci se společenskými a rodinnými konsekvencemi u nonkompliantního pacienta. Během sledovaného období nevznikla kromě časných revizí žádná další potřeba pozdní reoperace po sleeve resekci, tj. při follow up do 6 let. Selhání plikace stoupá s délkou sledování, v souboru překročila potřeba opakované plikace 7 % (Tab. 3).
Table 3. Časné a pozdní reoperace po jednotlivých operacích
Tab. 3: Early and later reoperations after different surgical procedures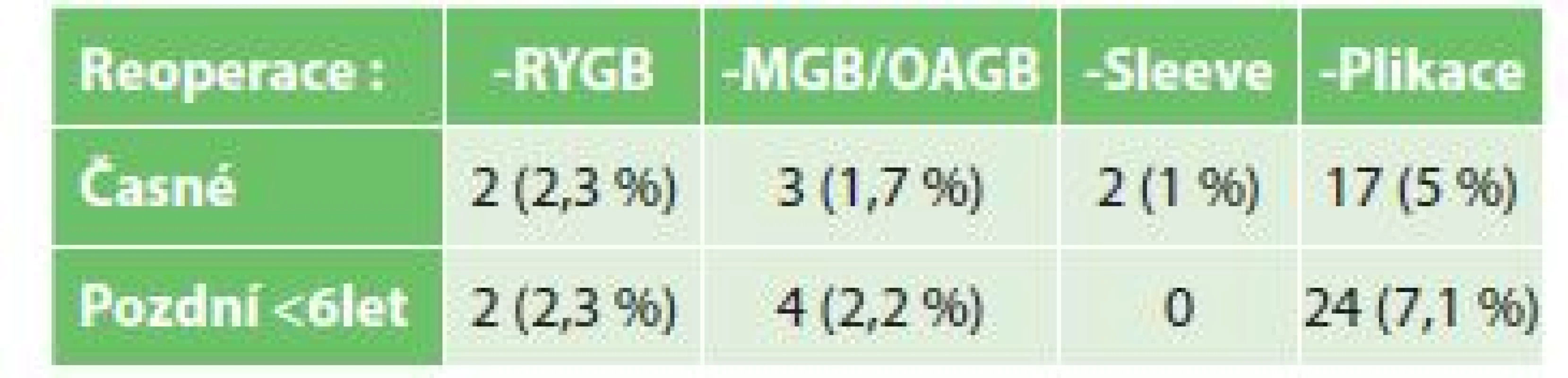
Komplexní hodnocení standardizovaným systémem BAROS klasifikuje zákroky v MB chirurgii podle dosažených bodů za vývoj váhy, komorbidit a kvality života, odčítáním bodů zohledňuje i komplikace a reoperace: méně než 1 znamená „selhání“ operace, 1−3 je „uspokojivý“, 3−5 je „dobrý“, 5−7 „velice dobrý“ a nad 7 bodů je „výborný“ efekt operace. V celkovém průměru výborné hodnocení ve sledovaném souboru dosáhly jenom GB po více než 2 letech od operace, přitom nejvyšší počet bodů dosahují diabetici (Tab. 4).
Table 4. Pooperační výsledek dle BAROS rok, dva roky a >2 roky po různých bariatrických operacích
Tab. 4: Postoperative bariatric outcome according to BAROS one, two and >2 years after different procedures
Diskuze
Prezentovaná práce není vědeckým výzkumem, ale retrospektivním hodnocením klinického souboru. Zveřejnění srovnání skromných výsledků gastrických bypassů s jinými zákroky MB chirurgie z jednoho pracoviště může být přínosem, protože nemáme jiné tuzemské validní údaje o dlouhodobých výsledcích z celonárodního a transparentního evidování metabolického účinku operací v ČR a ani diabetologie, ani statistické instituce výsledky MB chirurgie neevidují. Limitace práce jsou: monocentrická autoreference, absence randomizace, nedostatečná stratifikace závažnosti sledovaných metabolických poruch, krátkodobé sledování a především nízká míra pooperačního follow up. Ztráta ze sledování, tzv. „drop out“ je evidentně problémem celosvětovým, jelikož literární souhrn publikací za téměř půl století prokazuje, že jenom 0,4 % bariatrických prací dosahuje po dvou letech follow up nad úrovní 80 %, jak vyžadují odborné společnosti [11].
V literatuře jsou popsány různé délky jednotlivých ramen bypassu a různé názvy pro různě účinné modifikace RYGB. Shrnutí dosavadních historických zkušeností s RYGB vede k závěru, že exkludovaná alimentární klička (AL) v délce 60−100 cm je dostačující, protože s délkou nad 150 cm již nestoupá pozitivní efekt hubnutí, spíše roste riziko malabsorpce u těch pacientů, kterým v rámci individuální variability zůstane v pasáži krátký úsek střeva (CL). Naopak, větší vliv na účinnost RYGB má délka z pasáže vyřazené biliopankreatické kličky (BPL) a délka společného ramena (CL), střeva ponechaného k absorpci. BPL může být delší než AL, ale součet jejich délek by neměl přesahovat 2 metry, pokud není měřena celá délka střeva, resp. CL, nebo pokud se nejedná o vysloveně superobézní případ s BMI 50 a více [12]. Ve sledovaném souboru byl RYGB zpočátku konstruován s AL v délce 150 cm a s kličkou BPL cca 70 cm, tj. dle Mahawara tzv. „standardní proximalní RYGB“ [12]. Později měl RYGB v souboru délku AL zkrácenou na 100 cm a BP kličku prodlouženou na 100 cm i více, což koreluje s označením „extended BP limb proximal RYGB“ podle Kamala Mahawara [12].
MGB/OAGB je v principu dlouhý gastrický tubus na straně malé křiviny žaludku, napojený na tenké střevo gastroenteroanastomózou (GEA) end to side [7], tak jak v nemocnici Břeclav osobně předvedl R. Rutledge během své účasti na workshopu „Alternativy v bariatrii“ v roce 2011, nebo GEA side to side na tenké střevo, jak praktikuje španělsky mluvící skupina při BAGUA. Alimentární klička známá z RYGB úplně chybí u minigastrického bypassu s jednou GEA. Přívodná, aferentní klička ku GEA je analogií BPL u RYGB a určuje sílu bypassu. Odvodná, eferentní klička odpovídá CL u RYGB. Běžně je délka aferentní kličky 150–200 cm a může se přizpůsobit individuálnímu stavu pacienta. Při potřebě vyřadit 300 cm nebo více orálního tenkého střeva z pasáže (superobezita, tj. BMI 50 a víc) se doporučuje kontrolovat délku střeva ponechaného v pasáži, eferentní klička by měla mít nejméně 300 cm. To ilustruje jeden případ v souboru, kdy došlo k mylnému změření přívodné kličky střeva a místo 200 cm bylo vyřazeno 500 cm. Pacientka se zbavila všech metabolických komorbidit i zdánlivě nesouvisejícího astmatu, zrušení bypassu odmítala. Přesto byla pro kachektizaci a hypoproteinemii více než rok po primární operaci přemluvena k laparoskopické revizi, která odhalila, že GEA je našita 500 cm od Treitzova vazu, a že odvodná klička zůstala v délce jenom 200 cm ilea. Tato délka, jak bývá CL při biliopankreatické diverzi (BPD), zjevně nezajišťovala dostatečnou absorpci při MGB/OAGB.
Operační technika MGB/OAGB je jednodušší než RYGB ze tří hlavních důvodů: 1) pahýl žaludku je dlouhý až k vraní nožce na angulu žaludku, takže konstrukce GEA je technicky komfortnější, 2) jediná anastomóza je GEA (end to side s přívodním ramenem před a s odvodným ramenem za anastomózou) a 3) absence šití potenciálních defektů pro extrémně nízké riziko vnitřní herniace po MGB/OAGB na rozdíl od mezenteriálního a Petersenova prostoru, které vyžadují uzávěr pokračujícím nevstřebatelným stehem při RYGB. Jakákoliv reoperace po MGB/OAGB pro nadměrný či nedostatečný účinek na váhu a komorbidity je technicky jednodušší nežli reoperace po RYGB [7]. V principu spočívá ve zrušení anastomózy a našití nové proximálněji či distálněji na tenké střevo. Na druhou stranu může být MGB/OAGB materiálově náročnější při formaci opravdu dlouhého pahýlu žaludku, někdy se spotřebou 6 staplerových nábojů na pahýl žaludku, „pouch“.
Nevýhody GB společné pro RYGB a MGB/OAGB jsou zejména: 1) vyřazení duodena z pasáže znemožňuje běžný endoskopický přístup k biliárnímu traktu, 2) GEA je potenciálním zdrojem komplikací (vřed, stenóza), 3) vyřazení jejuna vede k selektivní malabsorpci (zejména pro tuky, v tucích rozpustné vitaminy a některé minerály), 4) zvýšená litogenita žluče (změny v enterohepatální cirkulaci žluče a biliárních kyselin). K eliminaci uvedených nevýhod a rizik se doporučuje rutinní dlouhodobá profylaxe PPI na 6−12 měsíců s pozvolným ukončením medikace, trvalé nekouření a abstinence, dočasná medikace ursodeoxychlovou kyselinou, ultrazvukový screening k detekci cholelitiázy pooperačně a elektivní cholecystektomie i u asymptomatické cholecystolitiázy. Úspěšný pooperační průběh po GB vyžaduje doživotní substituci multivitaminy a minerály, které jsou speciálně vyvinuty pro pacienty po GB a které obsahují násobky běžných denních doporučených dávek pro dospělé osoby, především v tuku rozpustných vitaminů, skupiny B vitaminů, železa, vápníku a dalších iontů, jež mají minimalizovat riziko karence mikronutrientů po GB. Technicky náročný zákrok může pacientům přinášet benefit za předpokladu, že v maximální možné míře eliminujeme jeho rizika a nevýhody. Pacient indikovaný ke GB musí být informován tak, aby rozuměl podstatě zákroku, a to zejména v prostředí, kde je doposud malá zkušenost s GB a ani zdravotní personál není o bypassech adekvátně edukován.
I přes široké spektrum zákroků v MB chirurgii podstoupí nejúčinnější léčbu těžké obezity a k ní přidružených onemocnění jenom cca 1 % těch, co splňují váhová kritéria [13]. Není to vlivem nadměrně přísné negativní selekce pacientů, ale spíše nedostatečnou pozitivní selekcí těch nemocných, kteří můžou mít z operace největší benefit. Jsou to zejména recentní diabetici druhého typu [14], kteří by se včasnou indikací metabolické operace zbavili svého onemocnění. Váhová indikační kritéria jsou pro ně benevolentnější [15] a dlouhodobá konzervativní léčba u nich není vyžadována [16], přitom v bariatrických souborech jsou diabetici v menšině, jsou v průměru starší a s vyšším BMI [17]. Možnost chirurgické léčby progresivního onemocnění DM2T se nastoluje většinou pozdě a v malé míře, což nekoreluje s doporučeními odborných garantů. Tuzemské nízké využití MB chirurgie [18] je neúčelné i z hlediska státních ekonomických nákladů do zdravotnictví [19].
Selekce konkrétního typu operace u individuálního pacienta vychází z axiomatu, že jeden ideální zákrok v MB chirurgii neexistuje. Výběr se řídí medicínskými objektivními faktory (přidružená onemocnění, výsledky předoperačních vyšetření, limitace, nevýhody a rizika jednotlivých zákroků, dlouhodobá účinnost intervence), ale nelze pominout možný vliv subjektivních preferencí pacienta a operatéra a vlivy nemedicínských faktorů, protože mnohá pracoviště provádějí jen některé zákroky. Krátká doba sledování souboru neumožňuje činit dlouhodobé závěry, přesto nejvyšší BAROS hodnocení pro oba GB („výborný efekt“) dosahovaný po dvou a více letech v komparaci se slabším účinkem restriktivních zákroků v souboru zpochybňuje očekávání, že by mohla tuzemská historicky dominantně restriktivní bariatrie užívat v delším horizontu stejné kredibility u odborné a laické veřejnosti, jakou dosáhla MB chirurgie ve světě s převažujícím GB [26].
Podíl sleeve resekcí i reoperací v MB chirurgii v současnosti narůstá. Tubulizace ve světě překvapivě dramaticky, i když logicky převýšila počtem výkony GB, protože je technicky jednodušší a oproštěna od všech nevýhod GB. Účinek obou operací je srovnatelný v krátkodobém horizontu, až později může u části operovaných slábnout a současně může vznikat GERD „de novo“ [20] a počítá se s možnou konverzí z tubulizace na bypassovou operaci. Zůstává otázkou, jestli koncepce postupného zvyšování účinnosti MB operace v několika krocích „step by step“ (analogicky s titrací dávky farmaka) dostatečně kalkuluje s faktem, že každá další reoperace má zpravidla vyšší riziko, nižší účinek a horší výsledek než primární MB operace. Výskyt reoperací ve sledovaném období (Tab. 3) vede k mylnému dojmu, že po sleeve resekcích všeobecně nedochází k reoperacím. Jedná se však o nedostatečně dlouhý interval sledování. Opak je pravdou, literární zdroje a vlastní dlouhodobé zkušenosti z pracoviště více než 10 let potvrzují shodně, že počet reoperací roste s délkou sledování po sleeve resekci [20]. Mimo sledovaný soubor byla nutná reoperace již 30x z celkového počtu 442 sleeve resekcí žaludku provedených hlavním autorem v letech 2006–2010, tj. v 6,8 %. Jelikož důvodem reoperací je obvykle vzestup váhy v kombinaci s GERD, je tubulizace nejčastěji konvertována na MGB/OAGB (n=9), nebo RYGB (n=9). Alternativou může být výjimečně i jiná dekomprese žaludku, například pomocí rozdvojení pasáže s. Santoro (n=10). Jen ojediněle byla na pracovišti provedena opakovaná resekce, SADI-S, nebo plikace již tubulizovaného žaludku. Vzhledem k pravidlu, že každé pracoviště by mělo být schopné řešit i selhání svých operací a vzhledem k častému výskytu GERD po restriktivních zákrocích by se měl GB stát rutinní záležitostí na všech pracovištích či centrech MB chirurgie i u nás.
Antidiabetický účinek je klinicky nejvýznamnějším metabolickým benefitem bariatrie [14]. Při použití GB vede většinou k remisi. Number needed to treat v souboru je nižší než 2, tj. k vyléčení jednoho diabetika stačí provést dva bypassy. K diskuzi a zamyšlení je rozdíl v dosažení remise cukrovky po různých zákrocích v souboru. Údaje zachycené v číslech a grafu můžou být zavádějící, pro nesrovnatelné vstupní parametry zejména mezi podskupinou plikací a obou GB. Obézní s DM2T byli přednostně indikováni k metabolicky nejúčinnějším zákrokům, tj. k MGB/OAGB anebo RYGB, případně k sleeve resekci. Jen výjimečně byla plikace žaludku provedena u diabetika s recentním onemocněním nebo z indikace bariatrické (např. pro ortopedické potíže), kdy efekt na cukrovku nebyl cílem zákroku. Proto je v těchto podskupinách rozdílná míra zastoupení diabetiků, různý průměrný BMI a věk pacientů i další blíže nevyčíslené faktory, jako jsou míra kompenzace diabetu, HbA1c, potřeba inzulinoterapie a závažnost komplikací diabetu a délka trvání cukrovky, tj. faktory s nejvyšší prediktivní kapacitou [22,23,24,25]. Remise recentních cukrovek „s lehčí metabolickou poruchou“ lze dosáhnout relativně často i po plikacích, ve sledovaném souboru u 31 %, a naopak závažné, dlouhodobě konzervativně léčené, špatně kompenzované a ireverzibilní stavy s léčbou inzulinem, které jsou cíleně zařazené do podskupiny MGB/OAGB, dospějí v prvním roce k remisi „jenom“ v 57 %. Vyčíslený rozdíl v metabolické účinnosti mezi plikací a MGB/OAGB je pravděpodobně nižší, než by byl dosažen při komparaci randomizovaných kohort. Literární údaje v souborech s majoritním prováděním MGB/OAGB udávají remisi diabetu kolem 80−90 % [21]. Podobně překvapivě dosažení většího antidiabetického efektu pomocí RYGB než po více malabsorpčním MGB/OAGB v souboru mohla ovlivnit cílená selekce závažných diabetiků pro MGB/OAGB, ale i postupné změny v technických detailech RYGB, zejména prodloužení exkludovaného jejuna BPL na cca dvojnásobek, čímž patrně vzrostla metabolická účinnost RYGB v souboru.
Předoperační predikce antidiabetického účinku je relativně exaktní, na rozdíl od predikce váhového poklesu. Podle skórovacích systémů, jako jsou Diabetes Remision Score (DRS) [22] „DiaRem“ [23] a bodovací systém ABCD [24,25] (který je použitelný pro zákroky poskytované u nás v širší míře, tj. sleeve resekci, RYGB a MGB/OAGB), je prognóza obézního diabetika negativně ovlivněna především délkou konzervativní léčby cukrovky a typem operace, až ve druhé řadě potřebou inzulinoterapie a mírou kompenzace DM2T. Prognóza onemocnění závisí na včasné indikaci operace [26]. Šance na dosažení remise DM2T pomocí MB operace klesá v průběhu 10 let ze 100 % téměř na nulu [24]. Tím pádem o metabolickém účinku operace, kterou provádí chirurg, rozhodují paradoxně nejvíce internista, praktik, diabetolog, resp. odesílající lékař prvního kontaktu. Chirurg může přispět k lepší prognóze diabetika pouze optimální volbou co nejúčinnější operace. Podle výsledků v souboru se jedná o GB, který však předpokládá trvalou substituci multivitaminy a eliminaci rizikových faktorů, jako jsou kouření, nezřízený životní styl a non-compliance pacienta. Ukazuje se, že mnoha otylým recentním diabetikům by zlepšila jejich životní prognózu včasná informovanost, častější a časnější indikace chirurgické léčby DM2T, tj. vyšší zangažovanost dotčených odborných společností na koncepčním rozvoji MB chirurgie. Chirurgie by měla mít v náplni práce i Dg. E10 a v národním diabetologickém registru by neměla chybět kolonka o nejúčinnější léčbě cukrovky.
Závěr
Krátkodobé výsledky gastrických bypassů dosahují při srovnání s jednoduššími bariatrickými operacemi v tuzemském souboru pacientů větší redukci váhy, vyšší antidiabetický účinek a lepší hodnocení BAROS bez navýšení rizik a bez snížení bezpečnosti. Pro mimořádný antidiabetický efekt a vzhledem k „výborným“ výsledkům při komplexním hodnocení bypassů ve střednědobém horizontu si oba GB zaslouží významné postavení i u nás. Vyšší potenciál pro rozšíření v ČR lze předpokládat u technicky a časově méně náročného MGB/OAGB, který je až od roku 2018 akceptován odbornou autoritou IFSO. Metabolická chirurgie odhaluje i nedořešené úkoly pro management zdravotnictví, plátce zdravotní péče a odborné společnosti v souvislosti s koncepčním rozvojem chirurgické léčby DM2T.
Seznam zkratek
ABCD – systém k předoperační predikci remise diabetu podle: Age, BMI, C-peptid, Duration
AL – alimentární klička tenkého střeva
BAGUA – bypass gastrico de una anastomosis
BAROS – bariatric analysis and reporting of outcome system
BMI – body mass index
BPD – biliopankreatická diverze
BPL – biliopankreatická klička vyřazená bypassem z pasáže
CL – common limb, společná klička bypassu
ČR – Česká republika
DiaRem – predikční systém pro pravděpodobnost remise diabetu
DM – diabetes mellitus, cukrovka
DRS – diabetes remisionscore
EEA – entero-entero anastomóza
EWL – excess weight loss
GB – gastrický bypass
GEA – gastro-entero anastomóza
GERD – gastroesophageal reflex dinase, refluxní nemoc jícnu
GIT – gastrointestinální trakt
GLP 1 – glucagonlike peptid 1, inkretin
IFSO – International federation for the surgery of obesity and metabolic disorders
JIP – jednotka intenzivní péče
LGCP – laparoscopic greater curvature plication, laparoskopická plikace žaludku
MB – metabolický a bariatrický
MGB – minigastrický bypass
NASH – non alcohol steatohepatitis
NFLD – non alcohol fatty liver disase, steatóza jater
OAGB – one anastomosis gastric bypass, bypass žaludku s jednou anastomózou
OLGB – omega loop gastric bypass, bypass žaludku na omega kličku jejuna
OP – operace
PPI – inhibitory protonové pumpy
PYY – peptid YY, inkretin
RYGB – Roux en Y gastric bypass, bypass žaludku s exkludovanou kličkou jejuna
SADI-S – single anastomosis duodeno-ileal with Sleeve gastrectomy
SAGB – single anastomosis gastric bypass, bypass žaludku s jednou anastomózou
ÚZIS – Ústav zdravotních informací a statistiky
Konflikt zájmů
Autoři článku prohlašují, že nejsou v souvislosti se vznikem tohoto článku ve střetu zájmů a že tento článek nebyl publikován v žádném jiném časopise.
MUDr. Michal Čierny, CSc.
Chirurgické oddělení Nemocnice Břeclav, p.o.
U Nemocnice 1
690 74 Břeclav
e-mail: michal@cierny.cz
Sources
- Buchwald H. The history of bariatric surgery: My life in metabolic surgery. Bariatric Times 2015;12 : 12–4.
- Kaplan LM, Seeley RD, Harris LJ. Myths associated with obesity and bariatric surgery, myth 5 patient behavior is the primary determinant of outcomes after bariatric surgrery. BariatricTimes 2012;9 : 8–10.
- Turnbaugh PJ, Ley RE, Gordon JI, et al. An obesity-associated gut microbiome with increased capacity for energy harvest. Nature 2006;444 : 1027–31.
- Ludwig DS, Friedman MI. Increasing adiposity – consequence or cause of overeating? 2015. Available from: http://jama.jamanetwork.com/ on 05/22/2014.
- Haluzík M. Obezita, inkretiny a endokrinní funkce tukové tkáně. In: Fried M, et al. Bariatrická a metabolická chirurgie. Nové postupy v léčbě obezity a metabolických poruch. 1. vyd. Praha, Mladá fronta 2011 : 37−54.
- Ashrafian H, Darzi A, Athanasiou T. Autobionics: a new paradigma in regenerative medicine and surgery. Regenerative medicine 2010. Available from: https://doi.org/10.2217/rme.10.2
- Rutledge R. The mini-gastric bypass: experience with the first 1274 cases. Obes Surg 2001;11 : 276–80.
- De Luca M, Tie T, Ooi G, et al. Mini Gastric Bypass-One Anastomosis Gastric Bypass (MGB-OAGB)-IFSO PositionStatement. Obes Surg 2018. Available from: http://doi.org10.1007/s11695-018-3182-3.
- Kasalický M, et al. Česká bariatrie v roce 2010. Rozhl Chir 2011;90 : 222–5.
- Oria HE, Moorehead MK. Updated bariatric analysis and reporting outcome system (BAROS). Surg Obes Relat Dis 2009;5 : 60–6.
- Puzziferri N, Roshek TB, Mayo HG, et al. Long-term follow-up after bariatric surgery: A systematic review. JAMA 2014;312 : 934–42.
- Mahawar KK, Kumar P, Parmar C, et al. Small bowel limb lengths and roux-en-Y gastric bypass: a systematic review. Obes Surg 2016;26 : 660−71.
- Chawla AS, Hsiao CW, Romney, et al. Gap between evidence and patient access: Policy implications for bariatric and metabolic surgery in the treatment of obesity and its complications. Pharmaco Economics 2015;33 : 629–41.
- Sjöström L, Peltonen M, Jacobson P, et al. Association of bariatric surgery with long-term remission of type 2 diabetes and with microvascular and macrovascular complications. JAMA 2014;311 : 2297–304.
- Fried M, Yumuk V, Oppert JM, et al. Interdisciplinary European Guidelines on Metabolic and Bariatric Surgery. Obes Facts 2013;6 : 449–68.
- Stegenga H, Haines, A, Jones K, et al. Identification, assessment, and management ofoverweight and obesity: summary of updated NICE guidance. BMJ 2014;349 : 6608.
- Čierny M, Čierny M. jr, Trávniček A, et al. Jaký přínos v terapii DM 2. typu můžeme očekávat od bariatrické/metabolické chirurgie? Retrospektivní analýza. Available from: http:/ www.tigis.cz/images/stories/DMEV/2015/S1 luhačovice/04prednaska.pdf
- Národní diabetologický program 2012–2022. DMEV 2012;15 : 179–97.
- Roubík L. Hodnocení efektivity vynakládaných prostředků na léčbu obezity v ČR. Diplomová práce. ČVUT 2011 : 81.
- Felsenreich DM, Kefurt R, Schermann M, et al. Reflux, sleeve dilation and Barrett’s esophagus after laparoscopic sleeve gastrectomy: Long-term follow-up. Obes Surg 2017;27 : 3092−3101.
- Musella M, Apers J, Rheinwalt K, et al. Efficacy of bariatric surgery in type 2 diabetes mellitus remission: the role of mini gastric bypass/one anastomosis gastric bypass and sleeve gastrectomy at 1 year of follow-up. A European Survey Obes Surg 2015 : 26 : 933−40.
- Ugale S, Gupta N, Modi KD, et al. Prediction of remission after metabolic surgery using a novel scoring system in type 2 diabetes – a retrospective cohort study. J Diab Metab Disorders 2014. Available from: http://doi:10.1186/s40200-014-0089-y.
- Still CD, Wood GC, Benotti P, et al. A probability score for preoperative prediction of type 2 diabetes remission following RYGB surgery. Lancet Diab Endocrinol 2014. Available from: http://doi: 10.1016/S2213-8587(13)70070-6.
- Lee WJ, Almulaifi A, Chong K, et al. Effect and predictive score of gastric bypass and sleeve gastrectomy on Type 2 diabetes mellitus Patients with BMI<30 kg/m2. Obes Surg 2015;25 : 1772–8.
- Lee WJ, Chong K, Chen SC, et al. Preoperative prediction of type 2 diabetes remission after gastric bypass surgery: a comparison of DiaRem scores and ABCD scores Obes Surg 2016. Available from: https://doi.org/10.1007/s11695-016-2120-5.
- Čierny M. Pečlivý výběr pacientů pro bariatrickou operaci je základem příznivého výsledku. In: Kvapil M, et al. Diabetologie 2016, Praha,Triton 2016 : 143−79.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2019 Issue 2-
All articles in this issue
- Současnost a budoucnost metabolické chirurgie
- Bariatrická/metabolická chirurgie v léčbě diabetu z pohledu diabetologa
- SADIS − Single anastomosis duodeno ilealis sleeve gastrectomy, jako druhý krok po sleeve gastrectomy
- Gastrický bypass a jeho role v metabolické a bariatrické chirurgii
- Wernickeova encefalopatie jako vzácná komplikace po sleeve gastrectomy
- Parciální magnetická jejunální diverze (PMJD) u vysoce obézních pacientů
- Neobvyklé nálezy po bariatrické operaci − plikaci žaludku
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Gastrický bypass a jeho role v metabolické a bariatrické chirurgii
- Neobvyklé nálezy po bariatrické operaci − plikaci žaludku
- Wernickeova encefalopatie jako vzácná komplikace po sleeve gastrectomy
- SADIS − Single anastomosis duodeno ilealis sleeve gastrectomy, jako druhý krok po sleeve gastrectomy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

