-
Medical journals
- Career
Jak jsou dodržovány postupy moderní perioperační péče (Enhanced Recovery After Surgery) na chirurgických pracovištích v ČR – výsledky národní ankety
Authors: O. Ryska 1; Z. Šerclová 1; F. Antoš 2
Authors‘ workplace: Chirurgická klinika 2. LF UK a ÚVN, Praha, přednosta: Prof. MUDr. M. Ryska, CSc 1; Chirurgická klinika, Nemocnice Na Bulovce, Praha, přednosta: Doc. MUDr. J. Fanta, DrSc. 2
Published in: Rozhl. Chir., 2013, roč. 92, č. 8, s. 435-442.
Category: Original articles
Overview
Úvod:
Principem ERAS (Enhanced Recovery After Surgery) je pomocí komplexu moderních postupů snížit perioperační stres, akcelerovat pooperační rehabilitaci a rychle obnovit fyziologické funkce organismu. Efekt ERAS na zkrácení délky hospitalizace a snížení pooperačních komplikací byl prokázán v randomizovaných studiích. Jednotlivá doporučení jsou podpořena vysokým stupněm evidence, jsou garantována Evropskou společností pro urychlenou pooperační rehabilitaci (ERAS society) a jsou součástí doporučení Evropské společnosti pro parenterální a enterální výživu (ESPEN). Cílem práce bylo pomocí ankety zhodnotit dodržování principů ERAS na chirurgických pracovištích v ČR.Materiál a metodika:
Anketní list, obsahující 19 otázek zaměřených na principy ERAS, byl zaslán na 148 chirurgických pracovišť v ČR. Odpovědi byly anonymní.Výsledky:
Z celkového počtu rozeslaných 148 dotazníků se vrátilo na adresu odesílatele 57 (38,5 %). Indikace a způsob aplikace předoperační nutriční podpory jsou prováděny v souladu s doporučeními ve 37 %, respektive 67 %. Na 55 % pracovišť pacienti před operací lační déle než 6 hodin. Sacharidový nápoj před operací rutinně podává pouze 7 % respondentů. Celkem 86 % pracovišť využívá ortográdní střevní přípravu před operací tračníku. Na 52 % oddělení se rutinně zavádí permanentní močový katétr na dobu 3–5 dní a na třetině pracovišť je všem pacientům po operaci ponechána nazogastrická sonda. Pooperačně je časně obnoven perorální příjem na 2 % dotázaných pracovišť. Epidurální analgezii využívána standardně 68 % respondentů. Polovina pracovišť podává rutinně pooperačně arteficiální enterální či parenterální výživu bez ohledu na nutriční stav pacienta.Závěr:
Postupy moderní perioperační péče doporučené společnostmi ERAS a ESPEN by měly být platné pro správnou klinickou praxi v ČR. Z výsledků ankety vyplývá, že na většině chirurgických pracovišť není ERAS protokol dodržován. Nemocní jsou stále vystavováni neadekvátní délce předoperačního lačnění, rutinnímu používání ortográdní střevní přípravy a paušálnímu zavádění invazivních vstupů v perioperačním období. Časný pooperační perorální příjem je dle odpovědí nahrazován arteficiální enterální nebo parenterální výživou.Klíčová slova:
anketa – akcelerovaná pooperační rehabilitace – chirurgická pracoviště ČRÚVOD
Moderní perioperační péče typu ERAS či Fast Track (ERAS – Enhanced Recovery After Surgery; FT - Fast Track) je komplex postupů, který byl zaveden do praxe v elektivní kolorektální chirurgii v 90. letech minulého století [1]. V současné době je tento program v Evropě zlatým standardem péče doporučovaný společnostmi ERAS (ERAS society) a ESPEN (ESPEN – Evropská společnost pro parenterální a enterální výživu) [2,3]. Cílem programu ERAS je snížení perioperačního stresu, časná pooperační rekonvalescence a rychlé obnovení fyziologických funkcí [4]. Jednotlivé principy ERAS jsou podloženy vědeckými důkazy (EBM – Evidence-Based Medicine) [5,6,7].
V randomizovaných studiích a následných metaanalýzách byl prokázán efekt použití protokolu ERAS na snížení pooperační morbidity, zkrácení délky hospitalizace a snížení nákladů na léčbu [5]. Program ERAS je pozitivně vnímán i samotnými pacienty [9].
V posledních deseti letech byla publikována řada auditů a anket, které prokázaly, že doporučení ERAS nejsou dodržována a perioperační péče není vedena v souladu s EBM [10,11]. Zda jsou v perioperační péči uplatňovány principy ERAS v České republice, není známé.
Cílem práce bylo pomocí ankety zhodnotit dodržování hlavních principů ERAS na chirurgických pracovištích v ČR.
MATERIÁL A METODA
Pro účely této práce byl vytvořen dotazník, který obsahoval celkem 19 otázek zaměřených na principy ERAS, včetně předoperačního nutričního screeningu a perioperační nutriční podpory (doporučení ESPEN) u elektivních operací na zažívacím traktu (Tab. 1). Dotazník byl zaslán na přelomu roku 2010–2011 na 148 chirurgických pracovišť v ČR. Seznam aktuálních adres poskytla Česká chirurgická společnost. V zaslaném dopisu byla kromě anketního lístku okolkovaná obálka se zpáteční adresou. Odpovědi tak zůstaly anonymní.
Table 1. Seznam otázek ankety Tab. 1: List of the survey questions 
VÝSLEDKY
Z celkového počtu rozeslaných 148 dotazníků se vrátilo na adresu odesílatele 57 (38,5 %) vyplněných anketních listů.
Z odpovědí vyplývá, že předoperační nutriční screening je rutinně prováděn u každého pacienta před střevní operací na 47 % dotázaných pracovišť. Selektivní screening u evidentně malnutričních pacientů je používán na 25 % dotázaných pracovišť. Pacienty se specifickou rizikovou diagnózou (malignita, nespecifické střevní záněty) podrobuje screeningu 26 % respondentů. V rámci nutričního screeningu jsou hodnoceny relevantní parametry jako body mass index (BMI) (78 %), typ operačního výkonu (73 %), gastrointestinální projevy základního onemocnění (73 %), sérová hladina albuminu (71 %) nebo váhový úbytek (64 %). Předoperační nutriční příprava je podávána na 54 % chirurgických pracovišť pouze výjimečně u těžce malnutričních pacientů, nejčastěji po dobu 2 týdnů (36 %). Výživa je na většině pracovišť (67 %) primárně podávána enterální cestou (Graf 1).
Graph 1. Způsob podání předoperační nutriční podpory Graph 1: Management of the preoperative nutritional support 
Na většině (51 %) dotázaných pracovišť je poslední tuhou stravou oběd podávaný den před operací. Jen v 17 % je poslední tuhá strava tolerována ještě 6 hodin před operací (Graf 2).
Graph 2. Omezení příjmu tuhé stravy před operací na zažívacím traktu Graph 2: Restriction of intake of solid food before gastrointestinal surgery 
Tekutiny mohou pacienti pít do 2 hodin před operací pouze na 12 % dotázaných pracovišť. V ostatních případech je to 6 hodin před operací a více (84 %). Ve 4 % není pacient v přijímání tekutin omezen vůbec (Graf 3). Tato pravidla jsou ve většině případů (51 %) stanovena dohodou mezi chirurgem a anesteziologem.
Graph 3. Omezení příjmu tekutin před operací na zažívacím traktu Graph 3 - Restriction of fluid intake before gastrointestinal surgery 
Speciální sacharidové nápoje (12,5 % roztok maltodextrinu) jsou podávány rutinně pacientům před plánovaným výkonem na 7 % dotázaných chirurgických pracovišť. V 26 % je důvodem k podání nápoje malnutrice, i když tento nápoj s nutriční přípravou nesouvisí (Graf 4).
Graph 4. Podávání sacharidového nápoje před plánovanou operací na zažívacím traktu Graph 4: Routine administration of carbohydrate drinks before gastrointestinal surgery 
Ortográdní střevní příprava je rutinně používána na 28 % a výběrově na 58 % chirurgických pracovišť u pacientů před operací na dolní části zažívacího traktu. Celkem 5 % respondentů odpovědělo, že nepoužívá střevní přípravu nikdy, s výjimkou operací na rektu (Graf 5).
Graph 5. Použití ortográdní střevní přípravy před elektivním střevním výkonem Graph 5: Indication of the mechanical bowel preparation before elective gastrointestinal surgery 
Rutinně je zaváděna nazogastrická sonda u 28 % dotázaných, selektivně u velkých nebo komplikovaných výkonů u 59 % respondentů. Permanentní močový katétr je peroperačně zaváděn rutinně všem pacientům na 88 % chirurgických pracovišť a je odstraňován 1.–2. (36 %), respektive 3.–5. pooperační den (52 %) (Graf 6). Profylaktická drenáž je používána u všech pacientů s anastomózou na zažívacím traktu na 21 % dotázaných chirurgických pracovišť a v 68 % u většiny pacientů. Selektivně při větším peroperačním krvácení nebo operaci v malé pánvi je zaváděn břišní drén u 9 % respondentů.
Graph 6. Zavedení permanentního močového katétru u nekomplikovaného výkonu na zažívacím traktu Graph 6: Introduction of a urinary catheter in uncomplicated gastrointestinal surgery 
Laparoskopický přístup je využíván maximálně u 10 % střevních operací celkem na 72 % chirurgických pracovišť. Více než 60 % operací laparoskopicky provádí 7 % dotázaných.
K pooperační analgezii je nejčastěji používán epidurální katétr a to buď samostatně (47 %) nebo v kombinaci se systémovým podáváním opiátů (68 %). Bolusové podávání opiátů dle rozpisu je používáno na 30 % dotázaných pracovišť.
K obnovení perorálního příjmu tekutin pooperačně dochází nejčastěji 1. pooperační den (40 %) bez ohledu na to, zda se jedná o operaci na horním či dolním zažívacím traktu (Graf 7). Kašovitá strava je dovolena po operaci na horní části zažívacího traktu nejčastěji 4–5 pooperační den (80 %), po operaci na dolní části traktu 3. pooperační den (47 %) (Graf 8).
Graph 7. Obnovení perorálního příjmu tekutin po operaci Graph 7: Restoration of peroral fluid intake after surgery 
Graph 8. Obnovení příjmu kašovité stravy po operaci Graph 8: Restoration of solid food intake after surgery 
Pooperačně je na 55 % dotázaných pracovišť arteficiální výživa (enterální nebo parenterální) aplikována u všech pacientů po operaci na horním gastrointestinálním traktu a na 42 % chirurgických pracovišť u všech pacientů po operaci dolního gastrointestinálního traktu. Nutriční podpora je pooperačně podávána pacientům, u kterých je předpokládán omezený (< 60 %) perorální příjem po dobu 10 dní, na 42 % dotázaných pracovišť. Primárně malnutriční pacienti dostanou enterální či parenterální výživu pooperačně u 49 % respondentů. Způsob aplikace pooperační výživy je volen nejčastěji (52 %) kombinovaný (enterální a parenterální). Pooperační výživa enterální sondou je zahajována na 35 % dotázaných pracovišť do 24 hodin od operace. Celkem 18 % dotázaných čeká se začátkem výživy 3 a více dní.
Výsledky ankety monitorující jednotlivé body programu moderní perioperační péče shrnuje Tab. 2.
Table 2. Shrnutí výsledků ankety: dodržování jednotlivých principů ERAS Tab. 2: Summary of the survey results of adherence to the ERAS principles 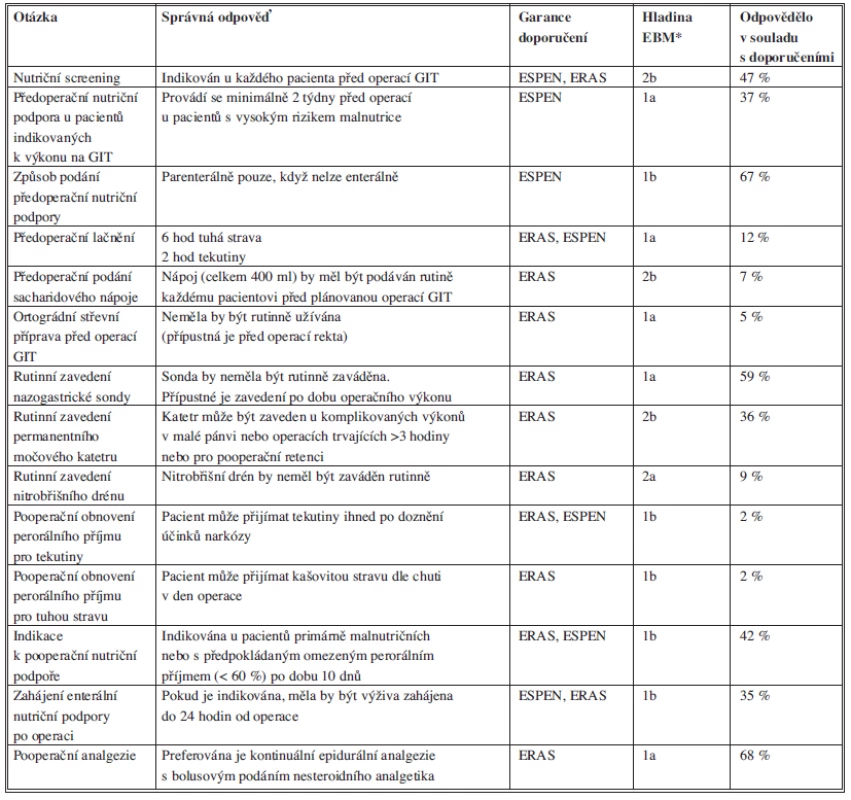
* Zdroj: Oxford Centre for Evidence-based Medicine, revize z roku 2009 Zkratky: GIT – Gastrointestinální trakt; ERAS – Enhanced Recovery after Surgery Society; ESPEN – European Society for Parenteral and Enteral Nutrition; EBM – Evidence Based Medicine (GIT - Gastrointestinal tract; ERAS - Enhanced Recovery after Surgery Society; ESPEN - European Society for Parenteral and Enteral Nutrition; EBM - Evidence Based Medicine) DISKUZE
Standardy v indikaci a typu perioperační nutriční podpory jsou definovány jak v doporučení ERAS, tak i ESPEN (2,3). Z těchto doporučení vyplývá, že by měl každý pacient před operací zažívacího traktu projít nutričním screeningem. Pokud jsou splněna kritéria rizika malnutrice (ztráta na váze o 10–15 % za 6 měsíců; BMI <18,5 kg/m2; hypoalbuminemie - < 30 g/l; Nottingham skóre > 4; Global Assessment stupeň C), je nutná předoperační nutriční intervence po dobu 10–14 dnů. Podle výsledků ankety je v České republice předoperační nutriční screening prováděn standardně u každého pacienta před střevní operací pouze na necelé polovině pracovišť. Sledovány jsou obvykle relevantní parametry, i když standardizovaný dotazník využívá pouze třetina dotázaných. Předoperační nutriční příprava je prováděna často mimo chirurgická pracoviště (25 %) a je většinou indikována správně v dostatečném rozsahu. Celkem 13 % respondentů však obecně upřednostňuje parenterální před enterálním podáním výživy, což je v rozporu s evropskými doporučeními [2].
Podle ankety jsou pacienti před operací vystavováni neúměrně dlouhému lačnění, ať již omezením tuhé stravy nebo tekutin. Pacienti mohou zpravidla naposledy jíst v poledne a pít o půlnoci v den před operací. S tím souvisí i omezené podávání sacharidových koktejlů (7 %), které by měl pacient pít večer a ráno do 2 hodin před výkonem. Podání sacharidového nápoje předoperačně zvyšuje zásobu glykogenu, snižuje pooperační inzulinovou rezistenci a dokonce zkracuje délku hospitalizace [12]. Kratší interval mezi operací a posledním příjmem tekutin nevede ke zvýšení rizika aspirace během operace [13].
Ortográdní střevní příprava je podle výsledků ankety používána rutinně na většině chirurgických pracovišť. Pouze u 5 % dotázaných pracovišť je použití střevní přípravy omezeno na plánované operace rekta, tedy ve shodě s doporučeními ERAS (3). Ortográdní střevní příprava vede k dehydrataci a prodlužuje pooperační střevní paralýzu (14). V metanalýze 18 randomizovaných studií bylo prokázáno, že vynechání ortográdní laváže střeva nezvyšuje frekvenci pooperačních komplikací včetně dehiscence anastomózy [15].
Podle ankety je permanentní močový katétr zaváděn na více než 3 dny po operaci na 52 % dotázaných pracovišť. Močový katétr není efektivní v monitoraci renálních funkcí a tekutinové bilance v průběhu operace a v časném pooperačním období [16]. Ponechání katétru déle než 24 hodin signifikantně zvyšuje riziko močové infekce [17]. Doporučení ERAS připouštějí rutinní ponechání močového katétru pouze po dobu prvních 1–2 dní při operacích na tračníku a některých operacích rekta [3,18].
Profylaktická drenáž dutiny břišní a rutinní zavádění nazogastrické sondy není v protokolu ERAS doporučováno vzhledem k negativnímu vlivu na pooperační průběh. Profylaktický drén není obhajitelný ani z hlediska diagnostického přínosu, protože vykazuje malou senzitivitu v časném záchytu pooperačních komplikací včetně dehiscence anastomózy [19]. Pooperační ponechání nazogastrické sondy zvyšuje frekvenci plicních komplikací a prodlužuje paralýzu gastrointestinálního traktu, což bylo prokázáno metanalýzou randomizovaných studií [20]. Přesto je podle výsledků ankety používána rutinně profylaktické drenáž na většině chirurgických pracovišť (89 %) a nazogastrická sonda ponechávána až do obnovení pasáže u 1/3 dotázaných.
Pooperační epidurální analgezie snižuje celkovou spotřebu opiátů, umožňuje časnou mobilizaci pacienta a působí prokineticky na zažívání (21). Nejčastěji je používáno kontinuální podání kombinace lokálního anestetika s krátkodobě působícím opiátem. K bolusovému podání při bolesti jsou do kombinace nejvhodnější nesteroidní antirevmatika. Efekt pooperační epidurální analgezie je podložen závěry metaanalýzy [22]. Podle výsledků ankety je zřejmé, že tento moderní typ pooperační analgezie je využíván na většině chirurgických pracovišť v ČR. Přesto však 30 % respondentů uvedlo, že používá v léčbě pooperační bolesti systémově podávané opiáty a u 14 % dotázaných je opiát podáván intramuskulárně bolusově, což vede ke zvýšené spotřebě opiátů či nedokonalé analgezii. Tento postup není v souladu s ERAS principy.
Časné obnovení perorálního příjmu, tzn. neomezený příjem tekutin po odeznění anestézie a příjem kašovité stravy (přesnídávka, jogurt) v den operace dle chuti pacienta, je doporučováno ve většině protokolů ERAS [3]. Časný perorální a enterální příjem je bezpečný, vede k rychlejšímu obnovení pasáže, zkracuje hospitalizaci a může snižovat i výskyt pooperačních komplikací po operaci na horní i dolní části zažívacího traktu (23,24). Na chirurgických pracovištích v ČR jsou podle výsledků ankety podávány tekutiny v den operace pouze ve 29 %, jedná-li se o operaci na dolní části traktu. V případě operací na horní části gastrointestinálního traktu je restrikce tekutin v den operace téměř absolutní (2 %) a příjem kašovité stravy je posunut na většině chirurgických pracovišť na 4.–5. pooperační den. Po operaci na dolním zažívacím traktu mohou pacienti jíst o něco dříve, a to 3. pooperační den. Souhrnně se v souladu s ERAS doporučeními vyjádřila pouze 2 % respondentů.
Pooperačně by měla být nutriční podpora indikována u pacientů, kteří jsou předoperačně malnutriční, a/anebo u pacientů, u nichž je předpokládána úplná restrikce příjmu potravy po dobu 7 dnů nebo významné omezení perorálního příjmu (< 60 % doporučeného příjmu) po dobu 10 dnů. Preferována je vždy enterální cesta výživy (sipping, nazojejunální sonda), která by měla být zahájena do 24 hodin po operaci. Pokud není možné dosáhnout enterální cestou dostatečného kalorického příjmu (< 60 %), je nutná kombinace s méně výhodnou parenterální výživou [2]. Doporučení ESPEN týkající se indikace k pooperační nutriční intervenci jsou podle ankety respektována pouze na 40 % dotázaných pracovišť. Více než polovina respondentů používá pooperační nutriční podporu u všech pacientů po operaci na horní části zažívacího traktu a 42 % po operaci na dolním zažívacím traktu. V případech, ve kterých nejsou splněna kritéria zvýšeného nutričního rizika, je tato intervence nadbytečná. Z ankety vyplývá, že v pooperačním období je časné obnovení perorálního příjmu nahrazováno arteficiální výživou sondovou či parenterální. Není tak dodržován jeden ze základních principů ERAS. Někteří nemocní jsou zbytečně zatěžování invazivními vstupy, které omezují rehabilitaci a zvyšují riziko nozokomiální infekce, a postup je nákladný. Pooperační enterální výživa je zahájena v souladu s ESPEN doporučeními do 24 hodin po operaci pouze na třetině chirurgických pracovišť [2].
Souhrnně lze říci, že výsledky ankety monitorující perioperační péči u plánovaných střevních operací na chirurgických pracovištích v ČR vypovídají o nízké míře dodržování evropských doporučení ERAS, EPSEN (Tab. 2). K zmapování situace byla zvolena anketa jako jediný prakticky možný způsob s vědomím limitací, tedy subjektivního hodnocení klinické praxe respondenty. Na anketu odpovědělo necelých 40 % dotázaných a lze předpokládat, že odpověděla spíše pracoviště, která se problematikou moderní perioperační péče zabývají. Došlo tedy k určité selekci a reálná situace může být mnohem konzervativnější. Procento vrácených vyplněných dotazníků není neobvyklé. V podobné anketě provedené v Rakousku a Německu odpovědělo 63 %, respektive 30 % dotázaných [25], ve Španělsku participovalo 38 % dotázaných kolorektálních chirurgů [26], v Austrálii a Novém Zélandu se ankety účastnilo 54 % oslovených chirurgů, ale kompletně vyplněný dotazník zaslalo pouze 50 % [27]. V Anglii vyplnilo anketu 64 % respondentů [28] a v anketě oslovující chirurgy pěti severoevropských zemí (Skotsko, Holandsko, Švédsko, Norsko, Dánsko) přišlo zpět celkem 73 % odpovědí [11]. Pokud je v naší republice 40 % pracovišť ochotno anonymně odpovědět na 19 otázek, jde o nezanedbatelný zájem o perioperační péči.
Správná klinická praxe v perioperační péči je podle zmíněných dotazníkových studií uplatňována v jednotlivých zemích rozdílně. V předoperačním období dovoluje popíjet tekutiny 2 hodiny před operací pouze 6,2 % chirurgů ve Španělsku [26], 41 % pracovišť v Německu, 46 % v Rakousku [25] a 12 % pracovišť v ČR. Sacharidový nápoj podává rutinně 3,1 % španělských, 49 % britských [26,28] a 7 % českých pracovišť. Tuhá dieta až 6 hodin před operací je povolena na 44 % německých a 57 % rakouských pracovištích [25] a na 17 % českých pracovišť. Mechanickou střevní přípravu dle anket rutinně používala více než polovina (25–95 %) chirurgů z pěti severoevropských zemí, 87 % španělských, 62 % britských a 28 % /63 % (operace tračníku/operace rekta) australských a novozélandských chirurgů [11,25–28]. Střevo předoperačně vůbec nepřipravuje 5 % českých, 4 % německých a 9 % rakouských chirurgů [25]. Rutinní profylaktická drenáž je běžná na 23 % pracovišť ve Španělsku, na 14 % na britských ostrovech, ve 3 % u kolonických a 43 % rektálních operací v Austrálii a v 58 % v Rakousku a Německu a ve 21 % v České republice [23–26]. Nazogastrickou sondu nezavádí 22 – 85 % chirurgů z pěti severoevropských zemí, 43 % španělských, 87 % britských a 59 % českých chirurgů [11,26,28]. Epidurální analgezie je běžná na 11–96 % pracovištích z pěti severoevropských zemí, u 36 % španělských chirurgů při operaci na tračníku a v 57 % při operaci na rektu, u 5 % australských a novozélandských chirurgů při laparoskopické a u 28 % při otevřené operaci, u 75 % německých, 72 % rakouských a u 68 % českých chirurgů [11,25–27]. Pooperační perorální příjem tekutin do 24 hodin umožňuje 23–96 % pracovišť v 5 severoevropských zemích, 24–35 % (otevřená – laparoskopická operace) španělských pracovišť, 88 % britských, 68 % australských, 54 % rakouských a 24 % německých pracovišť a 2–29 % (horní – dolní zažívací trakt) českých pracovišť [11,25–28]. Tuhá dieta je chirurgy dovolena do 24 hodin ve 3–41 % případech v 5 severoevropských zemích, v 80 % v Anglii, ve 14 % v Německu, v 21 % v Rakousku a ve 2 % v naší zemi [11,25,28].
Úroveň dodržování principů ERAS na chirurgiích v ČR je srovnatelná s ostatními evropskými zeměmi v omezení rutinního zavádění nazogastrické sondy a v použití epidurální analgezie. Nadbytečná předoperační střevní příprava ortográdní laváží je stále zvykem v ČR obdobně jako v dalších západoevropských a severoevropských zemích. Ostatní body ERAS protokolu jsou v ČR uplatňovány významně méně než v jiných zemích (časný pooperační perorální příjem, nepoužívání preventivní břišní drenáže).
Důvodů k odchylkám od ERAS protokolu v klinické praxi je mnoho, i když by ERAS a ESPEN doporučení měla být směrodatná pro chirurgická pracoviště v ČR. Jejich uplatňování je podmínkou správné klinické praxe. Pravděpodobně největší překážkou je následování tradic a nedůvěra v nové postupy, obtížnost a časová náročnost zavádění nového protokolu, který vyžaduje multioborovou spolupráci, a váznoucí podpora institucí a národních společností [29]. Dalším důvodem může být i to, že v některých zemích, včetně ČR, nejsou pracoviště nucena plátci zdravotní péče splnit jeden z hlavních cílů moderní perioperační péče typu FT, kterým je zkrácení délky hospitalizace [4]. Informace o programu jsou v naší republice dobře dostupné a edukační aktivita z řad členů České chirurgické společnosti není zanedbatelná. V Rozhledech v chirurgii bylo od roku 2005 prezentováno celkem 6 tuzemských článků. Vedle 2 souhrnných sdělení [30,31], 2 retrospektivních [32,33] a 1 prospektivní studie [34] jsou k dispozici i data z prospektivní randomizované studie [35]. Dva autoři dokonce publikovali na dané téma prospektivní randomizované studie v impaktovaných časopisech [36,37].
Tato práce, která mapuje úroveň správné klinické praxe v perioperační péči u plánovaných střevních operací, je prvním sdělením tohoto druhu v ČR a mohla by mít význam pro aktivnější zapojení chirurgických pracovišť. Pokud je cílem péče lepší komfort nemocného, snížení frekvence pooperačních komplikací a zkrácení délky hospitalizace, je vhodné principy ERAS dodržet především v době omezených finančních prostředků.
ZÁVĚR
Postupy moderní perioperační péče jsou součástí doporučení evropských společností (ERAS, ESPEN), která by měla platit i pro klinickou praxi v ČR. Z výsledků provedené ankety vyplývá, že na většině chirurgických pracovišť v ČR není protokol ERAS dodržován. Nemocní jsou vystavováni neadekvátní délce předoperačního lačnění, rutinnímu používání ortográdní střevní přípravy a paušálnímu zavádění invazivních vstupů v perioperačním období. Časný pooperační perorální příjem je často nahrazován arteficiální enterální nebo parenterální výživou. V širší míře je ERAS protokol dodržován v použití epidurální analgezie, předoperačního nutričního screeningu a indikace a způsobu aplikace předoperační nutriční přípravy. Implementace protokolu ERAS do klinické praxe je aktuálním tématem v celé Evropě a chirurgická pracoviště v ČR by v tomto ohledu neměla zaostávat.
Seznam zkratek
ERAS Enhanced Recovery After Surgery – Akcelerovaná pooperační rehabilitace
ESPEN Evropská společnost pro parenterální a enterální výživu
EBM Evidence Based Medicine
GIT Gastrointestinální trakt
BMI Body mass index
FT Fast track
Poděkování: Autoři děkují všem kolegům, kteří vyplnili a odeslali dotazník. Bez jejich pomoci by tato práce nevznikla.
MUDr. Ondřej Ryska, PhD
Chirurgická klinika 2. LF UK a ÚVN, Praha
U vojenské nemocnice 1200
160 00 Praha 6
e-mail: ondrej.ryska@uvn.cz
Sources
1. Kehlet H. Organizing postoperative accelerated recovery programs. Reg Anesth 1996;21(6 Suppl):149–151.
2. Weimann A, Braga M, Harsanyi L, et al. ESPEN Guidelines on Enteral Nutrition: Surgery including organ transplantation. Clin Nutr 2006;25 : 224–44.
3. Gustafsson UO, Scott MJ, Schwenk W, et al. Guidelines for perioperative care in elective colonic surgery: Enhanced Recovery After Surgery (ERAS) Society recommendations. Clin Nutr 2012;31 : 783–800.
4. Fearon KC, Ljungqvist O, von Meyenfeldt M, et al. Enhanced recovery after surgery: a consensus review of clinical care for patients undergoing colonic resection. Clin Nutr 2005;24 : 466–477.
5. Varadhan KK, Neal KR, Dejong CH, et al. The enhanced recovery after surgery (ERAS) pathway for patients undergoing major elective open colorectal surgery: a meta-analysis of randomized controlled trials. Clin Nutr 2010;29 : 434–40.
6. Wind J, Polle SW, Fung Kon Jin PH, et al.Systematic review of enhanced recovery programmes in colonic surgery. Br J Surg 2006;93 : 800–9.
7. Lassen K, Soop M, Nygren J, et al. Enhanced Recovery After Surgery (ERAS) Group. Consensus review of optimal perioperative care in colorectal surgery: Enhanced Recovery After Surgery (ERAS) Group recommendations. Arch Surg 2009;144 : 961–9.
8. Walter CJ, Collin J, Dumville JC, et al. Enhanced recovery in colorectal resections:a systematic review and meta-analysis. Colorectal Dis 2009;11 : 344–53.
9. Khan S, Wilson T, Ahmed J, et al. Quality of life and patient satisfaction with enhanced recovery protocols. Colorectal Dis 2010;12 : 1175–82.
10. Kehlet H, Buchler MW, Beart Jr RW, et al. Care after colonic operatione is it evidence-based? Results froma multinational survey in Europe and the United States. J Am Coll Surg 2006;202 : 45–54.
11. Lassen K, Hannemann P, Ljungqvist O, et al. Patterns in current perioperative practice: survey of colorectal surgeons in five northern European countries. BMJ 2005;330 : 1420–1.
12. Nygren J, Soop M, Thorell A, et al. Preoperative oral carbohydrate administration reduces postoperative insulin resistance. Clin Nutr 1998;17 : 65–71.
13. Brady M, Kinn S, Stuart P, et al. Preoperative fasting for adults to prevent perioperative complications. Cochrane Database Syst Rev 2003:CD004423.
14. Holte K, Nielsen KG, Madsen JL, et al. Physiologic effects of bowel preparation. Dis Colon Rectum 2004;47 : 1397–402.
15. Guenaga KF, Matos D, Castro AA, et al. Mechanical bowel preparation for elective colorectal surgery. Cochrane Database Syst Rev 2003;CD001544.
16. Kheterpal S, Tremper KK, Englesbe MJ, et al. Predictors of postoperative acute renal failure after noncardiac surgery in patients with previously normal renal function. Anesthesiology 2007;107 : 892–902.
17. Zaouter C, Kaneva P, Carli F. Less urinary tract infection by earlier removal of bladder catheter in surgical patients receiving thoracic epidural analgesia. Reg Anesth Pain Med 2009;34 : 542–8.
18. Nygren J, Thacker J, Carli F, et al. Guidelines for perioperative care in elective rectal/pelvic surgery: Enhanced Recovery After Surgery (ERASŽ) Society recommendations. Clin Nutr 2012;31 : 801–16.
19. Urbach DR, Kennedy ED, Cohen MM. Colon and rectal anastomoses do not require routine drainage: a systematic review and meta-analysis. Ann Surg 1999;229 : 174–80.
20. Nelson R, Edwards S, Tse B. Prophylactic nasogastric decompression after abdominal surgery. Cochrane Database Syst Rev. 2007:CD004929.
21. Zingg U, Miskovic D, Hamel CT, et al. Influence of thoracic epidural analgesia on postoperative pain relief and ileus after laparoscopic colorectal resection: Benefit with epidural analgesia. Surg Endosc 2009;23 : 276–82.
22. JŅrgensen H, Wetterslev J, MŅiniche S, et al. Epidural local anaesthetics versus opioid-based analgesic regimens on postoperative gastrointestinal paralysis, PONV and pain after abdominal surgery. Cochrane Database Syst Rev 2000:CD001893.
23. Ng WQ, Neill J. Evidence for early oral feeding of patients after elective open colorectal surgery: a literature review. J Clin Nurs 2006;15 : 696–709.
24. Andersen HK, Lewis SJ, Thomas S. Early enteral nutrition within 24h of colorectal surgery versus later commencement of feeding for postoperative complications. Cochrane Database Syst Rev 2006:CD004080.
25. Hasenberg T, Keese M, Längle F, et al. Fast-track colonic surgery in Austria and Germany—results from the survey on patterns in current perioperative practice. Colorectal Dis 2009;11 : 162–7.
26. Roig JV, García-Fadrique A, Redondo C, et al. Perioperative care in colorectal surgery: current practice patterns and opinions. Colorectal Dis 2009;11 : 976–83.
27. Kahokehr A, Robertson P, Sammour T, et al. Perioperative care: a survey of New Zealand and Australian colorectal surgeons. Colorectal Dis 2011;13 : 1308–13.
28. Arsalani-Zadeh R, Ullah S, Khan S, et al. Current pattern of perioperative practice in elective colorectal surgery; a questionnaire survey of ACPGBI members. Int J Surg. 2010;8 : 294–8.
29. Kahokehr A, Sammour T, Zargar-Shoshtari K, et al. Implementation of ERAS and how to overcome the barriers. Int JSurg 2009;7 : 16–9.
30. Plodr M, Ferko A. Fast track in surgery. Rozhl Chir 2005;84 : 557–60.
31. Serclová Z. Fast track in intestinal surgery; current review. Rozhl Chir 2009;88 : 527–35.
32. Kuthan D, Ludvik P, Podebradsky J, et al. Our initial experience with the fast-track method in the colorectal carcinoma management. Rozhl Chir 2008;87 : 125–7.
33. Holak J. Fast track concept in colorectal surgery in a regional hospital setting. Rozhl Chir 2009;88 : 524–6.
34. Kaska M, Grosmanová T, Havel E, et al. Preparation of patients for operation with per-oral intake on the day of the planned surgery. Rozhl Chir 2006;85 : 554–9.
35. Serclova Z, Dytrych P, Marvan J, et al. Tolerance of accelerated postoperative rehabilitation following intestinal resections. Rozhl Chir 2009;88 : 178–84.
36. Serclova Z, Dytrych P, Marvan J, et al. Fast-track in open intestinal surgery: prospective randomized study (Clinical Trials Gov Identifier no. NCT00123456). Clin Nutr 2009;28 : 618–24.
37. Kaska M, Grosmanova T, Havel E, et al. The impact and safety of preoperative oral or intravenous carbohydrate administration versus fasting in colorectal surgery - a randomized controlled trial. Wien Klin Wochenschr 2010;122 : 23–30.
Labels
Surgery Orthopaedics Trauma surgery
Article was published inPerspectives in Surgery

2013 Issue 8-
All articles in this issue
- Intramurálna disekcia pažeráka
- Informovaný souhlas
- Právo na ochranu soukromí
- Lege artis
- Práce pod odborným dohledem
- Obskurní krvácení do zažívacího traktu
- Změny chirurgické techniky při řešení Pectus excavatum v letech 1991–2012
- Jak jsou dodržovány postupy moderní perioperační péče (Enhanced Recovery After Surgery) na chirurgických pracovištích v ČR – výsledky národní ankety
- Pozdní selhání endovaskulárního řešení aneuryzmatu subrenální aorty – diagnostika a léčba
- Perspectives in Surgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Práce pod odborným dohledem
- Jak jsou dodržovány postupy moderní perioperační péče (Enhanced Recovery After Surgery) na chirurgických pracovištích v ČR – výsledky národní ankety
- Informovaný souhlas
- Lege artis
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

