-
Medical journals
- Career
Zhodnocení rizika malnutrice u seniorů – používáme správný screeningový nástroj?
Authors: MUDr. Katarína Bielaková, Ph.D.
Authors‘ workplace: Klinika interní, geriatrie a praktického lékařství, LF MU a FN Brno
Published in: Geriatrie a Gerontologie 2018, 7, č. 4: 137-140
Category:
Overview
U starších pacientů je riziko malnutrice zvýšené. Neadekvátní výživa přispívá k progresi mnoha nemocí a zvyšuje morbiditu a mortalitu, takže časná identifikace a intervence malnutrice je velmi důležitá. Cílem studie bylo ověření vhodnosti dvou typů screeningových nástrojů odhalení rizika malnutrice u hospitalizovaných seniorů. V naší studii jsme potvrdili vysoké riziko malnutrice u hospitalizovaných geriatrických pacientů, přičemž jako citlivější, a tedy vhodnější pro daný typ nemocných byl stanoven test MNA-SF. Jako zvlášť riziková skupina z hlediska malnutrice byli odhaleni pacienti s kognitivní poruchou, zatímco skupina pacientů s intaktními kognitivními funkcemi se ukázala jako méně riziková.
Klíčová slova:
NRS2002 – MNA-SF – nutriční screeningový nástroj
Úvod
Během poslední dekády můžeme pozorovat příznivý trend zvýšené pozornosti věnované riziku malnutrice u seniorů. Zejména komplikace způsobené poruchami výživy prodlužují dobu hospitalizace, podílejí se na ztrátě soběstačnosti a zhoršují celkovou prognózu staršího nemocného. Malnutrici můžeme definovat podle Evropské společnosti pro výživu a metabolismus (ESPEN –The European Society for Enteral and Parenteral Nutrition) jako stav výživy, kdy deficit, přebytek nebo nerovnováha energie, proteinů a ostatních nutrientů způsobuje měřitelné vedlejší účinky na tkáně/formu těla, funkci a výsledný klinický stav [1]. Pro stanovení diagnózy je třeba naplnění kritérií pro riziko malnutrice nebo již přítomnou malnutrici podle příslušného hodnotícího screeningového nástroje. Malnutrice je následně definovaná splněním bodu 1 nebo 2:
1. BMI < 18,5 kg/m2
2. kombinace
- úbytek na váze >10 % za nedefinované období nebo >5 % za poslední 3 měsíce
- BMI < 20, pokud je věk < 70 let, nebo BMI < 22, pokud je věk > 70 let
- FFMI <15 kg/m2 u mužů a 17 kg/m2 u žen.
Důležitý je fakt, že u seniorů je doporučená vyšší hodnota dolní hranice normy BMI než u dospělé populace, a to 22. Hodnota BMI u seniorů úzce souvisí s mortalitou, podle některých autorů zaujímá křivka charakterizující vztah mortality a BMI tvar písmene „J“. Nejnižší mortalitu vykazovali nemocní při BMI blízkém 25, při nižších hodnotách se mortalita opět zvyšovala. Je nutno konstatovat, že příčiny podvýživy u stárnoucí populace jsou multifaktoriální [2, 3]. Na jejím rozvoji se mimo jiné výrazně podílejí polymorbidita a polypragmazie seniorů či socioekonomické příčiny. Prevalence malnutrice u hospitalizovaných seniorů kolísá podle různých autorů od 22 % až do 45 % hospitalizovaných seniorů [4]. Ještě vyšší procenta je možno nalézt v dokumentech ESPEN, kde se prevalence u seniorů uvádí u více než 60 % hospitalizovaných seniorů, na rozdíl od seniorů v domácím prostředí, kde se malnutrice vyskytuje s frekvencí pod 10 % [5].
U seniorů hospitalizovaných pro akutní zhoršení zdravotního stavu je častým problémem stresová, akutně vzniklá podvýživa, která nasedá na terén chronické proteino-kalorické podvýživy [6].Při zhoršené energetické bilanci dochází přednostně k odbourávání proteinů svalové hmoty s mnoha nepříznivými důsledky včetně zhoršení mobility a soběstačnosti s následným zvýšením rizika pádů a poranění.
Obecně dochází po 50. roce věku ke snižování podílu svalové hmoty o 1–2 % ročně, po 60. roce věku o 3 % ročně. Úbytek svalové hmoty je jedním z významných faktorů urychlujících rozvoj křehkosti (frailty) [7]. V seniorské populaci je malnutrice příčinou nepříznivého průběhu souběžných chronických nemocí, snížení obranyschopnosti, zvýšené náchylnosti k infekčním komplikacím, a tedy častějším hospitalizacím, které v bludném kruhu toto riziko dále zvyšují. Celá problematika má i významný rozměr ekonomický.
V rámci diagnostiky malnutrice využíváme nutriční anamnézu, škály k zhodnocení stavu výživy, fyzikální a antropometrické vyšetření a v neposlední řadě laboratorní metody. K dokreslení konkrétní situace, ale také validity anamnestických údajů je u seniorů nezbytné funkční geriatrické vyšetření, nejčastěji v podobě posouzení soběstačnosti pomocí ADL (activities of daily living) nebo IADL (instrumental activities of daily living) a zhodnocení kognitivních funkcí pomocí MMSE [8].
Pro identifikaci nemocných v riziku podvýživy máme celou škálu screeningových nástrojů. Podle doporučení ESPEN by se nicméně měl výběr nástroje lišit podle konkrétní skupiny pacientů, kteří budou vyšetřováni. Evropská společnost pro výživu a metabolismus doporučuje pro hospitalizované pacienty použití screeningového nástroje Nutritional Risk Screening 2002 (NRS 2002), u ambulantních pacientů zhodnocení pomocí Malnutrition Universal Screening Tool (MUST) a pro geriatrické pacienty Mini Nutritional Assessment-Short form (MNA-SF).
Cílem práce bylo zhodnotit riziko malnutrice u hospitalizovaných seniorů pomocí dvou různých typů screeningových nástrojů a porovnat tak jejich efektivitu pro tuto specifickou skupinu.
Soubor pacientů a metodika
Sledováno bylo celkem 103 pacientů nad 65 let z celkového počtu 205 pacientů přijatých na Kliniku interní, geriatrie a praktického lékařství Brno v průběhu června 2016. Soubor zahrnoval 70 žen (68 %) a 33 mužů (32 %). Průměrný věk byl 82,2 roku (věkové rozmezí 65–97 let). Vylučovacím kritériem byla doba hospitalizace kratší než 3 dny. Nemocní sledovaného souboru byli ohodnoceni rutinními testy ADL a MMSE. Z hlediska ohodnocení stavu výživy bylo využito BMI, NRS 2000 a MNA SF. Získaná data byla vyhodnocena běžnými statistickými metodami a regresní analýzou.
Výsledky
Průměrná doba hospitalizace sledovaného soboru nemocných byla 10,2 dne. Jednalo se o skupinu polymorbidních seniorů s průměrným počtem 10,2 diagnózy, užívajících v průměru 7,9 druhu léků. Ve sledovaném souboru nemocných mělo 30 pacientů maligní onemocnění, 62 pacientů se léčilo s ischemickou chorobou srdeční a 44 pacientů mělo chronické srdeční selhání. V souboru bylo 47 diabetiků a 50 seniorů mělo poruchy gastrointestinálního aparátu (tab. 1). Z celkového počtu 103 sledovaných nemocných zemřelo 8, mortalita tedy byla v daném souboru 7,7 %. Nejčastějšími důvody hospitalizace bylo srdeční selhání, renální selhání na podkladě dehydratace, infekce močových cest, pneumonie, flebotrombóza a plicní embolie.
Table 1. Chronické onemocnění u sledovaného souboru pacientů 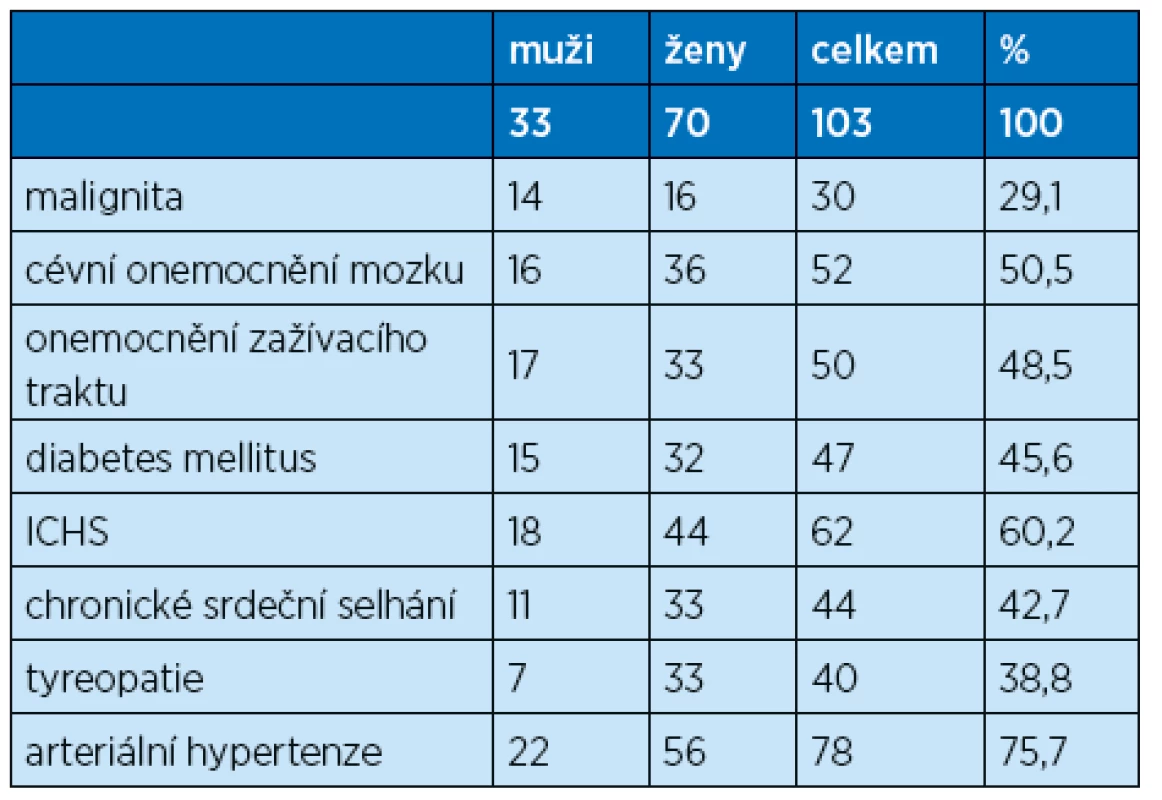
Pomocí parametru BMI bylo zjištěno, že 5,6 % pacientů bylo v pásmu podváhy, dále 37,1 % bylo v pásmu normy, nadváhu mělo 36,0 % a 21,3 % bylo obézních. Při kognitivním zhodnocení souboru pacientů jsme použili testování pomocí MMSE. Průměrná hodnota MMSE byla 22,8 bodu. Z celkového počtu seniorů trpělo demencí 38,9 % pacientů (graf 1). Dále jsme hodnotili, zda existuje korelace mezi hodnotou BMI a kognitivním postižením pacientů. Zjistili jsme, že BMI v pásmu podváhy mělo 80 % dementních seniorů, zatímco u zbylých 20 % seniorů nebyl kognitivní deficit nalezen. Naopak v skupině s BMI nad 30 byl poměr opačný – pacientů s demencí bylo jen 22 % a seniorů bez kognitivního postižení 78 %. V rizikové malnutriční skupině tedy dominovali pacienti s demencí, zatímco skupina pacientů s intaktními kognitivními funkcemi se ukázala jako málo rizikovou pro rozvoj malnutrice. Při hodnocení ADL bylo zjištěno, že 52,3 % sledovaných seniorů bylo v pásmu lehké závislosti, 9,1 % mělo závislost středního stupně a v pásmu vysokého stupně závislosti bylo 36,4 % pacientů.V souboru bylo 8 pacientů s dekubity.
Graph 1. Kognitivní zhodnocení hospitalizovaných pacientů podle stupně demence 
Při screeningovém zhodnocení nutričního stavu jsme zjistili, že podle testu NRS 2002 bylo celkem 22,4 % pacientů z našeho souboru v riziku podvýživy (graf 2). Podle škály MNA-SF jsme odhalili riziko malnutrice 50,0 % seniorů (graf 3). Ověření citlivosti testů srovnáním s výskytem hypalbuminemie jako jednoho z nejběžněji využívaných parametrů zcela jasně zpochybňuje výsledky NRS 2002. Hypalbuminemie byla nalezena u 43,7 % nemocných, tedy u dvojnásobného podílu nemocných oproti 22,4 % nemocných v malnutrici podle výsledků testu NRS 2002. Regresní analýza vztahu použitých testovacích nástrojů a laboratorních parametrů běžně využívaných pro hodnocení stavu výživy ukázala významně těsnější korelaci testu MNA-SF a hodnoty sérové celkové bílkoviny (r = 0,38, p < 0,01) než NRS 2002 (r = –0,07, NS).
Graph 2. Riziko malnutrice podle NRS 2002 
Graph 3. Riziko malnutrice podle MNA-SF 
V práci jsme se také zaměřili na vzájemný vztah kognitivních funkcí a rizika malnutrice hodnocený pomocí screeningu NRS 2002. Ve skupině pacientů s demencí bylo celkem 58,8 % pacientů v riziku malnutrice, zatímco bez rizika malnutrice bylo 30,5 % dementních pacientů. Rozdíl mezi skupinami byl statisticky významný (p = 0,046) (graf 4). Ještě výraznější rozdíl mezi skupinami ukázalo hodnocení rizika podle MNA-SF (p < 0,001) (graf 5).
Graph 4. Vliv kognitivního postižení na riziko malnutrice podle NRS 2002 
Graph 5. Vliv kognitivního postižení na riziko malnutrice podle MNA-SF 
U souboru sledovaných pacientů jsme zkoumali biochemické a hematologické ukazatele nutričního stavu, a to albumin, transferin, celkovou bílkovinu a lymfocyty. Při zhodnocení laboratorních parametrů bylo zjištěno, že v pásmu hypalbuminemie se pohybovalo 43,7 % sledovaných pacientů, přičemž průměrná hodnota albuminu byla 31,13 g/l. Hypoproteinemie byla přítomná u 40,9 % sledovaného souboru seniorů s průměrnou hodnotou 62,33 g/l. Deplece transferinu byla přítomná u 26,2 % pacientů, průměrná hodnota transferinu byla 1,77 g/l. Pokles lymfocytů byl konstatován u 39 % pacientů s průměrnou hodnotou lymfocytů 1,46 x 109/l.
Diskuse
Výsledky našeho sledování ukázaly nutnost používání odlišných screeningových nástrojů malnutrice u hospitalizovaných seniorů. Nemocniční informační systémy mají často nastavené hodnocení pomocí jednotného screeningového nástroje bez ohledu na věk pacienta. V naší práci jsme se proto zaměřili na hodnocení souboru hospitalizovaných seniorů pomocí dvou hodnotících škál. Zjistili jsme, že při zhodnocení nutričního stavu podle nutričního screeningu NRS 2002 obecně využívaného pro hospitalizované pacienty, bylo 22,4 % pacientů z našeho souboru v riziku podvýživy. Nicméně při použití specializované škály určené geriatrickým pacientům (MNA-SF) odhalil screening až 50,0 % geriatrických pacientů v riziku malnutrice. Výsledky tohoto šetření jsou v souladu s údaji v literatuře. ESPEN uvádí, že výskyt malnutrice na akutních a rehabilitačních odděleních u seniorů převyšuje 60 %. K podobným výsledkům dospěla ve své studii Kozáková, hodnotící stav výživy seniorů hospitalizovaných na gerontopsychiatrickém oddělení, kde bylo odhaleno 46 % pacientů v riziku malnutrice [9]. Pokorná ve své práci sledovala 104 hospitalizovaných seniorů a konstatovala,že ve stadiu lehké malnutrice bylo již 30 % [10]. Jako screeningový nástroj rizika malnutrice slouží i původně konstruovaný dotazník MNA (Mini nutritional assessment), který je rozsáhlejší než MNA-SF a na některých pracovištích v České republice je používaný. Nicméně dle ESPEN postačuje zkrácená forma MNA – MNA-SF. Dobrou korelaci mezi MNA a MNA-SF na souboru 5722 seniorů v Latinské Americe potvrdila i studie SABE [11]. Použití správného screeningového nástroje zkoumal i Schueren a kol.,který hodnotil výsledky 83 studií a potvrdil, že screeningové metody rizika malnutrice jako NRS 2002, MUST nebo SGA nejsou vhodné pro populaci seniorů [12].
Zvlášť rizikovou skupinou z hlediska podvýživy jsou pacienti s demencí. Podle Younga až 88 % pacientů s demencí nedosahuje potřebného kalorického příjmu a 37 % nepřijímá doporučené množství proteinů [13]. Ve výsledcích hodnocení našeho souboru se potvrdilo, že nemocní s kognitivním deficitem jsou signifikantně častěji v riziku malnutrice ve srovnání se skupinou s intaktními kognitivními funkcemi. Tuto skutečnost potvrdily oba typy testů využité v našem sledování – NRS 2000 i MNA-SF.
Zajímavé bylo porovnání BMI u geriatrických pacientů s demencí a bez demence, kdy BMI v pásmu podváhy mělo 80 % dementních seniorů a pouze 20 % seniorů bez kognitivního deficitu. Naopak v skupině obézních seniorů s BMI nad 30 byl poměr opačný – pacientů s demencí bylo jen 22 % a seniorů bez kognitivního postižení 78 %. Toto porovnání BMI odpovídá předchozímu zjištění, tedy že významnou rizikovost podvýživy a nízké BMI vykazují senioři s výraznějším kognitivním deficitem, zatímco obézní skupina seniorů s intaktními kognitivními funkcemi se ukázala jako málo riziková pro rozvoj malnutrice. Kozáková ve svém souboru pacientů s průměrnou hodnotou MMSE 20,2 bodu potvrzuje vliv kognitivních schopností na stav výživy a byl potvrzen již zmiňovaný statisticky významný vztah mezi výskytem deprese a úrovní kognitivních funkcí. Nicméně nepotvrdila signifikantní vztah mezi soběstačností a nutričním stavem. Skutečnost, že pokles MNA-SF koreluje s poklesem ADL, potvrdila studie realizovaná v Japonsku. Celkem zde bylo zahrnuto 392 seniorů, průměrného věku 84,3 roku, přičemž 60,2 % z nich bylo v riziku malnutrice. Během dvouletého sledování se zjistilo, že pokles ADL koreluje s rizikem malnutrice [14]. Další autoři ze Španělska ve Fradea studii potvrdili úzkou korelaci mezi nutričním stavem hodnoceným pomocí MNA-SF a zvýšeným rizikem disability u 678 seniorů [15]. Jak při hodnocení vzájemného vztahu soběstačnosti a stavu výživy, tak i při hodnocení vzájemného vztahu kognitivního výkonu a stavu výživy lze diskutovat o příčině a následku.
Závěr
Používání správného screeningového nástroje malnutrice je klíčové pro její odhalení. Ve sledované skupině hospitalizovaných seniorů se screeningový nástroj MNA SF ukázal jako nejcitlivější test pro odhalení rizika malnutrice. Jako zvlášť riziková skupina z hlediska malnutrice byli odhaleni pacienti s kognitivní poruchou, zatímco skupina pacientů s intaktními kognitivními funkcemi se ukázala jako méně riziková. Známá skutečnost, že zhoršující se stav nutrice je u seniorů spojen se zdravotními komplikacemi, které mohou vést až ke smrti pacienta, vyžaduje využívání efektivních nástrojů pro časné odhalení malnutrice a umožnění následné intervence.
MUDr. Katarína Bielaková, Ph.D.
e-mail: bielakovak@seznam.cz
Promovala v roce 2003 na Fakultě všeobecného lékařství Univerzity Komenského v Bratislavě. V roce 2009 absolvovala interní kmen. Druhou atestaci z geriatrie absolvovala v roce 2010. V současnosti pracuje jako odborný asistent na Klinice interní, geriatrie a praktického lékařství v Brně. V roce 2015 ukončila postgraduální studium na Masarykově univerzitě v Brně. Tématem disertační práce bylo Clostridium difficile u geriatrických nemocných. Je členkou České geriatrické společnosti a České internistické společnosti.
Sources
1. Cederholm T, Bosaeus I, Barazzoni R, Bauer J, et al. ESPEN endorsed recommendation.Diagnostic criteria for malnutrition-an ESPEN Consensus Statement. Clin Nutr 2015; 34(3): 335–40.
2. Kubešová H, Weber P, Polcarová V, a kol. Výživa ve stáří. Med pro praxi 2006; 3 : 118–123.
3. Šenkyřík M, Dastych M, Prokešová J. Výživa ve stáří. Geri a gero 2014; 3(4): 175–178.
4. Corish CA, Kennedy NP. Protein-energy undernutrition in hospital in-patients. Br JNutr 2000; 83 : 575–591.
5. Volkert D, Beck AM, Cederholm T, et al. ESPEN guideline on clinical nutrition and hydration in geriatrics. Dostupné: www.espen.org
6. Jurašková B, Hrnčiariková D, Holmerová I, a kol. Poruchy výživy ve stáří. Med pro praxi 2007; 4(11): 443–446.
7. Berková M, Berka Z, Topinková E. Problematika seniorského věku: stařecká křehkost, sarkopenie a disabilita. Practicus 2013; 2 : 13–17.
8. Topinková E. Využití standardizovaných škál pro hodnocení stavu u starších nemocných. Čes ger rev 2003; 1(1): 6–11.
9. Kozáková R, Adamčíková B. Hodnocení stavu výživy hospitalizovaných seniorů na gerontopsychiatrii. Hygiena 2013; 58 (3): 121–124.
10. Pokorná A, Maixnerová L. Sledování nutričního stavu seniorů za hospitalizace. Prakt Lék 2013; 93(5): 221–225.
11. Lera L, Sánches H, Angel B, et al. Mini nutritional assessmement short-form: Validation in five Latin american cities. SABE study. J NutrHealth Aging 2016; 20(8): 797–805.
12. van Bokhorst M, de van der Schueren, Jansma EP. Nutrition screening tools: Does one size fit all? A systematic review of screening tools for the hospital setting. Clin Nutr 2014; 33 : 39–58.
13. Young KW, Greenwood CE. Shift in diurnal feeding patterns in nursing home residents with Alzheimer’s disease. J Gerontol A Biol Sci Med Sci 2001; 56(11): 700–706.
14. Izawa S, Enoki H, Hasegawa J, et al. Factors associated with deterioration of mini nutritional assessment-short form status of nursing home residents during a 2-year period. J Nutr Health Aging 2014; 18(4): 372–377.
15. Martinez M, Gomez-Arnedo L, Alfonso-Silguero S, et al. Nutritional risk, nutritional status and incident disability in older adults. The Fradea Study. J NutrHealthAging 2014; 18(3): 270–276.
Labels
Geriatrics General practitioner for adults Orthopaedic prosthetics
Article was published inGeriatrics and Gerontology

2018 Issue 4-
All articles in this issue
- Zhodnocení rizika malnutrice u seniorů– používáme správný screeningový nástroj?
- Plicní embolie ve stáří – představuje diabetes mellitus riziko?
- Edukuje lékař seniora dostatečně o ovlivnitelných rizicích kardiovaskulárních onemocnění?
- Stárnutí staré společnosti (seniorizace) a geriatrizace medicíny
- Pleurální výpotky – přehled současných znalostí
- Vertebrogenní algický syndrom ve stáří
- Farmakologická podpora kloubní chrupavky
- Dyspepsie jako první příznak Addisonovy choroby u geriatrické pacientky
- Akutní intoxikace lithiem u geriatrické pacientky
- Moje stáří: projekt prevence kardiovaskulárního rizika a demence
- Geriatrics and Gerontology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Vertebrogenní algický syndrom ve stáří
- Akutní intoxikace lithiem u geriatrické pacientky
- Pleurální výpotky – přehled současných znalostí
- Zhodnocení rizika malnutrice u seniorů– používáme správný screeningový nástroj?
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

