-
Medical journals
- Career
Tinea capitis
Authors: M. Skořepová
Authors‘ workplace: Dermatovenerologická klinika 1. LF UK a VFN Praha přednosta prof. MUDr. Jiří Štork, CSc.
Published in: Čes-slov Derm, 83, 2008, No. 6, p. 293-297
Category: Reviews (Continuing Medical Education)
Overview
Tinea capitis představovala v Evropě v 19. století a v první čtvrtině 20. století nejvýznamnější dermatomykologickou diagnózu. Vzhledem ke značné společenské závažnosti byla ve vyspělých státech zavedena důsledná protiepidemická opatření. Spolu s objevem griseofulvinu v r. 1960 přispěla k téměř úplnému vymizení tohoto onemocnění ve střední Evropě. Od 80. let 20. století však výskyt tinea capitis opět stoupá. V Americe i v některých částech Evropy se opět stává zdravotnickým problémem. V České republice stejně jako v okolních státech je zatím hlavním vyvolavatelem zoofilní dermatofyt Microsporum canis. V USA je hlavním vyvolavatelem antropofilní dermatofyt Trichophyton tonsurans. Jako nově se vynořující patogen může být zachycen i dermatofyt Trichophyton rubrum. Vzhledem k rozdílnému biologickému chování jednotlivých původců se liší terapeutické postupy i preventivní hygienická opatření.
Klíčová slova:
tinea capitis – diagnóza – terapieÚvod
Po dlouhá staletí byla tinea capitis, tinea kštice, dominantní klinickou formou superficiální mykotické infekce u člověka. První popsané dermatofyty byly vesměs zachyceny z projevů ve vlasech či vousech. S rozvojem veřejného zdravotnictví a zejména s nástupem účinných antimykotik tinea capitis ve střední Evropě téměř vymizela. Od 80. let 20. století však je hlášen znovu zvýšený výskyt jak v Evropě, tak zejména v Severní Americe. Etiologie tinea capitis v Evropě a Americe se liší. To vede k rozdílným zkušenostem s léčbou a prevencí (4). Dřívější názvy forem tinea capitis – mikrosporie, trichofycie a favus – se v souladu s názvoslovím prosazovaným od 80. let organizací ISHAM (International Society for Human and Animal Mycology) nahrazují názvy tinea capitis microsporica, tinea capitis trichophytica a tinea capitis favosa (24).
Tinea capitis microsporica
Etiologie: V 19. století a na začátku 20. století bývala infekce vyvolaná antropofilním dermatofytem Microsporum(dále jen M.) audouini. S tímto dermatofytem se dnes s výjimkou centrální Afriky setkáváme jen ojediněle. Nejčastějším vyvolavatelem ve světě (s výjimkou USA) je zoofilní dermatofyt M. canis. V Itálii se stal nejčastěji kultivovaným dermatofytem (19). Vzácně se uplatňuje geofilní M. gypseum. V ČR je nejčastějším vyvolavatelem dermatofyt M. canis.
Epidemiologie: Zdrojem infekce jsou kočky, psi a koně. Infekce se snadno přenáší ze zvířete na člověka, ale k dalšímu interhumánnímu přenosu prakticky nedochází.
Patogeneze: Mikrosporum postihuje lidský vlas podle typu ektothrix (obr. 1). Ektothrix znamená, že vlákna a spóry se nacházejí na povrchu vlasu. Přítomnost mycelia v dutině folikulu vyvolává zánět v okolní kůži. Mycelium obklopuje vlas do výše několika milimetrů nad kožním povrchem. Pod mikroskopem vidíme vlas obalený vrstvou drobných kulatých spór (obr. 2). Vlasový stvol je postupně činností houby rozrušen a ulamuje se, nevypadává. Ložiska tinea capitis microsporica po léčbě zarůstají ad integrum.
Image 1. Napadení vlasu typem ektothrix. 
Image 2. Mikroskopický obraz mikrosporie vlasu. 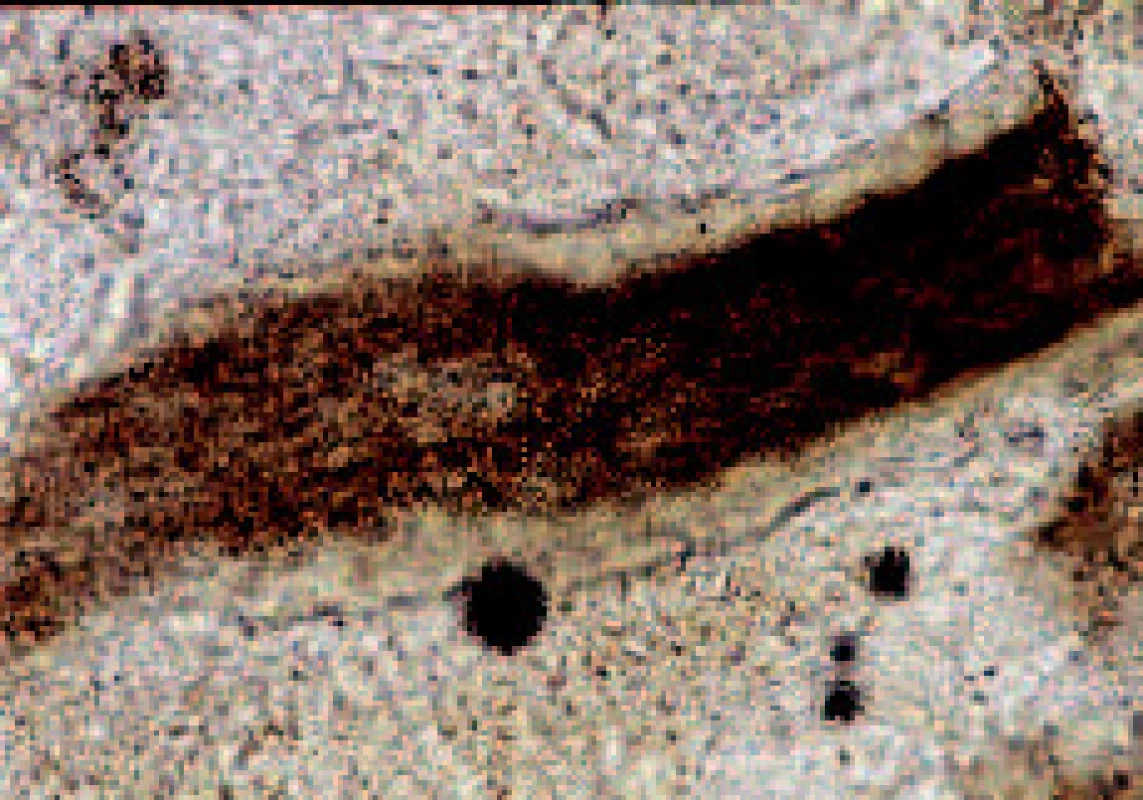
Klinický obraz: Tinea capitis microsporica se vyvíjí jen u dětí do puberty. V dospělosti už vlas není k infekci vnímavý. Tento typ tiney nepřetrvává do dospělosti. Inkubační doba je asi 3–4 týdny. Klasickým projevem jsou okrouhlá ložiska se strništěm ulámaných vlasů, zarudnutím a šupením. Někdy je zánět výraznější, se svěděním a mokváním. Silně zánětlivé a velmi úporné léze bývají u atopických dětí. Mohou se vyvinout až v zánětlivý hrbol živě červené barvy, na jehož povrchu se nacházejí hnisavé folikulitidy, píštěle a krustoskvamy. Tento projev se nazývá kerion Celsi.
Diagnóza: Při vyšetření odebíráme vzorky šupin a vlasy. Hledáme krátké ulámané vlasy obalené šedavou nebo žlutobílou masou. Ložiska ve kštici se dobře hledají pomocí Woodovy lampy. Woodova lampa vyzařuje světlo o délce 365 nm. Světlo prochází tmavomodrým filtrem. V zatemněné místnosti ložiska vyvolaná dermatofyty rodu Microsporum při ozáření Woodovou lampou žlutozeleně fluoreskují. Ulámané vlasové zbytky vytahujeme pomocí vysterilizované epilační pinzety. Vlasy a šupiny vyšetřujeme mikroskopicky a kultivačně. Pro mikroskopické vyšetření umístíme materiál na podložní sklo. Na šupiny a vlasy kápneme 2–3 kapky 20% louhu draselného (dále jen KOH). Přikryjeme krycím sklem a necháme asi půl hodiny stát. Potom prohlížíme preparát pod mikroskopem s objektivem o zvětšení 20x a okulárem o zvětšení 10x. Pro kultivaci naočkujeme materiál do zkumavek obsahujících šikmý Sabouraudův agar s chloramfenikolem. Inkubujeme 3 týdny při teplotě 26 °C. Dotazujeme se na kontakt se zvířetem přibližně měsíc před vypuknutím nemoci.
Diferenciální diagnóza: V méně typických případech mohou ložiska vypadat jako seboroická dermatitida, pseudotinea amiantacea, psoriáza, alopecia areata, hnisavé léze pak imitují bakteriální folikulitidy (20).
Terapie: Dávky a doby léčby uváděné podle amerických a britských směrnic (vypracovaných pro dermatofyta Trichophyton – dále jen T. – tonsurans) jsou u tinea capitis microsporica často nedostačující (6). U dětí starších 3 let je možné podávat itrakonazol 5 mg/kg/den, a to buď kontinuálně, nebo v pulzech: 1 týden užívání, 2 týdny pauza (tab. 1). Průměrná doba potřebná pro vyléčení je 39 dní, individuální kolísání je však značné (10–77 dní) (8). U kontinuální léčby se doporučuje užívat nejprve 4 týdny, pak pozvat dítě na mykologickou kontrolu a v případě pozitivity přidat další 2 týdny. Pak následuje další mykologická kontrola a případně další 2 týdny léčby (21). U terbinafinu je dávkovací schéma určené pro dermatofyta T. tonsurans málo účinné (13). Doporučuje se buď prodloužit dobu léčby (nikoli 4 týdny, nýbrž 6–12 týdnů) (17), nebo dát dvojnásobné dávky (10–25 kg tělesné hmotnosti: 125 mg/den, nad 25 kg: 250 mg/den). Frekvence nežádoucích účinků není vyšší než u standardního dávkování (1, 5, 16). Ketokonazol je pro léčbu tinea capitis microsporica zcela nevhodný. Jednak má na dermatofyta Microsporum minimální účinek, jednak má příliš vysoké riziko nežádoucích účinků (13).
Table 1. Dávkování perorálních antimykotik u tinea capitis microsporica 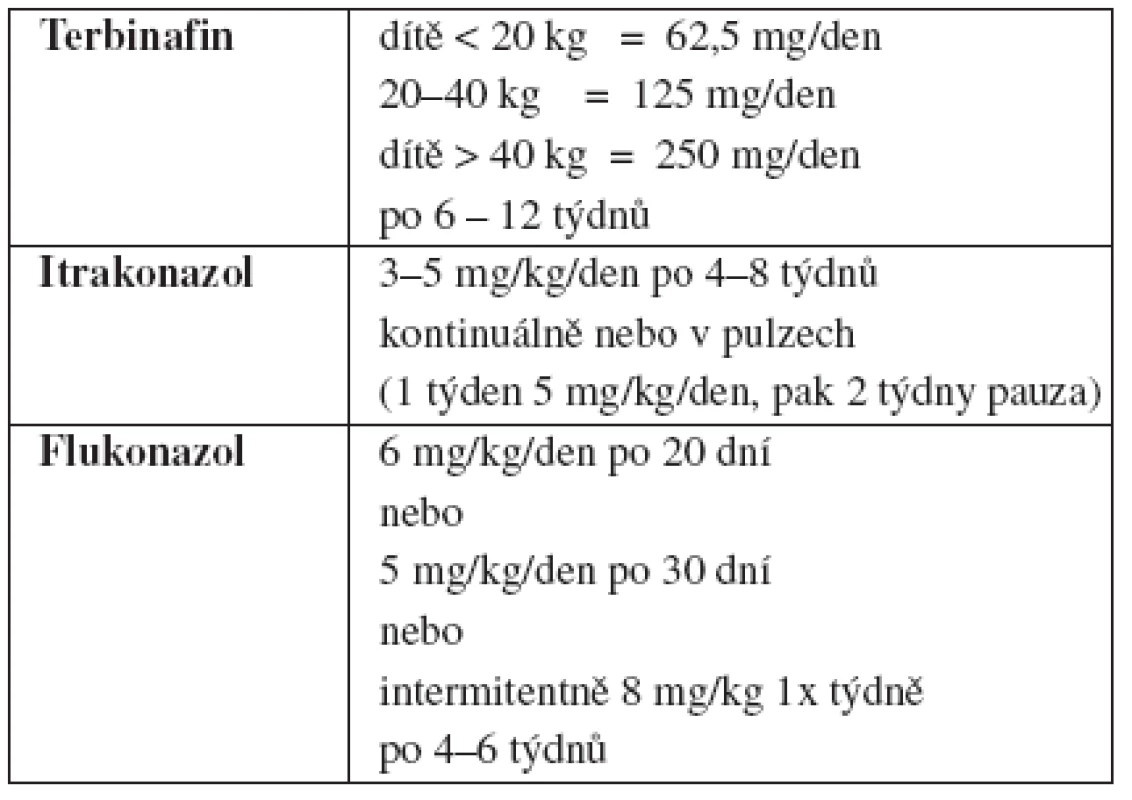
U dětí mladších 3 let jsou tabletové formy léků kontraindikované. Je nutno volit léky, které existují i v tekuté formě: itrakonazol nebo flukonazol. Itrakonazolová suspenze má poněkud častější nežádoucí gastrointestinální účinky než kapsle. Flukonazol je bezpečný, s jeho účinností u tinea capitis je však málo zkušeností (10, 11, 15, 22).
Systémovou léčbu je vždy nutné kombinovat s léčbou lokální. Ložiska se potírají ciklopiroxolaminem, terbinafinem, naftifinem, ekonazolem nebo bifonazolem. Vlasy je třeba dvakrát týdně umývat antimykotickým šamponem s obsahem ketokonazolu nebo sulfidu seleničitého (13).
Infiltráty zvané kerion Celsi se podobají karbunklu, a proto bývají někdy incidovány nebo excidovány. U léze mykotického původu se chirurgický výkon nedoporučuje (25, 27).
Hygienická opatření: Dítě s infekcí M. canis neohrožuje své okolí a po nasazení systémové a lokální léčby může do kolektivu. Zvíře je třeba léčit u veterinárního lékaře.
Tinea capitis trichophytica
Etiologie: Vyvolavatelem jsou jednak antropofilní dermatofyty T. tonsurans a T. violaceum, jednak zoofilní dermatofyty T. mentagrophytes, T. verrucosum a zoofilní granulární variety dermatofyta T. interdigitale.
O dermatofytu T. rubrum panovala dlouho domněnka, že tineu kštice nevyvolává. Ukázalo se však, že v Japonsku není tinea capitis vyvolaná tímto dermatofytem nikterak vzácná a přibývají kazuistiky i z dalších částí světa (2).
Epidemiologie: U antropofilních druhů dermatofytů z rodu Trichophyton (T. tonsurans, T. violaceum) je zdrojem infekce člověk. T. violaceum je endemické v severoafrických zemích.
Zoofilní druhy dermatofytů se přenášejí od zvířecích hostitelů: dermatofyty T. mentagrophytes a zoofilní kmeny T. interdigitale od hlodavců, nejčastěji morčat nebo myší, T. verrucosum od skotu. U čistě zoofilních druhů (T. verrucosum) k dalšímu interhumánnímu přenosu nedochází. Dermatofyt T. interdigitale není na hostitele úzce specializovaný. Infekce získaná od zvířete se může ještě přenést na další osoby.
Patogeneze: Antropofilní druhy dermatofytů T. tonsurans a T. violaceum napadají vlas jako endothrix, tj. prorůstají od papily vzhůru vnitřní částí vlasového stvolu. Kutikula vlasu zůstává neporušená (obr. 3). Jelikož výstelka vlasového folikulu není infikována, nedochází ani k zánětlivé reakci. Endothrixové infekce jsou klinicky charakterizované absencí zánětu (tzv. aflegmasická forma tinea capitis).
Image 3. Napadení vlasu typem endothrix. 
Zoofilní druhy naopak napadají vlas jako ektothrix a vyvolávají hnisavé folikulitidy. Důležité je vědět, že folikulitidy vyvolané rodem Trichophyton vedou časem k zániku folikulů, může dojít k trvalé ztrátě vlasů (12).
Klinický obraz: Léze vyvolané dermatofyty T. tonsurans a T. violaceum mohou přetrvávat i po pubertě. Lze se s nimi setkat i u osob středního věku. Patognomonickým projevem je tzv. black dot tinea, kdy vlasy nejsou jen ulámané, nýbrž zarůstají zpátky do kůže jako pili incarnati. Obraz nemusí být vždy takto vyjádřen, zejména v počátečních stadiích může jít jen o nepatrné ložisko šupin na nezánětlivé spodině. Pak je možná snadná záměna za seboroickou dermatitidu nebo psoriázu (obr. 4). Následná léčba lokálními kortikoidy obraz dále zkreslí, objeví se zánětlivá infiltrace až noduly (3).
Image 4. Tinea capitis incognito – po léčbě lokálními kortikoidy se původně nezánětlivé ložisko změnilo v živě rudý infiltrát. Vedle je novější ložisko neovlivněné kortikoterapií, s obrazem „black dots“ (T. violaceum). 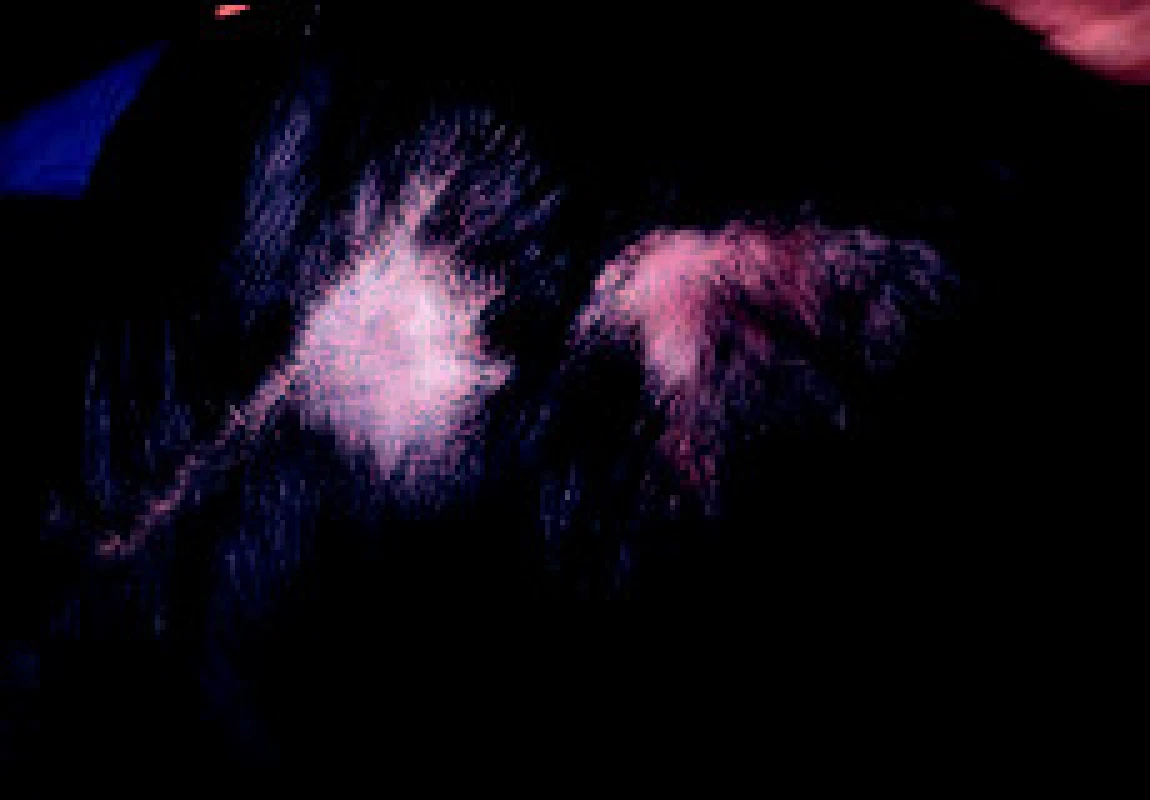
Léze vyvolané zoofilními dermatofyty začínají jako povrchová erytematózní a vezikulózní ložiska, která přecházejí do hluboké infiltrativní hnisavé formy. Vyvíjejí se polokulovité ostře ohraničené zánětlivé infiltráty (kerion Celsi). Povrch je pokrytý zaschlým hnisem s příměsí šupin a vlasů. Pod krustoskvamami se nacházejí pustuly.V těžších případech mohou pod infiltráty vznikat až abscesy.
Diagnóza: K vyšetření se berou šupiny i pahýly vlasů stejně jako u mikrosporie. Léze vyvolané rodem Trichophyton ve Woodově světle nefluoreskují. U antropofilních druhů se doporučuje vyšetřit i rodinné příslušníky. Zoofilní dermatofyt T. verrucosum patří mezi pomalu rostoucí dermatofyty, dobu inkubace je nutno prodloužit až na 6 týdnů.
Diferenciální diagnóza: Počínající onemocnění se snadno zamění za psoriázu či seboroickou dermatitidu. Sterling et al. popisují případ, který připomínal acne keloidalis (26). Zánětlivé formy trichofycie s pustulami napodobují bakteriální folikulitidy (7) a pyodermie (18).
Terapie: Lékem volby je terbinafin (tab. 2). Dávkování je standardní podle váhy: do 20 kg 62,5 mg/den, 20–40 kg 125 mg/den, nad 40 kg 250 mg/den. Délka léčby je 2–4 týdny (6, 9). Systémová léčba se vždy kombinuje s lokálním ošetřováním a s mytím vlasů antimykotickým šamponem.
Table 2. Dávkování perorálních antimykotik u tinea capitis trichophytica 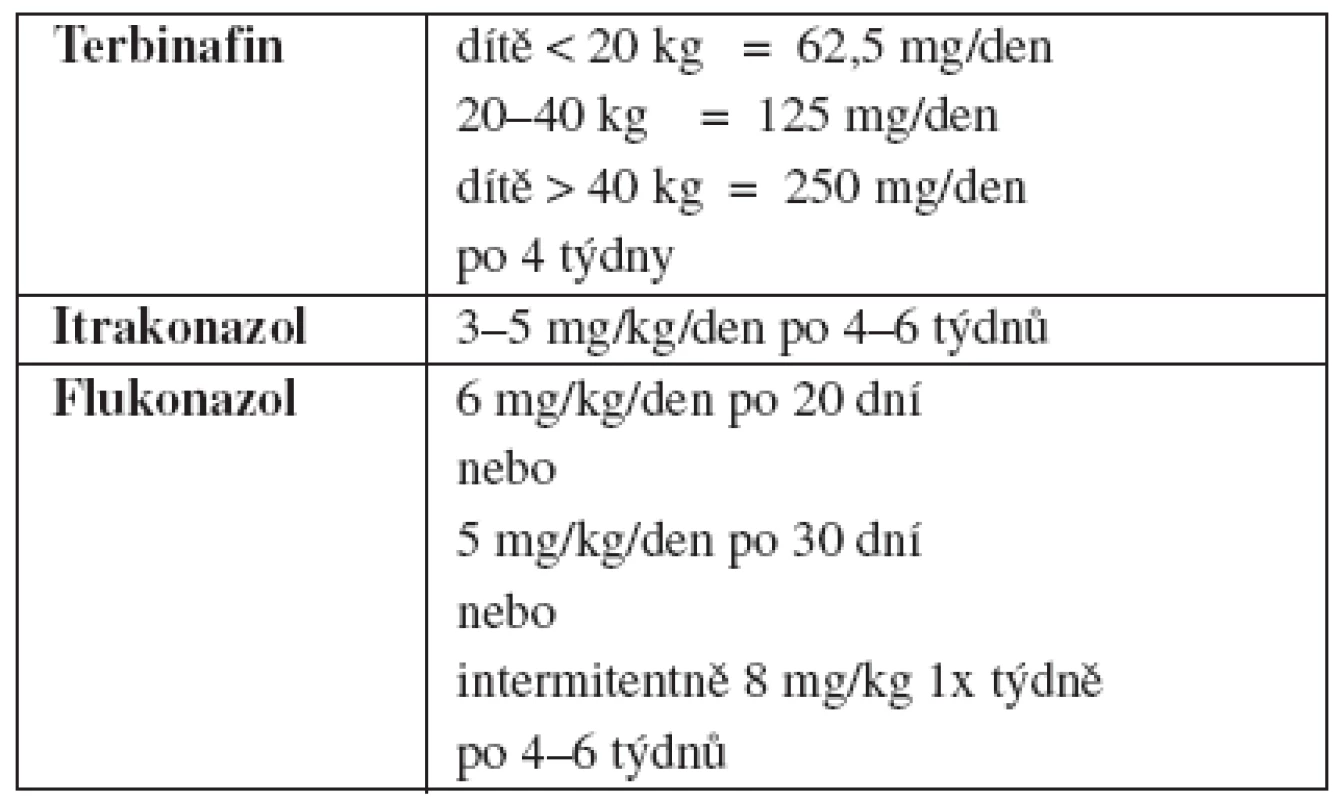
Hygienická opatření: Od dlouhodobé izolace klinicky nemocných se dnes upouští (13). Nosiči v okolí nemocného si myjí vlasy antimykotickým šamponem 2krát týdně k zamezení dalšího rozsevu spór (23). Dále se u antropofilních infekcí dezinfikují kartáče a hřebeny, např. Savem.
U zoofilních infekcí se pátrá po zvířecím zdroji infekce, léčbu zvířete a hygienická opatření řídí veterinární lékař.
Tinea capitis favosa
Etiologie: Jediným vyvolavatelem lidského favu je antropofilní dermatofyt T. schoenleini.
Epidemiologie: Favus je nejméně kontagiózní formou tinea capitis (14). Mohou vzniknout jen rodinné epidemie dětí a dospělých v podmínkách nejužšího kontaktu a v prostředí s nízkou hygienickou úrovní. Dermatofyt T. schoenleini se endemicky vyskytuje ve východním Středomoří a v Africe, sporadicky po celém světě.
Klinický obraz: Onemocnění začíná tvorbou mírně zánětlivých, většinou perifolikulárních makul netypického vzhledu, které se postupně šíří do okolí. Později se vytvoří skutula (favus scutularis). Skutulum je plochý útvar štítovitého tvaru při kořeni vlasu, o průměru 2 až 3 mm, sírově žluté barvy a tuhé drobivé konzistence. Vlasy se ztenčují, ulamují a řídnou. Onemocnění je chronické, může trvat i několik desetiletí. Pokud choroba trvá dlouho, postižené vlasy zanikají. Dochází až k atrofii kůže hlavy. V méně typických případech se nacházejí jen hojné žlutobílé šupiny na mírně zánětlivé kůži (favus squamosus). I zde dochází k atrofii kůže (14).
Diagnóza: Při vyšetření se odebírají šupiny, vlasy a zejména skutula. Vyšetření je mikroskopické (louhový preparát) a kultivační (Sabouraudův agar s chloramfenikolem). Mikroskopický obraz napadeného vlasu je typu endothrix. Kultivace trvá 3 týdny, někdy i déle.
Diferenciální diagnóza: Netypické formy lze zaměnit za dermatitis seborrhoica, pseudotinea amiantacea nebo psoriasis capitis (24).
Terapie: Pro terapii a hygienická opatření platí tatáž pravidla jako pro ostatní formy tinea capitis vyvolané antropofilními dermatofyty rodu Trichophyton.
Hlášení
Dříve bylo povinné hlášení „mikrosporie, trichofycie a favu“. V nové vyhlášce tento příkaz není, hovoří se v ní povšechně o povrchových kožních infekcích, které podléhají hlášení pouze při hromadném výskytu.
Došlo do redakce: 21.10.2008
MUDr. Magdalena Skořepová, CSc.
Dermatologická klinika 1. LF UK
a VFN
U nemocnice 2
128 08 Praha 2
E-mail: mykologie.vfn@seznam.cz
Sources
1. Abdel-Rahman, SM., HERČIN, J., Fallon-Friedlander, S., Hauffe, S., Horowitz, A., Riviere, GJ. Pharmacokinetics of terbinafine in young children treated for tinea capitis. Pediatr Infect Dis J. 2005; 24(10): 886-891.
2. Bargman, H. Trichophyton rubrum tinea capitis in an 85-year-old woman. J Cutan Med Surg. 2000; 4(3): 153-154.
3. Buckley, DA., Fuller, LC., Higgins, EM., du RIVIER, AW. Lesson of the week. Tinea capitis in adults. BMJ. 2000; 320(7246): 1389-1390.
4. Cerbukovas, O., SCHWARZ, RA., Janniger, CK. Tinea capitis: current concepts. J Dermatol. 2000; 27(3): 144-148.
5. Devliotou-Panagiotidou, D., Koussidou-Eremondi, TH. Efficacy and tolerability of 8 weeks’ treatment with terbinafine in children with tinea capitis caused by Microsporum canis: a comparison of three doses. J Eur Acad Dermatol Venereol. 2004; 18(2): 155-159.
6. Fleece, D., Gaughan, JP., Aronoff, SC. Griseofulvin versus terbinafine in the treatment of tinea capitis: a meta-analysis of randomized, clinical trials. Pediatrics 2004; 114(5): 1312-1315.
7. Ghilardi, A., Massai, L., Gallo, A., Paccagnin,i E., Romano, C. Tinea capitis due to Trichophyton soudanense mimicking bacterial folliculitis. Mycoses. 2007; 50(2): 150-152.
8. Ginter-Hanselmayer, G., Smolle, J., GUSTA, A. Itraconazole in the treatment of tinea capitis caused by Microsporum canis: experience in a large cohort. Pediatr Dermatol. 2004; 21(4): 499-502.
9. GUSTA, AK., Adamiak, A., Cooper, EA. The efficacy and safety of terbinafine in children. J Eur Acad Dermatol Venereol. 2003; 17(6): 627-640.
10. GUSTA, AK., Cooper, EA., WINTER, G. Efficacy and safety of itraconazole use in children. Dermatol Clin. 2003; 21(3): 521-535.
11. GUSTA, AK., Cooper, EA., Montero-Gei, F. The use of fluconazole to treat superficial fungal infections in children. Dermatol Clin. 2003; 21(3): 537-542.
12. Hallgren, J., Petrini, B., Wahlgren, CF. Increasing tinea capitis prevalence in Stockholm reflects immigration. Med Mycol. 2004; 42(6): 505-509.
13. Higgins, EM., Fuller, LC., Smith, CH. Guidelines for the management of tinea capitis. Br J Dermatol. 2000; 143 : 53-58.
14. Chmel, L. Choroby vyvolané hubami – mykózy. In: Chmel, L., Horáček, J., Šťáva, Z. Dermatovenerológia. Osveta, Martin, 1981, s. 139-140.
15. Koumantaki, E., Georgalla, S., Rallis, E., Papadavid, E. Microsporum canis tinea capitis in an 8-month-old infant successfully treated with 2 weekly pulses of oral itraconazole. Pediatr Dermatol. 2001; 18(1): 60-62.
16. Koumantaki, E., Kakourou, T., Rallis, E., Riga, P., Georgalla, S. Doubled dose of oral terbinafine is required for Microsporum canis tinea capitis. Pediatr Dermatol. 2001; 18(4): 339-342.
17. Lipozencic, J., Skerlev, M., Orofino-Costa, R., Zaitz, VC., Horvath, A. et al. A randomized, double-blind, parallel-group, duration-finding study of oral terbinafine and open-label, high-dose griseofulvin in children with tinea capitis due to Microsporum species. Br J Dermatol.; 2002(5): 816-823.
18. Martin, ES., Elewski, BE. Tinea capitis in adult women masquerading as bacterial pyoderma. J Am Acad Dermatol. 2003; 49(2 Suppl Case Reports): S177-S179.
19. Mercantini, R., Morotto, D., Palmara, P., Mercantini, P., Marsella, R. Epidemiology of dermatophytoses observed in Rome, Italy between 1985 and 1993. Mycoses. 1995; 38(6): 415-419.
20. Mohrenschlager, M., Seidlm HP., Ringm J., Abeckm D. Pediatric tinea capitis: recognition and management. Am J Clin Dermatol. 2005; 6(4): 203-213.
21. Mohrenschlager, M., Schnopp, C., Fesq, H., Strom, K., Beham, A. et al. Optimizing the therapeutic approach in tinea capitis of childhood with itraconazole. Br J Dermatol. 2000; 143(5): 1011-1015.
22. Pomeranz, AJ., Sabnis, SS. Tinea capitis: epidemiology, diagnosis and management strategies. Paediatr Drugs. 2002; 4(12): 779-783.
23. Roberts, BJ., Friedlander, SF. Tinea capitis: a treatment update. Pediatr Ann. 2005; 34(3): 191-200.
24. Seebacher, C., Blaschke-Hellmessen, R. Mykosen. Epidemiologie – Diagnostik – Therapie. Gustav Fischer Verlag Jena, 1990, s. 62-63.
25. Schauder, S. Itraconazole in the treatment of tinea capitis in children. Case reports with long-term follow-up evaluation. Review of the literature. Mycoses. 2002; 45(1-2): 1-9.
26. Sterling, JB., Sina, B., Gaspari, A., Deng, A. Acne keloidalis: a novel presentation for tinea capitis. J Am Acad Dermatol. 2007; 56(4): 699-701.
27. Thoma-Greber, E., Zenker, S., Rocken, M., Wolff, H., Korting, HC. Surgical treatment of tinea capitis in childhood. Mycoses. 2003; 46(8): 351-354.
Labels
Dermatology & STDs Paediatric dermatology & STDs
Article was published inCzech-Slovak Dermatology

2008 Issue 6
Most read in this issue- Atypická mykobakterióza a úskalí její léčby
- Tinea capitis
- Mykobakterióza ryb a rizika infekce člověka
- Měření transepidermální ztráty vody (TEWL)
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

