-
Medical journals
- Career
Screening rizika malnutrice versus ukazatelé nutričního stavu a systémové zánětlivé odpovědi u pacientů s nově diagnostikovaným karcinomem plic
: P. Illa; M. Tomíšková; J. Skřičková
: Klinika nemocí plicních a TBC LF MU a FN Brno
: Klin Onkol 2014; 27(4): 261-268
: Original Articles
Východisko:
U pacientů s nádorovým onemocněním plic je častým symptomem proteino ‑ energetická malnutrice, která je zjišťována ještě před zahájením onkologické léčby. Systémová zánětlivá odezva je jedním z nejdůležitějších faktorů vedoucích k metabolickým změnám a prohlubujících nutriční alteraci se všemi svými negativními následky na průběh léčby.Metody:
V souboru 188 nově diagnostikových pacientů s karcinomem plic byla k ohodnocení rizika malnutrice použita validovaná metoda Nutričního rizikového screeningu (NRS) 2002 upraveného pro onkologickou praxi. Dále byly u pacientů hodnoceny předléčebné nutriční charakteristiky a laboratorní hodnoty ukazující na malnutrici/ reakci akutní fáze (albumin/ C ‑ reaktivní protein – CRP). Výsledné hodnoty byly korelovány s hodnotou skóre NRS.Výsledky:
„Akceptovatelné“ skóre nutričního screeningu bylo zjištěno u 50,6 % pacientů, zatímco 45,3 % pacientů bylo kategorizováno do „nutričního rizika“. Ačkoliv skoro polovina pacientů byla kategorizována NRS do „nutričního rizika“, pouze 6,6 % všech našich pacientů mělo hodnotu BMI nižší než 20 kg/ m2. Byl také prokázán statisticky významný rozdíl v hodnotách albuminu i CRP v různých kategoriích NRS. Pacienti spadající do kategorie „nutričního rizika“ mají statisticky významně nižší hodnoty albuminu (p = 0,001, rS = – 0,373) a vyšší hodnoty CRP (p = 0,001, rS = 0,290) než pacienti s „akceptovatelným“ skóre NRS.Závěr:
Počáteční známky nádorové malnutrice mohou být velmi často přehlédnuty u pacientů, kteří spadají do nebo i nad škálu BMI pro přiměřenou hmotnost, ačkoliv jsou tito pacienti ve významném riziku malnutrice. Jednotliví ukazatelé výživového stavu a systémové zánětlivé odpovědi, kteří se v mnoha studiích uplatňují v předpovědi výsledku léčby a celkového přežití, byli signifikantně asociováni s výslednými hodnotami skóre NRS.Klíčová slova:
výživový stav – nutriční riziko – karcinom plic – systémová zánětlivá odezvaÚvod
Častým symptomem u pacientů s nádorovým onemocněním plic je proteino ‑ energetická malnutrice se ztrátou hmotnosti, která se vyskytuje ještě před stanovením diagnózy [1 – 3]. Ztráta hmotnosti má vliv na zpoždění anebo dokončení protinádorové terapie a je obecně považována za důležitý a nezávislý ukazatel horší prognózy [3 – 6].
Jak se ztrátou tělesné hmotnosti pacienta, tak i s progresí nádoru a kratším přežitím bývá asociována také systémová zánětlivá odezva [7 – 9]. Je jedním z nejdůležitějších faktorů vedoucích k metabolickým změnám a je často významným rysem téměř všech druhů solidních nádorů [10]. Asi 80 % pacientů s nově diagnostikovaným inoperabilním nemalobuněčným karcinomem plic (non small cell lung cancer – NSCLC) vykazuje známky reakce akutní fáze [11]. Mnoho onkologických pacientů s malnutricí má zvýšené sérové hladiny zánětlivých markerů (např. C ‑ reaktivní protein), přičemž plazmatické hladiny jiných jaterních proteinů klesají, příkladem je albumin. Tento vztah je u různých nádorů podobný [12]. Malnutrice spojená s hypoalbuminemií a přítomností systémové zánětlivé odezvy tak může ovlivňovat farmakokinetiku a farmakodynamiku různých protinádorových léčiv [13,14].
Protože malnutrice nepříznivě ovlivňuje prognózu onkologických pacientů, měla by být zabezpečena její včasná identifikace. Jako jednoduchý nástroj schopný spolehlivě identifikovat pacienty v malnutričním riziku se nabízí Nutriční rizikový screening 2002 (Nutritional Risk Screening 2002 – NRS 2002) [15,16]. Pracovní skupina nutriční péče v onkologii při České onkologické společnosti (ČOS) vzala za základ NRS a jeho upravená verze byla v září 2007 ČOS schválena a doporučena pro klinickou onkologickou praxi v ČR [17].
Cílem naší studie bylo definovat v souboru pacientů s nově diagnostikovaným bronchogenním karcinomem míru rizika podvýživy. Dále byla zhodnocena korelace v praxi používaných ukazatelů nutričního stavu (vstupní procentuální ztráta hmotnosti, BMI, sérové hladiny albuminu) a systémové zánětlivé odpovědi (C ‑ reaktivního proteinu – CRP) s výslednou hodnotou skóre nutričního rizikového screeningu. Výše zmínění ukazatelé (či jejich kombinace) se v hojně publikovaných studiích uplatňují při predikci výsledků léčby a přežití [3 – 5,9 – 13].
Pacienti a metody
Analyzovaný soubor zahrnoval 188 nemocných s histologicky a/ nebo cytologicky nově diagnostikovaným bronchogenním karcinomem. Pacienti, kteří již měli v anamnéze předchozí léčbu nádorového onemocnění, radioterapii a/ nebo adjuvantní nebo paliativní chemoterapii, endokrinologické onemocnění nebo měli závažné zhoršení funkce životně důležitých orgánů, nebyli do analyzovaného souboru zahrnuti. Pacienti s chronickým onemocněním, souběžně přítomnou infekcí (zvýšení hladin CRP spolu se zvýšenými hladinami leukocytů), byli vyloučeni z analýzy také. Pacienti, kteří již podstupovali léčbu, která by mohla interferovat s naměřenými laboratorními parametry albuminu a CRP (např. nesteroidní antiflogistika), byli sice do souboru zařazeni, ale byli vyloučeni z analýz těchto laboratorních parametrů.
U pacientů jsme hodnotili základní demografické charakteristiky (pohlaví, věk), nutriční charakteristiky (skóre NRS, včetně indexu tělesné hmotnosti – BMI – a hodnoty zhubnutí za posledních šest měsíců), klinické charakteristiky (histologický typ nádoru a klinické stadium onemocnění) a laboratorní hodnoty poukazující na malnutrici/ reakci akutní fáze (albumin/ CRP). Pacientova výška byla hodnocena pomocí kalibrované stupnice a hmotnost zjišťována pomocí kalibrované váhy. Pacient byl zvážen nalačno v lehkém oděvu bez obuvi s přesností na 0,5 kg.
K ohodnocení rizika malnutrice byla použita metoda NRS upraveného pro onkologickou praxi [17]. Jednotlivá bodová ohodnocení vycházela z metodiky pro vyhodnocení NRS [15 – 17]. Výsledná hodnota skóre NRS ≥ 3 označuje „nutriční riziko“. Pacienti s hodnotou skóre NRS < 3 byli kategorizováni do „akceptovatelného“ skóre NRS.
Ohodnocení výživového stavu a výše uvedených laboratorních hodnot proběhlo krátce před začátkem terapie kvůli omezení vlivu léčby na tyto hodnocené parametry.
Metody statistické analýzy
Pro srovnání spojitých proměnných v kategoriích NRS byla použita neparametrická Kruskal ‑ Wallis analýza rozdílů (analysis of variance – ANOVA). Pro srovnání kategorizovaných proměnných v kategoriích NRS byl použit M ‑ L Chi ‑ kvadrát test. Pro odhad korelačního koeficientu v různých kategoriích NRS byl použit Spearmanův korelační koeficient. Za statisticky významné byly považovány p < 0,05. Všechny statistické testy byly oboustranné. Statistická analýza byla provedena pomocí softwaru STATISTICA.
Výsledky
Základní charakteristika souboru
V analyzovaném souboru nemocných s potvrzenou diagnózou bronchogenního karcinomu bylo 133 mužů (70,7 %) a 55 žen (29,3 %), s mediánem věku 64,9 roku (rozmezí 29 – 83 let). NSCLC byl diagnostikován u 66,0 % pacientů a malobuněčný karcinom plic (small cell lung cancer – SCLC) u 27,7 % pacientů. Klinickým stadiem I bylo klasifikováno 10,6 % pacientů, klinickým stadiem II 4,3 % pacientů, klinickým stadiem IIIA 9,6 % a IIIB 25,0 % pacientů. Nejčastěji zastoupeným klinickým stadiem bylo stadium IV (48,6 %). U 2,1 % případu nebylo klinické stadium stanoveno.
Nutriční charakteristika souboru
V období před zahájením léčby byl v analyzovaném souboru nemocných medián aktuální hmotnosti (kg) 74,0 (39,5 – 117,0), medián výšky (cm) pacientů 172,0 (148,0 – 193,0), medián BMI (kg/ m2) byl 25,4 (15,4 – 48,0) a medián ztráty hmotnosti (%) byl – 5,3 ( – 26,7 – 6,7). Nutno poukázat, že pouze 6,6 % pacientů mělo BMI nižší než 20 kg/ m2, ačkoliv asi polovina nemocných (47,3 %) vykazovala před léčbou ztrátu hmotnosti > 5 % ze své obvyklé stabilní hmotnosti (tab. 1). Ztrátu hmotnosti do 5 % své obvyklé hmotnosti vykazovalo 46,3 % pacientů a u 6,4 % pacientů zhubnutí stanoveno nebylo.
1. Vstupní hodnoty procentuální ztráty hmotnosti před zahájením léčby. 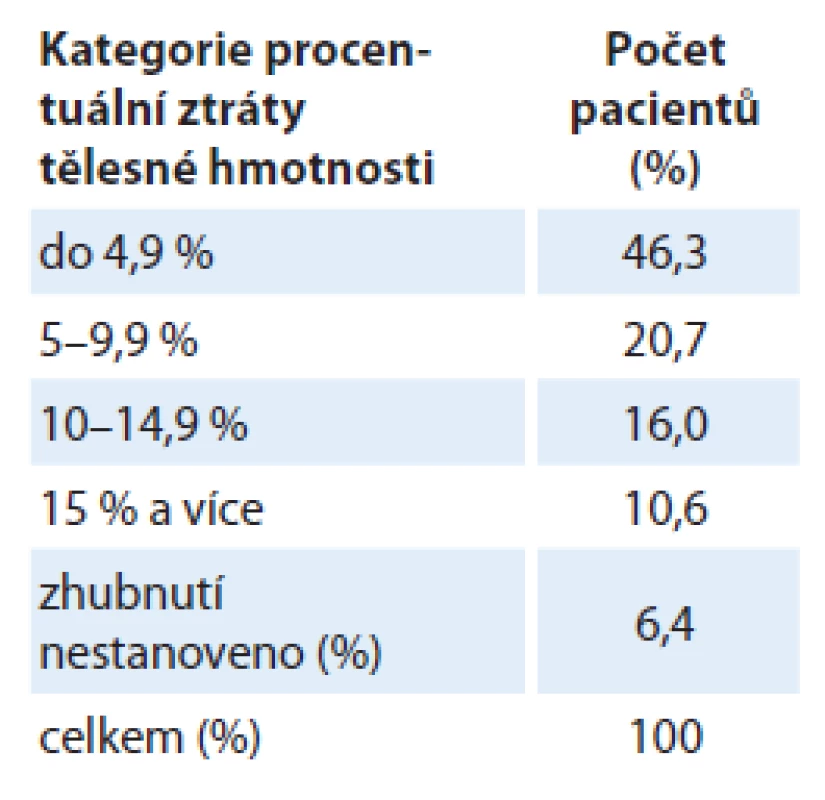
Hodnotou skóre NRS bylo v souboru kategorizováno do „nutričního rizika“ celkem 45,3 % pacientů (NRS ≥ 3). Do „akceptovatelného“ skóre (NRS < 3) bylo kategorizováno 50,6 % pacientů. U osmi pacientů (4,3 %) nebylo NRS stanoveno.
Korelace hodnoty zhubnutí (%)a indexu tělesné hmotnosti s hodnotou skóre NRS
V našem analyzovaném souboru byl prokázán statisticky významný rozdíl v hodnotě % zhubnutí v různých kategoriích NRS (p < 0,001). Lze tedy říci, že s rostoucí hodnotou skóre NRS rostl i hmotnostní úbytek našich pacientů (graf 1). Pacienti v „nutričním riziku“ měli statisticky významně vyšší hmotnostní úbytek než pacienti s „akceptovatelným“ skóre NRS (graf 2). Byl také prokázán statisticky významný rozdíl v hodnotě BMI v různých kategoriích NRS (p < 0,001). S rostoucím NRS tedy klesala i hodnota BMI (graf 3). Také pacienti v „nutričním riziku“ měli statisticky významně nižší BMI než pacienti s „akceptovatelným“ skóre NRS (p < 0,001) (graf 4). Analýza je shrnuta v tab. 2.
1. Korelace % zhubnutí s různými hodnotami NRS (p < 0,001). 
2. Korelace % zhubnutí dle zařazení pacienta do kategorie NRS (p < 0,001). 
3. Korelace hodnoty BMI s různými hodnotami NRS (p < 0,001). 
4. Korelace hodnoty BMI dle zařazení pacienta do kategorie NRS (p < 0,001). 
2. Závislost hodnoty procentuální ztráty hmotnosti/indexu tělesné hmotnosti na hodnotě skóre NRS. 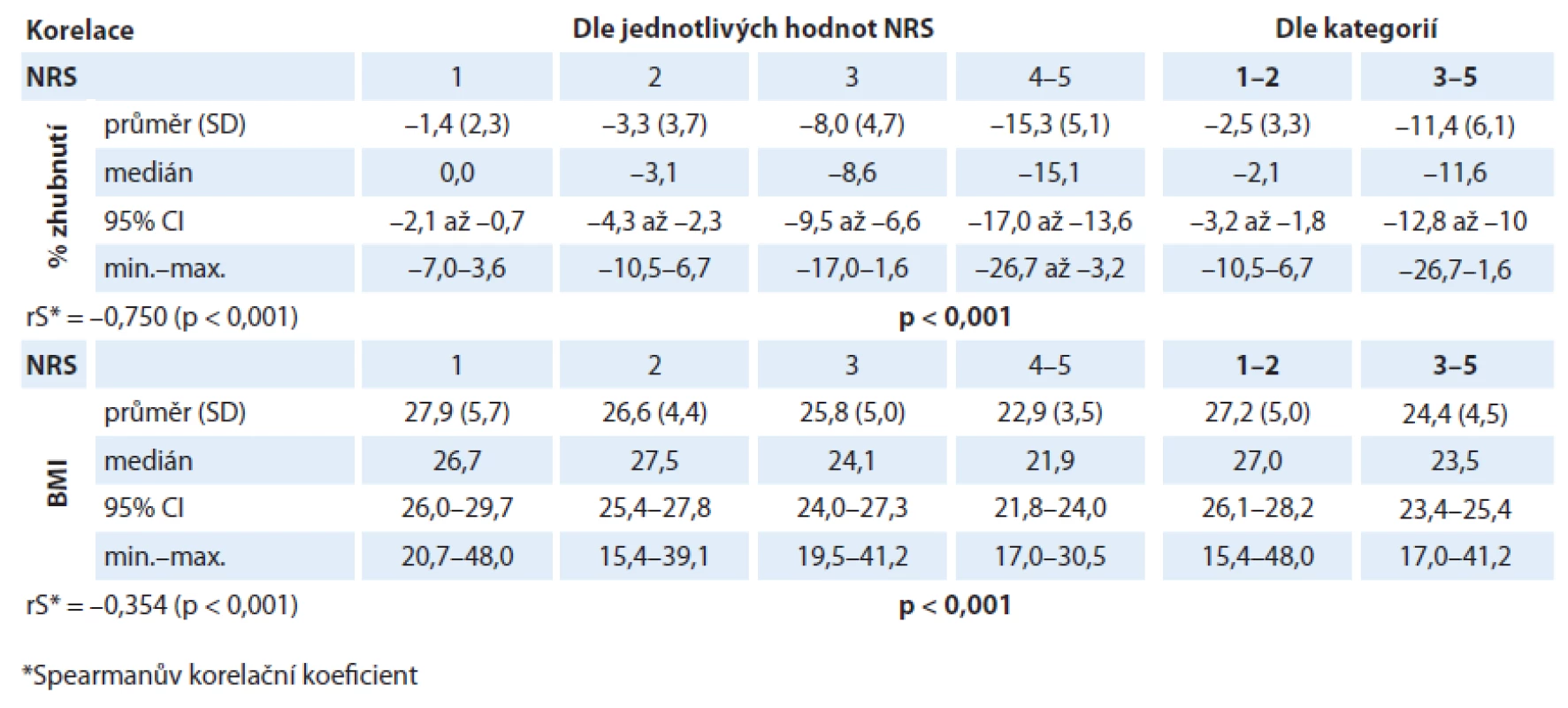
Korelace sérové hladiny albuminu a C ‑ reaktivního proteinu s hodnotou skóre NRS
Při analýze byl prokázán statisticky významný rozdíl v hodnotách albuminu (p = 0,001) i CRP (p = 0,001) v různých kategoriích NRS. V případě albuminu dochází u pacientů s rostoucí hodnotou NRS k poklesu jeho sérové hladiny (rS = – 0,373; p < 0,001; graf 5). Také pacienti v „nutričním riziku“ mají statisticky významně nižší hodnoty albuminu než pacienti s „akceptovatelným“ skóre NRS (p < 0,001; graf 6). V případě CRP dochází u pacientů s rostoucí hodnotou NRS k nárůstu jeho sérové hladiny (rS = 0,290; p < 0,001; graf 7). Také pacienti v „nutričním riziku“ mají statisticky významně vyšší hodnoty CRP než pacienti s „akceptovatelným“ skóre NRS (p = 0,001; graf 8). Analýza je shrnuta v tab. 3.
5. Korelace hodnoty albuminu s hodnotami NRS (p < 0,001). 
6. Korelace hodnoty albuminu dle zařazení pacienta do kategorie NRS (p < 0,001). 
7. Korelace hodnoty CRP s hodnotami NRS (p = 0,001). 
8. Korelace hodnoty CRP dle zařazení pacienta do kategorie NRS (p = 0,001). 
3. Závislost hodnoty albuminu a CRP na hodnotě skóre NRS. 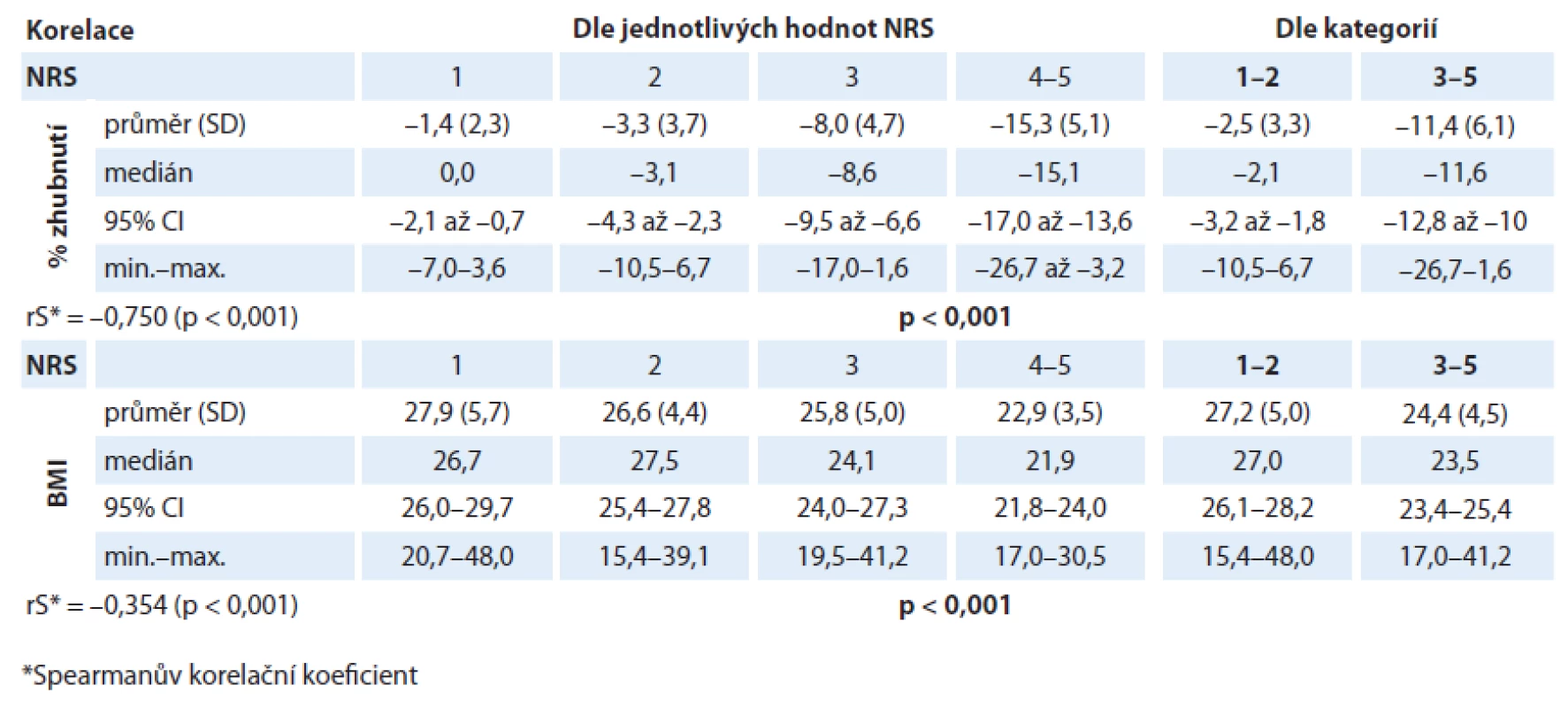
Diskuze
V našem souboru pacientů s nově diagnostikovaným bronchogenním karcinomem (n = 188) byl před zahájením léčby 45,3% výskyt „nutričního rizika“, tj. skóre NRS ≥ 3. Ve srovnání s ostatními nástroji screeningu malnutrice je zjištěná hodnota vcelku srovnatelná. Například Arietta et al ve své studii pacientů s pokročilým stadiem karcinomu plic ohlásili, že 51 % pacientů (n = 100) ohodnocených prostřednictvím SGA bylo v mírném a závažném stupni malnutrice již před zahájením léčby [18]. Také Gioulbasanis et al ve studii u pacientů s metastatickým karcinomem plic (n = 171), jejichž výživový stav před léčbou byl ohodnocený metodou Mini Nutritional Assessment (MNA), poukázali, že 46,2 % pacientů bylo ohroženo rizikem malnutrice [19]. V rozsáhlé studii hodnotící nutriční stav ambulantních pacientů (n = 1 453) napříč spektrem onkologických diagnóz bylo podle skóre NRS celkově 32 % pacientů v „nutričním riziku“ [20]. Tato hodnota je sice odrazem široké variability výskytu malnutrice v populaci ambulantních pacientů, avšak nadále zůstává velmi významná. Orreval et al dokonce poukazují na to, že u onkologických pacientů v paliativní péči (n = 621) může výskyt skóre „nutričního rizika“ ohodnoceného metodou NRS vzrůst až na hodnotu kolem 70 % [21]. Prezentované rozsahy výskytu malnutrice (nebo jejího rizika) ať již u ambulantních, nebo hospitalizovaných pacientů si již zaslouží zabývat se nutriční problematikou nejen v pneumoonkologii, ale u onkologických pacientů obecně.
Z některých studií vyplývá, že ztráta hmotnosti jen 5 % mění u pacientů znatelně imunologickou odpověď, autonomní regulaci, plicní a srdeční funkční testy a má u chemoterapeuticky léčených pacientů signifikantně nepříznivý efekt na přežití [1,3,22]. Tato procentuální hodnota zhubnutí tedy koresponduje s mediánem předléčebné procentuální ztráty hmotnosti v souboru našich pacientů ( – 5,3; rozptyl – 26,7 – 6,7 %). Hmotnostní ztrátu > 5 % vykazovala před léčbou asi polovina (47,3 %) našich nemocných.
Co se týká závislosti procentuální ztráty hmotnosti na hodnotě skóre NRS, byl prokázán statisticky významný rozdíl v procentech zhubnutí v různých kategoriích NRS. Pacienti v „nutričním riziku“ měli statisticky významně vyšší medián hmotnostního úbytku (%) před zahájením léčby ( – 11,6 vs – 2,1; p < 0,001) než pacienti s „akceptovatelným“ skóre (graf 2).Můžeme tak říci, že s rostoucím NRS rostl i hmotnostní úbytek (rS = – 0,750; p < 0,001). Hodnota zhubnutí před léčbou se tedy nabízí jako alternativa k hodnotě skóre NRS. Na druhou stranu je nutné poznamenat, že přesné procentuální vyčíslení hmotnostní ztráty před léčbou bývá v praxi často poněkud subjektivní hodnotou, a proto přispívá jen k jednomu parametru v multidimenzionálním nutričním ohodnocení. Je tedy potřeba také připustit, že i při vyhodnocování NRS jde o částečně subjektivní zařazení pacienta do příslušné bodové kategorie. Vyhodnocení je tedy limitováno spolehlivým zhodnocením zdravotnickým personálem. Nicméně u NRS bylo studiemi prokázáno, že má nízkou observační variabilitu mezi zdravotníky a navíc také vysokou schopnost predikce klinických výsledků [15,20]. Také v naší předchozí studii u pacientů s karcinomem plic se podařilo potvrdit, že hodnota NRS predikuje odpověď nádoru na léčbu [23].
Ačkoliv tedy skoro polovina (45,3 %) našich pacientů s nově diagnostikovaným bronchogenním karcinomem byla kategorizována NRS do „nutričního rizika“, většina měla přiměřenou tělesnou hmotnost. Nasvědčuje tomu medián BMI 25,4 (rozmezí 15,4 – 48,0) při mediánu věku 64,9 roku (rozmezí 29 – 83 roků). I když hodnota BMI korelovala s hodnotou NRS (rS = – 0,354, p < 0,001), u pacientů v kategorii NRS ≥ 3 byl medián BMI 23,5 (rozmezí 17,0 – 41,2). Za normální hodnotu BMI, bez ohledu na pohlaví a věk, se považuje rozmezí 18,5 – 24,9 kg/ m2. V pokročilejším věku však bývá hodnota BMI zřetelně vyšší než u mladších jedinců. Proto se považuje u pacientů starších než 65 roků za normální rozmezí BMI 22 – 29 kg/ m2, takže pro malnutrici může svědčit již hodnota nižší než 22 kg/ m2 [16,24]. Vidíme tedy, že medián hodnoty BMI byl i u pacientů v „nutričním riziku“ stále v rozmezí normálu pro BMI. Počáteční známky nádorové malnutrice tedy bývají velmi často přehlédnuty u pacientů, kteří spadají do nebo nad škálu indexu tělesné hmotnosti pro přiměřenou hmotnost i navzdory významné ztrátě předchozí hmotnosti před zahájením léčby. Segura et al ve své studii ukázali, že ačkoliv 70 % pacientů (n = 781) v pokročilém klinickém stadiu nádorového onemocnění (různé diagnózy) před zahájením léčby signifikantně zhublo (medián zhubnutí 5,6 %), jen 6,5 % pacientů mělo BMI nižší než 18,5 kg/ m2 [25]. Také naší studií u pacientů s bronchogenním karcinomem lze potvrdit, že pouhá hodnota BMI tedy často není schopna identifikovat pacienty v riziku malnutrice. Pouze 6,6 % všech našich pacientů mělo hodnotu BMI nižší než 20 kg/ m2 (věk 64,9 roku, rozmezí 29 – 83 roků), což je mezní hodnota rizikové hodnoty BMI při kategorizaci starších pacientů (nad 65 let) dle NRS [16,17].
Protože hodnoty sérových hladin albuminu a CRP hrají svoji roli v predikci nežádoucích účinků a prognóze přežití onkologických pacientů, a to nezávislé na klinickém stadiu nádoru [11,12,26], úkolem této práce bylo ohodnotit korelaci předléčebné sérové koncentrace albuminu a CRP s hodnotou skóre NRS. V úvahu byla brána vylučující kritéria zmíněná v metodice.
Pacienti v „nutričním riziku“ měli statisticky významně nižší hodnoty sérové koncentrace albuminu než pacienti s „akceptovatelným“ skóre NRS (p = 0,001). Jednotlivé hodnoty sérových hladin albuminu různých kategorií NRS jsou uvedeny v tab. 3 a grafech 5, 6. Lze pozorovat, že s rostoucí hodnotou skóre NRS klesá hodnota koncentrace albuminu (rS = – 0,373; p < 0,001). Ačkoliv medián hodnoty albuminu u pacientů v „nutričním riziku“ (38,0; rozmezí 23,8 – 48,5) ještě není na stanovené hranici hypoalbuminemie (fyziologická koncentrace sérového albuminu je 35 – 53 g/ l), této hranici se blíží. Gioulbasanis et al ve své studii u pacientů s metastatickým karcinomem plic, jejichž nutriční stav byl hodnocen screeningovou metodou MNA, ukázali, že medián sérové hladiny albuminu klesal spolu se závažnějším skóre nutričního stavu [19]. Také Forrest et al ve své studii pozorovali menší dysbalance v sérových hladinách albuminu od fyziologické hodnoty, kdy pouze 10 % pacientů (n = 109) s inoperabilním karcinomem plic mělo před léčbou sérovou hypoalbuminemii (≤ 35 g/ l) [27].
Je nutné ovšem podotknout, že při interpretaci výsledků vyhodnocování sérové hladiny albuminu je potřeba vždy přihlédnout k tomu, že snížení sérového albuminu může také odrážet funkční stav jater nebo stav hydratace pacienta. Sérová hladina albuminu tedy vždy neukazuje jen na stav výživy [28]. Někteří autoři navíc poukazují, že snížené hladiny albuminu mohou být následkem jeho zvýšeného transkapilárního průniku kvůli zvýšené mikrovaskulární propustnosti [29].
Podobná situace nastává při hodnocení sérových hladin CRP. Také byl (stejně tak jako u albuminu) prokázán statisticky významný rozdíl v hladinách CRP v různých kategoriích NRS, kdy se zvyšující se hodnotou skóre NRS rostla i plazmatická hodnota CRP (rS = 0,290; p = 0,001). Medián hodnoty CRP u pacientů v „nutričním riziku“ ve srovnání s pacienty s „akceptovatelným skóre“ NRS byl výrazně zvýšený (22,3 vs 7,8; p < 0,001). Jednotlivé hodnoty sérových hladin CRP různých kategorií NRS jsou uvedeny v tab. 3 a grafech 7, 8. Není vyloučeno, že u našich pacientů by mohla zvýšená plazmatická hodnota CRP odrážet nepodchycenou přidruženou infekci u některého pacienta. Akutní infekce jsou obvykle spojené s výrazným zvýšením sérové koncentrace CRP společně s navýšením počtu leukocytů během relativně krátké doby. Pokud je tomu tak, byl by tento jev spojen také se zvýšením hladiny leukocytů a takový pacient by pak unikl našim vylučujícím kritériím. Nicméně také ve studii autorů Forresta et al byly sérové koncentrace CRP před zahájením léčby zvýšeny (CRP > 10 mg/ l) až u 75 % pacientů s karcinomem plic (n = 109). Ačkoli bílé krvinky korelovaly s koncentrací CRP, bylo v této studii také uvedeno, že velikost tohoto vztahu byla malá [27]. To naznačuje, že zde infekce nemusela být hlavním podnětem k zvýšené koncentraci CRP. Slabý stupeň tkáňového stresu kvůli přítomnosti nádorových buněk má za následek zánětlivou odpověď a stává se podnětem pro produkci CRP. Taktéž ve výše zmíněné studii u pacientů s metastatickým karcinomem plic, jejichž nutriční stav byl hodnocen metodou MNA, se ukázalo, že při vyšším skóre nutričního rizika byl rovněž medián sérové hladiny CRP signifikantně zvýšen [19]. Tento výsledek tedy koresponduje s výsledkem naší studie. Scott et al ve své studii u pacientů s pokročilým karcinomem plic (n = 106) ukázali, že s rostoucí koncentrací CRP roste i podíl zhoršeného nutričního stavu a horší prognózy [30]. Zvýšené koncentrace CRP vlivem aktivního neoplastického procesu u onkologicky nemocných tak poukazují na vývoj syndromu nádorové kachektizace [10,29]. Mnoho studií ukazuje, že tyto markery systémové zánětlivé odpovědi korelují s tolerancí a klinickými výsledky léčby (včetně přežití) u různých solidních nádorů nezávisle na klinickém stadiu. Můžeme tedy říci, že výše uvedenými signifikantními korelacemi hodnoty skóre NRS s těmito laboratorními markery se potvrzuje použitelnost NRS také při předpovědi výsledků léčby.
Závěr
Ačkoliv se pacienti před zahájením onkologické léčby zdáli být na první pohled v relativně dobrém výživovém stavu, téměř polovina našich pacientů spadala do rizikové kategorie NRS. Při absenci provedení screeningu rizika malnutrice tak mohou být tito pacienti přehlédnuti a v průběhu léčby se u nich může nutriční alterace dále prohlubovat se všemi negativními důsledky. NRS tak nabízí doplňkovou informaci, která může přispět k plánování onkologické léčby u nutričně rizikových pacientů ve smyslu vhodně zvolené podpůrné terapie (včetně zahájení časné nutriční intervence).
Signifikantní korelace hodnoty skóre NRS s často v praxi používanými ukazateli nutričního stavu a systémové zánětlivé odpovědi, které v mnoha studiích korelují s prognózou přežívání u různých onkologických diagnóz, poukazuje také na možnou použitelnost NRS při předpovědi výsledků léčby. NRS tak nabízí standardizovaný, jednoduchý a ověřený přístup screeningu rizika malnutrice v onkologické praxi.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
Mgr. Petr Illa
Klinika nemocí plicních a TBC LF MU a FN Brno
Jihlavská 20
635 00 Brno
e-mail: petr.illa@seznam.cz
Obdrženo: 12. 1. 2014
Přijato: 16. 2. 2014
Sources
1. Dewys WD, Begg C, Lavin PT et al. Prognostic effect of weight loss prior to chemotherapy in cancer patients. Am J Med 1980; 69(4): 491 – 497.
2. Chute CG, Greenberg ER, Baron J et al. Presenting conditions of 1539 population‑based lung cancer patients by cell type and stage in New Hampshire and Vermont. Cancer 1985; 56(8): 2107 – 2111.
3. Ross PJ, Ashley S, Norton A et al. Do patients with weight loss have a worse outcome when undergoing chemotherapy for lung cancers? Br J Cancer 2004; 90(10): 1905 – 1911.
4. Buccheri G, Ferrigno D. Importance of weight loss definition in the prognostic evaluation of non‑small‑cell lung cancer. Lung Cancer 2001; 34(3): 433 – 440.
5. Jeremic B, Milicic B, Dagovic A et al. Pretreatment clinical prognostic factors in patients with stage IV non‑small cell lung cancer (NSCLC) treated with chemotherapy. J Cancer Res Clin Oncol 2003; 129(2): 114 – 122.
6. van Eys J. Effect of nutritional status on response to therapy. Cancer Res 1982; 42 (Suppl): 747 – 753.
7. Simons JP, Schols AM, Buurman WA et al. Weight loss and low body cell mass in males with lung cancer: relationship with systemic inflammation, acute phase response, resting energy expenditure and catabolic and anabolic hormones. Clin Sci 1999; 97(2): 215 – 223.
8. Martín F, Santolaria F, Batista N et al. Cytokine levels (IL‑6 and IFN ‑ gamma), acute phase response and nutritional status as prognostic factors in lung cancer. Cytokine 1999; 11(1): 80 – 86.
9. O‘Gorman P, McMillan DC, McArdle CS. Prognostic factors in advanced gastrointestinal cancer patients with weight loss. Nutr Cancer 2000; 37(1): 36 – 40.
10. Tisdale MJ. Cachexia in cancer patients. Nat Rev Cancer 2002; 2(11): 862 – 871.
11. Forrest LM, McMillan DC, McArdle CS et al. Comparison of an inflammation‑based prognostic score (GPS) with performance status (ECOG) in patients receiving platinum‑based chemotherapy for inoperable non‑small‑cell lung cancer. Br J Cancer 2004; 90(9): 1704 – 1705.
12. McMillan DC. An inflammation‑based prognostic score and its role in the nutrition‑based management of patients with cancer. Proc Nutr Soc 2008; 67(3): 257 – 262. doi: 10.1017/ S0029665108007131.
13. Murry D, Riva L, Poplack DG. Impact of nutrition on pharmacokinetics of antineoplastic agents. Int J Cancer 1998; 11 : 48 – 51.
14. Watanabe H, Yamamoto N, Tamura T et al. Study of paclitaxel and dose escalation of cisplatin in patients with advanced non‑small cell lung cancer. Jpn J Clin Oncol 2003; 33(12): 626 – 630.
15. Kondrup J, Rasmussen HH, Hamberg O et al. Nutritional risk screening (NRS 2002): a new method based on an analysis of controlled clinical trials. Clin Nutr 2003; 22(3): 321 – 336.
16. Kondrup J, Allison SP, Elia M et al. ESPEN guidelines for nutrition screening 2002. Clin Nutr 2003; 22(4): 415 – 421.
17. Tomíška M. Nutriční rizikový screening v onkologické ambulanci. Medical Tribune 2008; 1 : 15.
18. Arrieta O, Michel Ortega RM, Villanueva ‑ Rodríguez Get al. Association of nutritional status and serum albumin levels with development of toxicity in patients with advanced non‑small cell lung cancer treated with paclitaxel‑cisplatin chemotherapy: a prospective study. BMC Cancer 2010; 50(10). doi: 10.1186/ 1471 ‑ 2407 ‑ 10 ‑ 50.
19. Gioulbasanis I., Baracos VE, Giannousi Z et al. Baseline nutritional evaluation in metastatic lung cancerpatients: Mini Nutritional Assessment versus weightloss history. Ann Oncol 2011; 22(4): 835 – 841. doi: 10.1093/ annonc/ mdq440.
20. Bozzetti F, Mariani L, Lo Vullo S et al. The nutritional risk in oncology: a study of 1453 cancer outpatients. Support Care Cancer 2012; 20(8): 1919 – 1928. doi: 10.1007/ s00520 ‑ 012 ‑ 1387 ‑ x.
21. Orreval Y, Tishelman C, Permert J et al. Nutritional support and risk status among cancer patients in palliative home care service. Support Care Cancer 2009; 17(2): 153 – 161. doi: 10.1007/ s00520 ‑ 008 ‑ 0467 ‑ 4.
22. Deng H, Seidel K, Bruemmer B et al. Impact of patient weight on non‑relapse mortality after marrow transplantation. Bone Marrow Trasnplant 1995; 15(3): 461 – 468.
23. Tomíšková M, Tomíška M, Illa P et al. Nutritional risk screening predicts tumor response in lung cancer patients. J Thor Oncol 2009; 4(9): 435 – 436.
24. Lochs H, Allison SP, Meier R et al. Introductory to the ESPEN Guidelines on Enteral Nutrition:terminology, definitions and general topics. Clin Nutr 2006; 25(2): 180–186.
25. Segura A, Pardo J, Jara C et al. An epidemiological evaluation of the prevalence of malnutrition in Spanish patients with locally advance or metastatic cancer. Clin Nutr 2005; 24(5): 801 – 814.
26. Forrest LM, McMillan DC, McArdle CS et al. Evaluation of cumulative prognostic scores based on the systemic inflammatory response in patients with inoperable non‑small‑cell lung cancer. Br J Cancer 2003; 89(6): 1028 – 1030.
27. Forrest LM, McMillan DC, McArdle CS et al. Comparison of an inflammation‑based prognostic score (GPS) with performance status (ECOG) in patients receiving platinum‑based chemotherapy for inoperable non‑small‑cell lung cancer. Br J Cancer 2004; 90(9): 1704 – 1706.
28. Doweiko JP, Nompleggi DJ. The role of albumin in human physiology and pathophysiology, Part III: albumin and disease states. J Parent Enteral Nutr 1991; 15(4): 476 – 482.
29. Tomíška M. Syndrom nádorové anorexie a kachexie. Onkologie 2008; 2(3): 174–178.
30. Scott HR, McMillan DC, Forrest LM et al. The systemic inflammatory response, weight loss, performance status and survival in patients with inoperable non‑small cell lung cancer. Br J Cancer 2002; 87(3): 264 – 267.
Labels
Paediatric clinical oncology Surgery Clinical oncology
Article was published inClinical Oncology

2014 Issue 4-
All articles in this issue
- Paraneoplastic Vasculitis in a Patient with Cervical Cancer
- Acupuncture in the Treatment of Symptoms of Oncological Diseases in the Western World
- Dendritic Cell Vaccines Against Non‑ small Cell Lung Cancer – an Emerging Therapeutic Alternative
- Pacient s Cowdenovým syndromem způsobeným mutací v genu PTEN (archiv 2. LF UK a FN v Motole)
- Anticipated Efficacy of HPV Vaccination in Prophylaxis Against Nongenital Cancers
- The Cost Study of First- line Treatment of Metastatic Colorectal Carcinoma with Bevacizumab- containing Regimen in the Czech Republic
- Screening of Malnutrition Risk Versus Indicators of Nutritional Status and Systemic Inflammatory Response in Newly Diagnosed Lung Cancer Patients
- Relation between Carbonic Anhydrase IX Serum Level, Hypoxia and Radiation Resistance of Head and Neck Cancers
- Brazilian Story of the R337H p53 Mutation
- Impact of Anakinra Treatment on Cytokine and Lymphocytes/ Monocytes Profile of an Erdheim-Chester Patient
- Positron Emission Tomography Combined with Computed Tomography for Diagnosis of Synchronous Tumors
- Clinical Oncology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Brazilian Story of the R337H p53 Mutation
- Acupuncture in the Treatment of Symptoms of Oncological Diseases in the Western World
- Paraneoplastic Vasculitis in a Patient with Cervical Cancer
- Screening of Malnutrition Risk Versus Indicators of Nutritional Status and Systemic Inflammatory Response in Newly Diagnosed Lung Cancer Patients
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

