-
Články
Top novinky
Reklama- Vzdělávání
- Časopisy
Top články
Nové číslo
- Témata
Top novinky
Reklama- Kongresy
- Videa
- Podcasty
Nové podcasty
Reklama- Kariéra
Doporučené pozice
Reklama- Praxe
Top novinky
ReklamaKomentár k aktuálnym odporúčaniam v liečbe diabetu 2. typu
Comments on current guidelines of type 2 diabetes mellitus treatment
In an effort to facilitate the widest possible application of recent findings in diabetology and the related medical fields, with regard to characteristics of medicines and current possibilities of using modern procedures, but also to their limitations due to the financial capacities of health insurance companies, SDS innovates its therapeutic recommendations for the treatment of diabetes mellitus on a regular basis. The most recent recommendations were issued by SDS in August 2016. The review discusses and describes several factors which the authors considered during their preparation: (1) Compliance with the findings of evidence-based medicine, compliance with reference recommendations (therapeutic recommendations ADA/EASD), compliance with summary characteristics of active substances in the treatment of diabetes mellitus and approved possibilities of their use, and compliance with indicative restrictions (IO) which define medical and economic conditions for health insurance covered treatment. (2) Certain departure from the “glucocentric” approach to therapy, in favour of the approach preferring the selection of drugs based on clinical characteristics of the patient and proven benefits/risks of individual drugs (3) Preference of groups as well as individual active substances within groups based on evidence medicine regarding the individual active substances for specific patient groups. (4) Emphasis on individualization of goals for glycemic control (5) Emphasis on the right classification of diabetes mellitus as the basic condition for the selection of an optimum therapeutic procedure, and (6) Emphasis on education and overcoming of clinical inertia, and patient medication adherence and medication “literacy” as the basic condition for successful therapy. The discussion also considers the outcomes of the most recent studies including of the studies focusing on empagliflozin and liraglutide, as well as recent modifications of the therapeutic recommendations of the American and Canadian Diabetes Association.
Key words:
type 2 diabetes mellitus – therapeutic recommendations – algorithm – empagliflozin – liraglutide
Autoři: Emil Martinka
Působiště autorů: Národný endokrinologický a diabetologický ústav, n. o., Ľubochňa, Slovenská republika
Vyšlo v časopise: Vnitř Lék 2017; 63(3): 211-217
Kategorie: Doporučené postupy
Souhrn
V snahe čo najširšej aplikácie aktuálnych poznatkov v diabetológii a príbuzných medicínskych odborov, s ohľadom na charakteristiky liekov a aktuálne možnosti využívania moderných postupov, ale aj ich limitácie finančnými možnosťami zdravotných poisťovní, Slovenská diabetologická spoločnosť (SDS) pravidelne inovuje svoje terapeutické odporúčania pre liečbu diabetes mellitus. Posledné odporúčania SDS vydala v auguste roku 2016. V prehľadovom článku sa diskutuje a zdôvodňuje niekoľko faktorov, o ktoré sa autori opierali pri ich tvorbe: (1) Súlad s poznatkami medicíny dôkazov, súlad s referenčnými odporúčaniami (terapeutické odporúčania ADA/EASD), súlad so súhrnnými charakteristikami účinných látok v liečbe diabetes mellitus a schválených možnostiach ich používania a súlad s indikačnými obmedzeniami (IO), ktoré definujú medicínsko-ekonomické podmienky pre liečbu hradenú zo zdravotného poistenia. (2) Odklon od „glukocentrického“ prístupu k liečbe, k prístupu, ktorý preferuje výber farmák podľa klinických charakteristík pacienta a dokázaných benefitov/rizík jednotlivých farmák. (3) Preferencia skupín ako aj jednotlivých účinných látok v rámci skupín vychádzajúca z medicíny dôkazov pri jednotlivých účinných látkach pre konkrétne skupiny pacientov. (4) Dôraz na individualizáciu cieľov pre glykemickú kontrolu. (5) Dôraz na správnu klasifikáciu diabetes mellitus (DM) ako základný predpoklad pre výber optimálneho terapeutického postupu a (6) Dôraz na edukáciu a prekonávania klinickej inercie a adherencie pacienta k liečbe a „gramotnosti“ užívateľov liekov ako základného predpokladu úspešnej liečby. Diskusia sa opiera aj o výsledky najnovších štúdií vrátane štúdií s empagliflozínom a liraglutidom ako aj nedávne úpravy v terapeutických odporúčaniach americkej a kanadskej diabetologickej asociácie.
Kľúčové slová:
algoritmus – diabetes mellitus 2. typu – empagliflozín – liraglutid – terapeutické odporúčaniaÚvod
V snahe čo najširšej aplikácie aktuálnych poznatkov v diabetológii a príbuzných medicínskych odborov, s ohľadom na charakteristiky liekov a aktuálne možnosti využívania moderných postupov, ale aj ich limitácie finančnými možnosťami zdravotných poisťovní, SDS pravidelne inovuje svoje terapeutické odporúčania pre liečbu diabetes mellitus [21]. Aktuálne odporúčania pre liečbu diabetes mellitus 2. typu (DM2T) zdôrazňujú a vychádzajú z niekoľkých faktorov:
- súlad s poznatkami medicíny dôkazov (evidence-based medicine – EBM), súlad s referenčnými odporúčaniami (terapeutické odporúčania ADA/EASD), súlad so súhrnnými charakteristikami lieku (SPC), čo sú právne záväzné informácie o lieku a schválených možnostiach jeho používania) a súlad s indikačnými obmedzeniami (IO), ktoré definujú medicínsko-ekonomické podmienky pre liečbu hradenú zo zdravotného poistenia [1,7,16,23]
- odklon od „glukocentrického“ prístupu k liečbe, k prístupu, ktorý preferuje výber farmák podľa klinických charakteristík pacienta a EBM dokázaných benefitov/rizík jednotlivých farmák [17,31]
- preferencia liekových skupín ako aj jednotlivých účinných látok v rámci skupín vychádzajúca z EBM pri jednotlivých účinných látkach pre konkrétne skupiny pacientov [8,17,25–27,31]
- zdôraznenie individualizácie cieľov pre glykemickú kontrolu [3,4,16]
- zdôraznenie správnej klasifikácie diabetes mellitus ako základného predpokladu pre výber optimálneho terapeutického postupu [19]
- zdôraznenie významu edukácie a prekonávania klinickej inercie, adherencie pacienta a gramotnosti užívania liekov ako základného predpokladu úspešnej liečby [11]
Ad 1. Súlad s EBM, s odporúčaniami ADA/EASD, s SPC a s IO
Aktuálne odporúčania SDS vychádzajú jednak zo štandardných princípov opierajúcich sa o najnovšie odporúčania ADA/EASD a súčasne z najnovších poznatkov opierajúcich sa o EBM. Tie v posledných rokov ovplyvnili výsledky viacerých štúdií zaoberajúcich sa benefitom intenzívnej glykemickej kontroly a jej individualizácie (ACCORD, ADVANCE, post UKPDS follow-up) [3,4,6,14], zdôrazňujúcich komplexný prístup k liečbe (STENO-2 follow-up) a samozrejme výsledky štúdií s inhibítormi SGLT2 (EMPA-REG OUTCOME) a agonistami GLP1 receptorov (LEADER, SUSTAIN-6) [17,18,30], ktoré po rokoch sklamaní a rozpakov priniesli nielen presvedčivé dôkazy o morbiditno-mortalitnom benefite za definovaných okolností, ale prehodnotili aj naše doterajšie nazerania na ciele liečby a naznačili nové trendy [17,31]. Zatiaľ čo medicínske možnosti a okolnosti použitia definujú súhrnné informácie o lieku (SPC), ktoré sú medzinárodné a súčasne právne záväzné, možnosti využívania liečby hradenej zo zdravotného poistenia definujú indikačné obmedzenia, ktoré je v súčasnej dobe možné považovať za akceptovateľné [23].
Ad 2. Odklon od „glukocentrického“ prístupu a výber farmák podľa benefitov/rizík dokázaných EBM a podľa klinických charakteristík pacienta
Donedávna sa jednotlivé farmaká hodnotili predovšetkým podľa efektu na pokles glykémie, mieru poklesu HbA1c, riziko hypoglykémie, vplyv na telesnú hmotnosť, nežiaduce účinky a ekonomické nároky liečby [16]. Hoci tieto parametre zostávajú aj naďalej dôležitými charakteristikami jednotlivých terapeutických skupín a účinných látok, čoraz viac sa uprednostňuje prístup k liečbe s preferenciou výberu príslušnej účinnej látky podľa klinických charakteristík pacienta s ohľadom na benefity/riziká príslušného lieku potvrdené EBM. Takýto prístup podnietili a umožnili najmä výsledky 3 nedávnych štúdií: EMPA-REG OUTCOME s empagliflozínom, LEADER s liraglutidom a SUSTAIN-6 so semaglutidom, ktoré preukázali kardiovaskulárny (KV) morbiditno-mortalitný benefit u pacientov s už prekonanou KV príhodou alebo prítomným KV ochorením. Ten spočíval v redukcii KV úmrtnosti (empagliflozín, liraglutid), priaznivom vplyvne na srdcové zlyhávanie (empagliflozín) a redukcii rizika cievnej mozgovej príhody a potreby periférnej a koronárnej revaskularizácie (semaglutid), tab. 1. Ak teda pacient spĺňa charakteristiky vyššie uvedeného KV rizika (prekonaná KV príhoda, prítomné KV ochorenie), mala by byť v jeho liečbe uvážená aj liečba empagliflozínom alebo liraglutidom [21]. Rovnaké odporúčanie ako SDS uvádza aj najnovšie odporúčanie ADA [1], kanadskej diabetologickej spoločnosti [7], odporúčania švajčiarskej diabetologickej spoločnosti a ďalšie. Semaglutid nebol zatiaľ do klinickej praxe uvedený.
Tab. 1. Výsledky štúdií kardiovaskulárnej bezpečnosti SGLT2 inhibítora empagliflozínu a agonistov GLP1 receptora (liraglutid, semaglutid a lixisenatid) 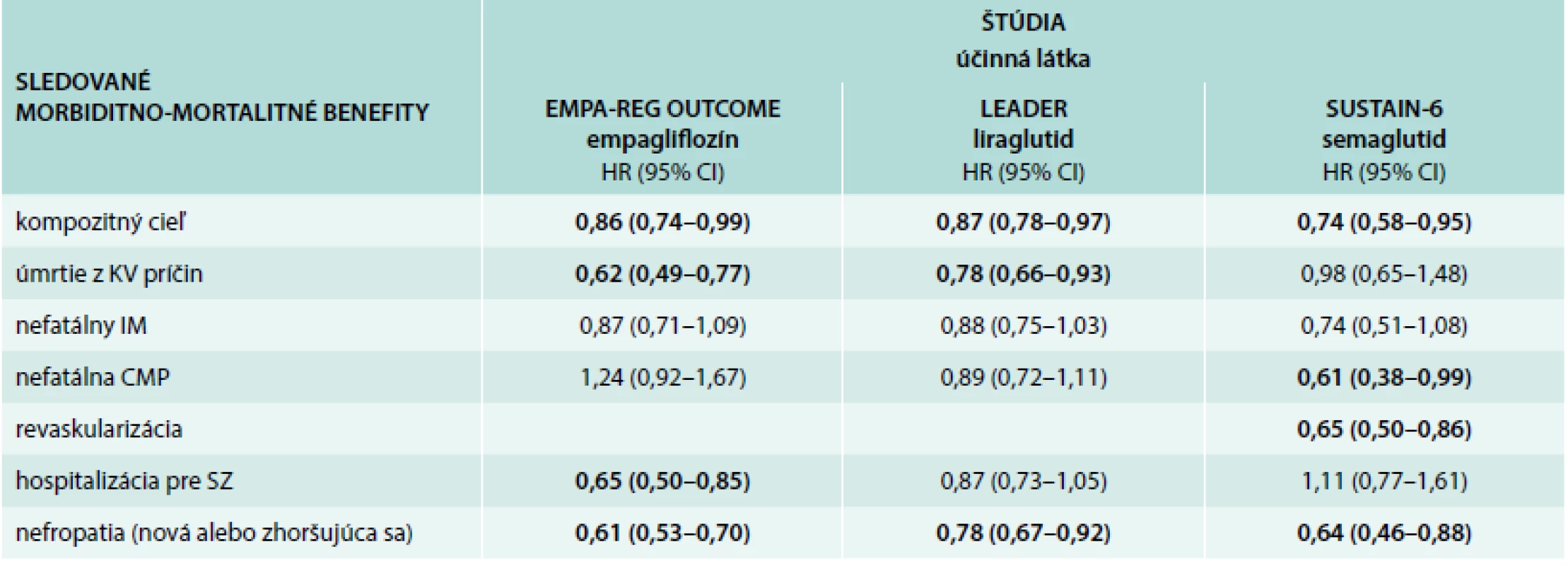
CMP – cievna mozgová príhoda IM – infarkt myokardu KV – kardiovaskulárny SZ – srdcové zlyhávanie Ad 3. Preferenčný výber liekových skupín a účinných látok podľa EBM pre skupiny pacientov s rovnakou klinickou charakteristikou
Efekt jednotlivých skupín perorálnych antidiabetík (PAD) na zníženie glykémie a HbA1c je porovnateľný. Rozdiely sú však v podiele pacientov, ktorí dosiahli požadované kritériá, vo vplyve na telesnú hmotnosť, vo výskyte hypoglykémií, v závažnosti nežiaducich účinkov, potenciálnych rizikách a v kontraindikáciách, možnostiach použitia pri poklese renálnych funkcií či pri hepatálnom poškodení a ďalších okolnostiach. Zásadnou problematikou pri hodnotení PAD, ktorej sa v súčasnosti venuje azda najviac pozornosti, je otázka KV rizika/KV benefitu jednotlivých účinných látok. Dôvodom je skutočnosť, že KV ochorenia sú u pacientov s DM2T hlavnou príčinou morbidity a mortality. Pozornosť sa však venuje aj vplyvu na funkcie obličiek a onkologickej morbidite/mortalite. V tejto súvislosti sa poukazuje, že rozdiely v morbiditno-mortalitných benefitoch a rizikách nie sú iba medzi skupinami, ale aj medzi jednotlivými účinnými látkami v rámci rovnakých skupín antidiabetík. Ako sa ukázalo aj historicky, ani v jednej zo skupín sa neuplatňuje komplexný „class efekt“, čo zdôrazňuje potrebu individuálneho hodnotenia každej účinnej látky zvlášť a zdôvodňuje preferenčný výber niektorých z nich. Takýto postoj sa uplatňuje aj v odporúčaní SDS [21]. SDS z hľadiska bezpečnosti hodnotí jednotlivé účinné látky jednak na základe dokázaných morbiditno mortalitných benefitov, jednak na základe nežiaducich účinkov a oficiálnych varovaní FDA.
Hendikep na základe známych nežiaducich účinkov alebo varovaní FDA
Rozdiely jestvujú medzi účinnými látkami všetkých terapeutických skupín antidiabetík. Z bigvanidov zostal v klinickej praxi iba metformín, a to z dôvodu závažných nežiaducich účinkov ostatných zástupcov tejto skupiny (laktátová acidóza). Podobne pri prípravkoch na báze sulfonylurey jestvujú rozdiely v riziku hypoglykémie, prírastku na hmotnosti, a najmä riziku KV mortality, ktoré väčšina prípravkov so sulfonylureou zvyšuje [27]. Výnimkou je gliklazid MR, ktorý má riziko hypoglykémie porovnateľné s gliptínmi, je kardiovaskulárne bezpečný, a naviac, prejavuje aj dlhodobý renálny benefit [27,31]. Rovnako pri agonistoch PPARg receptorov zostal v Európe v klinickom používaní iba pioglitazón, pre hepatotoxický účinok troglitazónu a riziko zvýšeného výskytu KV príhod a úmrtia pri podávaní rosiglitazónu [8,25,26]. Pri gliptínoch (inhibítoroch DPP4), ktoré v porovnaní so sulfonylureou vedú k významne nižšiemu výskytu hypoglykémie a nevedú k prírastku na hmotnosti, sú varovaním FDA zaťažené prípravky saxagliptín a alogliptín pre potenciálne riziko srdcového zlyhávania [9]. Takéto varovanie však neplatí pre sitagliptín, ktorý preukázal KV bezpečnosť [13], ani pre linagliptín. Pri inhibítoroch SGLT2 (gliflozínoch) vydala FDA nedávno varovanie pre prípravky kanagliflozín a dapagliflozín v súvislosti s rizikom akútneho renálneho poškodenia a amputácií nohy [9]. Okrem uvedených morbiditno mortalitných benefitov/rizík sa pri výbere s potenciálom preferencie uplatňujú aj ďalšie vlastnosti, ako je možnosť podávania s ohľadom na funkcie obličiek a pečene [21].
Preferencia na základe EBM dokázaného benefitu
Nedávno boli publikované výsledky 3 klinických štúdií zameraných na KV riziko novších molekúl u pacientov s vysokým KV rizikom, ktorí už prekonali niektorú z KV príhod alebo mali prítomné KV ochorenie. Všetky tieto štúdie nielenže potvrdili KV bezpečnosť, ale súčasne dokumentovali aj morbiditno-mortalitný benefit hodnotených farmák. V prvej z nich (EMPA-REG OUTOME) viedol empagliflozín k signifikantnému poklesu rizika primárneho kompozitného cieľa, ktorý pozostával z nefatálneho infarktu myokardu, nefatálnej cievnej mozgovej príhody a kardiovaskulárneho úmrtia. Nedosiahol sa síce pokles výskytu samotných KV príhod, bol však dokázaný výrazný mortalitný benefit, ktorý predstavoval redukciu KV úmrtí až o 38 % a ktorý pravdepodobne súvisel najmä s priaznivým efektom na srdcové zlyhávanie. Liečba empagliflozínom viedla k signifikantnému poklesu hospitalizácií a úmrtí pre srdcové zlyhávanie až o 39 %. Okrem toho liečba empagliflozínom viedla k signifikantnému spomaleniu progresie nefropatie o 42 % [15,30,31]. Pri ostatných inhibítoroch SGLT2 sa výsledky štúdií zameraných na kardiovaskulárny benefit ešte len očakávajú. Priaznivý kardiovaskulárny efekt sa na základe metaanalýz predbežne javí aj pri dapagliflozíne [28].
Pri agonistoch GLP1 receptorov preukázala kardiovaskulárny benefit štúdia LEADER s liraglutidom [17], liečba ktorým rovnako viedla k signifikantnému poklesu rizika primárneho kompozitného cieľa. Ten podobne ako v predošlej štúdii pozostával z nefatálneho infarktu myokardu, nefatálnej cievnej mozgovej príhody a KV úmrtia. Liečba liraglutidom sa spájala so signifikantne nižšou KV mortalitou (o 22 %) a redukciou nefropatie (rovnako o 22 %). Trend redukcie výskytu nefatálneho infarktu a nefatálnej cievnej mozgovej príhody nedosiahol štatistickú významnosť. Tá sa však dosiahla v prípade iného dlho účinkujúceho agonistu GLP1 receptorov semaglutidu v štúdii SUSTAIN-6, ktorej výsledky preukázali signifikantný pokles nefatálnej cievnej mozgovej príhody (až o 39 %) a tiež signifikantný pokles potreby periférnej a koronárnej revaskularizácie (o 35 %), tab. 1 [18].
Miesto DPP4i, SGLT2i a aGLP1R v terapeutickom algoritme
Ako už bolo uvedené, najnovšia inovácia americkej diabetologickej asociácie (ADA) pre liečbu diabetes mellitus 2. typu z roku 2017 odporúča uvážiť liečbu empagliflozínom alebo liraglutidom u pacientov s prítomným kardiovaskulárnym ochorením s cieľom redukcie mortality [1]. Podobné odporúčanie uvádza aj kanadská diabetologická spoločnosť [7] a ďalšie spoločnosti. Takéto odporúčanie vyplýva aj z aktuálneho terapeutického odporúčania SDS [21]. Odpovedať však na otázku, aké je vzájomné postavenie SGLT2 inhibítorov (SGLT2i, resp. empagliflozínu) a agonistov GLP1 receptora (resp. liraglutidu), a teda u ktorých pacientov preferovať príslušný prípravok, nie je jednoduché ani jednoznačné a názor SDS môže byť preto iba orientačný a pracovný s cieľom napomôcť pri rozhodovaní v praxi.
Ak sa jedná o pacienta v úvodných štádiách diabetu, ktorý neprekonal KV príhodu, resp. nemá prítomné KV ochorenie, sa agonista GLP1 receptora (aGLP1R) javí ako vhodný výber liečby najmä v kombinácii s metformínom. V porovnaní s inými možnosťami liečby aGLP1R ponúkajú na tejto pozícii nielen lepší efekt na zníženie glykémií a HbA1c, ale aj efekt na KV rizikové faktory, ako je krvný tlak, telesná hmotnosť, či parametre chronického subklinického zápalu pri nízkom riziku hypoglykémie a nežiadúcich účinkov liečby [24]. Vzhľadom k injekčnému podaniu 1-krát denne až 1-krát týždenne je tiež predpoklad lepšej adherencie pacienta k liečbe. Využitie SGLT2i na tejto pozícii zatiaľ neumožňuje indikačné obmedzenie (IO). Pri výbere do trojkombinácie k metformínu a prípravku sulfonylurey výber medzi aGLP1R a SGLT2i záleží od úvahy lekára a ďalších charakteristík pacienta [2,22,28].
Ak sa jedná o pacienta s už prekonanou KV príhodou, je možnosťou výberu SGLT2i alebo aGLP1R s ohľadom na IO. Ak sa jedná súčasne o pacienta s prejavmi srdcového zlyhávania, je favoritom SGLT2i empagliflozín, ktorý má EBM dôkaz priaznivého vplyvu na srdcové zlyhávanie a redukciu mortalitných dôsledkov už prítomných KV príhod. Ak sa jedná o pacienta, ktorý prekonal cievnu mozgovú príhodu, mohlo by byť vhodnou voľbou použitie aGLP1R liraglutidu, a to najmä z nepriameho dôvodu, že iný dlhodobo účinkujúci aGLP1R semaglutid (zatiaľ nebol uvedený do klinickej praxe) viedol k významnej redukcii výskytu tejto komplikácie. Hazard ratio (HR) a horný konfidenčný interval (CI) tejto komplikácie bol pri liraglutide v štúdii LEADER priaznivejší než pri empagliflozíne v štúdii EMPA-REG OUTCOME (tab. 1), hoci ani pri jednom z liekov sa nejednalo o štatisticky významný efekt. Na druhej strane, empagliflozín prejavoval mortalitný benefit aj u pacientov po cievnej mozgovej príhode [31].
Oba prípravky pravdepodobne znižujú mortalitu odlišným spôsobom. Kým pri empagliflozíne sa okrem zníženia „preloadu“ a „afterloadu“ v dôsledku diuretického efektu uvažuje o zlepšení energetického metabolizmu myokardu s nižšou spotrebou kyslíka a zvýšenou dodávkou kyslíka vďaka vyššiemu hematokritu) [12], pri liraglutide sa uvažuje o komplexnom efekte vedúcom k spomaleniu progresie aterosklerózy [2,22,29]. Mechanizmy, ktorými prípravky prispievajú k mortalitnému benefitu, však vyžadujú ďalšie štúdie.
Ad 4. Zdôraznenie individualizácie cieľov pre glykemickú kontrolu
Intenzívna liečba? Áno, v úvode ochorenia!
Pre prognózu pacienta je rozhodujúci stav glykemickej kontroly počas prvých 10 rokov. Ukázalo sa, že normalizácia glykémie počas prvých rokov ochorenia sa z dlhodobého hľadiska významne podieľa na redukcii nielen mikrovaskulárnych ale aj makrovaskulárnych komplikácií vrátane infarktu myokardu a úmrtia z akejkoľvek príčiny [14]. Na druhej strane, snaha o normalizáciu glykémií u pacientov s dlhšie trvajúcim diabetom a už prekonanou KV príhodou, resp. už prítomným KV ochorením (ale aj inými vážnymi komorbiditami) síce prispieva k ďalšej redukcii progresie retinopatie a nefatálneho infarktu myokardu, súčasne však môže zvyšovať riziko fatálneho či nefatálneho srdcového zlyhávania a úmrtia z kardiovaskulárnej či inej príčiny [3]. SDS preto podobne ako iné spoločnosti odporúča individualizáciu cieľových hodnôt parametrov glykemickej kontroly s ohľadom na terén pacienta. Tab. 2 sumarizuje hodnoty HbA1c akceptovateľné v jednotlivých situáciách. Kým u pacientov s novozisteným diabetom bez komplikácií a KV ochorení sa odporúčajú najprísnejšie kritériá, t.j. normalizácia glykémií, s progresiou diabetu, výskytom komplikácií a komplexnosťou (náročnosťou) liečby v zmysle kombinovanej liečby sa z intenzity kritérií glykemickej kontroly mierne ustupuje [16].
Tab. 2. Kritériá a odporúčané hodnoty parametrov glykemickej kontroly podľa konkrétneho stavu pacienta 
FPG – glykémia na lačno (fasting plasma glucose) PPG – postprandiálna glykémia (postprandial glucose) RDO – režimové a diétne opatrenia Poznámka k hypoglykémii
Iatrogénna hypoglykémia predstavuje závažný medicínsky problém. Tento fenomén nielenže limituje intenzifikáciu glykemickej kontroly, ale spája sa aj so zvýšeným rizikom kardiovaskulárnej a celkovej morbidity a mortality. Jedná sa pritom o častý nežiadúci účinok, ktorého frekvencia narastá s intenzifikáciou glykemickej kontroly, ako aj stupňovaním terapeutických krokov.
Otázka iatrogénnej hypoglykémie, ako nežiaduceho účinku a potentného kardiovaskulárneho aj celkového rizika je veľmi často diskutovanou témou. Na túto problematiku je však potrebné pozerať z viacerých uhlov pohľadu. Hypoglykémia, obzvlášť ťažká, predstavuje nepochybne závažný rizikový faktor, ktorý zvyšuje kardiovaskulárnu aj celkovú mortalitu a výskyt hypoglykémií narastá s intenzifikáciou glykemickej kontroly. Mortalitné riziko hypoglykémie je však nezávislé od intenzity glykemickej kontroly a dosiahnutej úrovne kompenzácie [6].
Veľmi dôležitou otázkou pri hodnotení rizika a výskytu hypoglykémie je „terén” pacienta, s potrebou individualizácie pri rozhodovaní o cieľoch a spôsobe glykemickej kontroly. Sklon k hypoglykémii u individuálnych pacientov pri rovnakej liečbe a dosiahnutých hodnotách glykemickej kontroly je totiž rôzny a častejší výskyt hypoglykémie podľa viacerých autorov identifikuje akýchsi „zraniteľnejších“, resp. „viac chorých” pacientov s inou komorbiditou (hepatálnou, renálnou, endokrinologickou či onkologickou) a labilnejšími obrannými systémami, čo môže samo osebe zvyšovať kardiovaskulárnu aj celkovú mortalitu [20]. Hypoglykémia teda predstavuje nielen rizikový faktor, ale aj marker identifikujúci rizikových pacientov [4,6,20]. Aj keď vzťah medzi hypoglykémiou a zvýšenou mortalitou zostáva predmetom diskusií, sú preferované terapeutické postupy s nízkym rizikom hypoglykémie.
Ad 5. Zdôraznenie správnej klasifikácie diabetes mellitus
Diabetes mellitus (DM) je veľmi heterogénne ochorenie s účasťou rôznych patofyziologických mechanizmov, ktoré sa uplatňujú na úrovni viacerých orgánov. Klasifikácia do 4 základných typov podľa etiológie (diabetes mellitus 1. typu – DM1T, diabetes mellitus 2. typu – DM2T, iné špecifické typy diabetu a gestačný diabetes) z roku 1998 [5] je účelná, mnohokrát však limitovaná neistotou vyplývajúcou práve z uvedenej heterogenity. V bežnej klinickej praxi často nie je jednoduché odlíšiť ani dva najčastejšie sa vyskytujúce typy diabetu, DM1T, ktorý je vo väčšine prípadov podmienený autoimunitnou inzulitídou s deštrukciou B-buniek a následným deficitom inzulínu, od DM2T, ktorý je veľmi heterogénne ochorenie s rôznym vzájomným pomerom zníženej citlivosti na inzulín a funkčnej poruchy sekrécie inzulínu s relatívnym nedostatkom, ale aj (neskorším) úbytkom inzulínu v absolútnom množstve v priebehu vývoja ochorenia. Takéto „čierno-biele“ odlíšenie zrejme ani nie je možné, nakoľko jednotlivé klinické znaky vrátane laboratórnych sa relatívne často prekrývajú a nemožno vylúčiť, že u rovnakého pacienta sa môže súčasne (paralelne) alebo následne uplatňovať kombinácia viacerých patofyziologických mechanizmov a ich klinických a laboratórnych prejavov, vrátane tých, ktoré sú charakteristické pre „odlišné etiologické“ typy diabetu.
V nedávnej štúdii spomedzi 625 pacientov z celého Slovenska s diagnózou DM2T [19], ktorí boli odoslaní k hospitalizácii v NEDU v Ľubochni, až 81 (13 %) malo prítomné autoprotilátky proti antigénovým štruktúram B-buniek, pričom vo všetkých prípadoch sa jednalo o autoprotilátky GADA (GADA+) a u časti z nich boli súčasne prítomné aj autoprotilátky IA2A. Hoci výskyt GADA je u hospitalizovaných pacientov pravdepodobne vyšší než v populácii bežných ambulantných pacientov, výsledky poukázali na pretrvávajúcu neistotu pri klasifikácii DM diagnostikovaným v dospelom veku. Spomedzi GADA+ pacientov malo 31 % (t.j. 4 % pacientov z celého súboru vyšetrených pacientov s DM2T) nízke hodnoty C-peptidu (< 0,2 nmol/l) a 28 % (t.j. 3,7 % z celku) pacientov hodnoty C-peptidu v intermediárnom pásme 0,2–0,4 nmol/l. Vyšetrenie GADA a C-peptidu s ohľadom na ostatné relevantné charakteristiky (potreba liečby inzulínom, čas od diagnózy do začatia liečby inzulínom a pod) umožnilo preklasifikovať alebo „pridať“ diagnózu DM1T, resp. LADA ako hlavnú alebo súbežnú príčinu DM až u 2,9 % pacientov z celku. Jednalo sa o pacientov s nízkou hladinou C-peptidu (< 0,2 nmol/l), jednoznačnou pozitivitou GADA a potrebou liečby inzulínom do 6 rokov od diagnózy diabetu). Pri stanovení hornej hranice C-peptidu < 0,4 nmol/l (t.j. vrátane intermediárnych hodnôt) sa podiel zvýšil až na 3,7 % pacientov. A ak sa nebral do úvahy čas do začatia liečby inzulínom, klinicky významnú úlohu autoimunitnej inzulitídy bolo možné predpokladať až u 6,1 % pacientov povodne klasifikovaných a liečených ako DM2T [19]. Tieto zistenia majú nepochybne významný klinický dosah a zdôrazňujú význam vyšetrovania GADA a C-peptidu, nielen v čase jeho zistenia (keď napomáhajú nielen pri exaktnej klasifikácii DM), ale aj s odstupom času od diagnózy, keď u mnohých pacientov umožňujú prehodnotiť liečbu v zmysle začatia liečby inzulínom (pokiaľ pacient ešte inzulínom liečený nebol) a/alebo vysadiť PAD, ktoré sú podľa SPC u pacientov s nízkou hladinou C-peptidu kontraindikované, nevhodné, resp. nie je dostatok skúseností pre ich používanie (vrátane SGLT2i či sulfonylurey).
SDS preto odporúča u každého pacienta v čase diagnózy DM v dospelom veku vyšetrenie hladiny C-peptidu a (resp. s ohľadom na hodnotu C-peptidu) aj autoprotilátok GADA. Znakmi, ktoré sa združujú s autoimunitnou inzulitídou a napomáhajú pri klasifikácii v čase diagnózy, sú vyššie titre autoprotilátok (GADA, IA2A), nízke hodnoty C-peptidu (< 0,2 nmol/l), skorá potreba liečby inzulínom a prítomnosť ochorení štítnej žľazy autoimunitnej genézy. Znakmi zdôrazňujúcimi dominanciu mechanizmov typických pre DM2T (inzulínová rezistencia) je vyššia hodnota BMI, obvodu pása, normálna, resp. vyššia hodnota C-peptidu (> 0,4 nmol/l), nízka hodnota HDL, vyššie hladiny triglyceridov a vyšší krvný tlak [19].
Ad 6. Zdôraznenie významu edukácie, prekonávania klinickej inercie, adherencie k liečbe a liekovej „gramotnosti“ pacienta
Klinická inercia je pojem označujúci rozdiel medzi možnosťami a odporúčaniami EBM medicíny a skutočným stavom liečby a metabolickej kontroly. Jedná sa o bežný problém v liečbe pacientov s DM2T, ako ukazuje skutočnosť, že napriek dostupnosti mnohých moderných terapeutických možností, viac ako polovica pacientov nedosahuje terapeutický cieľ. Na tento stav vplýva viacero faktorov (dostupnosť, odmietanie liečby zo strany pacienta, limitácie vyplývajúce z indikačných obmedzení, ale tiež váhavé rozhodovanie lekára, keď liečba nie je včas a adekvátne intenzifikovaná, a ďalšie príčiny). Základným predpokladom úspešnej liečby je spolupráca podmienená edukáciou a adherencia pacienta k liečbe. Najúčinnejší je ten liek, ktorý pacient aj skutočne užíva. Podľa viacerých údajov je však adherencia pacientov pri liečbe chronického ochorenia vrátane diabetes mellitus pri liečbe PAD < 80 %, pričom rozdiel v dosiahnutom HbA1c pri rovnakej liečbe medzi adherentným (> 80 %) a nonadherentným (< 80 %) pacientom môže predstavovať až viac ako 0,5 % [11]. Adherencia k liečbe klesá s trvaním liečby, so zložitosťou podávania, počtom denných dávok, počtom a rôznorodosťou užívaných liekov. Naopak, pacienti na režime 1-krát denne majú väčšiu adherenciu než na režime 2-krát denne (61 % vs 52 %), režimy s monoterapiou vykazujú lepšiu adherenciu než režimy s polyterapiou (49 % vs 26 %) a pacienti prechádzajúci z monoterapie, resp. voľnej kombinovanej liečby na fixnú kombináciu zlepšujú adherenciu o 23 %, reps. 16 %. Zatiaľ čo nonadherencia je príčinou > 10 % hospitalizácií ako aj zvýšených nákladov na liečbu, zlepšenie adherencie k medikácii sa združuje s lepšími výsledkami a lepšou prognózou pacienta [11].
doc. MUDr. Emil Martinka, PhD.
martinkaemil@hotmail.com
Národný endokrinologický a diabetologický ústav, n.o., Ľubochňa, Slovenská republika
www.nedu.sk
Doručeno do redakce 6. 2. 2017
Zdroje
1. American Diabetes Assocation. Standards of medical care in diabetes – 2017. Summary of revisions. Diabetes Care 2017; 40(Suppl 1): S4-S5.
2. Buse J. LEADER Investigator Raises ‚Exciting Question‘ Medscape. Jun 17, 2016. Dostupné z WWW: http://www.medscape.com/viewarticle/864870.
3. Gerstein HC, Miller ME, Byington RP et al. [The Action to Control Cardiovascular Risk in Diabetes Study Group]. Effect of intensive glucose lowering in patients with type 2 diabetes. N Engl J Med 2008; 358(24): 2545–2559. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0802743>.
4. Patel A, MacMahon S, Chalmers J et al. [The ADVANCE Collaborative Group]. Intensive Blood Glucose Control and VascularOutcomes in Patients with Type 2 Diabetes N Engl J Med 2008; 358(24): 2560–2572. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0802987>.
5. Alberti KG, Zimmet PZ. Definition, diagnosis and classification of diabetes mellitus and its complications. Part I. Diagnosis and classifiction of diabetes mellitus – Provisional report of WHO consultation. Diabetic Medicine 1998; 15(7): 539–553.
6. Bonds DE, Miller ME, Bergenstal RM et al. The association between symptomatic, severe hypoglycaemia and mortality in type 2 diabetes: retrospective epidemiological analysis of the ACCORD study. BMJ 2010; 340: b4909. Dostupné z DOI: <http://dx.doi.org/10.1136/bmj.b4909>.
7. [Canadian Diabetes Association Clinical Practice Guidelines Expert Committee]. Pharmacologic Management of Type 2 Diabetes: 2016 Interim Update. Can J Diabetes 2016; 40(3): 193–195. Dostupné z DOI: <http://dx.doi.org/10.1016/j.jcjd.2016.02.006>.
8. Dormandy JA, Charbonnel B, Eckland DJA et al. [PROactive investigators]. Secondary prevention of macrovascular events in patients with type 2 diabetes in the PROactive Study (PROspective pioglitAzone Clinical Trial In macroVascular Events): a randomised controlled trial. Lancet 2005; 366(9493): 1279–1289.
9. FDA Drug Safety Communication: FDA strengthens kidney warnings for diabetes medicines canagliflozin (Invokana, Invokamet) and dapagliflozin (Farxiga, Xigduo XR). 2016. Dostupné z WWW: http://www.fda.gov/Drugs/DrugSafety/ucm505860.htm.
10. FDA Drug Safety Communication: FDA adds warnings about heart failure risk to labels of type 2 diabetes medicines containing saxagliptin and alogliptin. Update 2016. Dostupné z WWW: http://www.fda.gov/downloads/Drugs/DrugSafety/UCM493965.pdf.
11. Farmer AJ, Rodgers LR, Lonergan M et al. Adherence to Oral Glucose-Lowering Therapies and Associations With 1-Year HbA1c: A Retrospective Cohort Analysis in a Large Primary Care Database. Diabetes Care 2016; 39(2): 258–263. Dostupné z DOI: <http://dx.doi.org/10.2337/dc15–1194>.
12. Ferranini E, Mark M, Mayoux E. CV Protection in the EMPA-REG OUTCOME Trial: A “Thrifty Substrate” Hypothesis. Diabetes Care 2016; 39(7): 1108–1114. Dostupné z DOI: <http://dx.doi.org/10.2337/dc16–0330>.
13. Green JB, Bethel MA, Armstrong PW et al. Effect of Sitagliptin on Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med 2015; 373(3): 232–242. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1501352>.
14. Holman RR, Paul SK, Bethel MA al. 10-year follow-up of intensive glucose control in type 2 diabetes. N Engl J Med 2008; 359(15): 1577–1589. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa0806470>.
15. Cherney D et al. Renal hemodynamic effect of sodium-glucose cotransporter 2 inhibition in patients with type 1 diabetes mellitus. Circulation 2014; 129(5): 587–597. Dostupné z DOI: <http://dx.doi.org/10.1161/CIRCULATIONAHA.113.005081>.
16. Inzucchi ES, Bergenstal RM, Buse JB et al. Management of Hyperglycemia in Type 2 Diabetes, 2015: A Patient-Centered Approach: Update to a Position Statement of the American Diabetes Association and the European Association for the Study of Diabetes. Diabetes Care 2015; 38(1): 140–149. Dostupné z DOI: <http://dx.doi.org/10.2337/dc14–2441>.
17. Marso, SP, Daniels GH, Brown-Frandsen K et al. for the LEADER Steering Committee on behalf of the LEADER Trial Investigators. Liraglutide and Cardiovascular Outcomes in Type 2 Diabetes. N Engl J Med 2016; 375(4): 311–322. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1603827>.
18. Marso, SP, Bain, SC, Consoli, A et al. Semaglutide and Cardiovascular Outcomes in Patients with Type 2 Diabetes. N Engl J Med 2016; 375(19):1834–1844. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1607141>.
19. Martinka, E, Rončáková M, Mišániková M et al. Autoimmune insulitis in patients with type 2 diabetes mellitus A randomized clinical trial in hospitalized patients. Vnitř Lék 2016; 62(7–8): 521–533.
20. Martinka E, Mišániková M. Iatrogénna hypoglykémia ako závažný medicínsky problém. Interná Med 2016; 16(4): 135–142.
21. Martinka E., Uličiansky V, Mokáň M et al. Konsenzuálny terapeutický algoritmus pre diabetes mellitus 2. typu (v súlade s SPC, aktuálnym znením indikačných obmedzení a odporúčaní ADA/EASD). Stav k 31. 8. 2016 v spolupráci s členmi Výboru slovenskej diabetologickej spoločnosti. Interná Med 2016; 16(7–8): 1-x.
22. McCall B. More LEADER: Liraglutide Delays Progression of Renal Events. Medscape. Sep 20, 2016. Dostupné z WWW: http://www.medscape.com/viewarticle/868994.
23. MZSR. Aktuálne znenie indikačných obmedzení pre preskripciu liekov hradených z verejného poistenia. Dostupné z WWW: http://www.health.gov.sk/Clanok?lieky201605.
24. Nauck M, Frid A, Hermansen K et al. Efficacy and safety comparison of liraglutide, glimepiride, and placebo, all in combination with metformin, in type 2 diabetes: the LEAD (liraglutide effect and action in diabetes)-2 study. Diabetes Care 2009; 32(1): 84–90. Dostupné z DOI: <http://dx.doi.org/10.2337/dc08–1355.>.
25. Nissen SE, Wolski K. Effect of rosiglitazone on the risk of myocardial infarction and death from cardiovascular causes. N Engl J Med 2007; 356(24): 2457–2471.
26. Schernthaner G, Curie CJ, Schernthaner GH. Do We Still Need Pioglitazone for the Treatment of Type 2 Diabetes? A risk-benefit critique in 2013. Diabets Care 2013; 36(Suppl 2): S155-S161. Dostupné z DOI: <http://dx.doi.org/10.2337/dcS13–2031>.
27. Schramm TK, Gislason GH, Vaag A et al. Mortality and cardiovascular risk associated with different insulin secretagogues compared with metformin in type 2 diabetes, with or without a previous myocardial infarction: a nationwide study. Eur Heart J 2011; 32(15): 1900–1908. Dostupné z DOI: <http://dx.doi.org/10.1093/eurheartj/ehr077>.
28. Sonesson C, Johansson PA, Johnsson E et al. Cardiovascular effects of dapagliflozin in patients with type 2 diabetes and different risk categories: a meta -analysis. Cardiovasc Diabetol 2016; 15 : 37. Dostupné z DOI: <http://dx.doi.org/10.1186/s12933–016–0356-y>.
29. Tucker ME. ‚New Era‘ of Type 2 Diabetes Treatment as LEADER Unveiled? Medscape. Jun 13, 2016. Dostupné z WWW: http://www.medscape.com/viewarticle/864729.
30. Wanner C, Inzucchi SE, Lachin JM et al. Empagliflozin and progression of kidney disease in type 2 diabetes. N Engl J Med 2016; 375(4): 323–334. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1515920>.
31. Zinman B, Wanner C, Lachin JM et al. Empagliflozin, Cardiovascular Outcomes, and Mortality in Type 2 Diabetes. N Engl J Med 2015; 373(22): 2117–2128. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1504720>.
32. Zoungas S, Chalmers J, Neal B. Follow-up of Blood-Pressure Lowering and Glucose Control in Type 2 Diabetes. N Engl J Med 2014; 371(15): 1392–1406. Dostupné z DOI: <http://dx.doi.org/10.1056/NEJMoa1407963>.
Štítky
Diabetologie Endokrinologie Interní lékařství
Článek vyšel v časopiseVnitřní lékařství
Nejčtenější tento týden
2017 Číslo 3- Není statin jako statin aneb praktický přehled rozdílů jednotlivých molekul
- Magnosolv a jeho využití v neurologii
- Biomarker NT-proBNP má v praxi široké využití. Usnadněte si jeho vyšetření POCT analyzátorem Afias 1
- Moje zkušenosti s Magnosolvem podávaným pacientům jako profylaxe migrény a u pacientů s diagnostikovanou spazmofilní tetanií i při normomagnezémii - MUDr. Dana Pecharová, neurolog
-
Všechny články tohoto čísla
- CT kolografie v klinické praxi – editorial
- Kardio-onkologie, onko-kardiologie – editorial
- Publikační soutěž 2017
- Radiofrekvenční katétrová ablace pro fibrilaci síní prováděná v celkové anestezii: výsledky unicentrické randomizované studie
- Možnosti efektivní edukace v diabetologii – návod pro edukátory
- Nepravidelnosti dýchání při spiroergometrickém vyšetření – od mírné nepravidelnosti dechového vzoru až po periodické dýchání typu oscilující ventilace
- Přínos CT kolografie v klinické praxi
- Diabetes mellitus 2. typu a chronická obličková choroba
-
Význam zobrazení srdce pomocí magnetické rezonance v diagnostice hypertrofické kardiomyopatie
Část I - Kardiovaskulární komplikace nádorů a jejich léčby
- Komentár k aktuálnym odporúčaniam v liečbe diabetu 2. typu
- Prof. MUDr. Pavel Klener, DrSc. se v dubnu roku 2017 dožívá 80 let
- Dopis redakci Vnitřního lékařství – reakce na článek Predátorské časopisy: praktiky jejich vydavatelů a jak se jim bránit
- Z odborné literatury
- Z odborné literatury
- Z odborné literatury
- Z odborné literatury
- Vnitřní lékařství
- Archiv čísel
- Aktuální číslo
- Pouze online
- Informace o časopisu
Nejčtenější v tomto čísle- Přínos CT kolografie v klinické praxi
- Možnosti efektivní edukace v diabetologii – návod pro edukátory
- Radiofrekvenční katétrová ablace pro fibrilaci síní prováděná v celkové anestezii: výsledky unicentrické randomizované studie
- Nepravidelnosti dýchání při spiroergometrickém vyšetření – od mírné nepravidelnosti dechového vzoru až po periodické dýchání typu oscilující ventilace
Kurzy
Zvyšte si kvalifikaci online z pohodlí domova
Autoři: prof. MUDr. Vladimír Palička, CSc., Dr.h.c., doc. MUDr. Václav Vyskočil, Ph.D., MUDr. Petr Kasalický, CSc., MUDr. Jan Rosa, Ing. Pavel Havlík, Ing. Jan Adam, Hana Hejnová, DiS., Jana Křenková
Autoři: MUDr. Irena Krčmová, CSc.
Autoři: MDDr. Eleonóra Ivančová, PhD., MHA
Autoři: prof. MUDr. Eva Kubala Havrdová, DrSc.
Všechny kurzyPřihlášení#ADS_BOTTOM_SCRIPTS#Zapomenuté hesloZadejte e-mailovou adresu, se kterou jste vytvářel(a) účet, budou Vám na ni zaslány informace k nastavení nového hesla.
- Vzdělávání



