-
Medical journals
- Career
Obezita a progrese chronické renální insuficience: česká dlouhodobá prospektivní randomizovaná dvojitě slepá multicentrická studie
Authors: V. Teplan 1,2; O. Schück 1,2; V. Hanzal 1; J. Hajný 3; M. Horáčková 4; M. Ryba 5; I. Staněk 6; S. Šurel 7; M. Bret 8; M. Štollová 1; D. Sasaková 1
Authors‘ workplace: Klinika nefrologie, Transplantační centrum IKEM, přednosta prof. MUDr. Vladimír Teplan, DrSc. 1; Subkatedra nefrologie IPVZ, Praha, vedoucí prof. MUDr. Vladimír Teplan, DrSc. 2; HDS Chrudim, vedoucí lékař MUDr. Jan Hajný 3; Interní klinika 2. lékařské fakulty UK a FN Motol, Praha, přednosta doc. MUDr. Milan Kvapil, CSc. 4; Krajská nemocnice Liberec, Department č. l, vedoucí MUDr. Pavel Lang 5; Interní oddělení Nemocnice, České Budějovice, přednosta prim. MUDr. Pavel Havránek 6; Interní gastroenterologická klinika Lékařské fakulty MU a FN Brno, pracoviště Bohunice, přednosta prof. MUDr. Petr Dítě, DrSc. 7; Interní oddělení NsP, Česká Lípa, přednosta prim. MUDr. Romana Balková 8
Published in: Vnitř Lék 2006; 52(6): 571-576
Category: Original Contributions
Práce byla přednesena na Českém nefrologickém kongresu v Luhačovicích ve dnech 17. - 19. 6. 2004 a na 12. mezinárodním kongresu Nutrice a metabolizmus u chorob ledvin konaném v Padově ve dnech 18. - 22. 6. 2004. V doplněné a rozšířené podobě pak na 27. Evropském kongresu pro parenterální a enterální výživu v Bruselu ve dnech 26. - 31. 8. 2005.
Overview
Obezita představuje jeden ze závažných rizikových faktorů u nemocných v chronické renální insuficienci (CHRI). V 3leté prospektivní randomizované dvojitě slepé multicentrické studii jsme sledovali 66 nemocných s hodnotami glomerulární filtrace 0,41-0,62 ml/s (24,4-37,3 ml/min) a hodnotami BMI ≥ 30 kg/m2, kteří byli dlouhodobě léčeni nízkobílkovinnou dietou (0,6 g bílkoviny/kg tělesné hmotnosti/den), ACE inhibitory + blokátory AT1 receptoru. Dle randomizace dostávalo 34 nemocných ve skupině I ketoanaloga esenciálních aminokyselin, 32 nemocných v kontrolní skupině (skupina II) placebo. Během sledovaného údobí bylo zjištěno signifikantní snížení hodnot BMI a proteinurie ve skupině I spojené se p < 0,02 zpomalením progrese CHRI (Cin p < 0,01). Současně byly zjištěny signifikantní změny v hladině albuminu a transferinu (p < 0,02), leucinu a WQ (p < 0,01 - p < 0,02), glykemie a HbA1c (p < 0,02), triacylglycerolů (p < 0,01), leptinu a ObRe (p < 0,01), jakož i vybraných markerů endoteliální dysfunkce (ET1, p < 0,02, TGFβ1 p < 0,02). Významně se snížila ve skupině I hodnota PTH (p < 0,01). Úspěšné ovlivnění obezity může významně přispět k zlepšení dlouhodobé prognózy nemocných v CHRI.
Klíčová slova:
obezita - renální insuficience - ketoanaloga esenciálních aminokyselin - progreseÚvod
V České republice bylo léčeno v roce 2004 pro nezvratné selhání funkce ledvin dialýzou 4 504 nemocných, 3 299 nemocných bylo po úspěšné transplantaci (770/milion obyvatel). Dle dostupných údajů lze současně predikovat, že kolem 50 000 nemocných má různý stupeň snížení renální funkce. Věkový průměr těchto nemocných se významně zvýšil, stejně jako podíl diabetiků 2. typu [1].
Obezita představuje jeden ze závažných rizikových faktorů u nefrologických nemocných spojených s možností vzniku renálního postižení i progrese již přítomné renální insuficience [2,3].
Přesné mechanizmy vzniku a rozvoje progrese renální insuficience (CHRI) u obézních nejsou dosud objasněny. Dosud nečetné publikace dokládají význam glomerulární hyperfiltrace. Přesněji řečeno, zvýšení filtrační frakce při dilataci aferencí arterioly a zvýšeném transkapilárním tlakovém gradientu. Často může být spojena se závažnou systémovou hypertenzí, sympatikotonií a retencí Na při zvýšené tubulární resorpci [4,5].
Významnou roli však hrají i metabolické poruchy, spojené s rozvojem metabolického syndromu [4-7].
Inzulinová rezistence se podílí na zvýšení rezistence aferentní arterioly. Hyperinzulinemie dále významně stimuluje systém renin-angiotenzin-aldosteron, aktivuje prorůstové faktory především IGF-1 a IGF-2. Hyperleptinemie vede k up-regulaci cytokinu TGFβ1, což se může významně podílet na akcentaci proteinurie. Hyperlipidemie ovlivňuje prostřednictvím LDL receptorů kaskádu profibrogenních cytokinů. Zvýšená hladina rezistinu a snížená adiponektinu přispívají k rozvoji inzulinorezistence [8-16].
Konzervativní léčba CHRI spojená s podáváním inhibitorů angiotenzin-konvertujícího enzymu (ACEi) a blokátorů AT1 receptoru pro angiotenzin II (AT1B) ovlivňuje významně především hemodynamické faktory (snížení intraglomerulární hypertenze a filtračního tlaku dilatací vas efferens), zatímco nízkobílkovinná dieta vedle snížení dilatace vas afferens ovlivňuje i faktory metabolické (metabolická acidóza, poruchy Ca - P metabolizmu, sacharidový a lipidový metabolizmus apod). Podmínkou její účinnosti je však současný zvýšený příjem energie (kolem 145 kJ/kg/den, tj. 35 kcal/kg/den). Tento příjem energie je pro obézní nemocné nevhodný. Na druhé straně, při podávání nízkobílkovinné diety i u obézních nemocných s CHRI hrozí nebezpečí rozvoje katabolizmu. Ketoanaloga esenciálních aminokyselin svým zásahem do metabolizmu proteinů, sacharidů i lipidů, ale i acidobazické rovnováhy významně zvyšují reutilizaci přijatých živin a umožňují udržení vyrovnané metabolické bilance i při sníženém příjmu energie [17-24].
Cílem naší multicentrické studie bylo dlouhodobé sledování metabolického efektu a kompliance nízkobílkovinné diety doplněné ketoanalogy esenciálních aminokyselin u obézních nemocných a sledování rychlosti progrese CHRI.
Pacienti a metodika
V dlouhodobé randomizované placebem kontrolované dvojitě slepé prospektivní metabolické studii jsme sledovali celkem 66 nemocných (30 mužů a 36 žen) ve věku 26-74 let (průměrný věk 52 ± 7), po dobu 36 měsíců. Všichni nemocní byli v chronické renální insuficienci (CHRI) stadium 3-4 dle K/DOQI guidelines [27] a v době zahájení studie se hodnoty jejich glomerulární filtrace pohybovaly mezi (0,5-0,66 ml/s) 30-40 ml/min/1,73 m2. Nemocní měli korigovanou metabolickou acidózu. Podmínkou zařazení do studie byla dobrá kompliance a adherence k podávané dietě v předchozích 4 týdnech (měřené odpady urey a fosfátů do moči v mmol/24 h).
Z hlediska základního onemocnění mělo 20 nemocných diabetickou nefropatii při diabetu 2. typu, 20 chronickou tubulointersticiální nefritidu, 10 chronickou biopticky verifikovanou glomerulonefritidu a 6 nefrosklerózu. Všichni nemocní měli hodnotu body mass indexu BMI ≥ 30 kg/m2, známky centrální obezity (index pas/boky > 0,9 u mužů a > 0,85 u žen). Během studie nebyla měněna úvodně nastavená antihypertenzní léčba (ACE inhibitory + blokátory AT1 receptoru pro angiotenzin II), pouze se upravovala její dávka při monitorování tlaku s cílovými hodnotami 125/80 mm Hg. Proteinurie se pohybovala v rozmezí 2,5-5,5 g/24 h. Všem nemocným byla dlouhodobě podávána nízkobílkovinná dieta obsahující 0,6 g proteinu/kg tělesné hmotnosti/den (poměr živočišných a rostlinných bílkovin byl 1 : 1) s nízkým obsahem energie: energetický příjem činil prvních 6 měsíců 120-125 kJ/den (< 30 kcal/kg/den), dále 125 - 130 kJ/kg tělesné hmotnosti/den. Dieta obsahovala standardně kolem 100 mmol Na (2 300 mg), 50 mmol K (1 950 mg) a 30 mmol P (930 mg). Příjem tekutin je volný.
Nemocní byli randomizováni do 2 skupin: skupina I (sk. I) zahrnovala 34 nemocné a byla léčena nízkobílkovinnou dietou (NBD) s ketoanalogy esenciálních aminokyselin v dávce 100 mg/kg tělesné hmotnosti/den (KA).
Kontrolní skupina II (sk. II) se skládala z 32 nemocných, kteří dostávali stejnou NBD a placebo. Nemocní byli sledováni na začátku studie za bilančních podmínek 3 dny na klinickém oddělení a vždy po 6 měsících po dobu 3 let byli vyšetřeni včetně antropometrické analýzy s hodnocení testu kompliance. V mezidobí byli pravidelně ambulantně kontrolováni ve 4týdenních intervalech. Laboratorně byli vyšetřeny navíc tyto parametry: clearance inulinu (polyfruktosan) stanovena metodou s antronem dle katalogu firmy Eppendorf AV 1600, aminogram v séru a v moči (HPLC Biotronic) a 24hodinové monitorování TK pomocí tonoportu (Oscar 2, Medisap). Ostatní biochemická vyšetření byla provedena na autoanalyzátorech Hitashi 912, Olympus 800 a testovacích kitech metodou ELISA. Pro porovnání hodnocení glomerulární filtrace byly současně stanoveny i hodnoty clearance kreatininu a močoviny. Současně byla vypočítána i hodnota clearance kreatininu dle Cocckrofta a Gaulta:
(u žen se takto vypočítaná hodnota násobí koeficientem 0,85) a glomerulární filtrace dle korigované MDRD formule [27,28]:
Všechny hodnoty jsou přepočítány též na hodnotu ml/min.
Ke statistickému hodnocení byla použita regresní analýza, analýza rozptylu (ANOVA) s Bonferriho korekcí signifikance, dvouvýběrový a párový Studentův t-test.
Byly srovnány výsledky obou souborů na začátku, na konci sledování a mezi sebou vzájemně.
Výsledky
Podávání NBD s ketoanalogy esenciálních aminokyselin bylo spojeno ve skupině I s poklesem BMI (p < 0,01), zatímco ve skupině II byly změny nesignifikantní. Mezi oběma skupinami byl signifikantní rozdíl (p < 0,1, t-test) (obr. 1).
Image 1. Hodnoty body mass indexu (BMI) ve skupině I a skupině II během sledovaného údobí. 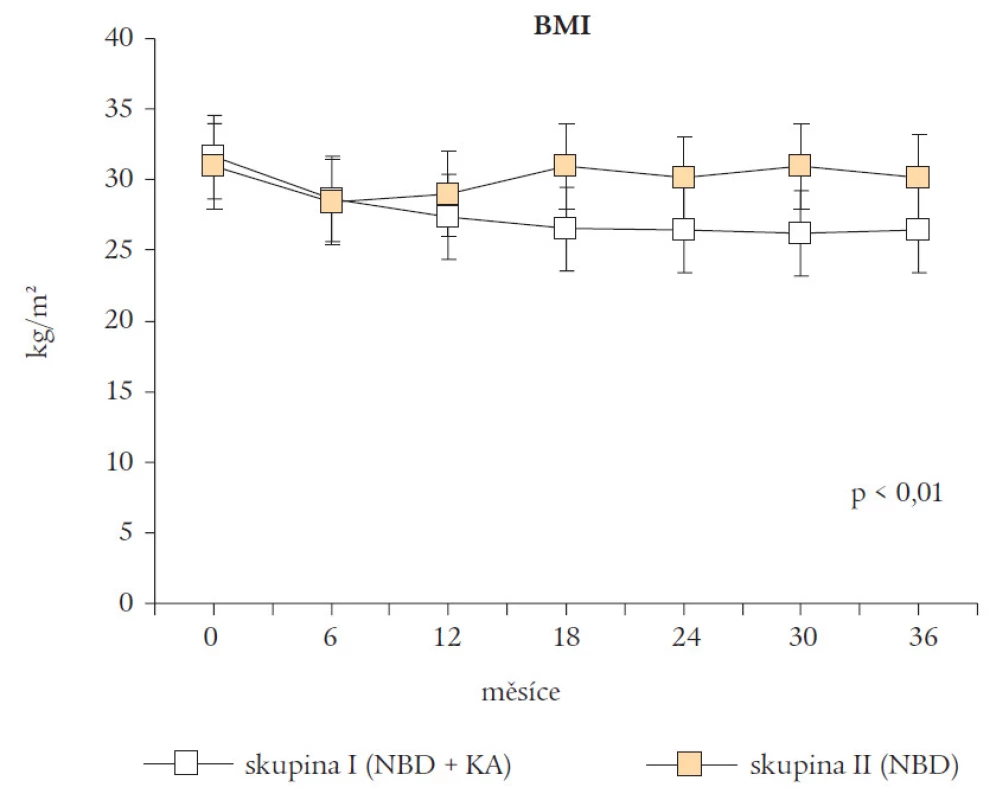
V obou skupinách se snížila proteinurie, avšak pouze ve skupině I byl pokles signifikantní (p < 0,01, t-test) (obr. 2).
Image 2. Proteinurie ve skupině I a skupině II. 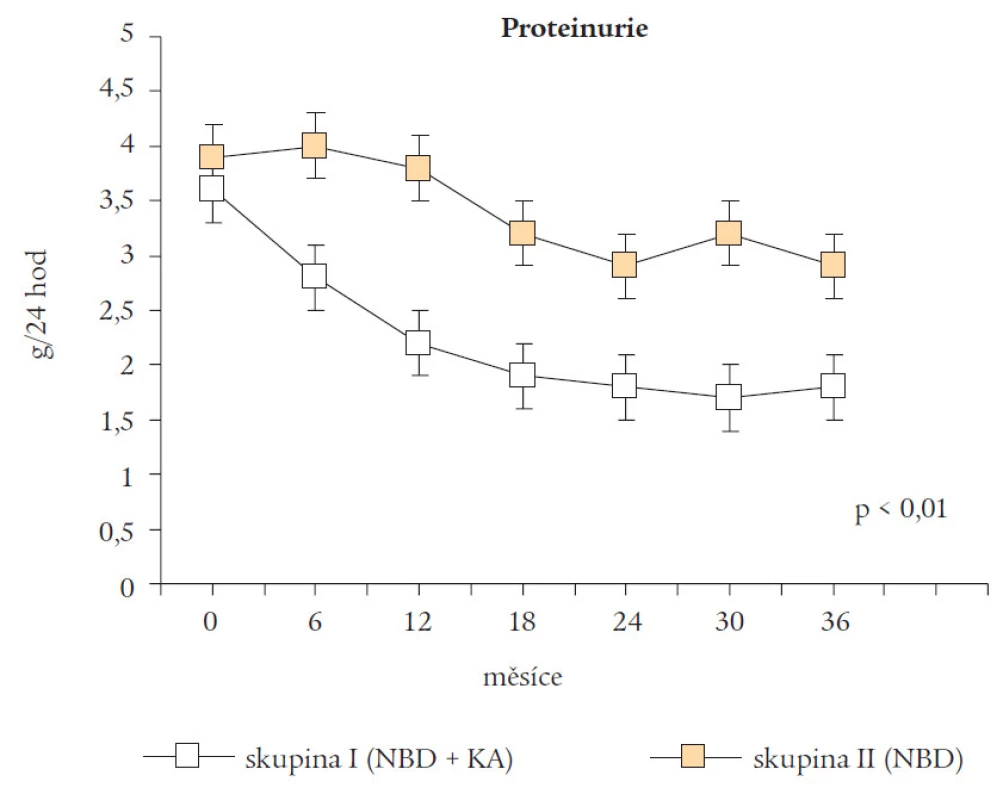
Během sledovaného údobí se lehce snížila hodnota glomerulární filtrace měřená pomocí clearance inulinu. Při statistickém hodnocení byl zjištěn signifikantní rozdíl v rychlosti poklesu mezi skupinou I a skupinou II (p < 0,01, regresní analýza, t-test) (obr. 3). Další hodnocení renálních funkcí zachycuje tab. 1. Z tab. 1 je dále zřejmé, že se současně významně zvýšily hodnoty albuminu, transferinu, leucinu a snížila se hodnota White-Headova kvocientu (WQ). Mezi oběma skupinami byl vysoce signifikantní rozdíl (p < 0,01 - p < 0,02, t-test). Nemocní ve skupině I měli signifikantně lepší parametry sacharidového metabolizmu (glykemie nalačno, glykovaný hemoglobin HbA1c, p < 0,02, t-test). Současně byly zjištěny i změny lipidového spektra, LDL-cholesterolu (p < 0,025), ale především triacylglycerolů (p < 0,01, t-test).
Image 3. Hodnoty clearance inulinu (Cin) ve skupině I a skupině II ve sledovaném údobí. 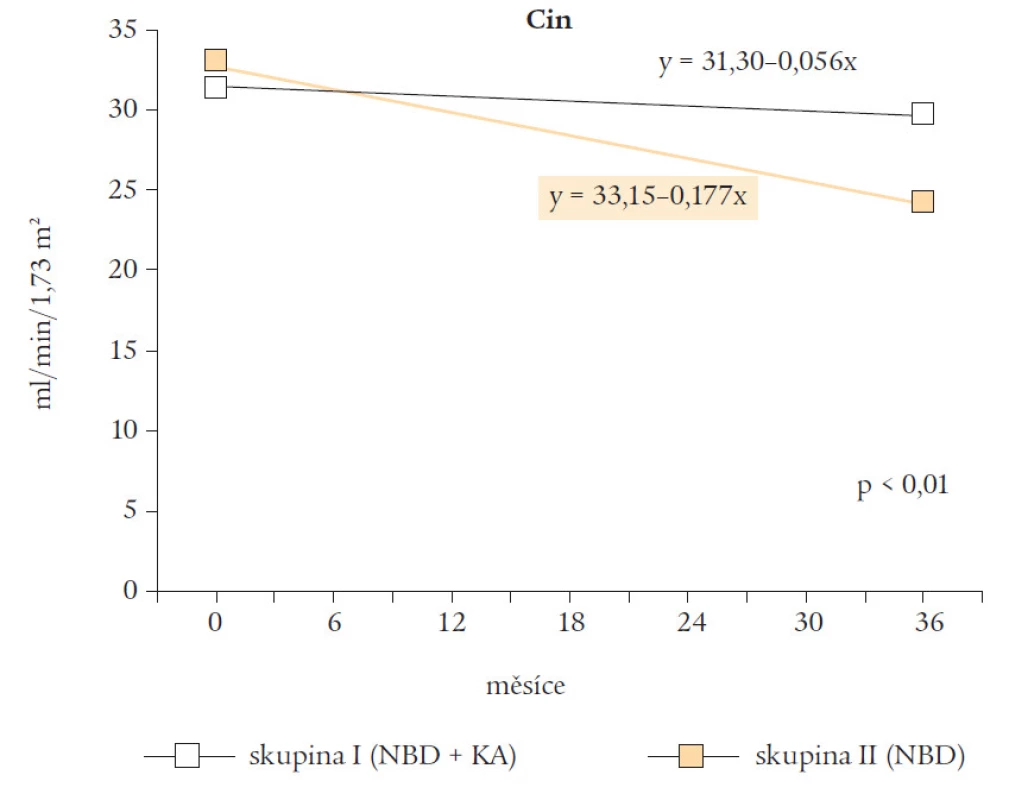
Table 1. Sledované parametry za začátku (a) a na konci (b) studie po 36 měsících. 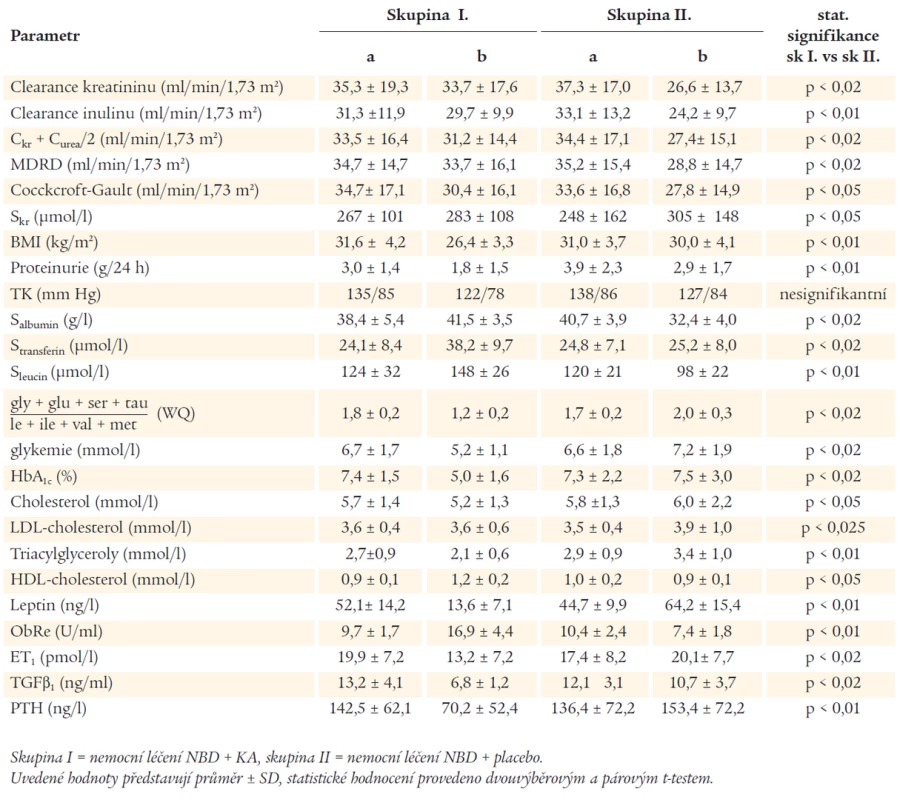
Signifikantní rozdíl byl mezi oběma skupinami na konci sledování zjištěn i v hodnotách leptinu a jeho solubilního receptoru ObRe (p < 0,01). Byl zjištěn i signifikantní pokles endotelinu (ET1) ve skupině I na konci sledovaného období (p < 0,02) a současně i TGFβ1 (p < 0,02).
Velmi významný byl i pokles hladiny parathormonu (PTH) ve skupině I (p < 0,02, t-test).
Diskuze
Četné studie ukazují, že obezita - především spojená s metabolickým syndromem - představuje závažné riziko pro rozvoj endoteliální dysfunkce. Tuková tkáň má významnou endokrinní a metabolickou aktivitu, a proto je obezita tak často spojena s inzulinoresistentní hyperglykemií, hyperlipidemií a hypertenzí. Na progresi renální insuficience se nepochybně podílí proces intraglomerulární hypertenze s aktivací prorůstových cytokinů a rozvojem proliferativních procesů. U obézních roste filtrační frakce při dilataci aferentní arterioly a zvýšeném transkapilárním tlakovém gradientu. Zvýšený tonus aferentní arterioly je spojován i s inzulinorezistencí. Hyperglykemie a hyperinzulinemie stimulují syndrom RAS a prorůstové cytokiny (IGF-1, IGF-2). Hyperleptinemie vede k up-regulaci významně proliferativního TGFβ1 a ovlivňuje proteinurii. Nepochybně významnou roli hraje hypertenze často spojená se zvýšenou sympatikotomií a zvýšením resorpce Na v proximálním tubulu.
Jedním ze základních léčebných postupů u obézních nefrologických nemocných jsou opatření režimová, tj. dosáhnout snížení tělesného tuku snížením příjmu energie ve stravě (fyzickou aktivitu při výrazně snížené renální funkci můžeme doporučit jen v omezené míře, neboť vede ke zvýšení proteinurie či dokonce zhoršení renální funkce).
Nemocní s CHRI užívají dietu se sníženým příjmem bílkovin (v rozsahu 0,6-0,8 g proteinu/kg tělesné hmotnosti/den), která však z metabolických důvodů obsahuje vysoký příjem energie (kolem 145 kJ/kg tělesné hmotnosti/den, tj. 35 kcal/kg tělesné hmotnosti/den). Pokud je při standardní nízkobílkovinné dietě příjem energie nižší, nedochází k reutilaci aminoskupin z neesenciálních aminokyselin, akcentuje se malý Krebsův cyklus, stoupá hladina urey a glukoneoplastické aminokyseliny jsou využívány jako zdroj energie. Možnou cestou, jak tomu zabránit a udržet vyrovnanou dusíkovou bilanci i přes energeticky redukční NBD, je podávání ketoanalog esenciálních aminokyselin. Při jejich metabolickém využití dochází nejprve k reverzibilní transaminaci keto - či hydroxyl-aminokyselin, leucinu, izoleucinu, valinu, fenylaminu či metioninu na plnohodnotné aminokyseliny. Při současném stabilizování acidobazické rovnováhy (snížení příjmu fosfátů, zlepšení tvorby bikarbonátu v tubulech), klesá i energetická potřeba na reutilizaci a nemocný zůstane ve vyrovnané bilanci či dokonce se dostane do stadia anabolizmu, o čemž svědčí hladiny albuminu a transferinu ve skupině I naší studie.
Změny v metabolizmu a močovém vylučování proteinů a aminokyselin reziduálními nefrony v CHRI jsou nepochybně komplexní etiologie. Významnou roli hrají hemodynamické faktory ovlivňující jak renální proteinurii, tak aminoacidurii změnou permealibility glomerulární membrány při intraglomerulární vazodilataci a hypertenzi. Velmi významnou roli hrají též tubulární procesy. Četné studie doložily, že resorbovaný protein významně ovlivní metabolizmus tubulární buňky. Zvýšený příjem aminokyselin vede ke zvýšení glomerulární filtrace spojené s intraglomerulární hypertenzí.
Naopak výrazné snížení příjmu proteinů ovlivní renální hemodynamiku a vede ke snížení proteinurie.
Substituce ketoanalogy esenciálních aminokyselin má nejen pozitivní proteoanabolický účinek vedoucí ke zlepšení proteinového metabolizmu a zvýšení sérové hladiny esenciálních aminokyselin, ale na základě našich předchozích studií ovlivňuje příznivě i metabolizmus tubulárních buněk. Může se podílet na snižování proteinurie tubulárním mechanizmem. Dle našich výsledků je zřejmé, že NBD se sníženým obsahem energie doplněná ketoanalogy esenciálních aminokyselin byla v dlouhodobém sledování ve skupině I spojena s poklesem tělesné hmotnosti, především tuku, při vyrovnaném metabolizmu proteinů a aminokyselin. Významný je i pokles hladiny PTH ve skupině I, který souvisí i se změnou transportu P ve střevě při podávání ketoanalog a který byl opakovaně prokázán v našich studiích [24]. Současně se významně snížila i proteinurie a byly ovlivněny faktory přispívající k rozvoji endoteliální dysfunkce (leptin, hyperlipidemie, inzulinorezistence), což vedle plné kompenzace hypertenze připívá i ke zpomalení progrese CHRI.
Studie byla podpořena grantem IGA NR/8509-3.
prof. MUDr. Vladimír Teplan, DrSc.
www.ikem.cz
e-mail: vladimir.teplan@medicon.cz
Doručeno do redakce: 7. 11. 2005
Přijato po recenzi: 14. 2. 2006
Sources
1. Lachmanová J. Statistická ročenka dialyzační léčby v České republice. Praha: Česká nefrologická společnost 2004.
2. Praga M. Obesity - a neglected culprit in renal disease. Nephrol Dial Transpl 2002; 17 : 1157-1159.
3. Kambham N, Markowitz GS, Valeri AM et al. Obesity - related glomerulopathy: An emerging epidemic. Kidney Int 2001; 59 : 1498-1509.
4. Klassen A, Sebekova K, Heidland A et al. Obesity - a neglected risk factor of the Kidney. Nieren und Hochdruckkrankheiten 2003; 32 : 189-196.
5. Wellen KE, Hotamisligil GS. Obesity-induced inflammatory changes in adipose tissue. J Clin Invest 2003; 112 : 1785-1788.
6. Agnami S, Vachharajani VT, Gupta R et al. Does treating obesity stabilize chronic kidney disease? BMC Nephrology 2005; 6 : 1-4.
7. Pelikánová T. Metabolický syndrom. Vnitř Lék 2003; 49 : 900-906.
8. Wiecek A, Kokot F, Chudek J et al. The adipose tissue - a novel endocrine organ of interest to the nephrologist. Nephrol Dial Transpl 2002; 17 : 191-195.
9. Axelsson J, Heimbűrger O, Lindholm B et al. Adipose lissue and its relation to inflammation the role of adipokines. J Renal Nutr 2005; 15 : 131-136.
10. Stenvinkel P, Marchlewska A, Pecoits-Filho R et al. Adiponectin in renal disease: Relationship to phenotype and genetic variation in the gene encoding adiponectin. Kidney Int 2004; 65 : 274-281.
11. Andrlová K, Haluzík M. Tuková tkáň a insulinová rezistence. Diab Met Endrokrin Výživa 2005; 8 : 87-96.
12. Zoccali C, Mallamaci F, Panuccio V et al. Adiponectin is markedly increased in patients with nephrotic syndrome and is related to metabolic risk factors. Kidney Int 2003; 63(Suppl 84): 98-102.
13. Zoccali C, Mallamaci F, Tripetpi G. Adipose tissue as a source of inflammatory cytokines in health and disease: focus and-stage renal disease. Kidney Int 2003; 63(Suppl 84): 65-68.
14. Xu H, Barnes GT, Yang Q et al. Chronic inflammation in fat plays a crucial role: In the development of obesity-related insulin resistance. J Clin Invest 2003; 112 : 1821-1830.
15. Olšovský J. Obezita a diabetes. Vnitř Lék 2003; 49 : 956-957.
16. Wellen KE, Hotamisligil GS. Inflammation, stress, and diabetes. J Clin Invest 2005; 115 : 1111-1119.
17. Mitch W. Are supplements of ketoacids and amino acids useful in treating patients with chronic renal failure? Wien Klin Wocheschr 2000; 112 : 863-864.
18. Teplan V, Schűck O, Horačková M at al. Effect of keto acid-amino acid supplement on the metabolism and renal elimination of branched-chain amino acids in patients with chronic renal insufficiency on a low protein diet. Wien Klin Wochenschr 2000; 112 : 876-881.
19. Teplan V, Schűck O, Votruba M at al. Metabolic effect of keto acid-amino acid supplementation in patients with chronic renal insufficiency receiving a low-protein diet and recombinant human erythropoetin - A randomized controlled trial. Wien Klin Wochenschr 2001; 113 : 661-669.
20. Teplan V, Schück O, Knotek A et al. Enhanced metabolic effect of erythropoetin and keto acids in CRF patients on low-protein diet: Czech multicenter study. Am J Kidney Dis 2003; 41: Suppl 1 : 26-30.
21. Di Iorio BR, Minutolo R, de Nicola LD et al. Supplemented very low protein diet ameliorates responsiveness to erythropoetin in chronic renal failure. Kidney Int 2003; 64 : 1822-1828.
22. Meloni C, Taangelo P, Cipriani S et al. Adequate protein dietary restriction in diabetic and nondiabetic patients with chronic renal failure. J Ren Nutr 2004; 14 : 208-213.
23. Prakash S, Prasad Pande D, Sharma S et al. Randomized, double-blind, placebo-controlled trial to evaluate efficacy of keto diet in predialytic chronic renal failure. J Ren Nutr 2004; 14 : 89-96.
24. Teplan V. Pharmacological features of keto amino acid therapy. Am J Nephrol 2005; 25(Suppl 1): 13-14.
25. Chauveau P, Vendrely B, Haggan W et al. Body composition of patients on a very low-protein diet: a two-year survey with DEXA. J. Ren Nutr 2003; 4 : 282-287.
26. Schück O, Teplan V, Štollová M et al. Estimation of glomerular filtration rate in obese patients with chronic renal impairment based on serum cystatin C levels. Clin Nephrol 2004; 62 : 92-96.
27. Clinical Practice guidelines for chronic kidney disease (K/DOQI) National Kidney Foundation. New York 2002.
28. Schück O, Smrčková J, Teplan V et al. Nová metoda stanovení glomerulární filtrace na podkladě sérové koncentrace kreatininu, močoviny a albumimu (MDRD). Vnitř Lék 2004; 50 : 507-509.
Labels
Diabetology Endocrinology Internal medicine
Article was published inInternal Medicine

2006 Issue 6-
All articles in this issue
- Srovnání plazmatických hladin B-natriuretického peptidu s echokardiografickými ukazateli funkce levé komory srdeční po léčbě doxorubicinem
- Obezita a progrese chronické renální insuficience: česká dlouhodobá prospektivní randomizovaná dvojitě slepá multicentrická studie
- Molekulovo-genetická diagnostika a skríning hereditárnej hemochromatózy
- Jaderné receptory PPARα
- Biologická terapie revmatických onemocnění
- Chronické ochorenie obličiek a gravidita: kazuistika
- Posttransplantační lymfoproliferace u nemocného s intenzivní imunosupresí: kazuistika
-
Doporučený postup pro diagnostiku a léčbu hepatorenálního syndromu
Doporučený postup vypracovaný skupinou pro portální hypertenzi při České hepatologické společnosti České lékařské společnosti J. E. Purkyně a schválený výborem České hepatologické společnosti České lékařské společnosti J. E.Purkyně - Setrvalá monomorfní komorová tachykardie u pacientů se strukturálním postižením srdce. Různé arytmogenní substráty, různé možnosti paliativní nebo kurativní léčby katetrovou ablací v éře trojrozměrného mapování
- Prevalence a příčiny refluxu v hlubokém žilním systému dolních končetin s insuficiencí povrchových žil
- Trimetazidin v léčbě stabilní anginy pectoris. TRIADA - (TRImetazidine in stable Angina twice DAily)
- Význam endokanabinoidního systému v modulaci kardiometabolických rizikových faktorů
-
Ubikvitiny, proteazomy, sumoylace a použití dnes a zítra v terapii nádorů i jiných chorob II.
Sumoylace a neddylace jako posttranslační modifikace proteinů podobné ubikvitinylaci a jejich význam
- Internal Medicine
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Jaderné receptory PPARα
- Prevalence a příčiny refluxu v hlubokém žilním systému dolních končetin s insuficiencí povrchových žil
- Setrvalá monomorfní komorová tachykardie u pacientů se strukturálním postižením srdce. Různé arytmogenní substráty, různé možnosti paliativní nebo kurativní léčby katetrovou ablací v éře trojrozměrného mapování
- Molekulovo-genetická diagnostika a skríning hereditárnej hemochromatózy
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career



