-
Medical journals
- Career
Materská mortalita v Slovenskej republike v rokoch 2007–2018
Authors: Miroslav Korbeľ 1; D. Kotríková 1; A. Krištúfková 1; P. Kaščák 2; Z. Nižňanská 1
Authors‘ workplace: I. gynekologicko-pôrodnícka klinika LF UK a UN Bratislava, Slovenská republika 1; Gynekologicko-pôrodnícka klinika UAD a FN Trenčín, Slovenská republika 2
Published in: Ceska Gynekol 2022; 87(2): 87-92
Category:
doi: https://doi.org/10.48095/cccg202287Overview
Cieľ štúdie: Analýza prípadov materských úmrtí v Slovenskej republike v rokoch 2007–2018. Metodika: Analýza vybraných ukazovateľov materskej mortality v období rokov 2007–2018. Výsledky: V rokoch 2007–2018 umrelo v tehotnosti a do 42 dní po jej skončení 84 žien – index materskej úmrtnosti bol 12,57 na 100 000 živonarodených novorodencov. Priama materská úmrtnosť bola 4,64 (umrelo 31 matiek), nepriama materská úmrtnosť 6,74 (umrelo 45 matiek) a očistená materská úmrtnosť 11,38. Náhodná materská úmrtnosť bola 1,19 na 100 000 živonarodených novorodencov (umrelo osem matiek). Porovnanie dát Slovenskej gynekologicko-pôrodníckej spoločnosti odhalilo 64 % podhodnotenie dát o materskej mortalite z rutinných štatistík. Záver: Materská úmrtnosť v Slovenskej republike bola naďalej jedna z najvyšších v Európskej únii a nekoreluje s dobrou úrovňou perinatálnej úmrtnosti. V Slovenskej republike treba hľadať cesty k znižovaniu materskej mortality a zlepšeniu zberu dát.
Klíčová slova:
materská mortalita – index materskej mortality – špecifické materské úmrtia – nešpecifické materské úmrtia – očistená materská úmrtnosť
Úvod
Sekcia perinatálnej medicíny (SPM) Slovenskej gynekologicko-pôrodníckej spoločnosti (SGPS) prináša pravidelne informácie o materskej mortalite v Slovenskej republike (SR) na stránkach slovenských a českých odborných časopisov [1–13]. SR patrila v roku 2010 medzi krajiny Európskej únie (EÚ) s najvyššou frekvenciou materskej mortality [14]. Vysoká materská mortalita v SR viedla SPM SGPS k vytvoreniu pracovnej skupiny The Slovak Obstetrics Survey System (SOSS). SOSS pravidelne zbiera anonymizované údaje o jednotlivých prípadoch závažnej akútnej materskej morbidity (SAMM – severe acute maternal morbidity), analyzuje ich a navrhuje opatrenia pre klinickú prax. Cieľom sledovania SAMM je odhalenie rezerv v jej manažmente, následné zlepšenie klinickej praxe a tým aj zníženie materskej mortality [9–11].
Materiál a metodika
Vybrané ukazovatele materskej mortality v SR v rokoch 2007–2018 boli analyzované SPM SGPS a SOSS. Údaje boli získané z hlásení materských úmrtí pôrodníckymi pracoviskami, z hlásení prípadov SAMM a aktívnym pátraním SPM na základe indícií z masovokomunikačných médií a osobných informácií členov SGPS. Hodnotenie materskej mortality prebiehalo v SR na troch úrovniach:
1. analýza úmrtia v pôrodníckom zariadení,
2. analýza úmrtia SGPS na úrovni kraja a
3. analýza úmrtia SGPS na celoštátnej úrovni.
Rozdiely v dosiahnutých výsledkoch boli porovnané a hodnotené podľa percentuálnych bodov (p. b.), čo je jednotka aritmetického rozdielu dvoch hodnôt udaných v percentách. Dáta SGPS boli porovnané s krajinami a regiónmi EÚ na základe údajov z EUROSTAT-u [14,15] a s dátami Štatistického úradu (ŠÚ) SR [16].
Na štatistické vyhodnotenie bol použitý software STATA 12 SE. Materská mortalita bola počítaná ako pomer úmrtnosti matiek (MMR – maternal mortality ratio) na 100 000 živonarodených. K porovnaniu MMR v jednotlivých vekových kategóriách údajov bol použitý c2-test, výsledok sa vyjadril relatívnym rizikom (RR – relative risk) s 95% intervalom spoľahlivosti (CI – confidence interval). Za štatisticky významnú sa považovala pravdepodobnosť (p-value) p < 0,05; signifikantné hodnoty sú označené *.
Výsledky
Pôvodné dáta o materskej mortalite v SR [1–3] boli s odstupom niekoľkých rokov doplnené o ďalšie retrospektívne zistené prípady a korigované [4–11]. V období rokov 2007–2009 umrelo 28 žien, v rokoch 2010–2012 sa situácia zlepšila – umrelo 18 žien a v rokoch 2013–2015 umrelo 11 žien. V rokoch 2016–2018 materská úmrtnosť stúpla na 27 žien. Očistená materská úmrtnosť v rokoch 2007–2018 bola 11,4 a celková 12,6/100 000 živonarodených detí (tab. 1).
Table 1. Materská mortalita na Slovensku v rokoch 2007–2018 (zdroj: SGPS)
Tab. 1. Maternal mortality in Slovakia in the years 2007–2018 (source: SGPS).
MMR – maternal mortality ratio, SGPS – Slovenská gynekologicko-pôrodnícka spoločnosť V SR v rokoch 2007–2018 (tab. 2) boli vedúcou príčinou materskej mortality trombózy a embólie (dominovala embólia plodovou vodou – 11 úmrtí). Na 2. mieste boli infekcie nepôrodníckej genézy (dominovali úmrtia na chrípku H1N1 – sedem úmrtí). Kardiovaskulárne ochorenia boli na 3. mieste (dominovalo zlyhanie srdca pri hypertenznom ochorení – tri úmrtia a ruptúra aorty pri Marfanovom syndróme – dve úmrtia). Na 4. mieste boli choroby nervového systému (dominovali cievne príhody – sedem úmrtí na intrakraniálne krvácanie). Na 5. mieste boli náhodné úmrtia (z toho šesť úmrtí na dopravné nehody, jedna vražda, jedna samovražda) [4–11].
Table 2. Materská mortalita podľa príčiny úmrtia v SR v rokoch 2007–2018 (zdroj: SGPS).
Tab. 2. Maternal mortality by cause of death in Slovakia in the years 2007–2018 (source: SGPS).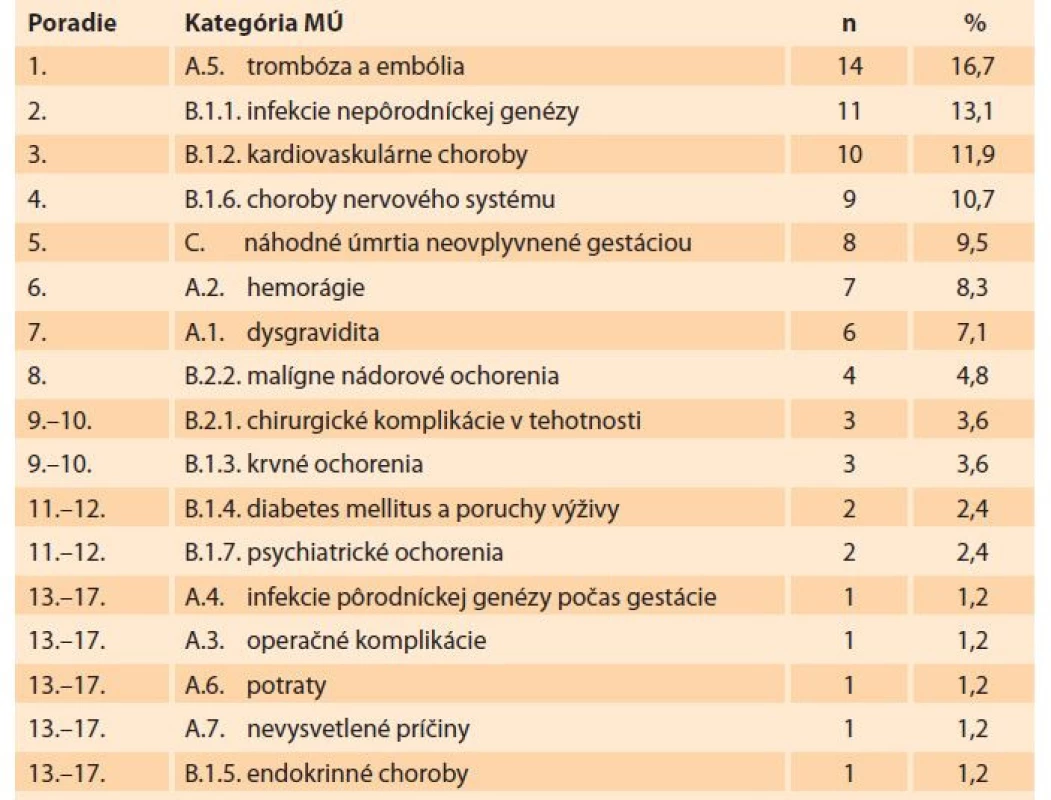
MÚ – materské úmrtia, SGPS – Slovenská gynekologicko-pôrodnícka spoločnosť Závislosť materskej mortality od veku rodičiek v SR v rokoch 2007–2018 dokumentuje tab. 3. Vek jednej matky v kategórii náhodné úmrtia neovplyvnené gestáciou nebol známy, preto je % a MMR prepočítané na 83 materských úmrtí. Rodičky vo veku do 20 rokov sa na materskej mortalite podieľali 9,6 %, ale MMR v tejto vekovej skupine bolo 18. Najnižšia materská mortalita bola vo vekovej skupine 20–24 rokov, umreli iba tri rodičky (3,6 % zo všetkých materských úmrtí) a MMR bolo iba 2,5. Rodičky vo veku 25–29 rokov sa na materskej mortalite podieľali 20,5 % a MMR bolo 7,8. V optimálnom reprodukčnom veku 20–29 rokov umrelo celkom 20 rodičiek, na materskej mortalite sa podieľali 24,1 % a MMR bolo šesť. Rodičky vo veku 30–34 rokov sa na materskej mortalite podieľali 34,9 % a MMR bolo 14. Rodičky vo veku 35–39 rokov sa na materskej mortalite podieľali 22,9 %, ale MMR bolo 22,1. Rodičky vo veku 40 a viac rokov sa na materskej mortalite podieľali iba 8,4 %, ale ich MMR bolo 46,3.
Table 3. Materská mortalita na Slovensku v rokoch 2007–2018 podľa veku (zdroj: SGPS).
Tab. 3. Maternal mortality by age in Slovakia in the years 2007–2018 (source: SGPS).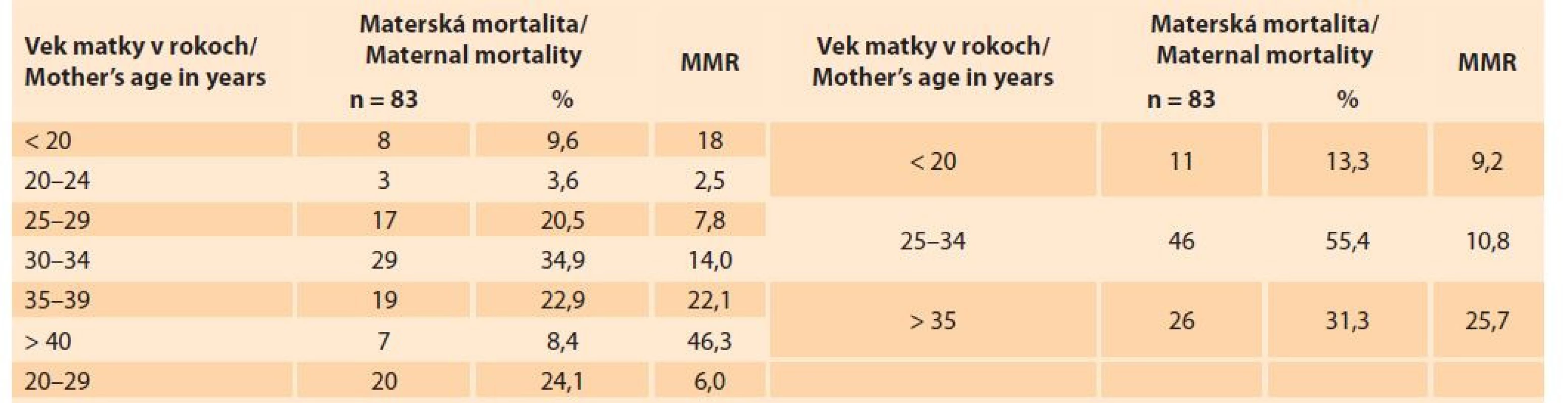
MMR – maternal mortality ratio/100 000 živonarodených novorodencov (live births), SGPS – Slovenská gynekologicko-pôrodnícka spoločnosť Diskusia
Medzi hlavné ukazovatele úrovne zdravotnej starostlivosti každej krajiny patrí materská mortalita. MMR menej ako 10/100 000 živonarodených novorodencov je ukazovateľom dobrej úrovne zdravotnej starostlivosti. Spojené národy (UN – United Nations) a Svetová zdravotnícka organizácia (WHO – World Health Organization) v programe MDG (Millenium development goals) v piatom cieli (MDG5) predpokladali zníženie materskej mortality od roku 1990 do roku 2015 celosvetovo o 75 %. Podľa správ WHO v roku 2015 vo svete umrelo 303 000 matiek, čo bol pokles materskej mortality oproti roku 1990 iba o 44 p. b. (roku 1990 – 576 000 materských úmrtí). V porovnaní s rokom 2010 (287 000 materských úmrtí) bolo v roku 2015 zhoršenie materskej mortality o 6 p. b. [17–21]. Nenaplnenie cieľov MDG5 viedlo UN a WHO k vypracovaniu programu rozvoja v rokoch 2015–2030 SDG (Sustainable development goals), ktorého tretím cieľom je zdravie pre všetkých a vo všetkých vekových kategóriách. Prioritou tohto 3. cieľa je aj redukcia materskej mortality do roku 2030 o 2/3 v porovnaní s rokom 2010 [22,23]. WHO v roku 2015 vypracovalo päť stratégií na zníženie materskej mortality z príčin, ktorým je možné predchádzať EPMM (Strategies toward Ending Preventable Maternal Mortality) [21,24]:
1. Identifikácia nerovností v prístupe a kvalite poskytovania zdravotnej starostlivosti.
2. Zabezpečenie univerzálnej zdravotnej starostlivosti.
3. Identifikácia všetkých príčin materskej mortality a morbidity a iných pridružených ochorení.
4. Posilnenie systému zdravotníctva v poskytovaní pomoci na základe potrieb žien.
5. Zaistenie zodpovedného prístupu ľudí za účelom zlepšenia kvality zdravotnej starostlivosti.
Ciele MDG (redukcia MMR o 75 %) a SDG (redukcia MMR o 2/3) možno považovať za reálne v krajinách s vysokou materskou mortalitou, kde sú rezervy v zdravotníckej starostlivosti v gravidite a pri pôrodoch. V krajinách s vysokým príjmom (dobrou prenatálnou a peripartálnou starostlivosťou a nízkym MMR) sú rezervy v dodržiavaní štandardných postupov. Domnievame sa, že v EÚ by bolo možné teoretické zlepšenie o 50 % (čo sú potenciálne odvrátiteľné materské úmrtia), ale nie viac [9,14,15].
Údaje o materskej mortalite z rutinných štatistík sú insuficientné nielen na porovnávanie, ale aj na monitorovanie trendov medzi jednotlivými krajinami v celom svete, vrátane EÚ [9]. Údaje z rutinných štatistík sú podhodnocované a preto WHO odporúčala už aj údaje z krajín s vysokým príjmom násobiť koeficientom 1,5. Pri porovnaní dát SGPS o materskej mortalite v rokoch 2011–2015 treba dáta z rutinných štatistík násobiť koeficientom 2,1. Podhodnotenie dát v rutinných štatistikách bolo 52 % oproti dátam SGPS [16]. Na základe dát SGPS o materskej mortalite v období rokoch 2007–2018 treba dáta z rutinných štatistík násobiť koeficientom 2,8 – podhodnotenie dát bolo až 64 % (tab. 4) [16].
Table 4. Dáta o materskej mortalite na Slovensku z rutinných a rozšírených štatistík (zdroj: SGPS, ŠÚ SR).
Tab. 4. Maternal mortality data in Slovakia from routine and enhanced statistics (source: SGPS, ŠÚ SR).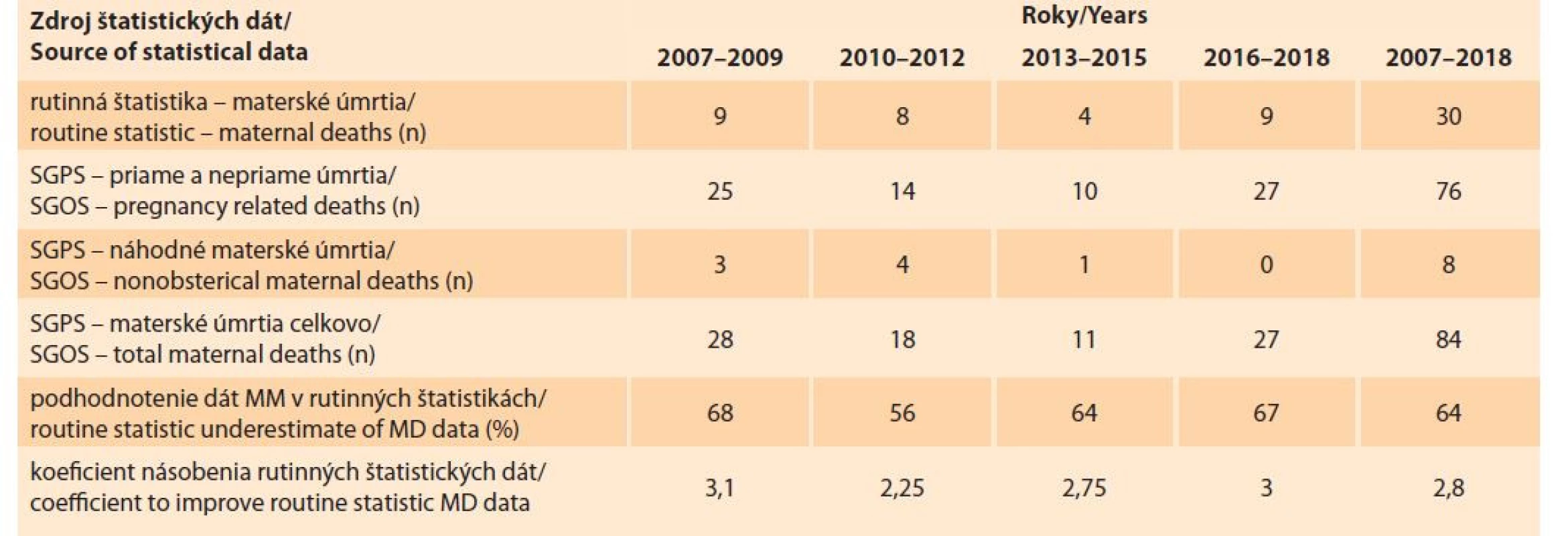
SGPS – Slovenská gynekologicko-pôrodnícka spoločnosť, SGOS – Slovak Gynaecological and Obstetric Society, MM – materská mortalita, MD – maternal death, ŠÚ – Štatistický úrad EUROSTAT v rokoch 2006–2010 konštatoval podhodnocovanie dát o materskej mortalite z rutinných štatistík oproti rozšíreným štatistikám o 30–50 % a v rokoch 2011–2015 podhodnocovanie o 25–70 % [14,15]. V tab. 5 je uvedené MMR Slovenska podľa European Perinatal Health Report (EPHR) a podľa SGPS (rozšírená štatistika). Bolo by zaujímavé vedieť, ako by vyzeralo MMR jednotlivých krajín, keby sa uviedli dáta z rutinných a rozšírených štatistík, ako sme to urobili v prípade Slovenska. Nevysvetlené sú aj rozdiely medzi MMR Rakúska, Švédska a Slovenska v EPHR z roku 2013 a 2018 (tab. 5) [14,15].
Table 5. Materská úmrtnosť v krajinách a regiónoch Európy v rokoch 2006–2015 a počet živonarodených novorodencov v krajine v roku 2015 [12,14,15,25].
Tab. 5. Maternal mortality in European countries and regions in the years 2006–2015 and number of live births in the country in 2015 [12,14,15,25].![Materská úmrtnosť v krajinách a regiónoch Európy v rokoch 2006–2015 a počet živonarodených novorodencov
v krajine v roku 2015 [12,14,15,25].<br>
Tab. 5. Maternal mortality in European countries and regions in the years 2006–2015 and number of live births in the country
in 2015 [12,14,15,25].](https://www.prolekare.cz/media/cache/resolve/media_object_image_small/media/image_pdf/e4c2bbe97506bdc0d4e72e558f3d60fe.jpg)
EPHR – European Perinatal Health Report, n – absolútny počet materských úmrtí, MMR – maternal mortality ratio (materská úmrtnosť na 100 000 živonarodených), BE – Belgicko, ES – Španielsko, UK – Spojené kráľovstvo, EÚ – Európska únia, a – EPHR 2013, b – EPHR 2018, SGPSc – Slovenská gynekologicko-pôrodnícka spoločnosť – rozšírená štatistika (dáta iba za roky 2007–2010), ° – vlastný výpočet z počtov živonarodených novorodencov v EÚ V tab. 5 je voľne spracovaný prehľad materskej mortality (od najnižšej po najvyššiu) v krajinách a regiónoch EÚ z dát EUROSTAT-u (rutinné štatistiky) v rokoch 2006–2010 a 2011–2015 [14,15] a uvedený počet živonarodených novorodencov v roku 2015, pre ilustráciu veľkosti pôrodnosti v jednotlivých krajinách [25]. Vzhľadom na veľmi nízke počty pôrodov v niektorých krajinách (Malta, Luxembursko, Island) sa MMR vypočítava z 5-ročných agregovaných dát. Z uvedených dát vplýva, že štatistická pravdepodobnosť jedného materského úmrtia za rok pri nízkom počte pôrodov je na Malte, Islande a v Luxembursku cca 10-násobne nižšia ako vo Fínsku, Dánsku, Slovensku, Írsku, Bulharsku či Nórsku, cca 100-násobne nižšia ako v Španielsku a Taliansku a viac ako 180-násobne nižšia ako v Nemecku, Francúzsku a v Spojenom kráľovstvu. Do budúcnosti by bolo vhodné dáta o materskej mortalite hodnotiť aj v dlhšom časovom období ako je 5 rokov, aby sa odstránili „chyby malých čísiel“.
V EÚ v rokoch 2003–2010 bolo MMR vo veku 35 rokov a viac 2-násobne vyššie ako vo veku 25–34 rokov a 3-násobne vyššie ako vo veku pod 25 rokov [14]. V SR pri rovnakom vekovom členení bolo MMR vo veku 35 rokov a viac 2,5-násobne vyššie ako vo veku 25–34 rokov a 3,5-násobne vyššie ako vo veku pod 25 rokov (tab. 3). Toto vekové členenie síce reflektuje posun maxima pôrodnosti v EÚ do vekových skupín 25–34 rokov, ale nekoreluje s biologickou zrelosťou resp. nezrelosťou, alebo starnutím ženského organizmu. Zdanlivo to totiž vyzerá, že do 34 rokov nie sú nejaké zásadné rozdiely v MMR a k zmene dochádza od 35 rokov. Takéto vekové členenie skresľuje realitu ukazovateľov, čo jasne dokumentujú údaje o materskej mortalite v SR (tab. 3). Detailnejšia veková analýza MMR v SR jasne ukázala, že rodičky v optimálnom reprodukčnom veku 20–29 rokov mali najnižšie MMR. Oproti tejto skupine rodičiek (20–29 rokov) mali však rodičky vo veku do 20 rokov MMR 3-násobne vyššiu mortalitu (RR 3,03; 95% CI 1,33–6,87; p = 0,0054*), rodičky vo veku 30–34 rokov 2,3-násobne vyššiu mortalitu (RR 2,34; 59% CI 1,32–4,14; p = 0,0026*), rodičky vo veku 35–39 rokov 3,7-násobne vyššiu mortalitu (RR 3,71; 95% CI 1,98–6,95; p < 0,0001*) a rodičky vo veku 40 a viac rokov 7,7-násobne vyššiu mortalitu (RR 7,92; 95% CI 3,35–18,34; p < 0,0001*).
Materská mortalita v SR je v protiklade s úrovňou perinatálnej mortality [9,10,14,15,23]. V posledných rokoch sa v krajinách s vysokým príjmom (kam patrí aj SR) venuje menšia pozornosť materskej morbidite a mortalite ako perinatálnej a neonatálnej morbidite a mortalite. Táto skutočnosť sa teda logicky odrazila v zhoršených ukazovateľoch materskej morbidity aj mortality. Prípady SAMM sa síce v krajinách s vysokým príjmom končia zvyčajne úspešne, ale nezriedka majú aj katastrofálny koniec [9,14,15,26].
Zásadný problém zberu dát o materskej úmrtnosti v SR je ich hlásenie (podobne ako v iných krajinách sveta). Pokiaľ dôjde k úmrtiu matky v pôrodníckom zariadení, údaje sú pomerne presné, ale aj tu sa stáva, že vedúci pracovníci „zabudnú“ včas nahlásiť úmrtie. Horšia situácia je v prípadoch, keď je matka preložená na vyššie pracovisko, alebo iné (zvyčajne jednotku intenzívnej starostlivosti či anesteziologicko-resuscitačné pracovisko) a tam, s odstupom času, umrie. V takýchto prípadoch pôvodné pôrodnícke pracoviská pomerne často „zabúdajú“ sledovať osud matiek a hlásiť úmrtie. K týmto prípadom sa (s odstupom času) dostáva SGPS prostredníctvom hlásenia SAMM a následne reviduje pôvodne prezentované dáta MM. No a pokiaľ dôjde k úmrtiu matky počas šestonedelia doma, doteraz sa nestalo, že by zmluvný gynekológ upozornil SGPS na materské úmrtie svojej klientky. Každá umretá matka by mala byť pitvaná. Patologicko-anatomické pracoviská patria pod Úrad pre dohľad nad zdravotnou starostlivosťou (ÚDZS). Dalo by sa očakávať, že ÚDZS bude mať najpresnejšie dáta o materskej úmrtnosti, ale opak je pravdou.
Záver
Dáta o materskej mortalite v SR v rokoch 2007–2018 v rutinných štatistikách (v porovnaní s dátami SGPS) boli podhodnotené o 64 %. Trojstupňová analýza materskej mortality SGPS zatiaľ nepriniesla jej výraznejšie zlepšenie. Systém monitorovania SAMM pracovnou skupinou SOSS postupne odhaľuje rezervy v manažmente jednotlivých závažných morbidít. Treba dúfať, že po implementácii týchto zistení do klinickej praxe sa zlepší manažment prípadov SAMM a to sa následne prejaví poklesom materskej mortality.
ORCID autorov
M. Korbeľ 0000-0002-5773-2371
D. Kotríková 0000-0002-3347-0151
A. Krištúfková 0000-0002-1216-0824
P. Kaščák 0000-0002-4142-5561
Z. Nižňaská 0000-0003-0755-1959
Doručené/Submitted: 11. 1. 2022
Prijaté/Accepted: 19. 1. 2022
doc. MUDr. Miroslav Korbeľ, CSc.
I. gynekologicko-pôrodnícka klinika
LF UK a UN Bratislava
Antolská 11
851 07 Bratislava
Slovenská republika
Sources
1. Korbeľ M, Borovský M, Danko J et al. Analýza materskej mortality v SR za rok 2007. Gynekol prax 2009; 7 (1): 26–29.
2. Korbeľ M, Borovský M, Danko J et al. Analýza materskej mortality v SR za rok 2008. Gynekol prax 2011; 9 (1): 29–34.
3. Korbeľ M, Borovský M, Danko J et al. Materská úmrtnosť v Slovenskej republike v rokoch 2007–2009. Bedeker zdravia 2011; Suppl: 30–31.
4. Korbeľ M, Borovský M, Danko J et al. Materská mortalita v Slovenskej republike v roku 2009 – I. (priama materská úmrtnosť). Gynekol prax 2014; 12 (1): 30–35.
5. Korbeľ M, Borovský M, Danko J et al. Materská mortalita v Slovenskej republike v roku 2009 – II. (nepriama a náhodná materská úmrtnosť). Gynekol prax 2014; 12 (1): 37–43.
6. Korbeľ M, Borovský M, Danko J et al. Materská mortalita v Slovenskej republike v rokoch 2007–2009. Gynekol prax 2014; 12 (1): 26–29.
7. Korbeľ M, Borovský M, Danko J et al. Materská mortalita v Slovenskej republike v rokoch 2010–2012. Gynekol prax 2015; 13 (4): 192–195.
8. Korbeľ M, Borovský M, Danko J et al. Materská mortalita v Slovenskej republike v roku 2010. Gynekol prax 2016; 14 (2): 73–78.
9. Korbeľ M, Krištúfková A, Nižňanská Z et al. Materská mortalita v Slovenskej republike v rokoch 2013–2015. Gynekol prax 2017; 15 (1): 46–49.
10. Korbeľ M, Krištúfková A, Nižňanská Z et al. Materská mortalita v Slovenskej republike v rokoch 2007–2016. Gynekol prax 2018; 16 (1): 27–31.
11. Korbeľ M, Krištúfková A, Daniš J et al. Materská morbidita a mortalita v Slovenskej republike v rokoch 2007–2015. Ceska Gynekol 2019; 84 (2): 129–139.
12. Korbeľ M, Kaščák P, Záhumenský J. Materská mortalita v krajinách Európskej únie v rokoch 2006–2015. Gynekol prax 2019; 17 (2): 100–103.
13. Kristufkova A, Borovsky M, Korbel M et al. Amniotic fluid embolism – investigation of fatal cases in Slovakia in the years 2005–2010 compared with fatal cases in the United Kingdom. Biomed Pap med Fac Univ Palacky Olomouc Czech Repub 2014; 158 (3): 397–403.
14. Euro-Peristat Project with SCPE and EUROCAT. European Perinatal Health Report. Health and care of pregnant women and babies in Europe in 2010. 2013 [online]. Available from: www.europeristat.com.
15. Euro-Peristat Project. European Perinatal Health Report. Core indicators of the health and care of pregnant women and babies in Europe in 2015. 2018 [online]. Available from: www.europeristat.com.
16. Statistical Office of the Slovak Republic. Maternal mortality. 2021 [online]. Available from: http: //datacube.statistics.sk/#!/view/sk/VBD_SK_WIN/om3405rr/v_om3405rr_03_01_01_en.
17. FIGO committee report. Safe matherhood. Int J Gynecol Obstet 2013; 120 (3): 312–313. doi: 10.1016/j.ijgo.2012.10.008.
18. Hogan CM, Foreman JK, Naghavi M et al. Maternal mortality for 181 countries, 1980–2008: a systematic analysis of progress towards Millennium Development Goal 5. Lancet 2010; 375 (9726): 1609–1623. doi: 10.1016/S0140 - 6736 (10) 60518-1.
19. World Health Organization, World Bank, United Nations Population Fund & United Nations Children’s Fund (UNICEF). Maternal mortality in 2005: estimates developed by WHO, UNICEF, UNFPA, and The World Bank. 2007 [online]. Available from: https: //apps.who.int/iris/ handle/10665/43807.
20. World Health Organization, UNICEF, UNFPA, World Bank Group and the United Nations Population Division. Trends in maternal mortality: 1990 to 2015: estimates by WHO, UNICEF, UNFPA, World Bank Group and the United Nations Population Division. Geneva. 2015 [online]. Available from: https: //apps.who.int/iris/bitstream/handle/10665/193994/WHO_RHR_15.23_eng.pdf.
21. World Health Organization. Strategies toward ending preventable maternal mortality (EPMM). 2015 [online]. Available from: https: //www.everywomaneverychild.org/images/EPMM_final_report_2015.pdf.
22. United Nations. Sustainable develpment goals. 2021 [online]. Available from: https: //sdgs.un.org/goals.
23. United Nations Development Program. Sustainable development goals fund. 2021 [online]. Available from: https: //www.sdgfund.org/mdgs-sdgs.
24. Moran AC, Jolivet RR, Chou D et al. A common monitoring framework for ending preventable maternal mortality, 2015–2030: phase I of a multi-step process. BMC Pregnancy Childbirth 2016; 16 (1): 250. doi: 10.1186/s12884-016-1035-4.
25. Eurostat. Birth and fertility. 2021 [online]. Available from: https: //ec.europa.eu/eurostat/ documents/2995521/7898237/3-08032017-AP-EN.pdf/b17c1516-faad-4e65-b291-187826 a7ac88.
26. Xie RH, Gaudet L, Krewski D et al. Higher cesarean delivery rates are associated with higher infant mortality rates in industrialized countries. Birth 2015; 42 (1): 62–69. doi: 10.1111/birt.12153.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2022 Issue 2-
All articles in this issue
- Caesarean section, vaginal instrumental delivery and perineal morbidity in the Slovak Republic in the years 2007–2018
- Maternal mortality in the Slovak Republic in the years 2007–2018
- Severe maternal morbidity in the Slovak Republic in the years 2012–2018
- Analysis of awareness and acceptance of SARS-CoV-2 vaccination among pregnant women
- Stepwise molecular-genetic examination in aborted fetuses
- SARS-CoV-2 placentitis – report of two cases and review of the literature
- Hymenal atresia – a rare congenital anomaly with the risk of late diagnosis
- Current data on the efficacy of prophylactic HPV vaccination in the primary prevention of cervical lesions
- Assisted reproduction in patients with Klinefelter syndrome
- Novorozenecký screening je od ledna rozšířen o další onemocnění
- The role and current status of heme iron preparations in people with iron depletion
- Motives of patients crossing borders to pursue assisted reproduction – why the Czech Republic is a frequent choice for egg donation treatment
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Hymenal atresia – a rare congenital anomaly with the risk of late diagnosis
- Current data on the efficacy of prophylactic HPV vaccination in the primary prevention of cervical lesions
- Assisted reproduction in patients with Klinefelter syndrome
- Maternal mortality in the Slovak Republic in the years 2007–2018
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

