-
Medical journals
- Career
Sexualita žen se syndromem Mayer-Rokitansky-Küster-Hauser
Authors: Chmel Roman Jr. 1,2; Nováčková Marta 1; Chubanovová Nikoleta 1; Pastor Zlatko 1
Authors‘ workplace: Gynekologicko-porodnická klinika 2. LF UK a FN Motol, Praha 1; LF UK, Plzeň 2
Published in: Ceska Gynekol 2021; 86(3): 194-199
Category: Review Article
doi: https://doi.org/10.48095/cccg2021194Overview
Cíl studie: Zhodnocení kvality pohlavního života žen se syndromem Mayer-Rokitansky-Küster-Hauser (MRKHS) po vytvoření neovaginy dilatačními a operačními technikami.
Metodika: Literární rešerše článků publikovaných v letech 2000–2021 s využitím databází Web of Science, Google Scholar a PubMed podle klíčových slov: Mayer-Rokitansky-Küster-Hauser syndrom, neovagina, ženská sexualita a Female Sexual Function Index. K hodnocení sexuálních funkcí a celkové spokojenosti pacientek s neovaginou jsme použili standardizovaný mezinárodní dotazník Female Sexual Function Index a ostatní kvantitativní a kvalitativní parametry sexuální satisfakce.
Výsledky: U žen s MRKHS je možné vytvořit konzervativními nebo operačními technikami funkční neovaginu. Výběr použité metody závisí na zkušenostech a erudici operatéra, technických možnostech a vybavení pracoviště, anatomických predispozicích a preferencích pacientky. Spokojenost se sexuálním životem po vytvoření uspokojivě dlouhé a prostorné neovaginy závisí zejména na psychosexuální zralosti obou partnerů, jejich sexuálních nárocích, pravidelné vaginální rehabilitaci a kvalitě dlouhodobé psychologické podpory. Funkční výsledky dilatačních i operačních metod jsou podle objektivních kritérií srovnatelné. Liší se pouze v individuálních aspektech, které korespondují s celkovými osobnostními rysy, charakterem a kvalitou párového soužití. Závěr: Ženy s MRKHS jsou primárně znevýhodněny koitální insuficiencí a nemožností přirozené reprodukce. Vytvoření neovaginy jim sice technicky umožní realizovat uspokojivý koitus, ale ve většině případů jsou nadále frustrovány primárním problémem „tělesné indispozice“ a komplikovanou cestou k mateřství.
Klíčová slova:
Mayer-Rokitansky-Küster-Hauser syndrom – neovagina – Female Sexual Function Index – ženská sexualita
Úvod
Mayer-Rokitansky-Küster-Hauser (MRKHS) vzniká poruchou splývání Müllerových a Wolffových vývodů, jejímž důsledkem je ageneze dělohy a horních dvou třetin pochvy. Vývoj vaječníků není vzhledem k odlišnému embryonálnímu původu narušený a vaječníky plní normální endokrinní funkce. Ženy s tímto syndromem mají bifázické ovulační cykly, ženské sekundární pohlavní znaky a karyotyp 46,XX. Prevalence MRKHS je odhadována na 1 : 4 500 narozených žen [1]. Rozlišujeme typickou formu MRKHS s uterovaginální agenezí a formu atypickou, kdy jsou navíc přítomny orgánové malformace, a to zejména renálního, skeletálního či kardiovaskulárního systému. Nejzávažnější variantu představuje MURCS syndrom (Müllerian renal cervical somite) [2,3].
Lidská sexualita má účelově-reprodukční a párový charakter. MRKHS komplikuje obojí, protože znemožňuje přirozenou reprodukci i koitální aktivity [4]. Sexuální styk neprobíhá vždy formou vaginální soulože, ale kopulace patří mezi nejběžnější sexuální praktiky [5,6]. Cílem léčby žen s MRKHS je vytvoření neovaginy [7] a v rámci holistického principu i dosažení fyzické a psychické pohody v sexuálním životě [8]. Vaginální agenezi korigujeme dilatačními metodami nebo operačně. Rozlišujeme tři základní chirurgické metody vytvoření neovaginy:
a) operace podle Vecchiettiho, při níž se pochva vytváří postupnou trakcí vaginálně zavedeného fantomu kraniálním směrem;
b) metody zahrnující tvorbu neovaginy v rektovezikálním prostoru vložením různých tkání (peritoneum, amnion, kůže), umělých materiálů nebo kmenových buněk;
c) vytvoření neovaginy pomocí sigmoideoplastiky [6].
Nechirurgické dilatační metody s sebou sice přináší nižší riziko komplikací, ale vyžadují dlouhodobou spolupráci pacientek. Cílem naší práce je srovnání kvality sexuálního života žen s MRKHS po vytvoření neovaginy různými technikami.
Metodika
V přehledové studii jsme vycházeli ze závěrů 26 studií, které se zabývaly sexualitou žen s neovaginou. Posuzovali jsme přehledové články o možnostech léčby pacientek s MRKHS a originální studie popisující různé metody tvorby neovaginy. Studie jsme rozdělili podle typů chirurgické techniky a dilatační terapie. Podmínkou zařazení studií do našeho výzkumu bylo použití Rosenova dotazníku FSFI (Female Sexual Function Index) k objektivnímu posouzení sexuality žen. FSFI je složený ze série 19 otázek rozdělených do 6 domén (sexuální touha, vzrušení, lubrikace, orgazmus, bolest a celková spokojenost). Maximální bodové skóre může dosáhnout 36 bodů, mezní hodnota (cut off) je stanovena na 26,55, přičemž nižší bodové hodnoty naznačují sexuální dysfunkci či nedostatečnou sexuální satisfakci [9,10]. Při hodnocení sexuální spokojenosti jsme vycházeli z údajů o věku pacientek, intervalu zahájení pravidelných koitálních aktivit od provedené operace, počtu sexuálních partnerů, koitální frekvenci, orgastické kapacitě, existenci a charakteru pohlavního vyvrcholení, autoerotických aktivitách, délce a kvalitě partnerských vztahů, touze po dítěti, spokojenosti a postojích sexuálního partnera. K posouzení somatických parametrů jsme hodnotili především délku a prostornost neovaginy, její elasticitu, kvalitu a pohotovost nástupu lubrikace. Statistická analýza výsledků v hodnocených studiích byla provedena pomocí softwaru SPSS verze 11.0 (SPSS Inc., Chicago, IL, USA). Hodnoty p < 0,05 byly považovány za významné.
Výsledky
Analyzovali jsme 26 heterogenních studií, článků a monografií z let 2000–2021, které hodnotily kvalitu sexuálního života žen s MRKHS po vytvoření neovaginy různými metodami, z čehož 19 studií obsahovalo relevantní údaje pro vypracování srovnávací studie. Celkem bylo hodnoceno 576 pacientek s neovaginou. Průměrný věk pacientek byl 21,75 let a všechny respondentky byly minimálně 6 měsíců od operace.
Dilatační metoda vytvoření neovaginy (sec. Frank)
Princip této metody spočívá v postupném prohlubování poševního důlku v urorektálním prostoru za použití dilatátorů o vzrůstající délce a průměru nebo pomocí speciální stoličky („Uzlova stolička“) [11,12]. Výstelka neovaginy je vytvořena postupným vtahováním sliznice poševního vestibula. Výhodou metody je minimální morbidita a nízké riziko komplikací. Léčba vyžaduje compliance pacientky a je časově náročnější. Dilatace probíhá přibližně 2 hod denně a výsledný efekt lze při kvalitní spolupráci očekávat již za 4 měsíce [13]. Dilatace neovaginy je podle mezinárodních standardů považována za léčebnou metodu první volby [7]. Operace je zpravidla indikována v situaci, kdy dilatace není z různých důvodů proveditelná (např. pro riziko poškození uretry) nebo při nedostatečném efektu této konzervativní terapie [11].
Kang et al v roce 2020 referovali, že po dilataci je sice průměrná délka neovaginy ve srovnání s operačními metodami kratší (6,5, resp. 8,1 cm), ale funkční výsledky byly podle jejich průměrných hodnot FSFI (24,49, resp. 23,79 bodů) naprosto srovnatelné. Navíc i výsledky jiných studií prokázaly, že ženy po dilatační terapii dosahují v komparaci se skupinou operovaných pacientek vaginálního orgazmu snadněji (doména orgazmu v dotazníku FSFI dosahovala 9,96 vs. 8,20 bodů) [14–16]. Kvalitu sexuálního života po dilatační léčbě dokumentují podle vysokých indexů (> 30 bodů) validovaného dotazníku FSFI i další studie (tab. 1) [8,17].
Table 1. Komparativní přehled výsledků sexuální satisfakce žen s MRKHS po vytvoření neovaginy podle sledovaných parametrů. Comparative overview of the results of sexual satisfaction of women with MRKHS after neovagina creation according to the monitored parameters. 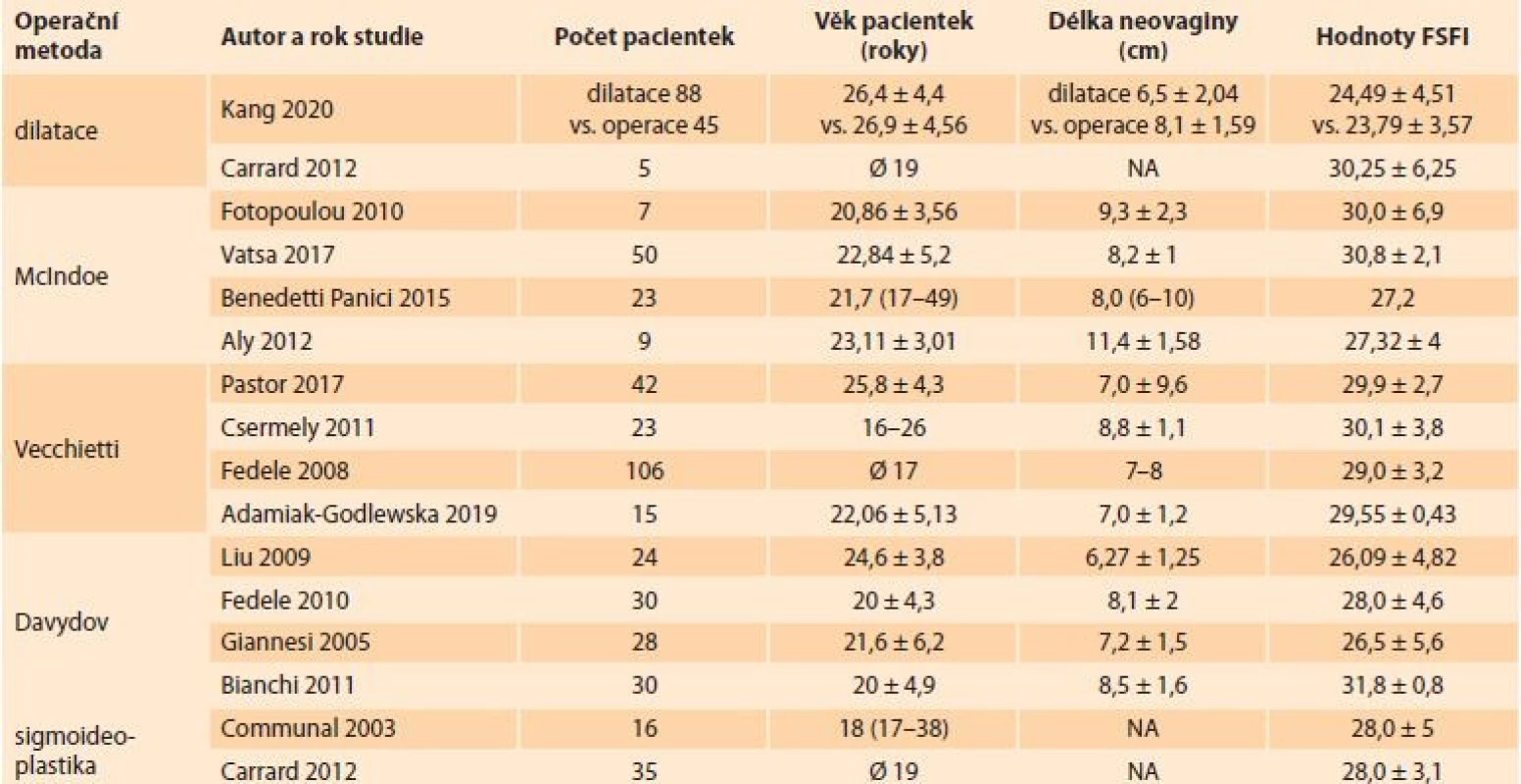
FSFI – Female Sexual Function Index, NA – neaplikováno, MRKHS – Mayer-Rokitansky-Küster-Hauser syndrom Chirurgická technika dle McIndoea a její modifikace
Remodelace vaginy pomocí této techniky se skládá z disekce kanálu v rektovezikálním prostoru, do kterého je vložen vaginální stent s kožním štěpem, případně jinou tkání či materiálem, přičemž v pooperačním období je nutná dlouhodobá dilatace neovaginy [18,19]. Moderní modifikace této techniky využívají vložení amniální tkáně či autologní in vitro vytvořené poševní sliznice s následnou epitelizací neovaginy. Při původní technice za pomoci autologního kožního štěpu (např. z hýždě) dochází v místě odběru k tvorbě jizev, což může vést k negativním psychosomatickým, ale i sexuálním konsekvencím a rovněž vyvolat pocit nespokojenosti s vlastním tělem. Autoři preferující techniku podle McIndoea s využitím kožního štěpu prezentují uspokojivé výsledky léčby a relativně vysoké celkové skóre FSFI [27,32] při hodnocení sexuální spokojenosti [20]. Fotopoulou et al využívají k pokrytí neovaginy tkáň získanou z plodových obalů donošených novorozenců. Výsledky dotazníku FSFI dosahují u těchto pacientek hranice 30 bodů [21]. Italská studie z roku 2014 prezentovala sexuologické výhody techniky podle McIndoea s využitím autologní in vitro vypěstované vaginální tkáně (tab. 1) [22].
Laparoskopicky asistovaná neoplastika pochvy dle Vecchiettiho
Princip vytvoření neovaginy spočívá v abdominoperineální disekci a trakci vaginálního fantomu do neovaginy. Rektovezikálním prostorem jsou při této technice retrosymfyzeálně zavedena dvě kovová vlákna, která jsou extraperitoneálně protažena břišní stěnou a vyvedena v místě vpichů po zavedených laparoskopických portech nad kostmi stydkými. Na tato vlákna je připojen dilatační penilní fantom, který se v průběhu 7–10 dnů po operaci vtahuje z poševního introitu směrem kraniálním, čímž dojde k vytvoření neovaginy [11,12]. Pastor et al uvádějí, že sexuální funkce 42 takto operovaných pacientek se signifikantně neliší od zdravé ženské populace, což bylo potvrzeno srovnatelným celkovým skóre FSFI (29,9, resp. 30,0 bodů). Tyto ženy jsou sice schopny bezproblémového koitu, ale trpí větší mírou úzkosti a jsou více nespokojené se vzhledem svého genitálu, přestože k tomu neexistují objektivní důvody [6]. Tuto okolnost potvrdily i další studie, které dávají tato fakta do souvislosti s vyšší psychickou zátěží žen s MRKHS a jejich absolutním děložním faktorem neplodnosti [23–25]. Některé studie popisují po této operaci sníženou lubrikaci pochvy [26], častější dyspareunie [27] a nižší elasticitu poševní tkáně [28]. Neoplastika pochvy dle Vecchiettiho splňuje dvě důležitá kritéria – takto vytvořená vagina zaujímá původní anatomickou pozici a je pokryta originální poševní sliznicí (tab. 1) [6].
Metoda vytvoření neovaginy podle Davydova
Operační technika podle Davydova (perineoabdominální rekonstrukce s peritoneálním štěpem) využívá k vytvoření neovaginy peritoneum, které je laparoskopicky uvolněno a vloženo do rektovezikálního prostoru. Poté je přišito k okrajům preformovaného kanálu, čímž vytvoří výstelku neovaginy [11]. Liu et al neprokázali signifikantní rozdíl průměrných hodnot celkového skóre FSFI (26,2, resp. 26,9 bodů) mezi kontrolní skupinou zdravých žen a 24 pacientkami po laparoskopické neoplastice pochvy dle Davydova [29]. U dvou pacientek (délka pochvy 4,5 a 4,0 cm) autoři zaznamenali nízké hodnoty FSFI (12,7 a 15,9 bodů). Na základě možné asociace mezi délkou pochvy a výsledným součtem FSFI rozdělili pacientky ze studie na dvě skupiny, přičemž hranicí byla délka pochvy 7 cm. Celkem 11 z 20 pacientek (55 %) mělo pochvu delší než 7 cm a zbylých 9 kratší než 7 cm. Pacientky s pochvou delší než 7 cm měly průměrnou hodnotu FSFI 28,22 bodů, ale druhá skupina s pochvou kratší než 7 cm dosáhla průměrné celkové hodnoty FSFI pouze 24,35 bodů. Pacientky z druhé skupiny měly všechny domény FSFI ohodnoceny signifikantně nižší bodovou škálou, přičemž největší rozdíl byl v doméně orgazmu (3,42, resp. 4,31 bodů) [29]. Jedna pacientka s délkou pochvy pouze 4,5 cm měla (překvapivě) nejvyšší skóre FSFI v celé studii (32,1 bodů), ale její celkový sexuální potenciál byl velmi vysoký a kratší pochva nekorespondovala s pohlavní satisfakcí [29].
Vytvoření neovaginy pomocí sigmoideoplastiky
Principem operace je mobilizace 15–20 cm dlouhého segmentu tračníku se zachováním přívodných cév a jeho přemostění do vypreparovaného rektovezikálního prostoru. Kontinuita střeva je zajištěna end-to-end anastomózou. Jedná se o zákrok spojený s vysokou morbiditou. Délka pochvy sice může dosahovat větších rozměrů, ale obvykle nadměrná a zapáchající sekrece z neovaginy negativně ovlivňuje partnerský sexuální život [8]. Carrard et al popisují po této operaci u 20 % pacientek dyspareunie a až ve 35 % případů abdominální bolesti při pohlavním styku. Studie nespecifikuje průměrné délky neovaginy, ale udává v 83 % anatomický úspěch [8]. Rovněž studie Communala et al zaznamenala častější bolesti při pohlavním styku ve srovnání se zdravou populací žen [30]. Bolesti bývají obvykle způsobeny stenózou kolovestibulárního přechodu neovaginy. Studie hodnotící psychologické následky této operace zaznamenala až 22% riziko vzniku depresí (tab. 1) [31].
Diskuze
Všechny odborně respektované léčebné metody, které se používají u žen s MRKHS k vytvoření neovaginy, dosahují podle objektivního hodnocení sexuálních funkcí srovnatelných výsledků. Neexistují žádné signifikantní rozdíly či okolnosti, které by z tohoto hlediska favorizovaly konzervativní nechirurgické postupy nebo některou z výše popsaných operačních technik. Navzdory různým doporučením pro léčbu MRKHS neexistuje obecně akceptovaný konsenzus týkající se techniky, která by přinášela nejlepší výsledky [7]. Většina studií hodnotí sexuální spokojenost žen s neovaginou především podle anatomických kritérií, zejména podle délky vytvořené pochvy [5,13,32]. Všeobecně uznávaný údaj, který by definoval alespoň minimální délku neovaginy korespondující s funkčními parametry a sexuálním uspokojením, nebyl dosud deklarován [14]. Prostornost pochvy je sice důležitým, ale rozhodně ne jediným a pravděpodobně ani nejdůležitějším faktorem sexuální spokojenosti [33]. V úvahu je třeba vzít i okolnost, že se vagina během sexuálního vzrušení může prodloužit o 3–4 cm [34]. Nejdelší neovaginy se vytváří pomocí střevní vaginoplastiky, ale navzdory tomu mají tyto pacientky největší počet sexuálních problémů [5,8]. Většina studií uvádí průměrnou délku neovaginy kolem 8 cm (7 ± 3,6 cm) [6,19,26]. Frekvence vaginálního styku u pacientek s neovaginou se neliší od žen z kontrolních skupin a většinou souvisí s délkou partnerského vztahu. Kimberley et al poukazují na skutečnost, že sexuální spokojenost operovaných žen je vyšší v případech, kdy se neovagina vytvoří co nejdříve od stanovení diagnózy ageneze a při časném zahájení koitálních aktivit po provedené operaci [25]. Při dobrém výsledku vyřešení poševní ageneze jsou sexuální partneři s výsledkem spokojeni a ve většině případů ani nepoznají, že jejich partnerky mají neovaginu. Pacientky s MRKHS obvykle sdělují existenci neovaginy pouze dlouhodobějším partnerům, v krátkodobějších vztazích tuto skutečnost spíše zamlčí [6]. Ženy s neovaginou mají většinou méně partnerů a delší vztahy než ženy z kontrolních skupin s vlastní pochvou a jsou na své partnery více fixovány [6]. Některé studie sice uvádějí častější sexuální frustrace u těchto žen [32,35], ale jiné studie tuto skutečnost rozporují [6]. U žen s neovaginou bylo zjištěno vyšší skóre ve FSFI v doménách touhy a orgazmu ve srovnání s kontrolní skupinou zdravých žen [6]. Sexuální touha je regulována především na centrální úrovni, a proto nemusí být ovlivněna anatomickou vadou genitálu. Častější výskyt orgazmu u žen s neovaginou byl podmíněn jeho lepší výbavností zevním klitoridálním drážděním. Ženy z kontrolní skupiny s vlastní pochvou dosahovaly naopak signifikantně častěji vaginálního orgazmu, což pravděpodobně souviselo s topografickými a anatomickými aspekty klitoridálního komplexu operovaných žen s MRKHS [6]. Pacientky s neovaginou jsou se svým sexuálním životem spokojeny, přestože trpí v důsledku své vývojové vady častějšími frustracemi [6]. Většina žen s MRKHS uvažuje o nějaké formě dosažení mateřství [36]. Ženám s MRKHS jsme v současnosti schopni zajistit relativně plnohodnotný sexuální život. K možnostem adopce a surogace byla přidána další, zatím experimentální alternativa – transplantace dělohy (UTx), která i ženám s MRKHS může umožnit porod vlastního dítěte. Zdánlivě se může zdát, že oba problémy těchto pacientek, tedy neplodnost a koitální insuficience, mají v současnosti ideální řešení. Ve skutečnosti jsou však spojeny s řadou kontroverzních etických a medicínských otázek i technických úskalí [37]. S ohledem na sexualitu se nabízí provokativní otázka, jaký bude poporodní sexuální život žen po složité léčbě neplodnosti pomocí transplantace dělohy (event. komplikované poševní stenózou, zkrácením pochvy apod.) a několika dalších reoperacích (císařský řez, sekundární hysterektomie s odstraněním části vlastní pochvy použité pro anastomózu s darovanou dělohou) a jaký budou mít tyto skutečnosti vliv na funkci neovaginy. Věříme, že po zdokonalení všech kontroverzních aspektů a vyřešení souvisejících problémů dosáhnou propagátoři transplantace dělohy v léčbě děložního faktoru neplodnosti optimálního řešení.
Závěr
Ženám s MRKHS dokážeme různými léčebnými metodami vytvořit funkční neovaginu a umožnit adekvátní sexuální satisfakci. Tyto procedury vytváří předpoklady pro spokojené partnerské soužití, přesto se u těchto pacientek pozoruje častější nespokojenost s vnímáním vlastního těla a vyšší míra stresu, které souvisí s vrozenou poruchou a komplikovanou cestou k reprodukci. K operačnímu řešení vaginální ageneze bychom měli přistoupit po neúspěchu konzervativních metod. Klíčovou součástí léčebného procesu je kvalifikovaná psychosexuální podpora a volba preferované formy mateřství.
Publikační etika: Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do bio medicínských časopisů.
Konflikt zájmů: Autoři deklarují, že v souvislosti s předmětem studie/práce nemají žádný konflikt zájmů.
Dedikace: Práce vznikla za podpory projektu MZ ČR – RVO FN v Motole 00064203.
Sources
1. Oppelt P, Renner SP, Kellermann A et al. The clinical aspects of Mayer-Rokitansky-Kuester-Hauser syndrome: recommendations for clinical diagnosis and staging. Hum Reprod 2006; 21 (3): 792–797. doi: 10.1093/humrep/dei381.
2. Saravelos SH, Cocksedge KA, Li TC. Prevalence and diagnosis of congenital uterine anomalies in women with reproductive failure: a critical appraisal. Hum Reprod Update 2008; 14 (5): 415–429. doi: 10.1093/humupd/dmn018.
3. Folch M, Pigem I, Konje JC. Müllerian agenesis: etiology, diagnosis, and management. Obstet Gynecol Surv 2000; 55 (10): 644–649. doi: 10.1097/00006254-200010000-00023.
4. Ventriglio A, Bhugra D. Sexuality in the 21st century: sexual fluidity. East Asian Arch Psychiatry 2019; 29 (1): 30–34.
5. McQuillan SK, Grover SR. Systematic review of sexual function and satisfaction following the management of vaginal agenesis. Int Urogynecol J 2014; 25 (10): 1313–1320. doi: 10.1007/s00192-013-2316-3.
6. Pastor Z, Fronek J, Novackova M et al. Sexual life of women with Mayer-Rokitansky-Küster-Hauser syndrome after laparoscopic Vecchietti’s vaginoplasty. Sex Med 2017; 5 (2): e106 – –e113. doi: 10.1016/j.esxm.2016.12.003.
7. Committee on Adolescent Health Care. ACOG Committee Opinion No. 728: Müllerian agenesis: diagnosis, management, and treatment. Obstet Gynecol 2018; 131 (1): e35–e42. doi: 10.1097/AOG.0000000000002458.
8. Carrard C, Chevret-Measson M, Lunel A et al. Sexuality after sigmoid vaginoplasty in patients with Mayer-Rokitansky-Küster-Hauser syndrome. Fertil Steril 2012; 97 (3): 691–696. doi: 10.1016/j.fertnstert.2011.12.015.
9. Rosen R, Brown C, Heiman J et al. The Female Sexual Function Index (FSFI): a multidimensional self-report instrument for the assessment of female sexual function. J Sex Marital Ther 2000; 26 (2): 191–208. doi: 10.1080/009262300278597.
10. Fedele L, Bianchi S, Frontino G et al. The laparoscopic Vecchietti‘s modified technique in Rokitansky syndrome: anatomic, functional, and sexual long-term results. Am J Obstet Gynecol 2008; 198 (4): 377.e1–e6. doi: 10.1016/j.ajog.2007.10.807.
11. Hořejší J. Congenital developmental defects of derivates of müllerian ducts. Endocr Dev 2012; 22 : 251–270. doi: 10.1159/000331689.
12. Chmel R Jr, Pastor Z, Mužík M et al. Syndrom Mayer-Rokitansky-Küster-Hauser – ageneze dělohy a pochvy: aktuální znalosti a terapeutické možnosti. Ceska Gynekol 2019; 84 (5): 386–392.
13. Dabaghi S, Zandi M, Ilkhani M. Sexual satisfaction in patients with Mayer-Rokitansky-Küster-Hauser syndrome after surgical and non-surgical techniques: a systematic review. Int Urogynecol J 2019; 30 (3): 353–362. doi: 10.1007/s00192-018-3854-5.
14. Kang J, Chen N, Song S et al. Sexual function and quality of life after the creation of a neovagina in women with Mayer-Rokitansky-Küster-Hauser syndrome: comparison of vaginal dilation and surgical procedures. Fertil Steril 2020; 113 (5): 1024–1031. doi: 10.1016/j.fertnstert.2020.01.017.
15. Giannesi A, Marchiole P, Benchaib M et al. Sexuality after laparoscopic Davydov in patients affected by congenital complete vaginal agenesis associated with uterine agenesis or hypoplasia. Hum Reprod 2005; 20 (10): 2954–2957. doi: 10.1093/humrep/dei152.
16. Fedele L, Frontino G, Restelli E et al. Creation of a neovagina by Davydov‘s laparoscopic modified technique in patients with Rokitansky syndrome. Am J Obstet Gynecol 2010; 202 (1): 33.e1–e6. doi: 10.1016/j.ajog.2009.08.035.
17. Callens N, De Cuypere G, De Sutter P et al. An update on surgical and non-surgical treatments for vaginal hypoplasia. Hum Reprod Update 2014; 20 (5): 775–801. doi: 10.1093/humupd/ dmu024.
18. Vatsa R, Bharti J, Roy KK et al. Evaluation of amnion in creation of neovagina in women with Mayer-Rokitansky-Kuster-Hauser syndrome. Fertil Steril 2017; 108 (2): 341–345. doi: 10.1016/j.fertnstert.2017.05.026.
19. Bianchi S, Frontino G, Ciappina N et al. Creation of a neovagina in Rokitansky syndrome: comparison between two laparoscopic techniques. Fertil Steril 2011; 95 (3): 1098–1100.e1–e3. doi: 10.1016/j.fertnstert.2010.11.032.
20. Aly AM. Functional outcome after McIndoe vaginoplasty. Egypt J Plast Reconstr Surg 2012; 36 (1): 19–24.
21. Fotopoulou C, Sehouli J, Gehrmann N et al. Functional and anatomic results of amnion vaginoplasty in young women with Mayer-Rokitansky-Küster-Hauser syndrome. Fertil Steril 2010; 94 (1): 317–323. doi: 10.1016/j.fertnstert.2009. 01.154.
22. Panici PB, Maffucci D, Ceccarelli S et al. Autologous in vitro cultured vaginal tissue for vaginoplasty in women with Mayer-Rokitansky-Küster-Hauser syndrome: anatomic and functional results. J Minim Invasive Gynecol 2015; 22 (2): 205–211. doi: 10.1016/j.jmig.2014.09.012.
23. Lloyd J, Crouch NS, Minto CL et al. Female genital appearance: „normality“ unfolds. BJOG 2005; 112 (5): 643–646. doi: 10.1111/j.14 71-0528.2004.00517.x.
24. Adamiak-Godlewska A, Skorupska K, Rechberger T et al. Urogynecological and sexual functions after Vecchietti reconstructive surgery. Biomed Res Int 2019; 2019 : 2360185. doi: 10.1155/2019/2360185.
25. Kimberley N, Hutson JM, Southwell BR et al. Well-being and sexual function outcomes in women with vaginal agenesis. Fertil Steril 2011; 95 (1): 238–241. doi: 10.1016/j.fertnstert. 2010.05.061.
26. Csermely T, Halvax L, Sárkány A et al. Sexual function after modified laparoscopic Vecchietti‘s vaginoplasty. J Pediatr Adolesc Gynecol 2011; 24 (3): 147–152. doi: 10.1016/j.jpag.2010.12. 008.
27. Both S, Kluivers K, Kate-Booij MT et al. Sexual response in women with Mayer-Rokitansky-Küster-Hauser syndrome with a nonsurgical neovagina. Am J Obstet Gynecol 2018; 219 (3): 283.e1–283.e8. doi: 10.1016/j.ajog.2018.07.012.
28. Weijenborg PT, Kluivers KB, Dessens AB et al. Sexual functioning, sexual esteem, genital self-image and psychological and relational functioning in women with Mayer-Rokitansky-Küster-Hauser syndrome: a case-control study. Hum Reprod 2019; 34 (9): 1661–1673. doi: 10.1093/humrep/dez130.
29. Liu X, Liu M, Hua K et al. Sexuality after laparoscopic peritoneal vaginoplasty in women with Mayer-Rokitansky-Kuster-Hauser syndrome. J Minim Invasive Gynecol 2009; 16 (6): 720–729. doi: 10.1016/j.jmig.2009.07.018.
30. Communal PH, Chevret-Measson M, Golfier F et al. Sexuality after sigmoid colpopoiesis in patients with Mayer-Rokitansky-Kuster-Hauser Syndrome. Fertil Steril 2003; 80 (3): 600–606. doi: 10.1016/s0015-0282 (03) 00796-9.
31. Labus LD, Djordjevic ML, Stanojevic DS et al. Rectosigmoid vaginoplasty in patients with vaginal agenesis: sexual and psychosocial outcomes. Sex Health 2011; 8 (3): 427–430. doi: 10.1071/SH10105.
32. Liao LM, Conway GS, Ismail-Pratt I et al. Emotional and sexual wellness and quality of life in women with Rokitansky syndrome. Am J Obstet Gynecol 2011; 205 (2): 117.e1–e6. doi: 10.1016/j.ajog.2011.03.013.
33. Minto CL, Liao KL, Conway GS et al. Sexual function in women with complete androgen insensitivity syndrome. Fertil Steril 2003; 80 (1): 157–164. doi: 10.1016/s0015-0282 (03) 00501-6.
34. Masters WH, Johnson VE. Human sexual response. Toronto: Bantam Books 1966.
35. Callens N, De Cuypere G, Wolffenbuttel KP et al. Long-term psychosexual and anatomical outcome after vaginal dilation or vaginoplasty: a comparative study. J Sex Med 2012; 9 (7): 1842––1851. doi: 10.1111/j.1743-6109.2012.02747.x.
36. Chmel R, Novačková M, Pastor Z et al. The interest of women with Mayer-Rokitansky-Küster-Hauser syndrome and laparoscopic Vecchietti neovagina in uterus transplantation. J Pediatr Adolesc Gynecol 2018; 31 (5): 480–484. doi: 10.1016/j.jpag.2018.04.007.
37. Chmel R, Pastor Z, Matecha J et al. Uterine transplantation in an era of successful childbirths from living and deceased donor uteri: current challenges. Biomed Pap Med Fac Univ Palacky Olomouc Czech Repub 2020; 164 (1): 115–120. doi: 10.5507/bp.2019.020.
Labels
Paediatric gynaecology Gynaecology and obstetrics Reproduction medicine
Article was published inCzech Gynaecology

2021 Issue 3-
All articles in this issue
- Kryokonzervace spermatu před gonadotoxickou léčbou ve Fakultní nemocnici Brno v letech 1995–2020
- Vliv reziduálního defektu svěrače konečníku na kvalitu života pacientek
- Změny kvality sexuálního života po operacích pro sestup pánevních orgánů
- Vrozený deficit antitrombinu a gravidita – závažný trombofilní stav ohrožující matku i plod
- Sonograficky riadená vákuumaspiračná liečba ektopickej gravidity v jazve po cisárskom reze
- Guillain-Barré syndrom v graviditě
- Sexualita žen se syndromem Mayer-Rokitansky-Küster-Hauser
- Sakrospinózní hysteropexe – alternativa v primární chirurgické léčbě sestupu apikálního kompartmentu
- Adenomyóza – možný vliv na funkci a receptivitu endometria
- Antifosfolipidové protilátky a infekce covidem-19 u žen se sníženou plodností
- 5. evropský kongres o endometrióze
- Estetrol a možnosti jeho klinického využití
- Czech Gynaecology
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Estetrol a možnosti jeho klinického využití
- Adenomyóza – možný vliv na funkci a receptivitu endometria
- Vrozený deficit antitrombinu a gravidita – závažný trombofilní stav ohrožující matku i plod
- Změny kvality sexuálního života po operacích pro sestup pánevních orgánů
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

