-
Medical journals
- Career
Poranění periferních nervů při suprakondylických zlomeninách humeru u dětí
Authors: R. Štichhauer 1; J. Preis 1; M. Kanta 2; J. Krobot 3
Authors‘ workplace: Oddělení dětské chirurgie a traumatologie Centrum dětské traumatologie FN Hradec Králové 1; Neurochirurgická klinika LF UK a FN Hradec Králové 2; LF UK v Hradci Králové 3
Published in: Cesk Slov Neurol N 2017; 80/113(4): 440-444
Category: Original Paper
doi: https://doi.org/10.14735/amcsnn2017440Overview
Cíl:
Zjistit incidenci, procentuální zastoupení, možnosti vyšetření a léčby poranění jednotlivých periferních nervů u suprakondylických zlomenin humeru u dětí.Metodika:
Retrospektivní studie souboru pacientů s poraněním periferních nervů u suprakondylických zlomenin léčených na Oddělení dětské chirurgie a traumatologie, FN Hradec Králové v letech 2008 – 2015.Výsledky:
V daném období bylo u 59 pacientů z celkem 786 pacientů se suprakondylickou zlomeninou humeru prokázáno současné poranění periferního nervu. Nejčastěji šlo o n. medianus (57,6 %) a n. ulnaris (23,7 %). Akutní léčba poranění periferních nervů byla konzervativní, více než 37 % nervových lézí se upravilo do 1 měsíce od úrazu, do 6 měsíců to bylo téměř 80 %. Ve dvou případech (3,4 %) byla následně nutná mikrochirurgická deliberace nervu fixovaného ve svalku zlomeniny s odstupem 4 měsíců od primárního úrazu. Tři pacienti měli nevýznamné přetrvávající parestezie.Závěr:
V našem souboru převážná většina poranění periferních nervů ustoupila při adekvátní konzervativní léčbě. U žádného z pacientů nebyla provedena akutní revize či sutura nervu. Operační deliberaci nervu jsme vykonali u dvou pacientů. Nezaznamenali jsme vyšší výskyt poranění ulnárního nervu u zkříženě zavedených K-drátů při osteosyntéze zlomeniny ve srovnání s pracemi používajícími jiný způsob fixace úlomků. Žádný z pacientů nemá významné trvalé následky.Klíčová slova:
suprakondylická zlomenina humeru – poranění periferních nervů – perkutánní fixace K-dráty – neurapraxie – axonotméza – neurolýzaÚvod
Suprakondylické zlomeniny humeru jsou jedním z nejčastějších poranění skeletu u dětí. Tvoří 5 – 7 % ze všech dětských zlomenin a 55 – 70 % všech zlomenin v oblasti loketního kloubu [1,2]. Vyskytují se u všech věkových skupin dětí, nejvyšší výskyt je ve věkové skupině 5 – 7 let. Jsou zatíženy vysokým rizikem komplikací a trvalých následků, které mohou dítě omezovat v jeho dalším vývoji a životě.
Existuje celá řada klasifikačních schémat, která respektují tvar lomné linie, posun úlomků, charakter dislokace i způsob léčby. Na našem pracovišti používáme „klasické“ dělení na nedislokovanou a dislokovanou zlomeninu, které dále rozlišujeme dle lomné linie na extenční, flekční, indiferentní, vysokou a atypickou dle Havránkovy klasifikace [2]. Z hlediska stupně posunutí periferního úlomku používáme modifikovanou Gartlandovu klasifikaci (I. stupeň – bez dislokace, II. stupeň – periferní úlomek v kontaktu s centrální části humeru, III. stupeň – úlomky zlomeniny bez kontaktu) [1,3]. Diagnostika suprakondylických zlomenin se opírá kromě klinického vyšetření zejména o RTG loketního kloubu. CT či MR vyšetření jsou prováděna jen zřídka [4,5]. U nedislokovaných zlomenin postačuje léčba vysokou sádrovou fixací horní končetiny, u dislokovaných je nutná léčba operační. Zlomeniny dislokované, zejména III. stupně dle Gartlanda, vyžadují neodkladný operační výkon. Včasnost výkonu snižuje riziko dalšího nárůstu otoku, a tím i možnost poranění měkkých tkání, cév a nervů v oblasti loketního kloubu [6 – 8]. V evropských zemích v léčbě převažuje zavřená repozice v celkové anestézii s perkutánní fixací úlomků Kirschnerovými dráty (K-dráty) (obr. 1) [6 – 8].
Image 1. Dislokovaná suprakondylická zlomenina humeru Gartland III. stupně – před a po repozici a osteosyntéze K-dráty. Fig. 1. Displaced supracondylar fracture of the humerus (Gartland grade III) – before and after reposition and osteosynthesis with K-wires. 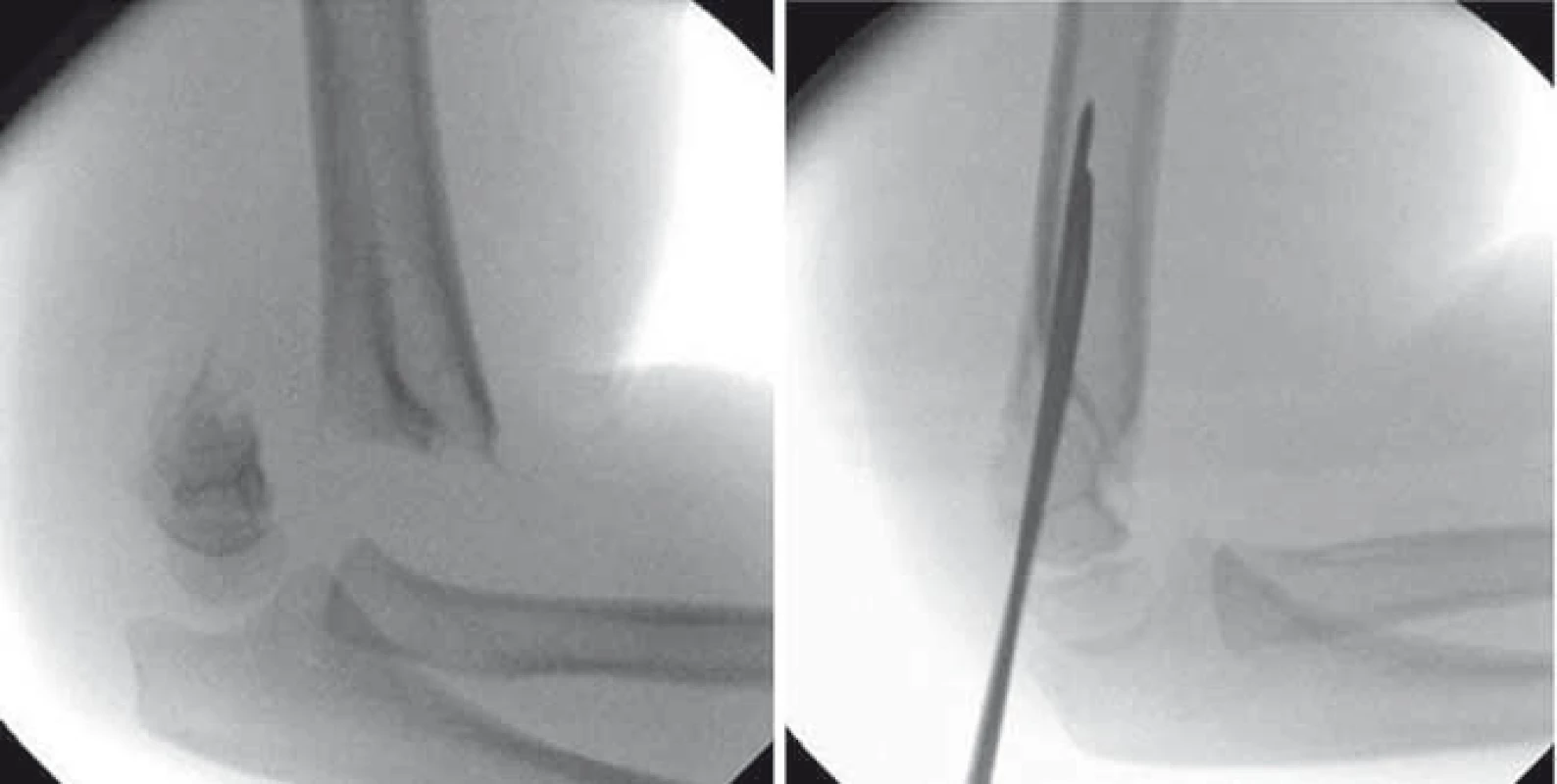
Zlomeniny s významnou dislokací, kdy jsou úlomky humeru bez vzájemného kontaktu, bývají doprovázeny největším zhmožděním a poraněním okolních měkkých tkání. Průvodní poranění cévních struktur (a. brachialis) a periferních nervů patří mezi nejzávažnější, s poraněním kožního krytu se setkáváme velmi zřídka, poranění okolních svalů často není vůbec hodnoceno. Mechanizmus poranění periferních nervů je různorodý – může jít o trakci, kontuzi, poškození cévního zásobení nervů, vzácně i o přerušení nervů o ostré kostní úlomky. Samozřejmě nelze vyloučit ani iatrogenní poranění, a to jak při nešetrné manipulaci a repozici, tak při zavádění osteosyntetického materiálu. Z forenzních důvodů je podrobné neurologické vyšetření po přijetí důležité. Diagnostika poranění periferních nervů po úrazu bývá ale obtížná. Je významně limitována (ne)spoluprací zejména u malých dětí a jejich diagnostika je někdy možná až po stabilizaci úlomků a fixaci končetiny.
Výskyt nervových poranění v jednotlivých sestavách v literatuře poměrně významně kolísá. Některé práce uvádějí od 4 do 8 %, velké soubory a metaanalýzy popisují poranění periferních nervů kolem 12 %, jsou i práce referující o nervových komplikacích u 20 % suprakondylických zlomenin [2,9 – 11]. Nejčastěji je popisována léze n. medianus a jeho větve n. interosseus antebrachii anterior tvořící přibližně 50 – 70 %. Naopak vzácná jsou poranění n. radialis. Druhým nejčastěji poraněným periferním nervem je n. ulnaris (15 – 25 %). Někdy dochází k poranění nervů i v kombinaci, opět nejčastěji n. medianus a n. ulnaris. Některé práce naopak prokazují výrazně vyšší výskyt lézí n. ulnaris [12]. Většina těchto poranění (86 – 100 %) jsou charakteru neurapraxie či axonotmézy se spontánní úpravou do 6 – 12 měsíců od úrazu [13 – 15]. Jsou vedeny diskuze na téma timingu vyšetřování poraněných periferních nervů a event. vhodné doby provedení neurochirurgického výkonu [16,17]. V souvislosti s typem prováděné osteosyntézy jsou často publikovány práce o riziku poranění periferních nervů iatrogenně při operaci [18,19], a to především n. ulnaris při zavádění K-drátu perkutánně přes ulnární epikondyl u jejich zkřížené konfigurace [10,19]. V poslední době je proto často preferována fixace dvěma K-dráty zaváděnými ze zevní strany z oblasti radiálního kondylu, případně i jiné metody vč. zevní fixace [20 – 23]. Pro variantu zkříženě zavedených drátů hovoří větší stabilita takto provedené osteosyntézy.
Metodika
Jde o retrospektivní analýzu souboru pacientů se suprakondylickou zlomeninou humeru léčených v Centru dětské traumatologie FN Hradec Králové v letech 2008 – 2015. Podkladem pro vyhledání pacientů byl vlastní průběžný úrazový registr, ve kterém byli identifikováni pacienti s uvedenou zlomeninou a dále se současným poraněním nervu. Údaje o poranění a léčbě jednotlivých pacientů byly zpětně zkontrolovány, resp. dohledány ve zdravotnické dokumentaci, vč. údajů o neurochirurgických a neurologických vyšetřeních a léčbě. Získaná data byla statisticky zpracována.
Soubor a výsledky
Na našem pracovišti bylo v letech 2008 – 2015 ošetřeno 786 pacientů se suprakondylickou zlomeninou humeru. Častější bylo poranění levostranné v 60 % a chlapci mírně převažovali s téměř 52% zastoupením. Medián věku poraněného dítěte byl 6,15 roku. Křivka věkového rozložení pacientů s poraněným periferním nervem při suprakondylické zlomenině prakticky odpovídá křivce u všech pacientů se suprakondylickou zlomeninou. Mírně vyšší výskyt je ve věkové skupině 10 let. Na hladině významnosti p = 0,311 nebyl nalezen statisticky významný rozdíl ve věkovém rozložení poraněných pacientů ani v této věkové skupině (chí-kvadrát test nezávislosti)(graf 1).
Graph 1. Věkové rozložení pacientů. 
Zlomeninu nedislokovanou nebo s minimální dislokací (přední humerální linie protínala hlavičku humeru, zlomenina byla bez komprese či rotace) mělo 327 pacientů (42 %), kdy postačovala konzervativní léčba fixací vysokou sádrovou dlahou na 3 – 4 týdny. U žádného z těchto pacientů nebylo zjištěno poranění nervů. U ostatních 459 pacientů se jednalo o zlomeniny s významnou dislokací (149 = 38,5 % bylo s dislokací III. stupně, tedy s úlomky mimo kontakt). Naprostá většina dislokovaných zlomenin měla extenční charakter – 90,3 %. U významně dislokovaných zlomenin jsme provedli zavřenou repozici v celkové anestezii a perkutánní fixaci úlomků zkříženě zavedenými K-dráty, s doplněním o vysokou sádrovou dlahu. Výjimku tvořil jeden pacient se zastaralou dislokací zlomeniny léčený zevní fixací. Celkem 59 pacientů (7,5 % ze všech a 12,9 % z operovaných) mělo k suprakondylické zlomenině přidruženo poranění periferního nervu. Převažovalo poranění n. medianus (nejčastěji jeho větve n. interosseus antebrachii anterior, projevující se zejména omezením flexe distálních článků palce a II. prstu ruky) izolovaně u téměř 58 % pacientů. Samostatné poranění n. ulnaris bylo u 14 pacientů, tj. 23,7 % z operovaných, což je 4,6 % ze všech pacientů se suprakondylickou zlomeninou humeru. K poranění radiálního nervu došlo u tří pacientů (5,1 %). Zbývajících téměř 14 % pacientů mělo současně poraněno více periferních nervů. Závažnost poranění měkkých tkání v místě zlomeniny dokumentuje i v téměř 40 % současně s poraněním nervů se vyskytující poranění arteria brachialis. Poranění periferního nervu při otevřené zlomenině bylo zjištěno u tří pacientů z 11 (27 %) (tab. 1).
Table 1. Celkový přehled suprakondylických zlomenin 2008–2015. 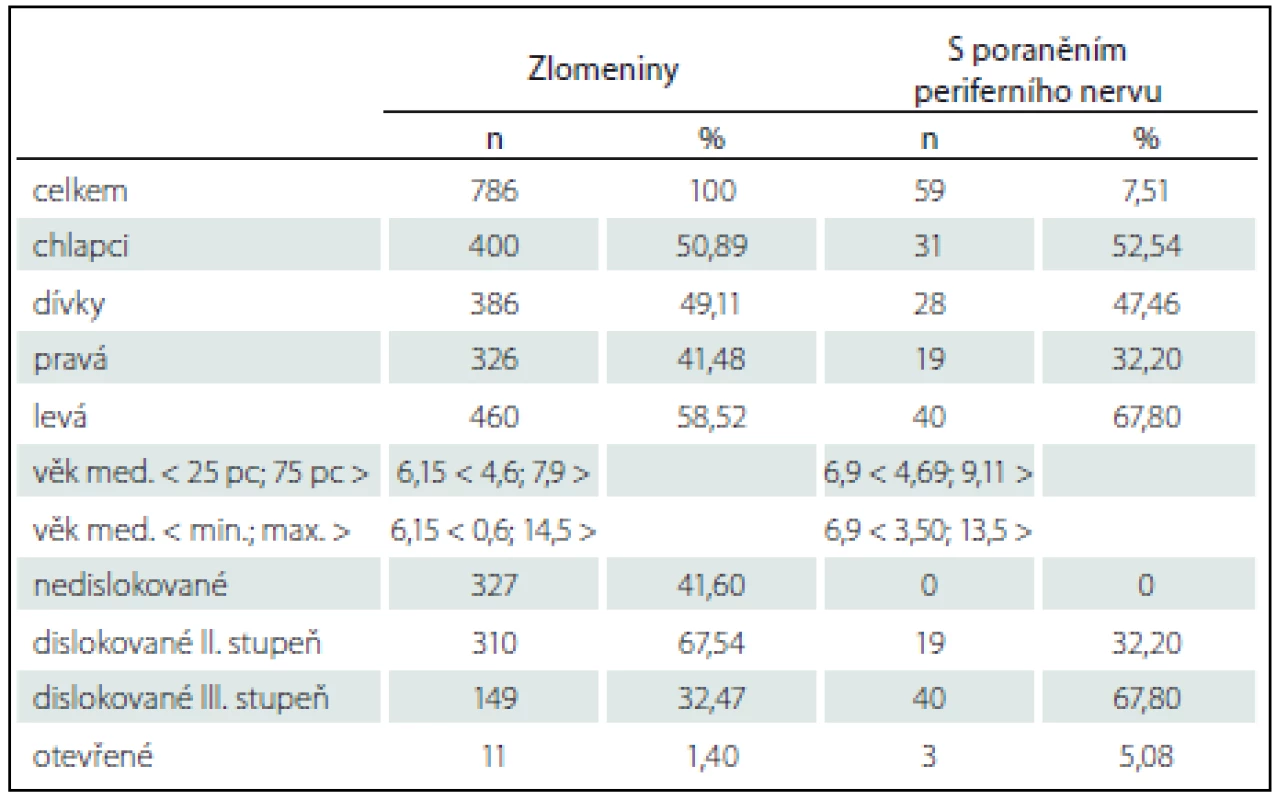
Při vyšetření poranění periferních nervů jsme naráželi na problematickou spolupráci s dětskými pacienty, zejména při prvotním vyšetření před operací. Ve více než 27 % případů děti nebyly schopny sdělit přesný charakter a lokalizaci obtíží. Osm pacientů s následně zjištěnou poruchou inervace n. ulnaris i n. medianus neudávalo před repozicí a osteosyntézou žádné neurologické obtíže. Jasně popsané poranění n. ulnaris před operací bylo u sedmi z 59 pacientů s poraněným nervem (11,9 %), tj. u méně než poloviny z celkově 20 pacientů s poraněním tohoto nervu. Poranění n. medianus před operací udávalo 24, tedy téměř 41 % pacientů, tři pacienti (5,1 %) měli omezení hybnosti či parestezie v oblasti inervace n. radialis. Po repozici s osteosyntézou zlomeniny a krátké hospitalizaci již jen u dvou zbývajících pacientů nebylo možné přesně určit typ poraněného periferního nervu. Přesná diagnóza u nich byla stanovena až po sejmutí sádrové fixace a odstranění osteosyntetického materiálu. Celkově tedy nejvíce poranění v našem souboru postihovalo n. medianus v 71,2 %, n. ulnaris v 33,9 %. Nezaznamenali jsme žádného pacienta, u kterého bychom předoperační podezření na poranění nervu následně nepotvrdili (tab. 2).
Table 2. Poranění periferních nervů při suprakondylických zlomeninách. 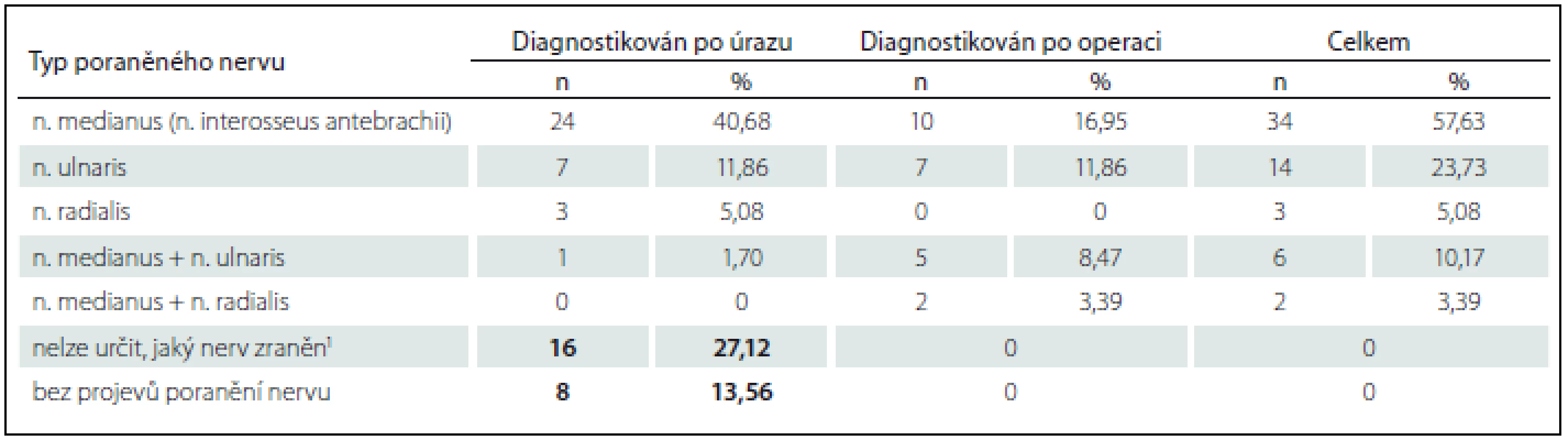
1 Obecně parestezie, či nemožný pohyb prstů. Konzervativní léčba poraněného periferního nervu byla vždy zahájena ihned po stanovení diagnózy. Byla podávána perorální antiedémová medikace (Aescin – Teva; 1 – 2 kapsle denně, dle hmotnosti pacienta), doplněná o vitaminy skupiny B (Milgama N; 1 – 3 kapsle denně, dle hmotnosti pacienta). Trvalým sledováním otoku, prokrvení periferie končetiny a event. úpravou sádrové fixace jsme se snažili vyloučit či snížit riziko útlaku měkkých tkání v oblasti lokte a celé horní končetiny v sádrové fixaci. Po propuštění byli pacienti kontrolováni a převazováni v pravidelných týdenních intervalech. Obvykle za 3 týdny od operace byl proveden kontrolní RTG snímek již bez sádrové fixace a odstraněny K-dráty. U 37,3 % pacientů v tomto období došlo k úplné úpravě projevů poranění periferních nervů. U ostatních pacientů s přetrvávající nervovou poruchou bylo po odstranění K-drátů a sádrové fixace provedeno cílené neurologické vyšetření a dále pokračováno s konzervativní léčbou doplněnou o řízenou fyzioterapii. Při následných kontrolách došlo u dalších více než 20 % do 3 měsíců k vymizení parestezií či obnově hybnosti periferie (prstů) horní končetiny. U zbývajících 25 (42,4 %) pacientů bylo indikováno EMG vyšetření. Ve dvou případech byla zjištěna totální či subtotální denervace (v obou případech se jednalo o n. ulnaris). U ostatních 23 pacientů byla nalezena částečná denervace periferního nervu a bylo pokračováno v intenzivní konzervativní léčbě. Celkem 79,7 % pacientů s poruchou periferního nervu se konzervativně úplně vyléčilo do 6 měsíců a dalších více než 15 % do 1 roku od úrazu. Pouze jeden pacient s poraněním n. medianus udával parestezie charakteru pocitu chladu na palci ruky. U něj byla současně poraněna i arteria brachialis. Při dlouhodobé konzervativní léčbě došlo k úplnému ústupu obtíží do 1 roku od úrazu (tab. 3).
Table 3. Doba do úpravy funkcí poraněného periferního nervu. 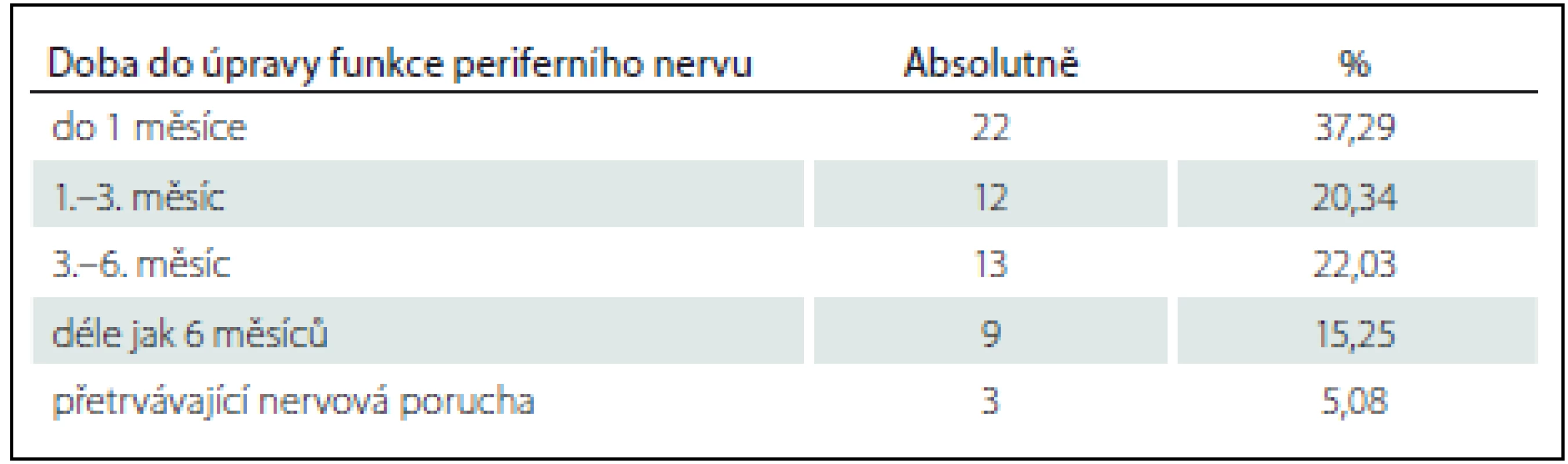
U dvou pacientů s nálezem totální denervace n. ulnaris dle EMG vyšetření byla po domluvě s neurochirurgy indikována operační revize. U prvního, 12letého chlapce jsme nalezli výrazně napjatý nerv před vstupem do kubitálního tunelu. Nerv byl fixován tuhou jizvou k ulnárnímu epikondylu, v délce asi 2 cm s kontinuálními neuromatozními změnami. Byla provedena mikrochirurgická epineurotomie a poté interfascikulární neurolýza s místy patrnými Fontainovými pruhy. Při e-stimulaci nad lézí, v místě léze i pod lézí jsme získali solidní motorické odpovědi na periferii, proto jsme původně předpokládanou resekci s náhradou štěpy dle předoperačního EMG vyšetření odložili. U druhého, osmiletého pacienta jsme nalezli podobný nález s kontinuálním neuromem v délce 1 cm. Vzhledem k dobré motorické odpovědi na periferii jsme postupovali obdobně. Následovala intenzivní rehabilitace. Kontrolní EMG vyšetření u obou chlapců prokázala výrazné zlepšení, motorický deficit se od operací rychle zlepšoval, kompletně se upravil u obou pacientů, u jednoho přetrvávaly mírné parestezie malíku (tab. 4).
Table 4. Pacienti operovaní pro poranění periferního nervu. 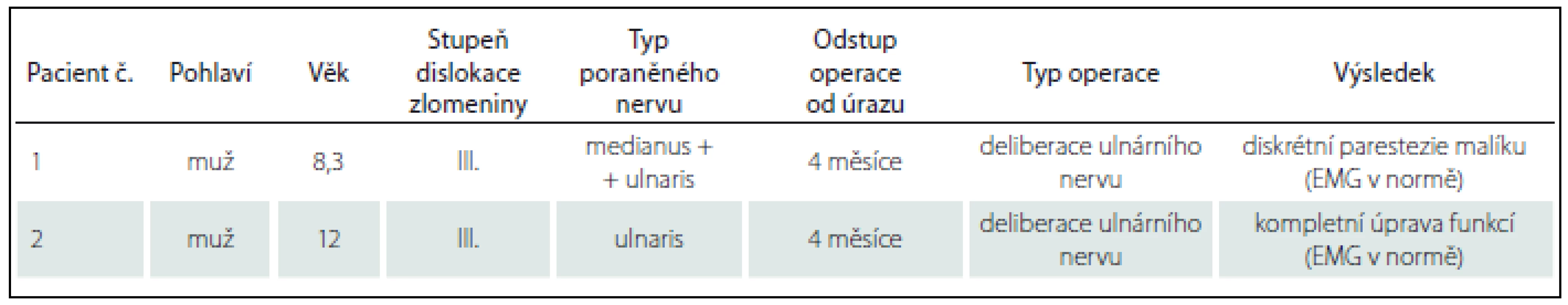
Z celkového počtu 59 pacientů se suprakondylickou zlomeninou a současným poraněním periferního nervu jen tři pacienti udávali s odstupem 1 – 5 let od úrazu drobné parestezie v inervační oblasti n. ulnaris. Žádný z nich neměl omezení hybnosti prstů a kontrolní EMG u všech popisovalo reinervaci loketního nervu. Nejčastěji poraněný n. medianus se vždy konzervativně zhojil ad integrum.
Diskuze
Průvodní poranění periferních nervů u suprakondylických zlomenin humeru u dětí jsou v našem souboru poměrně častá, s převažujícím poraněním n. medianus, zejména jeho větve n. interosseus antebrachii anterior. V souladu s recentní literaturou jsme u většiny poranění periferních nervů byli úspěšní s konzervativní terapií, která je často dlouhodobá. Pokud přetrvává významný neurologický nález po 3 měsících od úrazu, indikujeme provedení EMG a neurochirurgické vyšetření. Při kompletní denervaci považujeme období mezi 3. a 6. měsícem od úrazu za vhodné k provedení neurochirurgického výkonu. Všeobecně je možné provést tyto výkony:
- Při nálezu přerušeného nervu provádíme resekci centrálního neuromu i periferního pahýlu do zdravé tkáně a suturu end to end či přemostění štěpy.
- Při nálezu léze nervu v kontinuitě (kontinuální neurom) provádíme pečlivé mikrochirurgické uvolnění z jizvy s interfascikulární neurolýzou, zároveň se provádí e-stimulace jednotlivých fasciklů, vhodná je i perioperační neurografie. V některých případech se pak vytíná jen část nervu a defekt se přemostí štěpem (nejčastěji z n. suralis).
- Nerv je jen jizvou fixován k okolí a stačí jeho uvolnění.
V našem souboru jsme se nesetkali s kompletním přerušením periferního nervu vyžadujícím jeho náhradu štěpem. V případě následné operace bylo u dvou dětí vždy provedeno pouze mikrochirurgické uvolnění periferního nervu ze svalku s interfascikulární neurolýzou s dobrým výsledkem. V porovnání s literárními údaji jsme nezaznamenali vyšší výskyt poranění n. ulnaris, který by mohl být vysvětlován iatrogenním poraněním při námi prováděné metodě osteosyntézy dvěma zkříženě zavedenými K-dráty. To by mohlo naznačovat, že u podstatné části poranění ulnárního nervu, v literatuře přisuzovaných perkutánní fixaci, mohlo jít o nepoznané poranění vzniklé během úrazového mechanizmu. Za podstatné při léčbě suprakondylických zlomenin považujeme centralizaci pacientů s touto zlomeninou do specializovaných pracovišť dětské chirurgie (dětské traumatologie) s provedením šetrné repozice a osteosyntézy zkušeným operatérem. Důležitý je neodkladný výkon u významně dislokovaných zlomenin, který vzhledem k rychle narůstajícímu otoku snižuje mimo jiné i riziko poranění periferních nervů, zejména n. ulnaris, při repozici a zavádění K-drátů. U zlomenin s výrazným otokem znemožňujícím dobrou verifikaci ulnárního epikondylu k zavedení „ulnárního“ K-drátu je někdy vhodná i miniincize s vyhledáním přesného místa vstupu do kosti proximálně od ulnárního sulku [24]. V uvedeném časovém období (a i mnoho let dříve) jsme nepozorovali kompartment syndrom v souvislosti se suprakondylickou zlomeninou humeru.
Závěr
Obecně se prognóza nervového poranění u suprakondylické zlomeniny humeru jeví jako příznivá. Jen u tří pacientů (0,4 % z celkového počtu dětí se suprakondylickou zlomeninou humeru a 5,1 % pacientů s poraněným nervem) byly s odstupem 1 roku pozorovány následky charakteru mírných parestezií neomezujících tyto děti v běžném životě. Na příkladu dvou operovaných pacientů chceme ukázat, že i přes předoperační nález totální denervace na EMG se vyplatí důkladná perioperační rozvaha o typu konkrétního chirurgického výkonu na periferním nervu. V některých případech se tak dá vyhnout jeho resekci s náhradou štěpem.
Autoři deklarují, že v souvislosti s předmětem studie nemají žádné komerční zájmy.
Redakční rada potvrzuje, že rukopis práce splnil ICMJE kritéria pro publikace zasílané do biomedicínských časopisů.
MUDr. Radek Štichhauer
Oddělení dětské chirurgie a traumatologie
Centrum dětské traumatologie
FN Hradec Králové
Sokolská 581
500 05 Hradec Králové
e-mail: radek.stichhauer@fnhk.cz
Přijato k recenzi: 8. 2. 2017
Přijato do tisku: 5. 6. 2017
Sources
1. Skaggs DL, Flynn JM. Supracondylar fractures. In: Beaty JH, Kasser JR, Skaggs DL, eds. Rockwood and Wilkins‘ Fractures in children. 7th ed. Philadelphia: Lippincot 2010 : 487 – 527.
2. Havránek P, et al. Poranění lokte. V: Havránek P, ed. Dětské zlomeniny. 2. doplněné a přepracované vydání Praha: Galén 2013 : 112 – 64.
3. Carson S, Woolridge DP, Colletti J, et al. Pediatric upper extremity injuries. Pediatr Clin North Am 2006;53(1):41 – 67.
4. Emery KH, Zingula SN, Anton CG, et al. Pediatric elbow fractures: a new angle on an old topic. Pediatr Radiol 2016;46(1):61 – 6. doi: 10.1007/ s00247-015-3439-0.
5. Acar K, Aksay E, Oray D, et al. Utility of computed tomography in elbow trauma patiens with normal X-ray study and positive elbow extension test. J Emerg Med 2016;50(3):444 – 8. doi: 10.1016/ j.jemermed.2015.03.009.
6. Kraus R. The pediatric vs. the adolescent elbow.Some insight into age-specific treatment. Eur J TraumaEmerg Surg 2014;40(1):15 – 22. doi: 10.1007/ s00068-013-0342-y.
7. Carter CT, Bertrand SL, Cearlex CM. Management of pediatric type III supracondylar humerus fractures in the United States: results of a national survey of pediatric orthopaedic surgeons. J Pediatr Orthop 2013;33(7):750 – 4. doi: 10.1097/ BPO.0b013e31829f92f3.
8. Mulpuri K, Wilkins K. The treatment of displaced supracondylar humerus fractures: evidence-based guideline. J Pediatr Orthop 2012;32(Suppl 2):143 – 52. doi: 10.1097/ BPO.0b013e318255b17b.
9. Abbott MD, Buchler L, Loder RT, et al. Gartland type III supracondylar humerus fractures: outcome and complications as related to operative timing and pin configuration. J Child Orthop 2014;8(6):473 – 7. doi: 10.1007/ s11832-014-0624-x.
10. Babal JC, Mehlman CT, Klein G. Nerve injuries associated with pediatric supracondylar humeral fractures: a meta-analysis. J Pediatr Ortop 2010;30(3):253 – 63. doi: 10.1097/ BPO.0b013e3181d213a6.
11. Hosalkar HS, Matzon JL, Chang B. Nerve palsies related to pediatric upper extremity fractures. Hand Clin 2006;22(1):87 – 98.
12. Kwok IH, Silk ZM, Quick TJ, et al. Nerve injuries associated with supracondylar fractures of the humerus in children: our experience in a specialist peripheral nerve injury unit. Bone Joint J 2016;98-B(6):851 – 6. doi: 10.1302/ 0301-620X.98B6.35686.
13. Sunderland S. The intraneural topography of the radial, median and ulnar nerves. Brain 1945;68 : 243 – 99.
14. Vincelet Y, Journeau P, Popkov D, et al. The anatomical basis for anterior interosseus nerve palsy secondary to supracondylar humerus fracture in children.Orthop Traumatol Surg Res 2013;99(5):543 – 7. doi: 10.1016/ j.otsr.2013.04.002.
15. Ramachandran M, Birch R, Eastwood DM. Clinical outcome of nerve injuries associated with supracondylar fractures of the humerus in children. J Bone Joint Surg 2006;88(1):90 – 4.
16. Barrett KK, Skaggs DL, Sawyer JR, et al. Supracondylar humeral fractures with isolated anterior interosseus nerve injuries: is urgent treatment necessary? J Bone Point Surg Am 2014;96(21):1793 – 7. doi: 10.2106/ JBJS.N.00136.
17. Louahem DM, Nebunescu A, Canavese F, et al. Neurovascular complications and severe displacement in supracondylar humerus fractures in children: deffensive or offensive strategy? J Pediatr Orthop B 2006;15(1):51 – 7.
18. Joiner ER, Skaggs DL, Arkader A, et al. Iatrogenic nerve injuries in the treatment of supracondylar humerus fractures: are we really just missing nerve injuries on preoperative examination? J Pediatr Ortop 2014;34(4):388 – 92. doi: 10.1097/ BPO.0.0000000000000171.
19. Slobogean BL, Jackman H, Tennant S, et al. Iatrogenic ulnar nerve injury after the surgical treatment of displaced supracondylar fractures of the humerus: number needed to harm, a systematic review. J Pediatr Ortop 2010;30(5):430 – 6. doi: 10.1097/ BPO.0b013e3181e00c0d.
20. Flynn JC, Matthews JG, Benoit RL. Blind Pinning of Displaced Supracondylar Fractures of the Humerus in Children. J Bone Joint Surg 1974;56(2):263 – 72.
21. Green DW, Widmann RF, Frank JS, et al. Low incidence of ulnar nerve injury with crossed pin placement for pediatric supracondylar humerus fractures using a mini-open technique. J Ortop Trauma 2005;19(3):158 – 63.
22. Emonds EW, Roocroft JH, Mubarak SJ. Treatment of displaced pediatric supracondylar humerus fracture patterns requiring medial fixation: a reliable and safer cross--pinning technique. J Pediatr Orthop 2012;32(4):346 – 51. doi: 10.1097/ BPO.0b013e318255e3b1.
23. Oetgen ME, Mirick GE, Atwater L, et al. Complications and predictors of need for return to the operating room in the treatment of supracondylar humerus fractures in children. Open Orthop J 2015;15 : 139 – 42. doi: 10.2174/ 18743250015090010139.
24. Zionts LE, McKellop HA, Hathaway R. Torsional strenght of pin configurations used to fix supracondylar fractures of the humerus in children. J Bone Joint Surg 1994;76(2):253 – 6.
Labels
Paediatric neurology Neurosurgery Neurology
Article was published inCzech and Slovak Neurology and Neurosurgery

2017 Issue 4-
All articles in this issue
- Ataxie
- Pacient s hemiplegií má být vezen přímo do KCC
- Pacient s hemiplegií nemá být vezen přímo do KCC
- Má být pacient s hemiplegií vezen přímo do KCC?
- Kognitivní funkce u pacientů s nízkostupňovými gliomy – přehledová studie
- Klinický přínos radiologických parametrů u lumbální spinální stenózy
- Neurosonologické markery predikce kognitivní deteriorace
- Český národní registr Guillainova-Barrého syndromu
- Možné využití spánkové endoskopie pro zvýšení efektivity léčby (operační i neoperační) u pacientů s obstrukční spánkovou apnoí
- Poranění periferních nervů při suprakondylických zlomeninách humeru u dětí
- Systematická evaluace center provádějících mechanické trombektomie u akutního mozkového infarktu v České republice za rok 2016
- Klinický pohled otorinolaryngologa a radiologa na klasifikaci zlomenin spánkové kosti
- Zkušenosti s použitím thuliového laseru RevoLix Jr při resekci glioblastomu – kazuistiky
- Disekce všech čtyř přívodných mozkových tepen v terénu fibromuskulární dysplazie – kazuistika
- Intravenózní trombolýza po zrušení účinku dabigatranu specifickým antidotem idarucizumabem
- Doporučený postup České pneumologické a ftizeologické společnosti a České společnosti dětské pneumologie pro dlouhodobou domácí léčbu poruch expektorace pomocí přístroje CoughAssist
- Prevalence Martin-Gruberovy anastomózy – elektrofyziologie studie
- Predikce úmrtnosti na neurochirurgické jednotce intenzivní péče
- Vliv různých technik pracovních terapií na pacienty po mozkové mrtvici
- Comment of Article The Effect of Different Occupational Therapy Techniques on Post-stroke Patients
- Czech and Slovak Neurology and Neurosurgery
- Journal archive
- Current issue
- Online only
- About the journal
Most read in this issue- Český národní registr Guillainova-Barrého syndromu
- Klinický pohled otorinolaryngologa a radiologa na klasifikaci zlomenin spánkové kosti
- Doporučený postup České pneumologické a ftizeologické společnosti a České společnosti dětské pneumologie pro dlouhodobou domácí léčbu poruch expektorace pomocí přístroje CoughAssist
- Poranění periferních nervů při suprakondylických zlomeninách humeru u dětí
Login#ADS_BOTTOM_SCRIPTS#Forgotten passwordEnter the email address that you registered with. We will send you instructions on how to set a new password.
- Career

